ICD-10 codes
- ICD-10
- H01.0 Blepharitis
Description
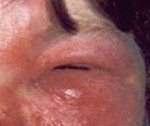
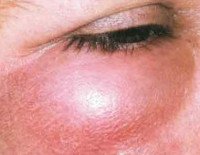
Рожистое воспаление век. Острое инфекционное заболевание кожи век, которое развивается при инфицировании b - гемолитическим стрептококком, реже - стафилококком. Общими симптомами для всех форм являются болезненность и отечность век, гипертермия, общая слабость. Диагностика основывается на проведении ультразвукового исследования глаза, биомикроскопии, лабораторных анализов (ОАК, коагулограмма). Медикаментозная терапия включает назначение антикоагулянтов, антиагрегантов, антибактериальных, гормональных средств и дезинтоксикационной терапии. При тяжелом течении показано вскрытие булл, проведение дерматомии, нанесение разрезов.
Additional facts
Рожистое воспаление век - офтальмопатология, при которой отмечается интенсивный рост заболеваемости при одновременном увеличении частоты рецидивов. Распространенность болезни составляет 1,4-2,2 случая на 1 000 человек. Согласно статистическим данным, у 20% пациентов с гнойно-септической патологией глаз возбудителем инфекции является гемолитический стрептококк. В общей структуре рожистого воспаления поражение век составляет порядка 6-12%. Склонность к рецидивирующему течению наблюдается у 16-50% больных. Патология чаще встречается среди лиц женского пола среднего возраста.
Reasons
Возбудителем рожистого воспаления обычно выступает b-гемолитический стрептококк группы А. Клинические проявления возникают при снижении гуморального и клеточного иммунитета. Основными факторами риска развития являются:
• Метаболические расстройства. Патология часто развивается на фоне углеводного дисбаланса. У больных может наблюдаться нарушение толерантности к глюкозе или сахарный диабет.
• Трофические изменения кожи века. Предпосылкой к возникновению заболевания являются очаговые изменения кожных покровов в виде рубцов с зонами локальной ишемии.
• Нарушение целостности кожных покровов. Участки повреждения на веках становятся входными воротами для инфекции. При этом появлению симптоматики рожистого воспаления предшествуют интоксикационные проявления.
• Вредные привычки. Доказано, что вероятность возникновения патологии выше у лиц, употребляющих спиртные напитки, наркотические средства, а также у курящих.
• Микотическое поражение. Распространение патогенов с тарзальной или бульбарной зоны слизистой оболочки при грибковом конъюнктивите снижает активность местных факторов резистентности, что способствует развитию патологического процесса.
• Метаболические расстройства. Патология часто развивается на фоне углеводного дисбаланса. У больных может наблюдаться нарушение толерантности к глюкозе или сахарный диабет.
• Трофические изменения кожи века. Предпосылкой к возникновению заболевания являются очаговые изменения кожных покровов в виде рубцов с зонами локальной ишемии.
• Нарушение целостности кожных покровов. Участки повреждения на веках становятся входными воротами для инфекции. При этом появлению симптоматики рожистого воспаления предшествуют интоксикационные проявления.
• Вредные привычки. Доказано, что вероятность возникновения патологии выше у лиц, употребляющих спиртные напитки, наркотические средства, а также у курящих.
• Микотическое поражение. Распространение патогенов с тарзальной или бульбарной зоны слизистой оболочки при грибковом конъюнктивите снижает активность местных факторов резистентности, что способствует развитию патологического процесса.
Pathogenesis
В механизме развития рожистого воспаления ведущее значение отводится инфицированию b-гемолитическим стрептококком. Первичное поражение век наблюдается крайне редко. Как правило, воспалительный процесс распространяется с соседних участков кожи лица. Наиболее часто болезнь развивается у лиц, сенсибилизированных к антигенам возбудителя. Выраженный инфекционно-токсический синдром зачастую ограничивается местным воспалительным очагом. Важная роль в патогенезе заболевания отводится нарушению лимфатического и венозного оттока, что значительно усугубляет трофические расстройства.
Присоединение других бактериальных патогенов (синегнойная палочка, пиогенный стрептококк, коагулазонегативные стафилококки) к монокультуре стрептококка приводит к генерализации хирургической инфекции и хронизации процесса. Доказана роль золотистого стафилококка в развитии недеструктивных форм. В свою очередь, гемолитический стрептококк провоцирует флегмонозные варианты заболевания с высокой склонностью к деструкции. В последние годы отмечается тенденция к формированию резистентных форм к ранее применяемым антибиотикам из группы b-лактамов.
Присоединение других бактериальных патогенов (синегнойная палочка, пиогенный стрептококк, коагулазонегативные стафилококки) к монокультуре стрептококка приводит к генерализации хирургической инфекции и хронизации процесса. Доказана роль золотистого стафилококка в развитии недеструктивных форм. В свою очередь, гемолитический стрептококк провоцирует флегмонозные варианты заболевания с высокой склонностью к деструкции. В последние годы отмечается тенденция к формированию резистентных форм к ранее применяемым антибиотикам из группы b-лактамов.
Classification
Рожистое воспаление - это приобретенная патология. Различают первичный, повторный и рецидивирующий вариант течения болезни. С клинической точки зрения заболевание классифицируют на следующие формы:
• Эритематозная. Определяется четкая линия неправильной формы, которая позволяет отдифференцировать здоровые ткани от поражённых патологическим процессом. Зона ограничения напоминает «языки пламени». Кожные покровы отёчны, гиперемированы.
• Гангренозная. На поверхности поражённого века образуются участки изъязвлений, из которых отделяются гнойные массы. Самочувствие пациентов резко ухудшается.
В зависимости от характера локальных проявлений отдельные автора выделяют эритематозно-буллезный, эритематозно-геморрагический, эритематозный и буллезно-геморрагический типы болезни. По распространенности местных изменений различают следующие формы заболевания:
• Локализованная. Зона поражения ограничена подвижными кожными складками. Реактивные изменения окружающих тканей нехарактерны.
• Распространенная. Патологический процесс распространяется на окологлазничную область, кожные покровы лица.
• Метастатическая. Характерно появление отдаленных очагов поражения (рожистое воспаление нижних конечностей, волосистой части головы, лица).
• Эритематозная. Определяется четкая линия неправильной формы, которая позволяет отдифференцировать здоровые ткани от поражённых патологическим процессом. Зона ограничения напоминает «языки пламени». Кожные покровы отёчны, гиперемированы.
• Гангренозная. На поверхности поражённого века образуются участки изъязвлений, из которых отделяются гнойные массы. Самочувствие пациентов резко ухудшается.
В зависимости от характера локальных проявлений отдельные автора выделяют эритематозно-буллезный, эритематозно-геморрагический, эритематозный и буллезно-геморрагический типы болезни. По распространенности местных изменений различают следующие формы заболевания:
• Локализованная. Зона поражения ограничена подвижными кожными складками. Реактивные изменения окружающих тканей нехарактерны.
• Распространенная. Патологический процесс распространяется на окологлазничную область, кожные покровы лица.
• Метастатическая. Характерно появление отдаленных очагов поражения (рожистое воспаление нижних конечностей, волосистой части головы, лица).
Symptoms
Вне зависимости от варианта течения болезни пациенты предъявляют жалобы на выраженный болевой синдром в области глазницы, общую слабость, повышение температуры тела до 38-40° С. Отек приводит к ограничению подвижности век. Часто развитию клинической картины предшествует повреждение кожных покровов окологлазничной области, рожистое воспаление другой локализации (лица, нижних конечностей) или персистенция возбудителя в организме. При эритематозной форме кожные покровы горячие на ощупь, резко болезненные. Со временем возникает зуд и жжение в области века. Больные пытаются уменьшить выраженность болевого синдрома, закрывая пораженный глаз рукой или повязкой.
Ассоциированные симптомы: Отек глаз.
Ассоциированные симптомы: Отек глаз.
Possible complications
При распространении патологического процесса на орбитальную конъюнктиву часто возникает гнойный конъюнктивит. Заболевание может осложняться флегмоной орбиты. Отсутствие своевременной терапии ведет к тромбозу глазничных вен. В ряде случаев наблюдается вторичный неврит зрительного нерва. Распространение инфекции за пределы кожных покровов способствует развитию панофтальмита, реже - менингита. После излечения пациентов с гангренозной формой существует высокий риск формирования плотных рубцов. При нарушении оттока лимфы возможно возникновение лимфатического отека (лимфедема) верхнего века или всей окологлазничной области. Вторичная слоновость представлена фибредемой.
Diagnostics
Постановка диагноза основывается на анамнестических данных, результатах физикального осмотра и специальных методов обследования. Визуально определяется покраснение и отек кожи вокруг глаза с переходом на пальпебральную конъюнктиву. В комплекс инструментальной диагностики входит:
• Биомикроскопия глаза. При осмотре века и тарзальной части конъюнктивальной оболочки офтальмолог обнаруживает инфильтрацию с отдельными очагами гнойных масс. Визуализируется инъекция сосудов бульбарной и пальпебральной конъюнктивы.
• УЗИ глаза. Ультразвуковая диагностика позволяет оценить глубину поражения тканей и распространенность патологического процесса. Методика также дает возможность выявить реактивные изменения заднего сегмента глазного яблока.
Лабораторные методы диагностики применяются для выбора дальнейшей тактики лечения и контроля эффективности проведенной терапии. Пациентам показано проведение:
• Общего анализа крови (ОАК). Определяется снижение числа тромбоцитов при нормальном содержании других форменных элементов крови.
• Коагулограммы. Уровень фибриногена А, протромбиновый индекс и время возрастают на фоне снижения уровня антитромбина III. Время свертывания крови сокращается.
• Антибиотикограммы. Определение чувствительности возбудителя заболевания к антибактериальным средствам позволяет назначить максимально эффективный препарат узкого спектра действия.
• Биомикроскопия глаза. При осмотре века и тарзальной части конъюнктивальной оболочки офтальмолог обнаруживает инфильтрацию с отдельными очагами гнойных масс. Визуализируется инъекция сосудов бульбарной и пальпебральной конъюнктивы.
• УЗИ глаза. Ультразвуковая диагностика позволяет оценить глубину поражения тканей и распространенность патологического процесса. Методика также дает возможность выявить реактивные изменения заднего сегмента глазного яблока.
Лабораторные методы диагностики применяются для выбора дальнейшей тактики лечения и контроля эффективности проведенной терапии. Пациентам показано проведение:
• Общего анализа крови (ОАК). Определяется снижение числа тромбоцитов при нормальном содержании других форменных элементов крови.
• Коагулограммы. Уровень фибриногена А, протромбиновый индекс и время возрастают на фоне снижения уровня антитромбина III. Время свертывания крови сокращается.
• Антибиотикограммы. Определение чувствительности возбудителя заболевания к антибактериальным средствам позволяет назначить максимально эффективный препарат узкого спектра действия.
Differential diagnostics
Дифференциальная диагностика проводится с блефаритом аллергического генеза и начальными проявлениями опоясывающего герпеса. Отличительная черта аллергического блефарита - гиперемия и отек не сопровождаются формированием участков изъязвления и булл. При помощи десенсибилизирующих средств удается полностью купировать проявления патологии. При опоясывающем лишае герпетиформные высыпания локализируются по ходу нервного ствола.
Treatment
Цель лечебных мероприятий - купирование воспалительного процесса, эррадикация возбудителя и достижение стойкой ремиссии. Консервативная терапия может использоваться изолированно при легкой и средней степени тяжести болезни или в комбинации с хирургическими методами при тяжелом или осложненном течении. Медикаментозное лечение включает назначение:
• Антибактериальных препаратов. Применяются антибиотики пенициллинового ряда, при их неэффективности - макролиды, тетрациклины. Препаратами резерва являются фторхинолоны. Показано системное (внутримышечные инъекции) и местное (инстилляции в зону бульбарной конъюнктивы) введение.
• Дезинтоксикационной терапии. Используется при симптомах общей интоксикации организма. Назначается 10% раствор хлорида кальция внутривенно. Средняя продолжительность курса составляет 5-10 дней.
• Гормональных препаратов. Глюкокортикостероиды применяются с целью профилактики рецидивов. Эффективность гормональной терапии обусловлена тем, что у пациентов возникает диссоциированное нарушение функции коры надпочечников, проявляющееся снижением синтеза глюкокортикоидов.
• Антиагрегантов и антикоагулянтов. Назначаются с целью предотвращения тромбообразования. Лекарственные средства воздействуют на активность свертывающей системы крови. Используются под контролем показателей коагулограммы.
• Иммуномодуляторов. Медикаменты способны активировать иммунокомпетентные клетки и воздействовать на клеточный метаболизм. Препаратами выбора являются природные иммуностимуляторы.
• Витаминотерапии. Рекомендовано применение витаминов группы С, РР и В, которые обладают нейропротекторным и антиоксидантным эффектом.
Показаниями к оперативному вмешательству считаются низкая эффективность консервативной терапии, нарастание интоксикационных проявлений, высокий риск инфицирования окружающих тканей. В послеоперационном периоде применяются гормональные, антибактериальные и иммуномодулирующие средства. Хирургическое лечение включает в себя:
• Декомпрессионную контурную дерматомию. Применяется при гнойно-некротической и буллезно-геморрагической формах. При выраженной экссудации следует установить дренажную систему. Очаги некроза подлежат резекции.
• Нанесение разрезов в зоне воспаления. Методика рекомендована при циркулярном поражении. Продольные или поперечные волнообразные разрезы наносятся в пределах патологического очага на всем его протяжении. В завершение проводится некрэктомия.
• Вскрытие булл. Выполняется при эритематозно-буллезном и буллезно-геморрагическом варианте патологии. После вскрытия буллы осуществляется эвакуация патологических масс с последующей постановкой дренажа.
• Антибактериальных препаратов. Применяются антибиотики пенициллинового ряда, при их неэффективности - макролиды, тетрациклины. Препаратами резерва являются фторхинолоны. Показано системное (внутримышечные инъекции) и местное (инстилляции в зону бульбарной конъюнктивы) введение.
• Дезинтоксикационной терапии. Используется при симптомах общей интоксикации организма. Назначается 10% раствор хлорида кальция внутривенно. Средняя продолжительность курса составляет 5-10 дней.
• Гормональных препаратов. Глюкокортикостероиды применяются с целью профилактики рецидивов. Эффективность гормональной терапии обусловлена тем, что у пациентов возникает диссоциированное нарушение функции коры надпочечников, проявляющееся снижением синтеза глюкокортикоидов.
• Антиагрегантов и антикоагулянтов. Назначаются с целью предотвращения тромбообразования. Лекарственные средства воздействуют на активность свертывающей системы крови. Используются под контролем показателей коагулограммы.
• Иммуномодуляторов. Медикаменты способны активировать иммунокомпетентные клетки и воздействовать на клеточный метаболизм. Препаратами выбора являются природные иммуностимуляторы.
• Витаминотерапии. Рекомендовано применение витаминов группы С, РР и В, которые обладают нейропротекторным и антиоксидантным эффектом.
Показаниями к оперативному вмешательству считаются низкая эффективность консервативной терапии, нарастание интоксикационных проявлений, высокий риск инфицирования окружающих тканей. В послеоперационном периоде применяются гормональные, антибактериальные и иммуномодулирующие средства. Хирургическое лечение включает в себя:
• Декомпрессионную контурную дерматомию. Применяется при гнойно-некротической и буллезно-геморрагической формах. При выраженной экссудации следует установить дренажную систему. Очаги некроза подлежат резекции.
• Нанесение разрезов в зоне воспаления. Методика рекомендована при циркулярном поражении. Продольные или поперечные волнообразные разрезы наносятся в пределах патологического очага на всем его протяжении. В завершение проводится некрэктомия.
• Вскрытие булл. Выполняется при эритематозно-буллезном и буллезно-геморрагическом варианте патологии. После вскрытия буллы осуществляется эвакуация патологических масс с последующей постановкой дренажа.
Forecast
Прогноз при своевременном лечении благоприятный. Пациентам с данной патологией необходимо пристально следить за гигиеной глаз, избегать переохлаждения. При наличии других очагов инфекции показана системная антибактериальная терапия. Специфические превентивные меры не разработаны.
Prevention
Неспецифическая профилактика сводится к применению бактерицидных средств для ухода за веками при наличии микротравм или порезов, соблюдению правил асептики и антисептики при работе с инфицированным материалом. Больным с рожистым воспалением других локализаций следует тщательно мыть руки перед контактом с глазами.