Другие названия и синонимы
Ascending thrombophlebitis.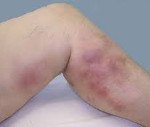
МКБ-10 коды
- МКБ-10
- I80 Флебит и тромбофлебит
|
|
Описание
Восходящий тромбофлебит. Это патологическое состояние, характеризующееся распространением тромботического процесса в поверхностных венах нижних конечностей в проксимальном направлении. Переход в глубокое венозное русло сопровождается интенсивной болью, отеком, цианозом, расширением подкожных сосудов на пораженной стороне, что создает реальную угрозу легочной эмболии. Патология подтверждается результатами ультразвукового и венографического тестов венозной системы, теста на уровень D-димера в крови. Лечение включает в себя сочетание консервативных (медикаментозное, эластическое сжатие) и хирургических методов.
Дополнительные факты
Восходящий тромбофлебит является наиболее распространенной острой патологией, требующей срочной хирургической помощи. В течение жизни он развивается у 20-40% людей, наблюдается у 56-160 человек на 100 000 человек в год. По данным клинических и ультразвуковых исследований, переход окклюзии тромбоза из поверхностных в глубокие вены наблюдается в 6,8-40% случаев. Это представляет реальную угрозу для пациента, способствуя развитию легочной тромбоэмболии. Заболевание характерно для всех возрастных групп, но обычно встречается у людей старше 60 лет. Женщины страдают в 2-4 раза чаще, чем мужчины.
Причины
Развитие восходящего тромбофлебита подчиняется общим закономерностям тромбоза в венозной системе. Явления стазиса с ретроградным и турбулентным кровотоком, нарушениями коагуляции и повреждением эндотелия становятся основой его формирования. Начальные факторы включают в себя следующее:
• Варикозная болезнь. Будучи наиболее значимой причиной восходящего процесса, он наблюдается у 68-95% пациентов. Тромбофлебит представлен как острое осложнение варикозного расширения вен в системе больших или малых подкожных вен, что свидетельствует о неэффективности терапии основного заболевания.
• Травмы и операции. Патология развивается под влиянием травм (переломы, ушибы, разрывы мягких тканей) и операций. Чаще всего осложняются хирургические вмешательства на органах брюшной и грудной полостей, тазобедренном суставе. Была отмечена роль сосудистой катетеризации, внутривенной термоблитерации (лазерная, радиочастотная).
• Хроническая патология. Распространению тромбофлебита вверх способствуют заболевания, сопровождающиеся явлением гиперкоагуляции. Аутоиммунные патологии, злокачественные новообразования, тромбофилия (в 48% случаев) выявляются у многих пациентов с флебологическим профилем.
• Беременность и послеродовой период. У большинства женщин тромбоз и тромбофлебит развиваются во втором и третьем триместрах беременности, чему способствуют гормональные изменения, снижение фибринолитической активности крови. Существенным фактором прогрессирования являются роды, что связано с тазовым стрессом, выбросом тканевого тромбопластина в кровь после отделения плаценты.
Вероятность патологии увеличивается при длительной иммобилизации: иммобилизация, строгий постельный режим, паралич. Существенными факторами риска являются ожирение, использование гормональных препаратов (оральные контрацептивы, заместительная терапия), наличие тромбозов и восходящий тромбофлебит в анамнезе.
• Варикозная болезнь. Будучи наиболее значимой причиной восходящего процесса, он наблюдается у 68-95% пациентов. Тромбофлебит представлен как острое осложнение варикозного расширения вен в системе больших или малых подкожных вен, что свидетельствует о неэффективности терапии основного заболевания.
• Травмы и операции. Патология развивается под влиянием травм (переломы, ушибы, разрывы мягких тканей) и операций. Чаще всего осложняются хирургические вмешательства на органах брюшной и грудной полостей, тазобедренном суставе. Была отмечена роль сосудистой катетеризации, внутривенной термоблитерации (лазерная, радиочастотная).
• Хроническая патология. Распространению тромбофлебита вверх способствуют заболевания, сопровождающиеся явлением гиперкоагуляции. Аутоиммунные патологии, злокачественные новообразования, тромбофилия (в 48% случаев) выявляются у многих пациентов с флебологическим профилем.
• Беременность и послеродовой период. У большинства женщин тромбоз и тромбофлебит развиваются во втором и третьем триместрах беременности, чему способствуют гормональные изменения, снижение фибринолитической активности крови. Существенным фактором прогрессирования являются роды, что связано с тазовым стрессом, выбросом тканевого тромбопластина в кровь после отделения плаценты.
Вероятность патологии увеличивается при длительной иммобилизации: иммобилизация, строгий постельный режим, паралич. Существенными факторами риска являются ожирение, использование гормональных препаратов (оральные контрацептивы, заместительная терапия), наличие тромбозов и восходящий тромбофлебит в анамнезе.
Патогенез
В случае повреждения клапана скрученные и расширенные вены откладывают большое количество крови, местная гемодинамика замедляется и становится турбулентной. Застойные процессы инициируют гипоксию и повреждение эндотелия наряду с высвобождением провоспалительных медиаторов, инфильтрацией стенки лейкоцитов. Воздействие эндотелиальных структур, в частности коллагена, активирует тромбоциты, улучшает их адгезию и агрегацию. В области микротравмы содержание тканевого активатора плазминогена, сопровождающееся ингибированием фибринолиза, уменьшается.
Венозный стаз играет важную роль при тромбозе. Застой ослабляет защитные механизмы (разбавление крови активированными факторами свертывания, вымывание их и смешивание с ингибиторами), способствуя накоплению тромботического материала. Прогрессирующая обструкция приводит к дальнейшему ухудшению показателей гемодинамики. Длительный флебит и периферическое воспаление, а также венозный рефлюкс способствуют прохождению воспаления и тромбоза в проксимальных областях.
На скорость развития патологии влияют многочисленные факторы: состояние венозной стенки, тяжесть варикозного расширения вен, возраст больного, сопутствующие состояния, но, прежде всего, расположение первичного тромботического очага поражения. При дефектах клапана тромб легче проникает через подкожно-бедренный анастомоз в бедренную вену, где сгусток быстро становится плавающим. Реже переход к глубокому каналу осуществляется через подкожно-подколенную область или несостоятельные перфораторы.
Венозный стаз играет важную роль при тромбозе. Застой ослабляет защитные механизмы (разбавление крови активированными факторами свертывания, вымывание их и смешивание с ингибиторами), способствуя накоплению тромботического материала. Прогрессирующая обструкция приводит к дальнейшему ухудшению показателей гемодинамики. Длительный флебит и периферическое воспаление, а также венозный рефлюкс способствуют прохождению воспаления и тромбоза в проксимальных областях.
На скорость развития патологии влияют многочисленные факторы: состояние венозной стенки, тяжесть варикозного расширения вен, возраст больного, сопутствующие состояния, но, прежде всего, расположение первичного тромботического очага поражения. При дефектах клапана тромб легче проникает через подкожно-бедренный анастомоз в бедренную вену, где сгусток быстро становится плавающим. Реже переход к глубокому каналу осуществляется через подкожно-подколенную область или несостоятельные перфораторы.
Классификация
Систематизация восходящего тромбофлебита осуществляется исходя из локализации и распространенности патологии. Классификация, которая чаще всего используется в научной и практической флебологии, содержит несколько типов тромботических поражений:
Тромбофлебит дистальных участков (ствол или притоки). Это все еще локализованный процесс без распространения в восходящем направлении.
Верхняя граница тромба достигает проксимальных отделов, но без повреждения сафено-бедренного или сафено-подколенного анастомоза.
Происходит переход тромботического воспаления в глубокие венозные сегменты.
Повреждение лиманов отсутствует, но процесс распространяется по несостоятельным сквозным венам голени и бедра.
Любой вариант сочетается с изолированным глубоким сосудистым тромбозом той же или противоположной конечности.
Представленная классификация позволяет прогнозировать течение заболевания и формировать правильную лечебную тактику. Другие авторы выделяют 4 формы тромбофлебита: местная (поражение одного или нескольких крупных притоков), диффузная (переход процесса в стволах поверхностных вен голени или бедра), субтотальная (тромбоз в маленькой подкожной вене достигает подколенной ямки и, в общем, верхняя треть), общая (тромботический процесс охватывает анастомоз).
Тромбофлебит дистальных участков (ствол или притоки). Это все еще локализованный процесс без распространения в восходящем направлении.
Верхняя граница тромба достигает проксимальных отделов, но без повреждения сафено-бедренного или сафено-подколенного анастомоза.
Происходит переход тромботического воспаления в глубокие венозные сегменты.
Повреждение лиманов отсутствует, но процесс распространяется по несостоятельным сквозным венам голени и бедра.
Любой вариант сочетается с изолированным глубоким сосудистым тромбозом той же или противоположной конечности.
Представленная классификация позволяет прогнозировать течение заболевания и формировать правильную лечебную тактику. Другие авторы выделяют 4 формы тромбофлебита: местная (поражение одного или нескольких крупных притоков), диффузная (переход процесса в стволах поверхностных вен голени или бедра), субтотальная (тромбоз в маленькой подкожной вене достигает подколенной ямки и, в общем, верхняя треть), общая (тромботический процесс охватывает анастомоз).
Клиническая картина
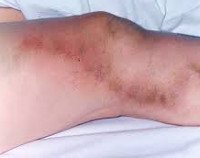
Внешние признаки в поверхностном русле включают в себя эритему и напряжение кожи на пораженных участках. Отек конечностей, тромбированный сосуд пальпируется как плотный болезненный шнур, окруженный областью локальной гипертермии. Острый тромбоз характеризуется болью в икроножных мышцах, которая усиливается при физической нагрузке. С первых дней болезни, как правило, вечером появляется жар.
Надежным признаком острого флеботромбоза голени является боль в икроножных мышцах при сжатии пальцами или манжетой сфигмоманометра. При поражении бедренной вены симптомы становятся более выраженными. Окклюзия сафено-бедренного анастомоза сопровождается выраженным отеком почти всей конечности. Увеличивается в объеме, приобретает цианотический цвет, строгость которого усиливается по периферии. В дистальной части бедра и голени наблюдается обширная поверхностная сеть. Венозная гипертензия, возникающая в результате тромбоза устья подкожной вены, передается на анастомозы с противоположной стороны.
Проксимальное распространение тромбоза, усиление обструкции коллатералей, декомпенсация гемодинамики делают клинические симптомы максимально выраженными. Болевой синдром усиливается, переходя в бедренную и паховую зоны. Вся конечность отекает - от стопы до складки куколки, покрывая мошонку, ягодицы, переднюю брюшную стенку с пораженной стороны.
Течение восходящего тромбофлебита трудно предсказать. Скорость распространения иногда достигает 35 см в сутки, но даже в этих случаях развитие протекает бессимптомно, что значительно усложняет клинический диагноз. При неполной обструкции скрытое течение связано с поддержанием адекватного кровотока. В такой ситуации тромбы становятся плавающими и фрагментированными, что создает угрозу эмболизации.
Надежным признаком острого флеботромбоза голени является боль в икроножных мышцах при сжатии пальцами или манжетой сфигмоманометра. При поражении бедренной вены симптомы становятся более выраженными. Окклюзия сафено-бедренного анастомоза сопровождается выраженным отеком почти всей конечности. Увеличивается в объеме, приобретает цианотический цвет, строгость которого усиливается по периферии. В дистальной части бедра и голени наблюдается обширная поверхностная сеть. Венозная гипертензия, возникающая в результате тромбоза устья подкожной вены, передается на анастомозы с противоположной стороны.
Проксимальное распространение тромбоза, усиление обструкции коллатералей, декомпенсация гемодинамики делают клинические симптомы максимально выраженными. Болевой синдром усиливается, переходя в бедренную и паховую зоны. Вся конечность отекает - от стопы до складки куколки, покрывая мошонку, ягодицы, переднюю брюшную стенку с пораженной стороны.
Течение восходящего тромбофлебита трудно предсказать. Скорость распространения иногда достигает 35 см в сутки, но даже в этих случаях развитие протекает бессимптомно, что значительно усложняет клинический диагноз. При неполной обструкции скрытое течение связано с поддержанием адекватного кровотока. В такой ситуации тромбы становятся плавающими и фрагментированными, что создает угрозу эмболизации.
|
|
Возможные осложнения
Риск восходящего тромбофлебита связан с распространением процесса на глубокую венозную систему, что связано со значительным риском легочной эмболии. Очевидные симптомы легочной эмболии отмечаются у 5,6-28% людей, но многие эпизоды остаются незамеченными из-за субклинического течения. Смертность при таком огромном осложнении может достигать 10%. Даже при адекватной медицинской коррекции существует риск рецидива тромботической обструкции, которая усиливается при глубоком венозном рефлюксе и хронической гиперкоагуляции (в 18-42% случаев). В отдаленной перспективе наблюдается развитие посттромботического синдрома с явлением хронической венозной недостаточности.
Диагностика
Специфика восходящего тромбофлебита такова, что даже при тщательном физическом осмотре невозможно точно определить верхний край тромбоза. У одной трети пациентов распространенность окклюзии на 15-20 см выше, чем ожидалось, согласно клиническим данным, что требует использования более информативных методов диагностики:
• УЗИ венозной системы. Позволяет определить положение, наличие флотации, уточнить края тромба, определить его распределение по венам глубокой системы. Благодаря этим критериям можно прогнозировать дальнейшее течение патологии и риск легочной эмболии. При сегментарном ультразвуковом ангиосканировании определяются проходимость крупных сосудов, жизнеспособность клапанов, степень и продолжительность ретроградного кровотока.
• Рентгеноконтрастная венография. Указывается при переходе от тромбофлебита к глубоким сосудам выше уровня паховой складки. По результатам исследования определяется не только наличие или отсутствие обструкции, но и ее локализация, характер и степень выраженности, каналы коллатерального кровообращения. Венография диагностической процедуры, при необходимости, может немедленно перейти к медицинской процедуре (для имплантации кава-фильтра, катетерной тромбэктомии).
• Анализ крови на D-димер. Определение продуктов распада фибрина, особенно D-димера, рекомендуется на ранних стадиях тромбоза для установления окклюзии глубоких сегментов. Тест обладает высокой чувствительностью, но низкой специфичностью - повышение показателя вероятно при многих сопутствующих состояниях (опухоли, воспалительные заболевания, беременность ).
• Томографические методы. Распространение тромботических масс в илеофеморальный сегмент и высокий риск легочной эмболии создают необходимость компьютерной томографии таза и легких с контрастным усилением, что позволяет точно визуализировать кровеносные сосуды и определить возраст тромбов. МРТ имеет более высокую информативную ценность по сравнению с ультразвуковым исследованием в отношении исследования вен голени и таза.
Дифференцируют восходящий тромбофлебит с целлюлитом, узловатой эритемой, артериальным тромбозом. Иногда возникает необходимость исключить лимфангит, панникулит, периостит. Флеболог-хирург способен установить точный диагноз на основании данных клинического обследования, подкрепленных результатами инструментальных и лабораторных методов.
• УЗИ венозной системы. Позволяет определить положение, наличие флотации, уточнить края тромба, определить его распределение по венам глубокой системы. Благодаря этим критериям можно прогнозировать дальнейшее течение патологии и риск легочной эмболии. При сегментарном ультразвуковом ангиосканировании определяются проходимость крупных сосудов, жизнеспособность клапанов, степень и продолжительность ретроградного кровотока.
• Рентгеноконтрастная венография. Указывается при переходе от тромбофлебита к глубоким сосудам выше уровня паховой складки. По результатам исследования определяется не только наличие или отсутствие обструкции, но и ее локализация, характер и степень выраженности, каналы коллатерального кровообращения. Венография диагностической процедуры, при необходимости, может немедленно перейти к медицинской процедуре (для имплантации кава-фильтра, катетерной тромбэктомии).
• Анализ крови на D-димер. Определение продуктов распада фибрина, особенно D-димера, рекомендуется на ранних стадиях тромбоза для установления окклюзии глубоких сегментов. Тест обладает высокой чувствительностью, но низкой специфичностью - повышение показателя вероятно при многих сопутствующих состояниях (опухоли, воспалительные заболевания, беременность ).
• Томографические методы. Распространение тромботических масс в илеофеморальный сегмент и высокий риск легочной эмболии создают необходимость компьютерной томографии таза и легких с контрастным усилением, что позволяет точно визуализировать кровеносные сосуды и определить возраст тромбов. МРТ имеет более высокую информативную ценность по сравнению с ультразвуковым исследованием в отношении исследования вен голени и таза.
Дифференцируют восходящий тромбофлебит с целлюлитом, узловатой эритемой, артериальным тромбозом. Иногда возникает необходимость исключить лимфангит, панникулит, периостит. Флеболог-хирург способен установить точный диагноз на основании данных клинического обследования, подкрепленных результатами инструментальных и лабораторных методов.
Лечение
Пациенты с острым процессом срочно поступают в специализированную больницу (сосудистое отделение). Чтобы избежать повреждения глубоких сегментов и тромбоэмболии легочной артерии, такие случаи требуют активной терапевтической тактики и комплексного подхода. Лечение основано на использовании различных методов:
Системная фармакотерапия является одним из основных пунктов терапевтической коррекции. Назначение антикоагулянтов (низкомолекулярные гепарины, фондапаринукс), нестероидных противовоспалительных препаратов и венотоников (гидроксиэтилрутозид, диосмин, гесперидин) является патогенетически обоснованным и необходимым. Гели и мази с гепарином, НПВП оказывают местное действие.
• компрессионная терапия. На острой стадии эластичные бинты средней прочности на разрыв используются для улучшения венозных выделений. Если отечность и выраженность воспаления уменьшаются (через 7-10 дней), рекомендуется надевать медицинские майки (колготки, чулки) 2-го компрессионного класса.
• Хирургическая коррекция. Хирургия считается наиболее эффективным способом предотвращения осложнений. Если тромбоз не достигает суставного клапана, то проводится перевязка сафено-бедренного соединения. Поражение бедренного сегмента требует экстренной операции - тромбэктомии и поперечного сечения (по методу Троянова-Тренделенбурга) с дальнейшей антикоагулянтной терапией.
В острые и послеоперационные периоды рекомендуется поддерживать физическую активность, избегая длительного постельного режима. Среди физиотерапевтических методов применяется местная гипотермия, после устранения активного воспаления - УВЧ, УФ-излучение, солюкс. Некоторые исследования показывают эффективность склеротерапии при варикозном расширении вен и тромбофлебите в сочетании с поперечным сечением и флебэктомией.
Системная фармакотерапия является одним из основных пунктов терапевтической коррекции. Назначение антикоагулянтов (низкомолекулярные гепарины, фондапаринукс), нестероидных противовоспалительных препаратов и венотоников (гидроксиэтилрутозид, диосмин, гесперидин) является патогенетически обоснованным и необходимым. Гели и мази с гепарином, НПВП оказывают местное действие.
• компрессионная терапия. На острой стадии эластичные бинты средней прочности на разрыв используются для улучшения венозных выделений. Если отечность и выраженность воспаления уменьшаются (через 7-10 дней), рекомендуется надевать медицинские майки (колготки, чулки) 2-го компрессионного класса.
• Хирургическая коррекция. Хирургия считается наиболее эффективным способом предотвращения осложнений. Если тромбоз не достигает суставного клапана, то проводится перевязка сафено-бедренного соединения. Поражение бедренного сегмента требует экстренной операции - тромбэктомии и поперечного сечения (по методу Троянова-Тренделенбурга) с дальнейшей антикоагулянтной терапией.
В острые и послеоперационные периоды рекомендуется поддерживать физическую активность, избегая длительного постельного режима. Среди физиотерапевтических методов применяется местная гипотермия, после устранения активного воспаления - УВЧ, УФ-излучение, солюкс. Некоторые исследования показывают эффективность склеротерапии при варикозном расширении вен и тромбофлебите в сочетании с поперечным сечением и флебэктомией.
Прогноз
Расположение патологического процесса и наличие осложнений являются основными факторами, влияющими на прогноз. Поражение глубокой венозной системы и развитие тромбоэмболии легочной артерии делают ее неблагоприятной. Существующие методы медицинской коррекции могут значительно снизить риск летальных осложнений при восходящем тромбофлебите, но в некоторых случаях заболевание рецидивирует, что приводит к постоянной или длительной инвалидности.
Профилактика
Первичная профилактика предполагает нормализацию веса, поддержание физической активности, своевременное лечение сопутствующей патологии. Лекарства (антикоагулянты, антиагреганты, венотоники) и эластическая компрессия помогают предотвратить рецидив.
Список литературы
1. Тактика лечения острого восходящего тромбофлебита/ Пустовойт A.A., Гаврилов С.Г., Золотухин И.А. Флебология. 2011. №3.
2. Флебология. Руководство для врачей/ Савельев В.С. 2001.
3. Острый тромбофлебит/ Кириенко А.И., Матюшенко А.А., Андрияшкин В.В. -2006.
4. Лечебно-диагностическая тактика при остром восходящем тромбофлебите подкожных вен нижних конечностей/ Нарижный М.В. 2011.
2. Флебология. Руководство для врачей/ Савельев В.С. 2001.
3. Острый тромбофлебит/ Кириенко А.И., Матюшенко А.А., Андрияшкин В.В. -2006.
4. Лечебно-диагностическая тактика при остром восходящем тромбофлебите подкожных вен нижних конечностей/ Нарижный М.В. 2011.
|
|