ICD-10 codes
Introduction
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: N20, N21, N22, N23.
Год утверждения (частота пересмотра): 2021.
Возрастная категория: Дети.
Пересмотр не позднее: 2023.
ID: 374.
Разработчик клинической рекомендации.
• Союз педиатров России.
• Ассоциация медицинских генетиков.
Одобрено Научно-практическим Советом Минздрава РФ.
Год утверждения (частота пересмотра): 2021.
Возрастная категория: Дети.
Пересмотр не позднее: 2023.
ID: 374.
Разработчик клинической рекомендации.
• Союз педиатров России.
• Ассоциация медицинских генетиков.
Одобрено Научно-практическим Советом Минздрава РФ.
 List of abbreviations
List of abbreviations
АПФ - ангиотензинпревращающий фермент.
ВМП - верхние мочевыводящие пути.
ГПТ - гиперпаратиреоз.
ДАА - группа препаратов Другие анальгетики и антипиретики.
ДЛТ - дистанционная литотрипсия.
ЖКТ - желудочно-кишечный тракт.
ИМП - инфекция мочевыводящих путей.
ИМТ - индекс массы тела.
КТ - компьютерная томография.
ЛКТ - литокинетическая терапия.
ЛМС - лоханочно-мочеточниковый сегмент.
МКБ - мочекаменная болезнь.
МРТ - магнитно-резонансная томография.
МРУ - магнитно-резонансная урография.
НК - нефрокальциноз.
НПВП - нестероидные противовоспалительные препараты.
ПГ - первичная гипероксалурия.
ПКА - почечный канальциевый ацидоз.
ПНЛ - перкутанная нефролитотомия (нефролитотрипсия, нефролитолапаксия).
ПТГ - паратиреоидный гормон.
РКИ - рандомизированное контролируемое исследование.
СКФ - скорость клубочковой фильтрации.
УЗИ - ультразвуковое исследование.
УРС - уретерореноскопия.
ЧН - чрескожная нефростомия.
ЧЛС - чашечно-лоханочная система.
ЭУ - экскреторная урография.
FDA - Food and Drug Administration.
HU - единицы Хаунсфилда.
ВМП - верхние мочевыводящие пути.
ГПТ - гиперпаратиреоз.
ДАА - группа препаратов Другие анальгетики и антипиретики.
ДЛТ - дистанционная литотрипсия.
ЖКТ - желудочно-кишечный тракт.
ИМП - инфекция мочевыводящих путей.
ИМТ - индекс массы тела.
КТ - компьютерная томография.
ЛКТ - литокинетическая терапия.
ЛМС - лоханочно-мочеточниковый сегмент.
МКБ - мочекаменная болезнь.
МРТ - магнитно-резонансная томография.
МРУ - магнитно-резонансная урография.
НК - нефрокальциноз.
НПВП - нестероидные противовоспалительные препараты.
ПГ - первичная гипероксалурия.
ПКА - почечный канальциевый ацидоз.
ПНЛ - перкутанная нефролитотомия (нефролитотрипсия, нефролитолапаксия).
ПТГ - паратиреоидный гормон.
РКИ - рандомизированное контролируемое исследование.
СКФ - скорость клубочковой фильтрации.
УЗИ - ультразвуковое исследование.
УРС - уретерореноскопия.
ЧН - чрескожная нефростомия.
ЧЛС - чашечно-лоханочная система.
ЭУ - экскреторная урография.
FDA - Food and Drug Administration.
HU - единицы Хаунсфилда.
Terms and definitions
Новые и узконаправленные профессиональные термины в настоящих клинических рекомендациях не используются.
Description
Уролитиаз. Понятие, объединяющие большую группу неоднородных по этиологии и патогенезу синдромов и болезней, одним из клинико-морфологических проявлений которого является образование конкрементов в органах мочевыделительной системы.
Reasons
Конкременты следует подразделять на образовавшиеся вследствие инфекции (инфекционные); которые не были вызваны инфекцией (неинфекционные); конкременты, возникшие вследствие генетических нарушений, и конкременты, образовавшиеся при приеме лекарственных средств (лекарственные).
Классификация конкрементов на основе этиологии и состава.
Причины возникновения конкрементов.
Генетические причины, обусловливающие возникновение камней:
• Цистин (аминоацидурия, характеризующаяся нарушением канальцевой реабсорбции двухосновных аминокислот: цистина, орнитина, аргинина и лизина);
• Ксантин (ксантинурия, обусловленная наследственным дефицитом фермента ксантиноксидазы);
• 2,8-дигидроксиаденин (наследственный дефицит аденинфосфорибозилтрансферазы приводящий к аккумуляции аденина, в дальнейшем окисляющегося до 2,8-дигидроксиаденина).
Инфекционные конкременты.
• Фосфат магния.
• Апатит.
• Урат аммония.
Неинфекционные конкременты:
• Оксалаты кальция.
• Фосфаты кальция.
• Мочевая кислота.
Лекарственные конкременты.
Лекарственные препараты, способствующие формированию камней мочевых путей.
Соединения, кристаллизирующиеся в моче:
• Аллопуринол**/оксипуринол.
• Амоксициллин**/ампициллин**.
• Цефтриаксон**.
• Ципрофлоксацин**.
• Эфедрин.
• Индинавир.
• Трисиликат магния.
• Сульфонамид**.
• Триамтерен.
Вещества, влияющие на состав мочи.
• Ацетазоламид**.
• Аллопуринол**.
• Гидроокись алюминия и магния.
• Аскорбиновая кислота**.
• Кальций.
• Фуросемид**.
• Слабительные средства.
• Метоксифлуран.
• Витамин D и его аналоги.
Минералогический состав камней.
Одним из важных факторов образования конкрементов является нарушение обмена веществ. Установление нарушения обмена веществ и анализ химического состава конкремента позволяет определить тактику диагностики и лечения.
В большинстве случаев конкременты представлены сочетанием нескольких химических соединений. Важным аспектом является определение соединения, составляющего основную долю конкремента (табл.1).
Таблица 1. Состав конкремента.
Группы риска камнеобразования.
Степень риска камнеобразования определяет вероятность развития рецидива или роста конкрементов, и необходимость медикаментозного лечения.
Факторы риска камнеобразования у детей:
• семейный характер заболевания: наличие в анамнезе у ближайших родственников факторов риска развития уролитиаза, урологических заболеваний, особенно мочекаменной болезни;
• метаболические нарушения камнеобразующих веществ;
• проживание семьи в экологически неблагоприятных условиях;
• наличие у родителей вредных привычек (курение, потребление алкоголя);
• особенности течения беременности у матери: отягощенная беременность на фоне токсикоза, прием противовирусных и антибактериальных препаратов;
• нефрокальциноз.
• снижение двигательной активности, вынужденное лежачее положение (иммобилизация конечностей, последствия травмы ).
• ограничение потребления чистой воды.
• длительные сроки наличия дренажей или нитей в просвете мочевых путей (почки, мочеточника, мочевого пузыря).
Наличие аномалий мочевыделительной системы у ребенка.
• Дивертикул чашечки, киста чашечки.
• Стриктура мочеточника.
• Обструкция лоханочно-мочеточникового сегмента (ЛМС).
• Уретероцеле.
• Подковообразная почка.
• Отведение мочи (кишечные пластики).
• Нейрогенная дисфункция мочевого пузыря.
• Пузырно-мочеточниковый рефлюкс.
• Единственная почка.
Генетические причины высокого риска развития уролитиаза.
• Цистинурия (типы А, В, АВ).
• Первичная гипероксалурия (ПГ 1-3 типы).
• Почечный канальцевый ацидоз (ПКА) 1-го типа.
• 2,8-дигидроксиаденин.
• Ксантинурия.
• Синдром Леша-Нихена.
• Муковисцидоз.
• Идиопатическая инфантильная гиперкальциемия (типы 1 и 2).
В приложении А3,3 приведена часть моногенных наследственных заболеваний, приводящих к мочекаменной болезни. Данные заболевания чаще остальных встречаются в практике врачей-урологов, но в настоящее время в литературных источниках описано около 80 моногенных форм уролитиаза [1,2].
Классификация конкрементов на основе этиологии и состава.
Причины возникновения конкрементов.
Генетические причины, обусловливающие возникновение камней:
• Цистин (аминоацидурия, характеризующаяся нарушением канальцевой реабсорбции двухосновных аминокислот: цистина, орнитина, аргинина и лизина);
• Ксантин (ксантинурия, обусловленная наследственным дефицитом фермента ксантиноксидазы);
• 2,8-дигидроксиаденин (наследственный дефицит аденинфосфорибозилтрансферазы приводящий к аккумуляции аденина, в дальнейшем окисляющегося до 2,8-дигидроксиаденина).
Инфекционные конкременты.
• Фосфат магния.
• Апатит.
• Урат аммония.
Неинфекционные конкременты:
• Оксалаты кальция.
• Фосфаты кальция.
• Мочевая кислота.
Лекарственные конкременты.
Лекарственные препараты, способствующие формированию камней мочевых путей.
Соединения, кристаллизирующиеся в моче:
• Аллопуринол**/оксипуринол.
• Амоксициллин**/ампициллин**.
• Цефтриаксон**.
• Ципрофлоксацин**.
• Эфедрин.
• Индинавир.
• Трисиликат магния.
• Сульфонамид**.
• Триамтерен.
Вещества, влияющие на состав мочи.
• Ацетазоламид**.
• Аллопуринол**.
• Гидроокись алюминия и магния.
• Аскорбиновая кислота**.
• Кальций.
• Фуросемид**.
• Слабительные средства.
• Метоксифлуран.
• Витамин D и его аналоги.
Минералогический состав камней.
Одним из важных факторов образования конкрементов является нарушение обмена веществ. Установление нарушения обмена веществ и анализ химического состава конкремента позволяет определить тактику диагностики и лечения.
В большинстве случаев конкременты представлены сочетанием нескольких химических соединений. Важным аспектом является определение соединения, составляющего основную долю конкремента (табл.1).
Таблица 1. Состав конкремента.
| Химический состав | Минерал |
| Гидрогенфосфат кальция | брушит |
| Дигидрат оксалата кальция | ведделлит |
| Дигидрат мочевой кислоты | урицит |
| Карбонатапатит (фосфат) | даллит |
| Моногидрат оксалата кальция | вевеллит |
| Фосфат магния и аммония | струвит |
| 2,8-дигидроксиаденин | |
| Ксантин | |
| Урат аммония | |
| Цистин | |
| Лекарственные конкременты |
Группы риска камнеобразования.
Степень риска камнеобразования определяет вероятность развития рецидива или роста конкрементов, и необходимость медикаментозного лечения.
Факторы риска камнеобразования у детей:
• семейный характер заболевания: наличие в анамнезе у ближайших родственников факторов риска развития уролитиаза, урологических заболеваний, особенно мочекаменной болезни;
• метаболические нарушения камнеобразующих веществ;
• проживание семьи в экологически неблагоприятных условиях;
• наличие у родителей вредных привычек (курение, потребление алкоголя);
• особенности течения беременности у матери: отягощенная беременность на фоне токсикоза, прием противовирусных и антибактериальных препаратов;
• нефрокальциноз.
• снижение двигательной активности, вынужденное лежачее положение (иммобилизация конечностей, последствия травмы ).
• ограничение потребления чистой воды.
• длительные сроки наличия дренажей или нитей в просвете мочевых путей (почки, мочеточника, мочевого пузыря).
Наличие аномалий мочевыделительной системы у ребенка.
• Дивертикул чашечки, киста чашечки.
• Стриктура мочеточника.
• Обструкция лоханочно-мочеточникового сегмента (ЛМС).
• Уретероцеле.
• Подковообразная почка.
• Отведение мочи (кишечные пластики).
• Нейрогенная дисфункция мочевого пузыря.
• Пузырно-мочеточниковый рефлюкс.
• Единственная почка.
Генетические причины высокого риска развития уролитиаза.
• Цистинурия (типы А, В, АВ).
• Первичная гипероксалурия (ПГ 1-3 типы).
• Почечный канальцевый ацидоз (ПКА) 1-го типа.
• 2,8-дигидроксиаденин.
• Ксантинурия.
• Синдром Леша-Нихена.
• Муковисцидоз.
• Идиопатическая инфантильная гиперкальциемия (типы 1 и 2).
В приложении А3,3 приведена часть моногенных наследственных заболеваний, приводящих к мочекаменной болезни. Данные заболевания чаще остальных встречаются в практике врачей-урологов, но в настоящее время в литературных источниках описано около 80 моногенных форм уролитиаза [1,2].
Epidemiology
Заболевание носит эндемичный характер. Такими регионами в России являются: Северный Кавказ, Урал, Поволжье, бассейны Дона и Камы. До сегодняшнего времени единой концепции патогенеза камнеобразования не существует. Мочекаменная болезнь считается полиэтиологичным заболеванием, связанным со сложными физико-химическими процессами, происходящими как в целом в организме, так и на уровне мочевыводящей системы, врожденного или приобретенного характера. Среди пациентов с мочекаменной болезнью дети составляют около 1%. У детей мочекаменная болезнь встречается с частотой от 5 до 10% (по данным разных источников в зависимости от региона) [3, 4, 5]. Заболеваемость среди подростков 50-100 на100 000 [6].
N20,0 - Камни почки.
N20,1 - Камни мочеточника.
N20,2 - Камни почек с камнями мочеточника.
N20,9 - Мочевые камни неуточненные.
Камни нижних отделов мочевых путей (N21).
N21,0 - Камни в мочевом пузыре.
N21,1 - Камни в уретре.
N21,8 - Другие камни в нижних отделах мочевых путей.
N21,9 - Камни в нижних отделах мочевых путей неуточненная.
Камни мочевых путей при болезнях, классифицированных в других рубриках (N22).
Почечная колика неуточненная ( N23).
1,4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем.
Камни почки и мочеточника (N20).N20,0 - Камни почки.
N20,1 - Камни мочеточника.
N20,2 - Камни почек с камнями мочеточника.
N20,9 - Мочевые камни неуточненные.
Камни нижних отделов мочевых путей (N21).
N21,0 - Камни в мочевом пузыре.
N21,1 - Камни в уретре.
N21,8 - Другие камни в нижних отделах мочевых путей.
N21,9 - Камни в нижних отделах мочевых путей неуточненная.
Камни мочевых путей при болезнях, классифицированных в других рубриках (N22).
Почечная колика неуточненная ( N23).
Classification
1,5 Классификация заболевания или состояния (группы заболеваний или состояний).
Конкременты можно классифицировать по следующим критериям: размер, локализация, рентгенологические характеристики (плотность конкремента), этиология, минералогический состав и степень риска повторного камнеобразования [1].Размер конкремента.
Размер конкремента обозначается в миллиметрах, с указанием 1 или 2 измерений. Исходя из вышеуказанного конкременты можно подразделить на группы размером worse 5 5-10 10-20 мм и better 20.
Локализация конкремента.
Конкременты классифицируют в зависимости от их расположения в анатомических структурах мочевых путей: в верхней, средней или нижней чашечке, в лоханке, в верхнем, среднем или дистальном отделах мочеточника и в мочевом пузыре.
Рентгенологические характеристики.
Классифицируют конкременты и в соответствии с рентгенологическим изображением при проведении обзорной урографии (рентгенографии мочевыделительной системы) (табл. 2). При проведении спиральной компьютерной томографии (КТ) для классификации используется шкала единиц Хаунсфилда (Hu). Данная шкала ослабления рентгеновского излучения используется для визуальной и количественной оценки плотности структур, определяемых методом компьютерной томографии.
Таблица 2. Рентгенологические характеристики.
| Рентгеноконтрастный конкремент | Низкая рентгеноконтрастность | Рентгеннегативный конкремент |
| Дигидрат оксалата кальция | Фосфат магния и аммония | Мочевая кислота |
| Моногидрат оксалата кальция | Апатит | Урат аммония |
| Фосфаты кальция | Цистин | Ксантин |
| 2,8-дигидроксиаденин | ||
| Лекарственные конкременты |
Symptoms
К ведущим проявлениям уролитиаза относятся боль, дизурия, гематурия, пиурия и отхождение кристаллов мочевых солей и конкрементов. Лишь последний из симптомов является абсолютным. Боль является наиболее частым симптомом при нефролитиазе. В зависимости от величины, формы, расположения, степени подвижности камня боль может иметь разнообразный характер. У пациентов с конкрементами в почках может отмечаться рвота и, иногда, повышенная температура. Возможно бессимптомное течение заболевания.
• При сборе анамнеза заболевания следует учитывать:
• наличие в анамнезе у ближайших родственников факторов риска развития уролитиаза, урологических заболеваний, особенно мочекаменной болезни, сопровождающихся метаболическими нарушениями камнеобразующих веществ;
• наличие аномалий мочевыделительной системы у ребенка;
• проживание семьи в экологически неблагоприятных условиях (жаркий климат, плохое качество воды);
• наличие у родителей вредных привычек (курение, потребление алкоголя);
• особенности течения беременности у матери;
• прием медикаментов, способствующих камнеобразованию.
• ограничение подвижности ребенка (травма, пороки опорно-двигательного аппарата, неврологические заболевания).
• При сборе анамнеза заболевания следует учитывать:
• наличие в анамнезе у ближайших родственников факторов риска развития уролитиаза, урологических заболеваний, особенно мочекаменной болезни, сопровождающихся метаболическими нарушениями камнеобразующих веществ;
• наличие аномалий мочевыделительной системы у ребенка;
• проживание семьи в экологически неблагоприятных условиях (жаркий климат, плохое качество воды);
• наличие у родителей вредных привычек (курение, потребление алкоголя);
• особенности течения беременности у матери;
• прием медикаментов, способствующих камнеобразованию.
• ограничение подвижности ребенка (травма, пороки опорно-двигательного аппарата, неврологические заболевания).
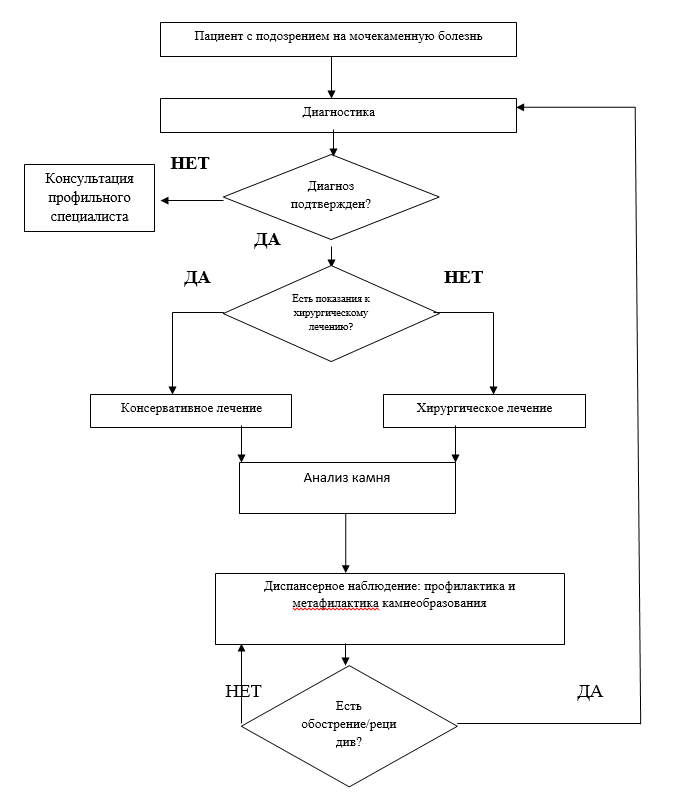
Diagnostics
2,1 Жалобы и анамнез.
Раздел «Клиническая картина».2,2 Физикальное обследование.
При физикальном обследовании пациента следует осмотреть кожу, склеры, определить частоту, наполнение и ритмичность пульса, измерить артериальное давление и частоту дыхательных движений.Дальнейшее обследование рекомендуется начинать с поверхностной пальпации и перкуссии органов брюшной полости и забрюшинного пространства. Пальпация области почек выполняется чаще всего в положении лежа на спине или на боку. Болезненность при исследовании свидетельствует о наличии воспалительного процесса почечной паренхимы, околопочечной клетчатки или обструкции мочеточника, в случае отсутствия указаний на травматическое повреждение.
Глубокую пальпацию начинают с безболезненных участков и завершают выявлением симптомов Щеткина-Блюмберга, Пастернацкого, Ортнера.
При проведении клинического осмотра обязательно нужно обращать внимание на поведение пациента: при почечной колике пациент беспокоен, не может найти себе удобного положения, мечется. Нередко имеет место «psoas-симптом».
Чем моложе ребенок, тем более выражены общие симптомы патологического процесса, и менее отчетливой бывает локальная симптоматика.
2,3 Лабораторные диагностические исследования.
Пациентам с мочекаменной болезнью (МКБ) проводятся исследования мочи и крови с целью определения вида конкрементов, наличия воспаления и оценки функции почек [1, 11, 16, 17, 22, 25, 27, 33, 34].• Рекомендуется выполнение Общего (клинического) анализа крови развернутого (уровень лейкоцитов, дифференцированный подсчет лейкоцитов (лейкоцитарная формула), гемоглобин, СОЭ) пациентам с МКБ с целью ориентировочного выявления/исключения воспалительных процессов и оценки уровня гемоглобина [1, 35].
(УУР -С, УДД - 5).
• Рекомендуется проведение Общего (клинического) анализа мочи всем пациентам с подозрением на мочекаменную болезнь и в динамике с целью ориентировочной оценки воспаления, определения рН мочи, наличия солей [1].
(УУР -С, УДД - 5).
Комментарии. Частота исследования при динамическом наблюдении определяется клиническим течением заболевания.
Определение нитритов возможно также с помощью тест-полосок.
• Рекомендуется проведение Исследования уровня нитритов в моче всем пациентам при первичной диагностике и в динамическом наблюдении при подозрении на инфекцию мочевыводящих путей для уточнения диагноза и своевременного назначения терапии [1].
(УУР -С, УДД - 5).
• Рекомендуется проведение при первичной диагностике суточного анализа мочи по Зимницкому (Сбор мочи для лабораторного исследования, Определение объема мочи, Определение удельного веса (относительной плотности) мочи) с целью оценки концентрационной функции почек [1, 36, 37].
(УУР -С, УДД - 5).
Комментарий. Исследование может назначаться в процессе динамического наблюдения по потребности и в зависимости от риска повторного камнеобразования в том числе, для оценки достаточности приема жидкости.
• Рекомендовано определение концентрации водородных ионов (рН) мочи определение количества белка в суточной моче, определение альбумина в моче, цитратов, натрия, магния в моче при первичной диагностике [1].
(УУР. С, УДД - 5).
Комментарий. Исследование может назначаться в процессе динамического наблюдения по потребности в зависимости от вида камней, а также для контроля проводимой терапии [1, 38].
• Рекомендовано при первичной диагностике исследование суточной мочи на экскрецию солей (исследование уровня фосфора в моче, исследование уровня кальция в моче, исследование уровня мочевой кислоты в моче, определение оксалатов в моче, сбор мочи для лабораторного исследования, определение объема мочи, микроскопическое исследование осадка мочи) [1].
( УУР. С , УДД - 5).
Комментарий. В динамическом наблюдении исследование может также проводиться, частота устанавливается индивидуально.
• Рекомендуется проведение микробиологического (культурального) исследования мочи на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы всем пациентам с Определением чувствительности микроорганизмов к противомикробным препаратам при первичной диагностике, перед оперативным вмешательством и при необходимости коррекции антибактериальной терапии [39, 40].
(УУР -С, УДД - 5).
Комментарии. При наличии инфекции мочевыводящих путей исследования проводятся в рамках соответствующих клинических рекомендаций.
• Рекомендуется проведение анализа крови биохимического общетерапевтического (исследование уровня креатинина в крови, мочевой кислоты в крови, кальция в крови, ионизированного кальция в крови, натрия в крови, калия в крови) всем пациентам при первичной диагностике и в динамическом наблюдении для оценки функции почек и электролитных нарушений с целью своевременной диагностики и терапии соответствующих состояний [1].
(УУР. С, УДД - 5).
• Рекомендовано пациентам с повышенным уровня кальция (ионизированного кальция в крови) проведение исследования уровня паратиреоидного гормона в крови, исследование уровня 25-ОН витамина Д в крови с целью подтверждения/исключения гиперпаратиреоза [1].
(УУР -С, УДД - 5).
• Рекомендуется проведение коагулограммы (ориентировочное исследование системы гемостаза): активированное частичное тромбопластиновое время (АЧТВ) и определение международного нормализованного отношения (MHO) перед инвазивными, оперативными вмешательствами для предотвращения кровотечений и околопочечных гематом. [1].
• Во всех случаях первичного диагностирования МКБ рекомендуется проводить анализ минерального состава мочевых камней (анализ состава конкремента с помощью аналитического метода (дифракции рентгеновских лучей или инфракрасной спектроскопии)) для определения дальнейшего плана обследования и терапевтической тактики [11, 21, 24, 39].
(УУР. С, УДД - 5).
• Повторный анализ состава конкремента рекомендуется проводить у пациентов: с рецидивом на фоне медикаментозной профилактики; c ранним рецидивом после полного удаления конкремента; c поздним рецидивом после длительного отсутствия камней, поскольку состав конкремента может измениться [11, 16].
(УУР. С, УДД - 5).
2,4 Инструментальные диагностические исследования.
• В качестве первичной процедуры для диагностики МКБ всем пациентам рекомендуется проводить ультразвуковое исследование (УЗИ) органов мочевой системы (ультразвуковое исследование почек, ультразвуковое исследование мочеточников, ультразвуковое исследование мочевого пузыря) [9, 11, 17, 23].(УУР. С, УДД - 5).
Комментарий. УЗИ позволяет выявить конкременты в чашечках, лоханке, лоханочно-мочеточниковом и пузырно-мочеточниковом сегментах, позволяет диагностировать расширение верхних мочевыводящих путей (ВМП). Исследование проводится и в динамическом наблюдении с частотой, определяемой индивидуально.
Цветная допплерография (дуплексное сканирование артерий почек) позволяет сравнить мочеточниковый выброс, индекс резистентности дуговых артерий обеих ночек и определить степень обструкции.
• Рекомендуется проведение обзорной рентгенографии органов мочевой системы (рентгенография почек и мочевыводящих путей) для дифференциации рентгеннегативных и рентгенконтрастных конкрементов, а также для динамического контроля [11, 16, 22, 23, 25, 27].
(УУР. С, УДД - 5).
Комментарий. Исследование проводят в качестве альтернативы ультразвуковому исследованию органов мочевой системы (ультразвуковое исследование почек, ультразвуковое исследование мочеточников, ультразвуковое исследование мочевого пузыря) или при недостаточной его информативности.
Если планируется проведение спиральной КТ, данное исследование назначать не следует.
Кратность исследования определяется индивидуально.
• Рекомендуется проводить спиральную компьютерную томографию (КТ) мочевыделительной системы (спиральная компьютерная томография почек и надпочечников) при острой боли в области поясницы. КТ позволяет определить наличие конкремента, его диаметр и плотность; данное исследование демонстрирует более высокую чувствительность и специфичность по сравнению с экскреторной урографией (ЭУ) (внутривенная урография) [11, 16, 22].
(УУР. С, УДД - 5).
Комментарий. Компьютерная томография - стандартный метод диагностики при острой боли в пояснице в настоящее время. Данный метод позволяет определять плотность конкремента и расстояние от конкремента до кожного покрова - параметры, влияющие на эффективность дистанционной литотрипсии (ДЛТ).
Однако необходимо учитывать высокую лучевую нагрузку метода и использовать его у детей с ограничениями. При возможности применять низкодозовые протоколы.
Конкременты, содержащие мочевую кислоту и ксантин, являются рентгеннегативными, но могут быть обнаружены при проведении компьютерной томографии.
Конкременты, образующиеся при приеме препарата индинавир, при спиральной КТ не обнаруживаются.
• Не рекомендовано рутинное проведение магнитно-резонансной томографии урографии (магнитно-резонансная томографии урография с контрастированием) в диагностике МКБ, только при недостаточности данных других исследований для получения информации об анатомии ЧЛС, локализации обструкции в мочеточнике и морфологии почечной паренхимы [11, 16, 22, 23].
(УУР. С, УДД - 5).
• Радионуклидные исследования почек (сцинтиграфия почек и мочевыделительной системы, сцинтиграфия почек и мочевыделительной системы с функциональными пробами) рекомендуется использовать для определения почечной функции, обнаружения обструкции и определения ее анатомического уровня по показаниям [11, 16, 22, 23].
(УУР. С, УДД - 5).
• Если планируется удаление конкремента, а индивидуальные анатомические особенности чашечно-лоханочной системы (ЧЛС) неизвестны, рекомендуется проведение исследования с контрастированием (компьютерная томография почек и верхних мочевыводящих путей с внутривенным болюсным контрастированием) [1, 10, 23, 25].
(УУР. С, УДД - 5).
Комментарий. Предпочтительно проведение спиральной КТ, так как она позволяет получить трехмерное изображение ЧЛС, а также измерить плотность конкремента и расстояние от конкремента до кожного покрова. Можно выполнить и экскреторную урографию (внутривенную урографию).
• При диагностике цистиновых конкрементов рекомендуется обязательное проведение анализа крови на уровень креатинина (исследование уровня креатинина в крови), а анализ мочи должен включать определение объема мочи, определение концентрации водородных ионов (рН) мочи и определение удельного веса (относительной плотности) мочи, а также рекомендовано рассмотреть назначение исследование содержания цистина в моче [1, 11, 12, 18, 21].
(УУР. С, УДД - 5).
Комментарий. Кристаллизация цистина в моче происходит спонтанно из-за его плохой растворимости. Растворимость цистина зависит исключительно от рН мочи: при рН 6,0 предел растворимости составляет 133 ммоль/л. Однако, рутинное проведение анализа на цистин нецелесообразно.
• Пациентам при диагностике цистиновых конкрементов с целью уточнения диагноза и выбора тактики терапии рекомендуется проводить дифференциацию цистина, цистеина и лекарственно-цистеиновых комплексов. Различные комплексы, образовавшиеся вследствие лечения, можно дифференцировать только с помощью аналитических методов на основе высокоэффективной жидкостной хроматографии (комплексное определение концентрации на аминокислоты методом высокоэффективной жидкостной хроматографии (ВЭЖХ)). [1, 21, 29].
(УУР. С, УДД - 5).
2,5 Иные диагностические исследования.
• Рекомендовано медико-генетическое консультирование пациентов по показаниям для исключения синдромальных и моногенных форм уролитиаза [2, 41, 42].Уровень убедительности рекомендации С (уровень достоверности доказательств- 5).
Комментарии:
Показаны консультации врача-генетика пациентам при мультисистемном характере поражения органов и систем, раннем начале заболевания, наличии отягощенного семейного анамнеза, а также выявление при анализе более редкого химического состава конкрементов (например, цистиновый, ксантиновый или 2,8-дигидроксиаденин камни).
Обследование при медико-генетическом консультировании включает осмотр пациента, сбор семейного анамнеза, инструментальные, клинико-лабораторные и молекулярно-генетические исследования.
Нефролитиаз диагностируется как в составе синдромальных форм генетических заболеваний, так и моногенных: при синдроме Вильямса (OMIM 194050), синдроме Лёша - Нихена (OMIM 308000), алкаптонурии (OMIM 203500), первичной гипероксалурии (OMIM 259900), цистинурии (OMIM 220100), нефролитиазе Х-сцепленном рецессивном с почечной недостаточностью (OMIM 310468) и.
Treatment
Лечение включает консервативные, хирургические и диетологические мероприятия. В настоящее время существует необходимость в проведении качественных исследований для более точной оценки исходов при различных методах терапии [43].
(УУР. С, УДД - 5).
• Рекомендуется купировать боль у пациентов с почечной коликой препаратами, не относящимися к опиоидам: препаратами группы «Другие анальгетики и антипиретики» (ДАА) (метамизол натрия в/м или в/в 250 мг/мл, 500 мг/мл (разовая доза для детей с 3 мес. до 15 лет 50-100 мг/10 кг массы тела до 2-3 раз в сутки (детям 3-12 месяцев (весом 5-9 кг) - только внутримышечно), с 15 лет: разовая доза 500-1000 мг в/м, максимальная суточная доза 2000 мг) или парацетамол** в суппозиториях ректальных или перорально в суспензии, в таблетках или препаратами группы «Нестероидные противовоспалительные и противоревматические препараты» (НПВП): диклофенак** в таблетках (детям с 6 лет) или индометацин в таблетках с 14 лет 25 мг каждые 6 ч или ибупрофен** (таблетки с 6 лет, капсулы - с 12 лет) в связи с их высокой эффективностью [1, 11, 16, 22, 25, 29, 44, 45].
(УУР. С, УДД - 5).
Комментарий. Эти препараты значительно эффективнее опиоидов обезболивают при почечной колике, и у пациентов, принимающих ДАА или НПВП, реже требуется дальнейшая анальгезия в краткосрочной перспективе.
Повторные приступы почечной колики отмечаются значительно реже у пациентов, получавших ДАА и НПВП в течение первых 7 дней лечения.
• Если обезболивание не может быть достигнуто лекарственными средствами, рекомендуется выполнить дренирование с использованием мочеточникового стента (установка стента в мочевыводящие пути) или чрескожной нефростомии (ЧН) (чрескожная пункционная нефростомия), либо удалить конкремент [1, 11, 16, 22, 25].
(УУР. С, УДД - 5).
• Рекомендуется рассмотреть назначение пиридоксина** (витамина В6) (внутрь по 10 мг/кг в сутки) при гипероксалурии так как у большинства пациентов отмечается положительный эффект на фоне его приема [7, 21, 29, 44].
(УУР. С, УДД - 5).
• Рекомендуется длительное назначение Калия гидрокарбоната+Лимонная кислота+Натрия цитрат при гипероксалурии что приводит к многократному снижению рецидивов уролитиаза [12, 21, 24, 33].
(УУР. С, УДД - 5).
Комментарии. Наибольшая растворимость оксалата кальция достигается при рН 6,2 - 6,8. Терапевтические дозы препаратов для лечения нефроуролитиаза Калия гидрокарбонат+Лимонная кислота+Натрия цитрат составляют 0,1 -0,15 г/кг (2-6 табл) в сутки (по инструкции - детям с 12 лет).
• Не рекомендуется ограничивать в диете кальций при гиперкальциурии, так как при его недостатке в кишечнике свободный оксалат абсорбируется, увеличивая тем самым риск рецидива уролитиаза [12, 21].
(УУР. С, УДД - 5).
• Не рекомендуется рутинное использование тиазидных диуретиков, повышающих реабсорбцию кальция в канальцах, при гиперкальциурии, так как они могут способствовать развитию электролитных нарушений [8, 12, 21, 29, 32].
(УУР. С, УДД - 5).
Комментарий. В педиатрии применяются редко.
• Большинству пациентов с кальций-фосфатными конкрементами в случае наличия первичного гиперпаратиреоза рекомендуется хирургическое лечение [1].
(УУР. С, УДД - 5).
• В случае, если причиной является ренальный тубулярный ацидоз - рекомендовано проведение фармакологической терапии данного состояния/ болезни [1].
(УУР. С, УДД - 5).
• Рекомендовано при наличии инфекций мочевыводящих путей, ассоциированных с кальций-фосфатными конкрементами соблюдение рекомендаций в отношении инфекционных камней [1].
(УУР. С, УДД - 5).
• Рекомендовано при первичной гипероксалурии проводить терапию согласно соответствующим рекомендациям, требуется как можно более ранний старт терапии с целью снижения уровня оксалатов и профилактики прогрессирования ухудшения функции почек [1, 44, 48, 49].
Комментарии. Диетические мероприятия в отношении данного типа гипероксалурии имеют невысокую эффективность. Наиболее часто при 1 типе применяется ранняя трансплантация печени и почки, при 2 типе - почки. При 3 типе - трансплантация не проводится в связи с сохранной функцией почек.
При всех типах применяется терапия препаратами для лечения нефроуролитиаза (Калия гидрокарбоната+Лимонная кислота+Натрия цитрат). При 1 типе могут применяться такие пиридоксин** в стартовой дозе 5 мг/кг/сут, с постепенным увеличением дозы, но не более 20 мг/кг/сут с оценкой результатов минимум через 3 месяца. Положительной реакцией считается снижение уровня оксалатов в моче более, чем на 30% от исходного.
В настоящее время продолжаются исследования по возможным методам терапии разных типов первичной гипероксалурии, включая противодиарейные микроорганизмы(пробиотики), методики трансплантации. FDA одобрена таргетная терапия 1 типа гипероксалурии [50].
• Рекомендовано в терапии инфекционных камней руководствоваться основными направлениями: по возможности полное удаление камней, подкисление мочи, обильное питье чистой воды и поддержание стерильности с помощью длительной химиопрофилактики [11, 12, 21].
(УУР. С, УДД - 5).
Комментарий. Даже небольшие резидуальные фрагменты могут стать очагом колонизации и роста бактерий.
Все пациенты с инфекционными конкрементами относятся к группе высокого риска развития рецидива. Инфекционные конкременты состоят из струвита и/или карбонатапатита, и/или урата аммония. Бактериологический анализ мочи, как правило, показывает присутствие уреазпродуцирующих бактерий.
Наиболее важные виды уреазпродуцирующих бактерий:
- облигатные уреазпродуцирующие бактерии (> 98%): Рrоteus sрр., Рrоvidencia rеttgeri, Моrganella morganii, Соrупеbасterium urealyticum, Ureaplasma urealyticum;
- факультативные уреазпродуцирующие бактерии: Епtеrоbасter gergoviae. Кlеbsiella sрр., Рrоvidencia stuartii, Serratia marcescens, Staphуlососсus sрр.
Примерно 0-5% штаммов Еscherichia сoli, Enterococcus и Рseudomonas aerug. могут вырабатывать уреазу.
• Рекомендовано при цистиновых конкрементах применение основного способа предотвращения кристаллизации цистина: поддержание уровня рН мочи better 7,5, чтобы повысить растворимость цистина, и в обеспечении соответствующего восполнения жидкости - не менее 1,5 л/м2 поверхности тела (табл.4) [11, 12, 21].
(УУР. С, УДД - 5).
Комментарии. Все пациенты с цистиновыми конкрементами относятся к группе высокого риска рецидива.
Таблица 4. Площадь поверхности тела.
Для расчета площади поверхности тела (ППТ) используются множество формул.Одной из них является формула Мостеллера.
ППТ м2 = √ вес (кг) х рост (см).
3600.
• Рекомендовано применение следующего состава при цистиновых конкрементах: Калия гидрокарбонат+Лимонная кислота+Натрия цитрат (дозировка подбирается индивидуально, согласно инструкции к препарату, для достижения рН мочи больше 7,5) в течение 6 месяцев под врачебным наблюдением и контролем общего анализа мочи не реже 1 раза в месяц [1, 11, 12, 21, 24, 28, 33].
(УУР. С, УДД - 5).
• Рекомендовано применение при цистиновых конкрементах пеницилламина** (противопоказан детям до 3 лет) внутрь по 20 мг/кг/сутки в 4 приема (б ольшая часть дозы - перед сном) [51].
(УУР. С, УДД - 5).
Комментарий. Из-за серьезных побочных эффектов пеницилламин**, который образует с цистином растворимые комплексы, применяется в педиатрии с ограничениями, под строгим врачебным наблюдением и ежемесячным контролем клинического анализа крови и мочи, длительность определяется индивидуально в связи с возможностью развития пролонгированного эффекта.
Все пациенты с конкрементами из 2,8-дигидроксиаденина и ксантина относятся к группе высокого риска рецидива. Оба вида конкрементов встречаются редко. В целом диагностика и специфическая профилактика аналогичны таковым при конкрементах из мочевой кислоты.
Генетически обусловленная недостаточность аденин-фосфорибозилтрансферазы вызывает повышенное выведение с мочой плохо растворимого 2,8-дигидроксиаденина.
• Рекомендовано рассмотреть применение пациентам с конкрементами из 2,8-дигидроксиаденина и ксантиновыми камнями аллопуринола** в высокой дозировке под контролем регулярных лабораторных исследований [21, 25].
(УУР. С, УДД - 5).
Комментарий. У пациентов с ксантиновыми конкрементами, как правило, отмечается значительное понижение содержания мочевой кислоты в сыворотке крови. В настоящее время лекарственные препараты для коррекции этого состояния отсутствуют.
• Рекомендуется назначение препаратов для лечения нефроуролитиаза Калия гидрокарбонат+Лимонная кислота+Натрия цитрат у пациентов со склонностью к образованию уратных камней с целью растворения камней и профилактики их образования [1].
(УУР. С, УДД - 5).
• Рекомендуется назначение аллопуринола** пациентам при стойком повышении уровня мочевой кислоты и ее солей с целью уменьшения размера конкрементов и для профилактики камнеобразования [1].
(УУР. С, УДД - 5).
• Рекомендуется решение об активном лечении по поводу конкрементов верхних отделов мочевыводящих путей принимать на основании состава конкремента, его размера и симптоматики [1, 10, 11, 16, 22, 23, 25, 26, 28].
(УУР. С, УДД - 5).
Комментарий. Конкременты почек могут существовать бессимптомно, тогда как конкременты мочеточника в большинстве случаев приводят к острой боли по типу почечной колики.
• Рекомендовано активное удаление конкрементов мочеточника при:
• конкрементах с низкой вероятностью самостоятельного отхождения;
• постоянной боли, несмотря на адекватное обезболивание;
• стойкой обструкции;
• нарушении функции почек (почечная недостаточность, двусторонняя обструкция, единственная почка) [1].
(УУР. С, УДД - 5).
• Рекомендовано активное удаление конкрементов почек при:
• росте конкремента;
• конкрементах у пациентов с высоким риском камнеобразования;
• обструкции, вызванной конкрементами;
• инфекции;
• конкрементах, сопровождающихся клиническими проявлениями (например, болью, гематурией);
• конкрементах размером better 15 для детей (1-5лет) >1мм.
• конкрементах размером worse 15 если наблюдение не является предпочтительной тактикой;
• конкрементах, существующих better 2-3 лет [1, 52, 58].
(УУР. С, УДД - 5).
Комментарии. При выборе метода лечения следует учитывать предполагаемый состав конкремента, анатомические особенности чашечно-лоханочной системы и время нахождения конкремента.
• Рекомендовано проведение дистанционной литотрипсии (ДЛТ) в случае камней почки до 20 мм у подростков и до 15мм у детей младшей (1-3 года) и средней (4-12лет) возрастных групп, невысокой плотности до 1100 - 1200 Hu [53, 54, 56, 57, 58, 59].
(УУР. С, УДД - 5).
Комментарии. Современные литотриптеры имеют меньший размер и зачастую встроены в урорентгенологический стол. Они позволяют выполнять не только ДЛТ, но и другие связанные с ней диагностические и вспомогательные процедуры.
Эффективность ДЛТ зависит от литотриптора и следующих факторов:
• размер, локализация (в мочеточнике, лоханке или чашечке) и структура (плотность) конкремента.
• особенности телосложения пациента.
• особенности проведения дистанционной литотрипсии (ДЛТ).
Каждый из этих факторов оказывает большое влияние на частоту повторных сеансов лечения и исход ДЛТ.
Частота ударной волны.
При снижении частоты ударной волны со 120 до 60-90 ударных волн в 1 мин достигается более высокая частота полного избавления от конкрементов.
Количество импульсов ударной волны, мощность и повторные сеансы ДЛТ.
Количество импульсов ударной волны, которые можно использовать за 1 сеанс, зависит от типа литотриптера и мощности ударной волны. Повреждение тканей увеличивается по мере увеличения частоты ударной волны и с целью предотвращения повреждения почек следует в начале ДЛТ использовать импульс низкой мощности с дальнейшим постепенным повышением, благодаря чему достигается вазоконстрикция.
• Не рекомендовано проведение ДЛТ при:
• геморрагическом диатезе (заболевания должны быть компенсированы минимум за 24 часа до и 48 часов после ДЛТ).
• нелеченных инфекциях мочевыводящих путей (ИМП).
• серьезных деформациях опорно-двигательного аппарата и тяжелой степени ожирения, которые не позволяют точно навести ударную волну на конкремент.
• аневризме артерии, расположенной вблизи от конкремента, на который направлена ударная волнаанатомической обструкции мочевыводящих путей дистальнее конкремента.
С целью предотвращения осложнений [1].
(УУР. с, УДД - 5).
• Всем пациентам рекомендуется для минимизации пузырьков воздуха контактный гель выдавливать на головку литотриптора непосредственно из флакона, а не наносить гель рукой с целю предотвращения снижения эффективности дробления [11, 17].
(УУР. с, УДД - 5).
Комментарий. Большое значение имеет хороший акустический контакт между головкой литотриптора и кожей пациента. Дефекты (пузырьки воздуха) в контактном геле отражают 99% ударных волн, снижается эффективность дробления.
• Во время процедуры ДЛТ (дистанционной уретеролитотрипсии/нефролитотрипсии) рекомендуется обязательно использовать методы визуализации для определения локализации конкремента с целью контроля проведения лечения [1, 10, 11, 16].
(УУР. С, УДД - 5).
• Рекомендуется обязательно обеспечить адекватное обезболивание во время процедуры ДЛТ, с целью ограничения движения пациента и увеличения дыхательной экскурсии [10, 11].
(УУР. С, УДД - 5).
• Рекомендуется проводить ДЛТ пациентам с внутренним стентом и с высокой вероятностью инфицирования (например, при наличии постоянного катетера, нефростомической трубки, инфекционных конкрементах) с лечебной целью [11, 23, 25, 31].
(УУР. С, УДД - 5).
• Не рекомендуется проводить внутреннее стентирование перед ДЛТ (дистанционной уретеролитотрипсии/нефролитотрипсии), так как оно не повышает количество успешных исходов с полным избавлением от конкрементов [10, 11, 25].
(УУР. с, УДД - 5).
Комментарий. В ряде случаев стентирование не обеспечивает эффективный отток гнойных и слизистых выделений, что приводит к увеличению риска развития обструктивного пиелонефрита.
При лихорадке и обструкции проводится срочная ЧПНС (чрезкожная пункционная нефростомия) [1].
• При локализации конкрементов в нижней чашечке рекомендуется выполнение ПНЛ, даже если размер конкремента превышает 1,5 см с целью повышения эффективности лечения [1, 11, 16, 23, 25].
(УУР. С, УДД - 5).
Комментарий. При местонахождении камня в нижних чашечках после ДЛТ частота полного избавления от конкрементов ниже, чем при других локализациях. Это обусловлено тем, что фрагменты часто остаются в чашечке и приводят к повторному камнеобразованию.
Лечение пациентов с МКБ с помощью ДЛТ может оказаться неэффективным при наличии следующих факторов:
• острый угол между шейкой чашечки и лоханкой.
• длинная чашечка.
• узкая шейка чашечки.
«Каменная дорожка».
«Каменная дорожка» может не вызывать симптомов, а может сопровождаться болью в боку, лихорадкой, тошнотой и рвотой либо раздражением мочевого пузыря. Основная опасность заключается в обструкции мочеточника, высоком риске почечной недостаточности [7,21].
• Если «каменная дорожка» не вызывает симптомов, рекомендуется начинать лечение консервативными методами - литокинетическая терапия значительно облегчает отхождение конкрементов и уменьшает необходимость в эндоскопической операции [12, 21]. Если самостоятельное отхождение «каменной дорожки» маловероятно, рекомендованы другие виды лечения (установка стента или ЧПНС) [1, 11, 25].
(УУР. С, УДД - 5).
Комментарий:
• ДЛТ назначается как при наличии симптомов, так и без них, если отсутствует инфекция мочевых путей (ИМП) и присутствуют крупные фрагменты конкрементов (искусство ДЛТ- не допускать образования крупных фрагментов).
• Уретероскопия в лечении «каменной дорожки» не уступает по эффективности ДЛТ.
• ПНЛ показана в тех случаях, когда обструкция мочеточника сопровождается клиническими проявлениями при наличии ИМП или без нее.
• Рекомендуется при «каменной дорожке» проведение контактной литотрипсии с целью эффективной терапии [1, 11, 25].
(УУР. С, УДД - 5).
Комментарии. Методов контактного дробления конкрементов существует несколько.
• При проведении чрескожной нефролитотомии (ПНЛ), рекомендуется использовать ультразвуковые, лазерные или пневматические литотриптеры для эффективной терапии [1, 11, 16, 25].
(УУР. С, УДД - 5).
• При твердых конкрементах в почках рекомендуется рассмотреть вопрос о применении лазерной (гольмиевой) контактной литотрипсии с целью проведения эффективного лечения [1, 58].
(УУР. С, УДД - 5).
Комментарий. Перкутанная нефролитотрипсия (ПНЛ) является «золотым стандартом» при лечении пациентов детского возраста с коралловидными и крупными конкрементами почек. ПНЛ предпочтительна при выборе метода оперативного лечения с максимально возможным успехом (более 80%) за один сеанс и низким койко-днем в стационаре (3-4 дня).
• Для детей средней (4-12лет) и младшей (1-3 года) возрастных групп рекомендовано отдавать предпочтение использованию инструментария миниатюрного размера (мини-перкутанная нефролитотрипсия с целью повышения эффективности лечения (катетер диаметром 16 сh. Защитный тубус), ультрамини-перкутанная нефролитотрипсия (катетер диаметром 12 сh. Защитный тубус) [57, 60, 61].
(УУР. С, УДД - 3).
Комментарии. Эта методика очень эффективна; однако, при недостаточном опыте хирурга, возможны повреждения окружающих тканей, подготовка специалистов по ПНЛТ занимает длительный период практики в специализированных стационарах, начиная с выполнения вмешательств у взрослых пациентов.
• При проведении контактной литотрипсии с помощью ригидного нефроскопа рекомендуется использовать ультразвуковые, пневматические и гольмиевые литотриптеры. Среди гибких инструментов наиболее эффективным аппаратом рекомендовано считать гольмиевый лазер [1, 11, 16, 22, 25].
(УУР. С, УДД - 5).
• Перкутанная нефролитотрипсия (ПНЛ) рекомендована при:
• коралловидных конкрементах;
• крупных конкрементах почки (более 2 см у подростков и до 1,5 см у детей -младшей (1-3 года) и средней (4-12лет) возрастных групп;
• высокой плотности конкремента (более 1500 HU);
• при локализации камня в нижней чашечке более 1-1,5 см);
• множественных камнях в почке;
• крупных камнях верхних отделов мочеточника (более 1 см);
• неэффективности дистанционной литотрипсии [1, 11, 16, 22, 25, 53, 58].
(УУР. С, УДД - 5).
• ПНЛ не рекомендована при:
• инфекции мочевыводящих путей в острый период;
• атипичной интерпозиции кишечника (на пути доступа к конкременту);
• опухоли на предполагаемом пути доступа к конкременту;
• потенциально злокачественной опухоли почки;
• противопоказаниях к общей анестезии, включая нарушения свертываемости крови.
С целью предотвращения осложнений [1, 11, 16, 22, 25, 58].
(УУР. С, УДД - 5).
Комментарий. При наличии гноя при пункции чашечно-лоханочной системы, оперативное вмешательство разделяется на два этапа:
• дренирование ЧЛС путем нефростомии, антибактериальная терапия согласно бактериологическому посеву.
• ПНЛ после консервативного лечения через 2-4 недели.
Стандартно ПНЛ выполняется в положении на животе, однако, в редких случаях, возможно выполнение в положении на спине.
• Рекомендовано ПНЛ использовать, в большинстве случаев, в качестве монотерапии, но ее также можно рекомендовать и в качестве «сэндвич терапии», с последующим выполнением ДЛТ [7,12,18].
(УУР. С, УДД - 5).
Комментарий. Предоперационная визуализация (УЗИ, обзорные и экскреторные урограммы или КТ) позволяет получить информацию о локализации конкремента, строении чашечно-лоханочной системы и органах, расположенных на предполагаемом пути доступа к ЧЛС (например, селезенке, печени, толстом кишечнике, плевре, легком).
Доступ формируют таким образом, чтобы обеспечить максимальную вероятность удаления наибольшего объема конкремента от прилежащих огранов, осуществить возможность осмотра и манипуляций в области зоны лоханочно-мочеточникового сегмента и создать безопасные условия для проведения операции.
• При отсутствии возможностей и опыта ПНЛ рекомендуется рассмотреть вопрос о переводе в профильную по лечению МКБ клинику, при наличии противопоказаний ПНЛ рекомендовано обсудить возможность проведения контактной уретеронефролитотрипсии с целью выбора адекватной тактики лечения [1, 58, 62].
(УУР. С, УДД - 5).
Комментарии. Цель контактной уретеронефролитотрипсии заключается в проведении уретеронефроскопии (УНС) и полном удалении конкрементов. Конкременты можно извлекать с помощью эндоскопических щипцов или корзинок (Корзинка литотриптор). Щипцы позволяют безопасно отпустить конкремент, если он застрянет в мочеточнике, однако при этом извлечение занимает больше времени, чем при использовании корзинок (Корзинка литотриптор).
Однако уретеронефролитотрипсия не позволяет адекватно выполнить осмотр чашечно-лоханочной системы, а также сопровождается высоким риском травматизации мочеточника во время уретероскопии, данный вид оперативного пособия целесообразно использовать строго по показаниям, в редких случаях.
Практика ведущих клиник России позволяет удалить практически все конкременты с помощью малоинвазивных оперативных вмешательств (ПНЛ, ДЛТ, КУЛТ, УНС), открытые оперативные вмешательства, в настоящее время, показаны в единичных, индивидуальных случаях. При отсутствии возможности удаления конкрементов почек и мочеточника, необходимо рассмотреть вопрос о переводе пациентов в центры, обладающие всем арсеналом возможностей для выполнения малоинвазивных оперативных вмешательств. [11, 16, 22, 25].
• Конкременты, которые нельзя извлечь целиком при УРС, рекомендуется обязательно предварительно раздробить с целью достижения возможности их извлечения [1, 10, 16, 25, 29, 54, 58].
(УУР. С, УДД - 5).
• Не рекомендуется рутинное применение стентирования перед УРС ввиду отсутствия, для большинства пациентов, необходимости данного вмешательства [1, 11, 16, 58].
(УУР. С, УДД - 5).
Комментарий. Тем не менее, предварительное стентирование облегчает проведение уретероскопии, повышает частоту полного избавления от конкрементов и снижает уровень осложнений.
Стент следует устанавливать пациентам с повышенным риском развития осложнений (например, при резидуальных фрагментах, кровотечении, перфорации, ИМП), а также во всех сомнительных случаях, чтобы избежать стрессовых неотложных ситуаций.
На практике большинство урологов предпочитают устанавливать стент на 1-2 недели после УРС. В динамике пациентам следует проводить обзорный снимок органов мочевой системы, КТ или УЗИ.
• Рекомендуется максимально ограничить применение открытые операции в качестве терапии 2-й или 3-й линии из-за осложнения дальнейшего лечения этой группы больных и использовать их в экстренных сложных случаях [1, 11, 16, 22, 25].
(УУР. С, УДД - 5).
Комментарий. Совершенствование ДЛТ и эндоурологических операций (УРС и ПНЛ) обусловило значительное уменьшение показаний для проведения открытой операции по удалению конкрементов;
• Рекомендовано проведение открытой операции только при невозможности проведения или неэффективности прочих методов лечения [1].
(УУР-С; УДД-5).
Комментарий. При:
• неэффективности проведенных ДЛТ и/или ПНЛ, а также уретероскопической операции;
O обструкции лоханочно-мочеточникового сегмента;
O стриктуре мочеточника;
O сопутствующих заболеваниях;
O нефункционирующем нижнем полюсе (резекция почки);
O нефункционирующей почке (нефрэктомия);
ПНЛ успешно может быть проведена при камнях сложной формы, расположенных в дивертикуле почки, в аномально расположенной почке, у пациентов с ожирением, контрактурах таза, деформациях нижних конечностей, при наличии достаточного опыта у врача.
• Рекомендуется проводить интраоперационное ультразвуковое сканирование в В-режиме и допплерографию с целью определения бессосудистых участков в почечной паренхиме, расположенных близко к конкременту или расширенным чашечкам. [11, 16].
(УУР. С, УДД - 5).
Комментарий. Это позволяет удалять крупные коралловидные конкременты с помощью множественных небольших радиальных нефротомий, не нарушая функцию почек.
• Рекомендуется рассмотреть лапароскопическую операцию для удаления конкрементов почек при [11, 16, 22]:
• наличии камней сложной формы;
• неэффективности проведенной ДУВЛ и/или эндоурологических операций;
• анатомических аномалиях;
• тяжелой степени ожирения;
(УУР. С, УДД - 5).
• Рекомендуется рассмотреть лапароскопическую операцию для удаления конкрементов мочеточников при [11, 16, 22]:
• необходимости хирургического вмешательства по поводу сопутствующих заболеваний;
• неэффективности других проведенных неинвазивных или малоинвазивных операций.
(УУР. С, УДД - 5).
Комментарий. Метод сопряжен с меньшими послеоперационными осложнениями по сравнению с открытой операцией, однако в настоящее время при наличии опыта ПНЛ и контактной уретеролитотрипсии лапароскопические методики не нужны и могут использоваиться крайне редко.
Чрескожный хемолиз применяется редко (возможен при струвитных конкрементах) и имеет низкую доказательную базу.
Результаты применения хемолиза в качестве терапии 1-й линии проявляются только через несколько недель, поэтому его, как правило, назначают в дополнение к эндоурологическим методам лечения.
• Рекомендуется перед назначением хемолиза обязательно определить состав конкремента с целью оценки необходимости проведения данного вида терапии [1, 9, 12, 14, 18].
(УУР. С, УДД - 5).
Комментарий. Конкременты, содержащие ураты, в основном поддаются хемолизу, за исключением натриевых солей мочевой кислоты и урата аммония [1].
• Рекомендуется применение комбинированной терапии с использованием ДЛТ и хемолиза как самый малоинвазивный способ лечения пациентов с коралловидными «инфекционными» конкрементами, полностью или частично заполняющими ЧЛС, которым не показана ПНЛ [14, 15, 20, 29, 30].
(УУР. С, УДД - 5).
Комментарий. Дробление конкремента приводит к увеличению поверхности конкремента, что повышает эффективность хемолиза.
• Рекомендуется при конкрементах из мочевой кислоты (за исключением натриевых солей мочевой кислоты и урата аммония) применять пероральный хемолиз с целью эффективного их растворения [1, 7, 8, 12, 18, 24].
(УУР. С, УДД - 5).
Комментарий. Этот метод лечения эффективен и проводится в сочетании с дренированием мочевыводящих путей. Эффект возможен при полной приверженности родителей/родственников/пациента к выполнению рекомендаций лечащего врача [1, 7, 8, 18, 24]. В основе лечения лежит ощелачивание мочи с помощью приема препаратов Калия натрия гидроцитрат или Калия гидрокарбонат+Лимонная кислота+Натрия цитрат (цитратных смесей) или пищевая сода. Уровень рН мочи необходимо поддерживать в пределах 7,0 - 7,2. Дозу ощелачивающего препарата подбирают индивидуально. Измерять уровень рН мочи с помощью тест-полосок необходимо через равные промежутки времени в течение дня.
3,1 Консервативное лечение.
3,1,1 Почечная колика.
• На первом этапе лечения при почечной колике всем пациентам с МКБ рекомендуется купирование боли в связи с тем, что болевой синдром достаточно сильно выражен и приносит страдания пациенту [1, 23, 25, 27].(УУР. С, УДД - 5).
• Рекомендуется купировать боль у пациентов с почечной коликой препаратами, не относящимися к опиоидам: препаратами группы «Другие анальгетики и антипиретики» (ДАА) (метамизол натрия в/м или в/в 250 мг/мл, 500 мг/мл (разовая доза для детей с 3 мес. до 15 лет 50-100 мг/10 кг массы тела до 2-3 раз в сутки (детям 3-12 месяцев (весом 5-9 кг) - только внутримышечно), с 15 лет: разовая доза 500-1000 мг в/м, максимальная суточная доза 2000 мг) или парацетамол** в суппозиториях ректальных или перорально в суспензии, в таблетках или препаратами группы «Нестероидные противовоспалительные и противоревматические препараты» (НПВП): диклофенак** в таблетках (детям с 6 лет) или индометацин в таблетках с 14 лет 25 мг каждые 6 ч или ибупрофен** (таблетки с 6 лет, капсулы - с 12 лет) в связи с их высокой эффективностью [1, 11, 16, 22, 25, 29, 44, 45].
(УУР. С, УДД - 5).
Комментарий. Эти препараты значительно эффективнее опиоидов обезболивают при почечной колике, и у пациентов, принимающих ДАА или НПВП, реже требуется дальнейшая анальгезия в краткосрочной перспективе.
3,1,2 Профилактика повторного приступа почечной колики.
ДАА и НПВП могут снять воспаление и снизить риск повторного возникновения боли у пациентов с конкрементами в мочеточнике, которые могут выйти самостоятельно. Хотя ДАА и НПВП могут оказать влияние на почечную функцию у пациентов с существующей почечной недостаточностью, однако они не влияют на почечную функцию при нормально функционирующих почках.Повторные приступы почечной колики отмечаются значительно реже у пациентов, получавших ДАА и НПВП в течение первых 7 дней лечения.
• Если обезболивание не может быть достигнуто лекарственными средствами, рекомендуется выполнить дренирование с использованием мочеточникового стента (установка стента в мочевыводящие пути) или чрескожной нефростомии (ЧН) (чрескожная пункционная нефростомия), либо удалить конкремент [1, 11, 16, 22, 25].
(УУР. С, УДД - 5).
3,1,3 Консервативное лечение в зависимости от вида конкрементов.
Ранняя диагностика и правильное ведение пациентов существенно влияют на течение заболевания.• Рекомендуется рассмотреть назначение пиридоксина** (витамина В6) (внутрь по 10 мг/кг в сутки) при гипероксалурии так как у большинства пациентов отмечается положительный эффект на фоне его приема [7, 21, 29, 44].
(УУР. С, УДД - 5).
• Рекомендуется длительное назначение Калия гидрокарбоната+Лимонная кислота+Натрия цитрат при гипероксалурии что приводит к многократному снижению рецидивов уролитиаза [12, 21, 24, 33].
(УУР. С, УДД - 5).
Комментарии. Наибольшая растворимость оксалата кальция достигается при рН 6,2 - 6,8. Терапевтические дозы препаратов для лечения нефроуролитиаза Калия гидрокарбонат+Лимонная кислота+Натрия цитрат составляют 0,1 -0,15 г/кг (2-6 табл) в сутки (по инструкции - детям с 12 лет).
• Не рекомендуется ограничивать в диете кальций при гиперкальциурии, так как при его недостатке в кишечнике свободный оксалат абсорбируется, увеличивая тем самым риск рецидива уролитиаза [12, 21].
(УУР. С, УДД - 5).
• Не рекомендуется рутинное использование тиазидных диуретиков, повышающих реабсорбцию кальция в канальцах, при гиперкальциурии, так как они могут способствовать развитию электролитных нарушений [8, 12, 21, 29, 32].
(УУР. С, УДД - 5).
Комментарий. В педиатрии применяются редко.
• Большинству пациентов с кальций-фосфатными конкрементами в случае наличия первичного гиперпаратиреоза рекомендуется хирургическое лечение [1].
(УУР. С, УДД - 5).
• В случае, если причиной является ренальный тубулярный ацидоз - рекомендовано проведение фармакологической терапии данного состояния/ болезни [1].
(УУР. С, УДД - 5).
• Рекомендовано при наличии инфекций мочевыводящих путей, ассоциированных с кальций-фосфатными конкрементами соблюдение рекомендаций в отношении инфекционных камней [1].
(УУР. С, УДД - 5).
• Рекомендовано при первичной гипероксалурии проводить терапию согласно соответствующим рекомендациям, требуется как можно более ранний старт терапии с целью снижения уровня оксалатов и профилактики прогрессирования ухудшения функции почек [1, 44, 48, 49].
Комментарии. Диетические мероприятия в отношении данного типа гипероксалурии имеют невысокую эффективность. Наиболее часто при 1 типе применяется ранняя трансплантация печени и почки, при 2 типе - почки. При 3 типе - трансплантация не проводится в связи с сохранной функцией почек.
При всех типах применяется терапия препаратами для лечения нефроуролитиаза (Калия гидрокарбоната+Лимонная кислота+Натрия цитрат). При 1 типе могут применяться такие пиридоксин** в стартовой дозе 5 мг/кг/сут, с постепенным увеличением дозы, но не более 20 мг/кг/сут с оценкой результатов минимум через 3 месяца. Положительной реакцией считается снижение уровня оксалатов в моче более, чем на 30% от исходного.
В настоящее время продолжаются исследования по возможным методам терапии разных типов первичной гипероксалурии, включая противодиарейные микроорганизмы(пробиотики), методики трансплантации. FDA одобрена таргетная терапия 1 типа гипероксалурии [50].
• Рекомендовано в терапии инфекционных камней руководствоваться основными направлениями: по возможности полное удаление камней, подкисление мочи, обильное питье чистой воды и поддержание стерильности с помощью длительной химиопрофилактики [11, 12, 21].
(УУР. С, УДД - 5).
Комментарий. Даже небольшие резидуальные фрагменты могут стать очагом колонизации и роста бактерий.
Все пациенты с инфекционными конкрементами относятся к группе высокого риска развития рецидива. Инфекционные конкременты состоят из струвита и/или карбонатапатита, и/или урата аммония. Бактериологический анализ мочи, как правило, показывает присутствие уреазпродуцирующих бактерий.
Наиболее важные виды уреазпродуцирующих бактерий:
- облигатные уреазпродуцирующие бактерии (> 98%): Рrоteus sрр., Рrоvidencia rеttgeri, Моrganella morganii, Соrупеbасterium urealyticum, Ureaplasma urealyticum;
- факультативные уреазпродуцирующие бактерии: Епtеrоbасter gergoviae. Кlеbsiella sрр., Рrоvidencia stuartii, Serratia marcescens, Staphуlососсus sрр.
Примерно 0-5% штаммов Еscherichia сoli, Enterococcus и Рseudomonas aerug. могут вырабатывать уреазу.
• Рекомендовано при цистиновых конкрементах применение основного способа предотвращения кристаллизации цистина: поддержание уровня рН мочи better 7,5, чтобы повысить растворимость цистина, и в обеспечении соответствующего восполнения жидкости - не менее 1,5 л/м2 поверхности тела (табл.4) [11, 12, 21].
(УУР. С, УДД - 5).
Комментарии. Все пациенты с цистиновыми конкрементами относятся к группе высокого риска рецидива.
Таблица 4. Площадь поверхности тела.
| Новорождённый | 0,25 м2 |
| Ребёнок 2 года | 0,5 м2 |
| Ребёнок 9 лет | 1,07 м2 |
| Ребёнок 10 лет | 1,14 м2 |
| Ребёнок 12-13 лет | 1,33 м2 |
| Взрослые | 1,7 м2 |
Для расчета площади поверхности тела (ППТ) используются множество формул.Одной из них является формула Мостеллера.
ППТ м2 = √ вес (кг) х рост (см).
3600.
• Рекомендовано применение следующего состава при цистиновых конкрементах: Калия гидрокарбонат+Лимонная кислота+Натрия цитрат (дозировка подбирается индивидуально, согласно инструкции к препарату, для достижения рН мочи больше 7,5) в течение 6 месяцев под врачебным наблюдением и контролем общего анализа мочи не реже 1 раза в месяц [1, 11, 12, 21, 24, 28, 33].
(УУР. С, УДД - 5).
• Рекомендовано применение при цистиновых конкрементах пеницилламина** (противопоказан детям до 3 лет) внутрь по 20 мг/кг/сутки в 4 приема (б ольшая часть дозы - перед сном) [51].
(УУР. С, УДД - 5).
Комментарий. Из-за серьезных побочных эффектов пеницилламин**, который образует с цистином растворимые комплексы, применяется в педиатрии с ограничениями, под строгим врачебным наблюдением и ежемесячным контролем клинического анализа крови и мочи, длительность определяется индивидуально в связи с возможностью развития пролонгированного эффекта.
Все пациенты с конкрементами из 2,8-дигидроксиаденина и ксантина относятся к группе высокого риска рецидива. Оба вида конкрементов встречаются редко. В целом диагностика и специфическая профилактика аналогичны таковым при конкрементах из мочевой кислоты.
Генетически обусловленная недостаточность аденин-фосфорибозилтрансферазы вызывает повышенное выведение с мочой плохо растворимого 2,8-дигидроксиаденина.
• Рекомендовано рассмотреть применение пациентам с конкрементами из 2,8-дигидроксиаденина и ксантиновыми камнями аллопуринола** в высокой дозировке под контролем регулярных лабораторных исследований [21, 25].
(УУР. С, УДД - 5).
Комментарий. У пациентов с ксантиновыми конкрементами, как правило, отмечается значительное понижение содержания мочевой кислоты в сыворотке крови. В настоящее время лекарственные препараты для коррекции этого состояния отсутствуют.
• Рекомендуется назначение препаратов для лечения нефроуролитиаза Калия гидрокарбонат+Лимонная кислота+Натрия цитрат у пациентов со склонностью к образованию уратных камней с целью растворения камней и профилактики их образования [1].
(УУР. С, УДД - 5).
• Рекомендуется назначение аллопуринола** пациентам при стойком повышении уровня мочевой кислоты и ее солей с целью уменьшения размера конкрементов и для профилактики камнеобразования [1].
(УУР. С, УДД - 5).
3,2 Хирургическое лечение.
Эффективными методами удаления конкрементов у детей в настоящее время являются дистанционная литотрипсия (ДЛТ), контактная литотрипсия с литоэкстрацией (контактная цистолитотрипсия), чрескожная нефролитотрипсия (перкутанная нефролитотрипсия с литоэкстракцией (нефролитолапаксия).• Рекомендуется решение об активном лечении по поводу конкрементов верхних отделов мочевыводящих путей принимать на основании состава конкремента, его размера и симптоматики [1, 10, 11, 16, 22, 23, 25, 26, 28].
(УУР. С, УДД - 5).
Комментарий. Конкременты почек могут существовать бессимптомно, тогда как конкременты мочеточника в большинстве случаев приводят к острой боли по типу почечной колики.
• Рекомендовано активное удаление конкрементов мочеточника при:
• конкрементах с низкой вероятностью самостоятельного отхождения;
• постоянной боли, несмотря на адекватное обезболивание;
• стойкой обструкции;
• нарушении функции почек (почечная недостаточность, двусторонняя обструкция, единственная почка) [1].
(УУР. С, УДД - 5).
• Рекомендовано активное удаление конкрементов почек при:
• росте конкремента;
• конкрементах у пациентов с высоким риском камнеобразования;
• обструкции, вызванной конкрементами;
• инфекции;
• конкрементах, сопровождающихся клиническими проявлениями (например, болью, гематурией);
• конкрементах размером better 15 для детей (1-5лет) >1мм.
• конкрементах размером worse 15 если наблюдение не является предпочтительной тактикой;
• конкрементах, существующих better 2-3 лет [1, 52, 58].
(УУР. С, УДД - 5).
Комментарии. При выборе метода лечения следует учитывать предполагаемый состав конкремента, анатомические особенности чашечно-лоханочной системы и время нахождения конкремента.
• Рекомендовано проведение дистанционной литотрипсии (ДЛТ) в случае камней почки до 20 мм у подростков и до 15мм у детей младшей (1-3 года) и средней (4-12лет) возрастных групп, невысокой плотности до 1100 - 1200 Hu [53, 54, 56, 57, 58, 59].
(УУР. С, УДД - 5).
Комментарии. Современные литотриптеры имеют меньший размер и зачастую встроены в урорентгенологический стол. Они позволяют выполнять не только ДЛТ, но и другие связанные с ней диагностические и вспомогательные процедуры.
Эффективность ДЛТ зависит от литотриптора и следующих факторов:
• размер, локализация (в мочеточнике, лоханке или чашечке) и структура (плотность) конкремента.
• особенности телосложения пациента.
• особенности проведения дистанционной литотрипсии (ДЛТ).
Каждый из этих факторов оказывает большое влияние на частоту повторных сеансов лечения и исход ДЛТ.
Частота ударной волны.
При снижении частоты ударной волны со 120 до 60-90 ударных волн в 1 мин достигается более высокая частота полного избавления от конкрементов.
Количество импульсов ударной волны, мощность и повторные сеансы ДЛТ.
Количество импульсов ударной волны, которые можно использовать за 1 сеанс, зависит от типа литотриптера и мощности ударной волны. Повреждение тканей увеличивается по мере увеличения частоты ударной волны и с целью предотвращения повреждения почек следует в начале ДЛТ использовать импульс низкой мощности с дальнейшим постепенным повышением, благодаря чему достигается вазоконстрикция.
• Не рекомендовано проведение ДЛТ при:
• геморрагическом диатезе (заболевания должны быть компенсированы минимум за 24 часа до и 48 часов после ДЛТ).
• нелеченных инфекциях мочевыводящих путей (ИМП).
• серьезных деформациях опорно-двигательного аппарата и тяжелой степени ожирения, которые не позволяют точно навести ударную волну на конкремент.
• аневризме артерии, расположенной вблизи от конкремента, на который направлена ударная волнаанатомической обструкции мочевыводящих путей дистальнее конкремента.
С целью предотвращения осложнений [1].
(УУР. с, УДД - 5).
• Всем пациентам рекомендуется для минимизации пузырьков воздуха контактный гель выдавливать на головку литотриптора непосредственно из флакона, а не наносить гель рукой с целю предотвращения снижения эффективности дробления [11, 17].
(УУР. с, УДД - 5).
Комментарий. Большое значение имеет хороший акустический контакт между головкой литотриптора и кожей пациента. Дефекты (пузырьки воздуха) в контактном геле отражают 99% ударных волн, снижается эффективность дробления.
• Во время процедуры ДЛТ (дистанционной уретеролитотрипсии/нефролитотрипсии) рекомендуется обязательно использовать методы визуализации для определения локализации конкремента с целью контроля проведения лечения [1, 10, 11, 16].
(УУР. С, УДД - 5).
• Рекомендуется обязательно обеспечить адекватное обезболивание во время процедуры ДЛТ, с целью ограничения движения пациента и увеличения дыхательной экскурсии [10, 11].
(УУР. С, УДД - 5).
• Рекомендуется проводить ДЛТ пациентам с внутренним стентом и с высокой вероятностью инфицирования (например, при наличии постоянного катетера, нефростомической трубки, инфекционных конкрементах) с лечебной целью [11, 23, 25, 31].
(УУР. С, УДД - 5).
• Не рекомендуется проводить внутреннее стентирование перед ДЛТ (дистанционной уретеролитотрипсии/нефролитотрипсии), так как оно не повышает количество успешных исходов с полным избавлением от конкрементов [10, 11, 25].
(УУР. с, УДД - 5).
Комментарий. В ряде случаев стентирование не обеспечивает эффективный отток гнойных и слизистых выделений, что приводит к увеличению риска развития обструктивного пиелонефрита.
При лихорадке и обструкции проводится срочная ЧПНС (чрезкожная пункционная нефростомия) [1].
• При локализации конкрементов в нижней чашечке рекомендуется выполнение ПНЛ, даже если размер конкремента превышает 1,5 см с целью повышения эффективности лечения [1, 11, 16, 23, 25].
(УУР. С, УДД - 5).
Комментарий. При местонахождении камня в нижних чашечках после ДЛТ частота полного избавления от конкрементов ниже, чем при других локализациях. Это обусловлено тем, что фрагменты часто остаются в чашечке и приводят к повторному камнеобразованию.
Лечение пациентов с МКБ с помощью ДЛТ может оказаться неэффективным при наличии следующих факторов:
• острый угол между шейкой чашечки и лоханкой.
• длинная чашечка.
• узкая шейка чашечки.
«Каменная дорожка».
«Каменная дорожка» может не вызывать симптомов, а может сопровождаться болью в боку, лихорадкой, тошнотой и рвотой либо раздражением мочевого пузыря. Основная опасность заключается в обструкции мочеточника, высоком риске почечной недостаточности [7,21].
• Если «каменная дорожка» не вызывает симптомов, рекомендуется начинать лечение консервативными методами - литокинетическая терапия значительно облегчает отхождение конкрементов и уменьшает необходимость в эндоскопической операции [12, 21]. Если самостоятельное отхождение «каменной дорожки» маловероятно, рекомендованы другие виды лечения (установка стента или ЧПНС) [1, 11, 25].
(УУР. С, УДД - 5).
Комментарий:
• ДЛТ назначается как при наличии симптомов, так и без них, если отсутствует инфекция мочевых путей (ИМП) и присутствуют крупные фрагменты конкрементов (искусство ДЛТ- не допускать образования крупных фрагментов).
• Уретероскопия в лечении «каменной дорожки» не уступает по эффективности ДЛТ.
• ПНЛ показана в тех случаях, когда обструкция мочеточника сопровождается клиническими проявлениями при наличии ИМП или без нее.
• Рекомендуется при «каменной дорожке» проведение контактной литотрипсии с целью эффективной терапии [1, 11, 25].
(УУР. С, УДД - 5).
Комментарии. Методов контактного дробления конкрементов существует несколько.
• При проведении чрескожной нефролитотомии (ПНЛ), рекомендуется использовать ультразвуковые, лазерные или пневматические литотриптеры для эффективной терапии [1, 11, 16, 25].
(УУР. С, УДД - 5).
• При твердых конкрементах в почках рекомендуется рассмотреть вопрос о применении лазерной (гольмиевой) контактной литотрипсии с целью проведения эффективного лечения [1, 58].
(УУР. С, УДД - 5).
Комментарий. Перкутанная нефролитотрипсия (ПНЛ) является «золотым стандартом» при лечении пациентов детского возраста с коралловидными и крупными конкрементами почек. ПНЛ предпочтительна при выборе метода оперативного лечения с максимально возможным успехом (более 80%) за один сеанс и низким койко-днем в стационаре (3-4 дня).
• Для детей средней (4-12лет) и младшей (1-3 года) возрастных групп рекомендовано отдавать предпочтение использованию инструментария миниатюрного размера (мини-перкутанная нефролитотрипсия с целью повышения эффективности лечения (катетер диаметром 16 сh. Защитный тубус), ультрамини-перкутанная нефролитотрипсия (катетер диаметром 12 сh. Защитный тубус) [57, 60, 61].
(УУР. С, УДД - 3).
Комментарии. Эта методика очень эффективна; однако, при недостаточном опыте хирурга, возможны повреждения окружающих тканей, подготовка специалистов по ПНЛТ занимает длительный период практики в специализированных стационарах, начиная с выполнения вмешательств у взрослых пациентов.
• При проведении контактной литотрипсии с помощью ригидного нефроскопа рекомендуется использовать ультразвуковые, пневматические и гольмиевые литотриптеры. Среди гибких инструментов наиболее эффективным аппаратом рекомендовано считать гольмиевый лазер [1, 11, 16, 22, 25].
(УУР. С, УДД - 5).
• Перкутанная нефролитотрипсия (ПНЛ) рекомендована при:
• коралловидных конкрементах;
• крупных конкрементах почки (более 2 см у подростков и до 1,5 см у детей -младшей (1-3 года) и средней (4-12лет) возрастных групп;
• высокой плотности конкремента (более 1500 HU);
• при локализации камня в нижней чашечке более 1-1,5 см);
• множественных камнях в почке;
• крупных камнях верхних отделов мочеточника (более 1 см);
• неэффективности дистанционной литотрипсии [1, 11, 16, 22, 25, 53, 58].
(УУР. С, УДД - 5).
• ПНЛ не рекомендована при:
• инфекции мочевыводящих путей в острый период;
• атипичной интерпозиции кишечника (на пути доступа к конкременту);
• опухоли на предполагаемом пути доступа к конкременту;
• потенциально злокачественной опухоли почки;
• противопоказаниях к общей анестезии, включая нарушения свертываемости крови.
С целью предотвращения осложнений [1, 11, 16, 22, 25, 58].
(УУР. С, УДД - 5).
Комментарий. При наличии гноя при пункции чашечно-лоханочной системы, оперативное вмешательство разделяется на два этапа:
• дренирование ЧЛС путем нефростомии, антибактериальная терапия согласно бактериологическому посеву.
• ПНЛ после консервативного лечения через 2-4 недели.
Стандартно ПНЛ выполняется в положении на животе, однако, в редких случаях, возможно выполнение в положении на спине.
• Рекомендовано ПНЛ использовать, в большинстве случаев, в качестве монотерапии, но ее также можно рекомендовать и в качестве «сэндвич терапии», с последующим выполнением ДЛТ [7,12,18].
(УУР. С, УДД - 5).
Комментарий. Предоперационная визуализация (УЗИ, обзорные и экскреторные урограммы или КТ) позволяет получить информацию о локализации конкремента, строении чашечно-лоханочной системы и органах, расположенных на предполагаемом пути доступа к ЧЛС (например, селезенке, печени, толстом кишечнике, плевре, легком).
Доступ формируют таким образом, чтобы обеспечить максимальную вероятность удаления наибольшего объема конкремента от прилежащих огранов, осуществить возможность осмотра и манипуляций в области зоны лоханочно-мочеточникового сегмента и создать безопасные условия для проведения операции.
• При отсутствии возможностей и опыта ПНЛ рекомендуется рассмотреть вопрос о переводе в профильную по лечению МКБ клинику, при наличии противопоказаний ПНЛ рекомендовано обсудить возможность проведения контактной уретеронефролитотрипсии с целью выбора адекватной тактики лечения [1, 58, 62].
(УУР. С, УДД - 5).
Комментарии. Цель контактной уретеронефролитотрипсии заключается в проведении уретеронефроскопии (УНС) и полном удалении конкрементов. Конкременты можно извлекать с помощью эндоскопических щипцов или корзинок (Корзинка литотриптор). Щипцы позволяют безопасно отпустить конкремент, если он застрянет в мочеточнике, однако при этом извлечение занимает больше времени, чем при использовании корзинок (Корзинка литотриптор).
Однако уретеронефролитотрипсия не позволяет адекватно выполнить осмотр чашечно-лоханочной системы, а также сопровождается высоким риском травматизации мочеточника во время уретероскопии, данный вид оперативного пособия целесообразно использовать строго по показаниям, в редких случаях.
Практика ведущих клиник России позволяет удалить практически все конкременты с помощью малоинвазивных оперативных вмешательств (ПНЛ, ДЛТ, КУЛТ, УНС), открытые оперативные вмешательства, в настоящее время, показаны в единичных, индивидуальных случаях. При отсутствии возможности удаления конкрементов почек и мочеточника, необходимо рассмотреть вопрос о переводе пациентов в центры, обладающие всем арсеналом возможностей для выполнения малоинвазивных оперативных вмешательств. [11, 16, 22, 25].
• Конкременты, которые нельзя извлечь целиком при УРС, рекомендуется обязательно предварительно раздробить с целью достижения возможности их извлечения [1, 10, 16, 25, 29, 54, 58].
(УУР. С, УДД - 5).
• Не рекомендуется рутинное применение стентирования перед УРС ввиду отсутствия, для большинства пациентов, необходимости данного вмешательства [1, 11, 16, 58].
(УУР. С, УДД - 5).
Комментарий. Тем не менее, предварительное стентирование облегчает проведение уретероскопии, повышает частоту полного избавления от конкрементов и снижает уровень осложнений.
Стент следует устанавливать пациентам с повышенным риском развития осложнений (например, при резидуальных фрагментах, кровотечении, перфорации, ИМП), а также во всех сомнительных случаях, чтобы избежать стрессовых неотложных ситуаций.
На практике большинство урологов предпочитают устанавливать стент на 1-2 недели после УРС. В динамике пациентам следует проводить обзорный снимок органов мочевой системы, КТ или УЗИ.
• Рекомендуется максимально ограничить применение открытые операции в качестве терапии 2-й или 3-й линии из-за осложнения дальнейшего лечения этой группы больных и использовать их в экстренных сложных случаях [1, 11, 16, 22, 25].
(УУР. С, УДД - 5).
Комментарий. Совершенствование ДЛТ и эндоурологических операций (УРС и ПНЛ) обусловило значительное уменьшение показаний для проведения открытой операции по удалению конкрементов;
• Рекомендовано проведение открытой операции только при невозможности проведения или неэффективности прочих методов лечения [1].
(УУР-С; УДД-5).
Комментарий. При:
• неэффективности проведенных ДЛТ и/или ПНЛ, а также уретероскопической операции;
O обструкции лоханочно-мочеточникового сегмента;
O стриктуре мочеточника;
O сопутствующих заболеваниях;
O нефункционирующем нижнем полюсе (резекция почки);
O нефункционирующей почке (нефрэктомия);
ПНЛ успешно может быть проведена при камнях сложной формы, расположенных в дивертикуле почки, в аномально расположенной почке, у пациентов с ожирением, контрактурах таза, деформациях нижних конечностей, при наличии достаточного опыта у врача.
• Рекомендуется проводить интраоперационное ультразвуковое сканирование в В-режиме и допплерографию с целью определения бессосудистых участков в почечной паренхиме, расположенных близко к конкременту или расширенным чашечкам. [11, 16].
(УУР. С, УДД - 5).
Комментарий. Это позволяет удалять крупные коралловидные конкременты с помощью множественных небольших радиальных нефротомий, не нарушая функцию почек.
• Рекомендуется рассмотреть лапароскопическую операцию для удаления конкрементов почек при [11, 16, 22]:
• наличии камней сложной формы;
• неэффективности проведенной ДУВЛ и/или эндоурологических операций;
• анатомических аномалиях;
• тяжелой степени ожирения;
(УУР. С, УДД - 5).
• Рекомендуется рассмотреть лапароскопическую операцию для удаления конкрементов мочеточников при [11, 16, 22]:
• необходимости хирургического вмешательства по поводу сопутствующих заболеваний;
• неэффективности других проведенных неинвазивных или малоинвазивных операций.
(УУР. С, УДД - 5).
Комментарий. Метод сопряжен с меньшими послеоперационными осложнениями по сравнению с открытой операцией, однако в настоящее время при наличии опыта ПНЛ и контактной уретеролитотрипсии лапароскопические методики не нужны и могут использоваиться крайне редко.
3,3 Иное лечение.
3,3,1 Хемолиз.
Пероральный хемолиз конкрементов или их фрагментов может быть эффективной терапией. Возможно его применение в дополнение к дистанционной литотрипсии (ДЛТ), перкутанной нефролитотомии (ПНЛПНЛ), уретерореноскопии (УРС) или открытому оперативному вмешательству для облегчения выведения небольших резидуальных фрагментов.Чрескожный хемолиз применяется редко (возможен при струвитных конкрементах) и имеет низкую доказательную базу.
Результаты применения хемолиза в качестве терапии 1-й линии проявляются только через несколько недель, поэтому его, как правило, назначают в дополнение к эндоурологическим методам лечения.
• Рекомендуется перед назначением хемолиза обязательно определить состав конкремента с целью оценки необходимости проведения данного вида терапии [1, 9, 12, 14, 18].
(УУР. С, УДД - 5).
Комментарий. Конкременты, содержащие ураты, в основном поддаются хемолизу, за исключением натриевых солей мочевой кислоты и урата аммония [1].
• Рекомендуется применение комбинированной терапии с использованием ДЛТ и хемолиза как самый малоинвазивный способ лечения пациентов с коралловидными «инфекционными» конкрементами, полностью или частично заполняющими ЧЛС, которым не показана ПНЛ [14, 15, 20, 29, 30].
(УУР. С, УДД - 5).
Комментарий. Дробление конкремента приводит к увеличению поверхности конкремента, что повышает эффективность хемолиза.
• Рекомендуется при конкрементах из мочевой кислоты (за исключением натриевых солей мочевой кислоты и урата аммония) применять пероральный хемолиз с целью эффективного их растворения [1, 7, 8, 12, 18, 24].
(УУР. С, УДД - 5).
Комментарий. Этот метод лечения эффективен и проводится в сочетании с дренированием мочевыводящих путей. Эффект возможен при полной приверженности родителей/родственников/пациента к выполнению рекомендаций лечащего врача [1, 7, 8, 18, 24]. В основе лечения лежит ощелачивание мочи с помощью приема препаратов Калия натрия гидроцитрат или Калия гидрокарбонат+Лимонная кислота+Натрия цитрат (цитратных смесей) или пищевая сода. Уровень рН мочи необходимо поддерживать в пределах 7,0 - 7,2. Дозу ощелачивающего препарата подбирают индивидуально. Измерять уровень рН мочи с помощью тест-полосок необходимо через равные промежутки времени в течение дня.
Rehabilitation and outpatient treatment
Не требуется.
Prevention
5,1 Профилактика.
Пациентам группы высокого риска повторного камнеобразования необходимо проходить медикаментозное лечение. Как правило, медицинские препараты применяются в сочетании с общими профилактическими мерами.• Рекомендовано пациентам с угрозой рецидива уролитиаза назначать препарат (препараты) для предотвращения камнеобразованию с целью профилактики повторного образования конкрементов [1, 11, 12, 18, 21].
(УУР. С, УДД - 5).
Комментарий:
• Препараты для лечения нефроуролитиаза (Щелочные цитраты).
Среди Препаратов, применяемых в урологии (подщелачивающих препаратов) наиболее распространены: Калия натрия гидроцитрат, Калия гидрокарбонат+Лимонная кислота+Натрия цитрат. Дозы препаратов для лечения нефроуролитиаза (щелочных цитратов) у детей 0,1-0,15 мг/кг/сут.
Препараты для лечения нефроуролитиаза (Щелочные цитраты) назначаются:
• для коррекции гипоцитратурии;
• ощелачивания мочи;
• угнетения кристаллизации и агрегации оксалата кальция (первичная гипероксалурия 1 типа);
• угнетения агрегации фосфата кальция.
• Аллопуринол**.
Аллопуринол** применяют для профилактики повторного образования конкрементов, состоящих из оксалата кальция, так как установлена связь между гиперурикозурией и образованием таких конкрементов, а также из мочевой кислоты, урата аммония, 2,8 дигидроксиаденина (детям от.1-3 мг/кг/сут).
• Пиридоксин**.
В связи с отсутствием других эффективных способов лечения, целесообразно назначать пиридоксин** с целью снижения выведения оксалата у пациентов с первичной гипероксалурией 1-го типа (начальная доза 5 мг/кг/сут, макисмальная 20 мг/кг/сут).
• Рекомендуется консультация врача-генетика после установления диагноза наследственной формы уролитиаза пациенту и/или его официальным представителям, с целью разъяснений генетического риска, обсуждения возможностей пренатальной и преимплантационной диагностики [2, 41, 42].
Уровень убедительности рекомендации С (уровень достоверности доказательств- 5).
Комментарий. Семьям с детьми с генетическими формами уролитиаза рекомендуется медико-генетическое консультирование с целью определения генетического риска. Риск повторного рождения ребенка с генетическими формами уролитиаза зависит от типа наследования. В семьях, где есть ребенок с генетическим заболеванием, возможно проведение пренатальной и преимплантационной диагностики. Для этого родителей необходимо направить в специализированные диагностические лаборатории и медицинские центры.
5,2 Диспансерное наблюдение.
5,2,1 Общие принципы ведения детей с мочекаменной болезнью.
Диспансерное наблюдение продолжается не менее 5 лет (при наличии генетической патологии - пожизненно) и включает в себя:Осмотр специалистов:
• Врач-педиатр 1 раз в месяц.
• Врач-нефролог 1 раз в 2-3 месяца.
• Врач-детский уролог-андролог 1 раз в 3-6 месяцев.
• Врач-стоматолог 1 раз в 6 месяцев.
• Врач-офтальмолог 1 раз в год.
• Врач-оториноларинголог 1 раз в год.
• Врач-генетик при необходимости (при генетических формах уролитиаза).
Лабораторные исследования:
• общий (клинический) анализ мочи (1 раз в 3 месяца и по показаниям);
• анализ крови биохимический общетерапевтический (1 раз в 3 месяца в течение первого года наблюдения, далее 1 раз в 6 мес. и по показаниям);
• ультразвуковое исследование органов мочевой системы (Ультразвуковое исследование почек, Ультразвуковое исследование мочеточников, Ультразвуковое исследование мочевого пузыря) (1 раз в 3 месяца в течение первого года наблюдения, далее 1 раз в 6 мес. и по показаниям);
• рентгенологическое обследование: рентгенография почек и мочевыводящих путей, экскреторная урография (внутривенная урография) (по показаниям);
• Микробиологическое (культуральное) исследование мочи на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы, с определением чувствительности микроорганизмов к противомикробным препаратам. Обследование следует повторять после проведенного курса терапии. При отсутствии роста микрофлоры антибиотикотерапия должна быть прекращена и назначен контрольный анализ (1 раз в 3 месяца в течение первого года наблюдения, далее 1 раз в 6 мес. и по показаниям);
• рН-метрия мочи (Определение концентрации водородных ионов (рН) мочи) (1 раз в 3 месяца в течение первого года наблюдения в течение 3-5 дней). Ведение дневника показателя кислотности мочи.
Дети относятся к группе пациентов высокого риска повторного камнеобразования. Следует учитывать, что, кроме операции по удалению конкрементов, лечение требует тщательного исследования обмена веществ и факторов окружающей среды в каждом конкретном случае.
Основным направлениями профилактики камнеобразования и лечения на амбулаторном этапе являются коррекция метаболических нарушений камнеобразующих веществ в крови и моче, санация мочевыводящих путей и нормализация значения рН мочи.
Лечение для каждого пациента рекомендуется разрабатывать индивидуально в зависимости от возраста, химической формы уролитиаза, характера сопутствующих заболеваний [1,4,7,8,14,17,18,21].
5,2,2 Диетотерапия и рекомендации по образу жизни.
• Рекомендовано повышение объема потребляемой жидкости пациентам с мочекаменной болезнью с целью предупреждения повторного образования конкрементов [1].(УУР. С, УДД - 5).
Комментарий. Существует обратная зависимость между образованием конкрементов и высоким потреблением жидкости. Пациентам с риском образования конкрементов рекомендуется поддерживать высокий диурез и обильное потребление жидкости. Предпочтительно использование очищенной воды до 2-3 литров в сутки.
• Рекомендуется ограничивать потребление продуктов, богатых оксалатами, чтобы избежать их избытка, особенно пациентам с повышенной экскрецией оксалатов [1].
(УУР. С, УДД - 5).
Комментарии. Хотя витамин С является предшественником оксалата, мнения о его роли в качестве фактора риска для образования конкрементов, состоящих из оксалата кальция, остаются противоречивыми. Тем не менее, целесообразно рекомендовать пациентам с риском образования конкрементов из оксалата кальция избегать чрезмерного потребления витамина С.
Много оксалатов содержится, например, в свекле (ботва, плоды, мангольд), шпинате, портулаке, ревене, щавеле, зелени репы, одуванчика, эндивии, капусте кале (кейл), в орехах (арахис, пекан) В шоколаде и коле, которые нередко употребляют дети, также достаточно высокое содержание оксалатов, и хотя в настоящее время нет убедительных данных в отношении эффективности лишь рестриктивных диетических мероприятий (изучались только случаи комбинации диетической терапии и приема пиридоксина**), тем не менее, следует предполагать, что подобное ограничение - эффективно в терапии и профилактике повторного камнеобразования у детей с гипероксалурией [49, 63].
• Рекомендуется поощрять употребление в пищу фруктов и овощей, богатых клетчаткой, пациентам с мочекаменной болезнью в связи с их положительными эффектами (за исключением продуктов, богатых оксалатами пациентам с оксалурией) [1].
(УУР. С, УДД - 5).
Комментарии. В настоящее время роль овощей и фруктов в предотвращении рецидивов камнеобразования остается неясным, однако высокое содержание калия в этих продуктах способствует повышению рН мочи.
• Всем пациентам с МКБ/склонностью к образованию мочевых конкрементов рекомендуется избегать чрезмерного потребления животных белков с целью уменьшения факторов риска камнеобразования [1].
(УУР. С, УДД - 5).
Комментарии. Чрезмерное содержание животных белков в диете приводит к появлению факторов, способствующих камнеобразованию, таких как гипоцитратурия, низкий уровень рН мочи, гипероксалурия и гиперурикозурия.
• В детском возрасте ограничения животного белка в рационе следует рекомендовать индивидуально и с осторожностью в связи с необходимостью обеспечения потребностей растущего организма. Потребление не менее 0,8-1,0 г/кг/сут. Не рекомендуется ограничивать потребление кальция, если нет строгих противопоказаний, так как существует обратная зависимость между содержанием кальция в диете и образованием кальциевых конкрементов [1].
(УУР. С, УДД - 5).
• Не рекомендуется принимать препараты кальция, за исключением случаев кишечной гипероксалурии, при которой во время еды следует принимать препарат кальция для связывания оксалатов в кишечнике [1,63].
(УУР. С, УДД - 5).
• Рекомендуется всем пациентам, особенно с гиперкальциурией и гипоцитратурией снизить потребление натрия с пищей с целью уменьшения риска камнеобразования [1, 63].
(УУР. С, УДД - 5).
Комментарий. До 4-5 г/сут.
Пповышенное потребление натрия неблагоприятно сказывается на составе мочи. Повышается выведение кальция из-за снижения канальцевой реабсорбции; снижается концентрация цитратов в моче из-за потери бикарбонатов; повышается риск образования кристаллов натриевой соли мочевой кислоты.
Вероятность образования кальциевых конкрементов можно уменьшить, ограничив потребление натрия и животных белков.
• Потребление пищи, особенно богатой уратами, рекомендовано ограничить у пациентов с риском образования конкрементов, состоящих из оксалата кальция, вызванного гиперурикозурией, а также у пациентов с риском образования конкрементов из мочевой кислоты с целью предотвращения камнеобразования [1].
(УУР. С, УДД - 5).
• Рекомендуется пациентам с мочекаменной болезнью поддержание нормальной массы тела с целью уменьшения рисков камнеобразования [1].
(УУР. С, УДД - 5).
Комментарии. Результаты некоторых исследований свидетельствуют о том, что риск камнеобразования зависит от факторов, связанных с образом жизни, например, повышается при избыточной массе тела, а также при наличии артериальной гипертензии.
Organization of medical care
Детям с мочекаменной болезнью медицинская помощь оказывается в амбулаторных условиях, в условиях дневного и круглосуточного стационара.
Пациенты с мочекаменной болезнью должны состоять на диспансерном учете, получая первичную медико-санитарную помощь в амбулаторно-поликлинических условиях. Основным условием оказания помощи пациенту с МКБ должно быть обеспечение постоянного наблюдения, получение противорецидивного лечения и своевременная госпитализация.
Ребенок наблюдается врачом-педиатром/врачом общей практики (семейным врачом), врачом-урологом/врачом-детским урологом, с участием, при необходимости, врача-нефролога, врача-генетика, врача-гематолога/врача-детского гематолога, врача-оториноларинголога, врача-стоматолога, врача-диетолога и врачей других специальностей при необходимости.
Показания для плановой госпитализации:
1) Камни почек, требующие оперативного вмешательства;
2) Камни мочеточников, требующие оперативного вмешательства;
3) Социальный статус пациента, требующий удаления бессимптомных камней мочевой системы.
Показания для экстренной госпитализации:
1) Инфекционные осложнения МКБ;
2) Некупируемый болевой синдром, вызванный камнями мочевой системы;
3) Полная обструкция ВМП камнем;
Показания к выписке пациента из стационара:
• Восстановление оттока мочи из почки;
• Отсутствие признаков системного воспаления;
• Отсутствие риска осложнений МКБ.
Необходимо подробно информировать пациента с показанием к оперативному лечению МКБ обо всех существующих методах лечения и их осложнениях с целью повышения осведомленности и помощи в принятии решения о выборе метода оперативного вмешательства.
Современная клиническая практика лечения МКБ включает в себя множество вариантов оперативных методик избавления пациентов от камней мочевых путей при возможной их равнозначной эффективности конечного результата. Однако у каждой из операций имеются различия в частоте рисков развития осложнений, времени избавления от камня и степени ее инвазивности. Зачастую, выбор операции зависит от предпочтений врача, что приводит к отсутствию осведомленности пациента о плюсах и минусах той или иной операции и, тем самым, усугубляет его приверженность к лечению. Рабочая группа считает необходимым подробно информировать пациента обо всех существующих методах лечения МКБ и их осложнениях.
Пациенты с мочекаменной болезнью должны состоять на диспансерном учете, получая первичную медико-санитарную помощь в амбулаторно-поликлинических условиях. Основным условием оказания помощи пациенту с МКБ должно быть обеспечение постоянного наблюдения, получение противорецидивного лечения и своевременная госпитализация.
Ребенок наблюдается врачом-педиатром/врачом общей практики (семейным врачом), врачом-урологом/врачом-детским урологом, с участием, при необходимости, врача-нефролога, врача-генетика, врача-гематолога/врача-детского гематолога, врача-оториноларинголога, врача-стоматолога, врача-диетолога и врачей других специальностей при необходимости.
Показания для плановой госпитализации:
1) Камни почек, требующие оперативного вмешательства;
2) Камни мочеточников, требующие оперативного вмешательства;
3) Социальный статус пациента, требующий удаления бессимптомных камней мочевой системы.
Показания для экстренной госпитализации:
1) Инфекционные осложнения МКБ;
2) Некупируемый болевой синдром, вызванный камнями мочевой системы;
3) Полная обструкция ВМП камнем;
Показания к выписке пациента из стационара:
• Восстановление оттока мочи из почки;
• Отсутствие признаков системного воспаления;
• Отсутствие риска осложнений МКБ.
Необходимо подробно информировать пациента с показанием к оперативному лечению МКБ обо всех существующих методах лечения и их осложнениях с целью повышения осведомленности и помощи в принятии решения о выборе метода оперативного вмешательства.
Современная клиническая практика лечения МКБ включает в себя множество вариантов оперативных методик избавления пациентов от камней мочевых путей при возможной их равнозначной эффективности конечного результата. Однако у каждой из операций имеются различия в частоте рисков развития осложнений, времени избавления от камня и степени ее инвазивности. Зачастую, выбор операции зависит от предпочтений врача, что приводит к отсутствию осведомленности пациента о плюсах и минусах той или иной операции и, тем самым, усугубляет его приверженность к лечению. Рабочая группа считает необходимым подробно информировать пациента обо всех существующих методах лечения МКБ и их осложнениях.
Forecast
При своевременном и правильном лечении относительно благоприятный. После оперативного лечения показано длительное противорецидивное лечение с учетом химического состава камней, реакции мочи, наличия мочевой инфекции, состояния функции почек. При сопутствующем пиелонефрите проводят противовоспалительную терапию.
• пиелонефрит.
• гипертензия.
• гидронефроз.
• пионефроз.
• анурия.
• острая почечная недостаточность.
• хроническая почечная недостаточность.
Осложнения при хирургическом лечении МКБ.
Осложнения при ДЛТ.
Связанные с фрагментами конкрементов:
• «каменная дорожка»;
• рост резидуальных фрагментов;
• почечная колика.
• обструкция мочевых путей.
• пионефроз.
Инфекционные:
• бактериурия при неинфекционных конкрементах;
• сепсис.
Повреждение тканей почки:
• гематома с клиническими проявлениями;
• гематома бессимптомная.
Осложнения со стороны сердечно-сосудистой системы:
• аритмия.
Со стороны органов желудочно-кишечного тракта:
• перфорация кишечника;
• гематома печени, селезенки.
«Каменная дорожка».
Осложнения чрескожной нефролитотрипсии.
• интраоперационное или послеоперационное кровотечение.
• перфорация мочевых путей.
• потеря чрескожного доступа.
• мочевой затек.
• повреждение соседних органов.
Осложнения УРС.
Интраоперационные:
• повреждение слизистой оболочки;
• перфорация мочеточника, ЧЛС почки;
• мочевой затек.
• отрыв мочеточника, повреждение устья мочеточника;
• миграция катетера-стента;
• значительное кровотечение;
Ранние осложнения проявляются стойкой гематурией и почечной коликой. Поздние - стриктурой мочеточника и стойким пузырно-мочеточниковым рефлюксом.
7,2 Осложнения.
Осложнения уролитиаза.• пиелонефрит.
• гипертензия.
• гидронефроз.
• пионефроз.
• анурия.
• острая почечная недостаточность.
• хроническая почечная недостаточность.
Осложнения при хирургическом лечении МКБ.
Осложнения при ДЛТ.
Связанные с фрагментами конкрементов:
• «каменная дорожка»;
• рост резидуальных фрагментов;
• почечная колика.
• обструкция мочевых путей.
• пионефроз.
Инфекционные:
• бактериурия при неинфекционных конкрементах;
• сепсис.
Повреждение тканей почки:
• гематома с клиническими проявлениями;
• гематома бессимптомная.
Осложнения со стороны сердечно-сосудистой системы:
• аритмия.
Со стороны органов желудочно-кишечного тракта:
• перфорация кишечника;
• гематома печени, селезенки.
«Каменная дорожка».
Осложнения чрескожной нефролитотрипсии.
• интраоперационное или послеоперационное кровотечение.
• перфорация мочевых путей.
• потеря чрескожного доступа.
• мочевой затек.
• повреждение соседних органов.
Осложнения УРС.
Интраоперационные:
• повреждение слизистой оболочки;
• перфорация мочеточника, ЧЛС почки;
• мочевой затек.
• отрыв мочеточника, повреждение устья мочеточника;
• миграция катетера-стента;
• значительное кровотечение;
Ранние осложнения проявляются стойкой гематурией и почечной коликой. Поздние - стриктурой мочеточника и стойким пузырно-мочеточниковым рефлюксом.
Criteria for assessing the quality of medical care
Таблица 1. Организационно-технические условия оказания медицинской помощи.
Таблица 2. Критерии оценки качества медицинской помощи.
| Вид медицинской помощи | Специализированная медицинская помощь |
| Условия оказания медицинской помощи | Стационарно / в дневном стационаре |
| Форма оказания медицинской помощи | Плановая |
Таблица 2. Критерии оценки качества медицинской помощи.
| № | Критерий | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| Выполнена консультация врача-детского уролога-андролога | С | 5 | |
| Выполнен анализ мочи общий при первичной диагностике | С | 5 | |
| Выполнено исследование уровня экскреции солей в моче при первичной диагностике | С | 5 | |
| Проведено Микробиологического (культурального) исследования мочи на аэробные и факультативно-анаэробные условно-патогенные микроорганизмы всем пациентам с Определением чувствительности микроорганизмов к антимикробным химиотерапевтическим препаратам при первичной диагностике, перед оперативным вмешательством и при необходимости коррекции антибактериальной терапии | С | 5 | |
| Выполнен анализ крови биохимический общетерапевтический (Исследования уровня креатинина в крови, мочевой кислоты в крови, кальция в крови, ионизированного кальция в крови, натрия в крови, калия в крови) при первичной диагностике | С | 5 | |
| Выполнено исследование уровня паратиреоидного гормона в крови (при выявлении гиперкальциурии) при первичной диагностике пациентам с повышенным уровня кальция (ионизированного кальция в крови) | С | 5 | |
| Выполнено ультразвуковое исследование почек и мочевыводящих путей при первичной диагностике | С | 5 | |
| Выполнена Компьютерная томография почек и верхних мочевыводящих путей с внутривенным болюсным контрастированием или экскреторная урография (Внутривенная урография) если планируется удаление конкремента, а индивидуальные анатомические особенности чашечно-лоханочной системы (ЧЛС) неизвестны. | С | 5 | |
| Выполнен анализ минерального состава конктеремнта при диагностике | С | 5 | |
| Пациентам с риском образования конкрементов рекомендовано поддержание высокого диуреза и обильное потребление жидкости | С | 5 | |
| Решение об активном лечении по поводу конкрементов верхних отделов мочевыводящих путей принято на основании состава конкремента, его размера и симптоматики | С | 5 |
References
• EAU Guidelines on Urolithyasis. Edn. presented at the EAU Annual сongress Amsterdam 2020. ISBN 978-94-92671-07-3. EAU Guidelines Office, Arnhem, The Netherlands. http://uroweb.org/guidelines/compilations-of-all-guidelines/,.
• Филиппова Т.В., Литвинова М.М., Руденко В.И. Генетические факторы моногенных форм кальциевого уролитиаза. Урология 2018 / №4 DOI: https://dx.doi.org/10,18565/urology.2018,4,154-160.
• Hesse A, et al. Study on the prevalence and incidence of urolithiasis in Germany comparing the years 1979 vs. 2000. Eur.Urol. 2003;44(6):709.
• Scales сD, Jr, et al. Prevalence of kidney stones in the United States. Eur Urol. 2012;62(1):160-165.
• Novak TE, et al. Sex prevalence of pediatric kidney stone disease in the United States: an epidemiologic investigation. Urology. 2009;74(1):104-107.
• Sas DJ, Hulsey TC, Shatat IF, et al. Increasing incidence of kidney stones in children evaluated in the emergency departmentJ Pediatr. 2010;157:132.
• Адаму Ю.Д. Первичный гиперпаратиреодизм как причина рецидивов камнеобразования после дистанционной литотрипсии. Автореф. дис. … канд. мед. наук. С-Пб., 1995.
• Александров В.П. Этиология и патогенез уролитиаза (клинико-биохимические и иммуногенетические аспекты). Дис. … докт.мед.наук. Ленинград, 1988. 452 с.
• Александров В.П., Тикстинский О.Л., Новиков И.Ф. особенности камнеобразования в почках у больных в семьях, отягощенных по уролитиазу // Урол. и нефрол. 1993. №4.
• Александров В.П., Скрябин Г.Н. Мочекислый уролитиаз. Учебное пособие. С.-Пб, 1997.
• Аль-Шукри С.Х., Ткачук В.Н., Дубинский В.Я. Дистанционная ударноволновая литотрипсия при различных клинических формах нефролитиаза. С.-Пб, 1997.
• Аляев Ю.Г. Мочекаменная болезнь. Современные методы диагностики и лечения. ГЭОТАР-Медиа. 2010.
• Аляев Ю.Г., Амосов А.В., Саенко В.С. Метафилактика мочекаменной болезни. М. ЭКСМО, 2007.
• Арикянц Н.А. Этиологическая характеристика мочекаменной болезни у детей в Армении. Дис. … канд.мед.наук. Ереван, - 2000.
• Билобров В.М., Литвиненко Л.М., Единый Ю.Г. Растворение мочекислых камней // Урол. и нефрол. 1986. №3.
• Вощула И.В. Мочекаменная болезнь. Этиотропное и патогенетическое лечение, профилактика. Минск. 2006.
• Глыбочко П.В., Аляев Ю.Г., Григорьева Н.А. Урология. От симптомов к диагнозу и лечению. 2014.
• Демидов В.Н., Пытель Ю.А., Амосов А.В. Исследования при урологических заболевания. Клиническая ультразвуковая диагностика. М., 1987. Т.1.
• Черепанова Е.В., Дзеранов Н. Метафилактика мочекаменной болезни в амбулаторных условиях. Экспериментальная и клиническая урология. 2015. 2.
• Единый Ю.Г., Дзюрак В.С., Желтовская Н.И. Протеолизно-ионная теория патогенеза почечнокаменной болезни // Урол. и нефрол. 1989. №6.
• Константинова О.В. Прогнозирование и принципы профилактики мочекаменной болезни. Дис. … докт. мед. наук. М., - 1999.
• Лойманн Э., Цыгин А.Н., Саркисян А.А, Детская нефрология: практическое руководство. ЛитТерра. М. 2010.
• Лопаткин Н.А. Руководство по урологии. В 3 томах. Медицина. М. 1998.
• Лопаткин Н.А., Козлов В.А. Мочекаменная болезнь. Детская урологии (руководство). Под ред. Н.А. Лопаткина, А.Г. Пугачева. Медицина. М. 1986.
• Люлько А.В, Мурванидзе Д.Д., Возианов А.Ф. Основы практической урологии детского возраста. Киев. 1984.
• Пугачев А.Г. Детская урология. ГЭОТАР-Медия. 2009.
• Пулатов А.Т. Нефроуролитиаз у детей раннего возраста // Здравоохр. Таджикистана. 1982. №5.
• Пытель Ю.А., Золотарев И.И. Неотложная урология. Медицина, - М. 1985.
• Пытель Ю.А., Золотарев И.И. Уратный нефролитиаз. М. Медицина, 1995.
• Секреты эндокринологии. Пер. с англ. Ю.А. Князева, 2-е испр. И допол., Москва: ИЗД - во ЗАО «Бином», 2001.
• Татевосян А.С., Крикун А.С., Осипов А.А., Татевосян Т.С. Ацидификация и дефект ацидификация мочи. Диагностика. Коррекция. Методические рекомендации). Краснодар, 1994.
• Таточенко В. Антибиотики для лечения инфекций у детей // Справочник по лекарственной терапии. М., 2005. С. 223 - 227. Зб. Тареева И.Е., Нефрология // Руководство для врачей. М., 2000.
• Тикстинский О.Л., Тимофеева С.А., Зарембский Р.А. О возможной роли альдолаз в патогенезе нефролитиаза // Урол. и нефрол. 1985. №5.
• Эрман М.В. Нефрология детского возраста в схемах и таблицах. СПб. Специальная литература, 1997.
• Pediatric Urolithiasis Workup https://emedicine.medscape.com/article/983884-workupc7.
• Hoppe в, Kemper MJ. Diagnostic examination of the child with urolithiasis or nephrocalcinosis. Pediatr Nephrol. 2010 Mar;25(3):403-13.
• Rizvi SA, Sultan S, Zafar MN, Ahmed в, Faiq SM, Hossain KZ, Naqvi SA. Evaluation of children with urolithiasis. Indian J Urol. 2007 Oct;23(4):420-7.
• Sewell J, Katz DJ, Shoshany O, Love с. Urolithiasis - Ten things every general practitioner should know. Aust Fam Physician. 2017 Sep;46(9):648-652.
• Plot с, Evliyaoglu O, Erkan REC, et al. сomparison of urine microscopy and urine culture results of patients considered to have urinary tract infection. Am J Exp сlin Res. 2015; 2(3): 118-20.
• вonkat G., Pickard R., вartoletti R., et al.,EAU Guidelines on Urological Infections, in EAU Guidelines, Edn.published as the 32nd EAU Annual Meeting, London, E.A.o.U.G. Office, Editor. 2017, European Association of Urology Guidelines Office: Arnhem, The Netherlands.
• Gambaro G., Vezzoli G., сasari G. et al. Genetics of hypercalciuria and calcium nephrolithiasis: From the rare monogenic to the common polygenic forms/American Journal of Kidney Diseases. Volume 44, Issue 6,2004, Pages 963-986,https://doi.org/10,1053/j.ajkd.2004,06,030.
• Литвинова М.М., Филиппова Т.В., Светличная Д.В. Молекулярно-генетические технологии в диагностике моногенных форм уролитиаза: клинические наблюдения. Урология 2020 / №3 DOI: https://dx.doi.org/10,18565/urology.2020,3,81-86.
• вarreto L, Jung JH, Abdelrahim A, Ahmed M, Dawkins GPC, Kazmierski M. Medical and surgical interventions for the treatment of urinary stones in children. сochrane Database Syst Rev. 2019 Oct 9;10(10):CD010784.
• Pathan SA, Mitra в, сameron PA. A Systematic Review and Meta-analysis сomparing the Efficacy of Nonsteroidal Anti-inflammatory Drugs, Opioids, and Paracetamol in the Treatment of Acute Renal сolic. Eur Urol. 2018 Apr;73(4):583-595.
• Государственный реестр лекарственных средств https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=4d17b989-cd27-4a2f-b549-0c1be5ccd7ef&t=.
• Gür Güven, A., Koyun, M., Emre вaysal, Y. et al. Urolithiasis in the first year of life. Pediatr Nephrol 25, 129-134 (2010). https://doi.org/10,1007/s00467-009-1296-5.
• Метаболические факторы риска и формирование мочевых камней. Исследование II: Влияние фосфатурии и магнийурии - Экспериментальная и клиническая урология. 2017,№ 2.C 40-46 - Голованов С.А., Сивков А.В., Дрожжева В.В., Анохин Н.В.
• сochat P, Rumsby G. Primary hyperoxaluria. N Engl J Med. 2013 Aug 15;369(7):649-58, https://reference.medscape.com/drug/oxlumo-lumasiran-400011310.
• Pediatric Urolithiasis Workup https://emedicine.medscape.com/article/444683-overviewa13.
• Garrelfs SF, Frishberg Y, Hulton SA, et al. ILLUMINATE-A сollaborators. Lumasiran, an RNAi Therapeutic for Primary Hyperoxaluria Type 1. N Engl J Med. 2021 Apr 1;384(13):1216-1226.
• Servais A, Thomas K, Strologo LD, et al. Metabolic Nephropathy Workgroup of the European Reference Network for Rare Kidney Diseases (ERKNet) and eUROGEN. сystinuria: clinical practice recommendation. Kidney Int. 2020 Sep 9:S0085-2538(20)30829-2.
• Sarwar Noori Mahmood, вryar Othman Aziz, Hewa Mahmood Tawfeeq, et al. Mini- versus standard percutaneous nephrolithotomy for treatment of pediatric renal stones: is smaller enough. J Pediatr Urol 2019 Dec;15(6):664-664. DOI: 10,1016/j.jpurol.2019,09,009.
• Nouralizadeh A, Pakmanesh H, вasiri A, et al. Percutaneous nephrolithotomy of staghorn renal stones in pediatric patients using adult-sized instrument. Urologia. 2019 Nov;86(4):211-215. DOI: 10,1177/0391560319858488.
• Aso Omer Rashid, Shakhawan Hama Amin, Mohammed Abed Al Kadum, Sarbaz Kamal Mohammed. Mini-Percutaneous Nephrolithotomy for сomplex Staghorn Stones in сhildren. Urol Int . 2019;102(3):356-359. DOI: 10,1159/000499491.
• Яценко Э., Кульга Л.Г., Константинова О.В. Современные методы диагностики и лечения мочекаменной болезни. М. 1991. стр. 135- 138.
• М.Ю. Просянников, А.В. Лыков, Ю.Э. Рудин, Д.С. Меринов, О.В. Константинова, Н.В. Анохин, А.Б. Вардак. Возможные ошибки диагностики и лечения у пациентов детского возраста с мочекаменной болезнью. Ж. Экспериментальная и клиническая урология, - 2017. №3. С.122-125.
• Л.Д. Арустамов, Ю.Э. Рудин, Д.С. Меринов А.Б. Вардак . Результаты применения мини-перкутанной нефролитотрипсии у детей с мочекаменной болезнью. Ж. Российский медицинский журнал. 2018. №2(11) С. 118-121.
• А.Б. Вардак, Л.Д. Арустамов, Ю.Э. Рудин, Д.С. Меринов. Перкутанная нефролитотрипсия у детей с крупными и коралловидными конкрементами. Обзор литературы) Ж. Педиатрия 2020, Том 99, № 5, С.170-175.
• Рудин Ю.Э. Меринов Д.С., Вардак А.Б., Арустамов Л.Д. Перкутанная нефролитотрипсия у детей младшей возрастной группы. Экспериментальная и клиническая урология. 2021, №1 DOI: 10,29188/2222-8543-2021-14-1-144-150, стр. 144-150.
• Hongliang Jia, Jiuzhi Li, вide Liu et al. сomparison of super-mini-PCNL and flexible ureteroscopy for the management of upper urinary tract calculus (1-2 cm) in children. World J Urol. 2020 Mar 17. DOI: 10,1007/s00345-020-03150-x.
• Dongbo Yuan, Wei Zhang, Xiong Zhan, Jiaming Su et al. Super-Mini Percutaneous Nephrolithotomy Reduces the Incidence of Postoperative Adverse Events in Pediatric Patients: A Retrospective сohort Study. Urol Int. 2019;103(1):81-88. DOI: 10,1159/000495514.
• сurhan G.C. Epidemiology of stone disease. Urol. clin. north Am. 2007. Vol. 34, N 3. P. 287-293.
• Prezioso D, Strazzullo P, Lotti T, et al; сLU Working Group. Dietary treatment of urinary risk factors for renal stone formation. A review of сLU Working Group. Arch Ital Urol Androl. 2015 Jul 7;87(2):105-20,.
• Филиппова Т.В., Литвинова М.М., Руденко В.И. Генетические факторы моногенных форм кальциевого уролитиаза. Урология 2018 / №4 DOI: https://dx.doi.org/10,18565/urology.2018,4,154-160.
• Hesse A, et al. Study on the prevalence and incidence of urolithiasis in Germany comparing the years 1979 vs. 2000. Eur.Urol. 2003;44(6):709.
• Scales сD, Jr, et al. Prevalence of kidney stones in the United States. Eur Urol. 2012;62(1):160-165.
• Novak TE, et al. Sex prevalence of pediatric kidney stone disease in the United States: an epidemiologic investigation. Urology. 2009;74(1):104-107.
• Sas DJ, Hulsey TC, Shatat IF, et al. Increasing incidence of kidney stones in children evaluated in the emergency departmentJ Pediatr. 2010;157:132.
• Адаму Ю.Д. Первичный гиперпаратиреодизм как причина рецидивов камнеобразования после дистанционной литотрипсии. Автореф. дис. … канд. мед. наук. С-Пб., 1995.
• Александров В.П. Этиология и патогенез уролитиаза (клинико-биохимические и иммуногенетические аспекты). Дис. … докт.мед.наук. Ленинград, 1988. 452 с.
• Александров В.П., Тикстинский О.Л., Новиков И.Ф. особенности камнеобразования в почках у больных в семьях, отягощенных по уролитиазу // Урол. и нефрол. 1993. №4.
• Александров В.П., Скрябин Г.Н. Мочекислый уролитиаз. Учебное пособие. С.-Пб, 1997.
• Аль-Шукри С.Х., Ткачук В.Н., Дубинский В.Я. Дистанционная ударноволновая литотрипсия при различных клинических формах нефролитиаза. С.-Пб, 1997.
• Аляев Ю.Г. Мочекаменная болезнь. Современные методы диагностики и лечения. ГЭОТАР-Медиа. 2010.
• Аляев Ю.Г., Амосов А.В., Саенко В.С. Метафилактика мочекаменной болезни. М. ЭКСМО, 2007.
• Арикянц Н.А. Этиологическая характеристика мочекаменной болезни у детей в Армении. Дис. … канд.мед.наук. Ереван, - 2000.
• Билобров В.М., Литвиненко Л.М., Единый Ю.Г. Растворение мочекислых камней // Урол. и нефрол. 1986. №3.
• Вощула И.В. Мочекаменная болезнь. Этиотропное и патогенетическое лечение, профилактика. Минск. 2006.
• Глыбочко П.В., Аляев Ю.Г., Григорьева Н.А. Урология. От симптомов к диагнозу и лечению. 2014.
• Демидов В.Н., Пытель Ю.А., Амосов А.В. Исследования при урологических заболевания. Клиническая ультразвуковая диагностика. М., 1987. Т.1.
• Черепанова Е.В., Дзеранов Н. Метафилактика мочекаменной болезни в амбулаторных условиях. Экспериментальная и клиническая урология. 2015. 2.
• Единый Ю.Г., Дзюрак В.С., Желтовская Н.И. Протеолизно-ионная теория патогенеза почечнокаменной болезни // Урол. и нефрол. 1989. №6.
• Константинова О.В. Прогнозирование и принципы профилактики мочекаменной болезни. Дис. … докт. мед. наук. М., - 1999.
• Лойманн Э., Цыгин А.Н., Саркисян А.А, Детская нефрология: практическое руководство. ЛитТерра. М. 2010.
• Лопаткин Н.А. Руководство по урологии. В 3 томах. Медицина. М. 1998.
• Лопаткин Н.А., Козлов В.А. Мочекаменная болезнь. Детская урологии (руководство). Под ред. Н.А. Лопаткина, А.Г. Пугачева. Медицина. М. 1986.
• Люлько А.В, Мурванидзе Д.Д., Возианов А.Ф. Основы практической урологии детского возраста. Киев. 1984.
• Пугачев А.Г. Детская урология. ГЭОТАР-Медия. 2009.
• Пулатов А.Т. Нефроуролитиаз у детей раннего возраста // Здравоохр. Таджикистана. 1982. №5.
• Пытель Ю.А., Золотарев И.И. Неотложная урология. Медицина, - М. 1985.
• Пытель Ю.А., Золотарев И.И. Уратный нефролитиаз. М. Медицина, 1995.
• Секреты эндокринологии. Пер. с англ. Ю.А. Князева, 2-е испр. И допол., Москва: ИЗД - во ЗАО «Бином», 2001.
• Татевосян А.С., Крикун А.С., Осипов А.А., Татевосян Т.С. Ацидификация и дефект ацидификация мочи. Диагностика. Коррекция. Методические рекомендации). Краснодар, 1994.
• Таточенко В. Антибиотики для лечения инфекций у детей // Справочник по лекарственной терапии. М., 2005. С. 223 - 227. Зб. Тареева И.Е., Нефрология // Руководство для врачей. М., 2000.
• Тикстинский О.Л., Тимофеева С.А., Зарембский Р.А. О возможной роли альдолаз в патогенезе нефролитиаза // Урол. и нефрол. 1985. №5.
• Эрман М.В. Нефрология детского возраста в схемах и таблицах. СПб. Специальная литература, 1997.
• Pediatric Urolithiasis Workup https://emedicine.medscape.com/article/983884-workupc7.
• Hoppe в, Kemper MJ. Diagnostic examination of the child with urolithiasis or nephrocalcinosis. Pediatr Nephrol. 2010 Mar;25(3):403-13.
• Rizvi SA, Sultan S, Zafar MN, Ahmed в, Faiq SM, Hossain KZ, Naqvi SA. Evaluation of children with urolithiasis. Indian J Urol. 2007 Oct;23(4):420-7.
• Sewell J, Katz DJ, Shoshany O, Love с. Urolithiasis - Ten things every general practitioner should know. Aust Fam Physician. 2017 Sep;46(9):648-652.
• Plot с, Evliyaoglu O, Erkan REC, et al. сomparison of urine microscopy and urine culture results of patients considered to have urinary tract infection. Am J Exp сlin Res. 2015; 2(3): 118-20.
• вonkat G., Pickard R., вartoletti R., et al.,EAU Guidelines on Urological Infections, in EAU Guidelines, Edn.published as the 32nd EAU Annual Meeting, London, E.A.o.U.G. Office, Editor. 2017, European Association of Urology Guidelines Office: Arnhem, The Netherlands.
• Gambaro G., Vezzoli G., сasari G. et al. Genetics of hypercalciuria and calcium nephrolithiasis: From the rare monogenic to the common polygenic forms/American Journal of Kidney Diseases. Volume 44, Issue 6,2004, Pages 963-986,https://doi.org/10,1053/j.ajkd.2004,06,030.
• Литвинова М.М., Филиппова Т.В., Светличная Д.В. Молекулярно-генетические технологии в диагностике моногенных форм уролитиаза: клинические наблюдения. Урология 2020 / №3 DOI: https://dx.doi.org/10,18565/urology.2020,3,81-86.
• вarreto L, Jung JH, Abdelrahim A, Ahmed M, Dawkins GPC, Kazmierski M. Medical and surgical interventions for the treatment of urinary stones in children. сochrane Database Syst Rev. 2019 Oct 9;10(10):CD010784.
• Pathan SA, Mitra в, сameron PA. A Systematic Review and Meta-analysis сomparing the Efficacy of Nonsteroidal Anti-inflammatory Drugs, Opioids, and Paracetamol in the Treatment of Acute Renal сolic. Eur Urol. 2018 Apr;73(4):583-595.
• Государственный реестр лекарственных средств https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=4d17b989-cd27-4a2f-b549-0c1be5ccd7ef&t=.
• Gür Güven, A., Koyun, M., Emre вaysal, Y. et al. Urolithiasis in the first year of life. Pediatr Nephrol 25, 129-134 (2010). https://doi.org/10,1007/s00467-009-1296-5.
• Метаболические факторы риска и формирование мочевых камней. Исследование II: Влияние фосфатурии и магнийурии - Экспериментальная и клиническая урология. 2017,№ 2.C 40-46 - Голованов С.А., Сивков А.В., Дрожжева В.В., Анохин Н.В.
• сochat P, Rumsby G. Primary hyperoxaluria. N Engl J Med. 2013 Aug 15;369(7):649-58, https://reference.medscape.com/drug/oxlumo-lumasiran-400011310.
• Pediatric Urolithiasis Workup https://emedicine.medscape.com/article/444683-overviewa13.
• Garrelfs SF, Frishberg Y, Hulton SA, et al. ILLUMINATE-A сollaborators. Lumasiran, an RNAi Therapeutic for Primary Hyperoxaluria Type 1. N Engl J Med. 2021 Apr 1;384(13):1216-1226.
• Servais A, Thomas K, Strologo LD, et al. Metabolic Nephropathy Workgroup of the European Reference Network for Rare Kidney Diseases (ERKNet) and eUROGEN. сystinuria: clinical practice recommendation. Kidney Int. 2020 Sep 9:S0085-2538(20)30829-2.
• Sarwar Noori Mahmood, вryar Othman Aziz, Hewa Mahmood Tawfeeq, et al. Mini- versus standard percutaneous nephrolithotomy for treatment of pediatric renal stones: is smaller enough. J Pediatr Urol 2019 Dec;15(6):664-664. DOI: 10,1016/j.jpurol.2019,09,009.
• Nouralizadeh A, Pakmanesh H, вasiri A, et al. Percutaneous nephrolithotomy of staghorn renal stones in pediatric patients using adult-sized instrument. Urologia. 2019 Nov;86(4):211-215. DOI: 10,1177/0391560319858488.
• Aso Omer Rashid, Shakhawan Hama Amin, Mohammed Abed Al Kadum, Sarbaz Kamal Mohammed. Mini-Percutaneous Nephrolithotomy for сomplex Staghorn Stones in сhildren. Urol Int . 2019;102(3):356-359. DOI: 10,1159/000499491.
• Яценко Э., Кульга Л.Г., Константинова О.В. Современные методы диагностики и лечения мочекаменной болезни. М. 1991. стр. 135- 138.
• М.Ю. Просянников, А.В. Лыков, Ю.Э. Рудин, Д.С. Меринов, О.В. Константинова, Н.В. Анохин, А.Б. Вардак. Возможные ошибки диагностики и лечения у пациентов детского возраста с мочекаменной болезнью. Ж. Экспериментальная и клиническая урология, - 2017. №3. С.122-125.
• Л.Д. Арустамов, Ю.Э. Рудин, Д.С. Меринов А.Б. Вардак . Результаты применения мини-перкутанной нефролитотрипсии у детей с мочекаменной болезнью. Ж. Российский медицинский журнал. 2018. №2(11) С. 118-121.
• А.Б. Вардак, Л.Д. Арустамов, Ю.Э. Рудин, Д.С. Меринов. Перкутанная нефролитотрипсия у детей с крупными и коралловидными конкрементами. Обзор литературы) Ж. Педиатрия 2020, Том 99, № 5, С.170-175.
• Рудин Ю.Э. Меринов Д.С., Вардак А.Б., Арустамов Л.Д. Перкутанная нефролитотрипсия у детей младшей возрастной группы. Экспериментальная и клиническая урология. 2021, №1 DOI: 10,29188/2222-8543-2021-14-1-144-150, стр. 144-150.
• Hongliang Jia, Jiuzhi Li, вide Liu et al. сomparison of super-mini-PCNL and flexible ureteroscopy for the management of upper urinary tract calculus (1-2 cm) in children. World J Urol. 2020 Mar 17. DOI: 10,1007/s00345-020-03150-x.
• Dongbo Yuan, Wei Zhang, Xiong Zhan, Jiaming Su et al. Super-Mini Percutaneous Nephrolithotomy Reduces the Incidence of Postoperative Adverse Events in Pediatric Patients: A Retrospective сohort Study. Urol Int. 2019;103(1):81-88. DOI: 10,1159/000495514.
• сurhan G.C. Epidemiology of stone disease. Urol. clin. north Am. 2007. Vol. 34, N 3. P. 287-293.
• Prezioso D, Strazzullo P, Lotti T, et al; сLU Working Group. Dietary treatment of urinary risk factors for renal stone formation. A review of сLU Working Group. Arch Ital Urol Androl. 2015 Jul 7;87(2):105-20,.
Appendices
Приложение А1.
Состав рабочей группы по разработке и пересмотру клинических рекомендаций.Акопян А.В., м.н., врач-детский уролог-андролог ФГБУЗ «ФНКЦ детей и подростков ФМБА России», член Союза педиатров России.
Апакина А.В., член Союза педиатров России (участие в исходной версии документа).
Баранов А.А. академик РАН, профессор, д.м.н., советник руководителя НИИ педиатрии и охраны здоровья детей ЦКБ РАН Минобрнауки, профессор кафедры педиатрии и детской ревматологии ФГАОУ «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет) Почетный Председатель Исполкома Союза педиатров России.
Баканов М.И., проф., д.м.н., член Союза педиатров России (участие в исходной версии документа).
Борисова С.А., м.н., член Союза педиатров России (участие в исходной версии документа).
Боровик Т.Э., профессор, д.м.н., заведующая лабораторией питания здорового и больного ребенка ФГАУ «Научный медицинский исследовательский центр здоровья детей» Минздрава России, член Ассоциации медицинских генетиков (АМГ).
Вардак А.Б. м.н.с. НИИ урологии и интервенционной радиологии им. Н. А. Лопаткина - филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Вашакмадзе Н.Д.- д.м.н., руководитель отдела орфанных болезней и профилактики инвалидизирующих заболеваний НИИ педиатрии и охраны здоровья детей ЦКБ РАН профессор кафедры факультетской педиатрии педиатрического факультета ФГБОУ ВО «РНИМУ им. Н.И. Пирогова» Минздрава России.
Вишнёва Е.А., д.м.н., заместитель руководителя НИИ педиатрии и охраны здоровья детей ЦКБ РАН Минобрнауки по научной работе, доцент кафедры факультетской педиатрии педиатрического факультета ФГБОУ ВО «РНИМУ им. Н.И. Пирогова» Минздрава России, член Союза педиатров России.
Воробьева Л.Е., член Союза педиатров России (участие в исходной версии документа).
Дворяковская Г.М. м.н., член Союза педиатров России (участие в исходной версии документа).
Дворяковский И.В., проф. д.м.н., член Союза педиатров России (участие в исходной версии документа.
Демин Н.В., м.н., старший научный сотрудник НИИ неотложной детской хирургии и травматологии Департамента здравоохранения города Москвы).
Журкова Н.В. - м.н., ведущий научный сотрудник НИИ педиатрии и охраны здоровья детей ЦКБ РАН, член Союза педиатров России, член Ассоциации медицинских генетиков (АМГ).
Захарова Е.Ю. -д.м.н., заведующая лабораторией наследственных болезней обмена ФГБНУ Медико-генетический научный центр им. академика Н.П. Бочкова , член Российского общества медицинских генетиков, член европейского общества по изучению наследственных болезней обмена веществ (SSIEM).
Зеликович Е.И., проф., д.м.н.(участие в исходной версии документа).
Зокиров Н.З., д.м.н., заведующий кафедрой Академии последипломного образования ФГБУ ФНКЦ ФМБА России, ФГБУ «ФНКЦ детей и подростков ФМБА России», член Союза педиатров России.
Зоркин С.Н., профессор, д.м.н., Начальник Центра детской урологии и андрологии, заведующий урологическим отделением с группами репродуктологии и трансплантации, и.о. руководителя отдела трансплантации органов детям, профессор кафедры детской хирургии и урологии-андрологии Первого МГМУ им. И.М. Сеченова, доктор медицинских наук Заместитель председателя Межрегиональной общественной организации детских урологов и андрологов, член Ассоциации детских хирургов России, член Союза педиатров России (участие в исходной версии документа).
Кутафина Е., м.н., член Союза педиатров России (участие в исходной версии документа).
Куцев С.И. - чл. -корр РАН, д.м.н., директор ФГБНУ Медико-генетический научный центр им. академика Н.П. Бочкова , Президент Ассоциации медицинских генетиков (АМГ).
Мазо А.М., м.н., член Союза педиатров России (участие в исходной версии документа).
Маргиева Т.В., м.н., главный специалист Методического центра аккредитации специалистов ФГАОУ «Первый МГМУ им. И.М. Сеченова» Минздрава России (Сеченовский Университет), врач-нефролог, член Союза педиатров России.
Марухненко Д.В. - д.м.н., профессор, заведующий детским уроандрологическим отделением НИИ урологии и интервенционной радиологии им. Н. А. Лопаткина - филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Маянский Н.А., д.м.н., член Союза педиатров России (участие в исходной версии документа).
Намазова-Баранова Л.С. академик РАН, профессор, д.м.н., руководитель НИИ педиатрии и охраны здоровья детей ЦКБ РАН Минобрнауки, заведующая кафедрой факультетской педиатрии педиатрического факультета ФГБОУ ВО «РНИМУ им. Н.И. Пирогова» Минздрава России, Председатель Исполкома Союза педиатров России.
Репина С.А. - м.н., врач-генетик отдела организации медицинской помощи ФГБНУ «Медико-генетический научный центр им. академика Н.П. Бочкова», член Ассоциации медицинских генетиков (АМГ).
Рудин Ю.Э., доцент, д.м.н. НИИ урологии и интервенционной радиологии им. Н. А. Лопаткина - филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Светличная Д.В. - врач-генетик Государственного бюджетного учреждения здравоохранения Московской области «Московский областной научно-исследовательский клинический институт им. М. Ф. Владимирского» (ГБУЗ МО МОНИКИ им. М. Ф. Владимирского), член Ассоциации медицинских генетиков(АМГ).
Смирнова О.Я. - врач-генетик, старший научный сотрудник отдела стандартизации и изучения основ доказательной медицины НИИ педиатрии и охраны здоровья детей ЦКБ РАН.
Цыгин А.Н. проф., д.м.н., член Союза педиатров России (участие в исходной версии документа).
Цыгина Е.Н., д.м.н., член Союза педиатров России (участие в исходной версии документа).
Шахновский Д.С., член Союза педиатров России (участие в исходной версии документа).
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций:
• Детские урологи-андрологи;
• Врачи - педиатры;
• Детские хирурги;
• Врачи общей практики (семейные врачи);
• Студенты медицинских ВУЗов;
• Обучающиеся в ординатуре и интернатуре.
Методы, используемые для сбора/селекции доказательств. Поиск в электронных базах данных.
Описание методов, использованных для оценки качества и силы доказательств. Доказательной базой для рекомендаций являются публикации, вошедшие в Кохрейновскую библиотеку, базы данных EMBASE, MEDLINE и PubMed. Глубина поиска - 5 лет.
Методы, использованные для оценки качества и силы доказательств:
• консенсус экспертов;
• оценка значимости в соответствии с рейтинговой схемой.
Методы, использованные для анализа доказательств:
• обзоры опубликованных мета-анализов;
• систематические обзоры с таблицами доказательств.
Описание методов, использованных для анализа доказательств.
При отборе публикаций, как потенциальных источников доказательств, использованная в каждом исследовании методология изучается для того, чтобы убедиться в ее валидности. Результат изучения влияет на уровень доказательств, присваиваемый публикации, что в свою очередь, влияет на силу рекомендаций.
Для минимизации потенциальных ошибок каждое исследование оценивалось независимо. Любые различия в оценках обсуждались всей группой авторов в полном составе. При невозможности достижения консенсуса привлекался независимый эксперт.
Таблицы доказательств. Заполнялись авторами клинических рекомендаций.
Методы, использованные для формулирования рекомендаций. Консенсус экспертов.
Индикаторы доброкачественной практики ( Good Practice Points. GPPs ).
Рекомендуемая доброкачественная практика базируется на клиническом опыте авторов разработанных рекомендаций.
Экономический анализ.
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидации рекомендаций.
• Внешняя экспертная оценка.
• Внутренняя экспертная оценка.
Описание метода валидации рекомендаций.
Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых, прежде всего, попросили прокомментировать, насколько доступна для понимания интерпретация доказательств, лежащая в основе рекомендаций.
От врачей первичного звена получены комментарии в отношении доходчивости изложения данных рекомендаций, а также их оценка важности предлагаемых рекомендаций, как инструмента повседневной практики.
Все комментарии, полученные от экспертов, тщательно систематизировались и обсуждались членами рабочей группы (авторами рекомендаций). Каждый пункт обсуждался в отдельности.
Консультация и экспертная оценка.
Проект рекомендаций был рецензирован независимыми экспертами, которых, прежде всего, попросили прокомментировать доходчивость и точность интерпретации доказательной базы, лежащей в основе рекомендаций.
Рабочая группа.
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД)для методов диагностики (диагностических вмешательств).
| УДД | Расшифровка |
| 1 | Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа |
| 2 | Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
| 3 | Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
| 4 | Несравнительные исследования, описание клинического случая |
| 5 | Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД)для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств).
| УДД | Расшифровка |
| 1 | Систематический обзор РКИ с применением мета-анализа |
| 2 | Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа |
| 3 | Нерандомизированные сравнительные исследования, в тч когортные исследования |
| 4 | Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
| 5 | Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица 3. Шкала оценки уровней убедительности рекомендаций(УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств).
| УУР | Расшифровка |
| A | Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
| в | Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
| с | Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года,а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3.
Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата.Приложение А3,1 Связанные документы.
Порядки оказания медицинской помощи:• Приказ Министерства здравоохранения и социального развития РФ от 16 апреля 2012 г. N 366н Об утверждении Порядка оказания педиатрической помощи .
• Приказ Минздрава России от 31,10,2012 N 562н «Об утверждении Порядка оказания медицинской помощи по профилю Детская хирургия ».
Приложение А3,2 Примеры диагнозов.
• Конкременты обеих почек. Первичная гипероксалурия I тип. Нефрокальциноз 2 стадия. Хроническая болезнь почек 1-2 стадия.• Конкремент левой почки. Оксалатно-кальциевый уролитиаз. Вторичный калькулезный пиелонефрит в стадии клинико-лабораторной ремиссии. Хроническая болезнь почек 1ст.
Приложение А3,3 Генетические причины уролитиаза.
| Моногенная форма | OMIM | Ген | Нарушение метаболизма | Химический состав конкремента |
| Цистинурия (типы А, В, АВ) | 220100 | SLC3A1 SLC7A9 | Нарушение реабсорбции в проксимальных канальцах почек и всасывания в слизистой оболочке тощей кишки дикарбоновых аминокислот, таких как цистин, лизин, аргинин, орнитин. | Цистин |
| Первичная гипероксалурия 1-3 типы (ПГ) | 259900 260000 613616 | AGXT GRHPR HOGA1 | Нарушение метаболизма и накопление глиоксилата, который с помощью ЛДГ превращается в оксалат. Оксалат в неизменном виде выделяется почечными клубочками и частично канальцами | Оксалат кальция |
| Почечный канальцевый ацидоз (ПКА) 1-го типа | 179800 | SLC4A1 | Нарушение реабсорбции бикарбонатов и секреции ионов водорода в дистальных отделах почечных канальцах | Фосфат кальция |
| Дефицит аденинфосфорибозилтрансферазы | 614723 | APRT | Нарушение функции аденинфосфорибозилтрансферазы приводит к чрезмерному окислению аденина в 2,8-дигидроксиаденин и его избыточной экскреции почками | 2,8-дигидроксиаденин |
| Ксантинурия, типы 1 и 2 | 278300 603592 | XDH MOCOS | Нарушение окисления ксантина и гипоксантина до мочевой кислоты, что приводит к низкой концентрации мочевой кислоты в моче и высокой экскреции ксантина с мочой | Ксантин |
| Синдром Леша-Нихена | 300322 | HPRT1 | Увеличение концентрации гуанина и гипоксантина, которые затем метаболизируются в мочевую кислоту | Урат, ксантин |
| Муковисцидоз | 219700 | сFTR | Увеличение поступления ионов натрия в клетку и нарушение секреции ионов хлора, в эпителиальных клетках, тч почек. В результате развивается гиперкальциурия и гиперурикозурия | Оксалат кальция, урат, гидрогенфосфат кальция |
| Идиопатическая инфантильная гиперкальциемия (типы 1 и 2) | 143880 616963 | сYP24A1 SLC34A1 | Происходит увеличение уровня кальцитриола, в результате повышается всасывание кальция в кишечнике и развиваются гиперкальцеимия и гиперкальциурия | Оксалат кальция, фосфат кальция |
| Болезнь Дента | 300009 300555 | сLCN5 OCRL | Вследствие нарушения механизма эндоцитоза, нарушается реабсорбция низкомолекулярных белков в канальцах почек. Однако молекулярные механизмы, приводящие к гиперкальциурии, на данный момент, до конца не известны | Оксалат кальция, фосфат кальция |
Приложение В.
Информация для пациента.Мочекаменная болезнь (МКБ) - понятие, объединяющие большую группу неоднородных по этиологии и патогенезу синдромов и болезней, одним из клинико-морфологических проявлений которых является образование конкрементов в органах мочевыделительной системы, и поражает лиц как мужского, так и женского пола.
Прогноз МКБ при своевременном и правильном лечении относительно благоприятный. После оперативного лечения показано длительное противорецидивное лечение с учетом химического состава камней, реакции мочи, наличия мочевой инфекции, состояния функции почек.
Результаты некоторых исследований свидетельствуют о том, что риск камнеобразования зависит от факторов, связанных с образом жизни, например, от гиподинамии, избыточной массы тела и ожирения, проживание в жарком климате недостаточного потребления чистой воды или воды содержащей чрезмерное количество солей.
Основным направлениями профилактики камнеобразования и лечения на амбулаторном этапе являются коррекция метаболических нарушений камнеобразующих веществ. Соблюдение назначений профилактики камнеобразования определяет благоприятный прогноз и улучшает качество жизни детей с МКБ, предотвращая их инвалидизацию.
Приложение Г1-ГN.
Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях. - препарат входит в перечень жизненно необходимых и важнейших лекарственных препаратов (Распоряжение Правительства РФ от 12,10,2019 № 2406-р «Об утверждении перечня жизненно необходимых и важнейших лекарственных препаратов на 2020 год а также перечней лекарственных препаратов для медицинского применения и минимального ассортимента лекарственных препаратов, необходимых для оказания медицинской помощи» (с изменениями, внесенными Распоряжением Правительства РФ от 23 ноября 2020 г. 3073-р «О внесении изменений в распоряжение Правительства РФ от 12 октября 2019 г. 2406-р. - применение off-label - вне зарегистрированных в инструкции лекарственного средства показаний осуществляется по решению врачебной комиссии, с разрешения Локального этического комитета медицинской организации (при наличии), с условием подписанного информированного согласия родителей (законного представителя) и пациента в возрасте старше 15 лет.Year of updating the information
2021.
Related diseases
Related clinical guidelines
Related standards of medical care
- Стандарт медицинской помощи больным мочекаменной болезнью
- Стандарт санаторно-курортной помощи больным мочекаменной болезнью и другими болезнями мочевой системы
- Стандарт медицинской помощи больным с камнями почки
- Стандарт специализированной медицинской помощи при почечной колике
- Стандарт медицинской помощи больным с почечной коликой неуточненной
- Стандарт скорой медицинской помощи при почечной колике