МКБ-10 коды
|
|
Вступление
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: E76.1.
Год утверждения (частота пересмотра): 2019.
Возрастная категория: Взрослые.
Пересмотр не позднее: 2021.
ID: 292.
Разработчик клинической рекомендации.
• Ассоциация медицинских генетиков.
• Союз педиатров России.
Одобрено Научно-практическим Советом Минздрава РФ.
Год утверждения (частота пересмотра): 2019.
Возрастная категория: Взрослые.
Пересмотр не позднее: 2021.
ID: 292.
Разработчик клинической рекомендации.
• Ассоциация медицинских генетиков.
• Союз педиатров России.
Одобрено Научно-практическим Советом Минздрава РФ.
|
|
 Список сокращений
Список сокращений
АЛТ - аланинаминотрансфераза;
АСТ - аспартатаминотрансфераза;
ГАГ - гликозаминогликаны;
КТ - компьютерная томография;
МПС - мукополисахаридоз;
МРТ - магнитно-резонансная томография;
ССС - сердечно - сосудистая система;
ТГСК - трансплантации гемопоэтических стволовых клеток;
УЗИ - ультразвуковое исследование;
ФВД - функция внешнего дыхания;
ФЗТ - ферментная заместительная терапия;
ЭКГ - электрокардиография;
ЭНМГ - электронейромиография;
Эхо-КГ - эхокардиография;
ЭЭГ - электроэнцефалография.
АСТ - аспартатаминотрансфераза;
ГАГ - гликозаминогликаны;
КТ - компьютерная томография;
МПС - мукополисахаридоз;
МРТ - магнитно-резонансная томография;
ССС - сердечно - сосудистая система;
ТГСК - трансплантации гемопоэтических стволовых клеток;
УЗИ - ультразвуковое исследование;
ФВД - функция внешнего дыхания;
ФЗТ - ферментная заместительная терапия;
ЭКГ - электрокардиография;
ЭНМГ - электронейромиография;
Эхо-КГ - эхокардиография;
ЭЭГ - электроэнцефалография.
Термины и определения
Ферментная заместительная терапия - лечение, заключающееся во введении препарата (рекомбинантного фермента) пациентам с наследственным нарушением метаболизма.
Лизосомные болезни накопления - группа наследственных моногенных заболеваний, связанных с нарушением функции лизосом.
Мукополисахаридозы (МПС) - группа наследственных болезней обмена веществ, связанных с нарушением метаболизма гликозаминогликанов (ГАГ), приводящее к поражению органов и тканей. Обусловлены данные заболевания мутациями генов, контролирующих процесс внутрилизосомного гидролиза макромолекул.
Лизосомные болезни накопления - группа наследственных моногенных заболеваний, связанных с нарушением функции лизосом.
Мукополисахаридозы (МПС) - группа наследственных болезней обмена веществ, связанных с нарушением метаболизма гликозаминогликанов (ГАГ), приводящее к поражению органов и тканей. Обусловлены данные заболевания мутациями генов, контролирующих процесс внутрилизосомного гидролиза макромолекул.
Описание
МПС II типа (болезнь Хантера) - наследственная лизосомная болезнь накопления, с Х-сцепленным рецессивным типом наследования, которая характеризуется снижением активности лизосомного фермента идуронат-2-сульфатазы (I2S), что связано с мутацией в гене IDS. Дефицит фермента приводит к накоплению гликозаминогликанов (ГАГ) в лизосомах, преимущественно гепарансульфата и дерматансульфата и проявляется прогрессирующими психоневрологическими нарушениями (при тяжелой форме), поражением паренхиматозных органов, сердечно-лёгочными расстройствами, костными деформациями [1-3].
Причины
Причиной болезни является дефицит или отсутствие фермента идуронат-2-сульфатазы (I2S). Ген идуронат-2-сульфатазы IDS картирован на длинном плече Х-хромосомы, в локусе Xq27,1-q28. Тип наследования болезни Хантера - Х-сцепленный рецессивный. МПС II страдают, как правило, только мальчики, однако описано несколько случаев заболевания у девочек, как правило, связанных с хромосомой патологией [1-3].
Из-за снижения активности фермента происходит накопление различных типов ГАГ и развивается соматическая манифестация в виде лицевого дисморфизма, гепатоспленомегалии, поражения сердца, дыхательной системы, изменений скелета, неврологической симптоматики, гематологические и офтальмологические изменения. Вариабельность МПС определяется типом накапливаемого субстрата при недостаточной деградации ГАГ: при МПС II типа происходит накопление гепарансульфата и дерматансульфата.
Из-за снижения активности фермента происходит накопление различных типов ГАГ и развивается соматическая манифестация в виде лицевого дисморфизма, гепатоспленомегалии, поражения сердца, дыхательной системы, изменений скелета, неврологической симптоматики, гематологические и офтальмологические изменения. Вариабельность МПС определяется типом накапливаемого субстрата при недостаточной деградации ГАГ: при МПС II типа происходит накопление гепарансульфата и дерматансульфата.
Эпидемиология
МПС II типа встречается с частотой 1:140 000 - 1:156 000 живых новорожденных мальчиков [1,4].
1,4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем.
Согласно МКБ10, заболевание относится к классу IV, болезням эндокринной системы, расстройству питания и нарушению обмена веществ, E 76,1 - Мукополисахаридоз II типа.Классификация
1,5 Классификация заболевания или состояния (группы заболеваний или состояний).
В соответствии с дефицитом/отсутствием лизосомных ферментов, соответствующим генным дефектам и тяжести клинической симптоматики, выделяют 11 типов МПС (приложение Г1). В настоящее время выделяют тяжелую и умеренно-тяжелую форму МПСII, в зависимости от скорости прогрессирования поражения различных органов и систем [1].Клиническая картина
Клиническая картина болезни Хантера разнообразна.
Внешний вид пациента: прогрессирующее отставание в росте, макроцефалия, лицевой дизморфизм: плоская переносица, широко расставленные глаза, утолщенные губы, гипоплазированная нижняя челюсть, макроглоссия и гиперплазия десен, короткая шея, сгибательные контрактуры конечностей, гипертрихоз, характерны низкая линия роста волос на лбу, длинные густые ресницы и брови. Типично позднее прорезывание зубов, часто встречаются грыжи различной локализации.
Кожные покровы: для данной формы МПС характерно узелково-папулёзное поражение кожи, преимущественно в области лопаток, наружных и боковых поверхностей плеч и бёдер ( морская галька ). Эти изменения обусловлены отложением липидов и ГАГ в дерме [1,8].
Костная система: Как правило, при тяжелой форме, уже на втором году жизни отмечается отставание в росте и формируется множественный дизостоз, с тугоподвижностью в суставах, из-за возникающих контрактур. Деформация костей черепа - скафоцефалия, макроцефалия. С ростом ребенка прогрессирует кифоз, сколиоз, формируется воронкообразная деформация грудной клетки. Возникает и прогрессирует ограничение движений в суставах, по этой причине часто кисть деформируется по типу «когтистой лапы». Иногда возникают вальгусные деформации голени.
Органы дыхания: характерны частые респираторные заболевания; повторные отиты, часто приводят к прогрессирующей потере слуха; обструктивные заболевания дыхательных путей [1,5,6].
Органы зрения: пигментная дегенерация сетчатки, умеренно выраженное помутнение роговицы, которое зачастую может быть выявлено только при исследовании прозрачности сред с помощью щелевой лампы. У пациентов с тяжелой формой МПС II часто выявляется дистрофия сетчатки, приводящая к нарушению периферического и снижению сумеречного зрения. Возможен отек диска зрительного нерва, обусловленный повышением внутричерепного давления. Редко встречается глаукома [5,7].
Центральная нервная система: при тяжелой форме заболевания задержка психомоторного и речевого развития выражена с 1,5-3 лет. К 8 годам развивается тяжелая умственная отсталость. Характерно наличие судорог (особенно при тяжелой форме).
Симптоматическая эпилепсия развивается, как правило, при тяжелом или среднетяжелом течении заболевания. У пациентов со слабо выраженными клиническими признаками она встречается крайне редко. Судороги характеризуется полиморфной клинической картиной с развитием разнообразных фокальных и вторично-генерализованных пароксизмов. Ранними клиническими проявлениями судорожного синдрома могут быть простые абсансы с кратковременным угнетением или потерей сознания и сопутствующими двигательными или вегетативными расстройствами. У пациентов со слабо выраженными клиническими признаками судорожный синдром встречается намного реже. Появление судорог требует проведения оценки неврологического статуса. При прогрессировании заболевания часто наблюдаются генерализованные тонико-клонические пароксизмы, которые обычно хорошо поддаются монотерапии антиконвульсантами. Противосудорожная терапия требует индивидуального подхода и иногда длительного подбора дозы препарата. Часто необходимо ведение пациента на более низких дозах антиконвульсантов в связи с плохой переносимостью стандартных доз противосудорожных препаратов.
Нередко формируется сообщающаяся гидроцефалия, спастические пара- и тетрапарезы.
Признаки гидроцефалии зачастую появляются медленно и незаметно, и могут заключаться в изменении поведения, появлении головной боли, нарушении зрения.
Описаны также случаи сдавления спинного мозга, вызванного утолщением его оболочек или нестабильностью атлантоаксиального сустава. Краниовертебральный стеноз развивается у пациентов с МПС II вследствие гипоплазии зубовидного отростка С2 позвонка, атлантоаксиальной нестабильности, отложение ГАГ в твердой мозговой оболочке и задней продольной связке, что в дальнейшем приводит к компрессионной миелопатии на этом уровне, и как следствие, развитию бульбарных нарушений, центральной дыхательной недостаточности. Симптомы могут включать нарушение походки, мышечную слабость, неуклюжесть при сохранных моторных навыках и дисфункцию мочевого пузыря.
Карпальный тоннельный синдром - это частая нейропатия сдавления у пациентов в возрасте от 3 до 10 лет. В начальной стадии заболевания возникают онемение пораженной кисти, трудности выполнения тонких движений, снижение чувствительности пальцев кисти. Эти симптомы редко отмечаются ребенком и не расцениваются родителями как патологические. Позже появляются парестезии, чувство покалывания в кончиках пальцев кисти и со временем процесс может распространяться на предплечье и плечо. Пациенты часто не сообщают о болевых ощущениях, пока не происходит потеря функции.
Нарушения глотания: контрактуры в височно-нижнечелюстных суставах приводят к снижению подвижности нижней челюсти, что ограничивает способность открывать рот и жевать. Нарушения глотания отмечаются при среднетяжелом и тяжелом течении заболевания и связаны с функционированием стволовых отделов головного мозга. При нарушении их работы наблюдаются признаки псевдобульбарного или бульбарного параличей. Симптомы дебютируют с редких поперхиваний твердой пищей, гиперсаливации, развиваются постепенно и, в конечном итоге, приводят к грубому нарушению функции глотания или полному ее исчезновению. Отсутствие правильной регуляции акта глотания приводит к забросу пищи, слюны в трахею и бронхиальное дерево и развитию вторичной инфекции в виде рецидивирующих аспирационных бронхитов и пневмоний. Это усугубляет дыхательные нарушения, являющиеся следствием отложения ГАГ в верхних и нижних дыхательных путях.
Поведенческие нарушения - гиперактивность, расторможенность, агрессивность и упрямство, как правило, имеют место у взрослых пациентов со среднетяжелой и тяжелой формами МПС. Проблемы с поведением значительно влияют на повседневную жизнь пациента и его социальную адаптацию. Появляясь на втором году жизни, они продолжаются вплоть до 8 - 12 лет. Регресс когнитивных функций наряду с тяжёлой потерей слуха, расстройством сна, особенно обусловленным обструктивным апноэ, оказывают существенное влияние на поведение ребенка и молодого взрослого. По мере нарастания когнитивного дефицита к гиперактивности и агрессивности присоединяются аутистические черты, отмечается постепенная потеря навыков экспрессивной и импрессивной речи. Медикаментозная терапия, направленная на контроль разрушительного поведения, часто бывает неэффективной. В дальнейшем прогрессирование нейродегенеративных изменений приводит к деменции, двигательным нарушениям, что нивелирует особенности поведения.
Сердечно-сосудистая система: характерно поражение клапанов сердца. Наиболее часто отмечается формирование порока митрального клапана, на втором месте поражение аортального, затем трикуспидального и клапана легочной артерии. Кардиомиопатия наблюдается редко.
Желудочно-кишечная система: вследствие ограничения объема движения нижней челюсти и затруднения разжевывания пищи, гипертрофии миндалин, макроглоссии развиваются нарушение акта глотания и слюнотечение. возможна диарея, связанная с накоплением ГАГ в нервных клетках пищеварительного тракта. С возрастом часто развиваются запоры. С ранних лет отмечается гепатоспленомегалия. Характерны пупочная и паховая грыжи [1,5].
Внешний вид пациента: прогрессирующее отставание в росте, макроцефалия, лицевой дизморфизм: плоская переносица, широко расставленные глаза, утолщенные губы, гипоплазированная нижняя челюсть, макроглоссия и гиперплазия десен, короткая шея, сгибательные контрактуры конечностей, гипертрихоз, характерны низкая линия роста волос на лбу, длинные густые ресницы и брови. Типично позднее прорезывание зубов, часто встречаются грыжи различной локализации.
Кожные покровы: для данной формы МПС характерно узелково-папулёзное поражение кожи, преимущественно в области лопаток, наружных и боковых поверхностей плеч и бёдер ( морская галька ). Эти изменения обусловлены отложением липидов и ГАГ в дерме [1,8].
Костная система: Как правило, при тяжелой форме, уже на втором году жизни отмечается отставание в росте и формируется множественный дизостоз, с тугоподвижностью в суставах, из-за возникающих контрактур. Деформация костей черепа - скафоцефалия, макроцефалия. С ростом ребенка прогрессирует кифоз, сколиоз, формируется воронкообразная деформация грудной клетки. Возникает и прогрессирует ограничение движений в суставах, по этой причине часто кисть деформируется по типу «когтистой лапы». Иногда возникают вальгусные деформации голени.
Органы дыхания: характерны частые респираторные заболевания; повторные отиты, часто приводят к прогрессирующей потере слуха; обструктивные заболевания дыхательных путей [1,5,6].
Органы зрения: пигментная дегенерация сетчатки, умеренно выраженное помутнение роговицы, которое зачастую может быть выявлено только при исследовании прозрачности сред с помощью щелевой лампы. У пациентов с тяжелой формой МПС II часто выявляется дистрофия сетчатки, приводящая к нарушению периферического и снижению сумеречного зрения. Возможен отек диска зрительного нерва, обусловленный повышением внутричерепного давления. Редко встречается глаукома [5,7].
Центральная нервная система: при тяжелой форме заболевания задержка психомоторного и речевого развития выражена с 1,5-3 лет. К 8 годам развивается тяжелая умственная отсталость. Характерно наличие судорог (особенно при тяжелой форме).
Симптоматическая эпилепсия развивается, как правило, при тяжелом или среднетяжелом течении заболевания. У пациентов со слабо выраженными клиническими признаками она встречается крайне редко. Судороги характеризуется полиморфной клинической картиной с развитием разнообразных фокальных и вторично-генерализованных пароксизмов. Ранними клиническими проявлениями судорожного синдрома могут быть простые абсансы с кратковременным угнетением или потерей сознания и сопутствующими двигательными или вегетативными расстройствами. У пациентов со слабо выраженными клиническими признаками судорожный синдром встречается намного реже. Появление судорог требует проведения оценки неврологического статуса. При прогрессировании заболевания часто наблюдаются генерализованные тонико-клонические пароксизмы, которые обычно хорошо поддаются монотерапии антиконвульсантами. Противосудорожная терапия требует индивидуального подхода и иногда длительного подбора дозы препарата. Часто необходимо ведение пациента на более низких дозах антиконвульсантов в связи с плохой переносимостью стандартных доз противосудорожных препаратов.
Нередко формируется сообщающаяся гидроцефалия, спастические пара- и тетрапарезы.
Признаки гидроцефалии зачастую появляются медленно и незаметно, и могут заключаться в изменении поведения, появлении головной боли, нарушении зрения.
Описаны также случаи сдавления спинного мозга, вызванного утолщением его оболочек или нестабильностью атлантоаксиального сустава. Краниовертебральный стеноз развивается у пациентов с МПС II вследствие гипоплазии зубовидного отростка С2 позвонка, атлантоаксиальной нестабильности, отложение ГАГ в твердой мозговой оболочке и задней продольной связке, что в дальнейшем приводит к компрессионной миелопатии на этом уровне, и как следствие, развитию бульбарных нарушений, центральной дыхательной недостаточности. Симптомы могут включать нарушение походки, мышечную слабость, неуклюжесть при сохранных моторных навыках и дисфункцию мочевого пузыря.
Карпальный тоннельный синдром - это частая нейропатия сдавления у пациентов в возрасте от 3 до 10 лет. В начальной стадии заболевания возникают онемение пораженной кисти, трудности выполнения тонких движений, снижение чувствительности пальцев кисти. Эти симптомы редко отмечаются ребенком и не расцениваются родителями как патологические. Позже появляются парестезии, чувство покалывания в кончиках пальцев кисти и со временем процесс может распространяться на предплечье и плечо. Пациенты часто не сообщают о болевых ощущениях, пока не происходит потеря функции.
Нарушения глотания: контрактуры в височно-нижнечелюстных суставах приводят к снижению подвижности нижней челюсти, что ограничивает способность открывать рот и жевать. Нарушения глотания отмечаются при среднетяжелом и тяжелом течении заболевания и связаны с функционированием стволовых отделов головного мозга. При нарушении их работы наблюдаются признаки псевдобульбарного или бульбарного параличей. Симптомы дебютируют с редких поперхиваний твердой пищей, гиперсаливации, развиваются постепенно и, в конечном итоге, приводят к грубому нарушению функции глотания или полному ее исчезновению. Отсутствие правильной регуляции акта глотания приводит к забросу пищи, слюны в трахею и бронхиальное дерево и развитию вторичной инфекции в виде рецидивирующих аспирационных бронхитов и пневмоний. Это усугубляет дыхательные нарушения, являющиеся следствием отложения ГАГ в верхних и нижних дыхательных путях.
Поведенческие нарушения - гиперактивность, расторможенность, агрессивность и упрямство, как правило, имеют место у взрослых пациентов со среднетяжелой и тяжелой формами МПС. Проблемы с поведением значительно влияют на повседневную жизнь пациента и его социальную адаптацию. Появляясь на втором году жизни, они продолжаются вплоть до 8 - 12 лет. Регресс когнитивных функций наряду с тяжёлой потерей слуха, расстройством сна, особенно обусловленным обструктивным апноэ, оказывают существенное влияние на поведение ребенка и молодого взрослого. По мере нарастания когнитивного дефицита к гиперактивности и агрессивности присоединяются аутистические черты, отмечается постепенная потеря навыков экспрессивной и импрессивной речи. Медикаментозная терапия, направленная на контроль разрушительного поведения, часто бывает неэффективной. В дальнейшем прогрессирование нейродегенеративных изменений приводит к деменции, двигательным нарушениям, что нивелирует особенности поведения.
Сердечно-сосудистая система: характерно поражение клапанов сердца. Наиболее часто отмечается формирование порока митрального клапана, на втором месте поражение аортального, затем трикуспидального и клапана легочной артерии. Кардиомиопатия наблюдается редко.
Желудочно-кишечная система: вследствие ограничения объема движения нижней челюсти и затруднения разжевывания пищи, гипертрофии миндалин, макроглоссии развиваются нарушение акта глотания и слюнотечение. возможна диарея, связанная с накоплением ГАГ в нервных клетках пищеварительного тракта. С возрастом часто развиваются запоры. С ранних лет отмечается гепатоспленомегалия. Характерны пупочная и паховая грыжи [1,5].
|
|
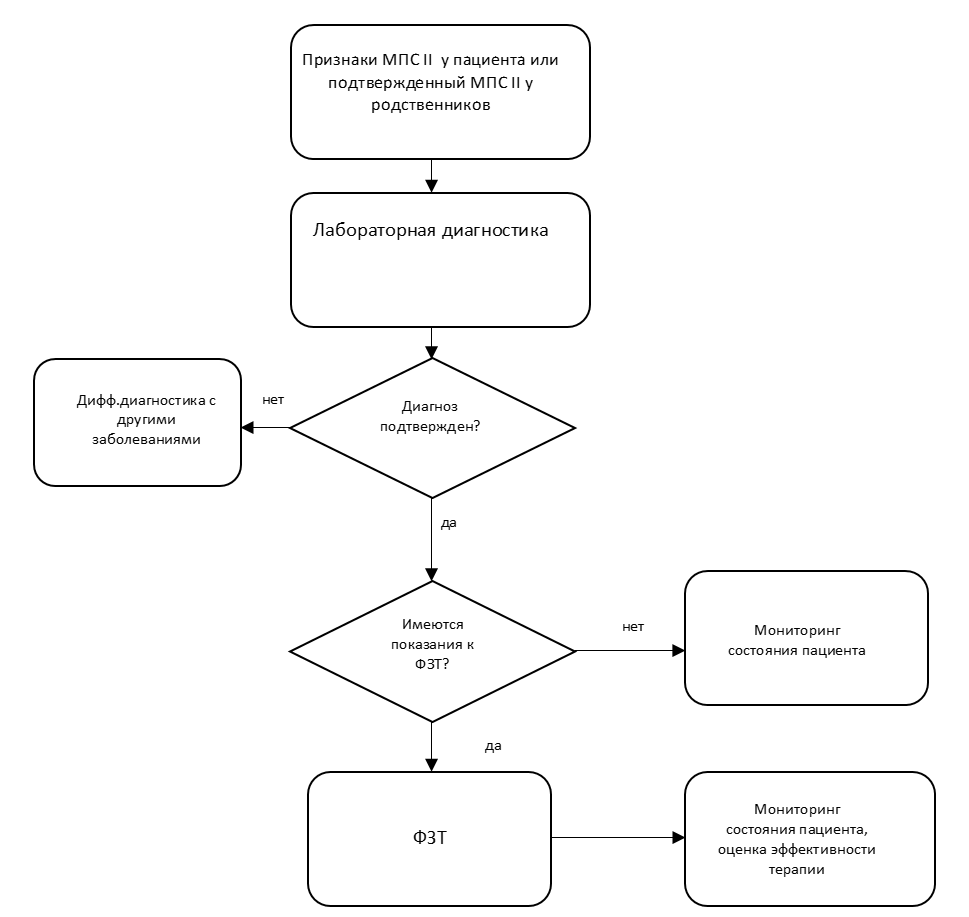
Диагностика
Диагноз МПС тип II устанавливается на основании совокупности: анамнестических данных, клинических данных, результатов лабораторного исследования (биохимического и молекулярно-генетического анализа).
Дифференциальная диагностика проводится с другими типами МПС, альфа-маннозидозом, поздними формами ганглиозидозов, муколипидозом, неинфекционными полиартритами, эпифизарными дисплазиями [1].
• отягощенный семейный анамнез (сходные симптомы у родных братьев и родственников по материнской линии);
• низкий рост;
• огрубление черт лица;
• частые респираторные заболевания;
• задержка психомоторного развития (только для тяжелой формы болезни).
• задержка/регресс психического развития (только для тяжелой формы болезни).
• снижение слуха;
• снижение зрения;
• множественный дизостоз (деформации черепа, грудной клетки, позвоночника, конечностей);
• нарушение осанки - кифоз, сколиоз;
• рецидивирующие грыжи (чаще двусторонние);
• ухудшение переносимости физических нагрузок;
• слабость в конечностях;
• тугоподвижность в суставах;
• трудности подъема из положения сидя и лёжа;
• изменение походки;
• неловкость мелкой моторики;
• нарушение контроля за функциями тазовых органов;
• апноэ во сне.
Жалобы и анамнез также описаны в разделе «клиническая картина».
• грубые черты лица;
• низкорослость;
• поведенческие нарушения (для тяжелой формы болезни).
• тугоподвижность суставов;
• помутнение роговицы;
• гепатомегалия;
• спленомегалия;
• пахово-мошоночные и пупочные грыжи (двусторонние).
Подробно данные физикального обследования описаны в разделе «клиническая картина».
• Рекомендуется всем пациентам определение ГАГ в моче (комплекс исследований для диагностики мукополисахаридоза тип II) с целью подтверждения диагноза и установления типа МПС и количественное определение ГАГ на фоне терапии каждые 6 месяцев [12,14,16].
Уровень убедительности доказательств В (уровень достоверности рекомендации - 3).
Комментарий. При количественном анализе выявляют повышение концентрации ГАГ с мочой, при проведении электрофореза ГАГ (комплекс исследований для диагностики мукополисахаридоза тип II) - повышенную экскрецию дерматансульфата и гепарансульфата с мочой. Эти изменения наблюдаются также при МПС I, VII типов. Уровень ГАГ является возраст-зависимым параметром. Также при легкой форме МПС II концентрация ГАГ в моче может быть лишь незначительно повышена.
• Рекомендуется всем пациентам для подтверждения диагноза определение активности идуронат-2-сульфатазы (комплекс исследований для диагностики мукополисахаридоза тип II) в пятнах крови, высушенных на фильтровальной бумаге (фильтр №903), плазме крови [12,14,16, 17].
Уровень убедительности доказательств в (уровень достоверности рекомендации - 3).
Комментарий. У пациентов с синдромом Хантера наблюдается снижение активности идуронат-2-сульфатазы в культуре фибробластов, плазме крови, либо в пятнах крови, высушенных на фильтровальной бумаге. Необходимо измерение активности других сульфатаз для исключения множественной сульфатазной недостаточности.
• Рекомендуется всем пациентам со сниженной активностью фермента проведение молекулярно-генетического исследования: выявление мутаций в гене IDS, кодирующем идуронат-2-сульфатазу (комплекс исследований для диагностики мукополисахаридоза тип II) с целью подтверждения диагноза на молекулярно-генетическом уровне [1, 12,14,16,17].
Уровень убедительности доказательств в (уровень достоверности рекомендации - 3).
Комментарий. Выявление семейной мутации гена IDS делает возможным обследование родственников пробанда, выявление гетерозиготных носительниц МПС II, а также проведение пренатальной и преимплантационной диагностики. Большинство мутаций у пациентов с МПС II могут быть выявлены с помощью секвенирования по Сэнгеру всех экзонов и прилегающих к ним участков интронов гена, но в небольшом проценте случаев мутацию с применением стандартных методов обнаружить не удается. Примерно 20% всех мутаций составляют крупные перестройки гена, что может потребовать применения дополнительных, более сложных молекулярно-генетических тестов.
• Рекомендуется всем пациентам с МПС II проведение анализа крови биохимического общетерапевтического (не реже 1 раза в 6 месяцев) для определения функционального состояния печени, которая является одним из органов-мишеней при МПС (определение активности аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ) в крови, исследование уровня общего билирубина в крови, исследование уровня холестерина в крови, исследование уровня триглицеридов в крови) [2, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
• Рекомендуется всем пациентам с МПС II проведение общего (клинического) анализа крови (не реже 1 раза в 2 месяца) для оценки основных параметров кроветворения и выявления возможных инфекционных процессов [2, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии. В связи с высоким риском развития интеркурентных инфекций, аспирационной пневмонии у пациентов с МПС рекомендуется проведение данного исследования не реже 5 раз в год.
• Рекомендуется всем пациентам с МПС II проведение общего (клинического) анализа мочи для оценки состояния мочевыводящих путей и почек (не реже 1 раза в 3 месяца) [2, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии. В связи с высоким риском развития интеркуррентных инфекций у пациентов с МПС рекомендуется проведение данного исследования не реже 4 раз в год.
Уровень убедительности доказательств В (уровень достоверности рекомендации - 3).
Комментарии. Выявляются умеренная гепатомегалия или гепатоспленомегалия. На фоне терапии размеры печени и селезенки уменьшаются.
• Рекомендуется проведение рентгенографии шейного, грудного и поясничного отдела позвоночника, а также рентгенографии верхних и нижних конечностей всем пациентам с МПС II с целью выявления множественного дизостоза [2, 14,16,22].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии. Выявляются множественные дизостозы скафоцефалия, гипоплазия зубовидного отростка С2-позвонка, дорсолюмбарный кифоз в результате платиспондилии, поясничный гиперлордоз. Определяются широкие ребра, короткие изогнутые ключицы, гипоплазия головок плечевых костей и варусная деформация плечевых костей в проксимальных отделах, дистальные эпифизы костей предплечья скошены друг к другу. Задержка формирования ядер окостенения. Пястные кости кистей укорочены и сужены - «заострены» в проксимальных отделах, «скошенность» вертлужных впадин, деформированные, уплощенные головки бедренных костей и вальгусная деформация шеек бедренных костей.
• Рекомендуется всем пациентам с МПС II проведение стимуляционной электронейромиографии и/ или электронейромиография игольчатыми электродами, что позволяет оценить функциональное состояние мышечных тканей, нервов и нервно- мышечной передачи ( не реже 1 раза в 12 месяцев ) [2, 14,16, 27].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии. Стимуляционная электронейромиграфия позволяет определить сдавление срединного нерва даже до появления симптомов и должна проводиться, начиная с возраста 4-5 лет ежегодно.
• Рекомендовано консультация врача-сурдолога и проведение тональной аудиометрии всем пациентам с МПС II с целью выявления тугоухости (не реже 1 раза в 12 месяцев) [2, 14,16].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии. Тугоухость разной степени выраженности характерна для данного заболевания. Она может кондуктивной или нейросенсорной или носить смешанный характер. Раннее выявление тугоухости позволяет улучшить качество жизни пациентов, обеспечить им лучшее общение и обучение.
• Рекомендовано проведение исследования функции внешнего дыхания (ФВД) всем пациентам с МПС II для оценки эффективности проводимой терапии, контроля за состоянием бронхо-легочной системы (не реже 1 раза в 12 месяцев ) [2, 14,16].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендовано проведение исследования рентгенографии грудной клетки всем пациентам с МПС II при наличии аускультативнымх изменений в легких (не реже 1 раза в 12 месяцев) [2, 14,16].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендовано проведение ЭЭГ всем пациентам с МПС II для своевременной диагностики эпилепсии (не реже 1 раза в 12 месяцев) [2, 14,16].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендовано проведение кардиореспираторный мониторинга всем пациентам с МПС II для диагностики обструктивного апноэ сна (не реже 1 раза в 12 месяцев ) [2,3, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
• Рекомендовано проведение регистрации ЭКГ, Эхо-КГ, холтеровское мониторирование сердечного ритма и суточное мониторирование артериального давления всем пациентам с МПС II для оценки состояния сердца (не реже 1 раза в 12 месяцев ) [2,3, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии: регулярное проведение регистрауии ЭКГ, Эхо-КГ, холтеровского мониторирования сердечного ритма, суточное мониторирование артериального давления необходимо пациентам с данной патологией, так как с раннего возраста у них отмечаются сердечно-сосудистые нарушения.
• Рекомендуется всем пациентам с МПС II проведение магнитно-резонансной томографии шейного отдела позвоночника, для раннего ввыявления компрессии спинного мозга и гидроцефалии (не реже 1 раза в 24 месяца ) [2,3, 14,16,23].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии. Нестабильность атлантоаксиального сочленения может быть выявлена при рентгенографии шейного отдела позвоночника с функциональными пробами, однако для подтверждения компрессии спинного мозга вследствие утолщения его оболочек и формирующихся аномалий позвонков требуется проведение МРТ.
• Рекомендуется пациентам с МПС II консультация врача-офтальмолога и проведение исследования переднего сегмента глаза методом бокового освещения, измерение внутриглазного давления (тонометрия и другие тесты, необходимые для диагностики глаукомы) и оценка состояния глазного дна (офтальмоскопия) с целью выявления глаукомы, изменения прозрачности глазных сред и состояния сетчатки (если не проводился последние 12 мес. [2,3, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии. У пациентов с МПС II не характерно помутнение роговицы. У некоторых пациентов развивается глаукома, пигментная дистрофия сетчатки. Редко - отек диска зрительного нерва.
Дифференциальная диагностика проводится с другими типами МПС, альфа-маннозидозом, поздними формами ганглиозидозов, муколипидозом, неинфекционными полиартритами, эпифизарными дисплазиями [2,3, 14,16].
Основными отличительными чертами МПС II типа являются: прозрачная роговица, наличие изменений кожного покрова по типу «морской гальки» [7, 8].
Уровень убедительности доказательств А (уровень достоверности рекомендации - 1).
Дифференциальная диагностика проводится с другими типами МПС, альфа-маннозидозом, поздними формами ганглиозидозов, муколипидозом, неинфекционными полиартритами, эпифизарными дисплазиями [1].
2,1 Жалобы и анамнез.
При сборе анамнеза и жалоб целесообразно обратить внимание на следующие жалобы и анамнестические события:• отягощенный семейный анамнез (сходные симптомы у родных братьев и родственников по материнской линии);
• низкий рост;
• огрубление черт лица;
• частые респираторные заболевания;
• задержка психомоторного развития (только для тяжелой формы болезни).
• задержка/регресс психического развития (только для тяжелой формы болезни).
• снижение слуха;
• снижение зрения;
• множественный дизостоз (деформации черепа, грудной клетки, позвоночника, конечностей);
• нарушение осанки - кифоз, сколиоз;
• рецидивирующие грыжи (чаще двусторонние);
• ухудшение переносимости физических нагрузок;
• слабость в конечностях;
• тугоподвижность в суставах;
• трудности подъема из положения сидя и лёжа;
• изменение походки;
• неловкость мелкой моторики;
• нарушение контроля за функциями тазовых органов;
• апноэ во сне.
Жалобы и анамнез также описаны в разделе «клиническая картина».
2,2 Физикальное обследование.
При физикальном обследовании целесообразно обратить внимание на основные клинические проявления МПС II:• грубые черты лица;
• низкорослость;
• поведенческие нарушения (для тяжелой формы болезни).
• тугоподвижность суставов;
• помутнение роговицы;
• гепатомегалия;
• спленомегалия;
• пахово-мошоночные и пупочные грыжи (двусторонние).
Подробно данные физикального обследования описаны в разделе «клиническая картина».
2,3 Лабораторные диагностические исследования.
Основные лабораторные методы подтверждения диагноза МПСII включают определение активности фермента идуронат-2-сульфатазы, количественный и качественный анализ ГАГ мочи и молекулярно-генетические исследования гена IDS. Данные исследования проводятся в специализированных генетических лабораториях.• Рекомендуется всем пациентам определение ГАГ в моче (комплекс исследований для диагностики мукополисахаридоза тип II) с целью подтверждения диагноза и установления типа МПС и количественное определение ГАГ на фоне терапии каждые 6 месяцев [12,14,16].
Уровень убедительности доказательств В (уровень достоверности рекомендации - 3).
Комментарий. При количественном анализе выявляют повышение концентрации ГАГ с мочой, при проведении электрофореза ГАГ (комплекс исследований для диагностики мукополисахаридоза тип II) - повышенную экскрецию дерматансульфата и гепарансульфата с мочой. Эти изменения наблюдаются также при МПС I, VII типов. Уровень ГАГ является возраст-зависимым параметром. Также при легкой форме МПС II концентрация ГАГ в моче может быть лишь незначительно повышена.
• Рекомендуется всем пациентам для подтверждения диагноза определение активности идуронат-2-сульфатазы (комплекс исследований для диагностики мукополисахаридоза тип II) в пятнах крови, высушенных на фильтровальной бумаге (фильтр №903), плазме крови [12,14,16, 17].
Уровень убедительности доказательств в (уровень достоверности рекомендации - 3).
Комментарий. У пациентов с синдромом Хантера наблюдается снижение активности идуронат-2-сульфатазы в культуре фибробластов, плазме крови, либо в пятнах крови, высушенных на фильтровальной бумаге. Необходимо измерение активности других сульфатаз для исключения множественной сульфатазной недостаточности.
• Рекомендуется всем пациентам со сниженной активностью фермента проведение молекулярно-генетического исследования: выявление мутаций в гене IDS, кодирующем идуронат-2-сульфатазу (комплекс исследований для диагностики мукополисахаридоза тип II) с целью подтверждения диагноза на молекулярно-генетическом уровне [1, 12,14,16,17].
Уровень убедительности доказательств в (уровень достоверности рекомендации - 3).
Комментарий. Выявление семейной мутации гена IDS делает возможным обследование родственников пробанда, выявление гетерозиготных носительниц МПС II, а также проведение пренатальной и преимплантационной диагностики. Большинство мутаций у пациентов с МПС II могут быть выявлены с помощью секвенирования по Сэнгеру всех экзонов и прилегающих к ним участков интронов гена, но в небольшом проценте случаев мутацию с применением стандартных методов обнаружить не удается. Примерно 20% всех мутаций составляют крупные перестройки гена, что может потребовать применения дополнительных, более сложных молекулярно-генетических тестов.
• Рекомендуется всем пациентам с МПС II проведение анализа крови биохимического общетерапевтического (не реже 1 раза в 6 месяцев) для определения функционального состояния печени, которая является одним из органов-мишеней при МПС (определение активности аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ) в крови, исследование уровня общего билирубина в крови, исследование уровня холестерина в крови, исследование уровня триглицеридов в крови) [2, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
• Рекомендуется всем пациентам с МПС II проведение общего (клинического) анализа крови (не реже 1 раза в 2 месяца) для оценки основных параметров кроветворения и выявления возможных инфекционных процессов [2, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии. В связи с высоким риском развития интеркурентных инфекций, аспирационной пневмонии у пациентов с МПС рекомендуется проведение данного исследования не реже 5 раз в год.
• Рекомендуется всем пациентам с МПС II проведение общего (клинического) анализа мочи для оценки состояния мочевыводящих путей и почек (не реже 1 раза в 3 месяца) [2, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии. В связи с высоким риском развития интеркуррентных инфекций у пациентов с МПС рекомендуется проведение данного исследования не реже 4 раз в год.
2,4 Инструментальные диагностические исследования.
Рекомендуется всем пациентам с МПС II проведение УЗИ органов брюшной полости с целью выявления увеличений размеров печени и селезенки ( не реже 1 раза в 12 месяцев ) [2, 14,16].Уровень убедительности доказательств В (уровень достоверности рекомендации - 3).
Комментарии. Выявляются умеренная гепатомегалия или гепатоспленомегалия. На фоне терапии размеры печени и селезенки уменьшаются.
• Рекомендуется проведение рентгенографии шейного, грудного и поясничного отдела позвоночника, а также рентгенографии верхних и нижних конечностей всем пациентам с МПС II с целью выявления множественного дизостоза [2, 14,16,22].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии. Выявляются множественные дизостозы скафоцефалия, гипоплазия зубовидного отростка С2-позвонка, дорсолюмбарный кифоз в результате платиспондилии, поясничный гиперлордоз. Определяются широкие ребра, короткие изогнутые ключицы, гипоплазия головок плечевых костей и варусная деформация плечевых костей в проксимальных отделах, дистальные эпифизы костей предплечья скошены друг к другу. Задержка формирования ядер окостенения. Пястные кости кистей укорочены и сужены - «заострены» в проксимальных отделах, «скошенность» вертлужных впадин, деформированные, уплощенные головки бедренных костей и вальгусная деформация шеек бедренных костей.
• Рекомендуется всем пациентам с МПС II проведение стимуляционной электронейромиографии и/ или электронейромиография игольчатыми электродами, что позволяет оценить функциональное состояние мышечных тканей, нервов и нервно- мышечной передачи ( не реже 1 раза в 12 месяцев ) [2, 14,16, 27].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии. Стимуляционная электронейромиграфия позволяет определить сдавление срединного нерва даже до появления симптомов и должна проводиться, начиная с возраста 4-5 лет ежегодно.
• Рекомендовано консультация врача-сурдолога и проведение тональной аудиометрии всем пациентам с МПС II с целью выявления тугоухости (не реже 1 раза в 12 месяцев) [2, 14,16].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии. Тугоухость разной степени выраженности характерна для данного заболевания. Она может кондуктивной или нейросенсорной или носить смешанный характер. Раннее выявление тугоухости позволяет улучшить качество жизни пациентов, обеспечить им лучшее общение и обучение.
• Рекомендовано проведение исследования функции внешнего дыхания (ФВД) всем пациентам с МПС II для оценки эффективности проводимой терапии, контроля за состоянием бронхо-легочной системы (не реже 1 раза в 12 месяцев ) [2, 14,16].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендовано проведение исследования рентгенографии грудной клетки всем пациентам с МПС II при наличии аускультативнымх изменений в легких (не реже 1 раза в 12 месяцев) [2, 14,16].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендовано проведение ЭЭГ всем пациентам с МПС II для своевременной диагностики эпилепсии (не реже 1 раза в 12 месяцев) [2, 14,16].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендовано проведение кардиореспираторный мониторинга всем пациентам с МПС II для диагностики обструктивного апноэ сна (не реже 1 раза в 12 месяцев ) [2,3, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
• Рекомендовано проведение регистрации ЭКГ, Эхо-КГ, холтеровское мониторирование сердечного ритма и суточное мониторирование артериального давления всем пациентам с МПС II для оценки состояния сердца (не реже 1 раза в 12 месяцев ) [2,3, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии: регулярное проведение регистрауии ЭКГ, Эхо-КГ, холтеровского мониторирования сердечного ритма, суточное мониторирование артериального давления необходимо пациентам с данной патологией, так как с раннего возраста у них отмечаются сердечно-сосудистые нарушения.
• Рекомендуется всем пациентам с МПС II проведение магнитно-резонансной томографии шейного отдела позвоночника, для раннего ввыявления компрессии спинного мозга и гидроцефалии (не реже 1 раза в 24 месяца ) [2,3, 14,16,23].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии. Нестабильность атлантоаксиального сочленения может быть выявлена при рентгенографии шейного отдела позвоночника с функциональными пробами, однако для подтверждения компрессии спинного мозга вследствие утолщения его оболочек и формирующихся аномалий позвонков требуется проведение МРТ.
• Рекомендуется пациентам с МПС II консультация врача-офтальмолога и проведение исследования переднего сегмента глаза методом бокового освещения, измерение внутриглазного давления (тонометрия и другие тесты, необходимые для диагностики глаукомы) и оценка состояния глазного дна (офтальмоскопия) с целью выявления глаукомы, изменения прозрачности глазных сред и состояния сетчатки (если не проводился последние 12 мес. [2,3, 14,16].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 5).
Комментарии. У пациентов с МПС II не характерно помутнение роговицы. У некоторых пациентов развивается глаукома, пигментная дистрофия сетчатки. Редко - отек диска зрительного нерва.
Дифференциальная диагностика проводится с другими типами МПС, альфа-маннозидозом, поздними формами ганглиозидозов, муколипидозом, неинфекционными полиартритами, эпифизарными дисплазиями [2,3, 14,16].
Основными отличительными чертами МПС II типа являются: прозрачная роговица, наличие изменений кожного покрова по типу «морской гальки» [7, 8].
2,5 Иные диагностические исследования.
• Рекомендуется всем пациентам с МПС II проведение 6-ти минутного теста с ходьбой для оценки выносливости каждые 6 месяцев (контроль эффективности ФЗТ) (Приложение Г4) [13-15].Уровень убедительности доказательств А (уровень достоверности рекомендации - 1).
|
|
Лечение
Лечение МПС тип II включает как патогенетическое лечение назначение ФЗТ, так и проведение симптоматической терапии. Ведение пациентов с МПС тип II предполагает мультидисциплинарный подход с обязательным участием неврологов, генетиков, кардиологов, пульмонологов, гастроэнтерологов, физиотерапевтов и врачей других специальностей, имеющих опыт в лечении этого редкого заболевания.
Уровень убедительности доказательств А (уровень достоверности рекомендации - 1).
Комментарии. Для проведения ФЗТ при МПС II типа применяют идурсульфазу** и идурсульфазу бета**.
Идурсульфаза** - очищенная рекомбинантная форма фермента идуронат-2-сульфатазы, производимая на клеточной линии человека, способная обеспечить профиль гликозилирования, аналогичный природному ферменту.
ФЗТ позволяет значительно улучшить состояние пациентов, добиться уменьшения размеров селезёнки и печени, увеличения показателей функции внешнего дыхания, снижения уровней ГАГ в моче. Препарат не проходит через гематоэнцефалический барьер (ГЭБ), поэтому не позволяет скорригировать неврологические нарушения.
Один из последних анализов международной базы по синдрому Хантера (HOS) убедительно продемонстрировал повышение продолжительности и качества жизни пациентов с МПС II на фоне ФЗТ.
ФЗТ назначается пожизненно, непрерывно в дозе 0,5 мг/кг один раз в неделю в виде внутривенной инфузии продолжительностью 3 ч с максимальной скоростью введения до 40 мл/ч в условиях стационара. Весь объем препарата необходимо развести в 100 мл раствора натрия хлорида** 9 мг/мл (0,9%). Время введения можно постепенно уменьшить до 1 часа, если на фоне инфузии не развиваются нежелательные реакции.
Инфузия проводится через периферический или центральный венозный доступ и контролируется медицинским персоналом.
Из-за риска возникновения аллергических реакций в ответ на инфузию, пациентам назначаются антигистаминные препараты в сочетании жаропонижающими непосредственно перед инфузией. При возникновений нежелательной реакции инфузию нужно остановить, до разрешения симптомов и затем продолжить инфузию со скоростью на половину меньше той с которой она проводилась. При развитии анафилактоидной/анафилактической реакции инфузию следует немедленно прекратить, начать соответствующее лечение и наблюдение. Следует придерживаться современных стандартов неотложной терапии [12,16].
Резкое прекращение ФЗТ, перерывы в ФЗТ не желательны и могут привести к ухудшению состояния пациентов [20].
Тяжелые или опасные для жизни реакции гиперчувствительности в случаях, когда состояние пациентов не поддается контролю, являются противопоказанием для повторного применения ФЗТ.
Идурсульфазу бета** получают из рекомбинантных клеток яичников китайского хомячка (CHO), в которые перенесена плазмида, кодирующая белок из 550 аминокислот человеческой идуронат-2-сульфатазы, включая сигнальную последовательность из 25 аминокислот. Этот препарат показан для пациентов старше 6 лет. В настоящее время существует ограниченное число публикаций, посвященных сравнению эффективности двух препаратов для ФЗТ синдрома Хантера и применению препарата у разных пациентов.
В настоящее время доказательная база эффективности и безопасности идурсульфазы бета** основана на данных 2х клинических исследований, в которых приняли участие 37 пациентов с синдромом Хантера. Это исследование I/II фазы NCT01301898 (31 пациент) и исследование III фазы NCT01645189 (6 детей младше 6 лет). Все пациенты, принимавшие участие в этих исследованиях, ранее получали лечение препаратом идурсульфаза**. [10].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии. У пациентов с МПС, получающих ФЗТ, как и при в/в введении любого другого белкового препарата, могут развиться побочные реакции (лихорадка, озноб, рвота, крапивница, тяжелые реакций гиперчувствительности аллергического типа), происходящее или во время инфузии или в течение дня проведения инфузии. При появлении побочных реакций во время /после инфузии рекомендуется соответствующее лечение, при котором необходимо следовать современным стандартам оказания медицинской помощи (противорвотные препараты, антигистаминные средства, антипиретики, глюкокортикостероидные препараты).
Лечение хронических заболеваний (поведенческих нарушений, офтальмологических нарушений, ортопедической патологии, судорожного синдрома, АГ, сердечной недостаточности, рецидивирующих отитов, частых респираторных заболеваний ) у пациентов с МПС II рекомендовано проводить с учетом действующих клинических рекомендаций, принимая во внимание результаты комплексной оценки со стороны всех органов и систем и персонализированные цели пациента.
Лечение поведенческих нарушений проводится неврологом, обычно используются седативные средства, транквилизаторы, корректоры поведения. Выбор препарата, дозировка, длительность курса определяются индивидуально. Начинают прием данных препаратов под тщательным врачебным контролем в условиях круглосуточного / дневного стационара.
При офтальмологических нарушениях проводится лечение по показаниям, подбор терапии осуществляется на основании рекомендаций по лечению соответствующих нозологий.
Ортопедическая коррекция нарушения осанки, контрактур суставов с использованием нехирургических методов включает физиопроцедуры и лечебную физкультуру, используют ортопедические устройства. По показаниям осуществляют хирургическое лечение синдрома карпального канала, проводится эндопротезирование тазобедренного или коленного сустава, корригирующие остеотомии для исправления оси конечностей.
Рецидивирующие отиты, частые респираторные заболевания верхних дыхательных путей требуют проведения симптоматической, антибактериальной терапии [2, 6].
У пациентов с МПС при наличии эпилептических приступов рекомендовано использование препаратов и схем лечения, на основании рекомендаций по лечению эпилепсий.
Рекомендовано участие мультидисциплинарной команды в ведении сердечной недостаточности у пациентов с МПС II.
При лечении артериальной гипертонии у пациентов с МПС II рекомендовано назначение антигипертензивной терапии в соответствии с клиническими рекомендациями «Артериальная гипертония у взрослых».
• Рекомендуется пациентам с МПС II c нарушениями моторики желудочно-кишечного тракта использование слабительных средств, например лактулоза** по 15-45 мл в сутки [2].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
• Рекомендуется при хронической нейропатической боли назначение препаратов, воздействующих на центральные механизмы формирования хронической боли: N03 антиконвульсантов (доза подбирается индивидуально, применяется вне инструкции по решению врачебной комиссии), антидепрессантов (применяется вне инструкции по решению врачебной комиссии) [2,12].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии. Положительного эффекта фармакотерапии хронической боли у пациентов с МПС можно добиться при учёте принимаемых пациентом препаратов и регулярном мониторинге безопасности лечения. При лечении болевого синдрома у пациента следует использовать наименее инвазивный способ.
• Рекомендуется пациентам с МПС II консультации следующих специалистов не реже 1 раза в 3 месяца или чаще при наличии показаний: врачом-отоларингологом, врачом-неврологом [2,5,14,19].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендуется пациентам с МПС II консультации следующих специалистов не реже 1 раза в 6 месяцев или чаще при наличии показаний: врачом-кардиологом, врачом-ортопедом. [2,5,14,19].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендуется пациентам с МПС II консультация врачом-хирургом (при наличии патологии, требующей хирургического вмешательства) [2,5,14,19].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендуется пациентам с МПС II консультация врачом-пульмонологом (при наличии патологии со стороны дыхательной системы) [2,5,14,19].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендуется пациентам с сохранным интеллектом и нарушением функции кистей или с нарушением нервной проводимости по результатам ЭНМГ (электронейромиография стимуляционная одного нерва) операция декомпрессии нервных стволов, которая приводит к быстрому стойкому улучшению функции [2, 16, 23, 25].
Уровень убедительности рекомендации С (уровень достоверности доказательств 4).
Комментарии. Частота рецидивов карпального тоннельного синдрома у пациентов с различными типами МПС неизвестна. Поскольку повторная компрессия медианного нерва вследствие рубцевания или отложения гликозаминогликанов возможна, необходимо продолжать наблюдение.
• Рекомендуется пациентам с МПС II типа при сообщающейся гидроцефалии с прогрессирующим увеличением желудочков по данным МРТ и/или подтверждённым повышением давления церебро-спинальной жидкости более 250-300 см водного столба рекомендуется вентрикуло-перитонеальное шунтирование [2, 12,14, 16, 20, 25].
Уровень убедительности рекомендации С (уровень достоверности доказательств 4).
• Рекомендовано проведение хирургического вмешательства для пациентов с диагностированным стенозом шейного отдела - Декомпрессия позвоночного канала с имплантацией стабилизирующей системы, что имеет решающее значение в устранении стеноза [2, 12, 14, 16, 20, 22, 23, 26].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 4).
Комментарии. Сдавление спинного мозга приводит к необратимым неврологическим нарушениям, операцию следует рассматривать даже у пациентов без неврологической симптоматики, если сагиттальный диаметр позвоночного канала сужен более чем на 50%. Хирургическое вмешательство должно выполняться раньше развития неврологических проявлений.
• Рекомендуется проведение хирургической замены тазобедренного или коленного сустава, корригирующие остеотомии костей конечностей при выраженном нарушении функции конечности обусловленной деформацией или артрозом, при отсутствии эффекта от консервативной терапии (выбор объема оперативного вмешательства зависит от степени поражения)[2, 12, 14, 16, 20, 22, 23].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
3,1 Патогенетическое лечение.
• Рекомендовано проведение ферментной заместительной терапии (ФЗТ) всем пациентам с МПС II типа после установления точного диагноза с целью замедления прогрессирования заболевания, уменьшения размеров печени и селезенки, улучшения функции сердца, снижения уровня экскретируемых ГАГ [12-15,19].Уровень убедительности доказательств А (уровень достоверности рекомендации - 1).
Комментарии. Для проведения ФЗТ при МПС II типа применяют идурсульфазу** и идурсульфазу бета**.
Идурсульфаза** - очищенная рекомбинантная форма фермента идуронат-2-сульфатазы, производимая на клеточной линии человека, способная обеспечить профиль гликозилирования, аналогичный природному ферменту.
ФЗТ позволяет значительно улучшить состояние пациентов, добиться уменьшения размеров селезёнки и печени, увеличения показателей функции внешнего дыхания, снижения уровней ГАГ в моче. Препарат не проходит через гематоэнцефалический барьер (ГЭБ), поэтому не позволяет скорригировать неврологические нарушения.
Один из последних анализов международной базы по синдрому Хантера (HOS) убедительно продемонстрировал повышение продолжительности и качества жизни пациентов с МПС II на фоне ФЗТ.
ФЗТ назначается пожизненно, непрерывно в дозе 0,5 мг/кг один раз в неделю в виде внутривенной инфузии продолжительностью 3 ч с максимальной скоростью введения до 40 мл/ч в условиях стационара. Весь объем препарата необходимо развести в 100 мл раствора натрия хлорида** 9 мг/мл (0,9%). Время введения можно постепенно уменьшить до 1 часа, если на фоне инфузии не развиваются нежелательные реакции.
Инфузия проводится через периферический или центральный венозный доступ и контролируется медицинским персоналом.
Из-за риска возникновения аллергических реакций в ответ на инфузию, пациентам назначаются антигистаминные препараты в сочетании жаропонижающими непосредственно перед инфузией. При возникновений нежелательной реакции инфузию нужно остановить, до разрешения симптомов и затем продолжить инфузию со скоростью на половину меньше той с которой она проводилась. При развитии анафилактоидной/анафилактической реакции инфузию следует немедленно прекратить, начать соответствующее лечение и наблюдение. Следует придерживаться современных стандартов неотложной терапии [12,16].
Резкое прекращение ФЗТ, перерывы в ФЗТ не желательны и могут привести к ухудшению состояния пациентов [20].
Тяжелые или опасные для жизни реакции гиперчувствительности в случаях, когда состояние пациентов не поддается контролю, являются противопоказанием для повторного применения ФЗТ.
Идурсульфазу бета** получают из рекомбинантных клеток яичников китайского хомячка (CHO), в которые перенесена плазмида, кодирующая белок из 550 аминокислот человеческой идуронат-2-сульфатазы, включая сигнальную последовательность из 25 аминокислот. Этот препарат показан для пациентов старше 6 лет. В настоящее время существует ограниченное число публикаций, посвященных сравнению эффективности двух препаратов для ФЗТ синдрома Хантера и применению препарата у разных пациентов.
В настоящее время доказательная база эффективности и безопасности идурсульфазы бета** основана на данных 2х клинических исследований, в которых приняли участие 37 пациентов с синдромом Хантера. Это исследование I/II фазы NCT01301898 (31 пациент) и исследование III фазы NCT01645189 (6 детей младше 6 лет). Все пациенты, принимавшие участие в этих исследованиях, ранее получали лечение препаратом идурсульфаза**. [10].
3,2 Симптоматическое лечение.
• Рекомендовано проведение медикаментозной премедикации (антигистаминными средствами R06A и/или N02B антипиретиками) при появлении побочных аллергических реакций при инфузии. [11,12,16, 24].Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии. У пациентов с МПС, получающих ФЗТ, как и при в/в введении любого другого белкового препарата, могут развиться побочные реакции (лихорадка, озноб, рвота, крапивница, тяжелые реакций гиперчувствительности аллергического типа), происходящее или во время инфузии или в течение дня проведения инфузии. При появлении побочных реакций во время /после инфузии рекомендуется соответствующее лечение, при котором необходимо следовать современным стандартам оказания медицинской помощи (противорвотные препараты, антигистаминные средства, антипиретики, глюкокортикостероидные препараты).
Лечение хронических заболеваний (поведенческих нарушений, офтальмологических нарушений, ортопедической патологии, судорожного синдрома, АГ, сердечной недостаточности, рецидивирующих отитов, частых респираторных заболеваний ) у пациентов с МПС II рекомендовано проводить с учетом действующих клинических рекомендаций, принимая во внимание результаты комплексной оценки со стороны всех органов и систем и персонализированные цели пациента.
Лечение поведенческих нарушений проводится неврологом, обычно используются седативные средства, транквилизаторы, корректоры поведения. Выбор препарата, дозировка, длительность курса определяются индивидуально. Начинают прием данных препаратов под тщательным врачебным контролем в условиях круглосуточного / дневного стационара.
При офтальмологических нарушениях проводится лечение по показаниям, подбор терапии осуществляется на основании рекомендаций по лечению соответствующих нозологий.
Ортопедическая коррекция нарушения осанки, контрактур суставов с использованием нехирургических методов включает физиопроцедуры и лечебную физкультуру, используют ортопедические устройства. По показаниям осуществляют хирургическое лечение синдрома карпального канала, проводится эндопротезирование тазобедренного или коленного сустава, корригирующие остеотомии для исправления оси конечностей.
Рецидивирующие отиты, частые респираторные заболевания верхних дыхательных путей требуют проведения симптоматической, антибактериальной терапии [2, 6].
У пациентов с МПС при наличии эпилептических приступов рекомендовано использование препаратов и схем лечения, на основании рекомендаций по лечению эпилепсий.
Рекомендовано участие мультидисциплинарной команды в ведении сердечной недостаточности у пациентов с МПС II.
При лечении артериальной гипертонии у пациентов с МПС II рекомендовано назначение антигипертензивной терапии в соответствии с клиническими рекомендациями «Артериальная гипертония у взрослых».
• Рекомендуется пациентам с МПС II c нарушениями моторики желудочно-кишечного тракта использование слабительных средств, например лактулоза** по 15-45 мл в сутки [2].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
• Рекомендуется при хронической нейропатической боли назначение препаратов, воздействующих на центральные механизмы формирования хронической боли: N03 антиконвульсантов (доза подбирается индивидуально, применяется вне инструкции по решению врачебной комиссии), антидепрессантов (применяется вне инструкции по решению врачебной комиссии) [2,12].
Уровень убедительности рекомендации С (уровень достоверности доказательств 5).
Комментарии. Положительного эффекта фармакотерапии хронической боли у пациентов с МПС можно добиться при учёте принимаемых пациентом препаратов и регулярном мониторинге безопасности лечения. При лечении болевого синдрома у пациента следует использовать наименее инвазивный способ.
• Рекомендуется пациентам с МПС II консультации следующих специалистов не реже 1 раза в 3 месяца или чаще при наличии показаний: врачом-отоларингологом, врачом-неврологом [2,5,14,19].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендуется пациентам с МПС II консультации следующих специалистов не реже 1 раза в 6 месяцев или чаще при наличии показаний: врачом-кардиологом, врачом-ортопедом. [2,5,14,19].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендуется пациентам с МПС II консультация врачом-хирургом (при наличии патологии, требующей хирургического вмешательства) [2,5,14,19].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
• Рекомендуется пациентам с МПС II консультация врачом-пульмонологом (при наличии патологии со стороны дыхательной системы) [2,5,14,19].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
3, 3 Хирургическое лечение.
Хирургическое лечение пациентов с МПС II следует проводить при участии мультидисциплинарной команды в соответствии с действующими клиническими рекомендациями.• Рекомендуется пациентам с сохранным интеллектом и нарушением функции кистей или с нарушением нервной проводимости по результатам ЭНМГ (электронейромиография стимуляционная одного нерва) операция декомпрессии нервных стволов, которая приводит к быстрому стойкому улучшению функции [2, 16, 23, 25].
Уровень убедительности рекомендации С (уровень достоверности доказательств 4).
Комментарии. Частота рецидивов карпального тоннельного синдрома у пациентов с различными типами МПС неизвестна. Поскольку повторная компрессия медианного нерва вследствие рубцевания или отложения гликозаминогликанов возможна, необходимо продолжать наблюдение.
• Рекомендуется пациентам с МПС II типа при сообщающейся гидроцефалии с прогрессирующим увеличением желудочков по данным МРТ и/или подтверждённым повышением давления церебро-спинальной жидкости более 250-300 см водного столба рекомендуется вентрикуло-перитонеальное шунтирование [2, 12,14, 16, 20, 25].
Уровень убедительности рекомендации С (уровень достоверности доказательств 4).
• Рекомендовано проведение хирургического вмешательства для пациентов с диагностированным стенозом шейного отдела - Декомпрессия позвоночного канала с имплантацией стабилизирующей системы, что имеет решающее значение в устранении стеноза [2, 12, 14, 16, 20, 22, 23, 26].
Уровень убедительности доказательств с (уровень достоверности рекомендации - 4).
Комментарии. Сдавление спинного мозга приводит к необратимым неврологическим нарушениям, операцию следует рассматривать даже у пациентов без неврологической симптоматики, если сагиттальный диаметр позвоночного канала сужен более чем на 50%. Хирургическое вмешательство должно выполняться раньше развития неврологических проявлений.
• Рекомендуется проведение хирургической замены тазобедренного или коленного сустава, корригирующие остеотомии костей конечностей при выраженном нарушении функции конечности обусловленной деформацией или артрозом, при отсутствии эффекта от консервативной терапии (выбор объема оперативного вмешательства зависит от степени поражения)[2, 12, 14, 16, 20, 22, 23].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
|
|
Реабилитация и амбулаторное лечение
Специфической реабилитации пациентам с МПС II не требуется. В круг реабилитационных мероприятий пациентам с МПС II могут быть включены занятия с психологом, отдых в специализированных санаториях, а также социальная адаптация с участием специалистов и социальных работников, курсы массажа. Специфические методы реабилитации при наличии осложнений указаны в соответствующих разделах.
Профилактика
• Рекомендуется после установления диагноза пациенту или его официальным представителям прием (осмотр, консультация) врача-генетика с целью разъяснений генетического риска, обсуждения возможностей пренатальной и преимплантационной генетической диагностики эмбриона [2,16,20].
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии Гемизиготные мужчины имеют единственную мутантную Х-хромосому, которую передают только своим дочерям, но не сыновьям.
Учитывая тип наследования данного заболевания (Х-сцепленный) для каждой последующей беременности:
• у женщины-носительницы мутации риск рождения мальчика с МПС II составляет 50%, риск рождения девочки-носительницы мутации - 50%;
• у мужчины с МПС II (гемизиготного) мутации риск рождения девочки-носительницы мутации - 100%.
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Комментарии Гемизиготные мужчины имеют единственную мутантную Х-хромосому, которую передают только своим дочерям, но не сыновьям.
Учитывая тип наследования данного заболевания (Х-сцепленный) для каждой последующей беременности:
• у женщины-носительницы мутации риск рождения мальчика с МПС II составляет 50%, риск рождения девочки-носительницы мутации - 50%;
• у мужчины с МПС II (гемизиготного) мутации риск рождения девочки-носительницы мутации - 100%.
5,1 Пренатальная диагностика МПС II.
• Рекомендуется в семьях, где есть пациент с установленной мутацией, вызвавшей болезнь, обсудить возможность проведения преимплантационной генетической диагностики эмбриона и пренатальной диагностики путем измерения активности идуронатсульфатазы в клетках ворсин хориона, а также методами прямой или косвенной ДНК-диагностики для семей с известным генотипом [1,2,16,20].Уровень убедительности доказательств С (уровень достоверности рекомендации - 5).
Организация оказания медицинской помощи
Показания для плановой госпитализации:
• проведение диагностики и лечения, требующие круглосуточного медицинского наблюдения;
• состояние, требующее активного лечения и круглосуточного медицинского наблюдения (грыжесечение, оперативное лечение поражения суставов, позвоночника, сколиоз, аденоэктомия, тонзиллэктомия, нейрохирургическая декомпрессия синдрома запястного канала, установка транстимпанического дренажа при среднем отите, хирургическая коррекция патологии ССС и другие);
• состояние, требующее проведения высокотехнологичных методов лечения (в том числе контроль эффективности ТГСК);
• отсутствие возможности обеспечения ФЗТ в амбулаторных и стационарозамещающих условиях;
• необходимость проведения различных видов экспертиз или обследования в медицинской организации при невозможности проведения их в амбулаторных условиях, требующих динамического наблюдения (в том числе оформление заключения федерального консилиума).
Показания для экстренной госпитализации:
• острые заболевания;
• обострения хронических болезней;
• отравления и травмы, состояния, требующие интенсивной терапии и перевода в реанимационные отделения или отделения интенсивной терапии (в том числе побочные реакции, происходящие во процессе инфузии или в течение дня проведения инфузии ФЗТ, цервикальный стеноз с компрессией спинного мозга и другие угрожающие жизни острые состояния), а также круглосуточного медицинского наблюдении и проведения специальных видов обследования и лечения.
Показания к выписке пациента из стационара:
• отсутствие угрозы жизни пациента;
• отсутствие угрозы развития осложнений, требующих неотложного лечения;
• стабилизация состояния и основных клинико-лабораторных показателей патологического процесса по основному заболеванию;
• отсутствие необходимости в постоянном врачебном и круглосуточном медицинском наблюдении по основному заболеванию;
• необходимости перевода пациента в другую медицинскую организацию или учреждение социального обеспечения.
При проведении наркоза и интубации необходимо помнить о высоком риске компрессии спинного мозга вследствие нестабильности атлантоаксиального сустава. Короткая шея, ограничение подвижности нижней челюсти, увеличение языка, выраженная гипертрофия аденоидов и миндалин создают проблемы при проведении анестезиологического пособия, поэтому предпочтение следует отдавать местному или региональному обезболиванию. Пациент предварительно консультируется врачом-кардиологом, оториноларингологом, анестезиологом, невропатологом. Обязательно проведение полного кардиологического обследования, полисомнографии (для выявления степени дыхательных нарушений), при необходимости - эндоскопии носоглотки и компьютерной томографии легких. Оперативное вмешательство с анестезией необходимо проводить в крупных медицинских центрах, имеющих отделение реанимации и интенсивной терапии (ОРИТ), так как интубация и последующая экстубация у таких пациентов может вызвать затруднения [2,14,20].
Наблюдение пациентов по месту жительства (в амбулаторно- поликлинических условиях) должно осуществляться постоянно. Лабораторные и инструментальные обследования и рекомендуемая частота их проведения представлена в Приложение Г3. Заболевание имеет мультисистемную природу и необратимые, прогрессирующие клинические проявления, что обусловливает необходимость наблюдения не только узкими специалистами (оториноларингологами, хирургами-ортопедами, офтальмологами, кардиологами, пульмонологами, невропатологами, стоматологами), но и физиотерапевтами, логопедами, психологами и работниками паллиативных служб [2,14,20].
Пациенты с МПСII должны постоянно находиться под наблюдением; 1 раз в 6 мес. - проходить обследование в многопрофильных стационарах. Длительность нахождения в стационаре / дневном стационаре 21-28 дней. Необходимые осмотры врачей-специалистов, лабораторные и инструментальные обследования.
• проведение диагностики и лечения, требующие круглосуточного медицинского наблюдения;
• состояние, требующее активного лечения и круглосуточного медицинского наблюдения (грыжесечение, оперативное лечение поражения суставов, позвоночника, сколиоз, аденоэктомия, тонзиллэктомия, нейрохирургическая декомпрессия синдрома запястного канала, установка транстимпанического дренажа при среднем отите, хирургическая коррекция патологии ССС и другие);
• состояние, требующее проведения высокотехнологичных методов лечения (в том числе контроль эффективности ТГСК);
• отсутствие возможности обеспечения ФЗТ в амбулаторных и стационарозамещающих условиях;
• необходимость проведения различных видов экспертиз или обследования в медицинской организации при невозможности проведения их в амбулаторных условиях, требующих динамического наблюдения (в том числе оформление заключения федерального консилиума).
Показания для экстренной госпитализации:
• острые заболевания;
• обострения хронических болезней;
• отравления и травмы, состояния, требующие интенсивной терапии и перевода в реанимационные отделения или отделения интенсивной терапии (в том числе побочные реакции, происходящие во процессе инфузии или в течение дня проведения инфузии ФЗТ, цервикальный стеноз с компрессией спинного мозга и другие угрожающие жизни острые состояния), а также круглосуточного медицинского наблюдении и проведения специальных видов обследования и лечения.
Показания к выписке пациента из стационара:
• отсутствие угрозы жизни пациента;
• отсутствие угрозы развития осложнений, требующих неотложного лечения;
• стабилизация состояния и основных клинико-лабораторных показателей патологического процесса по основному заболеванию;
• отсутствие необходимости в постоянном врачебном и круглосуточном медицинском наблюдении по основному заболеванию;
• необходимости перевода пациента в другую медицинскую организацию или учреждение социального обеспечения.
При проведении наркоза и интубации необходимо помнить о высоком риске компрессии спинного мозга вследствие нестабильности атлантоаксиального сустава. Короткая шея, ограничение подвижности нижней челюсти, увеличение языка, выраженная гипертрофия аденоидов и миндалин создают проблемы при проведении анестезиологического пособия, поэтому предпочтение следует отдавать местному или региональному обезболиванию. Пациент предварительно консультируется врачом-кардиологом, оториноларингологом, анестезиологом, невропатологом. Обязательно проведение полного кардиологического обследования, полисомнографии (для выявления степени дыхательных нарушений), при необходимости - эндоскопии носоглотки и компьютерной томографии легких. Оперативное вмешательство с анестезией необходимо проводить в крупных медицинских центрах, имеющих отделение реанимации и интенсивной терапии (ОРИТ), так как интубация и последующая экстубация у таких пациентов может вызвать затруднения [2,14,20].
Наблюдение пациентов по месту жительства (в амбулаторно- поликлинических условиях) должно осуществляться постоянно. Лабораторные и инструментальные обследования и рекомендуемая частота их проведения представлена в Приложение Г3. Заболевание имеет мультисистемную природу и необратимые, прогрессирующие клинические проявления, что обусловливает необходимость наблюдения не только узкими специалистами (оториноларингологами, хирургами-ортопедами, офтальмологами, кардиологами, пульмонологами, невропатологами, стоматологами), но и физиотерапевтами, логопедами, психологами и работниками паллиативных служб [2,14,20].
Пациенты с МПСII должны постоянно находиться под наблюдением; 1 раз в 6 мес. - проходить обследование в многопрофильных стационарах. Длительность нахождения в стационаре / дневном стационаре 21-28 дней. Необходимые осмотры врачей-специалистов, лабораторные и инструментальные обследования.
Критерии оценки качества медицинской помощи
| Критерии качества | Оценка выполнения | |
| 1. | Выполнено определение уровня и спектра ГАГ мочи (при постановке диагноза и если не проводилось в предшествующие 6 месяцев | Да/нет |
| 2. | Выполнено определение активности идуронатсульфатазы в плазме крови или пятнах высушенной крови и/или молекулярно- генетическое исследование (выявление мутаций в гене IDS (при постановке диагноза) | Да/нет |
| 3. | Выполнено назначение ферментной заместительной терапии с применением идурсульфазы** или идурсульфазу бета** в виде в/в инфузии еженедельно | Да/нет |
| 4. | Выполнены ЭКГ, Эхо-КГ, холтеровское мониторирование ЭКГ и суточное мониторирование артериального давления (если не проводилось предшествующие 12 месяцев) | Да/нет |
| 5. | Выполнено ЭЭГ для своевременной диагностики эпилепсии (если не проводилось последние 12 месяцев) | Да/нет |
| 6. | Выполнено определение размеров печени и селезенки по данным ультразвукового исследования (если не проводилось последние 12 месяцев) | Да/нет |
| 7. | Выполнена рентгенография органов грудной клетки (если не проводилась последние 12 месяцев) | Да/нет |
| 8. | Выполнена магнитно-резонансная томография шейного отдела позвоночника (если не проводилось в последние 24 месяцев) | Да/нет |
| 9. | Выполнена компьютерная томография или магнитно-резонансная томография головного мозга (если не проводилось в последние 24 месяцев) | Да/нет |
| Выполнено определение скорости нервной проводимости электронейромиографии (стимуляционной электронейромиографии) (если не проводилось последние 12 месяцев) | Да/нет | |
| Выполнено определение функции внешнего дыхания (если не проводилось последние 12 месяцев) | Да/нет | |
| Выполнена кардиореспираторный мониторинг (если не проводился последние 12 месяцев) | Да/нет | |
| Выполнена рентгенография шейного, грудного и поясничного отдела позвоночника, а также рентгенографии верхних и нижних конечностей (если не проводилась последние 12 месяцев) | Да/нет | |
| Выполнена консультация врача-сурдолога и поведена аудиометрия (если не проводилась последние 12 месяцев) | Да/нет | |
| Выполнена консультация врачом-офтальмологом проведение исследования переднего сегмента глаза методом бокового освещения, измерение внутриглазного давления (тонометрия и другие тесты, необходимые для диагностики глаукомы) и оценка состояния глазного дна (офтальмоскопия) с целью выявления глаукомы, изменения прозрачности глазных сред и состояния сетчатки (при наличии патологии зрения) (если не проводился последние 12 мес.) | Да/нет | |
| Выполнена консультация врачом-генетиком при установлении диагноза и при планировании беременности в семье | Да/нет | |
| Выполнена консультация врачом-кардиологом при наличии патологии сердечно-сосудистой системы (если не проводился последние 6 мес.) | Да/нет | |
| Выполнена консультация врачом-отоларингологом (при наличии патологии со стороны ЛОР-органов и/или верхних дыхательных путей) (если не проводился последние 3 мес.) | Да/нет | |
| Выполнена консультация врачом-неврологом при наличии патологии со стороны центральной нервной системы (если не проводился последние 3 мес.) | Да/нет | |
| Выполнена консультация врачом-ортопедом при наличии патологии со стороны опорно-двигательного аппарата (если не проводился последние 6 мес.) | Да/нет | |
| Выполнена консультация врачом-хирургом (при наличии патологии, требующей хирургического вмешательства) | Да/нет | |
| Выполнена консультация врачом-пульмонологом (при наличии патологии со стороны дыхательной системы) | Да/нет | |
| Выполнен 6-ти минутный тест с ходьбой (если не проводился последние 6 мес.) | Да/нет | |
| Выполнен биохимический анализ крови (аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), общий и прямой билирубин, холестерин, триглицериды) (если не проводился в предшествующие 6 месяцев) | Да/нет | |
| Выполнен общий (клинический) анализа крови (если не проводился в предшествующие 2 месяцев) | Да/нет | |
| Выполнен общий анализа мочи (если не проводился в предшествующие 3 месяца) | Да/нет | |
| Проведено хирургического вмешательства для пациентов с диагностированным стенозом шейного отдела - декомпрессии спинного мозга | Да/нет |
|
|
Список литературы
• Neufeld E., Muenzer J. The mucopolysaccharidoses// In: Scriver сR, вeaudet AL, Sly WS, Valle D, сhilds в, Kinzler KW, Vogelstein в, eds. The Metabolic and Molecular вasis of Inherited Disease. 8 ed. New York. NY: McGraw-Hill. 2001. P.3421-52.
• Scarpa M., Almassy Z., вeck M. et al. Mucopolysaccharidosis type II: European recommendations for the diagnosis and multidisciplinary management of a rare disease// Orphanet J Rare Dis. 2011. V.6. P.72-7.
• Muenzer J., Jones S.A., Tylki-Szymanska A. et al. Ten years of the Hunter Outcome Survey (HOS): insights, achievements, and lessons learned from a global patient registry// Orphanet J Rare Dis. 2017. V.12. №1. P.82.
• Meikle P.J., Hopwood J.J., сlague A.E., сarey W.F. Prevalence of lysosomal storage disorders//JAMA. 1999. V.281. P.249-54.
• Martin R., вeck M., Eng с., Giugliani R., Harmatz P., Mufioz V. et al. Recognition and diagnosis of mucopolysaccharidosis II (Hunter syndrome)// Pediatrics. 2008. V.121. P. 377-86.
• Simmons M.A., вruce I.A., Penney S., Wraith E., Rothera M.P. Otorhinolaryngological manifestations of the mucopolysaccharidoses// Int. J. Pediatr. Otorhinolaryngol. 2005. V. 69. P. 589-95.
• вiswas J., Nandi K., Sridharan S., Ranjan P. Ocular manifestation of storage diseases// сurr. Opin. Ophthalmol. 2008. V.19. P.507-11.
• Thappa D. M., Singh A., Jaisankar T. J., Rao R., Ratnakar с. Pebbling of the Skin: A Marker of Hunter s Syndrome// Pediatric Dermatology.1998. V.15. №5. P.370- 3.
• вarbier A.J., вielefeld в., Whiteman D.A. et al. The relationship between anti-idursulfase antibody status and safety and efficacy outcomes in attenuated mucopolysaccharidosis II patients aged 5 years and older treated with intravenous idursulfase// Mol Genet Metab. 2013. V.110. №3. P.303-10.
• Kim с., Seo J., сhung Y., Ji H.J., Lee J., Sohn J. сomparative study of idursulfase beta and idursulfase in vitro and in vivo// J. Hum. Genet. 2017. V.62. P.167-74.
• Miebach E. Management of infusion-related reactions to enzyme replacement therapy in a cohort of patients with mucopolysaccharidosis disorders// Int J сlin Pharmacol Ther. 2009. V.47. №1. P.100-6.
• Wraith J.E., Scarpa M., вeck M. et al. Mucopolysaccharidosis type II (Hunter syndrome): a clinical review and recommendations for treatment in the era of enzyme replacement therapy// Eur J Pediatr. 2008. V.167. P.267-77.
• Sampayo-Cordero M., Miguel-Huguet в., Pardo-Mateos A. Agreement between results of meta-analyses from case reports and clinical studies, regarding efficacy and safety of idursulfase therapy in patients with mucopolysaccharidosis type II (MPS-II). A new tool for evidence-based medicine in rare diseases// Orphanet J Rare Dis. 2019. V.14. №1. P.230.
• вradley L., Haddow H., Palomaki G. Treatment of mucopolysaccharidosis type II (Hunter syndrome): results from a systematic evidence review// Genet Med. 2017. V.19. P.1187-1201.
• Da Silva E. M. K. et al. Enzyme replacement therapy with idursulfase for mucopolysaccharidosis type II (Hunter syndrome) //Cochrane Database of Systematic Reviews. 2016. 2.
• Giugliani R., Federhen A., Rojas M.V. et al. Mucopolysaccharidosis I, II, and VI: вrief review and guidelines for treatment// Genet Mol вiol. 2010. V.33. №4. P.589-604.
• Rezende M. M. et al. вrazilian reference values for MPS II screening in dried blood spots-A fluorimetric assay //Clinical biochemistry. 2014. V. 47. 13-14. P. 1297-9.
• Human Gene Mutations Database. Qiagen HGMD Professional.
• Okuyama T., Tanaka A., Suzuki Y. et al. Japan Elaprase Treatment (JET) study: idursulfase enzyme replacement therapy in adult patients with attenuated Hunter syndrome (mucopolysaccharidosis II, MPS II)// Mol Genet Metab. 2010. V.99. P.18-25.
• Guffon N., Heron в., сhabrol в. Diagnosis, quality of life, and treatment of patients with Hunter syndrome in the French healthcare system: a retrospective observational study// Orphanet J Rare Dis. 2015. V.10. P.43.
• Jurecka A., Zuberuber Z., Opoka-Winiarska V. et al. Effect of rapid cessation of enzyme replacement therapy: a report of 5 cases and a review of the literature// Mol Genet Metab. 2012. V.107. P.508-12.
• Миронов С.П., Колесов С.В., Переверзев В.С., Колбовский Д.А., Кулешов А.А., Ветрилэ М.С., Казьмин А.И. Опыт хирургического лечения краниовертебрального стеноза у пациентов с мукополисахаридозом I, II, VI типов// Хирургия позвоночника. 2018. Т.15. №4. С.32-40.
• Williams N., сhalloumas D., Eastwood D. M. Does orthopaedic surgery improve quality of life and function in patients with mucopolysaccharidoses. Journal of сhildren s Orthopaedics. 2017. V.11. №4. P.289-97.
• Miebach E. Management of infusion-related reactions to enzyme replacement therapy in a cohort of patients with mucopolysaccharidosis disorders //International journal of clinical pharmacology and therapeutics. 2009. V. 47. P. S100-6.
• Mendelsohn N. J., Harmatz P., вodamer O. et al. Importance of surgical history in diagnosing mucopolysaccharidosis type II (Hunter syndrome): Data from the Hunter Outcome Survey// Genetics in Medicine. 2010. V.12. №12. P.816-22.
• Remondino R. G. et al. сlinical Manifestations and Surgical Management of Spinal Lesions in Patients With Mucopolysaccharidosis: A Report of 52 сases //Spine deformity. 2019. V. 7. 2. P. 298-303.
• Kwon JY, Ko K, Sohn YB, et al. High prevalence of carpal tunnel syndrome in children with mucopolysaccharidosis type II (Hunter syndrome). Am J Med Genet A. 2011;155A:1329-1335.
• Scarpa M., Almassy Z., вeck M. et al. Mucopolysaccharidosis type II: European recommendations for the diagnosis and multidisciplinary management of a rare disease// Orphanet J Rare Dis. 2011. V.6. P.72-7.
• Muenzer J., Jones S.A., Tylki-Szymanska A. et al. Ten years of the Hunter Outcome Survey (HOS): insights, achievements, and lessons learned from a global patient registry// Orphanet J Rare Dis. 2017. V.12. №1. P.82.
• Meikle P.J., Hopwood J.J., сlague A.E., сarey W.F. Prevalence of lysosomal storage disorders//JAMA. 1999. V.281. P.249-54.
• Martin R., вeck M., Eng с., Giugliani R., Harmatz P., Mufioz V. et al. Recognition and diagnosis of mucopolysaccharidosis II (Hunter syndrome)// Pediatrics. 2008. V.121. P. 377-86.
• Simmons M.A., вruce I.A., Penney S., Wraith E., Rothera M.P. Otorhinolaryngological manifestations of the mucopolysaccharidoses// Int. J. Pediatr. Otorhinolaryngol. 2005. V. 69. P. 589-95.
• вiswas J., Nandi K., Sridharan S., Ranjan P. Ocular manifestation of storage diseases// сurr. Opin. Ophthalmol. 2008. V.19. P.507-11.
• Thappa D. M., Singh A., Jaisankar T. J., Rao R., Ratnakar с. Pebbling of the Skin: A Marker of Hunter s Syndrome// Pediatric Dermatology.1998. V.15. №5. P.370- 3.
• вarbier A.J., вielefeld в., Whiteman D.A. et al. The relationship between anti-idursulfase antibody status and safety and efficacy outcomes in attenuated mucopolysaccharidosis II patients aged 5 years and older treated with intravenous idursulfase// Mol Genet Metab. 2013. V.110. №3. P.303-10.
• Kim с., Seo J., сhung Y., Ji H.J., Lee J., Sohn J. сomparative study of idursulfase beta and idursulfase in vitro and in vivo// J. Hum. Genet. 2017. V.62. P.167-74.
• Miebach E. Management of infusion-related reactions to enzyme replacement therapy in a cohort of patients with mucopolysaccharidosis disorders// Int J сlin Pharmacol Ther. 2009. V.47. №1. P.100-6.
• Wraith J.E., Scarpa M., вeck M. et al. Mucopolysaccharidosis type II (Hunter syndrome): a clinical review and recommendations for treatment in the era of enzyme replacement therapy// Eur J Pediatr. 2008. V.167. P.267-77.
• Sampayo-Cordero M., Miguel-Huguet в., Pardo-Mateos A. Agreement between results of meta-analyses from case reports and clinical studies, regarding efficacy and safety of idursulfase therapy in patients with mucopolysaccharidosis type II (MPS-II). A new tool for evidence-based medicine in rare diseases// Orphanet J Rare Dis. 2019. V.14. №1. P.230.
• вradley L., Haddow H., Palomaki G. Treatment of mucopolysaccharidosis type II (Hunter syndrome): results from a systematic evidence review// Genet Med. 2017. V.19. P.1187-1201.
• Da Silva E. M. K. et al. Enzyme replacement therapy with idursulfase for mucopolysaccharidosis type II (Hunter syndrome) //Cochrane Database of Systematic Reviews. 2016. 2.
• Giugliani R., Federhen A., Rojas M.V. et al. Mucopolysaccharidosis I, II, and VI: вrief review and guidelines for treatment// Genet Mol вiol. 2010. V.33. №4. P.589-604.
• Rezende M. M. et al. вrazilian reference values for MPS II screening in dried blood spots-A fluorimetric assay //Clinical biochemistry. 2014. V. 47. 13-14. P. 1297-9.
• Human Gene Mutations Database. Qiagen HGMD Professional.
• Okuyama T., Tanaka A., Suzuki Y. et al. Japan Elaprase Treatment (JET) study: idursulfase enzyme replacement therapy in adult patients with attenuated Hunter syndrome (mucopolysaccharidosis II, MPS II)// Mol Genet Metab. 2010. V.99. P.18-25.
• Guffon N., Heron в., сhabrol в. Diagnosis, quality of life, and treatment of patients with Hunter syndrome in the French healthcare system: a retrospective observational study// Orphanet J Rare Dis. 2015. V.10. P.43.
• Jurecka A., Zuberuber Z., Opoka-Winiarska V. et al. Effect of rapid cessation of enzyme replacement therapy: a report of 5 cases and a review of the literature// Mol Genet Metab. 2012. V.107. P.508-12.
• Миронов С.П., Колесов С.В., Переверзев В.С., Колбовский Д.А., Кулешов А.А., Ветрилэ М.С., Казьмин А.И. Опыт хирургического лечения краниовертебрального стеноза у пациентов с мукополисахаридозом I, II, VI типов// Хирургия позвоночника. 2018. Т.15. №4. С.32-40.
• Williams N., сhalloumas D., Eastwood D. M. Does orthopaedic surgery improve quality of life and function in patients with mucopolysaccharidoses. Journal of сhildren s Orthopaedics. 2017. V.11. №4. P.289-97.
• Miebach E. Management of infusion-related reactions to enzyme replacement therapy in a cohort of patients with mucopolysaccharidosis disorders //International journal of clinical pharmacology and therapeutics. 2009. V. 47. P. S100-6.
• Mendelsohn N. J., Harmatz P., вodamer O. et al. Importance of surgical history in diagnosing mucopolysaccharidosis type II (Hunter syndrome): Data from the Hunter Outcome Survey// Genetics in Medicine. 2010. V.12. №12. P.816-22.
• Remondino R. G. et al. сlinical Manifestations and Surgical Management of Spinal Lesions in Patients With Mucopolysaccharidosis: A Report of 52 сases //Spine deformity. 2019. V. 7. 2. P. 298-303.
• Kwon JY, Ko K, Sohn YB, et al. High prevalence of carpal tunnel syndrome in children with mucopolysaccharidosis type II (Hunter syndrome). Am J Med Genet A. 2011;155A:1329-1335.
|
|
Приложения
Приложение А1.
Состав рабочей группы по разработке и пересмотру клинических рекомендаций.• Куцев Сергей Иванович. Чл. -корр РАМН, д.м.н., директор ФГБНУ Медико-генетический научный центр им. академика Н.П. Бочкова , Президент Ассоциации медицинских генетиков (АМГ).
• Моисеев Сергей Валентинович. Д.м.н., заведующий кафедрой внутренних, профессиональных болезней и ревматологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова (Сеченовский университет) МЗ РФ.
• Намазова-Баранова Лейла Сеймуровна. Академик РАН, профессор, д.м.н., Председатель Исполкома Союза педиатров России.
• Баранов Александр Александрович. Академик РАН, профессор, д.м.н., Почетный Председатель Исполкома Союза педиатров России. Награды: Орден Трудового Красного Знамени, Орден Почета, Орден «За заслуги перед Отечеством» IV степени, Орден «За заслуги перед Отечеством» III степени.
• Вашакмадзе Нато Джумберовна. Д.м.н., доцент кафедры факультетской педиатрии ПФ ФГБОУ ВО РНИМУ имени Н.И. Пирогова, Институт педиатрии и охраны здоровья детей ЦКБ РАН, член Союза педиатров России.
• Захарова Екатерина Юрьевна -д.м.н., заведующая лабораторией наследственных болезней обмена ФГБНУ Медико-генетический научный центр им. академика Н.П. Бочкова , член Российского общества медицинских генетиков, член европейского общества по изучению наследственных болезней обмена веществ (SSIEM).
• Ларионова Валентина Ильинична. Д.м.н., ФГБНУ Институт экспериментальной медицины , член Российского общества медицинских генетиков.
• Михайлова Светлана Витальевна -д.м.н., заведующая отделением ФГБУ «Российская Детская Клиническая Больница» МЗ РФ.
• Никитин Сергей Сергеевич. Д.м.н., профессор, председатель «Общества специалистов по нервно-мышечным заболеваниям».
• Семячкина Алла Николаевна. Д.м.н., г.н.с. отделения клинической генетики ФГБУ «Московский НИИ педиатрии и детской хирургии Минздрава России», член Ассоциации медицинских генетиков (АМГ).
• Воскобоева Елена Юрьевна. м.н., в.н.с. лаборатории наследственных болезней обмена ФГБНУ Медико-генетический научный центр .
• Геворкян Анаит Казаровна. м.н., ФГАУ Научный медицинский исследовательский центр здоровья детей МЗ РФ.
• Кузенкова Людмила Михайловна. Д.м.н., заведующая отделением психоневрологии и психосоматической патологии ФГАУ Научный медицинский исследовательский центр здоровья детей МЗ РФ, член Союза педиатров России.
• Байдакова Галина Викторовна. б.н., ведущий научный сотрудник лаборатории наследственных болезней обмена ФГБНУ Медико-генетический научный центр им. академика Н.П. Бочкова , член Российского общества медицинских генетиков.
• Лобжанидзе Тина Викторовна. м.н., заведующая дневным стационаром и отделением паллиативной медицины ГБУЗ ГКБ № 64 ДЗМ .
• Михайлова Людмила Константиновна. Д.м.н., профессор, ученый секретарь ФГБУ Национальный медицинский исследовательский центр травматологии и ортопедии имени Н.Н. Приорова МЗ РФ.
• Полякова Ольга Александровна. Детский ортопед, травматолог ФГБУ «Национальный медицинский исследовательский центр травматологии и ортопедии имени Н.Н. Приорова МЗ РФ.
• Подклетнова Татьяна Владимировна. м.н., с.н.с. лаборатории редких наследственных болезней у детей ФГАУ Научный медицинский исследовательский центр здоровья детей МЗ РФ, член Союза педиатров России.
• Удалова Ольга Васильевна. м.н., ООО «Медико-генетический центр «Геном»», председатель Нижегородского отделения РОМГ, руководитель Центра медицинской генетики ФГБОУ ВО «ПИМУ» Минздрава России, г. Нижний Новгород.
Авторы подтверждают отсутствие финансовой поддержки/конфликта интересов, который необходимо обнародовать.
Приложение А2.
Методология разработки клинических рекомендаций.Настоящие рекомендации предназначены для применения медицинскими организациями и учреждениями федеральных, территориальных и муниципальных органов управления здравоохранением, систем обязательного и добровольного медицинского страхования, другими медицинскими организациями различных организационно-правовых форм деятельности, направленной на оказание медицинской помощи.
Настоящие рекомендации устанавливают виды, объем и индикаторы качества медицинской помощи пациентам при МПС II и были рассмотрены 1-2 июня 2018 года в рамках Научно-практического конгресса «Орфанные болезни» в Москве.
Клинические рекомендации созданы на основании систематического обзора литературы 1992-2019 гг. Medline (Pubmed version), Embase (Dialog version) и сochrane Library databases, с использованием созданных протоколов (Scarpa M, Almássy Z, вeck M, вodamer O, et al Hunter Syndrome European Expert сouncil. Mucopolysaccharidosis type II: European recommendations for the diagnosis and multidisciplinary management of a rare disease. Orphanet J Rare Dis. 2011; Nov 7;6:72. Martin R., вeck M., Eng с., et al. Recognition and diagnosis of mucopolysaccharidosis II (Hunter syndrome). Pediatrics. 2008; 121: 377-86, 14. вradley, L., Haddow, H. Palomaki, G. Treatment of mucopolysaccharidosis type II (Hunter syndrome): results from a systematic evidence review. Genet Med 2017 ; 19, 1187-1201) современных международных клинических рекомендаций по диагностике, лечению и ведению пациентов с метаболическими болезнями.
Мукополисахаридозы относятся к редким наследственным заболеваниям, что исключает возможность проведения больших когортных и рандомизированных контролированных исследований и для создания протоколов диагностики и терапии используются лишь тематические исследования экспертов, опубликованные в последние два десятилетия.
Оценка качества доказательств и силы рекомендаций применения медицинских технологий проводилась в соответствии с унифицированной шкалой, приведенной в таблицах 1-3.
Целевая аудитория данных клинических рекомендаций:
• Врачи общей врачебной практики (семейные врачи);
• Врачи- педиатры;
• Врачи-терапевты;
• Врачи-генетики;
• Врачи-лабораторные генетики;
• Врачи-кардиологи;
• Врачи-детские кардиологи;
• Врачи- неврологи;
• Врачи- рентгенологи;
• Врачи функциональной диагностики;
• Врачи-оториноларингологи;
• Медицинские психологи;
• Студенты медицинских ВУЗов;
• Обучающиеся в ординатуре и интернатуре.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств).
| УДД | Расшифровка |
| 1 | Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением мета-анализа |
| 2 | Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
| 3 | Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
| 4 | Несравнительные исследования, описание клинического случая |
| 5 | Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств).
| УДД | Расшифровка |
| 1 | Систематический обзор РКИ с применением мета-анализа |
| 2 | Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением мета-анализа |
| 3 | Нерандомизированные сравнительные исследования, в тч когортные исследования |
| 4 | Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
| 5 | Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств).
| УУР | Расшифровка |
| A | Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
| в | Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
| с | Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3.
Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата.• Приказ Министерства здравоохранения РФ Об утверждении Порядка оказания медицинской помощи больным с врожденными и (или) наследственными заболеваниями от 15 ноября 2012 г. N 917н).
• Приказ Минздрава России от 09,11,2012 N 791н «Об утверждении Стандарта специализированной медицинской помощи детям при мукополисахаридозе II типа».
Приложение В.
Информация для пациента.Синдром Хантера.
Синдром Хантера или мукополисахаридоз II (МПС II) - одна из самых частых форм мукополисахаридозов (МПС). Впервые заболевание было описано канадским врачом Чарльзом Хантером в 1917 году у двоих братьев. МПС II является очень многоликим заболеванием, включающее как очень тяжелые, так и более легкие формы болезни.
К сожалению, вылечить данное заболевание невозможно, но существует множество подходов поддерживающей терапии, позволяющих существенно улучшить качество жизни пациентов. С 2006 года получил применение препарат, который позволяет замедлить прогрессирование болезни, смягчить некоторые из его проявлений. Помимо препарата необходимо не забывать, о симптоматической терапии, физиотерапии, реабилитации и позитивном отношении к жизни членов семьи.
Патогенез.
При всех мукополисахаридозах нарушается обмен (расщепление) гликозаминогликанов (ГАГ) - особых структурных компонентов соединительной ткани. ГАГ- это длинные цепочки молекул сахара, которые соединяются с белками и служат важным строительным материалом для костей, хрящей, кожи, сухожилий, клапанов сердца и многих других тканей. ГАГ содержатся в вязкой синовиальной жидкости, которая увлажняет суставы, входят в состав клапанов сердца, суставов и сухожилий. В норме происходит постоянный процесс образования «новых» ГАГ и расщепление «старых». Для процесса расщепления и переработки ГАГ необходима группа особых белков-ферментов. Для того чтобы расщепить ГАГ ферменты работают по очереди, друг за другом и расщепляют длинную молекулу ГАГ на части. У пациентов с МПС отсутствует фермент (особый для каждого типа МПС), который необходим для расщепления определенного ГАГ.
У пациентов с МПС II типа происходит нарушение работы особого фермента, называемого идуронат-2-сульфатаза, который необходим для расщепления двух ГАГ - дерматансульфата и гепарансульфата в особых структурах клеток - лизосомых. При МПС II фермент либо полностью отсутствует, либо снижена его активность.
Нерасщепленные дерматансульфат и гепарансульфат сами по себе не токсичны, но постепенно накапливаясь в клетках, вызывают нарушения их работы.
Тяжесть заболевания определяется степенью активности фермента идуронат-сульфатазы. Исследования показали, что при более легких формах болезни, активный фермент присутствует в организме в небольшом количестве. К сожалению в настоящее время нет способа спрогнозировать, тяжелой или легкой будет болезнь. Форма заболевания устанавливается клинически врачом по совокупности симптомов и быстроте прогрессирования заболевания.
МПС II очень редкое заболевание. По оценкам специалистов его частота приблизительно 1: 100 000 - 1: 150 000 новорожденных.
Наследование синдрома Хантера.
Синдром Хантера имеет рецессивный Х-сцепленный тип наследования. Это означает, что ген заболевания находится на Х-хромосоме. Чтобы понять, как заболевание наследуется, необходимо пояснить основные понятия генетики. У каждого человека имеет двойной набор генов, один из которых он получает от матери, другой- от отца. Х и Y хромосомы определяют пол человека. Мужчины имеют одну Х хромосому, полученную от матери и одну Y хромосому от отца. У женщин в наличии две Х хромосомы от матери и от отца. Т.о. МПС II болеют только мальчики, а девочки за исключением редких казуистических случаев никогда не имеют симптомы заболевания. Если женщина является носителем МПС II, то существует 50%-ный риск, что она передаст заболевание своему сыну вместе с геном МПС II, находящемся на Х-хромосоме. Однако, если ребенок получит «здоровую» Х-хромосому, заболевания не возникнет. Также существует 50 % вероятность, что дочь женщины-носительницы также будет носителем заболевания и в будущем сможет передать болезнь внуку. Носителями заболевания также могут быть и сестры матери, поэтому очень важно уточнить является ли мать ребенка носителем болезни и при необходимости - обследовать родственниц женского пола в семье матери.
В случае подтверждения носительства заболевания возможно проведение пренатальной диагностики - на ранних сроках беременности определить, будет ли ребенок болен или здоров.
Следует также отметить, что мать пациента в ряде случаев может не являться носителем заболевания и риск повторного рождения в семье пациента минимальный.
Для определения носительства МПС II используется ДНК-анализ. Определение активности фермента не всегда является достоверным методом.
Все семьи с МПС II должны обязательно пройти медико-генетическое консультирование и получить полную информацию от врача-генетика о риске повторного проявления данного заболевания в семье или обсудить другие вопросы, связанные с наследованием заболевания. В России медико-генетические консультации работают в каждом регионе.
Как устанавливают диагноз.
Врачи на основании клинических симптомов могут заподозрить болезнь. Затем проводятся лабораторные тесты и инструментальное исследование. Поскольку разные типы МПС очень похожи по своим клиническим проявлениям, необходимо подтвердить диагноз с помощью лабораторных методов. На первом этапе проводится определение уровня экскреции ГАГ в моче, который выше у пациентов с МПС, чем у здоровых людей. Вторым этапом проводится измерении активности фермента идуронат-сульфатазы в клетках крови, пятнах высушенной крови или культуре кожных фибробластов. В дальнейшем рекомендуется проведение ДНК диагностики (если активность фермента была снижена) у ребенка, а затем у матери, для уточнения является ли она носителем болезни.
Клинические проявления синдрома Хантера.
Степень выраженности клинических проявлений при синдроме Хантера различна. Известны крайне тяжелые формы заболевания, которые проявляются уже в раннем детстве, и довольно легкие, мягкие формы болезни. В некоторых случаях наличие синдрома Хантера не влияет на продолжительность жизни пациента, но качество жизни, безусловно, страдает при всех формах болезни.
Основная задача врачей, близких и самого пациента сделать жизнь при синдроме Хантера максимально комфортной, снизить риск тяжелых осложнений, замедлить прогрессирование болезни, смягчить основные симптомы заболевания.
Далее описаны возможные проблемы, которые могут возникнуть у пациентов с синдромом Хантера. Однако с учетом большой вариабельности клинических проявлений, они могут встречаться далеко не у каждого пациента даже в одной семье.
Необходимо понимать, что синдром Хантера - прогрессирующее мультисистемное заболевание и проблемы пациентов не ограничиваются поражением скелета и суставов - страдает нервная система, орган зрения, слуха, сердечно-сосудистая и бронхо-легочная системы.
Раннее развитие, рост.
Дети с тяжелыми формами синдромом Хантера как правило рождаются крупными и до 2 лет прибавляют в росте и весе быстрее, чем обычные дети. В более старшем возрасте прибавка массо-ростовых показателей приостанавливается, и пациенты с МПС II имеют более низкий по сравнению со здоровыми сверстниками рост. При более легких формах рост может быть в норме.
Умственное развитие.
Умственное развитие детей с синдромом Хантера зависит от формы заболевания. При тяжелом течении болезни вследствие накопления гликозаминогликанов (ГАГов) в головном мозге в возрасте от 2 до 4 лет постепенно отмечается задержка психоречевого развития, а в последствии дети теряют ранее приобретенные навыки. Степень интеллектуального дефицита варьирует у различных пациентов: некоторые мальчики с синдромом Хантера способны произнести лишь несколько слов, другие могут говорить развернутыми предложениями, читать и рассказывать стихи. Многие родители отмечают, что очень важно заниматься с ребенком как можно больше, особенно в раннем возрасте, до того, как болезнь затронула интеллектуальные функции. Даже после утраты речи дети сохраняют способность к эмоциональным переживаниям, способны понимать своих близких, испытывать радость и огорчение.
У пациентов с легкой формой синдрома Хантера интеллект может быть в пределах нормы. Некоторые взрослые пациенты имеют высшее образование и высокий социальный статус.
Внешние особенности.
Внешний вид пациентов с тяжелой формой синдрома Хантера необычен и они больше похожи друг на друга, чем на своих родителей и здоровых братьев и сестер. Изменения строения лица обозначают специальным термином лицевой дизморфизм, или огрубление черт лица. У пациентов крупная голова, короткая шея, круглое лицо, широкий нос с широкой переносицей. Это в большей степени характерно для тяжелой формы болезни. При легкой и промежуточной форме заболевания особенности внешнего вида столь незначительны, что могут быть видимы только врачам, а близкие и знакомые могут их совершенно не замечать.
При МПС II кожа толстая и жесткая, что затрудняет забор крови и использование внутривенных катетеров.
Скелет, опорно-двигательная и костно- суставная система.
При МПС II типа, как и при всех других формах мукополисахаридозов, существуют проблемы с формированием и ростом костей. Поражение многих костей, с изменением их формы называют множественным дизостозом. При тяжелой форме синдрома Хантера изменяется строение позвонков. Один или два позвонка в середине спины иногда бывают уплощены больше, чем остальные и слегка смещены. Такое смещение позвонков может быть причиной р искривления позвоночника (кифоз, сколиоз). Обычно при данном заболевании искривление позвоночника небольшое и редко нуждается в хирургическом лечении. Если искривление позвоночника или сколиоз прогрессирует, то требуется оперативное лечение.
Самые серьезные, опасные и жизнеугрожающие проблемы связаны с деформацией и особенностями строения шейного отдела. Если спинной мозг будет сдавлен или поврежден (шейная миелопатия), нарушается иннервация всех частей тела, что приведет к слабости конечностей (парезы), нарушениям ходьбы, контроля над тазовыми функциями (мочеиспускание и дефекация), а иногда даже дыхания.
Тугоподвижность суставов характерна для всех форм мукополисахаридозов. С годами тугоподвижность суставов может прогрессировать и стать причиной болей. Из-за ограничения подвижности суставов и особенностей строения мелких костей кисти, пальцы рук становятся жесткими и искривляются, формируя так называемую «когтистую кисть». Из-за тугоподвижности крупных суставов и особенностей строения костей пациенты ходят с слегка согнутыми коленями и бедрами. У некоторых пациентов развивается Х-образное искривление нижних конечностей (вальгусная деформация). Большинство врачей считают, что данная деформация носит приспособительный характер, помогая пациенту распределять вес, поэтому оперативную коррекцию в раннем возрасте лучше не проводить. Кроме того, в связи с слабостью связочного аппарата и нарушениях структуры костей, операция может быть неэффективной, и деформация через некоторое время вновь вернется.
В ряде случаев возникает поражение головок бедренных костей (асептический некроз), что может приводить к болевому синдрому и изменению походки по типу утиной .
Органы дыхания.
Нарушение дыхательной системы у пациентов с МПС связано как с особенностями строения скелета, хрящей трахеи и ребер, так и с накоплением ГАГ в мягких тканях (увеличиваются аденоиды, слизистые, выстилающие дыхательные пути становятся рыхлыми, гипертрофированными, в результате чего просвет дыхательных путей уменьшается).
Трахея у пациентов с МПС более гибкая и мягкая, из-за неправильного строения образующих ее хрящевых колец, кроме того, она сужается из-за скопления слизи. Процесс дыхания у пациентов с МПС нарушен. Важно понимать, что недостаточное снабжение тканей кислородом (гипоксия) влияет на функцию всех органов, поэтому улучшение дыхательной функции - одна из первоочередных задач.
Проблемы с дыханием усугубляет измененное строение грудной клетки: вследствие нарушения сочленения между ребрами и грудиной грудная клетка «жесткая» и не может двигаться свободно, не позволяя легким набрать большой объем воздуха. Проблема усугубляется еще и тем, что увеличенные печень и селезенка «поджимают» диафрагму и затрудняют нормальную экскурсию легких. Эти особенности приводят к тому, что пациенты хуже переносят инфекции верхних дыхательных путей и легких.
Первыми симптомами нарушений функции верхних дыхательных путей могут служить ночной храп, шумное дыхание, обструктивное ночное апное (кратковременные, до нескольких секунд задержки дыхания во время ночного сна). Такие проявления должны настораживать, так как в дальнейшем могут прогрессировать и приводить к развитию осложнений со стороны других органов (сердце, головной мозг).
Пациенты с МПС склонны к развитию отитов, ринитов и воспалению легких, поэтому антибактериальную терапию следует начинать уже на ранних стадиях заболевания. Несомненно, нужно консультироваться со специалистами, а не заниматься самолечением.
Несмотря на редкость и тяжесть заболевания, следует помнить, что вакцинация пациентам с МПС обязательна, так как помогает предотвратить развития заболеваний, поражающих легкие, в том числе важно не пропустить вакцинацию против пневмококковой инфекции.
Ротовая полость и зубы.
У пациентов с МПС II зубы покрыты хрупкой эмалью, что приводит к быстрому развитию кариеса. Очень важно тщательно ухаживать за зубами и регулярно их чистить.
Сердечно-сосудистая система.
Практически у всех пациентов с МПС II наблюдается изменения со стороны клапанного аппарата (уплотнение створок и хорд клапанов).
При осмотре пациентов с синдромом Хантера врач может обратить внимание на наличие «шумов» в сердце. Как правило, это связано с поражением клапанов: поврежденный клапан закрывается неплотно, при сокращении сердца небольшое количество крови двигается в обратном направлении, что и вызывает шум, который слышит врач. Чаще всего поражаются аортальный и митральный клапаны.
Поражение легких, о котором написано выше, также может стать причиной изменений со стороны сердца. Прокачивание» крови через измененные легкие, приводит к перегрузке правых отделов сердца и развивается правосторонняя сердечная недостаточность.
При тяжелой форме синдрома Хантера вследствие накопления гликозаминогликанов непосредственно в сердечной мышце может развиться кардиомиопатия.
Брюшная полость.
При синдроме Хантера печень и селезенка увеличены из-за накопления ГАГ (гепатоспленомегалия). Увеличение печени обычно не приводит к нарушению ее функции, но может влиять на переносимость той или иной пищи, а также усугублять дыхательные проблемы.
При мукополисахаридозах, как правило, живот увеличен в объеме за счет гепатоспленомегалии и слабости прямых мышц живота. Также часто возникают сочетанные или изолированные грыжи (пупочная, паховая, пахово-мошоночной и средней линии живота). Как правило, планового оперативного лечения требуют паховые грыжи, однако грыжи могут возникнуть вновь. Пупочные грыжи небольших размеров обычно не требуют оперативного лечения. Решение о необходимости операции должно приниматься совместно с лечащим врачом: показанием к срочной операции служит ущемление грыжевого выпячивания.
У пациентов с МПС II нередко наблюдается неустойчивый стул (запоры или диарея). Причина этого до конца непонятна. Возможно, нарушается функция вегетативной нервной системы, поскольку ГАГ накапливаются в нервных клетках кишечника. Диарея может исчезать с возрастом, но во время приема антибиотиков может появляться вновь. Если диарея возникла из-за приема антибиотиков, врачи могут назначить препараты, способствующие нормализации микрофлоры кишечника. Если пациент мало двигается, то могут развиться запоры. В этом случае эффективно увеличение в рационе количества грубой пищи (клетчатки).
Нервная система.
Задержка и регресс психомоторного развития при МПС II связано с непосредственным накоплением ГАГ в клетках мозга. Также свою лепту вносят неадекватная вентиляция и гипоксия головного мозга, повышение внутричерепного давления вследствие гидроцефалии, нарушение познавательных способностей вследствие снижения зрения и слуха. Грозным осложнением при тяжелых формах МПС II является нарушение циркуляции спинномозговой жидкости c развитием гидроцефалии. В этом случае пациенты жалуются на головные боли, у детей обращают на себя внимание беспокойство, рвота, задержка развития. Необходима консультация врача нейрохирурга для решения вопроса о необходимости оперативного или медикаментозного лечении данного осложнения.
Если возникают подозрения на гидроцефалию, то необходимо провести компьютерную томографию или МРТ. Осмотра глазного дна врачом-офтальмологом недостаточно для постановки диагноза, гидроцефалия у детей с МПС II может протекать и без застойных изменений на глазном дне.
Оперативное лечение гидроцефалии заключается в том, что в желудочки головного мозга вводят тонкую трубку (шунта), которая откачивает лишнюю жидкость в брюшную полость. У такого шунта есть чувствительный к давлению клапан, который позволяет откачивать цереброспинальную жидкость, когда давление спинномозговой жидкости становится слишком высоким.
Не менее грозным осложнением МПС является сдавление спинного мозга в позвоночном канале из-за утолщения оболочек спинного мозга с нестабильностью позвонков, чаще- в верхнешейном отделе. Сдавление приводит к тяжелым неврологическим осложнениям, часто необратимым - нарушении походки, ограничение движений конечностями, теряется контроль над мочеиспусканием и дефекацией, нарушается дыхание. Раннее хирургическое вмешательство имеет решающее значение в устранении стеноза.
Еще одним осложнением со стороны нервной системы может быть карпальный синдром (запястный синдром, туннельный синдром) - распространенная проблема у пациентов с МПС. Нервы проходят через запястье между запястными костями и связками. Утолщение связок за счет накопления ГАГ оказывает давление на нервы. Проявлением этого синдрома могут быть боль и онемение пальцев рук и трудности c захватом предметов.
Для диагностики измеряют скорость проведения нервного импульса в области кисти. Это простая процедура, позволяющая установить наличие или отсутствие повреждения нервов.
Некоторые нарушения нервной системы (двигательные расстройства) являются вторичными и в большей степени связаны с поражением скелета.
Орган зрения.
Накопление ГАГ происходит во многих тканях, в том числе и в роговице, поэтому может наблюдаться ее помутнение. Одним из признаков изменения роговицы является непереносимость яркого света, так как помутнение вызывает неправильное преломление света. В этом случае могут помочь солнечные очки. Если помутнение роговицы тяжелое - ухудшается зрение, особенно при тусклом свете.
Отложение ГАГ в сетчатке может привести к потере периферического зрения и никталопии («куриной слепоте»). Ребенок может пугаться и отказываться ходить в темное время суток. Желательно оставлять ночник включенным в спальне и коридоре. Иногда могут возникать проблемы со зрением, вызванные изменениями в сетчатке глаза или глаукомой (повышенным внутриглазным давлением), поэтому регулярные осмотры врачом-офтальмологом необходимы. С помощью специальных исследований врач-офтальмолог поможет определить, из-за чего происходит ухудшение зрения.
Орган слуха.
При мукополисахаридозах тугоухость может быть нейросенсорная (связанная с нарушением чувствительных (волосковых) клеток в улитке), кондуктивная (связанная с нарушением звукопроводящих путей) или смешанная (комбинация двух типов). При синдроме Хантера тугоухость, чаще носит смешанный характер и прогрессирует с возрастом. Различают 3 степени тугоухости - легкую, умеренную и тяжелую. В зависимости от типа и тяжести поражения слуха применяют различные подходы к коррекции. Крайне важно, как можно раньше заметить признаки снижения слуха, так как без коррекции тугоухость мешает нормальному развитию и обучению пациентов. Фактором, усугубляющим нарушение слуха, являются частые инфекции среднего уха (отиты).
Лечение, наблюдение и плановые обследования.
Врачами экспертами из разных стран были созданы рекомендации по наблюдению, диагностике и лечению пациентов с МПС II типа. В данном разделе мы кратко расскажем о них.
Наблюдение, плановые обследования и тесты.
Для того, чтобы оценивать состояние пациента, эффект проводимой ферментной терапии, физиотерапии существуют различные тесты и шкалы. Очень важно не отказываться от проведения этих исследований, потому что они помогают врачам объективно оценивать состояние пациента, обосновать лечение или ввести изменения в программы реабилитации и абилитации.
Самым известным является 6 минутный тест ходьбы. Суть этого теста очень простая- оценить выносливость пациента. Пациенту предлагают ходить по длинному коридору 6 минут. Тест оценивается количеством пройденных шагов за это время. Когда проводили первые клинические испытания препарата для лечения МПС разных типов, исследователи оценивали этот показатель до и после начала ферментной терапии и сравнивали с группой пациентов, получавших плацебо. Именно этот тест показал, что ферментная заместительная терапия улучшает выносливость пациентов и их двигательную активность.
Чтобы оценить степень ограничения дыхания, врач может провести легочные функциональные тесты. Легочные функциональные тесты определяют, какой максимальный объем воздуха может вдохнуть пациент, и насколько быстро происходит газообмен. Эти тесты могут выявить заболевания легких, определить степень поражения и оценить эффективность лечения. Тесты обычно выполняются с использованием специального оборудования. Во время исследования нужно по команде вдыхать, задерживать воздух, выдыхать. Исследование функции легких не представляют риска здоровью.
Выслушивание (аускультация) сердца должно быть обязательным и регулярным исследованием для пациентов с мукополисахаридозами. Важным методом изучения сердца является ультразвуковой - эхокардиография (Эхо-КГ), которая безопасна, безболезненна и высокоинформативна. Современные приборы позволяют получить одно-, двух- и трехмерное изображение сердца, определить скорость кровотока и давление в различных его отделах, определить направление и турбулентный характер кровотока. Эхо-КГ рекомендуют проводить по показаниям, но не реже 1 раза в год. Это исследование необходимо, чтобы обнаружить любые проблемы с сердцем (увеличение размеров, нарушение сократительной функции, поражение клапанов).
Необходимо регулярно (два раза в год) проводить проверку слуха, для того чтобы сразу же начать лечение и максимально сохранить возможность учиться и общаться.
Магнитная резонансная томография.
МРТ позвоночника должна проводится ежегодно, с особенным фокусом на области, в которых может развиваться компрессия спинного мозга - шейный, грудной, грудопоясничный отделы. Пациенты с синдромом Хантера должны наблюдаться у хирурга-ортопеда, чтобы контролировать состояние шейного отдела позвоночника. Важно оценивать результаты исследований в динамике, поэтому все снимки следует хранить и предоставлять при каждом следующем исследовании врачам. Компьютерную томографию позвоночника проводят, как правило перед планируемым оперативным лечением.
Рентгенография.
Рентген шейного и грудо-поясничного отделов позвоночника в двух проекциях следует проводить каждые 1-3 года. Это исследование провести технически бывает проще, чем МРТ, кроме того рентгенография дает больше информации о строении позвонков.
Симптоматическое лечение.
Основная цель симптоматического лечения - скорректировать вызванные заболеванием изменения.
Скелет и опорно-двигательная система костно- суставная система.
Важно найти баланс между возможностью жить максимально полной жизнью и не допускать осложнений заболевания, связанными с особенностями строения скелета. С одной стороны, не следует чрезмерно ограничивать и опекать пациента, но важно помнить, что некоторые виды физической активности, такие как кувыркание, стойка на голове и ныряние должны быть полностью исключены из-за нестабильности шейного отдела. Разрешаются легкие прыжки, но нельзя допускать самостоятельные прыжки на обе ноги, потому что система опоры и координации движений у пациентов не совсем развита. Родителям школьников нужно обязательно сообщить об этом учителю физкультуры.
Пациенты с синдромом Хантера должны вести подвижный образ жизни, для поддержания функционирования суставов и улучшения общего состояния здоровья. Врач-физиотерапевт может посоветовать различные комбинации ежедневных упражнений.
Интенсивная терапия для улучшения подвижности суставов и позвоночника, а также для укрепления спинной и брюшной мускулатуры рекомендована для всех пациентов. Чтобы уменьшить последствия гиперлордоза, необходимо укреплять все группы грудной мускулатуры, при этом нужно проводить терапию, направленную и на развитие пояснично-крестцового отдела. Необходимо следить за тем, чтобы пациент не перенапрягался и не уставал чрезмерно, поэтому рекомендуется тщательно изучить его физическое состояние и соответственно проводить терапию.
Родителям рекомендуется проводить такие занятия дома, сочетая активные и пассивные упражнения. Комплекс занятий должен включать:
- упражнения на выработку осанки и чувства равновесия;
- упражнения на растяжение;
- водные процедуры и занятия спортом в воде, особенно для пожилых пациентов. Расслабляющий массаж и подводный массаж оказывают весьма благоприятное действие.
Отдельного внимания требуют деформированные ступни и кисти.
Чтобы поддерживать подвижность ступней необходимо проводить гимнастику, лучше всего дома или во время игр. Для снятия чрезмерного мышечного напряжения необходима ортопедическая обувь, стельки и вкладыши, которые выполняют поддерживающую функцию, в некоторых случаях - ортезы. Ванночки, массаж ног также необходимы.
Важно выполнять упражнения на растяжку мышц задней поверхности бедра и голени.
Для улучшения мелкой моторики кистей рук рекомендована интенсивная гимнастика для пальцев и ладошек, которую родители могут проводить дома. Лучше всего ввести ее в повседневные домашние ритуалы, например, во время еды за столом. Игры с участием ладоней и пальцев очень по душе детям, но во время упражнений на растяжение могут появиться жалобы на боль и неприятные симптомы. В данном случае хорошо помогают теплые ванночки для рук, подушечки с прогретыми зернами или мхом, торфом, которые пациент держит в руках во время игр.
После интенсивных занятий электротерапия, ручной массаж, водный массаж, терапия лечебной грязью, занятия на водных тренажерах снимают боль и приносят облегчение.
При проведении всех активных видов терапии следует обращать особое внимание на ритм дыхания и давать достаточное количество перерывов для отдыха и восстановления дыхания.
Хирургическое лечение.
Существуют различные мнения о необходимости хирургического вмешательства. Но оперативное вмешательство несет определенные риски и проводить их следует в случаях острой необходимости. Одну из больших сложностей при МПС представляет проведение анестезии. Интубация у людей с МПС требует определенного навыка и должна выполняться опытным врачом. Нестабильность шейного отдела позвоночника у пациентов с МПС увеличивает риск травматического повреждения, в том числе шейного отдела спинного мозга, при ведении анестезии, так как многие анестезиологические пособия связаны с максимальным разгибанием шеи. В этом случае нужно принимать специальные меры предосторожности. Если пациент попал в критическом состоянии в больницу, необходимо сообщить анестезиологу, что возможны проблемы с шеей и интубацией. Дыхательные пути, как правило, сужены, поэтому может потребоваться эндотрахеальная трубка меньшего диаметра. Сама установка такой трубки - очень трудный процесс, и возможно потребуется использование гибкого бронхоскопа, чтобы сделать это аккуратно.
Нестабильность шейного отдела позвоночника корректируется с помощью операции (шейный спондилодез). С помощью костных фрагментов или искусственных материалов формируется опора, объединяющая два верхних позвонка и основание черепа.
Орган слуха.
Нейросенсорная и кондуктивная тугоухость в большинстве случаев могут компенсироваться подбором слуховых аппаратов (слуховые импланты среднего уха).
Сердечно- сосудистая система.
В некоторых случаях может потребоваться хирургическая операция для замены поврежденных клапанов.
Инфекции.
Важно, чтобы осуществлялся хороший уход за зубами, так как разрушенные зубы причиняют сильный дискомфорт и являются очагами инфекции. Необходимо регулярно чистить зубы, использовать растворы для полоскания. Но даже при самой тщательной заботе о зубах, могут развиваться воспалительные процессы. Раздражительность, плач и беспокойство иногда могут быть единственными симптомами проблем с зубами. Перед оперативным лечением зубов пациентам, у которых уже диагностировано поражение клапанов сердца, необходим профилактический прием антибиотиков перед и после лечения. Это вызвано тем, что некоторые бактерии из ротовой полости могут проникнуть в кровоток и вызвать инфекционный процесс на пораженном клапане. Если необходимо удаление зуба под анестезией, это должно быть сделано в больнице, а не в стоматологической поликлинике, под наблюдением опытного врача-анестезиолога-реаниматолога и врача-стоматолога.
Лечение ОРВИ у пациентов с МПС лучше также проводить под пристальным вниманием врача. Следует помнить об особенностях применения стандартных препаратов у этой группы пациентов. Например, такие лекарства как антигистаминные препараты могут сушить слизистую, делая ее толще, противоотечные или сосудосуживающие средства могут повысить кровяное давление и сузить кровеносные сосуды, что нежелательно при МПС.
Из-за особенностей строения позвоночника и грудной клетки, пациентам с синдромом Хантера сложнее справиться с инфекцией, если она затрагивает легкие, поэтому врачи даже при незначительной инфекции могут назначать антибиотики.
Чтобы нормализовать циркуляцию воздуха в легких, рекомендуется проводить игры с мыльными пузырями, ватой, соломинками для напитков, бумажными пакетами и другими предметами, требующими активизации работы дыхательной системы. Возможны игры с воздушными шарами или мячами. Для детей постарше или подростков можно разработать зарядку на растяжение мускулов грудной клетки, которую родители смогут проводить самостоятельно.
Пассивные упражнения для грудной клетки применяются для пациентов с острыми инфекциями дыхательных путей или для пациентов, которые не могут самостоятельно двигаться. Упражнения помогают более эффективному отделению слизи. К ним относятся потягивания, растяжения, потряхивания, массаж и вибрации.
Диетотерапия.
Специальная диета не сможет предотвратить накопление ГАГ, так как они синтезируются в клетках, а не поступают с пищей. Поэтому ограничения в диете у пациентов с МПС не нужны, они должны питаться обычно в соответствии с возрастными потребностями.
Взрослая жизнь.
Пациентам с мягкой формой заболевания необходимо научиться быть независимыми от своих семей. Подростку и взрослому нельзя замыкаться в себе. Нужны друзья, общение и навыки самостоятельной жизни.
Поскольку пациенты с мягкой формой синдрома имеют нормальный интеллект, необходимо приложить все усилия, чтобы они получили хорошее образование.
Подростки с легкой формой синдрома Хантера проходят нормальные стадии полового созревания. У таких пациентов могут быть дети. Все дочери мужчины с синдромом Хантера будут носителями заболевания, но его сыновья будут подвержены заболеванию только в случае, если мать является носителем.
Где в России занимаются диагностикой и лечением.
В каждом из регионов определены лечебные учреждения, в которых пациенты получают и патогенетическое лечение и проходят все необходимые исследования.
Общественные организации и фонды России.
МПС II типа входит в перечень орфанных заболеваний, лечение которых проводится за счёт средств государства. Помочь пациентам получить лечение, повысить информированность общества о редких болезнях, а также добиваться продвижения законодательных инициатив в области орфанных заболеваний могут общественные организации.
Помощь семьи.
Конечно, многое зависит от врача, сколько он знает про ваше заболевание, как правильно он назначил лечение и как хорошо он объяснил вам принципы терапии. Не забывайте - от семьи зависит успех лечения не в меньшей степени. Нужно соблюдать рекомендации, ни при каких условиях не терять надежду и самому стать экспертом в своем заболевании. Читайте литературу, общайтесь с семьями, не стесняйтесь задавать вопросы. И даже если вы не победите болезнь полностью, изменить жизнь к лучшему, сделать родного вам человека счастливым в ваших силах.
Заботиться о пациенте с тяжелым заболеванием - очень трудная задача. Родители тоже нуждаются в полноценном отдыхе, а это не всегда получается. Если в семье растут и другие дети, они также требуют внимания родителей. Многие родители обращаются за помощью к волонтерам или социальным работникам. Если в вашем городе существуют такого рода поддержка, обязательно воспользуйтесь ей.
Пациенты с МПСII могут помочь своим родственникам, просто сообщив им о необходимости пройти диагностику. Если диагноз будет установлен рано - до начала необратимых изменений внутренних органов, лечение будет гораздо эффективнее. Тестирование также необходимо для выявления носительниц болезни, поскольку они имеют высокий риск передачи заболевания своим сыновьям и должны иметь эту информацию. Лечащий врач или врач-генетик не имеет права разглашать медицинскую информацию, поэтому судьба родных - целиком в руках самих пациентов.
Родные братья и сестры, все родственники по материнской линии - дяди, тети и двоюродные братья и сестры должны быть проинформированы о необходимости тестирования.
Проведение молекулярно-генетического анализа, направленного на выявление семейной мутации гена IDS показано следующим родственникам пациента:
• мать.
• братья и сестры.
• сводные братья и сестры по матери.
• дети дочерей.
• братья и сестры матери.
• дети сестер.
• дети племянниц.
• двоюродные братья и сестры по материнской линии.
• дочери внуков (правнучки) по линии дочерей.
• дети внучек (правнуки и правнучки) по линии дочерей.
Приложение Г1-ГN.
Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях.Приложение Г1 Классификация мукополисахаридозов.
| МПС | Подтип | Синдром | Ген | Ферментный дефект | Локус | OMIM |
| I | МПС I H | Гурлер | IDUA | Дефицит альфа-L-идуронидазы | 4p16,3 | 607014 |
| МПС I H/S | Гурлер-Шейе | 607015 | ||||
| МПС I S | Шейе | 607016 | ||||
| II | МПС II | Хантера | IDS | Дефицит идуронат-2-сульфатазы | Xq28 | 309900 |
| III | МПС IIIА | Санфилиппо | SGSH | Дефицит гепаран-N-сульфатазы | 17q25,3 | 252900 |
| МПС IIIВ | NAGLU | Дефицит N-ацетил-α-D-глюкозаминидазы Дефицит N-ацетил-α-глюкозаминидазы | 17q21,2 | 252920 | ||
| МПС IIIС | HGSNAT | Дефицит гепаран-α-глюкозаминид N-ацетилтрансферазы | 8p11,21 | 252930 | ||
| МПС IIID | GNS | Дефицит N-ацетилглюкозамин-6- сульфатазы | 12q14 | 252940 | ||
| IV | МПС IVА | Моркио | GALNS | Дефицит галактозамин-6-сульфатазы | 16q24/3 | 253000 |
| МПС IVВ | GLB1 | Дефицит β-галактозидазы | 3p21,33 | 253010 | ||
| VI | МПС VI | Марото-Лами | ARSB | Дефицит N-ацетилгалактозамин-4-сульфатазы | 5q14,1 | 253200 |
| VII | МПС VII | Слая | GUSB | Дефицит β-глюкуронидазы | 7q21,11 | 253220 |
| IX | МПС IX | Недостаточность гиалуронидазы | HYAL1 | Дефицит гиалуронидазы | 3p21,31 | 601492 |
Приложение Г2 Выраженность клинических проявлений МПС II в разном возрасте.
| Система | Симптом | Дети | Подростки/ взрослые |
| Сердечно-сосудистая | Кардиомиопатия | + | + |
| Утолщение створок клапанов | +++ | +++ | |
| ЦНС | Нарушение поведения | ++ | ++ |
| Цервикальная миелопатия | + | + | |
| Гидроцефалия | ++ | ++ | |
| Задержка и отставание в развитии | +++ | ++ | |
| Судороги | + | ++ | |
| Нарушение глотания | + | ± | |
| Пищеварительная система | Диарея | + | ± |
| Гепатоспленомегалия | +++ | +++ | |
| Орган слуха | Тугоухость | ++ | ++ |
| Рецидивирующий средний отит | ++ | ++ | |
| Орган зрения | Дистрофия сетчатки | ± | ± |
| Скелетно- мышечная | Нестабильность атланто-окципитального сочленения | + | + |
| Туннельный карпальный синдром | ++ | ++ | |
| Грубые черты лица | +++ | ++ | |
| Дисплазия ТБС | ++ | ++ | |
| Множественный дизостоз | + | + | |
| Грыжи | +++ | ++ | |
| Контрактуры суставов | +++ | +++ | |
| Кифоз | ++ | + | |
| Макроцефалия | +++ | ++ | |
| Дыхательная | Обструктивное апноэ во сне | +++ | +++ |
| Рестриктивное заболевание легких | + | + | |
| Обструкция верхних дыхательных путей | +++ | +++ | |
| Специаль- ные лабораторные тесты | Дерматан сульфат в моче | ↑↑ | ↑↑ |
| Гепаран сульфат в моче | ↑↑ | ↑↑ | |
| Идуронидаза | ↓↓↓ | ↓↓↓ | |
| Общие ГАГ в моче | ↑↑ | ↑↑ |
Приложение Г3 Частота проведения обследования у пациентов с МПС II типа.
| Исследования | Первоначальная оценка | Каждые 3 мес | Каждые 6 мес | Каждые 12 мес | Один раз в 2 года |
| Прием врача-генетика | Х | Х | |||
| Подтверждение диагноза | Х | ||||
| Анамнез болезни | Х | ||||
| Клинический осмотр терапевта | Х | Х | |||
| Рост, вес, окружность головы | Х | Х | |||
| Выносливость1 | Х | Х | |||
| Осмотр врача-невролога | Х | Х | |||
| Осмотр врача-нейрохирурга | Х | Х | |||
| Компьютерная томография или МРТ головного мозга | Х | Х | |||
| Электроэнцефалограмма | Х | Х | |||
| Стимуляционная ЭНМГ | Х | Х | |||
| Осмотр врача-оториноларинголога | Х | Х | |||
| Осмотр врача-сурдолога | Х | Х | |||
| Аудиометрия | Х | Х | |||
| Осмотр врача-офтальмолога | Х | Х | |||
| Оценка остроты зрения | Х | Х | |||
| Офтальмоскопия | Х | Х | |||
| Исследование роговицы | Х | Х | |||
| Осмотр врача-пульмонолога | по показаниям | ||||
| Определение функции внешнего дыхания (ФВД) | Х | Х | |||
| Кардиореспираторный мониторинг | Х | Х | |||
| Осмотр врача-кардиолога | Х | Х | |||
| Электрокардиограмма | Х | Х | |||
| Эхокардиография | Х | Х | |||
| Осмотр врача-ортопеда | Х | Х | |||
| Рентгенографии скелета | Х | Х | |||
| УЗИ органов брюшной полости | Х | Х | |||
| Осмотр врача-физиотерапевта | По показаниям | ||||
| Прием врача по лечебной физкультуре | По показаниям | ||||
| Осмотр врача-стоматолога | По показаниям | ||||
| Лабораторные исследования | |||||
| Определение ГАГ | Х | Х | |||
| Биохимический анализ крови ( АЛТ, АСТ, общий и прямой билирубин, холестерин, триглицериды) | Х | Х | |||
1-Для детей старше 3 лет; расстояние, пройденное за 6 минут (предпочтительным является тот же промежуток времени, что и в предыдущих тестах этого пациента); число ступеней, пройденных вверх за 3 минуты. Оцениваются показатели сатурации SpO2, ЧДД, ЧСС до и после нагрузки.
Приложение Г4 Тест 6 минутной ходьбы (6MWT).
Название на русском языке: тест 6-минутной ходьбы.Оригинальное название (если есть): The six minute walking test (6MWT).
Источник (официальный сайт разработчиков, публикация с валидацией): Laboratories, A. T. S. с. o. P. S. f. с. P. F. (2002). ATS statement: guidelines for the six-minute walk test. Am J Respir сrit сare Med 166(1): 111-117.
Тип (подчеркнуть):
Шкала оценки.
Индекс.
Вопросник.
Другое.
Назначение: определение выносливости пациентов с целью оценки эффективности терапии.
Содержание (шаблон): В тесте оценивается дистанция в метрах, пройденная пациентом за 6 минут без вынужденных остановок.
Ключ (интерпретация): проводится сравнение с результатами теста, проведенного ранее (до начала терапии, на фоне терапии и тд).
6MWT. Тест 6 - минутной ходьбы (6 minutes walking test, 6MWT).
Следует помнить, что для данного теста имеются следующие абсолютные противопоказания: нестабильная стенокардия напряжения и инфаркт миокарда, давностью до 1 месяца. Относительными противопоказаниями являются: ЧСС выше 120/мин в покое, систолическое АД >180 и диастолическое АД better 100 Стабильная стенокардия не является абсолютным противопоказанием для проведения теста, однако его следует проводить с осторожностью, на фоне приема антиангинальных препаратов по показаниям.
Если пациент находится на постоянной кислородной поддержке, скорость подачи кислорода при проведении теста должна сохраняться в соответствии с предписанием врача, назначившего и контролирующего терапию.
Проведение теста необходимо немедленно прекратить в случае появления:
• Боли в груди;
• Непереносимой одышки;
• Крампи в ногах;
• Резкой неустойчивости и пошатывания при ходьбе;
• Чрезмерного потоотделения;
• Резкого изменения цвета кожных покровов (бледности).
6MWT проводится в помещении, хорошо знакомом пациенту, имеющем достаточно длинный коридор с твердым покрытием. Длина проходимого пути должна составлять не менее 30 метров с разметкой каждые 3 метра, а также точками поворотов/разворотов.
Пациент получает инструкцию о необходимости идти с максимально возможной скоростью (но не бежать) в течение 6 минут.
В тесте оценивается дистанция в метрах, пройденная пациентом за 6 минут без вынужденных остановок.
Приложение Г5 Забор биоматериала для диагностики в пятнах крови.
| Кровь собирается на стандартную карточку-фильтр (№903), которая применяется для скрининга новорожденных в Российской Федерации или аналогичную для получения сухого пятна крови. Кровь может быть, как капиллярная (из пальца, пятки), так и венозная. Венозная кровь собирается в пробирку, аккуратно перемешивается и затем быстро с помощью пипетки наносится на фильтр по 25-50 мкл крови на каждую выделенную область. Необходимо хорошо пропитать выделенную область на фильтре ( 1). Предпочтительно собирать образцы после еды через 40 минут - 1 час. Возможно также осуществить забор крови и натощак. На карточке-фильтре обязательно должны быть четко указаны ФИО, кем и откуда направлен пациент, дата рождения и телефон лечащего врача (рисунок 2). Образец сухого пятна крови вкладывается в чистый конверт, либо в чистый файл. Карточка-фильтр не должна соприкасаться с грязной поверхностью и с образцами других пациентов. Необходимо приложить к образцам информированные согласия пациента или его законных представителей на проведение лабораторных исследований | Рисунок 1. Образец правильного нанесения крови на карточку-фильтр Рисунок 2. Образец карточки-фильтра |
Алгоритм действий медицинского персонала при взятии образцов крови.
• вымыть руки (гигиенический уровень), надеть перчатки;
• вымыть руки пациента (пятку ребенка, в случае, если кровь берется из пятки);
• протереть область прокалывания стерильной салфеткой, смоченной 70% спиртом, промокнуть сухой стерильной салфеткой; - проколоть стерильным одноразовым скарификатором;
• снять первую каплю крови стерильным сухим тампоном;
• мягко надавить для получения второй капли крови;
• приложить перпендикулярно тест-бланк к капле крови и пропитать его кровью насквозь;
• аналогичным образом нанести на тест-бланк 6-8 капель, вид пятен крови должен быть одинаковым с обеих сторон.
• высушить тест-бланк в горизонтальном положении на чистой обезжиренной поверхности не менее 4 ч без применения тепловой обработки и попадания прямых солнечных лучей;
• упаковать тест-бланки в чистый конверт таким образом, чтобы пятна крови не соприкасались.
Особенности при инфузионной терапии.
Некоторые пациенты могут получать инфузионную терапию, переливание компонентов крови, что может оказать влияние на результаты тестов. Например, при переливании плазмы крови могут быть получены ложно-отрицательные результаты, так как определяемые ферменты находятся в плазме и в клетках крови. Рекомендуется осуществить забор крови для ферментной и ДНК-диагностики не 9 ранее чем через 6-7 дней после переливания плазмы крови и через 7-10 дней после переливания компонентов крови.
Не допускается забор крови.
• сразу после проведения пациенту инфузионной терапии;
• сразу после заменного переливания крови.
Хранение и транспортировка биоматериала.
Образцы высушенных пятен крови можно хранить в обычной камере холодильника при +40С до отправки. Срок хранения до момента отправки не должен превышать 7 дней. Если хранить дольше и при более высокой температуре, то активность фермента даже в норме может снижаться, что приведет к ложно-положительным результатам.
|
|
Год актуализации информации
2019.
Связанные заболевания
Связанные клинические рекомендации
Связанные стандарты мед. помощи
- Стандарт медицинской помощи взрослым при мукополисахаридозе II типа
- Стандарт специализированной медицинской помощи детям при мукополисахаридозе II типа (ферментная заместительная терапия)
- Стандарт специализированной медицинской помощи детям при мукополисахаридозе II типа (диагностика и инициация ферментной заместительной терапии)
- Стандарт первичной медико-санитарной помощи детям при мукополисахаридозе II типа (ферментная заместительная терапия)