МКБ-10 коды
- МКБ-10
- D12.5 Доброкачественное новообразование сигмовидной кишки
- D12.6 Доброкачественное новообразование ободочной кишки неуточненной части
- D12 Доброкачественное новообразование ободочной кишки, прямой кишки, заднего прохода [ануса] и анального канала
- D12.8 Доброкачественное новообразование прямой кишки
- T91.1 Последствия перелома позвоночника
- D12.7 Доброкачественное новообразование ректосигмоидного соединения
- T88.9 Осложнение хирургического и терапевтического вмешательства неуточненное
- M96.0 Псевдоартроз после сращения или артродеза
|
|
Вступление
МКБ 10:
M96.0, M96.1, М96.3, T84.9, T88.9, T98.3, T91.1, T91.3.
Год утверждения (частота пересмотра):
2016 г. (пересмотр каждые 3 года).
ID:
КР445.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
на заседании Президиума АТОР г. Москва __ __________201_ г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации __ __________201_ г.
M96.0, M96.1, М96.3, T84.9, T88.9, T98.3, T91.1, T91.3.
Год утверждения (частота пересмотра):
2016 г. (пересмотр каждые 3 года).
ID:
КР445.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
на заседании Президиума АТОР г. Москва __ __________201_ г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации __ __________201_ г.
Профессиональные ассоциации
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).

 Список сокращений
Список сокращений
ВАШ. Визуально-аналоговая шкала10-балльная;
КТ - компьютерная томография;
ЛФК. Лечебная физкультура.
МРТ. Магнитно-резонансная томография;
МСКТ. Мультисрезовая компьютерная томография;
ПДС. Позвоночно-двигательный сегмент;
ТПФ. Транспедикулярная фиксация;
ЭОП. Электронно-оптический преобразователь;
ASIA. Шкала из классификации степени тяжести и уровня повреждения спинного мозга American Spinal Injury Association;
ODI. Oswestry disability index - индекс функциональной дееспособности для поясничного отдела позвоночника.
КТ - компьютерная томография;
ЛФК. Лечебная физкультура.
МРТ. Магнитно-резонансная томография;
МСКТ. Мультисрезовая компьютерная томография;
ПДС. Позвоночно-двигательный сегмент;
ТПФ. Транспедикулярная фиксация;
ЭОП. Электронно-оптический преобразователь;
ASIA. Шкала из классификации степени тяжести и уровня повреждения спинного мозга American Spinal Injury Association;
ODI. Oswestry disability index - индекс функциональной дееспособности для поясничного отдела позвоночника.
Термины и определения
Корригирующая вертебротомия. Оперативное вмешательство на позвоночнике, аключающееся в резекции задних структур (суставные отростки, дужка, педикулы) и исправления кифотической деформации за счет уменьшения высоты задних отделов позвоночника.
Ламинэктомический дефект. Послеоперационный дефект дужек, остистых отростков, над - и межостистых и желтых связок.
Остеолигаментозный комплекс. Комплекс анатомических образований позвоночника, включающий костные (педикулы, дуки, верхние и нижние суставные отростки, остистые отростки) и связочные (над - и межостистые связки, желтые связки) образования, обеспечивающие ротационную и фронтальную стабильность позвоночника.
Сагиттальный баланс туловища. Равновесное состояние суммы всех (в норме физиологических) изгибов позвоночника, при котором линия, проведенная через центр тела С7 позвонка и центр диска L5-S1, параллельна линии отвеса, и которое необходимо для оптимальной функции позвоночника.
Спондилодез. Оперативное вмешательство, направленное на создание неподвижности между смежными позвонками (сращения) с помощью установки между ними костного трансплантата.
Фасетэктомия. Оперативное вмешательство на позвоночнике, суть которого заключается в удалении межпозвоночных (фасеточных) суставов. Эта операция проводится как самостоятельная, так и в качестве этапа другой операции на позвоночнике (как расширение доступа к некоторым структурам).
Ламинэктомический дефект. Послеоперационный дефект дужек, остистых отростков, над - и межостистых и желтых связок.
Остеолигаментозный комплекс. Комплекс анатомических образований позвоночника, включающий костные (педикулы, дуки, верхние и нижние суставные отростки, остистые отростки) и связочные (над - и межостистые связки, желтые связки) образования, обеспечивающие ротационную и фронтальную стабильность позвоночника.
Сагиттальный баланс туловища. Равновесное состояние суммы всех (в норме физиологических) изгибов позвоночника, при котором линия, проведенная через центр тела С7 позвонка и центр диска L5-S1, параллельна линии отвеса, и которое необходимо для оптимальной функции позвоночника.
Спондилодез. Оперативное вмешательство, направленное на создание неподвижности между смежными позвонками (сращения) с помощью установки между ними костного трансплантата.
Фасетэктомия. Оперативное вмешательство на позвоночнике, суть которого заключается в удалении межпозвоночных (фасеточных) суставов. Эта операция проводится как самостоятельная, так и в качестве этапа другой операции на позвоночнике (как расширение доступа к некоторым структурам).
Описание
Посттравматические деформации грудного и поясничного отделов позвоночника. Состояния, характеризующиеся возникновением чрезмерных локальных или распространенных угловых изменений в позвоночных сегментах, возникших в результате консолидации травматического перелома позвонка (позвонков) в порочном положении либо в результате хирургического вмешательства по поводу перелома позвоночника.
Причины
Несмотря на успехи хирургии повреждений грудного и поясничного отделов позвоночника, остается актуальным вопрос поздних последствий травм грудных и поясничных позвонков. Причинами возникновения посттравматических деформаций позвоночника являются неадекватно примененный метод консервативного лечения, позднее выявление переломов позвоночника вследствие тяжести политравмы, сочетанной травмы, недиагностированные и нелеченные переломы позвонков. Отдельной категорией посттравматических деформаций следует считать вторичные деформации позвоночника после неудачно проведенного в остром периоде травмы оперативного лечения [1] Посттравматические деформации приводят к нарушению сагиттального баланса туловища и являются причиной возникновения болевых синдромов, функциональной несостоятельности грудного и поясничного отделов позвоночника, косметически неприемлемых деформаций [2].
Повреждения спинного мозга и его корешков чаще всего происходят на фоне тяжелых повреждений позвоночника. В силу обстоятельств, тяжести травмы, сопутствующих повреждений в остром периоде травмы не удается в ряде случаев проведение декомпрессивно-стабилизирующих операций на поврежденном отделе позвоночника, либо осуществляется декомпрессивная ламинэктомия без фиксации, либо с неэффективной при подобной тяжести травмы фиксацией за остистые отростки. В последующем, обычно к 10-12 неделям после травмы, формируется ригидная посттравматическая кифотическая деформация поврежденного отдела позвоночника, часто с ротационным и сдвиговым компонентом [3].
Повреждения спинного мозга и его корешков чаще всего происходят на фоне тяжелых повреждений позвоночника. В силу обстоятельств, тяжести травмы, сопутствующих повреждений в остром периоде травмы не удается в ряде случаев проведение декомпрессивно-стабилизирующих операций на поврежденном отделе позвоночника, либо осуществляется декомпрессивная ламинэктомия без фиксации, либо с неэффективной при подобной тяжести травмы фиксацией за остистые отростки. В последующем, обычно к 10-12 неделям после травмы, формируется ригидная посттравматическая кифотическая деформация поврежденного отдела позвоночника, часто с ротационным и сдвиговым компонентом [3].
Эпидемиология
По данным эпидемиологического исследования в США ежегодно регистрируется от 150000 до 170000 повреждений позвоночника и от 10 000 до 17 000 травм спинного мозга [4].
По данным исследований в Новосибирске в 2009 г., неосложненная травма позвоночника в условиях крупного промышленного города составила 31,7 случая на 100000 населения в год и представлена преимущественно населением трудоспособного возраста [5].
Посттравматическая деформация позвоночника достаточно часто является осложнением травмы позвоночника и представляет собой одну из важнейших задач в хирургии позвоночника.
По данным исследований в Новосибирске в 2009 г., неосложненная травма позвоночника в условиях крупного промышленного города составила 31,7 случая на 100000 населения в год и представлена преимущественно населением трудоспособного возраста [5].
Посттравматическая деформация позвоночника достаточно часто является осложнением травмы позвоночника и представляет собой одну из важнейших задач в хирургии позвоночника.
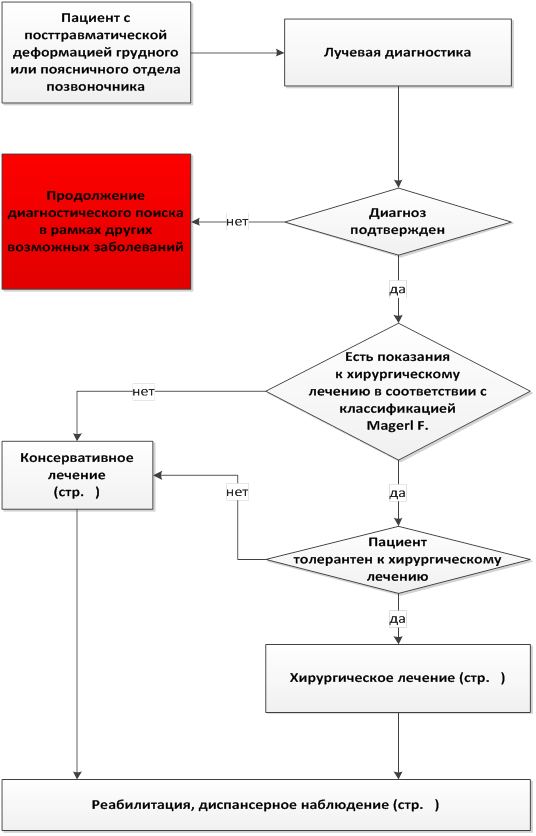
Классификация
По нашему мнению, классифицировать посттравматические деформации необходимо с учетом типов предшествующего повреждения. Для определения характера, предшествующего возникновению посттравматической деформации, используют классификацию F. Magerl и соавт. ( табл. 1), которая наиболее полно отражает морфологию повреждений грудных и поясничных сегментов, поскольку она универсальна для данного вида травм [6].
В соответствии с классификацией из практических соображений выделяют последствия повреждений типов А, В и С.
Посттравматические кифозы на почве повреждений типа А характеризуются наличием умеренно выраженного кифоза, обычно без наклона или сколиоза, при взрывном характере предшествующих переломов отмечается сужение позвоночного канала, при этом задние структуры остаются свободными от спонтанных костных блоков, не отмечается замыкания суставов поврежденного позвоночного сегмента.
Повреждения типа В формируются при сочетании компрессии с насильственной дистракцией (разрывом) передних или задних отделов позвоночного сегмента; повреждения типа С возникают при сочетании насильственного скручивания (ротации) с компрессией и дистракцией элементов позвонка. Эти самые тяжелые повреждения позвоночника сопровождаются разрушением всех трех столбов позвоночника и разной степенью (от С1 до С3) деформации позвоночного канала.
Посттравматические деформации, возникшие вследствие повреждений В и С характеризуются выраженным кифозом, признаками предшествующих повреждений заднего остеолиментарного комплекса, и кроме того сдвиговыми и осевыми деформациями поврежденного отдела позвоночника и позвоночного канала. В большинстве случаев при последствиях повреждений типов В и С встречаются спонтанные задние блоки, придающие деформации значительную ригидность.
Следует отдельно отметить группу пациентов с ранее проведенными операциями на позвоночнике. У этих пациентов наличие металлоконструкций, фиброзных и костных блоков может создать необходимость удаления металлоконструкций в условиях высокой ригидности деформации для более детального обследования и дальнейшего хирургического лечения.
В соответствии с классификацией из практических соображений выделяют последствия повреждений типов А, В и С.
Посттравматические кифозы на почве повреждений типа А характеризуются наличием умеренно выраженного кифоза, обычно без наклона или сколиоза, при взрывном характере предшествующих переломов отмечается сужение позвоночного канала, при этом задние структуры остаются свободными от спонтанных костных блоков, не отмечается замыкания суставов поврежденного позвоночного сегмента.
Повреждения типа В формируются при сочетании компрессии с насильственной дистракцией (разрывом) передних или задних отделов позвоночного сегмента; повреждения типа С возникают при сочетании насильственного скручивания (ротации) с компрессией и дистракцией элементов позвонка. Эти самые тяжелые повреждения позвоночника сопровождаются разрушением всех трех столбов позвоночника и разной степенью (от С1 до С3) деформации позвоночного канала.
Посттравматические деформации, возникшие вследствие повреждений В и С характеризуются выраженным кифозом, признаками предшествующих повреждений заднего остеолиментарного комплекса, и кроме того сдвиговыми и осевыми деформациями поврежденного отдела позвоночника и позвоночного канала. В большинстве случаев при последствиях повреждений типов В и С встречаются спонтанные задние блоки, придающие деформации значительную ригидность.
Следует отдельно отметить группу пациентов с ранее проведенными операциями на позвоночнике. У этих пациентов наличие металлоконструкций, фиброзных и костных блоков может создать необходимость удаления металлоконструкций в условиях высокой ригидности деформации для более детального обследования и дальнейшего хирургического лечения.
| Таблица 1 | |||||
| Универсальная классификация повреждений грудных и поясничных позвонков Magerl F., Aebi M., Gertzbein S.D., Harms J., Nasarian S. (1995) | |||||
| Тип А. Компрессия тела позвонка | Тип В. Повреждения передних и задних элементов с дистракцией | ||||
| А1. Вколоченный перелом | А2. Перелом с раскалыванием | A3. Взрывные переломы | В1. Связочный задний разрыв (флексионно-дистракционные повреждения). | В2. Задний костный разрыв (флексия-дистракция) | В3. Внешний разрыв диска (скручивающее повреждение, гиперэкстенэия) |
| А 1,1. Импакция кортикальной пластинки А 1,2. Клинообразный вколоченный перелом 1. Клинообразный вколоченный перелом, верхний 2. Боковой клинообразный вколоченный перелом 3. Клинообразный вколоченный перелом, нижний А 1,3. Коллапс позвонка | А 2,1. Сагиттальный перелом с раскалыванием А 2,2. Корональный перелом с раскалыванием А 2,3. Раздробленный перелом | А 3,1. Неполный взрывной перелом 1. Неполный взрывной перелом верхней части 2. Боковой неполный взрывной перелом 3. Неполный взрывной перелом нижней части А 3,2. Взрывной перелом с раскалыванием 1. Взрывной перелом с раскалыванием, верхний 2. Боковой взрывной перелом с раскалыванием 3. Взрывной перелом с раскалыванием, нижний А 3,3. Полный взрывной перелом 1. Раздробленный взрывной перелом 2. Полный флексионный взрывной перелом 3. Полный аксиальный взрывной перелом | В 1,1. С поперечным разрывом диска 1. Флексия-подвывих 2. Передний вывих 3. Флексия-подвывих/ передний вывих с переломом артикулярного отростка В 1,2. С переломом типа А тела позвонка 1. Флексия-подвывих и перелом типа А 2. Передний вывих и перелом типа А 3. Флексия-подвывих/передний вывих с переломом суставных отростков и переломом типа А (флексия-спондилолиз) | В 2,1. Поперечный перелом обеих опор В 2,2. С поперечным разрывом диска 1. Разрыв педикулы и диска 2. Разрыв pars Interartlcularis и диска В 2,3. С переломом типа А тела позвонка 1. Перелом педикулы и перелом типа А 2. Перелом pars interarticularis (флексия-спондилолиз) и перелом типа А | В 3,1. Гиперэкстензия-подвывих 1. Без повреждения задней опоры 2. С повреждением задней опоры В 3,2. Гиперэкстензия-спондилолиз В 3,3. Задний вывих |
| Тип С. Повреждения передних и задних элементов с ротацией | ||
| С1. Повреждения типа А (компрессионные повреждения с ротацией) | С2. Повреждения типа В с ротацией | СЗ. Ротационные скручивающие повреждения |
| С 1,1. Ротационный клинообразный перелом С1,2. Ротационный перелом с расколом 1. Ротационный сагиттальный перелом с расколом 2. Ротационный коронарный перелом с расколом 3. Ротационный раздробленный перелом 4. Отделение тела позвонка С 1,3. Взрывной перелом с ротацией 1. Неполный взрывной перелом с ротацией 2. Ротационный взрывной перелом с расщеплением 3. Полный ротационный взрывной перелом | С2,1-В1. повреждения с ротацией (флексионно-дистракционные повреждения с ротацией) 1. Ротационный флексионный подвывих 2. Ротационный флексионный подвывих с односторонним переломом артикулярного отростка 3. Односторонний вывих 4. Ротационный передний вывих без/с односторонним переломом артикулярного отростка 5. Ротационный флексионный подвывих без/с односторонним переломом артикулярного отростка + перелом типа А 6. Односторонний вывих + перелом типа А 7. Ротационный передний вывих без/с переломом артикулярного отростка + перелом типа А С2,2-В2. повреждения с ротацией (флексионно-дистракционные повреждения с ротацией) 1. Ротационный поперечный двухколонный перелом 2. Односторонний флексионный спондилолиз с разрывом диска 3. Односторонний флексионный слондилолиз с переломом типа А С2,3.- ВЗ. повреждения с ротацией (гиперэкстензия - ротационные скручивающие повреждения) 1. Ротационный вывих-гиперэкстензия с/без перелома задних элементов позвоночника 2. Односторонняя гиперэкстензия-спондилолиз 3. Задний вывих с ротацией | С3,1. Перелом в виде поперечного среза С3,2. Косой перелом |
|
|
Диагностика
2,1 Жалобы и анамнез.
• Рекомендуется при сборе анамнеза выяснить [7]:- механизм и давность получения травмы;
- характеристики болевого синдрома, двигательных и чувствительных нарушений;
- динамику развития симптоматики;
- хронологию диагностических и лечебных мероприятий, динамику данных лучевой диагностики;
- наличие сопутствующей патологии, аллергии, лекарственной непереносимости.
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2+).
Комментарии. Жалобы пациента с посттравматической деформацией грудного или поясничного позвонка часто указывают на болезненные ощущения на соответствующем уровне позвоночника, однако не следует забывать, что пациенты часто недифференцированно указывают на боли в парагиббарных отделах, чаще в нижнепоясничной области.При сборе анамнеза необходимо выяснить у пациента его функциональные возможности при ежедневной и стрессовой нагрузках.
2,2 Физикальное обследование.
• Рекомендовано:- провести общее клиническое обследование пациента с оценкой ортопедического статуса и состояния кожных покровов;
- исключить признаки инфекционных очагов;
- привлечь к совместному ведению пациента врачей других специальностей при наличии неврологического дефицита, нарушениях функции тазовых органов и прочей сопутствующей патологии [7,8].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2+).
Комментарии:
Ортопедический осмотр позволяет выявить нарушение походки, осанки, локализацию видимых деформаций. Пальпация позвоночника позволяет выяснить локализацию наиболее болезненных участков деформации.Неврологическое обследование. При оценке неврологического статуса у спинальных больных целесообразно использовать шкалу по классификации степени тяжести и уровня повреждения спинного мозга American Spinal Injury Association (ASIA) (Приложение Г1), имеющую цифровое выражение для оценки неврологических нарушений. В качестве критериев состояния спинного мозга использованы мышечная сила, тактильная и болевая чувствительность, рефлекторная активность в аногенитальной зоне. Двигательные функции оценивают проверкой силы 10 контрольных групп мышц, соотнесенных с сегментами спинного мозга. Выбрано 5 сегментов для верхних (С5-Т1) и 5 сегментов для нижних (L2-S1) конечностей.
2,3 Лабораторная диагностика.
• Рекомендовано при проведении амбулаторного и стационарного консервативного лечения назначать клинические, биохимические и иные исследования в соответствии с имеющимися клиническими проявлениями вертебральной и вневертебральной патологии [9].Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2+).
• Рекомендовано при подготовке и проведении хирургического лечения выполнять лабораторные тесты, включающие общие анализы крови и мочи, биохимические показатели крови (общий белок, альбумин, мочевина, креатинин, аланинаминотрансфераза, аспартатаминотрансфераза, электролиты, свертывающая система), тесты на сифилис, вирусы гепатитов и иммунодефицита человека, определение группы крови и резус-фактора [9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2+).
• Рекомендовано при наличии показаний (по дополнительным рекомендациям иммунолога, эндокринолога, невролога, терапевта, анестезиолога-реаниматолога или других врачей-специалистов) расширять объем лабораторной диагностики [9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2+).
Комментарии. Лабораторная диагностика не имеет самостоятельного значения в диагностике посттравматических деформаций. Лабораторные данные используют в комплексе для определения толерантности пациента к хирургическому лечению с точки зрения соматического состояния.
2,4 Инструментальная диагностика.
• Рекомендовано на всех этапах наблюдения пациента проводить визуализацию патологии позвоночника (спондилография, компьютерная томография, магнитно-резонансная томография) [7,9].Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
Комментарии. Комплексное исследование посттравматических деформаций включает рентгенологическое обследование, мультиспиральную компьютерную томографию (МСКТ) поврежденного отдела позвоночника, магнитно-резонансную томографию (МРТ) на уровне деформации.
Комплексная оценка морфологических изменений грудных и поясничных позвонков, вовлеченных в посттравматическую деформацию, оценка анатомии смежных сегментов позволяет адекватно оценить величину деформации, степень ее ригидности, степень нарушений параметров сагиттального баланса, что делает возможным провести предоперационное планирование хирургического вмешательства.
• Рекомендовано проведение спондилографии в двух проекциях и, при возможности, стоя с захватом головок бедренных костей [7,9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
Комментарии. Спондилография является доступным и обязательным методом исследования в диагностике повреждений позвоночника при отсутствии возможности выполнения МСКТ; позволяет выявить изменения оси позвоночника, нарушение контуров и деформацию тел и других элементов позвонков, смещение и вывихи позвонков, величину кифоза и сдвиговой деформации позвоночника. На обычных рентгенограммах возможно измерение размеров между различными костными структурами позвоночника, что дает представление о характере травмы. Кроме того, оценка спондилограмм грудного и поясничного отделов позвоночника стоя с захватом головок бедренных костей позволяют оценить параметры сагиттального баланса. Определяют и анализируют такие рентгенологические и рентгенометрические показатели поврежденных грудных и поясничных позвонков, как сегментарный кифоз по методике сobb, относительную потерю передней и задней высоты позвонка [10].
Рентгенография позвоночника в ряде случаев не в состоянии выявить все необходимые сведения о переломе позвонка или его дужки, величине деформации позвоночника на уровне бывшего повреждения, а также не позволяет достоверно судить о наличии артифициального или спонтанного костного блокирования в области пораженного сегмента.
• Рекомендовано проведение компьютерной томографии поврежденных отделов позвоночника для детализации и замеров костных структур [7,9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
Комментарии. Компьютерное томографическое исследование (КТ) или лучше мультисрезовая компьютерная томография (МСКТ) обязательны при диагностике посттравматических деформаций и с большей, чем спондилография, точностью характеризуют деформацию, степень костных сращений в области пораженного сегмента. Очень важным является возможность выявить и определить степень посттравматического стеноза позвоночного канала. При наличии стеноза канала величину смещения измеряют как процентное отношение переднезаднего размера позвоночного канала к полусумме размера на смежных уровнях. МСКТ также позволяет провести расчеты необходимой коррекции деформации позвоночника до сегментарной нормы и выбрать необходимые размеры имплантатов. С помощью МСКТ возможно оценить анатомические особенности и размеры корней дужек позвонков на уровне предполагаемой транспедикулярной фиксации, что необходимо учитывать при предоперационном планировании.
• Рекомендовано проведение магнитно-резонансной томографии для детализации мягкотканных структур [7,9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
Комментарии. Магнитно-резонансная томография (МРТ) позволяет визуализировать мягкотканные структуры позвоночника - связки, межпозвонковые диски, оболочки спинного мозга и сам спинной мозг с имеющимися в нем вторичными посттравматическими изменениями, а также изменения в телах позвонков. При наличии неврологического дефицита по данным МРТ исследования оценивается состояние спинного мозга и его корешков.
• Рекомендовано проведение денситометрии [7,9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
Комментарии. Денситометрия позвоночника проводится для исключения локальных или системных проявлений остопороза при выборе технологии хирургического лечения.
• Рекомендовано в стандартном плане предоперационного обследования проводить рентгенографию грудной клетки, электрокардиографию, ультразвуковое исследование сосудов нижних конечностей, фиброэзофагогастродуоденоскопию, а при наличии показаний: эхокардиографию, нейрофизиологические исследования, ультразвуковое органов брюшной полости, почек и мочевого пузыря, спирографию [7,9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
• Рекомендовано при наличии показаний проводить миелографию [7,9].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
|
|
Лечение
3,1 Консервативное лечение.
• Рекомендовано как симптоматическое лечение для пациентов на период подготовки к хирургическому лечению или паллиативное - для пациентов, не толерантных к хирургии [8].Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2-).
Комментарии. Консервативное лечение пациентов с посттравматическими деформациями позвоночника может быть рассмотрено как симптоматическое на период подготовки к хирургическому лечению или паллиативное - для пациентов, не толерантных к хирургии. Нехирургическое лечение представлено симптоматическими и поддерживающими видами лечения (обезболивание, седативная, противовоспалительная медикаментозная терапия, занятия лечебной физкультурой, санаторно-курортное лечение), с другой стороны - это мероприятия по предоперационной подготовке (санация очагов инфекции, компенсация соматической патологии и так далее).
Пациенты, имеющие показания к операции, но воздерживающиеся от нее, нуждаются в реабилитационных лечебных мероприятиях, направленных на восстановление механизмов компенсации деформации позвоночника.
3,2 Хирургическое лечение.
• Рекомендовано:- дифференцированно подходить к выбору метода хирургического лечения на основе морфологии предсуществующего повреждения в соответствии с классификацией Magerl;
- осуществлять коррекцию деформаций с восстановлением параметров сагиттального баланса с целью улучшения функциональной дееспособности, уменьшения болевого синдрома;
- делать выбор в пользу малоинвазивных медицинских технологий с целью уменьшения хирургической агрессии;
- применять разрешенные в Российской Федерации металлоконструкции;
- делать выбор в пользу специализированного ортопедического отделения, имеющего необходимые кадровые и материально-технические ресурсы и опыт малоинвазивных медицинских технологий для уменьшения хирургической агрессии [11].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
Комментарии. В основу показаний к хирургической коррекции посттравматических деформаций грудного и поясничного отделов позвоночника положено наличие сагиттального декомпенсированного (субкомпенсированного) дисбаланса, сегментарной кифотической деформации 20° и более, снижение высоты тела сломанного позвонка 50% и более; а также клинических проявлений деформации - персистирующего болевого синдрома, функциональной несостоятельности позвоночника, неврологического дефицита.
Решение о хирургическом лечении требует индивидуального подхода, учитывающего цель операции, планируемые результаты лечения, риск предстоящего вмешательства и возможные осложнения в послеоперационном периоде. При выявлении показаний к хирургическому лечению следует учитывать толерантность пациента к планируемому объему вмешательства.
Абсолютным противопоказанием к плановому хирургическому лечению является тяжелое общее состояние пациента, обусловленное нарушением функции жизненно-важных органов и систем (декомпенсация сердечнососудистой и дыхательной систем).
Относительными противопоказаниями к хирургическому лечению являются:
- острые, в том числе инфекционные заболевания;
- обострения или декомпенсации хронических процессов, либо грубые изменения внутренних органов, требующие предварительной хирургической коррекции или проведения медикаментозной терапии;
- злокачественные новообразования;
- психические заболевания, исключающие контакт с пациентом;
- острые заболевания сосудов нижних конечностей;
- остеопороз;
- ожирение 3 степени;
- поливалентная аллергия;
- инфекционные осложнения в области ранее проведенной операции на позвоночнике.
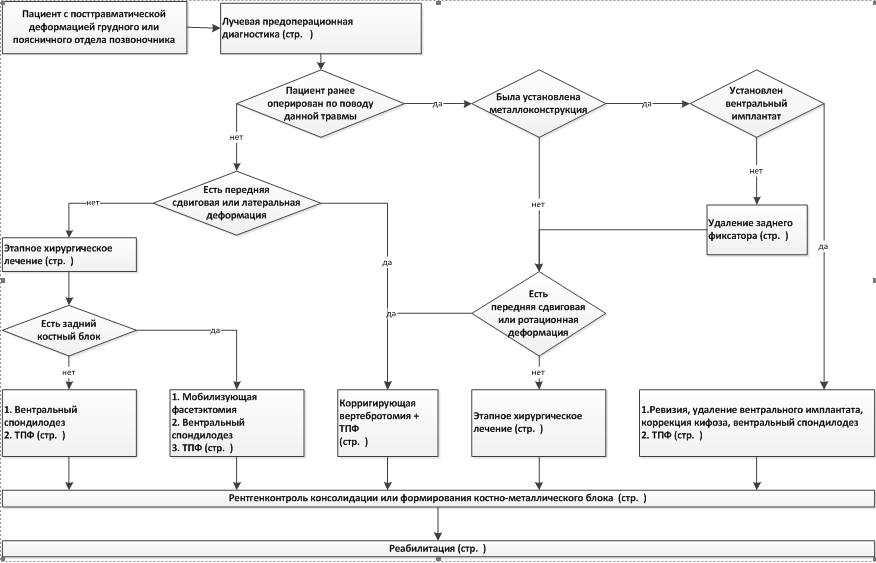
• Хирургическое лечение пациентов с посттравматическими деформациями заключается в проведении этапных хирургических вмешательств - вентральных корригирующих и задних стабилизирующих. При хирургическом лечении ригидных деформаций, сопровождающихся наличием вентральных и дорзальных костно-фиброзных блоков, показан предварительный мобилизующий этап, дорзальный или реже вентральный. Этапы оперативного вмешательства целесообразно проводить в одну хирургическую сессию, однако при необходимости этапы могут быть разнесены во времени [11].
• При наличии в области деформации металлоконструкций после ранее проведенных оперативных вмешательств целесообразно предварительным этапом удалить металлоконструкции и провести бактериологическое исследование операционного материала [3].
• При посттравматических деформациях, возникших на почве повреждений типа А с преимущественным поражением передней позвоночной колонны, для коррекции необходимо проведение вентрального корригирующего спондилодеза с использованием эндофиксаторов.Выполнение вентрального спондилодеза в пределах одного сегмента осуществляется при остаточной высоте пораженного позвонка, не превышающей 3;4 вертикального размераВ случае разрушения тела позвонка на весь вертикальный размер проводится вентральный бисегментарный спондилодез с удалением тела позвонка и смежных дисков.
Для стабильной фиксации области корригирующего вмешательства дополнительно вторым этапом одномоментно или отсрочено проводится задняя внутренняя фиксация - короткосегментарная транспедикулярная или ламинарная фиксация.
При последствиях нестабильных переломов типов В и С, сопровождающихся разрушением как заднего остеолигаментозного комплекса, так и вентральной колонны, предварительным этапом показано проведение мобилизующих вмешательств на задних структурах - фасетэктомии. Это оперативное вмешательство на суставных отростках двух или более позвонков, состоящее из резекции суставных пар смежных позвонков с целью получения подвижности в оперируемом сегменте и устранения компрессии спинномозговых корешков. Далее проводится корригирующее вентральное вмешательство с последующей задней внутренней транспедикулярной или ламинарной фиксацией, протяженность которой может быть как короткосегментарной, так длинносегментарной, что диктуется клинической ситуацией.
В случаях наличия ригидной кифотической деформации в сочетании с передней сдвиговой и (или) ротационной деформациями в ряде случае целесообразно применение корригирующих вертебротомий, поскольку использование многоэтапных вмешательств в таких клинических ситуациях не всегда эффективно.
• Рекомендовано при наличии вентральных и дорзальных костно-фиброзных блоков, предварительно провести мобилизующий этап [11].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
• Рекомендовано удаление ранее установленных металлоконструкций с бактериологическим исследованием операционного материала [3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
• Рекомендовано проведение вентрального бисегментарного спондилодеза при разрушении тела позвонка на весь вертикальный размер [3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
• Рекомендовано проведение вентрального моносегментарного спондилодеза при разрушение межпозвонкового диска и разрушение тела позвонка от 30 до 75% от должной высоты тела позвонка, определенной по данным компьютерной томографии [3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
• Рекомендовано проведение мобилизующей фасетэктомии и менинголиза при сформированном спонтанным заднем костном блоке и рубцово-спаечном перидуральном процессе [3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
• Рекомендовано проводится задней внутренней фиксации (транспедикулярной или ламинарной) для стабилизации коррекции деформации [3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
• Рекомендовано применение корригирующих вертебротомий при сформировавшихся костных блоках с передней сдвиговой и (или) ротационной деформацией [3].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2++).
|
|
Реабилитация и амбулаторное лечение
• Рекомендовано осуществлять внешнюю иммобилизацию туловища ортопедическими изделиями до формирования костного блока [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в раннем послеоперационном периоде исключать нагрузки на позвоночник (поднятие тяжестей, наклоны вперед, занятия активными и контактными видами спорта) [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в послеоперационном периоде использовать реабилитационные мероприятия, способствующие своевременному заживлению операционной раны и препятствующие развитию инфекционных осложнений [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано при наличии сопутствующей патологии проводить своевременные консультации специалистов и отслеживать выполнение их назначений [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в послеоперационном периоде проводить адекватное обезболивание, профилактическую противоязвенную и антитромботическую терапию [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано на всех этапах лечащему врачу контролировать соблюдение комплекса ортопедических назначений и немедикаментозного лечения для поддержания в оптимальном состоянии мышечного корсета [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано пациентам с неврологическим дефицитом проводить лечение под наблюдением невролога до излечения или постоянно [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в течение года после операции пройти 2-4 курса восстановительного лечения; первый курс через 1-2 месяца после операции [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в отдаленном послеоперационном периоде избегать значительных нагрузок на позвоночник и регулярно заниматься ЛФК [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
Комментарии. Пациенты активизируются через 3-5 дней после операции, занимаются лечебной физкультурой (ЛФК) со второго дня. В ряде случаев используется иммобилизация съемным ортопедическим корсетом, рекомендуется соблюдение ортопедического режима до 4 месяцев после операции (избегать длительного сидения, подъема тяжестей, наклонов и скручивания туловища, занятий контактными видами спорта).
После реконструктивных вмешательств на позвоночнике в ранний послеоперационный период (7-14 дней) проводятся реабилитационные мероприятия для купирования болевого синдрома, стимуляции репаративных процессов в области раневого дефекта, ранней двигательной активизации пациента.
Для противоотечного и обезболивающего воздействия в области вмешательства с первого дня после операции назначается криотерапия, осцилляторный массаж. Со 2-го дня, после полной остановки кровотечения, для обезболивания, противоотечного и трофического эффекта возможно назначение низкочастотной магнитотерапии на грудной и поясничный отдел позвоночника № 10-20, электрофореза с препаратами кальция продольно на позвоночник № 10-15, низкоинтенсивной лазеротерапии, УВЧ-терапии.
Двигательную активизацию начинают с первого дня, используя дыхательные упражнения, пассивную и активную гимнастику в постели. Занятия ЛФК вначале проводятся индивидуально с использованием статических и динамических дыхательных упражнений, упражнений для мелких и средних мышечных групп верхних и нижних конечностей по № 10-15. Выполняются упражнения для дистальных отделов конечностей, затем активные движения для ног в облегченных условиях. Кроме того, применяются упражнения для статического напряжения мышц спины. Лечебная гимнастика проводится в положении лежа на спине с приподнятым головным концом кровати. С 14 дня используется упражнения с исходным положением на животе.
Эффективен для раннего послеоперационного восстановления массаж нижних конечностей, точечный массаж № 10-15.
Вертикализацию и восстановление походки проводят при необходимости с применением специальной лечебной гимнастики, вертикализаторов, балансировочных систем. Пациентам, для которых целью операции являлась адаптация к сидячему положению, комплекс вертикализирующих мероприятий соответствующим образом ограничен.
В позднем периоде - от 2 до 8 недель после радикальных вмешательств на позвоночнике - целью реабилитационных мероприятий является восстановление двигательной активности в максимально достижимом объеме, формирование мышечного корсета, стимуляция метаболических процессов в тканях позвоночника для профилактики рецидива болевого синдрома.
Ведущее значение в этом периоде имеет лечебная физкультура, направленная на укрепление мышц спины, межлопаточной области, брюшного пресса, ягодиц, формирование правильных осанки и стереотипа движений, обеспечение постизометрической мышечной релаксации. К упражнениям ЛФК добавляются занятия на специализированных тренажерах, стабилометрической платформе. ЛФК комбинируется с методами физиотерапии, способствующими укреплению мышечного корсета (например - электростимуляцией мышц спины) и ручным массажем. При сохранении болевого синдрома, неврологических и двигательных расстройств в индивидуальную программу реабилитации включается рефлексотерапия (акупунктура, КВЧ-пунктура, электропунктура, фармакопунктура), функциональная электромиостимуляция, электрофорез импульсными токами.
Для профилактики рецидива болевого синдрома используются: ультрафонофорез грязевого раствора либо других метаболических препаратов паравертебрально, низкочастотная магнитотерапия, лазеротерапия на область позвоночника, бальнеотерапия и грязелечение.
При выраженном болевом синдроме применяется транскраниальная электроанальгезия, импульсные токи (чрескожная электронейростимуляция, дидинамические и синусоидальные модулированные токи), электрофорез ненаркотических анальгетиков, рефлексотерапия.
Реабилитационные мероприятия в поздний послеоперационный период проводятся амбулаторно, в дневном стационаре или в условиях санатория.
Пациент наблюдается в течение года после операции, курсы восстановительного лечения рекомендуется проводить 2-4 раза за год; первый курс через 1-2 месяца после операции. Наполнение курса реабилитации выбирается из следующих назначений:
- низкочастотная магнитотерапия на грудной и поясничный отдел позвоночника № 10;
- многоканальная электростимуляция мышц спины и пресса № 10-20;
- общее УФО (субэритемные дозы) ежедневно № 10;
- импульсные токи с противоболевыми препаратами № 7-10; вид токов выбирается в зависимости от выраженности болевого синдрома;
- КВЧ-терапия или рефлексотерапия в качестве общеукрепляющих мероприятий, трофической и психосоматической терапии;
- индивидуальные занятие ЛФК для укрепления мышц спины, брюшного пресса, плечевого и тазового пояса, верхних и нижних конечностей № 10-20;
- занятия на специализированных тренажерах в исходных положениях лежа № 10-20;
- массаж мышц спины № 10-15.
В отдаленном послеоперационном периоде рекомендуется избегать значительных нагрузок на позвоночник (долгое сидение, стояние, ходьба, подъем тяжестей, наклоны и скручивание туловища, занятия контактными видами спорта), регулярно заниматься ЛФК, проводить массаж мышц спины 2-4 раза в год по 10-15 сеансов. Санаторно-курортное лечение показано на бальнеогрязевых курортах.
Для пациентов с дооперационными неврологическими и двигательными нарушениями для лечения в раннем восстановительном периоде дополнительно могут быть назначены:
- продольная гальванизация с наложением электродов ниже и выше очага поражения спинного мозга № 10-15 ежедневно или через день;
- электростимуляция мочевого пузыря и кишечника № 10-20;
- многоканальная электростимуляция мышц нижних конечностей;
- электростимуляция диафрагмы № 10-20);
- ультразвуковые ингаляции (небулайзер) с лекарственными препаратами;
- общее или местное ультрафиолетовое облучение (субэритемные дозы) ежедневно № 10;
- дарсонвализация краев пролежня № 10-15;
- лазеротерапия области пролежня № 10;
- рефлексотерапия.
- дыхательная гимнастика в сочетании с ручным массажем грудной клетки;
- идеомоторные упражнения, активные и пассивные упражнения для мелких и средних мышечных групп;
- упражнения на тренировку вертикальной устойчивости, обучение ходьбе, упражнения по развитию навыков самообслуживания.
На амбулаторном этапе пациенты продолжают заниматься дома по программам, разработанным в стационаре.
Выделяется четыре этапа реабилитации основных функций опоры и передвижения для больных с повреждением спинного мозга.
На первом этапе задача восстановление функции в положении сидя без опоры. Для этого используются упражнения, направленные на укрепления мышечного корсета (увеличение мышц спины и живота), идеомоторные и изометрические упражнения. Применяется лечение положением, пассивно-активные упражнения, механотерапия, тренировки на тренажерах. На этом этапе осваиваются упражнения с попеременным «втягиванием» прямой ноги за счет движения таза в положении лежа на спине или стоя на четвереньках.
Второй этап. Основная задача заключается в восстановлении и поддержании функции равновесия в вертикальном положении, а также постепенной адаптации к возрастающим физическим нагрузкам. Используются корсеты или дополнительные средства фиксации для занятий ЛФК в положении стоя. Применяются упражнения на тренировку баланса туловища, развитие мышечно-суставного чувства. Назначается тренажеры направленного действия (роботизированные локомоторные тренировки). Важным моментом на этом этапе является дальнейшая отработка замещающего движения ноги в положении стоя за счет смещения таза вверх.
Основной задачей третьего этапа является освоение передвижения в крепежных аппаратах с различными видами опор. Продолжают использоваться упражнения на укрепление мышечного корсета и уменьшение спастики. Перемещение в аппаратах осуществляется за счет замещающих движений. Занятия проводятся на линии специализированных тренажеров, а также роботизированных локомоторных комплексах.
Задачи четвертого этапа. Восстановление функции ходьбы с дополнительной опорой, восстановление координации движений и навыков ходьбы с помощью разных опор (ходунки, костыли, канадские трости), а также обучение ходьбе через препятствия, по лестнице, по наклонной плоскости. Те пациенты, которые овладевают навыками ходьбы без опоры, продолжают совершенствовать количественные и качественные показатели ходьбы.
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в раннем послеоперационном периоде исключать нагрузки на позвоночник (поднятие тяжестей, наклоны вперед, занятия активными и контактными видами спорта) [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в послеоперационном периоде использовать реабилитационные мероприятия, способствующие своевременному заживлению операционной раны и препятствующие развитию инфекционных осложнений [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано при наличии сопутствующей патологии проводить своевременные консультации специалистов и отслеживать выполнение их назначений [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в послеоперационном периоде проводить адекватное обезболивание, профилактическую противоязвенную и антитромботическую терапию [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано на всех этапах лечащему врачу контролировать соблюдение комплекса ортопедических назначений и немедикаментозного лечения для поддержания в оптимальном состоянии мышечного корсета [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано пациентам с неврологическим дефицитом проводить лечение под наблюдением невролога до излечения или постоянно [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в течение года после операции пройти 2-4 курса восстановительного лечения; первый курс через 1-2 месяца после операции [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендовано в отдаленном послеоперационном периоде избегать значительных нагрузок на позвоночник и регулярно заниматься ЛФК [11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
Комментарии. Пациенты активизируются через 3-5 дней после операции, занимаются лечебной физкультурой (ЛФК) со второго дня. В ряде случаев используется иммобилизация съемным ортопедическим корсетом, рекомендуется соблюдение ортопедического режима до 4 месяцев после операции (избегать длительного сидения, подъема тяжестей, наклонов и скручивания туловища, занятий контактными видами спорта).
После реконструктивных вмешательств на позвоночнике в ранний послеоперационный период (7-14 дней) проводятся реабилитационные мероприятия для купирования болевого синдрома, стимуляции репаративных процессов в области раневого дефекта, ранней двигательной активизации пациента.
Для противоотечного и обезболивающего воздействия в области вмешательства с первого дня после операции назначается криотерапия, осцилляторный массаж. Со 2-го дня, после полной остановки кровотечения, для обезболивания, противоотечного и трофического эффекта возможно назначение низкочастотной магнитотерапии на грудной и поясничный отдел позвоночника № 10-20, электрофореза с препаратами кальция продольно на позвоночник № 10-15, низкоинтенсивной лазеротерапии, УВЧ-терапии.
Двигательную активизацию начинают с первого дня, используя дыхательные упражнения, пассивную и активную гимнастику в постели. Занятия ЛФК вначале проводятся индивидуально с использованием статических и динамических дыхательных упражнений, упражнений для мелких и средних мышечных групп верхних и нижних конечностей по № 10-15. Выполняются упражнения для дистальных отделов конечностей, затем активные движения для ног в облегченных условиях. Кроме того, применяются упражнения для статического напряжения мышц спины. Лечебная гимнастика проводится в положении лежа на спине с приподнятым головным концом кровати. С 14 дня используется упражнения с исходным положением на животе.
Эффективен для раннего послеоперационного восстановления массаж нижних конечностей, точечный массаж № 10-15.
Вертикализацию и восстановление походки проводят при необходимости с применением специальной лечебной гимнастики, вертикализаторов, балансировочных систем. Пациентам, для которых целью операции являлась адаптация к сидячему положению, комплекс вертикализирующих мероприятий соответствующим образом ограничен.
В позднем периоде - от 2 до 8 недель после радикальных вмешательств на позвоночнике - целью реабилитационных мероприятий является восстановление двигательной активности в максимально достижимом объеме, формирование мышечного корсета, стимуляция метаболических процессов в тканях позвоночника для профилактики рецидива болевого синдрома.
Ведущее значение в этом периоде имеет лечебная физкультура, направленная на укрепление мышц спины, межлопаточной области, брюшного пресса, ягодиц, формирование правильных осанки и стереотипа движений, обеспечение постизометрической мышечной релаксации. К упражнениям ЛФК добавляются занятия на специализированных тренажерах, стабилометрической платформе. ЛФК комбинируется с методами физиотерапии, способствующими укреплению мышечного корсета (например - электростимуляцией мышц спины) и ручным массажем. При сохранении болевого синдрома, неврологических и двигательных расстройств в индивидуальную программу реабилитации включается рефлексотерапия (акупунктура, КВЧ-пунктура, электропунктура, фармакопунктура), функциональная электромиостимуляция, электрофорез импульсными токами.
Для профилактики рецидива болевого синдрома используются: ультрафонофорез грязевого раствора либо других метаболических препаратов паравертебрально, низкочастотная магнитотерапия, лазеротерапия на область позвоночника, бальнеотерапия и грязелечение.
При выраженном болевом синдроме применяется транскраниальная электроанальгезия, импульсные токи (чрескожная электронейростимуляция, дидинамические и синусоидальные модулированные токи), электрофорез ненаркотических анальгетиков, рефлексотерапия.
Реабилитационные мероприятия в поздний послеоперационный период проводятся амбулаторно, в дневном стационаре или в условиях санатория.
Пациент наблюдается в течение года после операции, курсы восстановительного лечения рекомендуется проводить 2-4 раза за год; первый курс через 1-2 месяца после операции. Наполнение курса реабилитации выбирается из следующих назначений:
- низкочастотная магнитотерапия на грудной и поясничный отдел позвоночника № 10;
- многоканальная электростимуляция мышц спины и пресса № 10-20;
- общее УФО (субэритемные дозы) ежедневно № 10;
- импульсные токи с противоболевыми препаратами № 7-10; вид токов выбирается в зависимости от выраженности болевого синдрома;
- КВЧ-терапия или рефлексотерапия в качестве общеукрепляющих мероприятий, трофической и психосоматической терапии;
- индивидуальные занятие ЛФК для укрепления мышц спины, брюшного пресса, плечевого и тазового пояса, верхних и нижних конечностей № 10-20;
- занятия на специализированных тренажерах в исходных положениях лежа № 10-20;
- массаж мышц спины № 10-15.
В отдаленном послеоперационном периоде рекомендуется избегать значительных нагрузок на позвоночник (долгое сидение, стояние, ходьба, подъем тяжестей, наклоны и скручивание туловища, занятия контактными видами спорта), регулярно заниматься ЛФК, проводить массаж мышц спины 2-4 раза в год по 10-15 сеансов. Санаторно-курортное лечение показано на бальнеогрязевых курортах.
Для пациентов с дооперационными неврологическими и двигательными нарушениями для лечения в раннем восстановительном периоде дополнительно могут быть назначены:
- продольная гальванизация с наложением электродов ниже и выше очага поражения спинного мозга № 10-15 ежедневно или через день;
- электростимуляция мочевого пузыря и кишечника № 10-20;
- многоканальная электростимуляция мышц нижних конечностей;
- электростимуляция диафрагмы № 10-20);
- ультразвуковые ингаляции (небулайзер) с лекарственными препаратами;
- общее или местное ультрафиолетовое облучение (субэритемные дозы) ежедневно № 10;
- дарсонвализация краев пролежня № 10-15;
- лазеротерапия области пролежня № 10;
- рефлексотерапия.
- дыхательная гимнастика в сочетании с ручным массажем грудной клетки;
- идеомоторные упражнения, активные и пассивные упражнения для мелких и средних мышечных групп;
- упражнения на тренировку вертикальной устойчивости, обучение ходьбе, упражнения по развитию навыков самообслуживания.
На амбулаторном этапе пациенты продолжают заниматься дома по программам, разработанным в стационаре.
Выделяется четыре этапа реабилитации основных функций опоры и передвижения для больных с повреждением спинного мозга.
На первом этапе задача восстановление функции в положении сидя без опоры. Для этого используются упражнения, направленные на укрепления мышечного корсета (увеличение мышц спины и живота), идеомоторные и изометрические упражнения. Применяется лечение положением, пассивно-активные упражнения, механотерапия, тренировки на тренажерах. На этом этапе осваиваются упражнения с попеременным «втягиванием» прямой ноги за счет движения таза в положении лежа на спине или стоя на четвереньках.
Второй этап. Основная задача заключается в восстановлении и поддержании функции равновесия в вертикальном положении, а также постепенной адаптации к возрастающим физическим нагрузкам. Используются корсеты или дополнительные средства фиксации для занятий ЛФК в положении стоя. Применяются упражнения на тренировку баланса туловища, развитие мышечно-суставного чувства. Назначается тренажеры направленного действия (роботизированные локомоторные тренировки). Важным моментом на этом этапе является дальнейшая отработка замещающего движения ноги в положении стоя за счет смещения таза вверх.
Основной задачей третьего этапа является освоение передвижения в крепежных аппаратах с различными видами опор. Продолжают использоваться упражнения на укрепление мышечного корсета и уменьшение спастики. Перемещение в аппаратах осуществляется за счет замещающих движений. Занятия проводятся на линии специализированных тренажеров, а также роботизированных локомоторных комплексах.
Задачи четвертого этапа. Восстановление функции ходьбы с дополнительной опорой, восстановление координации движений и навыков ходьбы с помощью разных опор (ходунки, костыли, канадские трости), а также обучение ходьбе через препятствия, по лестнице, по наклонной плоскости. Те пациенты, которые овладевают навыками ходьбы без опоры, продолжают совершенствовать количественные и качественные показатели ходьбы.
|
|
Профилактика
• Рекомендуется через 4, 8, 12 и 24 месяцев провести по месту проведения лечения контрольный осмотр с обязательной спондилографией [1, 11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендуется при плановом контроле назначать при показаниях другие дополнительные методы инструментальной диагностики [1, 11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендуется через год после операции провести анкетирование для оценки результатов лечения (ODI, VAS) [1, 11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
Комментарии. Основой профилактики возникновения посттравматических деформаций позвоночника являются своевременная диагностика повреждений позвоночника, адекватно примененные при лечении острой травмы позвоночника консервативные и хирургические методы лечения.
После проведенных хирургических вмешательств по поводу посттравматических деформаций все пациенты должны проходить периодические контрольные обследования, включающие спондилографию, осмотр травматолога-ортопеда, невролога (при наличии неврологического дефицита) через 4, 8, 12 месяцев после вмешательства для определения формирования костных и костно-металлических блоков. На всех этапах наблюдения пациенты отвечают на вопросы анкеты ODI (Приложение Г2) и ВАШ (Приложение Г3).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендуется при плановом контроле назначать при показаниях другие дополнительные методы инструментальной диагностики [1, 11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
• Рекомендуется через год после операции провести анкетирование для оценки результатов лечения (ODI, VAS) [1, 11].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2+).
Комментарии. Основой профилактики возникновения посттравматических деформаций позвоночника являются своевременная диагностика повреждений позвоночника, адекватно примененные при лечении острой травмы позвоночника консервативные и хирургические методы лечения.
После проведенных хирургических вмешательств по поводу посттравматических деформаций все пациенты должны проходить периодические контрольные обследования, включающие спондилографию, осмотр травматолога-ортопеда, невролога (при наличии неврологического дефицита) через 4, 8, 12 месяцев после вмешательства для определения формирования костных и костно-металлических блоков. На всех этапах наблюдения пациенты отвечают на вопросы анкеты ODI (Приложение Г2) и ВАШ (Приложение Г3).
Дополнительно
• Рекомендовано:
- для профилактики осложнений учитывать топографо-анатомические особенности пораженного сегмента, корректно подбирать инструментарий и имплантаты, соблюдать правила асептики и антисептики на всех этапах лечения;
- провести при подозрении на инфекцию в области хирургического вмешательства лабораторные исследования крови, ультразвуковое исследование раны, МРТ в области хирургического вмешательства, посевы раневого отделяемого;
- провести при подозрении на возникновение неврологического дефицита МСКТ и МРТ в области хирургического вмешательства, электронейромиографию и исследование соматосенсорных вызванных потенциалов, консультацию невролога [12].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2+).
Комментарии. Осложнения, возникшие у оперированных больных, могут подразумевать проведение повторного оперативного вмешательства и чаще всего можно предвидеть следующие из них:
• Инфекционные осложнения. При наличии признаков нагноения послеоперационной раны необходимо широкое раскрытие и тщательная санация. Металлоимплантаты и костные аутотрансплантаты не удаляются. Устанавливается промывной дренаж, над которым ушивается рана. Проводится направленная антибиотикотерапия.
• Механические осложнения могут возникнуть при нарушении технологии установки инструментария и имплантатов. Сюда относятся переломы стержней, мальпозиция транспедикулярных винтов, переломы опорных костных структур позвоночника и смещение вентральных имплантатов. Такие осложнения требуют повторного вмешательства с целью восстановления системы стабилизации. Требуется проведение реоперации и переустановки имплантатов и элементов задней внутренней фиксации. При несостоятельности дорзальных металлоконструкций требуется их перемонтаж с обязательным расширением уровня фиксации.
• Неврологические осложнения. Легкие осложнения (плекситы, невриты ) требуют консервативного лечения. При наличии тяжелых осложнений (парезы, параличи) в ближайшие часы после операции требуется экстренное контрастное исследование содержимого позвоночного канала. Если выявлено сдавление дурального мешка имплантатом или интраканальной гематомой, оно устраняется в ходе неотложного вмешательства.
• Кровотечения. Кровотечение из костной раны тела позвонка устраняется затиранием костной раны медицинским воском, применением гемостатической губки. Кровотечение из межсегментарных и других сосудов устранятся хирургическим путем.
• Реакция организма на костный цемент со стороны сердечнососудистой системы; предупреждается кардиотропной терапией перед началом введения его в костную ткань. Способ устранения - медикаментозная терапия в соответствии с общепринятыми алгоритмами.
• Повреждение твёрдой мозговой оболочки, послеоперационная ликворея. Методом профилактики послеоперационной ликвореи является тщательная герметизация твердой мозговой оболочки на заключительном этапе операции. В случае возникновения ликвореи в ближайшем послеоперационном периоде накладываются поздние швы на кожу, снятие их откладывается до формирования состоятельного рубца. При неэффективности указанных мероприятий, производится реоперация с целью тщательной герметизации ликворных пространств.
• Повреждения плевры. Экссудативные плевриты выявляются, как правило, на 3-4 сутки после проведенной операции; связаны с недостаточной эффективностью дренирования плевральной полости. В случае их выявления гидроторакс устраняется пункцией плевральной полости или ее повторным дренированием с удалением экссудата.
- для профилактики осложнений учитывать топографо-анатомические особенности пораженного сегмента, корректно подбирать инструментарий и имплантаты, соблюдать правила асептики и антисептики на всех этапах лечения;
- провести при подозрении на инфекцию в области хирургического вмешательства лабораторные исследования крови, ультразвуковое исследование раны, МРТ в области хирургического вмешательства, посевы раневого отделяемого;
- провести при подозрении на возникновение неврологического дефицита МСКТ и МРТ в области хирургического вмешательства, электронейромиографию и исследование соматосенсорных вызванных потенциалов, консультацию невролога [12].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2+).
Комментарии. Осложнения, возникшие у оперированных больных, могут подразумевать проведение повторного оперативного вмешательства и чаще всего можно предвидеть следующие из них:
• Инфекционные осложнения. При наличии признаков нагноения послеоперационной раны необходимо широкое раскрытие и тщательная санация. Металлоимплантаты и костные аутотрансплантаты не удаляются. Устанавливается промывной дренаж, над которым ушивается рана. Проводится направленная антибиотикотерапия.
• Механические осложнения могут возникнуть при нарушении технологии установки инструментария и имплантатов. Сюда относятся переломы стержней, мальпозиция транспедикулярных винтов, переломы опорных костных структур позвоночника и смещение вентральных имплантатов. Такие осложнения требуют повторного вмешательства с целью восстановления системы стабилизации. Требуется проведение реоперации и переустановки имплантатов и элементов задней внутренней фиксации. При несостоятельности дорзальных металлоконструкций требуется их перемонтаж с обязательным расширением уровня фиксации.
• Неврологические осложнения. Легкие осложнения (плекситы, невриты ) требуют консервативного лечения. При наличии тяжелых осложнений (парезы, параличи) в ближайшие часы после операции требуется экстренное контрастное исследование содержимого позвоночного канала. Если выявлено сдавление дурального мешка имплантатом или интраканальной гематомой, оно устраняется в ходе неотложного вмешательства.
• Кровотечения. Кровотечение из костной раны тела позвонка устраняется затиранием костной раны медицинским воском, применением гемостатической губки. Кровотечение из межсегментарных и других сосудов устранятся хирургическим путем.
• Реакция организма на костный цемент со стороны сердечнососудистой системы; предупреждается кардиотропной терапией перед началом введения его в костную ткань. Способ устранения - медикаментозная терапия в соответствии с общепринятыми алгоритмами.
• Повреждение твёрдой мозговой оболочки, послеоперационная ликворея. Методом профилактики послеоперационной ликвореи является тщательная герметизация твердой мозговой оболочки на заключительном этапе операции. В случае возникновения ликвореи в ближайшем послеоперационном периоде накладываются поздние швы на кожу, снятие их откладывается до формирования состоятельного рубца. При неэффективности указанных мероприятий, производится реоперация с целью тщательной герметизации ликворных пространств.
• Повреждения плевры. Экссудативные плевриты выявляются, как правило, на 3-4 сутки после проведенной операции; связаны с недостаточной эффективностью дренирования плевральной полости. В случае их выявления гидроторакс устраняется пункцией плевральной полости или ее повторным дренированием с удалением экссудата.
Критерии оценки качества медицинской помощи
Критерии качества (табл. 2) применяются в целях оценки своевременности ее оказания, правильности выбора методов профилактики, диагностики, лечения и реабилитации, степени достижения запланированного результата.
Критерии оценки качества медицинской помощи Таблица 2.
Критерии оценки качества медицинской помощи Таблица 2.
| № | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| 1 | Выполнено соблюдение правил иммобилизации и транспортировки на догоспитальном этапе | А | 1+ |
| 2 | Проведена ранняя диагностика поражения спинного мозга и корешков спинного мозга | А | 1++ |
| 3 | Проведена необходимая медикаментозная поддержка/обезболивание | А | 1++ |
| 4 | Выполнена рентгенография, МСКТ, МРТ, ЭМГ (каждый вид - при наличии показаний) на предоперационном этапе | А | 2+ |
| 5 | Выполнена рентгенография, МСКТ, МРТ, ЭМГ (каждый вид - при наличии показаний) на послеоперационном этапе | А | 2+ |
| 6 | Выполнено определение в течение 4 часов показаний/ противопоказаний для хирургического лечения при экстренной госпитализации | А | 2+ |
| 7 | Выполнено определение в течение 3 суток показаний/ противопоказаний для хирургического лечения при плановой госпитализации | А | 2+ |
| 8 | Выполнено составление программы медицинской реабилитации при выписке из стационара | С | 2+ |
Список литературы
• Дулаев А., Надулич А., Василевич С.В. Тактика хирургического лечения посттравматическо деформации грудного отдела позвоночника//Хирургия позвоночника. 2005.№2. С.20-29.
• вuchowski JM, Kuhns сA, вridwell KH, Lenke LG. Surgical management of posttraumatic thoracolumbar kyphosis. Spine J 2008;8:666-667.
• Рерих В.В., Борзых О. Посттравматические деформации грудного и поясничного отделов позвоночника у пациентов в позднем периоде позвоночно-спинномозговой травмы после ранее проведенных оперативных вмешательств.
Международный журнал прикладных и фундаментальных исследований. 2015. 12-4. С. 657-660.
• Vaccaro AR, Jacoby SM. Thoracolumbar fractures and dislocations. In: Fardon DF, Garfin SR, Abitbol JJ, et al, editors. Orthopaedic knowledge update: spine 2. Rosemont, IL: American Academy of Orthopaedic Surgeons, 2002:263-78.
• Рерих В.В. Хирургическая тактика и организация специализированной помощи при неосложненных повреждениях позвоночника. автореферат диссертации на соискание ученой степени доктора медицинских наук / Новосибирский научно-исследовательский институт травматологии и ортопедии. Новосибирск, 2009.
• Magerl F., Aebi M., Gertzbein S.D., et al. A comprehensive classification of thoracic and lumbar injuries; Eur. Spine J. 1994. Vol. 3. P. 184-201.
• Крылов В.В., Гринь A.A. Травма позвоночника и спинного мозга - Москва, 2014. С.43-119.
• Vaccaro AR, Fehlings MG, Dvorak MF. Spine and Spinal сord Trauma: Evidence-Based Management. Thieme 2010, p.427-432.
• Травматология: национальное руководство / под ред. Г.П. Котельникова, СП. Миронова. М. ГЭОТАР-Медиа, 2008. - с. 539-561.
• Kuklo T.R., Polly D.W., Owens в.D., et al. Measurement of thoracic and lumbar fracture kyphosis: evaluation of intraobserver, interobserver, and technique variability // Spine. 2001 - Vol. 26. P. 61-66.
• Рерих В.В., Борзых О. Этапное хирургическое лечение посттравматических деформаций грудного и поясничного отделов позвоночника. Хирургия позвоночника. 2016. Т. 13. 4. С. 21-27.
• Manish K. Kasliwal, Lee A. Tan, Vincent с. Traynelis. Infection with spinal instrumentation: Review of pathogenesis, diagnosis, prevention, and management. Surg Neurol Int. 2013; 4 (Suppl 5): S392-S403.
• вuchowski JM, Kuhns сA, вridwell KH, Lenke LG. Surgical management of posttraumatic thoracolumbar kyphosis. Spine J 2008;8:666-667.
• Рерих В.В., Борзых О. Посттравматические деформации грудного и поясничного отделов позвоночника у пациентов в позднем периоде позвоночно-спинномозговой травмы после ранее проведенных оперативных вмешательств.
Международный журнал прикладных и фундаментальных исследований. 2015. 12-4. С. 657-660.
• Vaccaro AR, Jacoby SM. Thoracolumbar fractures and dislocations. In: Fardon DF, Garfin SR, Abitbol JJ, et al, editors. Orthopaedic knowledge update: spine 2. Rosemont, IL: American Academy of Orthopaedic Surgeons, 2002:263-78.
• Рерих В.В. Хирургическая тактика и организация специализированной помощи при неосложненных повреждениях позвоночника. автореферат диссертации на соискание ученой степени доктора медицинских наук / Новосибирский научно-исследовательский институт травматологии и ортопедии. Новосибирск, 2009.
• Magerl F., Aebi M., Gertzbein S.D., et al. A comprehensive classification of thoracic and lumbar injuries; Eur. Spine J. 1994. Vol. 3. P. 184-201.
• Крылов В.В., Гринь A.A. Травма позвоночника и спинного мозга - Москва, 2014. С.43-119.
• Vaccaro AR, Fehlings MG, Dvorak MF. Spine and Spinal сord Trauma: Evidence-Based Management. Thieme 2010, p.427-432.
• Травматология: национальное руководство / под ред. Г.П. Котельникова, СП. Миронова. М. ГЭОТАР-Медиа, 2008. - с. 539-561.
• Kuklo T.R., Polly D.W., Owens в.D., et al. Measurement of thoracic and lumbar fracture kyphosis: evaluation of intraobserver, interobserver, and technique variability // Spine. 2001 - Vol. 26. P. 61-66.
• Рерих В.В., Борзых О. Этапное хирургическое лечение посттравматических деформаций грудного и поясничного отделов позвоночника. Хирургия позвоночника. 2016. Т. 13. 4. С. 21-27.
• Manish K. Kasliwal, Lee A. Tan, Vincent с. Traynelis. Infection with spinal instrumentation: Review of pathogenesis, diagnosis, prevention, and management. Surg Neurol Int. 2013; 4 (Suppl 5): S392-S403.
|
|
Приложения
Приложение А1.
Состав рабочей группы.Рерих Виктор Викторович. Заведующий травматолого-ортопедическим отделением №1 ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, доктор медицинских наук, член Межрегиональной общественной организации «Ассоциация хирургов-вертебрологов»;
Борзых Константин Олегович. Врач-травматолог ортопед травматолого-ортопедического отделения № 1 ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, кандидат медицинских наук, член Межрегиональной общественной организации «Ассоциация хирургов-вертебрологов»;
Шелякина Оксана Викторовна. Заведующая физиотерапевтическим отделением ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, кандидат медицинских наук, член ООР «Союз реабилитологов России».
Конфликт интересов отсутствует.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций:
• Врачи-неврологи;
• Врачи-нейрохирурги;
• Врачи-травматологи-ортопеды.
Для сбора и селекции доказательств использовались поиск в электронных базах данных, библиотечных ресурсах. Доказательной базой для рекомендаций являются публикации, вошедшие в Кохрайновскую библиотеку, базы данных EMBASE и MEDLINE, а также статьи в ведущих специализированных рецензируемых отечественных медицинских журналах по данной тематике. Глубина поиска составляла более 10 лет.
Для оценки качества и силы доказательств использовались оценка значимости в соответствии с рейтинговой схемой и консенсус экспертов. Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Уровни достоверности доказательств (Приложение 2) и уровни убедительности рекомендаций (Приложение 1) приводятся при изложении текста рекомендаций.
| Уровни убедительности рекомендаций по классификации SIGN Приложение 1 | |
| Уровень убедительности рекомендаций | Характеристика |
| А | По меньшей мере, один мета-анализ, систематический обзор, или РКИ, оцененные, как 1++, напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные, как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные, как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные, как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных, как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных, как 2+ |
Приложение 2.
| Уровни достоверности доказательств по классификации SIGN - Шотландской межколлегиальной организации по разработке клинических рекомендаций; SCOTTISH INTERCOLLEGIATE GUIDELINES NETWORK | |
| Уровень достоверности доказательств | Характеристика |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай- контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования «случай-контроль» или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной |
| 3 | Не аналитические исследования (например, описания случаев, серий случаев) |
| 4 | Мнение экспертов |
При упоминании в тексте медикаментов знак обозначает, что показания не входят в инструкцию по применению лекарственного препарата.
Порядок обновления рекомендаций.
Клинические рекомендации редактируются не реже одного раза в три года в соответствии с регламентом Министерства здравоохранения Российской Федерации.
Приложение А3.
Связанные документы.• Приказ Минздрава России от 12,11,2012 N 901н «Об утверждении Порядка оказания медицинской помощи населению по профилю «травматология и ортопедия»;
• Приказ МЗ РФ от 15,11,2012 № 926н «Об утверждении порядка оказания медицинской помощи взрослому населению при заболеваниях нервной системы»;
• Приказ МЗ РФ от 15,11,2012 № 931н «Об утверждении порядка оказания медицинской помощи взрослому населению по профилю «нейрохирургия»;
• Приказ Минздрава России от 07,11,2012 N 639н «Об утверждении стандарта специализированной медицинской помощи при травме позвоночника, спинного мозга и нервов спинного мозга»;
• Приказ Минздрава России от 20,12,2012 N 1264н «Об утверждении стандарта специализированной медицинской помощи при последствиях позвоночно-спинномозговой травмы на шейном, грудном, поясничном уровнях;
• Приказ Минздрава России от 29,12,2012 N 1669н «Об утверждении стандарта первичной медико-санитарной помощи при осложнениях, связанных с внутренними ортопедическими протезными устройствами, имплантами и трансплантатами тазобедренного сустава»;
• Приказ Минздрава России от 01,07,2015 N 407абн «Об утверждении стандарта специализированной медицинской помощи при переломе грудного отдела позвоночника, вывихе, растяжении и повреждении капсульно-связочного аппарата на уровне груди»;
• Приказ Минздрава России от 01,07,2015 N 407ан «Об утверждении стандарта специализированной медицинской помощи при травмах пояснично-крестцового отдела позвоночника и костей таза».
Приложение В.
Информация для пациентов.После хирургического лечения посттравматических деформаций в послеоперационном периоде для достижения удовлетворительного результата необходимо тщательно и ответственно соблюдать рекомендации лечащего врача в период достижения костного сращения области оперативного вмешательства на позвоночнике. Процесс реабилитации занимает от 4 до 8 месяцев после операции в зависимости от ее сложности.
Ортопедический режим является обязательным элементом послеоперационного лечения пациента, перенесшего реконструктивную операцию на позвоночнике; он заключается в устранении чрезмерной нагрузки на передние отделы оперированного позвонка с использованием мероприятий, способствующих более гармоничному распределению функциональной нагрузки, преимущественно на задние структуры позвоночника. Это достигается отказом от сидения, отказом от поднятия тяжестей, отказом от сгибания в пояснице и тазобедренных суставах.
В период до 4 месяцев после операции пациентам после реконструктивного вмешательства на позвоночнике рекомендуется:
• Соблюдать ортопедический режим - не сидеть, не наклоняться, не поднимать тяжести;
• Носить съемный ортопедический корсет (реклинирующий или типа вoston);
• Регулярно заниматься лечебным плаванием или лечебной физкультурой под контролем врача или инструктора ЛФК с индивидуальным подбором комплекса упражнений для укрепления мышечного корсета и улучшения кровообращения в проблемных зонах;
• Пройти курс массажа мышц спины и ног.
В период от 4 до 8 месяцев после вмешательства:
• Можно сидеть, продолжить ранее назначенный ортопедический режим - не наклоняться, не поднимать тяжести, избегать резких движений, бега и прыжков;
• Носить съемный ортопедический корсет при планируемых нагрузках;
• Рекомендуется регулярно заниматься лечебным плаванием или лечебной физкультурой под контролем врача или инструктора ЛФК, расширяя двигательный режим;
• Проходить курсы массажа мышц спины, ног № 10-15 1 раз в 3-4 месяца;
• Показано санаторно-курортное лечение.
Приложение Г.
При оценке неврологического статуса у спинальных больных целесообразно использовать шкалу международной системы неврологической классификации повреждений спинного мозга ASIA, имеющую цифровое выражение для оценки неврологических нарушений. В качестве критериев состояния спинного мозга использованы мышечная сила, тактильная и болевая чувствительность, рефлекторная активность в аногенитальной зоне.Приложение 1. Схема оценки неврологических нарушений.
Двигательные функции оценивают проверкой силы 10 контрольных групп мышц, соотнесенных с сегментами спинного мозга. Выбрано 5 сегментов для верхних (С5-Т1) и 5 сегментов для нижних (L2-S1) конечностей (приложение 2). В качестве критериев состояния спинного мозга использованы мышечная сила, тактильная и болевая чувствительность, рефлекторная активность в аногенитальной зоне. Двигательные функции оценивают проверкой силы 10 контрольных групп мышц, соотнесенных с сегментами спинного мозга. Выбрано 5 сегментов для верхних (Сз-ТО и 5 сегментов для нижних (1,2-81) конечностей.
Мышечную силу оценивают следующим образом:
0 - плегия;
1 - пальпируемые или видимые сокращения отдельных мышечных групп;
2 - активные движения в облегченном положении;
3 - активные движения в обычном положении (преодоление гравитационной тяги);
4 - активные движения с преодолением некоторого сопротивления;
5 - активные движения против полного сопротивления.
Силу мышц оценивают с 2 сторон и баллы, набранные в каждом сегменте, суммируют. Результаты вносят в карту осмотра. Если силу мышц по каким-то причинам проверить не удается (например, конечность в гипсе), то ставят значок НТ - не тестирована. Максимальная сумма баллов для 10 сегментов каждой стороны равна 50. В карте осмотра отмечают наличие или отсутствие произвольного сокращения наружного анального сфинктера, которое проверяют пальцевым исследованием прямой кишки. Даже при отсутствии активных движений в конечностях, но при наличии произвольного сокращения сфинктера, поражение спинного мозга считается неполным. Это определяет прогноз и тактику лечения. Необязательной, но желательной является оценка функции диафрагмы, дельтовидных мышц, мышц живота, разгибателей бедра и сгибателей голени, приводящих мышц бедра.
Чувствительность проверяют в 28 сегментах с 2 сторон. Для определения чувствительности во всем сегменте достаточно проверить её в одной контрольной точке, привязанной к четкому анатомическому ориентиру. С2 - затылочный бугор, Сз - надключичная ямка, С4 - вершина акромиально-ключичного сустава, Сз - латеральная сторона локтевой ямки, С6 - большой палец, С7 - средний палец, Сз - мизинец, Т1 - медиальная сторона локтевой ямки, Т2 - вершина подмышечной впадины, Тз -третий межреберный промежуток, Т4 - уровень сосков, Т6-Т9 - соответствующие межреберные промежутки, Т10 - уровень пупка, Т11 - одиннадцатый межреберный промежуток, Т12 - паховая складка, L1 - половина расстояния между Т12 и L2, L3 - середина передней поверхности бедра, Lз - медиальный мыщелок бедра, L4 - медиальная лодыжка, L5 - тыльная поверхность стопы на уровне третьего плюснефалангового сустава, L1 - латеральная поверхность пятки, L2 - подколенная ямка по средней линии, Lз - седалищный бугор, L4,5 - перианальная зона.
Чувствительность оценивают по следующей шкале:
0 - отсутствие чувствительности;
1 - нарушенная чувствительность;
2 - нормальная чувствительность.
Если чувствительность не проверялась, то в соответствующей ячейке карты осмотра проставляют НТ. Невозможность отличить острый укол иглой от тупого прикосновения оценивают как отсутствие болевой чувствительности. Тактильную чувствительность определяют касанием ваткой или волосками Фрея. Результаты исследования вносят в карту. При проверке чувствительности в 28 сегментах с 2 сторон максимальное число баллов 56. Дополнительно определяют анальную чувствительность для определения степени повреждения - полное или нет. При оценке чувствительности предполагается определение положения конечностей и ощущения глубокого давления, которые оценивают как отсутствующие, нарушенные и нормальные. Для оценки мышечно-суставного чувства предлагают тестировать пассивные движения в указательных пальцах кистей и больших пальцах стоп. Эти данные не вносят в карту, но дают дополнительную информацию о степени повреждения. Для более полной характеристики неврологического статуса определяют также:
А) Наиболее каудальный уровень с нормальными двигательными и чувствительными функциями (уровень с неизмененной чувствительностью и силой мышц не менее 3 баллов).
Б) Двигательный уровень - наиболее каудальный сегмент спинного мозга с нормальной двигательной функцией. Большинство мышц иннервируются более чем одним корешком, обычно корешками двух сегментов. Поэтому отношение одной мышцы или одной мышечной группы к единственному сегменту является упрощением. Иннервация мышцы одним сегментом при отсутствии иннервации другим - приведет к слабости. Двигательный уровень определяют как наиболее низкий сегмент с силой мышц не менее 3 баллов при условии, что мышцы вышерасположенного сегмента имеют нормальную силу - 5 баллов.
В) Чувствительный уровень - наиболее каудальный сегмент спинного мозга с нормальной чувствительной функцией.
Г) Зону частичного поражения - дерматомы и миотомы каудальней неврологического уровня, имеющие частичную иннервацию. Необходимо указывать точное число сегментов с нарушенной двигательной или чувствительной функцией с двух сторон - зона частичного поражения. Под дерматомом понимают область кожи, иннервируемая чувствительными аксонами одного нервного корешка, а под миотомом - мышечные волокна, иннервируемые двигательными аксонами одного корешка.
В классификации AIS/ASIA выделяют следующие типы тяжести повреждения спинного мозга:
Тип А - полное повреждение; ни двигательные, ни чувствительные функции не выявляются; в S4-S5 сегментах отсутствуют признаки анальной чувствительности;
Тип В - неполное повреждение; двигательные функции отсутствуют ниже уровня повреждения, но сохранены элементы чувствительности в сегментах S4-S5;
Тип С - неполное повреждение: двигательные функции сохранены ниже уровня повреждения и в большинстве контрольных групп сила менее 3 баллов;
Тип D - неполное повреждение: двигательные функции сохранены ниже уровня повреждения и в большинстве контрольных групп сила равна 3 баллам и более;
Тип Е - норма; двигательные и чувствительные функции не нарушены.
Представленная классификация позволяет снизить субъективность оценки неврологического статуса и делает результаты осмотра более достоверными. Контрольные группы мышц и точки проверки чувствительности выбраны так, что осмотр может быть проведен в положении больного на спине. Удается получить цифровую характеристику двигательных и чувствительных нарушений и четко определить уровень и степень поражения спинного мозга, что является принципиальным для определения тактики лечения и оценки эффективности лечения в динамике. Повреждение на уровне С1-C4 сегментов спинного мозга (краниоспинальный переход) провоцирует «высокую» тетраплегию, проявляющуюся не только двигательными нарушениями в нижних и верхних конечностях, тазовыми и чувствительными расстройствами, но и нарушением дыхания вследствие денервации диафрагмы, абдоминальных и межреберных мышц, которую в литературе обозначают как «пентаплегия». Поражение С1 и С2 сегментов наряду с тетраплегией характеризуются полным нарушением всех видов чувствительности, С3 - с зоной гипералгезии на уровне С2 сегмента. Выжившие больные с такой травмой выше уровня С4 лишены малейшей возможности самообслуживания и как правило при тяжелом повреждении спинного мозга нуждаются в искусственной вентиляции.
Приложение Г2.
Опросник Oswestry Disability Index (ODI Version 2,0).Просим Вас заполнить анкету. Она разработана для того, чтобы отразить, как последствия травмы позвоночника влияют на качество вашей жизни. Пожалуйста, в каждой секции отметьте галочкой только один вариант, наиболее близко характеризующий Вашу повседневную жизнь.
Ф.И.О. пациента, возраст (лет):_________________________________________________.
№ амбулаторной карты: ___________________ № ИБ (первичной): ____________________ _______________________.
Дата рождения (ДД.ГГ):______________ Дата травмы: _____________________.
Дата операции: ___________ Дата анкетирования: ____________ Контроль №___________.
Диагноз:________________________________________________________________.
Название операции:_______________________________________________________.
Интенсивность боли.
• Я не чувствую боли в данный момент.
• В данный момент боль незначительна.
• В данный момент боль умерено выражена.
• В данный момент боль довольно выражена.
• В данный момент боль резко выражена.
• В данный момент боль такая, что сильнее представить нельзя.
Личный уход (умывание, одевание и т. д.
• Я могу свободно ухаживать за собой и не чувствую при этом дополнительной боли.
• Я могу свободно ухаживать за собой, но при этом чувствую выраженную боль.
• Мне очень больно за собой ухаживать, поэтому я двигаюсь медленно и осторожно.
• Мне иногда требуется помощь при уходе за собой.
• Мне постоянно требуется помощь при уходе за собой.
• Я не одеваюсь, умываюсь с трудом и нахожусь в постели.
Поднимание предметов.
• Я могу поднимать тяжелые предметы без дополнительной боли.
• Я могу поднимать тяжелые предметы, но при этом я чувствую дополнительную боль.
• Боль не позволяет мне поднимать тяжелые предметы с пола, но я могу их поднимать, если они удобно расположены, например, на столе.
• Боль не позволяет мне поднимать тяжелые предметы с пола, но я могу поднимать легкие или предметы средней тяжести, но при условии, что они удобно расположены.
• Я могу поднимать только очень легкие предметы.
• Я вообще не могу поднимать или нести что-либо.
Ходьба.
• Боль не мешает мне ходить на любое расстояние.
• Боль не позволяет мне ходить больше 1 километра.
• Боль не позволяет мне ходить больше половины километра.
• Боль не позволяет мне ходить больше 100 метров.
• Я могу ходить только с опорой на трость или на костыли.
• Большую часть времени я нахожусь в постели и еле передвигаюсь до туалета.
Сидение.
• Я могу сидеть на любом стуле сколько пожелаю.
• Я могу сидеть сколько пожелаю только на любимом стуле.
• Боль не позволят мне сидеть больше часа.
• Боль не позволят мне сидеть больше получаса.
• Боль не позволят мне сидеть больше 10 минут.
• Боль не позволят мне сидеть вообще.
Стояние.
• Я могу стоять сколько пожелаю без дополнительной боли.
• Я могу стоять сколько пожелаю, но это вызывает дополнительную боль.
• Боль не позволят мне стоять больше часа.
• Боль не позволят мне стоять больше получаса.
• Боль не позволят мне стоять больше 10 минут.
• Боль не позволят мне стоять вообще.
Сон.
• Мой сон никогда не нарушается болью.
• Мой сон изредка нарушается болью.
• Из-за боли мой сон длится менее 6 часов.
• Из-за боли мой сон длится менее 4 часов.
• Из-за боли мой сон длится менее 2 часов.
• Боль не позволяет мне спать вообще.
Сексуальная жизнь.
• Моя сексуальная жизнь нормальная и не вызывает дополнительной боли.
• Моя сексуальная жизнь нормальная, но она вызывает дополнительную боль.
• Моя сексуальная жизнь близка к нормальной, но она вызывает выраженную боль.
• Моя сексуальная жизнь сильно ограничена из-за боли.
• Из-за боли у меня практически нет сексуальной жизни.
• Боль вообще не позволяет вести сексуальную жизнь.
Общественная жизнь.
• Моя общественная жизнь нормальная и не вызывает дополнительной боли.
• Моя общественная жизнь нормальная, но она увеличивает выраженность боли.
• Боль не имеет большого влияния на мою общественную жизнь, но она ограничивает мои более энергичные увлечения, такие как спорт и пр.
• Боль ограничивает мою общественную жизнь, и я не выхожу в общество так часто, как это бывало.
• Боль суживает мою общественную жизнь до границ моего дома.
• Из-за боли у меня нет общественной жизни.
10. Путешествия, поездки.
• Я могу путешествовать всюду без боли.
• Я могу путешествовать всюду, но это вызывает дополнительную боль.
• Боль выражена, но я могу совершить поездку в течение 2 часов.
• Боль ограничивает мои поездки до продолжительности менее 1 часа.
• Боль вынуждает меня ограничить важные поездки до 30 минут.
• Боль исключает любые поездки, кроме необходимых для лечения.
Анкетируемый (ая) _________________________________________________.
Приложение Г3.
Комбинированная шкала оценки интенсивности боли (VAS; 10).Спина. Нет боли Слабая боль Умеренная боль Сильная боль Невыносимая боль.
________________________________________________________________________.
0………1………2………3…..….4…..….5…..….6…..….7…..….8….…..9………10 см→.
Нижние конечности. __________________________________________________________________________.
0………1………2………3………4……...5………6………7………8………9………10 см→.
Дата______________________.
Ф.И.О. пациента___________________________________________________________.
Приложение Г4.
Виды хирургических технологий, применяемые при хирургическом лечении ранее травмированного позвоночника.Мобилизация задних структур является предварительным вмешательством для осуществления коррекции деформации путем вентрального корригирующего вмешательства и в последующем задней внутренней фиксации.
Мобилизующие вмешательства на задних структурах позвоночника и оболочках спинного мозга проводят в положении пациента на животе с разгрузкой брюшной полости для уменьшения интраоперационной кровопотери. Мягкие ткани рассекают по линии остистых отростков. Разрез производят на 1-2 позвонка выше и ниже предполагаемого уровня фасетэктомии. Это обеспечивает хороший доступ, обзор и возможность легкой работы инструментом.
Наиболее часто с целью декомпрессии спинного мозга и улучшения обзорности и доступа к суставным отросткам проводится резекция выше лежащего остистого отростка, гемиламинэктомия на требуемой стороне или ламинэктомия. С двух сторон, или с необходимой стороны, с помощью кусачек, маленьких долот и кусачек Кериссона выполняют резекцию обоих суставных отростков до получения диастаза не менее 5 мм и подвижности в зоне резекции. При этом обязательно контролируется дуральный мешок и спинномозговой корешок, при необходимости зона резекции увеличивается до освобождения дурального мешка и спинномозгового корешка. Появление подвижности на уровне, где проводилась мобилизация, свидетельствует об эффективности проведенных манипуляций. Устранение кифотической или кифосколиотической деформации позвоночного столба осуществляется при выполнении вентрального этапа оперативного лечения.
При выполнении мобилизации задних структур обязательно проводится ревизия позвоночного канала в области оперативного вмешательства. Если дуральный мешок и спинномозговые корешки деформированы, то производится менингорадикулолиз. При выявлении в процессе предоперационного исследования арахноидита, нарушений ликвородинамики проводится миелолиз. При грубых деформациях дурального мешка, приведших к снижению его диаметра, производится пластика дурального мешка. Выявленные рубцы и спайки, приводящие к сдавлению дурального мешка, иссекаются с использованием микрохирургии, позволяющей проводить дифференцировку тканей и наиболее полно осуществить объем декомпрессии. Выполнение манипуляций с использованием увеличительной оптики позволяет уменьшить вероятность повреждения твердой мозговой оболочки.
Вентральный корригирующий спондилодез показан при наличии посттравматический деформации на грудном или поясничном уровне вследствие клиновидной деформации грудного или поясничного позвонка, сопровождающейся повреждением и (или) дегенерацией межпозвонковых дисков - при преимущественном повреждении вентральной колонны, преимущественно при последствиях повреждений позвоночника типа А.
Этот этап коррекции посттравматической деформации с восстановлением анатомии позвоночного сегмента и первичной стабилизацией вентральной колонны проводится устранением костного дефекта позвонка (позвонков).
В условиях посттравматического кифоза при наличии клиновидной деформации тела позвонка на вершине деформации с потерей высоты до 50% передней высоты тела, признаков дегенерации вышележащего межпозвонкового диска показан моносегментарный корригирующий спондилодез. В случае выявления поражения тела и обеих замыкательных пластинок и разрушением, и дегенерацией смежных дисков выполняется бисегментарный корригирующий спондилодез с целью коррекции посттравматической деформации, восстановления анатомии позвонка и стабильной первичной стабилизации вентральной колонны в сочетании с замещением костного дефекта позвонка ауто-, аллотрансплантатами или имплантатами.
Доступ выполняется в зависимости от локализации клиновидно измененного тела позвоночника; грудные и верхние поясничные позвонки - трансторакальный доступ, нижние поясничные - левосторонний внебрюшинный доступ. При трансторакальном доступе по ходу ребра, соответствующего достижению необходимого уровня поврежденных тел позвонков, от лопаточной до среднеключичной линий, послойно рассекается кожа, клетчатка, фасции, мышцы. Поднадкостнично выделяется соответствующее ребро и резецируется в пределах раны. Рассекается внутренний листок надкостницы, париетальная плевра, вскрывается плевральная полость, легкое коллабируется, рана грудной клетки расширяется ранорасширителем. Локализуется уровень повреждения позвоночника. Над телом сломанного позвонка и поврежденного диска рассекается медиастинальная плевра. В случае перелома L1, L2 тел позвонков рассекаются диафрагмальная плевра и диафрагмальная мышца на необходимом протяжении. При повреждении трех нижних поясничных позвонков осуществляется внебрюшинный парамедиальный, либо по Чаклину, доступ слева. После рассечения мягких тканей брюшной стенки и достижения предбрюшинной клетчатки брюшинный мешок отслаивается и вместе с содержимым смещается вправо, кверху. Расслаивается клетчатка по внутреннему краю левой пояснично-подвздошной мышцы, рассекается превертебральная фасция.
После обнажения переднебоковой поверхности сломанного позвонка манипуляции идентичны независимо от уровня повреждения.
При осуществлении моносегментарного спондилодеза рассекается и иссекается разрушенный дегенеративно измененный диск, костно-фиброзные сращения, рассекается фиброзное кольцо его как можно более с сохранением только задней порции. Костно-связочный лоскут откидывается. Затем в лимб сохранившейся части сломанного тела вводится инъекционная игла и от нее согласно полученным данным компьютерной томографии отмеряется тот размер, соответствующий опороспособной части позвонка. Долотом производится горизонтальное сечение; в вертикальном, поперечном и сагиттальном размерах удаляется необходимая часть сломанного тела вместе с внедрившейся в него тканью межпозвонкового диска. Иссекается замыкательная пластинка смежного тела позвонка до кровоточащей субхондральной зоны. Трансформацией операционного стола придается экстензия на оперируемом уровне, устраняется кифоз. В сформированное ложе устанавливается подобранная по размеру конструкция. Переднюю поверхность имплантата устанавливают таким образом, чтобы она опиралась на кортикальную вентральную костную пластинку сохранившейся части тела, а с другой опорной стороны - на кортикальную пластинку соседнего тела тотчас за лимбом. Экстензия устраняется, конструкция плотно заклинивается в условиях коррекции деформации. По окончании манипуляций на вентральных отделах позвоночника костно-связочный лоскут укладывается на место и при необходимости фиксируется.
Надежная опора, плотный контакт с хорошо кровоснабжаемой губчатой костью сохраненного заднего отдела резецированного тела позвонка и соседнего тела позвонка с остеозамещающим материалом внутри эндофиксатора, погруженного практически в костное ложе, обеспечивает хорошее кровоснабжение его, определяет быструю его реваскуляризацию, процессы регенерации в этой области и стабильность достигнутой коррекции деформации позвоночного сегмента.
При осуществлении бисегментарного спондилодеза передняя продольная связка отслаивается на уровне сломанного позвонка с частью костных фрагментов передней кортикальной пластинки тела сломанного позвонка. Иссекаются разрушенные дегенеративно измененные смежные межпозвонковые диски, костно-фиброзные сращения в области межпозвонковых дисков с сохранением только задних порций фиброзных колец. При помощи трансформации операционного стола позвоночнику придается положение разгибания. Достигается коррекция деформации позвоночника. Удаляются гиалиновые пластинки неповрежденных смежных тел позвонков. Резецируется вентральная часть клиновидно измененного тела позвонка в пределах, определенных при предоперационном планировании на основании данных компьютерной томографии. Вентральная высота сформированного дефекта соответствует размерам передней части устанавливаемой конструкции. При необходимости в замыкательных пластинках несломанных смежных позвонков при помощи остеотома или «тест-шаблона» формируются пазы по размерам деталей устанавливаемой конструкции. После завершения имплантации фиксатора устраняется разгибание позвоночника, эндофиксатор заклинивается в сформированном ложе.
При осуществлении операции трансторакальным доступом накладываются швы на медиастинальную плевру, диафрагму. Легкое расправляется, плевральная полость дренируется трубчатым дренажом, рана грудной клетки ушивается. В случае оперативного вмешательства через внебрюшинный доступ, рана брюшной стенки ушивается послойно. В послеоперационном периоде допускается ведение пациентов без внешней иммобилизации.
Примененный метод вентрального корригирующего спондилодеза в ряде случаев при возникновении посттравматической деформации на почве стабильного перелома типа А в отсутствие остеопороза позвоночника может являться окончательным. В остальных случаях при лечении посттравматических деформаций в рамках хирургической сессии показан стабилизирующий этап оперативного вмешательства в виде задней внутренней фиксации.
Задняя внутренняя фиксация.
В случаях корригирующего вентрального вмешательства, проведенного на 2 и более сегментах по поводу последствий повреждений типа А с наличием или отсутствием признаков остеопороза позвоночника, при хирургическом лечении посттравматических деформаций вследствие повреждений типов В и С после проведенных мобилизующих вмешательств на задних структурах позвоночника, показано стабилизирующее вмешательство - задняя внутренняя фиксация (винтовая, крючковая, гибридная), вид и протяженность которой зависит от распространенности дегенеративных поражений, анатомических особенностей.
На предоперационном этапе планируются:
- варианты конструкции (винтовая, крючковая);
- способы установки фиксирующих элементов конструкции; для винтов - трнаспедикулярно, трансартикулярно, экстрапедикулярно и так далее; для крючков - ламинарный зацеп, зацеп за поперечные отростки ;
- количество фиксируемых сегментов.
Заранее определяются длина и диаметр каждого винта, исходя из параметров позвонка, в который он будет введен. Подбор крючков также индивидуализирован по размеру и типу - ламинарные, суставные или поперечные крючки. Решается вопрос о технологии операции - открытая или минимально инвазивная. Транспедикулярная фиксация может выполняться традиционным открытым, либо минимально инвазивным способом (транскутанно или из доступа по Wiltse). Выбор способа зависит от квалификации хирурга и оснащенности операционной.
На основании рентгенографии позвоночника в «степ режиме» (все отделы позвоночника с захватом черепа и бедренных костей в положении стоя) проводится анализ глобального баланса позвоночника (позвоночно-тазовые и другие параметры), с учетом которого планируется необходимость и степень коррекция пространственного положения позвонков (например - редукция позвонка, увеличение лордоза.
При планировании операции следует учесть анатомические особенности таким образом, чтобы избежать повреждения сосудисто-нервных образований и опорных структур позвонка, за которые будет выполняться фиксации.
Чаще всего планируемая протяженность стабилизации ограничивается 1-2 сегментами, реже зафиксированными могут быть и более 3 сегментов.
Подбор размера стержня (штанги) до и во время операции достаточно прост. При фиксации нескольких сегментов задача усложняется как необходимость должного моделирования штаги при сохранении ее прочностных характеристик. При фиксации более 2 позвоночно-двигательных сегментов желательна установка поперечного стабилизатора, соединяющего между собой штанги, что предает большую механическую стабильность конструкции.
В зону фиксации должны быть включены все позвонки пораженных позвоночно-двигательных сегментов, что должно строго соблюдаться при моносегментарной фиксации. При протяженной фиксации, возможно, в зоне захвата конструкцией могут оказаться позвонки, на которых нельзя будет установить ни винт, ни крюк с одной или обеих сторон.
В случаях последствий стабильных повреждений типа А после корригирующих вентральных вмешательств показана короткосегментарная фиксация смежных с поврежденных уровнем сегментов. В случаях последствий повреждений на фоне нестабильных переломов позвоночника типов В и С, после проведенных мобилизующих вмешательств и вентрального корригирующего спондилодеза показана длинносегментарная фиксация двух вышележащих и двух нижележащих позвоночных сегментов. Для достижения адекватной стабильности на весь период формирования костного блока подобное увеличение протяженности фиксации показано также у пациентов с остеопорозом позвоночника и у пациентов с полным неврологическим дефицитом и утраченным двигательным сегментарным аппаратом ниже уровня возникновения деформации.
Интраоперационно может встать вопрос о продлении фиксации из-за не диагностированных ранее анатомических особенностей позвонка или случившихся технических (ятрогенных) осложнений.
Установка винтов или крючков и их крепление к стержням выполняются в соответствии с их техническими характеристиками. Стержни могут быть подогнаны к имеющимся изгибам позвоночника с помощью шаблонов и специального инструментария. В ходе операции применяются механические контракторы, дистракторы, редукторы, позволяющие корригировать диспозицию позвонков и придать пространственное положение позвоночнику в соответствии с должными физиологическими параметрами; при необходимости, для этого положение пациента может моделироваться за счет манипуляций с функциональным хирургическим столом.
Транспедикулярная фиксация является механически более стабильным вариантом фиксации позвонков; она обеспечивает фиксацию задних и передних элементов позвоночного столба, позволяет лучше корректировать большие и малые деформации и выполнять менее протяженную фиксацию в сравнении с крючковыми стабилизирующими системами.
Транспедикулярные системы фиксации и прилагающийся к ним инструментарий несколько дороже в сравнении с крючковыми системами. И, если еще 10 лет назад велись дискуссии о соотношении риска и эффективности транспедикулярной фиксации при дегенеративных заболеваниях позвоночника, в том числе при остеохондрозе, то на сегодняшний день сформулированы показания к применению и однозначно понятно, что причиной осложнений чаще всего является некорректная хирургическая техника.
Пациента располагают на операционном столе в положении на животе. Позвоночнику придается положение разгибания, позволяющее корригировать полностью или частично кифотическую деформацию поврежденного сегмента. При таком расположении кроме устранения посттравматической деформации предотвращается появление венозного застоя и компрессии брюшной полости, снижается вероятность венозного кровотечения во время операции.
Осуществляется задний срединный доступ к позвоночнику со скелетированием остистых отростков, полудужек, задних поверхностей суставных пар, основания поперечных отростков. Протяженность и расположение доступа зависят от уровня повреждения и количества позвоночных сегментов, планируемых для фиксации.
После обнажения задних структур позвоночника прежде всего верифицируется точка введения винта в дужку. Следует отметить, что расположение этих точек в различных отделах позвоночника неодинаково. Расположение педикулы может быть идентифицировано посредством спондилографии в прямой и боковой проекциях, для определения положения шурупов могут быть использованы другие вспомогательные методы, в том числе и прямая визуализация внутренней нижней стенки корня дужки. Они особенно важны в тех случаях, когда анатомические ориентиры трудны для определения вследствие нарушенных анатомических взаимоотношений.
Грудной отдел. Точка введения винта находится ниже края вышележащего межпозвонкового сустава в 3 мм латеральнее середины сустава, у основания поперечного отростка. Этот винт должен быть наклонен на 7-10° по направлению к средней линии и на 10-20° в каудальном направлении.
Поясничный отдел. Практически на всех уровнях длинная ось ножки проходит через дужку на уровне пересечения двух линий: вертикальной, проведенной тангенциально к латеральному краю верхнего суставного отростка, и горизонтальной, разделяющей поперечный отросток на две равные части . Точка пересечения этих линий находится в углу, образованном верхним суставным отростком и основанием поперечного отростка. Винты должны сходиться на 5˚ на уровне нижне-грудных позвонков и на 10-15° по мере удаления от L1 к L5.
Крестцовый отдел. Правильное расположение винтов в крестце является сложной задачей вследствие вариабельности его анатомического строения. Винты могут быть введены в различных точках и в разных направлениях, что зависит от имеющегося в наличии инструментария и качества кости. Последний фактор является чрезвычайно важным для получения желаемого результата. В целом, точка введения винтов расположена на пересечении двух линий: вертикальной, тангенциальной к латеральному краю межпозвонкового сустава L5-S1, и горизонтальной, тангенциальной к нижнему краю этого сустава. В большинстве случаев винты сходятся по направлению к средней линии и направлены к переднему углу промонториума.
Альтернативной возможностью является введение винтов более сагиттально или параллельно поверхности крестцово-подвздошного сочленения. Точка введения смещена слегка медиально, поскольку направления шурупов расходятся. Винты, введенные параллельно крестцово-подвздошному сочленению, направлены к переднему верхнему краю латеральной массы крестца.
Подготовка канала для шурупов. После определения точки для введения шурупа и направления ножек в заднем кортикальном слое дужки формируют отверстие около 5 мм глубиной. Наиболее безопасной методикой является подготовка канала тонким шилом. Эту подготовку проводят до уровня перехода ножки в тело позвонка. Окружность канала проверяют крючком измерителя глубины для того, чтобы удостовериться в отсутствии перфорации, что особенно важно с медиальной стороны. В костный канал вводят маркер с измерителем глубины или спицу Киршнера, после чего подтверждают правильность выбранного положения с использованием электронно-оптического преобразователя. Измеритель глубины можно ввести в губчатую кость тела позвонка на глубину до 80% диаметра тела в прямой проекции.
Винт необходимой длины закрепляют в специальной отвертке и вводят с помощью незначительного усилия через дужку в тело позвонка.
После введения винтов в подготовленные каналы осуществляется монтаж конструкции, последовательность выполнения которого зависит от используемого типа транспедикулярной системы.
Методика транспедикулярной фиксации требует определенного навыка. Качество проведения винтов в позвонках значительно улучшается при использовании навигационных систем. Послеоперационную рану ушивают послойно: мышцы, фасции и кожу. Для профилактики образования гематомы к дну раны устанавливают вакуумные дренажные трубки, которые удаляют на следующий день.
Корригирующая вертебротомия.
Коррекция кифотической и сдвиговой деформации достигается за счет резекции задних структур на уровне поврежденного сегмента, краниальной части сломанного клиновидно измененного позвонка, дегенерированного диска и каудальной замыкательной пластинки тела вышележащего позвонка горизонтально на весь переднезадний размер до передней продольной связки с последующей коррекцией деформации путем экстензии и смыкания краев полученного резекционного дефекта.
Оперативное вмешательство проводят в положении пациента на животе. Осуществляют задний срединный доступ. После скелетирования остистых, суставных отростков в соответствии с анатомическими ориентирами под рентгеновским контролем устанавливают транспедикулярные винты или инфра- и супраламинарные крюки не менее чем на 2 сегмента выше и ниже вершины деформации. Далее проводят ламинэктомию и фасетэктомию на уровне вертебротомии, осуществляют заднюю декомпрессию, фораминотомию вышележащего позвонка, и резекцию корней дужек. Проводят менинголиз, ревизию дурального мешка. Далее, в соответствии с имеющейся клинической ситуацией проводят клиновидную резекцию поврежденного сегмента.
В случаях ригидной кифотической и передней сдвиговой деформации с использованием электрического бора, кусачек под защитой ретракторов резецируют краниальную часть сломанного клиновидно измененного позвонка, дегенерированный диск и каудальную замыкательную пластинку вышележащего позвонка горизонтально на весь переднезадний размер до передней продольной связки. В случаях наличия костных и костно-фиброзных вентральных блоков после ранее проведенных оперативных вмешательств на вентральных отделах позвоночника проводят резекцию краниальной части костного блока и каудальной замыкательной пластинки вышележащего позвонка. Высоту основания клина резекции определяют заранее в ходе предоперационного планирования по данным мультиспиральной компьютерной томографии. Затем путем придания пациенту постепенного разгибания на хирургическом столе проводят коррекцию кифоза до смыкания краев клина резекции. Проводят фиксацию изогнутых в соответствии с предполагаемой коррекцией кифоза стержней конструкции в головках винтов и окончательный монтаж конструкции. После смыкания краев резекционного клина проводят ревизию положения дурального мешка и спинномозговых корешков. Операцию заканчивают обильной костной аутопластикой в области резецированных задних структур, остаточных дефектов вентральных отделов позвонков. Манипуляции проводят под рентгенологическим контролем; критерием коррекции считали восстановление сегментарных взаимоотношений в сегментах выше и ниже области вертебротомии.
Минздрав России 2016.
|
|
Связанные заболевания
Связанные клинические рекомендации
- Семейный аденоматоз толстой кишки у взрослых
- Перипротезная инфекция в области крупных суставов конечностей
- Позвоночно-спинномозговая травма грудного и поясничного отделов позвоночника осложненная
- Осложнения механического происхождения, связанные с устройствами, фиксирующими кости конечностей
- Кифосколиотическая деформация у взрослых
- Ложные суставы
- Поражения костно-мышечной системы после медицинских процедур, не классифицированные в других рубриках
- Осложненная позвоночно-спинномозговая травма поясничного отдела позвоночника
Связанные стандарты мед. помощи
- Стандарт специализированной медицинской помощи при поражениях отдельных нервов, нервных корешков и сплетений
- Стандарт специализированной медицинской помощи при дегенеративных заболеваниях позвоночника и спинного мозга
- Стандарт медицинской помощи больным с доброкачественными новообразованиями ободочной кишки неуточненной части
- Стандарт санаторно-курортной помощи больным с заболеваниями и последствиями травм спинного и головного мозга
- Стандарт специализированной медицинской помощи при последствиях позвоночно-спинномозговой травмы на шейном, грудном, поясничном уровнях