МКБ-10 коды
- МКБ-10
- I11.9 Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца без (застойной) сердечной недостаточности
- I10 Эссенциальная (первичная) гипертензия
- I11.0 Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца с (застойной) сердечной недостаточностью
- I11 Гипертензивная болезнь сердца [гипертоническая болезнь с преимущественным поражением сердца]
- I15 Вторичная гипертензия
- I10-I15 Болезни, характеризующиеся повышенным кровяным давлением
- I13 Гипертензивная [гипертоническая] болезнь с преимущественным поражением сердца и почек
- I12 Гипертензивная [гипертоническая] болезнь с преимущественным поражением почек
|
|
Вступление
МКБ 10: I10/ I11/ I12/ I13/ I15.1/ I15.2/ Р29.2.
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 5 лет).
ID: КР571.
Профессиональные ассоциации.
• Ассоциация детских кардиологов России;Союз педиатров России.
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 5 лет).
ID: КР571.
Профессиональные ассоциации.
• Ассоциация детских кардиологов России;Союз педиатров России.
Профессиональные ассоциации
• Ассоциация детских кардиологов России;Союз педиатров России.
 Список сокращений
Список сокращений
β-АБ - β-адреноблокаторы.
АГ - артериальная гипертензия.
АД - артериальное давление.
АК - антагонисты кальция (блокаторы медленных кальциевых каналов).
АКТГ - адренокортикотропный гормон.
БРА - блокаторы рецепторов ангиотензина.
ВОЗ - всемирная организация здравоохранения.
ГЛЖ - гипертрофия левого желудочка.
ДАД - диастолическое артериальное давление.
ИАПФ - ингибиторы ангиотензинпревращающего фермента.
ИВ - Индекс времени.
ИММЛ - Индекс массы миокарда левого желудочка.
ИМТ - индекс массы тела.
КТ - компьютерная томография.
МРТ - магнитнорезонансная томография.
ОПСС - общее периферическое сосудистое сопротивление.
ОХС - общий холестерин сыворотки крови.
РКИ - рандомизированное клиническое исследование.
САД - систолическое артериальное давление.
СМАД - суточное мониторирование артериального давления.
ССЗ - сердечно-сосудистые заболевания.
ТГ - триглицериды.
ТД - тиазидные диуретики.
ХС ЛНП - холестерин липопротеидов низкой плотности.
ХС ЛВП - холестерин липопротеидов высокой плотности.
ЭКГ - электрокардиография.
Эхо-КГ - эхокардиография.
АГ - артериальная гипертензия.
АД - артериальное давление.
АК - антагонисты кальция (блокаторы медленных кальциевых каналов).
АКТГ - адренокортикотропный гормон.
БРА - блокаторы рецепторов ангиотензина.
ВОЗ - всемирная организация здравоохранения.
ГЛЖ - гипертрофия левого желудочка.
ДАД - диастолическое артериальное давление.
ИАПФ - ингибиторы ангиотензинпревращающего фермента.
ИВ - Индекс времени.
ИММЛ - Индекс массы миокарда левого желудочка.
ИМТ - индекс массы тела.
КТ - компьютерная томография.
МРТ - магнитнорезонансная томография.
ОПСС - общее периферическое сосудистое сопротивление.
ОХС - общий холестерин сыворотки крови.
РКИ - рандомизированное клиническое исследование.
САД - систолическое артериальное давление.
СМАД - суточное мониторирование артериального давления.
ССЗ - сердечно-сосудистые заболевания.
ТГ - триглицериды.
ТД - тиазидные диуретики.
ХС ЛНП - холестерин липопротеидов низкой плотности.
ХС ЛВП - холестерин липопротеидов высокой плотности.
ЭКГ - электрокардиография.
Эхо-КГ - эхокардиография.
Термины и определения
Нормальное артериальное давление (АД). САД и ДАД, уровень которого ≥ 10-го и worse 90-го перцентиля кривой распределения АД в популяции для соответствующего возраста, пола и роста.
Высокое нормальное АД. САД и/или ДАД, уровень которого ≥ 90-го и worse 95-го перцентиля кривой распределения АД в популяции для соответствующего возраста, пола и роста или ≥ 120/80 мм (даже если это значение worse 90-го перцентиля), но worse 95-го перцентиля.
Лабильная артериальная гипертензия (АГ). Нестойкое повышение АД. Диагноз лабильной АГ устанавливается в том случае, когда повышенный уровень АД регистрируется непостоянно (при динамическом наблюдении).
Гипертонический криз. Это внезапное ухудшение состояния, обусловленное резким повышением АД. Гипертонические кризы чаще всего возникают при симптоматических АГ (острый гломерулонефрит, системные заболевания соединительной ткани, реноваскулярная патология, феохромоцитома, черепно-мозговые травмы ).
Высокое нормальное АД. САД и/или ДАД, уровень которого ≥ 90-го и worse 95-го перцентиля кривой распределения АД в популяции для соответствующего возраста, пола и роста или ≥ 120/80 мм (даже если это значение worse 90-го перцентиля), но worse 95-го перцентиля.
Лабильная артериальная гипертензия (АГ). Нестойкое повышение АД. Диагноз лабильной АГ устанавливается в том случае, когда повышенный уровень АД регистрируется непостоянно (при динамическом наблюдении).
Гипертонический криз. Это внезапное ухудшение состояния, обусловленное резким повышением АД. Гипертонические кризы чаще всего возникают при симптоматических АГ (острый гломерулонефрит, системные заболевания соединительной ткани, реноваскулярная патология, феохромоцитома, черепно-мозговые травмы ).
Описание
Артериальная гипертензия (АГ) определяется как состояние, при котором средний уровень систолического артериального давления (САД) и/или диастолического артериального давления (ДАД), рассчитанный на основании трех отдельных измерений, равен или превышает 95-й перцентиль кривой распределения артериального давления (АД) в популяции для соответствующего возраста, пола и роста. Артериальная гипертензия может быть первичной (эссенциальной) или вторичной (симптоматической).
Гипертоническая болезнь (ГБ). Это хронически протекающее заболевание, основным проявлением которого является синдром артериальной гипертензии, не связанный с наличием патологических процессов, при которых повышение АД обусловлено известными причинами (симптоматические артериальные гипертензии). Этот термин предложен Г.Ф. Лангом и соответствует употребляемому в других странах понятию эссенциальная АГ.
Вторичная или симптоматическая АГ. Повышение АД, обусловленное известными причинами - наличием патологических процессов в различных органах и системах.
Гипертоническая болезнь (ГБ). Это хронически протекающее заболевание, основным проявлением которого является синдром артериальной гипертензии, не связанный с наличием патологических процессов, при которых повышение АД обусловлено известными причинами (симптоматические артериальные гипертензии). Этот термин предложен Г.Ф. Лангом и соответствует употребляемому в других странах понятию эссенциальная АГ.
Вторичная или симптоматическая АГ. Повышение АД, обусловленное известными причинами - наличием патологических процессов в различных органах и системах.
Причины
Наиболее частые из известных причин АГ в порядке их относительной частоты в различных возрастных периодах представлены в таблице 1[1,5].
Таблица 1. Наиболее частые причины АГ в различные возрастные периоды.
Артериальное давление у человека определяется комплексом различных факторов, составляющих функциональную систему по определению академика П. Анохина. Эта система поддерживает постоянство кровяного давления по принципу саморегуляции. Несмотря на то, что артериальная гипертензия (АГ) остается на настоящий момент одним из самых распространенных заболеваний и является несомненным фактором риска сердечно-сосудистой смертности, патофизиологические аспекты, ведущие к повышению артериального давления (АД), требуют дальнейшего изучения. АГ раcсматривается как многофакторное заболевание, развитие которого обусловлено взаимодействием генетических нарушений и приобретенных изменений регуляции кровообращения и представляет сложнейший комплекс нейрогуморальных, гемодинамических и метаболических факторов, взаимоотношение которых трансформируется во времени [3,4].
В настоящее время не менее не вызывает сомнения, что при гипертонической болезни повышение АД связано со сложным взаимодействием генетических, психосоциальных факторов, а также дезадаптацией физиологических механизмов [3,4].
Нарушения механизмов ауторегуляции центральной гемодинамики. В норме существуют механизмы ауторегуляции поддерживающие равновесие между сердечным выбросом и периферическим сосудистым сопротивлением. Так, при увеличении сосудистого выброса при физической нагрузке общее периферическое сосудистое сопротивление снижается. Напротив, при повышении общего периферического сосудистого сопротивления происходит рефлекторное снижение сердечного выброса. При гипертонической болезни механизмы ауторегуляции нарушены. Происходит несоответствие между сердечным выбросом и общим периферическим сосудистым сопротивлением. Предполагаемые механизмы, лежащие в основе этого процесса, изложены Т. Kaplan, 1998 и представлены на рисунке 1. На ранних стадиях гипертонической болезни обнаруживается повышение сердечного выброса тогда как общее периферическое сосудистое сопротивление может быть нормальным или лишь несколько повышенным. По мере прогрессирования заболевания, стабилизации системного АД на высоких уровнях общее периферическое сосудистое сопротивление неуклонно повышается [3].
Системное АД начинает повышаться при истощении антигипертензивных гомеостатических механизмов, либо при чрезмерном усилении вазоконстрикторных и антинатрийуретических нейрогуморальных систем (ангиотензин II, норадреналин, эндотелиин-1, инсулин и др). [3].
1 - Механизмы реализации уровня АД (Т. Kaplan, 1998), где СВ - сердечный выброс; ОПСС- общее периферическое сосудистое сопротивление.
Среди антигипертензивных гомеостатических механизмов важное значение имеют: почечная экскреция ионов натрия; барорецепторы аорты и крупных артерий; активность калликреин-кининовой системы, высвобождение ионов допамина, натриуретических пептидов А, В, С, простагландины Е2 и I2, оксид азота, адреномедулин, таурин.
Эндотелиальная дисфункция в настоящее время рассматривается как важное патогенетическое звено формирования АГ. Основные показатели системного кровообращения - минутный объем крови и артериальное давление в течение суток постоянно меняются в зависимости от реальных потребностей тканей в конкретный момент времени. Между последовательными отделами сосудистого русла устанавливаются меняющиеся соотношения тонуса и суммарного просвета сосудов, определяющие объем кровотока. С современных позиций обеспечение адекватного состояния сосудистого русла в соответствии с потребностями в кровоснабжении периферической мускулатуры и внутренних органов обеспечивает сосудистый эндотелий.
Эндотелиальная дисфункция определяется как состояние, при котором способность эндотелиальных клеток освобождать вазодилатирующие, ангиопротективные, антипролиферативные факторы ( в первую очередь оксида азота) уменьшается, в то время как образование сосудосуживающих, протромботических, пролиферативных агентов сохраняется или увеличивается [3].
Причины развития эндотелиальной дисфункции многообразны и определяются главным образом длительно существующей гемодинамической перегрузкой артерий, гиперактивацией ренин-ангиотензин-альдостероновой и симпатико-адреналовой систем, а также рядом других механизмов.
Одним из патофизиологических механизмов нарушения функции эндотелия резистивного звена микроциркуляторного русла при АГ является подавление синтеза эндотелийрелаксирующего фактора. При этом стимуляция М-холинорецепторов эндотелия ацетилхолином не приводит к желаемой эндотелийзависимой вазодилатации, формируя повышенный уровень АД [3,4].
Генетические аспекты. На значение наследственности в патогенезе артериальной гипертензии указывают следующие факты:
Высокая корреляция артериального давления у монозиготных близнецов по сравнению с дизиготными; это позволило установить, что различия в уровнях системного АД у человека на 30-60% определяются генетическими факторами.
Более высокие величины артериального давления у детей с отягощенной наследственностью по гипертонической болезни по сравнению с детьми родители, которых здоровы.
Пока не обнаружено гена или генов ответственных за возникновение гипертонической болезни. Наибольший прогресс в понимании роли наследственной предрасположенности к артериальной гипертензии достигнут при изучении генотипов ренин-адьдостерон- ангиотензиновой системы. Установлено, что полиморфизм гена ангиотензинпревращающего фермента (АПФ) определяет активность данного фермента. DD носительство полиморфизма гена АСЕ расценивается как независимый фактор риска развития эссенциальной гипертензии, ассоциируется с повышением активности АПФ, что стимулирует мозговой и корковый слой надпочечников и вызывает повышение тонуса гладкомышечной мускулатуры сосудов и общего периферического сосудистого сопротивления, ХС ЛПОНП, и высоким уровнем тревоги, что отражает плейотропный эффект данного гена. Экспрессия гена Т174М ангиотензиногена определяет активность ангиотензиногена. Носительство мутантного аллеля Т174М гена ангиотензиногена ассоциируется с повышением активности АПФ. VNTR полиморфизм гена эндотелиальной синтетазы оксида азота (eNOS) определяет вазогенный эффект NO. Носительство мутантного аллеля 4а гена eNOS определяет склонность к вазоконстрикторным реакциям и формированию ЭАГ[3,5].
Повышенная активносить ренин-ангиотензин-альдостероновой системы в кровяном русле и тканях играет важную роль в патогенезе гипертонической болезни. В эпидемиологических исследованиях показано, что уровень ренина плазмы является независимым прогностическим фактором течения артериальной гипертензии. Высокий уровень ренина плазмы по сравнению с низким в 6 раз увеличивает риск осложнений от гипертонической болезни. В начальных стадиях формирования ЭАГ отмечается повышение уровня ренина в плазме до 60%, особенно при нагрузочных пробах, зависящее от времени суток. По мере стабилизации повышенного уровня АД отмечается некоторое снижение активности РААС. Долгое время доминировало мнение, что наиболее неблагоприятное, прогрессирующе течение ЭАГ отмечается при гиперрениновых формах[3,4].
Важнейшая роль в регуляции АД отводится повышению тонуса симпатической нервной системы, что способствует увеличению минутного объема кровообращения, повышению сосудистого сопротивления, задержки жидкости, ремоделированию сердца и сосудов[3,5].
Таблица 1. Наиболее частые причины АГ в различные возрастные периоды.
| До 1 года | 1 - 6 лет | 7 - 12 лет | Подростки |
| Тромбоз почечных артерий или вен Стеноз почечных артерий Врожденные аномалии почек Коарктация аорты Бронхолегочная дисплазия | Стеноз почечных артерий Паренхиматозные заболевания почек Опухоль Вильмса Нейробластома Коарктация аорты Опухоль надпочечников (кортикостерома) Болезнь Иценко-Кушинга (аденома гипофиза) Феохромоцитома Узелковый полиартериит | Паренхиматозные заболевания почек Реноваскулярная патология Коарктация аорты Эссенциальная АГ Болезнь и синдром Иценко-Кушинга Феохромоцитома Неспецифический аорто-артериит (болезнь Такаясу) Узелковый полиартериит | Эссенциальная АГ Паренхиматозные заболевания почек Реноваскулярная АГ Врожденная дисфункция коры надпочечников, гипертоническая форма Феохромоцитома Болезнь и синдром Иценко-Кушинга Узелковый полиартериит |
Артериальное давление у человека определяется комплексом различных факторов, составляющих функциональную систему по определению академика П. Анохина. Эта система поддерживает постоянство кровяного давления по принципу саморегуляции. Несмотря на то, что артериальная гипертензия (АГ) остается на настоящий момент одним из самых распространенных заболеваний и является несомненным фактором риска сердечно-сосудистой смертности, патофизиологические аспекты, ведущие к повышению артериального давления (АД), требуют дальнейшего изучения. АГ раcсматривается как многофакторное заболевание, развитие которого обусловлено взаимодействием генетических нарушений и приобретенных изменений регуляции кровообращения и представляет сложнейший комплекс нейрогуморальных, гемодинамических и метаболических факторов, взаимоотношение которых трансформируется во времени [3,4].
В настоящее время не менее не вызывает сомнения, что при гипертонической болезни повышение АД связано со сложным взаимодействием генетических, психосоциальных факторов, а также дезадаптацией физиологических механизмов [3,4].
Нарушения механизмов ауторегуляции центральной гемодинамики. В норме существуют механизмы ауторегуляции поддерживающие равновесие между сердечным выбросом и периферическим сосудистым сопротивлением. Так, при увеличении сосудистого выброса при физической нагрузке общее периферическое сосудистое сопротивление снижается. Напротив, при повышении общего периферического сосудистого сопротивления происходит рефлекторное снижение сердечного выброса. При гипертонической болезни механизмы ауторегуляции нарушены. Происходит несоответствие между сердечным выбросом и общим периферическим сосудистым сопротивлением. Предполагаемые механизмы, лежащие в основе этого процесса, изложены Т. Kaplan, 1998 и представлены на рисунке 1. На ранних стадиях гипертонической болезни обнаруживается повышение сердечного выброса тогда как общее периферическое сосудистое сопротивление может быть нормальным или лишь несколько повышенным. По мере прогрессирования заболевания, стабилизации системного АД на высоких уровнях общее периферическое сосудистое сопротивление неуклонно повышается [3].
Системное АД начинает повышаться при истощении антигипертензивных гомеостатических механизмов, либо при чрезмерном усилении вазоконстрикторных и антинатрийуретических нейрогуморальных систем (ангиотензин II, норадреналин, эндотелиин-1, инсулин и др). [3].
1 - Механизмы реализации уровня АД (Т. Kaplan, 1998), где СВ - сердечный выброс; ОПСС- общее периферическое сосудистое сопротивление.
Среди антигипертензивных гомеостатических механизмов важное значение имеют: почечная экскреция ионов натрия; барорецепторы аорты и крупных артерий; активность калликреин-кининовой системы, высвобождение ионов допамина, натриуретических пептидов А, В, С, простагландины Е2 и I2, оксид азота, адреномедулин, таурин.
Эндотелиальная дисфункция в настоящее время рассматривается как важное патогенетическое звено формирования АГ. Основные показатели системного кровообращения - минутный объем крови и артериальное давление в течение суток постоянно меняются в зависимости от реальных потребностей тканей в конкретный момент времени. Между последовательными отделами сосудистого русла устанавливаются меняющиеся соотношения тонуса и суммарного просвета сосудов, определяющие объем кровотока. С современных позиций обеспечение адекватного состояния сосудистого русла в соответствии с потребностями в кровоснабжении периферической мускулатуры и внутренних органов обеспечивает сосудистый эндотелий.
Эндотелиальная дисфункция определяется как состояние, при котором способность эндотелиальных клеток освобождать вазодилатирующие, ангиопротективные, антипролиферативные факторы ( в первую очередь оксида азота) уменьшается, в то время как образование сосудосуживающих, протромботических, пролиферативных агентов сохраняется или увеличивается [3].
Причины развития эндотелиальной дисфункции многообразны и определяются главным образом длительно существующей гемодинамической перегрузкой артерий, гиперактивацией ренин-ангиотензин-альдостероновой и симпатико-адреналовой систем, а также рядом других механизмов.
Одним из патофизиологических механизмов нарушения функции эндотелия резистивного звена микроциркуляторного русла при АГ является подавление синтеза эндотелийрелаксирующего фактора. При этом стимуляция М-холинорецепторов эндотелия ацетилхолином не приводит к желаемой эндотелийзависимой вазодилатации, формируя повышенный уровень АД [3,4].
Генетические аспекты. На значение наследственности в патогенезе артериальной гипертензии указывают следующие факты:
Высокая корреляция артериального давления у монозиготных близнецов по сравнению с дизиготными; это позволило установить, что различия в уровнях системного АД у человека на 30-60% определяются генетическими факторами.
Более высокие величины артериального давления у детей с отягощенной наследственностью по гипертонической болезни по сравнению с детьми родители, которых здоровы.
Пока не обнаружено гена или генов ответственных за возникновение гипертонической болезни. Наибольший прогресс в понимании роли наследственной предрасположенности к артериальной гипертензии достигнут при изучении генотипов ренин-адьдостерон- ангиотензиновой системы. Установлено, что полиморфизм гена ангиотензинпревращающего фермента (АПФ) определяет активность данного фермента. DD носительство полиморфизма гена АСЕ расценивается как независимый фактор риска развития эссенциальной гипертензии, ассоциируется с повышением активности АПФ, что стимулирует мозговой и корковый слой надпочечников и вызывает повышение тонуса гладкомышечной мускулатуры сосудов и общего периферического сосудистого сопротивления, ХС ЛПОНП, и высоким уровнем тревоги, что отражает плейотропный эффект данного гена. Экспрессия гена Т174М ангиотензиногена определяет активность ангиотензиногена. Носительство мутантного аллеля Т174М гена ангиотензиногена ассоциируется с повышением активности АПФ. VNTR полиморфизм гена эндотелиальной синтетазы оксида азота (eNOS) определяет вазогенный эффект NO. Носительство мутантного аллеля 4а гена eNOS определяет склонность к вазоконстрикторным реакциям и формированию ЭАГ[3,5].
Повышенная активносить ренин-ангиотензин-альдостероновой системы в кровяном русле и тканях играет важную роль в патогенезе гипертонической болезни. В эпидемиологических исследованиях показано, что уровень ренина плазмы является независимым прогностическим фактором течения артериальной гипертензии. Высокий уровень ренина плазмы по сравнению с низким в 6 раз увеличивает риск осложнений от гипертонической болезни. В начальных стадиях формирования ЭАГ отмечается повышение уровня ренина в плазме до 60%, особенно при нагрузочных пробах, зависящее от времени суток. По мере стабилизации повышенного уровня АД отмечается некоторое снижение активности РААС. Долгое время доминировало мнение, что наиболее неблагоприятное, прогрессирующе течение ЭАГ отмечается при гиперрениновых формах[3,4].
Важнейшая роль в регуляции АД отводится повышению тонуса симпатической нервной системы, что способствует увеличению минутного объема кровообращения, повышению сосудистого сопротивления, задержки жидкости, ремоделированию сердца и сосудов[3,5].
|
|
Эпидемиология
Распространенность АГ у детей и подростков в настоящее время уступает только астме и ожирению среди хронических заболеваний детства. В последнее время выполнен ряд эпидемиологических исследований, посвященных определению уровня АД. Результаты этих работ выявили высокую распространенность АГ среди детей и подростков, частота которой варьирует в широких диапазонах от 1 до 18% обследованных. По данным Министерства здравоохранения Российской Федерации в последнее время отмечен рост числа детей с повышенным АД, количество которых в 2005 году составляло 335,6 тысяч человек (6,8%).
Классификация
• Первичная или эссенциальная АГ - самостоятельное заболевание, при котором основным клиническим симптомом является повышенное САД и/или ДАД по неустановленным причинами.
• Лабильная АГ - нестойкое повышение АД. Диагноз лабильной АГ устанавливается в том случае, когда повышенный уровень АД регистрируется непостоянно (при динамическом наблюдении).
• Вторичная или симптоматическая АГ - повышение АД, обусловленное известными причинами - наличием патологических процессов в различных органах и системах.
В зависимости от степени повышения АД выделяют артериальную гипертензию 1 и 2 степени, высокое нормальное АД (таблица 2) .
Таблица 2. Степени АГ у детей и подростков.
Гипертонический криз - это внезапное ухудшение состояния, обусловленное резким повышением АД. Гипертонические кризы чаще всего возникают при симптоматических АГ (острый гломерулонефрит, системные заболевания соединительной ткани, реноваскулярная патология, феохромоцитома, черепно-мозговые травмы ).
У детей и подростков выделяют гипертонические кризы двух типов:
• первый тип гипертонического криза характеризуется возникновением симптомов со стороны органов-мишеней (центральная нервная система, сердце, почки);
• второй тип гипертонического криза протекает как симпатоадреналовый пароксизм с бурной вегетативной симптоматикой.
• Лабильная АГ - нестойкое повышение АД. Диагноз лабильной АГ устанавливается в том случае, когда повышенный уровень АД регистрируется непостоянно (при динамическом наблюдении).
• Вторичная или симптоматическая АГ - повышение АД, обусловленное известными причинами - наличием патологических процессов в различных органах и системах.
В зависимости от степени повышения АД выделяют артериальную гипертензию 1 и 2 степени, высокое нормальное АД (таблица 2) .
Таблица 2. Степени АГ у детей и подростков.
| Норма | <90 перцентиля |
| Высокое нормальное АД | 90-95 перцентиль или ≥ 120 мм , но <95 перцентиля |
| I степень - | 95 - (99 перцентиль+5 мм ) |
| II степень - (тяжелая) | > 99 перцентиля+5 мм |
Гипертонический криз - это внезапное ухудшение состояния, обусловленное резким повышением АД. Гипертонические кризы чаще всего возникают при симптоматических АГ (острый гломерулонефрит, системные заболевания соединительной ткани, реноваскулярная патология, феохромоцитома, черепно-мозговые травмы ).
У детей и подростков выделяют гипертонические кризы двух типов:
• первый тип гипертонического криза характеризуется возникновением симптомов со стороны органов-мишеней (центральная нервная система, сердце, почки);
• второй тип гипертонического криза протекает как симпатоадреналовый пароксизм с бурной вегетативной симптоматикой.
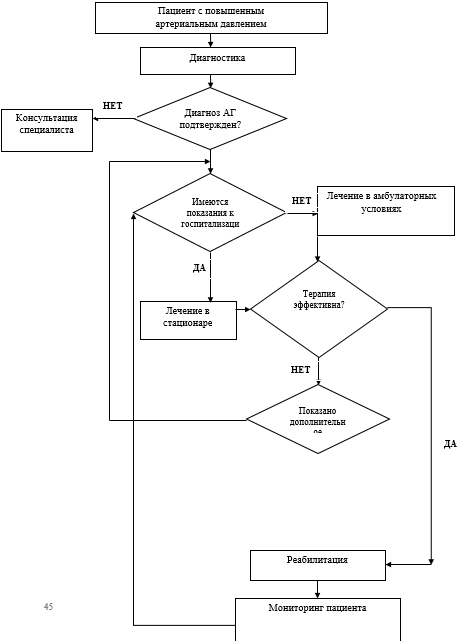
Диагностика
2,1 Жалобы и анамнез.
Спектр клинических проявлений АГ широк и варьирует от полного отсутствия симптомов до развития гипертрофии миокарда, поражений органа зрения, изменений в центральной нервной системе.Среди наиболее часто встречающихся жалобы:
• снижение толерантности к физическим нагрузкам,.
• головные боли,.
• эмоциональная лабильность.
Клиническая картина гипертонического криза характеризуется внезапным ухудшением общего состояния; подъемом систолического АД (более 150 мм ) и/или диастолического давления (более 95 мм рт ст), резкой головной болью. Возможны головокружение, нарушение зрения (пелена перед глазами, мелькание мушек), тошнота, рвота, озноб, бледность или гиперемия лица, ощущение страха.
• При сборе анамнеза следует обратить внимание на следующую информацию:
• жалобы (головная боль, рвота, нарушения сна);
• уровень АД и продолжительность АГ;
• патология беременности и родов (преждевременные роды);
• патология раннего возраста (недоношенность, внутриутробная гипотрофия, низкая масса тела для данного срока беременности);
• черепно-мозговая травма и травма живота;
• преждевременное половое развитие (появление вторичных половых признаков у девочек до 8 лет, у мальчиков - до 10 лет);
• пиелонефрит (можно предположить по эпизодам немотивированного повышения температуры тела, наличию в анамнезе лейкоцитурии, дизурии);
• проводимая ранее гипотензивная терапия;
• избыточное потребление поваренной соли, изменения массы тела, уровня и характера физической активности;
• употребление алкоголя, курение, прием некоторых лекарственных препаратов (амфетамины, прессорные препараты, стероиды и нестероидные противовоспалительные препараты, трициклические антидепрессанты, оральные контрацептивы), наркотических средств и других стимуляторов, в тч растительного происхождения (пищевые добавки);
• отягощенная наследственность по ГБ, другим сердечно-сосудистым заболеваниям (ССЗ) и сахарному диабету (наличие этих заболеваний у родителей в возрасте до 55 лет);
• психологические и средовые факторы (характер учебы и работы, атмосфера в семье, образовательный и эмоциональный статус родителей или опекунов, социально-экономические показатели семьи, жилищные условия, характер работы родителей, уровень взаимопонимания).
2,2 Физикальное обследование.
• Рекомендовано в физикальное обследование включать:• антропометрические измерения (масса, длина тела и окружность талии) - вычисление индекса массы тела - индекса Кетле: отношение массы тела в кг к квадрату длины тела в м с оценкой его клинической значимости (Приложение Г4);
• измерение АД на верхних и нижних конечностях (АД на верхних конечностях равно или превышает таковое на нижних конечностях при коарктации аорты) (методы измерения АД представлены в Приложении Г5).
• осмотр кожных покровов при этом следует обратить внимание на пятна цвета «кофе с молоком»; красно-синюшная дисколорация кожи конечностей (livedo reticularis); стрии; черный акантоз» (acantosis nigricans);нейрофиброматозные узлы; повышенную влажность кожи;
• исследование глазного дна: спазм и сужение артерий; геморрагии; экссудация; отёк соска зрительного нерва;
• исследование области шеи: набухание яремных вен; увеличение щитовидной железы; шум над сонной артерией при аускультации;
• исследование сердечно-сосудистой системы: оценка пульса на обеих руках; частота и ритм сердечных сокращений; верхушечный толчок; сердечный толчок; щелчки, шумы, III и IV тоны;
• исследование бронхолегочной системы: одышка; хрипы;
• исследование органов брюшной полости: объемные образования, патологическая пульсация; шум над брюшной аортой;
• исследование конечностей: пульс на периферических артериях; шум на бедренной артерии; отёки;
• исследование неврологического статуса: симптомы предшествующих нарушений мозговой гемодинамики;
• оценка полового развития.
Комментарии:
Алгоритм оценки уровня АД.
Диагностика АГ у детей и подростков проводится с использованием специальных таблиц, основанных на результатах популяционных исследований, и состоит из следующих этапов:
• определение по специальным таблицам перцентиля роста, соответствующего полу и возрасту пациента (Приложение Г1);
• вычисление средних значений САД и ДАД на основании трёх измерений АД, проведенных с интервалом 2-3 минуты;
• сопоставление средних значений САД и ДАД пациента, полученных по результатам трехкратного измерения АД на одном визите, с 90-м, 95-м и 99-м перцентилями АД, соответствующими полу, возрасту и перцентилю роста пациента (Приложения 2, 3);
Сравнение средних значений САД и ДАД, зарегистрированных у пациента на трех визитах с интервалом между визитами 10-14 дней, с 90-м, 95-м и 99-м перцентилями АД, соответствующими полу, возрасту и перцентилю роста пациента (Приложения Г2, Г3);
Определение степени АГ.
Выделяют 2 степени АГ (Табл.2). Если значения САД или ДАД попадают в разные категории, то устанавливается более высокая степень АГ. Степень АГ определяется в случае впервые диагностированной АГ и у пациентов, не получающих гипотензивной терапии.
2,3 Инструментальная диагностика.
• Рекомендовано проведение суточного мониторирования АД [1,4,5,12-15].(Сила рекомендаций - 1; достоверность доказательств - А).
Комментарии. Показания к суточному мониторированию АД:
• Артериальная гипертензия выявленная на трех визитах к врачу.
• Повышенная лабильность АД при повторных измерениях, визитах или по данным самоконтроля АД.
• Высокие значения АД на визитах к врачу при отсутствии факторов риска сердечно-сосудистой патологии, и изменений в органах мишенях.
• Нормальные значения АД при визите к врачу у пациента с большим числом факторов риска и/или изменениями в органах мишенях.
• Большие отличия в АД, измеренного при визите к врачу, и по данным самоконтроля.
• Оценка эффективности терапии.
Суточное мониторирование АД позволяет верифицировать начальные отклонения в суточном ритме и величине АД, проводить дифференциальную диагностику АГ, оценивать эффективность терапии. При суточном мониторировании АД рассчитываются следующие параметры: средние значения АД за сутки, день и ночь; индексы времени гипертензии в разные периоды суток; вариабельность АД в виде его стандартного отклонения и суточного индекса.
Средние значения АД (систолического, диастолического, среднего гемодинамического, пульсового) дают главное представление об уровне АД у больного, наиболее точно отражают истинный уровень гипертензии, чем однократные измерения. Средние значения АД у детей и подростков по данным 24-часового мониторирования представлены в таблице 3.
Таблица 3 - 50 и 95 перцентиль АД по данным суточного мониторирования у детей и подростков в зависимости от роста (по данным Soergel et al., 1997[14]).
| Рост (см) | Перцентиль АД (суточное) | Перцентиль АД (день) | Перцентиль АД (ночь) | |||
| 50 | 95 | 50 | 95 | 50 | 95 | |
| Мальчики | ||||||
| 120 | 105/65 | 113/72 | 112/73 | 123/85 | 95/55 | 104/63 |
| 130 | 105/65 | 117/75 | 113/73 | 125/85 | 96/55 | 107/65 |
| 140 | 107/65 | 121/77 | 114/73 | 127/85 | 97/55 | 110/67 |
| 150 | 109/66 | 124/78 | 115/73 | 129/85 | 99/56 | 113/67 |
| 160 | 112/66 | 126/78 | 118/73 | 132/85 | 102/56 | 116/67 |
| 170 | 115/67 | 128/77 | 121/73 | 135/85 | 104/56 | 119/67 |
| 180 | 120/67 | 130/77 | 124/73 | 137/85 | 107/55 | 122/67 |
| Девочки | ||||||
| 120 | 103/65 | 113/73 | 111/72 | 120/84 | 96/55 | 107/66 |
| 130 | 105/66 | 117/75 | 112/72 | 124/84 | 97/55 | 109/66 |
| 140 | 108/66 | 120/76 | 114/72 | 127/84 | 98/55 | 111/66 |
| 150 | 110/66 | 122/76 | 115/73 | 129/84 | 99/55 | 112/66 |
| 160 | 111/66 | 124/76 | 116/73 | 131/84 | 100/55 | 113/66 |
| 170 | 112/66 | 124/76 | 118/74 | 131/84 | 101/55 | 113/66 |
| 180 | 113/66 | 124/76 | 120/74 | 131/84 | 103/55 | 114/66 |
Индекс времени гипертензии позволяет оценить время повышения АД в течение суток. Этот показатель рассчитывается по проценту измерений, превышающих нормальные показатели АД за 24 часа или отдельно для каждого времени суток. Индекс времени гипертензии более 50% является патологическим, 25-50% пограничным.
Суточный индекс дает представление о циркадной организации суточного профиля АД. Рассчитывается как разность между средними дневными и ночными значениями АД в процентах от дневной средней величины. Для большинства здоровых детей характерно ночное снижение АД на 10-20 % по сравнению с дневными показателями. По величине суточного индекса выделяют четыре группы пациентов:
• нормальное снижение АД в ночное время: суточный индекс АД колеблется от 10 до 20%; в англоязычной литературе такие лица относятся к категории dippers ,.
• отсутствие снижения АД в ночное время: суточный индекс менее 10%, такие лица обозначаются как non-dippers .
Повышенное снижение АД в ночное время: суточный индекс более 20% - over-dippers ,.
• подъем АД в ночное время: суточный индекс менее 0% - night-peakers .
В норме не встречаются дети с ночным АД, превышающим средние дневные величины ( night-peaker ). Как правило, такой суточной профиль АД характерен для лиц с симптоматической АГ.
Данные суточного мониторирования АД у детей позволяют избежать гипердиагностики АГ за счет выявления избыточной тревожной реакции в виде повышения АД, связанного с врачебным осмотром - феномен «гипертонии на белый халат» [1,5,13-16].
• Рекомендовано проведение электрокардиографии (ЭКГ) [1,4,5,13].
(Сила рекомендаций - 1; достоверность доказательств - В).
Комментарии: ЭКГ позволяет оценить признаки перегрузки предсердий и состояние конечной части желудочкового комплекса (снижение сегмента ST и сглаженность Т) с целью выявления повышенной чувствительности β-адренорецепторов к катехоламинам. Критерием гипертрофии левого желудочка на ЭКГ является признак Соколова-Лайона - [S(V1)+R(V5 или V6)] >38мм.
• Рекомендовано проведение эхокардиографии. [1-5,13].
(Сила рекомендаций - 1; достоверность доказательств - В).
Комментарии: Эхокардиографиия - обязательный метод диагностики, позволяет выявить: признаки гипертрофии левого желудочка (толщина межжелудочковой перегородки и задней стенки левого желудочка более 95-го перцентиля распределения этого показателя) [1-5,13]. Эхокардиографическим критерием гипертрофии миокарда левого желудочка у мальчиков считается индекс массы миокарда левого желудочка (ИММЛЖ) ≥ 47,58 г/м2,7, у девочек ИММЛЖ ≥ 44,38 г/м2,7, соответствующие значению 99-го перцентиля кривой популяционного распределения ИММЛЖ[1,8-11,13]. Желательна оценка диастолической функции миокарда. Нарушение диастолической функции левого желудочка, (уменьшение отношения раннего пика диастолического наполнения к предсердному пику E/A< 1,0 по данным трансмитрального допплеровского потока), что отражает ремоделирование левого желудочка сердца при стабильных формах АГ[2,4].
• Рекомендовано. Проведение УЗИ почек с допплерографией сосудов почек больным с предполагаемым ренальным генезом АГ ( Сила рекомендаций - 1; достоверность доказательств - В).
• Рекомендовано проведение осмотра глазного дна.(Сила рекомендаций - 1; достоверность доказательств - В).
Комментарии. Осмотр глазного дна обязательный метод диагностики, позволяет обнаружить изменения, связанные с повышением АД - сужение и извитость мелких артерий, возможно расширение вен глазного дна. [1,13].
• Рекомендовано проведение пробы с дозированной физической нагрузкой (велоэргометрия, тредмил-тест), котораядает важную информацию для диагностики АГ у детей и подростков. Является желательным методом диагностики.
(Сила рекомендаций - 2; достоверность доказательств - В).
Комментарии: пробу надо проводить при определении рекомендуемого уровня физической нагрузки. Она позволяет определить толерантность к физической нагрузке, выявить дезадаптивные гемодинамические сдвиги, возникающие при выполнении физической нагрузки (гипертензивный тип гемодинамики). Дети с АГ во время проведения пробы с дозированной физической нагрузкой, как правило, имеют более высокое повышение диастолического и систолического АД по сравнению с детьми с нормальными показателями АД. Критерием гипертензивной реакции АД на физическую нагрузку является уровень АД более 170/95.
• Рекомендовано рентгенологическое обследование при подозрении на ренальный/вазо-ренальный генез АГ- экскреторная урография с обязательной рентгенограммой в ортоположении, ангиография почечных артерий.
( Сила рекомендаций - 1; достоверность доказательств - В).
• Рекомендовано при подозрении на гиперпаратиреоидизм рентгенография костей кисти ( Сила рекомендаций - 2; достоверность доказательств - В).
• Рекомендовано при подозрении на врождённую и приобретённую патологию аорты выполнение компьютерной томографии аорты либо аортографии.
(Сила рекомендаций - 1; достоверность доказательств - В).
• Рекомендовано при подозрении на ренальный генез АГ проведение сцинтиграфии почек (статическая/динамическая сцинтиграфия).
(Сила рекомендаций - 2; достоверность доказательств - В).
• Рекомендовано. Проведение оценки состояния вегетативной нервной системы .
( Сила рекомендаций - 2; достоверность доказательств - В).
Комментарии. Определение состояния вегетативной нервной системы проводится с помощью клинических таблиц для оценки исходного вегетативного тонуса, вегетативной реактивности по данным кардиоинтервалографиии и вегетативного обеспечения деятельности по результатам клиноортостатической пробы [5]. Наибольшие показания пациенты с» синдромом гипертензии белого халата» и лабильной артериальной гипертензией.
• Рекомендовано проведение реоэнцефалографии, которая позволяет выявить характер изменения сосудистого тонуса в церебральных сосудах, состояние венозного оттока. У детей с гипер- и гипокинетическим типами гемодинамики часто отмечается уменьшение сосудистого кровенаполнения. Выявление сосудистых изменений определяет показания к назначению препаратов для коррекции состояния церебральных сосудов.
(Сила рекомендаций - 2; достоверность доказательств - С).
• Рекомендовано проведение ультразвукового исследование (УЗИ) почек, при необходимости - экскреторной урографии [1,13].
(Сила рекомендаций - 1; достоверность доказательств - В).
2,4 Лабораторная диагностика.
Рекомендовано ( Сила рекомендаций - 1; достоверность доказательств - А.• клинический анализ крови;
• общий анализ мочи; при подозрении на ренальный генез анализ мочи по Нечипоренко, Аддису-Каковскому, Амбурже, проба Зимницкого, уровень белка в суточной моче.
• биохимический анализ крови (калий, натрий, мочевина, креатинин, глюкоза);
• определение липидного спектра крови: холестерина, триглицеридов; холестерина липопротеидов высокой и низкой плотности;
• сахарная кривая (при ожирении);
• определение уровня катехоламинов (адреналин, норадреналин, метанефрины, ванилилминдальная кислота);
• оценка активности ренин-ангиотензин-альдостероновой системы (определение уровня ренина альдостерона) .
• Определение мочевой кислоты в сыворотке крови;
• Рекомендовано больным при подозрении на патологию щитовидной железы определение уровня ТТГ, Т3 (свободный), Т4 (свободный) в сыворотке крови; антитела к тиреопероксидазе и тиреоглобулину .
( Сила рекомендаций - 1; достоверность доказательств - В).
• Рекомендовано при подозрении на болезнь Иценко-Кушинга определение уровеня адренокортикотропного гормона (АКТГ) и кортизола в сыворотке крови, свободного кортизола в суточной моче; проба с дексаметазоном;
( Сила рекомендаций - 1; достоверность доказательств - В).
• Рекомендовано при подозрении на гиперпаратиреоидизм определение уровня кальция и паратгормона в сыворотке крови; рентгенография костей кисти.
(Сила рекомендаций - 1; достоверность доказательств - В) [1,13].
• Рекомендовано при сочетании АГ и ожирения определение гликозилированного гемоглобина в сыворотке крови;
(Сила рекомендаций - 2; достоверность доказательств - В,С) [1,13].
2,5 Иная диагностика.
При выявлении АГ обязателен дифференциально-диагностический поиск для исключения симптоматической АГ. Наиболее частыми причинами вторичной (симптоматической) АГ являются болезни почек, патология почечных сосудов, болезни коры и мозгового слоя надпочечников, коарктация аорты, системные васкулиты (узелковый полиартериит, болезнь Такаясу).Первое место среди симптоматических АГ занимает почечная вазо-ренальная гипертензия, связанная с врожденной или приобретенной патологией почек и почечных сосудов.
Ренальная гипертензия.
Основные причины ренальной АГ: гломерулонефрит, пиелонефрит, поликистоз почек, новообразования почки. Патогенез симптоматической гипертонии при заболевании почек обусловлен: повышением активности ренин-ангиотензин-альдостероновой системы, нарушением водно-солевого обмена с подавлением активности депрессорной функции почек, нарушением продукции кининов и простагландинов.
Вазоренальные гипертензия.
Основные причины вазоренальной гипертензии: пороки развития почечных сосудов, фибро-мышечная дисплазия почечных сосудов; аортоартериит; узелковый полиартериит. Клиническими маркерами вазоренальной гипертензии являются: злокачественный характер АГ, систолический шум в области проекции почечных артерий (в области брюшной полости), асимметрия АД на конечностях, распространенный артериоспазм и нейроретинопатия. Инструментальное исследование для верификации диагноза должно включать: экскреторную урографию, сцинтиграфию почек, ангиографию почек и почечных сосудов. Характерно повышение уровня ренина на фоне снижения почечного кровотока.
Врожденный стеноз почечных артерий - наиболее частая причина реноваскулярной гипертонии у детей. Характерно высокое, стойкое повышение АД, преимущественно диастолического характера, рефрактерное к проводимой гипотензивной терапии. Физикально часто прослушивается систолический шум в области пупка, а также в эпигастральной области, соответствующей месту отхождения почечной артерии от брюшной аорты. Рано развиваются изменения в органах мишенях: гипертрофия левого желудочка, выраженные изменения на глазном дне.
Фибромышечная дисплазия почечных артерий чаще встречается у лиц женского пола. По данным ангиограмм стеноз чаще локализуется в средней части почечной артерии. Артерия имеет вид четок, коллатеральная сеть не выражена. Основной вид лечения - хирургическая коррекция стеноза почечных артерий.
Панартериит аорты и ее ветвей - болезнь отсутствия пульса или болезнь Такаясу является относительно редкой патологией у детей. Клинические проявления заболевания характеризуются выраженным полиморфизмом. На начальной стадии заболевания преобладают общие воспалительные симптомы, проявляющиеся повышением температуры, миалгиями, артралгиями, узловатой эритемой. Эти изменения соответствуют начальной стадии сосудистого воспаления. Дальнейшие клинические проявления связаны с развитием стенозирования артерий, с последующей ишемией соответствующего органа. Клиническая симптоматика при болезни Такаясу характеризуются асимметрией или отсутствием пульса и АД на лучевых артериях, определяется систолический шум над пораженными артериями. Характерно поражение аортального клапана (недостаточность) и митрального клапана (недостаточность), развитие миокардита, возможна легочная гипертензия, симптомы недостаточности кровообращения. АГ имеет злокачественный характер и связана со стенотической и тромботической окклюзией почечных артерий, аортальной регургитацией с повреждением барорецепторов каротидного и аортального синусов, снижением эластичности аорты, стенозом сонных артерий, приводящих к ишемии мозга и раздражению хеморецепторов и вазомоторных центров продолговатого мозга. Лечебная тактика состоит в назначении глюкокортикоидных препаратов, в сочетании с дезагрегантами и активной гипотензивной терапией. Наиболее эффективным лечением является назначение ингибиторов ангиотензинпревращающего фермента (иАПФ).
Узелковый полиартериит. Заболевание характеризуется злокачественной АГ, специфическими изменениями со стороны кожи в сочетании с абдоминальными и коронарными болями, полиневритами, гипертермией, выраженными воспалительными изменениями со стороны крови. В основе заболевания лежит васкулит мелких и средних артерий, приводящий к поражению почечных артерий. Верифицируется диагноз с помощью биопсии кожи. Лечение включает сочетание противовоспалительных, гипотензивных препаратов: ингибиторов ангиотензинпревращающего фермента и дезагрегантов.
Коарктация аорты встречается у 8% больных с врожденными пороками сердца. Является наиболее частой причиной артериальной гипертензии у детей раннего возраста. Клиническая картина зависит от места, степени сужения аорты и развития коллатералей. Основной симптом отсутствие или ослабление пульса на нижних конечностях, при этом пульс на верхних конечностях усилен. АД на руках значительно равно или выше, чем на АД ногах. Выслушивается грубый систолический шум над сердечной областью, над ключицами, проводящийся на спину. При рентгенографии выявляется кардиомегалия у детей первого года жизни, при развитых коллатералях - выявляется узурация ребер в местах локализациимежреберных артерий. Розовая окраска кожи лица и груди сочетается с бледной холодной кожей на нижних конечностях. АД значительно повышено на руках, при этом на ногах оно нормально или снижено. Часто имеется пульсация в яремной ямке и области сонных артерий. На коже грудной клетки образуется обширная сеть коллатералей. Основной метод лечения - хирургический.
Болезни надпочечников, при которых имеет место АГ:
• Первичный гиперальдостеронизм;
• Синдром Кушинга;
• Опухоли с гиперпродукцией кортикостероидов;
• Врожденные нарушения процесса биосинтеза кортикостероидов;
• Болезни мозгового слоя надпочечников- феохромоцитома.
Первичный гиперальдостеронизм - синдром Кона.
Основное проявление болезни связано с гиперпродукцией альдостерона клубочковой зоной коры надпочечников. Патогенез заболевания обусловлен:
• нарушением экскреции натрия и калия с нарушением их внутриклеточных соотношений и развитием гипокалиемии и алкалоза;
• повышением уровня альдостерона;
• снижением уровня ренина в крови с последующей активацией прессорных функций простагландинов почки и повышением общего периферического сопротивления.
В клинике ведущими симптомами являются сочетание АГ и гипокалемии. АГ может носить как лабильный, так и стабильный характер, злокачественная форма встречается редко. Симптомы гипокалиемии характеризуются мышечной слабостью, преходящими парезами, судорогами и тетанией. На ЭКГ гипокалемия проявляется в виде сглаженности зубцов Т, депрессии сегмента ST, появления зубца U.
Избыточная секреция альдостерона приводит к нарушению транспорта электролитов в почках с развитием гипокалиемической тубулопатии. При этом наблюдается полиурия, никтурия, гипоизостенурия.
Феохромоцитома - доброкачественная опухоль мозгового слоя надпочечников, состоящая из хромаффинных клеток, продуцирующая большое количество катехоламинов. Частота встречаемости феохромоцитомы составляет 0,2-2% среди всех АГ. В 90 % случаев феохромоцитома локализуется в мозговом слое надпочечников. В 10% отмечается вненадпочечниковая локализация феохромоцитомы - параганглиома в симпатических параганглиях по ходу грудной и брюшной аорты - в воротах почек, в мочевом пузыре. Имеет место высокая экскреция катехоламинов с мочой. Патогенез АГ при феохромоцитоме связан с выбросом катехоламинов с последующей вазоконстрикцией и повышением общего периферического сопротивления. Кроме гиперкатехоламинемии в патогенезе АГ имеет значение и увеличение активности ренин-ангиотензин-альдостероновой системы. Повышенная активность последней и определяет тяжесть течения заболевания. Уровень АД колеблется, достигая 220 для систолического и 120 для диастолического АД. В то же время у части больных вне кризов АД может находиться в пределах нормальных значений. Провоцирующими факторами выброса катехоламинов являются физическое и эмоциональное перенапряжение, травма.
По клиническому течению различают три формы феохромоцитом:
• Бессимптомная латентная, с очень редкими повышениями АД, (следует помнить, что пациент может погибнуть от первого гипертонического криза.
• С кризовым течением на фоне нормального АД в межприступный период.
• С нетяжелыми гипертоническими кризами на фоне постоянно повышенного АД.
При кризовом течении феохромоцитомы АД повышается мгновенно в течение нескольких секунд максимально для систолического до 250-300 мм рт для диастолического - до 110-130 Больные испытывают чувство страха, бледны, возникает резкая головная боль пульсирующего характера, сопровождаемая головокружением, сердцебиением, потливостью, тремором рук, тошнотой, рвотой, болями в животе. На ЭКГ регистрируется нарушение процесса реполяризации, нарушение сердечного ритма. Возможно развитие инсульта, инфаркта миокарда. Верификацией диагноза является повышение уровня адреналина, норадреналина, ванилилминдальной кислоты на фоне повышения АД.
При наличии клиники феохромоцитомы и отсутствии опухоли в мозговом слое надпочечников по данным УЗИ и компьютерной томографии целесообразно проведение грудной и брюшной аортографии. Наиболее трудно диагностируются феохромоцитомы при локализации в мочевом пузыре: в этом случае необходима цистоскопия или тазовая флебография.
Могут быть ятрогенные АГ, обусловленные приёмом лекарственных средств или экзогенных веществ:
• Капли в нос и лекарства от насморка, содержащие адреномиметические или симпатомиметические средства (например, эфедрин, псевдоэфедрин, фенилэфрин) - возможно повышение АД.
• Нестероидные противовоспалительные средства (индометацин ) вызывают АГ в результате подавления синтеза простагландинов, обладающих вазодилатирующим эффектом, а также вследствие задержки жидкости.
• Трициклические антидепрессанты могут вызывать повышение АД из-за стимуляции симпатической нервной системы.
• Глюкокортикоидные препараты вызывают повышение АД вследствие увеличения сосудистой реактивности к ангиотензину II и норэпинефрину, а также в результате задержки жидкости.
• Пероральные контрацептивы, содержащие эстрогены: АГ развивается примерно у 5% женщин (механизмы: стимуляция ренин-ангиотензиновой системы и задержка жидкости).
|
|
Лечение
Целью лечения АГ является достижение устойчивой нормализации АД для снижения риска развития ранних сердечно-сосудистых заболеваний и летальности.
Задачи лечения АГ:
• достижение целевого уровня АД, которое должно быть менее значения 90-го перцентиля для данного возраста, пола и роста;
• улучшение качества жизни пациента;
• профилактика поражения органов-мишеней или обратное развитие имеющихся в них изменений;
• профилактика гипертонических кризов.
(Сила рекомендаций - 1; достоверность доказательств -А.
• При выявлении у ребенка или подростка АГ 1 степени низкого риска рекомендовано назначение медикаментозной терапии при неэффективности в течение 6 - 12 месяцев немедикаментозного лечения.
(Сила рекомендаций - 1; достоверность доказательств - В).
• При выявлении у ребенка или подростка АГ 1 степени высокого риска или АГ 2 степени медикаментозное лечение рекомендовано назначать одновременно с немедикаментозной терапией.
(Сила рекомендаций - 1; достоверность доказательств - В).
• Перед началом медикаментозного лечения рекомендовано проведение суточного мониторирования АД (СМАД). Если при СМАД выявлено, что ИВ АГ в дневное или ночное время превышает 50%, то это служит показанием к проведению медикаментозного лечения. Если ИВ АГ не превышает 50%, целесообразно продолжить немедикаментозную терапию.
(Сила рекомендаций - 1; достоверность доказательств - С).
• Выбор препарата рекомендовано осуществлять с учётом индивидуальных особенностей пациента, возраста, сопутствующих состояний (ожирение, сахарный диабет, состояние вегетативной нервной системы, гипертрофия миокарда левого желудочка, функциональное состояние почек ).
(Сила рекомендаций - 1; достоверность доказательств - С).
• Рекомендовано начинать лечение с минимальной дозы и только одним лекарственным препаратом, чтобы уменьшить возможные побочные эффекты. Если отмечается недостаточный гипотензивный эффект при хорошей переносимости препарата, целесообразно увеличить дозировку данного лекарственного средства.
(Сила рекомендаций - 1; достоверность доказательств - В).
• При отсутствии гипотензивного эффекта или плохой переносимости лекарственного средства рекомендовано провести замену на препарат другого класса.
(Сила рекомендаций - 1; достоверность доказательств - С).
• Рекомендовано использование препаратов длительного действия, обеспечивающих контроль АД в течение 24 часов при однократном приеме.
(Сила рекомендаций - 1; достоверность доказательств -С).
• При неэффективности монотерапии рекомендовано применение сочетаний нескольких лекарственных препаратов, желательно в малых дозах.
(Сила рекомендаций - 1; достоверность доказательств - С).
• Оценку эффективности гипотензивного лечения рекомендовано проводить через 8-12 недель от начала лечения.
(Сила рекомендаций - 1; достоверность доказательств -С).
• Оптимальную продолжительность медикаментозной терапии рекомендовано определяется индивидуально в каждом конкретном случае. Минимальная продолжительность медикаментозного лечения - 3 месяца, предпочтительнее - 6 - 12 месяцев.
(Сила рекомендаций - 1; достоверность доказательств - С).
• При адекватно подобранной терапии после 3 месяцев непрерывного лечения рекомендовано постепенное снижение дозы препарата вплоть до полной его отмены с продолжением немедикаментозного лечения при стабильно нормальном АД.
(Сила рекомендаций - 1; достоверность доказательств -С).
• Контроль эффективности немедикаментозного лечения рекомендовано осуществлять 1 раз в 3 месяца.
(Сила рекомендаций - 1; достоверность доказательств -С).
Немедикаментозное лечение.
• Немедикаментозное лечение АГ должно быть рекомендовано всем детям и подросткам вне зависимости от необходимости лекарственной терапии.
(Сила рекомендаций - 1; достоверность доказательств - В,С).
Комментарии. Немедикаментозное лечение включает в себя:отказ от курения, уменьшение избыточной массы тела, оптимизацию физической активности, отказ от потребления алкоголя и табака, рационализацию питания. Регулярные занятия физической культурой помогают контролировать массу тела, снизить АД, повысить уровень холестерина липопротеинов высокой плотности, уменьшить риск диабета и некоторых форм рака.
• Для оценки массы тела рекомендовано использовать индекс Кетле (Приложение Г4). Рекомендации по контролю за МТ должны включать оптимизацию физической активности и рационализацию питания (уменьшение калорийности суточного рациона).
• Рекомендовано согласно для поддержания хорошего состояния здоровья взрослым и детям (старше 5 лет) ежедневно уделять как минимум по 30 минут умеренным динамическим (аэробным) нагрузкам и по 30 минут 3-4 дня в неделю - интенсивным физическим нагрузкам (Таблица 4 и 5).
(Сила рекомендаций - 1; достоверность доказательств - С).
Комментарии. Примеры умеренной физической активности - ходьба быстрым шагом (3 км за 30 минут), Езда на велосипеде (8 км за 30 минут), танцы в быстром ритме (продолжительность 30 минут), игра в баскетбол (в течение 15-20 минут), игра в волейбол (в течение 45 минут).
Таблица 4. Физическая активность и расход калорий.
Таблица 5. Характеристика видов спорта в зависимости от выраженности динамического компонента.
• При АГ I степени при отсутствии органических поражений или сопутствующих сердечно-сосудистых заболеваний не рекомендован отказ участия в спортивных состязаниях. Рекомендовано каждые два месяца измерять АД для оценки влияния физических упражнений на уровень АД.
(Сила рекомендаций - 2; достоверность доказательств - С).
• Ограничения в занятиях спортом и другими видами деятельности рекомендованы лишь для небольшого количества лиц с АГ II степени. При АГ II степени ограничивается участие детей и подростков в спортивных соревнованиях. Не рекомендуются виды физической активности с выраженным статическим компонентом. Если АГ сочетается с другими сердечно-сосудистыми заболеваниями, возможность участия в соревнованиях определяется их диагнозом и тяжестью состояния.
(Сила рекомендаций - 2; достоверность доказательств - В).
• Рекомендована. Рационализация питания. Диетотерапия при АГ является необходимым компонентом комплексного лечения и направлена на нормализацию АД с помощью понижения возбудимости центральной нервной системы, улучшения функционального состояния почек и коры надпочечников и, тем самым, нормализацию водно-солевого баланса и тонуса сосудов [1].
(Сила рекомендаций - 2; достоверность доказательств - С).
Комментарии. При этом основными принципами лечебного питания должны служить:
1) Физиологическая полноценность рациона, который должен содержать все необходимые незаменимые и заменимые факторы питания в количествах, соответствующих физиологической потребности детей и подростков в основных пищевых веществах и энергии (незаменимые аминокислоты, полиненасыщенные жирные кислоты, пищевые волокна, витамины, минеральные вещества) .
2) Ограничение потребления натрия и свободной жидкости в сочетании с повышенным содержанием в рационе калия и магния.
• Оптимальный жирно-кислотный состав с содержанием растительных жиров в диете не менее 30% от общего содержания жиров в диете, оптимальным соотношением омега 3,6 ненасыщенных жирных кислот.
• Изменение состава углеводов пищи, с учетом гликемического индекса продуктов и содержания в них пищевых волокон.
Медикаментозная терапия первичной и вторичной артериальных гипертензий.
Использование антигипертензивных препаратов у детей и подростков осложнено недостаточной научной базой данных, касающихся эффективности лекарственных препаратов и особенностей их фармакокинетики у детей, а также отсутствием рекомендаций со стороны производителей лекарств по применению многих препаратов в детском и подростковом возрасте в России. Существенно затрудняет применение гипотензивных препаратов и отсутствие четких возрастных формулярных рекомендаций.
• Тем не менее, в настоящее время для лечения АГ у детей и подростков рекомендовано большое число антигипертензивных препаратов пяти основных групп с уточненными дозами (Приложение Г6):
• ингибиторы АПФ (Каптоприл* …ж, Эналаприл* …ж, Фозиноприл*, Лизиноприл* …ж, Рамиприл*).
(Сила рекомендаций - 1; достоверность доказательств - В).
• блокаторы рецепторов ангиотензина.
(Сила рекомендаций - 1; достоверность доказательств - В).
• ß-адреноблокаторы (пропранолол* …ж, метопролол* …ж, атенолол* …ж бисопролол+гидрохлоротиазид* …ж).
(Сила рекомендаций - 1; достоверность доказательств - В).
• блокаторы кальциевых каналов (дигидропиридиновые) (Амлодипин* …ж Фелодипин*, Нифедипин замедленного высвобождения * …ж ).
(Сила рекомендаций - 1; достоверность доказательств - В).
• тиазидные диуретики (гидрохлоротиазид, хлорталидон* …ж, индапамид замедленного высвобождения* …ж).
(Сила рекомендаций - 2; достоверность доказательств - С).
Возможность применения этих препаратов подтверждена в рандомизированных плацебоконтролируемых клинических исследованиях или в серии исследований, некоторые препараты применяются на основании сложившегося мнения экспертов. Предпочтение следует отдавать препаратам длительного действия (с 24-часовым контролем АД).
• Применение других антигипертензивных препаратов для лечения первичной АГ (недигидропиридиновые блокаторы кальциевых каналов*, петлевые диуретики, калийсберегающие диуретики, α-адреноблокаторы, вазодилататоры, препараты центрального действия) в настоящее время не рекомендовано. Эти препараты могут использоваться при лечении некоторых вторичных АГ.
Лечение неотложных состояний (гипертонического криза).
Для купирования гипертонического криза необходимо: создание максимально спокойной обстановки, применение гипотензивных препаратов, седативная терапия. Основная цель купирования гипертонического криза - контролируемое снижение АД до безопасного уровня для предотвращения осложнений. Из-за опасности возникновения резкой артериальной гипотензии не рекомендуется быстро снижать АД. Обычно снижение АД до нормального уровня (ниже 95-го процентиля для данного пола, возраста и роста) осуществляется поэтапно: в первые 6-12 часов АД снижают на 1/3 от планируемого снижения; в течение первых суток АД снижают еще на 1/3; в течение последующих 2-4 дней достигают полной нормализации АД[1,13].
• Для купирования гипертонического криза у детей рекомендовано использовать следующие группы гипотензивных препаратов (описание лекарственных препаратов представлено в Приложении Г7) [1,13]:
• вазодилататоры;
(Сила рекомендаций - 2; достоверность доказательств -С).
• α-адреноблокаторы; ß-адреноблокаторы;
(Сила рекомендаций -2; достоверность доказательств - С).
• блокаторы кальциевых каналов; диуретики.
(Сила рекомендаций - 2; достоверность доказательств -С).
Седативная терапия.
• Рекомендовано проведение седативной терапии (вспомогательный компонент лечения гипертонического криза). Диазепам применяется внутрь в таблетках по 5 мг или внутримышечно в растворе по 1-2 мл.
(Сила рекомендаций -2; достоверность доказательств -С).
Задачи лечения АГ:
• достижение целевого уровня АД, которое должно быть менее значения 90-го перцентиля для данного возраста, пола и роста;
• улучшение качества жизни пациента;
• профилактика поражения органов-мишеней или обратное развитие имеющихся в них изменений;
• профилактика гипертонических кризов.
3,1 Консервативное лечение.
• При выявлении у ребенка или подростка высокого нормального АД медикаментозная терапия не проводится. Рекомендовано немедикаментозное лечение и наблюдение.(Сила рекомендаций - 1; достоверность доказательств -А.
• При выявлении у ребенка или подростка АГ 1 степени низкого риска рекомендовано назначение медикаментозной терапии при неэффективности в течение 6 - 12 месяцев немедикаментозного лечения.
(Сила рекомендаций - 1; достоверность доказательств - В).
• При выявлении у ребенка или подростка АГ 1 степени высокого риска или АГ 2 степени медикаментозное лечение рекомендовано назначать одновременно с немедикаментозной терапией.
(Сила рекомендаций - 1; достоверность доказательств - В).
• Перед началом медикаментозного лечения рекомендовано проведение суточного мониторирования АД (СМАД). Если при СМАД выявлено, что ИВ АГ в дневное или ночное время превышает 50%, то это служит показанием к проведению медикаментозного лечения. Если ИВ АГ не превышает 50%, целесообразно продолжить немедикаментозную терапию.
(Сила рекомендаций - 1; достоверность доказательств - С).
• Выбор препарата рекомендовано осуществлять с учётом индивидуальных особенностей пациента, возраста, сопутствующих состояний (ожирение, сахарный диабет, состояние вегетативной нервной системы, гипертрофия миокарда левого желудочка, функциональное состояние почек ).
(Сила рекомендаций - 1; достоверность доказательств - С).
• Рекомендовано начинать лечение с минимальной дозы и только одним лекарственным препаратом, чтобы уменьшить возможные побочные эффекты. Если отмечается недостаточный гипотензивный эффект при хорошей переносимости препарата, целесообразно увеличить дозировку данного лекарственного средства.
(Сила рекомендаций - 1; достоверность доказательств - В).
• При отсутствии гипотензивного эффекта или плохой переносимости лекарственного средства рекомендовано провести замену на препарат другого класса.
(Сила рекомендаций - 1; достоверность доказательств - С).
• Рекомендовано использование препаратов длительного действия, обеспечивающих контроль АД в течение 24 часов при однократном приеме.
(Сила рекомендаций - 1; достоверность доказательств -С).
• При неэффективности монотерапии рекомендовано применение сочетаний нескольких лекарственных препаратов, желательно в малых дозах.
(Сила рекомендаций - 1; достоверность доказательств - С).
• Оценку эффективности гипотензивного лечения рекомендовано проводить через 8-12 недель от начала лечения.
(Сила рекомендаций - 1; достоверность доказательств -С).
• Оптимальную продолжительность медикаментозной терапии рекомендовано определяется индивидуально в каждом конкретном случае. Минимальная продолжительность медикаментозного лечения - 3 месяца, предпочтительнее - 6 - 12 месяцев.
(Сила рекомендаций - 1; достоверность доказательств - С).
• При адекватно подобранной терапии после 3 месяцев непрерывного лечения рекомендовано постепенное снижение дозы препарата вплоть до полной его отмены с продолжением немедикаментозного лечения при стабильно нормальном АД.
(Сила рекомендаций - 1; достоверность доказательств -С).
• Контроль эффективности немедикаментозного лечения рекомендовано осуществлять 1 раз в 3 месяца.
(Сила рекомендаций - 1; достоверность доказательств -С).
Немедикаментозное лечение.
• Немедикаментозное лечение АГ должно быть рекомендовано всем детям и подросткам вне зависимости от необходимости лекарственной терапии.
(Сила рекомендаций - 1; достоверность доказательств - В,С).
Комментарии. Немедикаментозное лечение включает в себя:отказ от курения, уменьшение избыточной массы тела, оптимизацию физической активности, отказ от потребления алкоголя и табака, рационализацию питания. Регулярные занятия физической культурой помогают контролировать массу тела, снизить АД, повысить уровень холестерина липопротеинов высокой плотности, уменьшить риск диабета и некоторых форм рака.
• Для оценки массы тела рекомендовано использовать индекс Кетле (Приложение Г4). Рекомендации по контролю за МТ должны включать оптимизацию физической активности и рационализацию питания (уменьшение калорийности суточного рациона).
• Рекомендовано согласно для поддержания хорошего состояния здоровья взрослым и детям (старше 5 лет) ежедневно уделять как минимум по 30 минут умеренным динамическим (аэробным) нагрузкам и по 30 минут 3-4 дня в неделю - интенсивным физическим нагрузкам (Таблица 4 и 5).
(Сила рекомендаций - 1; достоверность доказательств - С).
Комментарии. Примеры умеренной физической активности - ходьба быстрым шагом (3 км за 30 минут), Езда на велосипеде (8 км за 30 минут), танцы в быстром ритме (продолжительность 30 минут), игра в баскетбол (в течение 15-20 минут), игра в волейбол (в течение 45 минут).
Таблица 4. Физическая активность и расход калорий.
| Вид физической активности | Расход энергии (кал/час) |
| Работа по дому | 300 |
| Настольный теннис | 250 |
| Ходьба | 350-450 |
| Танцы | 350-450 |
| Баскетбол | 370-450 |
| Работа в саду и огороде | 300-500 |
| Футбол | 600-730 |
| Плавание | 580-750 |
| Бег | 740-920 |
Таблица 5. Характеристика видов спорта в зависимости от выраженности динамического компонента.
| Низкий динамический компонент | Умеренный динамический компонент | Высокий динамический компонент |
| Бобслей Различные виды метания снарядов Гимнастика Каратэ, дзюдо Санный спорт Альпинизм Водные лыжи Тяжелая атлетика Виндсерфинг | Бодибилдинг Рестлинг Горные лыжи | Бокс (не рекомендуется) Велосипед Десятиборье Коньки Гребля |
• При АГ I степени при отсутствии органических поражений или сопутствующих сердечно-сосудистых заболеваний не рекомендован отказ участия в спортивных состязаниях. Рекомендовано каждые два месяца измерять АД для оценки влияния физических упражнений на уровень АД.
(Сила рекомендаций - 2; достоверность доказательств - С).
• Ограничения в занятиях спортом и другими видами деятельности рекомендованы лишь для небольшого количества лиц с АГ II степени. При АГ II степени ограничивается участие детей и подростков в спортивных соревнованиях. Не рекомендуются виды физической активности с выраженным статическим компонентом. Если АГ сочетается с другими сердечно-сосудистыми заболеваниями, возможность участия в соревнованиях определяется их диагнозом и тяжестью состояния.
(Сила рекомендаций - 2; достоверность доказательств - В).
• Рекомендована. Рационализация питания. Диетотерапия при АГ является необходимым компонентом комплексного лечения и направлена на нормализацию АД с помощью понижения возбудимости центральной нервной системы, улучшения функционального состояния почек и коры надпочечников и, тем самым, нормализацию водно-солевого баланса и тонуса сосудов [1].
(Сила рекомендаций - 2; достоверность доказательств - С).
Комментарии. При этом основными принципами лечебного питания должны служить:
1) Физиологическая полноценность рациона, который должен содержать все необходимые незаменимые и заменимые факторы питания в количествах, соответствующих физиологической потребности детей и подростков в основных пищевых веществах и энергии (незаменимые аминокислоты, полиненасыщенные жирные кислоты, пищевые волокна, витамины, минеральные вещества) .
2) Ограничение потребления натрия и свободной жидкости в сочетании с повышенным содержанием в рационе калия и магния.
• Оптимальный жирно-кислотный состав с содержанием растительных жиров в диете не менее 30% от общего содержания жиров в диете, оптимальным соотношением омега 3,6 ненасыщенных жирных кислот.
• Изменение состава углеводов пищи, с учетом гликемического индекса продуктов и содержания в них пищевых волокон.
Медикаментозная терапия первичной и вторичной артериальных гипертензий.
Использование антигипертензивных препаратов у детей и подростков осложнено недостаточной научной базой данных, касающихся эффективности лекарственных препаратов и особенностей их фармакокинетики у детей, а также отсутствием рекомендаций со стороны производителей лекарств по применению многих препаратов в детском и подростковом возрасте в России. Существенно затрудняет применение гипотензивных препаратов и отсутствие четких возрастных формулярных рекомендаций.
• Тем не менее, в настоящее время для лечения АГ у детей и подростков рекомендовано большое число антигипертензивных препаратов пяти основных групп с уточненными дозами (Приложение Г6):
• ингибиторы АПФ (Каптоприл* …ж, Эналаприл* …ж, Фозиноприл*, Лизиноприл* …ж, Рамиприл*).
(Сила рекомендаций - 1; достоверность доказательств - В).
• блокаторы рецепторов ангиотензина.
(Сила рекомендаций - 1; достоверность доказательств - В).
• ß-адреноблокаторы (пропранолол* …ж, метопролол* …ж, атенолол* …ж бисопролол+гидрохлоротиазид* …ж).
(Сила рекомендаций - 1; достоверность доказательств - В).
• блокаторы кальциевых каналов (дигидропиридиновые) (Амлодипин* …ж Фелодипин*, Нифедипин замедленного высвобождения * …ж ).
(Сила рекомендаций - 1; достоверность доказательств - В).
• тиазидные диуретики (гидрохлоротиазид, хлорталидон* …ж, индапамид замедленного высвобождения* …ж).
(Сила рекомендаций - 2; достоверность доказательств - С).
Возможность применения этих препаратов подтверждена в рандомизированных плацебоконтролируемых клинических исследованиях или в серии исследований, некоторые препараты применяются на основании сложившегося мнения экспертов. Предпочтение следует отдавать препаратам длительного действия (с 24-часовым контролем АД).
• Применение других антигипертензивных препаратов для лечения первичной АГ (недигидропиридиновые блокаторы кальциевых каналов*, петлевые диуретики, калийсберегающие диуретики, α-адреноблокаторы, вазодилататоры, препараты центрального действия) в настоящее время не рекомендовано. Эти препараты могут использоваться при лечении некоторых вторичных АГ.
Лечение неотложных состояний (гипертонического криза).
Для купирования гипертонического криза необходимо: создание максимально спокойной обстановки, применение гипотензивных препаратов, седативная терапия. Основная цель купирования гипертонического криза - контролируемое снижение АД до безопасного уровня для предотвращения осложнений. Из-за опасности возникновения резкой артериальной гипотензии не рекомендуется быстро снижать АД. Обычно снижение АД до нормального уровня (ниже 95-го процентиля для данного пола, возраста и роста) осуществляется поэтапно: в первые 6-12 часов АД снижают на 1/3 от планируемого снижения; в течение первых суток АД снижают еще на 1/3; в течение последующих 2-4 дней достигают полной нормализации АД[1,13].
• Для купирования гипертонического криза у детей рекомендовано использовать следующие группы гипотензивных препаратов (описание лекарственных препаратов представлено в Приложении Г7) [1,13]:
• вазодилататоры;
(Сила рекомендаций - 2; достоверность доказательств -С).
• α-адреноблокаторы; ß-адреноблокаторы;
(Сила рекомендаций -2; достоверность доказательств - С).
• блокаторы кальциевых каналов; диуретики.
(Сила рекомендаций - 2; достоверность доказательств -С).
Седативная терапия.
• Рекомендовано проведение седативной терапии (вспомогательный компонент лечения гипертонического криза). Диазепам применяется внутрь в таблетках по 5 мг или внутримышечно в растворе по 1-2 мл.
(Сила рекомендаций -2; достоверность доказательств -С).
|
|
Реабилитация и амбулаторное лечение
Не нуждаются.
Профилактика
Профилактика 5,1.
Первичная профилактика начинается с выявления во время плановых профилактических медицинских осмотров детей и подростков факторов риска АГ и ССЗ, таких как отягощенная наследственность (наличие АГ, ранних сердечно-сосудистых заболеваний и сахарного диабета у родителей), избыточная масса тела или ожирение, низкая физическая активность (физическая активность ограничена занятиями физкультурой в рамках школьной программы). АД должно измеряться (трёхкратно на каждом визите) в возрасте 3 лет (перед поступлением в ясли-сад, детский сад), за 1 год до школы (в 5-6 лет), непосредственно перед школой (6-7 лет), после окончания 1-го класса (7-8 лет), в возрасте 10, 12, 14-15, 16 и 17 лет.Первичная профилактика АГ проводится:
• на популяционном уровне (воздействие на все население);
• в группах риска (дети с отягощенной наследственностью, высоким нормальным АД, избыточной массой тела или ожирением, низкой физической активностью).
Профилактическое воздействие должно быть направлено на:
• поддержание нормальной или снижение избыточной массы тела;
• оптимизацию физической активности;
• рационализацию питания .
5,2 Принципы диспансерного наблюдения.
Диспансерному наблюдению подлежат все дети и подростки с отягощенной наследственностью по ГБ, высоким нормальным АД и АГ.Диспансеризация включает в себя следующие мероприятия:
• постановку на медицинский учет всех лиц детского и подросткового возраста с отягощенной наследственностью по ГБ, высоким нормальным АД и АГ;
• периодическое медицинское обследование этих лиц с целью предупреждения прогрессирования АГ; ЭХО-кардиографию (по показаниям недостаточная эффективность медикаментозного лечения), осмотр окулиста, суточное мониторирование АД.
• проведение комплекса оздоровительных и лечебных мероприятий, направленных на нормализацию АД;
• проведение врачебно-профессиональной консультации и профориентации детей и подростков с АГ с учетом их пола и возраста.
Дети и подростки с отягощенной наследственностью по ГБ, с высоким нормальным АД должны осматриваться врачом-педиатром 1 раз в 6 месяцев (обследование ограничивается антропометрией и трехкратным измерением АД). Указанный контингент должен быть включен во II группу здоровья, а при наличии вегетативной дисфункции (при отсутствии изменений в сосудах глазного дна и на ЭКГ) - в III группу здоровья.
При подтверждении диагноза АГ (эссенциальной или симптоматической) ребенок или подросток наблюдается врачом-педиатром 1 раз в 3-4 месяца. Для определения объема диагностических мероприятий, выработки тактики немедикаментозного и медикаментозного лечения и по вопросам борьбы с факторами риска ССЗ ребенок должен быть проконсультирован детским кардиологом . По показаниям ребенок или подросток может быть проконсультирован нефрологом, окулистом и неврологом. Обязательные исследования проводятся не реже 1 раза в год, дополнительные - по показаниям. Из обязательных лабораторных исследований исключаются определение показателей катехоламинов (адреналина, норадреналина, метанефрина, ванилилминдальной кислоты) и ренин-ангиотензин-альдрстерроновой системы. Эти исследования проводятся по показаниям: гипертронические кризы, неэффективность терапии, гиперсимпатикотония, подозрение нга ренальный или вазоренальный генез АГ.
Дети и подростки с АГ 1 степени без других факторов риска и поражения органов мишеней включаются в III группу здоровья. Дети и подростки с АГ 1 степени, имеющие другие факторы риска и/или поражения органов мишеней, а также с АГ 2 степени включаются в IV группу здоровья. При появлении сердечной недостаточности детей и подростков с АГ относят к V группе здоровья.
Все данные вносятся в историю болезни ребенка (ф. 112/у) и медицинскую карту ребенка (ф. 026/у-2000).
Показаниями для стационарного обследования детей и подростков с АГ являются: стойкое повышение АД, наличие сосудистых кризов, недостаточная эффективность лечения в амбулаторных условиях, неясность генеза АГ. Срок пребывания в стационаре 7-10 дней, предпочтительно дневной стационар.
Дополнительно
6,1 Стратификации риска у детей и подростков с первичной АГ.
Важнейшими факторами риска сердечно-сосудистых заболеваний помимо АГ являются курение, отягощенный семейный анамнез по ранним сердечно-сосудистым заболеваниям, метаболические факторы риска: избыточная масса тела и ожирение, дислипидемия и нарушения углеводного обмена. Критерии ожирения, дислипидемии, нарушений углеводного обмена у детей и подростков разного пола отличаются, однако для оценки сердечно-сосудистого риска обычно используются универсальные критерии. С учетом стратификации этих факторов установление группы риска следует проводить у подростков 12 лет [1,4-7,13] (Табл.5).Таблица 6. Критерии стратификации риска у детей и подростков с первичной АГ.
| Факторы риска | Критерии |
| Артериальная гипертензия | Значения САД и/или ДАД равные или превышающие 95-й процентиль для данного возраста, пола и роста |
| Курение | 1 сигарета или более в неделю |
| Дислипидемия | ОХС ≥ 5,2 ммоль/л или 200 мг/дл ХС ЛНП ≥ 3,36 ммоль/л или 130 мг/дл ХС ЛВП worse 1,07 ммоль/л или 40 мг/дл ТГ ≥ 1,7 ммоль/л или 150 мг/дл |
| Повышенный уровень глюкозы натощак | Глюкоза плазмы 5,6-6,9 ммоль/л или 100-125 мг/дл |
| Нарушение толерантности к глюкозе | Глюкоза плазмы через 2 часа worse 11,1 ммоль/л или worse 200 мг/дл |
| ССЗ в семейном анамнезе | У мужчин до 55 лет; у женщин до 65 лет |
| Ожирение | Приложение 4. |
| Поражения органов-мишеней | |
| Гипертрофия левого желудочка | ЭКГ: признак Соколова-Лайона - [S(V1)+R(V5 или V6)] >38мм; Корнельское произведение - произведение [(RAVL+SV3)] на продолжительность QRS-комплекса] better 2440 мм х мс ЭхоКГ: ИММЛЖ ≥ 99 перцентиля |
| Сопутствующие состояния | |
| Сахарный диабет | Глюкоза плазмы натощак ≥ 7,0 ммоль/л или 126 мг/дл Глюкоза плазмы через 2 часа ≥ 11,1 ммоль/л или ≥ 200 мг/дл |
Дети с АГ 1 степени подразделяются на группы:
• Низкого риска - нет факторов риска и нет поражения органов - мишеней.
• Высокого риска - наличие 3-х и более дополнительных факторов риска сердечно-сосудистых заболеваний и/или поражения органов-мишеней, и/или сопутствующих состояний.
Пациенты с АГ 2 степени относятся к группе высокого риска.
Критерии оценки качества медицинской помощи
Таблица 1. Организационно-технические условия оказания медицинской помощи.
Таблица 2. Критерии качества оказания медицинской помощи.
| Вид медицинской помощи | Специализированная медицинская помощь |
| Условия оказания медицинской помощи | Стационарно / в дневном стационаре/амбулаторно |
| Форма оказания медицинской помощи | Плановая/неотложная |
Таблица 2. Критерии качества оказания медицинской помощи.
| № | Критерий | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| Выполнена электрокардиография | А | 1 | |
| Выполнено суточное мониторирование артериального давления | А | 1 | |
| Выполнена эхокардиография | А | 1 | |
| Выполнен общий анализ мочи и ультразвуковое исследование почек для исключения ренальной артериальной гипертензии | А | 1 | |
| Выполнен биохимический анализ крови с определением калия, натрия, мочевины, креатинина, глюкозы, липидного профиля(общего холестерина, холестерин липопротеидов высокой плотности, холестерин липопротеидов низкой плотности, триглицеридов в сыворотке крови общего анализа) | А | 1 | |
| Выполнен осмотр глазного дна | А | 1 | |
| Выполнена динамическая сцинтиграфия, радиоизотопная ренография, экскреторная урография с обязательной рентгенограммой в ортоположении | В | 1 | |
| Выполнена почечная ангиография, ультразвуковая допплерография почечных сосудов, компъютерной томографии почек | В | 1 | |
| Выполнены пробы с дозированной физической нагрузкой | В | 2 | |
| Выполнена оценка состояния вегетативной нервной системы | В | 2 | |
| Выполнено при кризовом течении артериальной гипертензии, подозрении на феохромоцитому определение метанефрина или катехоламинов в крови и суточной моче, ультразвуковое исследование надпочечников, магнитно-резонансная томография надпочечников | А | 1 | |
| Выполнено определение суточной экскреции белка с мочой; суточной экскреции альбумина с мочой; кальция в сыворотке крови; мочевой кислоты в сыворотке крови; гликозилированного гемоглобина в сыворотке крови; оценка функции щитовидной железы (тиреотропный гормон, T3 (свободный), T4(свободный) в сыворотке крови | В | 2 | |
| Выполнено при ожирении и подозрении на синдром Яценко-Кушинга определение уровня адренокортикотропного гормона и кортизола в сыворотке крови, проба с дексаметазоном, магнитно-резонансной томографии головного мозга и надпочечников | В | 1 | |
| Проведена гипотезивная терапия одной из групп гипотензивных препаратов: ингибиторы ангиотензин превращающего фермента, блокаторы рецепторов ангтотензина, бета-адреноблокаторы пациентам с II стадией артериальной гипертензией | А | 1 | |
| Проведена гипотезивная терапия одной из групп гипотензивных препаратов: ингибиторы ангиотензин превращающего фермента, блокаторы рецепторов ангтотензина, бета-адреноблокаторы пациентам с I степенью АГ с поражением органов мишеней | В | 1 |
|
|
Список литературы
• Александров А.А., Кисляк О.А., Леонтьева И.В., Розинов В.Б. Диагностика, лечение и профилактика артериальной гипертензии у детей и подростков. Российские рекомендации второй пересмотр. Кардиоваскулярная терапия и профилактика. 2009.-4. -приложение 1.-с.1-32.
• Бойцов С.А. Поражения органов-мишеней и осложнения при АГ Руководство по артериальной гипертонии. Под редакции академика Е.И. Чазова, профессора И.Е. Чазовой МЕДИА МЕДИКА. Москва,.2005, 201-216.
• Гогин Е.Е. Гипертоническая болезнь, Монография. М. 1997. 400с.
• Кисляк О. А Артериальная гипертензия в подростковом возрасте. Монография - М. Миклош, 2007. 296 с.
• Леонтьева И.В., Александров А.А., Розинов В.Б. Артериальная гипертензия у детей и подростков. Монография - М. Викас-принт, 2010. 254 с.
• Arnett DK, Glasser SP, McVeigh G, et al. вlood pressure and arterial compliance in young adults: the Minnesota сhildren’s вlood Pressure Study. Am J Hypertens. 2001. Vol.14. P.200 -205.
• вerenson GS, Srinivasan SR, вao W, Newman WP III, Tracy RE, Wattigney WA. Association between multiple cardiovascular risk factors and atherosclerosis in children and young adults. The вogalusa Heart Study. N Engl J Med. 1998; Vol.338 .P.1650-1656(F).
• вrown D, Giles W, сroft J Left ventricular hypertrophy as a predictor of coronary heart disease mortality and the effect of hypertension. Am. heart J. 2000. Vol.140/- №6. P.848-56.
• Daniels SR, Kimball TR., Morrison j, Khoury P Effect of lean body mass, fat mass, blood pressure and sexual maturation on left ventricular mass in children and adolescents. Statistical, biological and clinical significance. Circulation. 1995; Vol.927. P.3249-3254.
• Devereux R, James G Left ventricular geometry: Pathophisiology and prognosis // J. Amer cardiol/1995.-Vol.25.-P.885-887.
• Khoury PR, Mitsnefes M, Daniels SR, Kimball TR Age-specific reference intervals for indexed left ventricular mass in children. J Am Soc Echocardiogr. -2009. Jun;22.-(6).-P.709-14.
• Mancia G, Facchetti R, вombelli M, Grassi G, Sega R. Long-term risk of mortality associated with selective and combined elevation in office, home, and ambulatory blood pressure. Hypertension 2006. Vol.47. P.846-853.
• National High вlood Pressure Education Program Working Group on High вlood Pressure in сhildren and Adolescents The Fourth Report on the Diagnosis, Evaluation, and Treatment of High вlood Pressure in сhildren and Adolescents Pediatrics. 2004; Vol. 114. P. 555-576; Supplement.
• Soergel M., Kirschstein M., вusch с. Oscillometric twenty-four-hour ambulatory blood pressure value in healthy children and adolescents: a multicenter trial including 1141 subjects. J. Pediatr .-1997.-178-184.
• Sorof JM, Poffenbarger T, Franco K, Portman R. Evaluation of white coat hypertension in children: importance of the definitions of normal ambulatory blood pressure and the severity of casual hypertension. Am J Hypertens. 2001. Vol.14.-P. 855-857.
• Бойцов С.А. Поражения органов-мишеней и осложнения при АГ Руководство по артериальной гипертонии. Под редакции академика Е.И. Чазова, профессора И.Е. Чазовой МЕДИА МЕДИКА. Москва,.2005, 201-216.
• Гогин Е.Е. Гипертоническая болезнь, Монография. М. 1997. 400с.
• Кисляк О. А Артериальная гипертензия в подростковом возрасте. Монография - М. Миклош, 2007. 296 с.
• Леонтьева И.В., Александров А.А., Розинов В.Б. Артериальная гипертензия у детей и подростков. Монография - М. Викас-принт, 2010. 254 с.
• Arnett DK, Glasser SP, McVeigh G, et al. вlood pressure and arterial compliance in young adults: the Minnesota сhildren’s вlood Pressure Study. Am J Hypertens. 2001. Vol.14. P.200 -205.
• вerenson GS, Srinivasan SR, вao W, Newman WP III, Tracy RE, Wattigney WA. Association between multiple cardiovascular risk factors and atherosclerosis in children and young adults. The вogalusa Heart Study. N Engl J Med. 1998; Vol.338 .P.1650-1656(F).
• вrown D, Giles W, сroft J Left ventricular hypertrophy as a predictor of coronary heart disease mortality and the effect of hypertension. Am. heart J. 2000. Vol.140/- №6. P.848-56.
• Daniels SR, Kimball TR., Morrison j, Khoury P Effect of lean body mass, fat mass, blood pressure and sexual maturation on left ventricular mass in children and adolescents. Statistical, biological and clinical significance. Circulation. 1995; Vol.927. P.3249-3254.
• Devereux R, James G Left ventricular geometry: Pathophisiology and prognosis // J. Amer cardiol/1995.-Vol.25.-P.885-887.
• Khoury PR, Mitsnefes M, Daniels SR, Kimball TR Age-specific reference intervals for indexed left ventricular mass in children. J Am Soc Echocardiogr. -2009. Jun;22.-(6).-P.709-14.
• Mancia G, Facchetti R, вombelli M, Grassi G, Sega R. Long-term risk of mortality associated with selective and combined elevation in office, home, and ambulatory blood pressure. Hypertension 2006. Vol.47. P.846-853.
• National High вlood Pressure Education Program Working Group on High вlood Pressure in сhildren and Adolescents The Fourth Report on the Diagnosis, Evaluation, and Treatment of High вlood Pressure in сhildren and Adolescents Pediatrics. 2004; Vol. 114. P. 555-576; Supplement.
• Soergel M., Kirschstein M., вusch с. Oscillometric twenty-four-hour ambulatory blood pressure value in healthy children and adolescents: a multicenter trial including 1141 subjects. J. Pediatr .-1997.-178-184.
• Sorof JM, Poffenbarger T, Franco K, Portman R. Evaluation of white coat hypertension in children: importance of the definitions of normal ambulatory blood pressure and the severity of casual hypertension. Am J Hypertens. 2001. Vol.14.-P. 855-857.
Приложения
Приложение А1.
Состав рабочей группы.Агапитов Л.И. д.м.н., член Ассоциации детских кардиологов России.
Александров А.А. профессор, д.м.н., член Российского медицинского общества по артериальной гипертензии.
Баранов А.А., акад. РАН, профессор, д.м.н., вице-председатель Исполкома Союза педиатров России;
Кисляк О. А профессор, д.м.н., член президиума Российского медицинского общества по артериальной гипертензии.
Леонтьева И.В., профессор, д.м.н., вице-президент Ассоциации детских кардиологов России.
Намазова-Баранова Л.С., акад. РАН, профессор, д.м.н., Председатель Исполкома Союза педиатров России;
Плотникова И.В. д.м.н., член Ассоциации детских кардиологов России.
Розанов В.Б. д.м.н. член Российского медицинского общества по артериальной гипертензии.
Авторы подтверждают отсутствие финансовой поддержки/конфликта интересов, который необходимо обнародовать.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций:
• Врачи-педиатры,.
• Врачи - детские кардиологи,.
• Врачи общей практики (семейные врачи);
• Студенты медицинских ВУЗов;
• Обучающиеся в ординатуре и интернатуре.
Методы, используемые для сбора/селекции доказательств. Поиск в электронных базах данных.
Описание методов, использованных для оценки качества и силы доказательств. Доказательной базой для рекомендаций являются публикации, вошедшие в Кохрейновскую библиотеку, базы данных EMBASE, MEDLINE и PubMed. Глубина поиска - 5 лет.
Методы, использованные для оценки качества и силы доказательств:
• консенсус экспертов;
• оценка значимости в соответствии с рейтинговой схемой.
Методы, использованные для анализа доказательств:
• обзоры опубликованных мета-анализов;
• систематические обзоры с таблицами доказательств.
Описание методов, использованных для анализа доказательств.
При отборе публикаций, как потенциальных источников доказательств, использованная в каждом исследовании методология изучается для того, чтобы убедиться в ее валидности. Результат изучения влияет на уровень доказательств, присваиваемый публикации, что в свою очередь, влияет на силу рекомендаций.
Для минимизации потенциальных ошибок каждое исследование оценивалось независимо. Любые различия в оценках обсуждались всей группой авторов в полном составе. При невозможности достижения консенсуса привлекался независимый эксперт.
Таблицы доказательств. Заполнялись авторами клинических рекомендаций.
Методы, использованные для формулирования рекомендаций. Консенсус экспертов.
Индикаторы доброкачественной практики ( Good Practice Points. GPPs ).
Рекомендуемая доброкачественная практика базируется на клиническом опыте авторов разработанных рекомендаций.
Экономический анализ.
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидации рекомендаций.
• Внешняя экспертная оценка.
• Внутренняя экспертная оценка.
Описание метода валидации рекомендаций.
Настоящие рекомендации в предварительной версии были рецензированы независимыми экспертами, которых, прежде всего, попросили прокомментировать, насколько доступна для понимания интерпретация доказательств, лежащая в основе рекомендаций.
От врачей первичного звена получены комментарии в отношении доходчивости изложения данных рекомендаций, а также их оценка важности предлагаемых рекомендаций, как инструмента повседневной практики.
Все комментарии, полученные от экспертов, тщательно систематизировались и обсуждались членами рабочей группы (авторами рекомендаций). Каждый пункт обсуждался в отдельности.
Консультация и экспертная оценка.
Проект рекомендаций был рецензирован независимыми экспертами, которых, прежде всего, попросили прокомментировать доходчивость и точность интерпретации доказательной базы, лежащей в основе рекомендаций.
Рабочая группа.
Для окончательной редакции и контроля качества рекомендации были повторно проанализированы членами рабочей группы, которые пришли к заключению, что все замечания и комментарии экспертов приняты во внимание, риск систематических ошибок при разработке рекомендаций сведен к минимуму.
Основные рекомендации.
Сила рекомендаций (1-2) на основании соответствующих уровней доказательств (А-С) и индикаторы доброкачественной практики (табл. 12 - good practice points (GPPs) приводятся при изложении текста рекомендаций.
Таблица П1. Схема для оценки уровня рекомендаций.
| Степень достоверности рекомендаций | Соотношение риска и преимуществ | Методологическое качество имеющихся доказательств | Пояснения по применению рекомендаций |
| 1А Сильная рекомендация, основанная на доказательствах высокого качества | Польза отчетливо превалирует над рисками и затратами, либо наоборот | Надежные непротиворечивые доказательства, основанные на хорошо выполненных РКИ или неопровержимые доказательства, представленные в какой-либо другой форме. Дальнейшие исследования вряд ли изменят нашу уверенность в оценке соотношения пользы и риска. | Сильная рекомендация, которая может использоваться в большинстве случаев у преимущественного количества пациентов без каких-либо изменений и исключений |
| 1В Сильная рекомендация, основанная на доказательствах умеренного качества | Польза отчетливо превалирует над рисками и затратами, либо наоборот | Доказательства, основанные на результатах РКИ, выполненных с некоторыми ограничениями (противоречивые результаты, методологические ошибки, косвенные или случайные ), либо других веских основаниях. Дальнейшие исследования (если они проводятся), вероятно, окажут влияние на нашу уверенность в оценке соотношения пользы и риска и могут изменить ее. | Сильная рекомендация, применение которой возможно в большинстве случаев |
| 1С Сильная рекомендация, основанная на доказательствах низкого качества | Польза, вероятно, будет превалировать над возможными рисками и затратами, либо наоборот | Доказательства, основанные на обсервационных исследованиях, бессистемном клиническом опыте, результатах РКИ, выполненных с существенными недостатками. Любая оценка эффекта расценивается как неопределенная. | Относительно сильная рекомендация, которая может быть изменена при получении доказательств более высокого качества |
| 2А Слабая рекомендация, основанная на доказательствах высокого качества | Польза сопоставима с возможными рисками и затратами | Надежные доказательства, основанные на хорошо выполненных РКИ или подтвержденные другими неопровержимыми данными. Дальнейшие исследования вряд ли изменят нашу уверенность в оценке соотношения пользы и риска. | Слабая рекомендация. Выбор наилучшей тактики будет зависеть от клинической ситуации (обстоятельств), пациента или социальных предпочтений. |
| 2В Слабая рекомендация, основанная на доказательствах умеренного качества | Польза сопоставима с рисками и осложнениями, однако в этой оценке есть неопределенность. | Доказательства, основанные на результатах РКИ, выполненных с существенными ограничениями (противоречивые результаты, методологические дефекты, косвенные или случайные), или сильные доказательства, представленные в какой-либо другой форме. Дальнейшие исследования (если они проводятся), скорее всего, окажут влияние на нашу уверенность в оценке соотношения пользы и риска и могут изменить ее. | Слабая рекомендация. Альтернативная тактика в определенных ситуациях может явиться для некоторых пациентов лучшим выбором. |
| 2С Слабая рекомендация, основанная на доказательствах низкого качества | Неоднозначность в оценке соотношения пользы, рисков и осложнений; польза может быть сопоставима с возможными рисками и осложнениями. | Доказательства, основанные на обсервационных исследованиях, бессистемного клинического опыта или РКИ с существенными недостатками. Любая оценка эффекта расценивается как неопределенная. | Очень слабая рекомендация; альтернативные подходы могут быть использованы в равной степени. |
*В таблице цифровое значение соответствует силе рекомендаций, буквенное - соответствует уровню доказательности.
Актуализация данных клинических рекомендаций будет проводиться не реже, чем один раз в пять лет. Принятие решения об обновлении будет принято на основании предложений, представленных медицинскими профессиональными некоммерческими организациями с учётом результатов комплексной оценки лекарственных препаратов, медицинских изделий, а также результатов клинической апробации.
Приложение А3.
Связанные документы.Порядки оказания медицинской помощи:
Приказ Министерства здравоохранения Российской Федерации от 25 октября 2012 г. No 440н Об утверждении Порядка оказания медицинской помощи по профилю детская кардиология (Зарегистрировано в Минюсте РФ 4 декабря 2012 г. Регистрационный No 26000.
Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. No 918н Об утверждении Порядка оказания медицинской помощи больным сердечно-сосудистыми заболеваниями (Зарегистрировано в Минюсте РФ 29 декабря 2012 г. Регистрационный No 26483).
КР337. Болевой синдром (БС) у детей, нуждающихся в паллиативной медицинской помощи.
Приложение В.
Информация для пациентов.Артериальная гипертензия (АГ). Стойкое повышение уровня артериального давления в артериях выше нормативных значений. Повышение артериального давления может носить первичный (или эссенциальный) характер, когда не выявляется очевидная причина (болезнь) для его повышения. При вторичной гипертензии (или симптоматической) повышение давления является только симптомом различных заболеваний Выделяют 2 степени артериальной гипертензии ( первая и вторая) в зависимости от выраженности повышения давления.
В основе повышения уровня артериального давления при первичной артериальной гипертензии могут лежать как функциональные причины: нарушение режима дня, интеллектуальные перегрузки, малоподвижный образ жизни, употребление некоторых лекарств (адреостимуляторы), курение. Также большое значение имеет наследственная предрасположенность к заболеванию, особенно когда артериальная гипертензией страдают родители, начиная с молодого возраста, либо выявление у бабушек и дедушек таких осложнений артериальной гипертензии как инсульт, инфаркт миокарда в молодом возрасте( до 50 лет). Основными причинами вторичной (симптоматической) гипертензии являются заболевания почек, почечных сосудов, распространенные воспалительные заболевания артерий крупного и среднего диаметра( васкулиты), врожденные пороки сердца и в первую очередь коарктация ( сужение) аорты, патология эндокринной системы (щитовидной железы), опухоли надпочечников) и центральной нервной системы (гипофиз, гипоталамус). Структура причин артериальной гипертензии у детей зависит от возраста, так до семилетнего возраста преобладает АГ на фоне различных заболеваний ( почки, надпочечники, врожденная или приобретенная патология сосудов), начиная со среднего и старшего школьного возраста чаще встречается первичная ( эссенциальная) артериальная гипертензия.
Выявление АГ требует проведения обследования для уточнения причины патологии. Всегда на первом этапе исключатся заболевания, которые могут приводить к повышению уровня АД (исключение или уточнение причины симптоматической артериальной гипертензии). Для того, чтобы судить о выраженности АГ целесообразно провести суточное мониторирование АД. Проведение этого исследования также очень важно, так как позволяет выделить особую группу детей с повышенной эмоциональной чувствительностью, для которых сама процедура измерение АД представляет стрессовую ситуациию, вследствие чего уровень АД повышается. Вместе с тем в дальнейшем цифры АД находятся в пределах нормальных значений. Такие дети не требуют назначения специального лечения, можно ограничиться только нормализацией режима дня и успокаивающими травами. Суточное мониторирование АД также позволяет подразделить детей на 2 группы с лабильной и стабильной артериальной гипертензии. Пациенты с лабильной формой (самопроизвольная нормализация уровня АД) не требуют назначения специального лечения, достаточна нормализации режима дня и уровня физической нагрузки, рациональное питание, отказа от вредных привычек. При стабильной артериальной гипертензии необходима тщательная оценка состояния сердца, проверка зрения, так как стойкий подъем давления может вызвать изменения в этих органах. В таких ситуациях необходима консультация кардиолога для назначения специальной гипотензивной терапии. Наибольшую тревогу и необходимость углубленного обследования вызывают дети с кризовыми подъемами АД более 180/100-120 мм столба. В этих случаях необходима неотложная терапия для профилактики возникновения осложнений, и в первую очередь инсульта. Очень важно своевременно диагностировать опухоль надпочечников- феохромоцитому, которая является частой причиной таких кризов в детском возрасте. Лечение феохромоцтитомы - хирургическое. При выполнении всех рекомендаций детского кардиолога прогноз заболевания благоприятный.
Приложение Г.
| Возраст, годы | Рост, см | |||||||||||||
| Мальчики | Девочки | |||||||||||||
| Перцентили | Перцентили | |||||||||||||
| 5-й | 10-й | 25-й | 50-й | 75-й | 90-й | 95-й | 5-й | 10-й | 25-й | 50-й | 75-й | 90-й | 95-й | |
| 1 | 71,7 | 72,8 | 74,3 | 76,1 | 77,7 | 79,8 | 81,2 | 69,8 | 70,8 | 72,4 | 74,3 | 76,3 | 78 | 79,1 |
| 2 | 82,5 | 83,5 | 85,3 | 86,8 | 89,2 | 92 | 94,4 | 81,6 | 82,1 | 84 | 86,8 | 89,3 | 92 | 93,6 |
| 3 | 89 | 90,3 | 92,6 | 94,9 | 97,5 | 100,1 | 102 | 88,3 | 89,3 | 91,4 | 94,1 | 96,6 | 99 | 100,6 |
| 4 | 95,8 | 97,3 | 100 | 102,9 | 105,7 | 108,2 | 109,9 | 95 | 96,4 | 98,8 | 101,6 | 104,3 | 106,6 | 108,3 |
| 5 | 102 | 103,7 | 106,5 | 109,9 | 112,8 | 115,4 | 117 | 101,1 | 102,7 | 105,4 | 108,4 | 111,4 | 113,8 | 115,6 |
| 6 | 107,7 | 109,6 | 112,5 | 116,1 | 119,2 | 121,9 | 123,5 | 106,6 | 108,4 | 111,3 | 114,6 | 118,1 | 120,8 | 122,7 |
| 7 | 113 | 115 | 118 | 121,7 | 125 | 127,9 | 129,7 | 111,8 | 113,6 | 116,8 | 120,6 | 124,4 | 127,6 | 129,5 |
| 8 | 118,1 | 120,2 | 123,2 | 127 | 130,5 | 133,6 | 135,7 | 116,9 | 118,7 | 122,2 | 126,4 | 130,6 | 134,2 | 136,2 |
| 9 | 122,9 | 125,2 | 128,2 | 132,2 | 136 | 139,4 | 141,8 | 122,1 | 123,9 | 127,7 | 132,2 | 136,7 | 140,7 | 142,9 |
| 10 | 127,7 | 130,1 | 133,4 | 137,5 | 141,6 | 145,5 | 148,1 | 127,5 | 129,5 | 133,6 | 138,3 | 142,9 | 147,2 | 149,5 |
| 11 | 132,6 | 135,1 | 138,7 | 143,3 | 147,8 | 152,1 | 154,9 | 133,5 | 135,6 | 140 | 144,8 | 149,3 | 153,7 | 156,2 |
| 12 | 137,6 | 140,3 | 144,4 | 149,7 | 154,6 | 159,4 | 162,3 | 139,8 | 142,3 | 147 | 151,5 | 155,8 | 160,0 | 162,7 |
| 13 | 142,9 | 145,8 | 150,5 | 156,5 | 161,8 | 167 | 169,8 | 145,2 | 148 | 152,8 | 157,1 | 161,3 | 165,3 | 168,1 |
| 14 | 148,8 | 151,8 | 156,9 | 163,1 | 168,5 | 173,8 | 176,7 | 148,7 | 151,5 | 155,9 | 160,4 | 164,6 | 168,7 | 171,3 |
| 15 | 155,2 | 158,2 | 163,3 | 169 | 174,1 | 178,9 | 181,9 | 150,5 | 153,2 | 157,2 | 161,8 | 166,3 | 170,5 | 172,8 |
| 16 | 161,1 | 163,9 | 168,7 | 173,5 | 178,1 | 182,4 | 185,4 | 151,6 | 154,1 | 157,8 | 162,4 | 166,9 | 171,1 | 173,3 |
| 17 | 164,9 | 167,7 | 171,9 | 176,2 | 180,5 | 184,4 | 187,3 | 152,7 | 155,1 | 158,7 | 163,1 | 167,3 | 171,2 | 173,5 |
Приложение Г2.
Величины АД, соответствующие 90, 95 и 99 перцентилю в зависимости от возраста и перцентиля роста для мальчиков.| Возраст (лет) | Перцен-тиль АД | Систолическое АД в соответствии с перцентилем роста | Диастолическое АД в соответствии с перцентилем роста | ||||||||||||
| 5 % | 10% | 25% | 50% | 75% | 90% | 95% | 5 % | 10% | 25% | 50% | 75% | 90% | 95% | ||
| 1 | 90 | 94 | 95 | 97 | 98 | 100 | 102 | 102 | 50 | 51 | 52 | 53 | 54 | 54 | 55 |
| 95 | 98 | 99 | 101 | 102 | 104 | 106 | 106 | 55 | 55 | 56 | 57 | 58 | 59 | 59 | |
| 99 | 105 | 106 | 108 | 110 | 112 | 113 | 114 | 61 | 62 | 63 | 64 | 65 | 66 | 66 | |
| 2 | 90 | 98 | 99 | 100 | 102 | 104 | 105 | 106 | 55 | 55 | 56 | 57 | 58 | 59 | 59 |
| 95 | 101 | 102 | 104 | 106 | 108 | 109 | 110 | 59 | 59 | 60 | 61 | 62 | 63 | 63 | |
| 99 | 109 | 110 | 111 | 113 | 115 | 117 | 117 | 66 | 67 | 68 | 69 | 70 | 71 | 71 | |
| 3 | 90 | 100 | 101 | 103 | 105 | 107 | 108 | 109 | 59 | 59 | 60 | 61 | 62 | 63 | 63 |
| 95 | 104 | 105 | 107 | 109 | 111 | 112 | 113 | 63 | 63 | 64 | 65 | 66 | 67 | 67 | |
| 99 | 111 | 112 | 114 | 116 | 118 | 119 | 120 | 71 | 71 | 72 | 73 | 74 | 75 | 75 | |
| 4 | 90 | 102 | 103 | 105 | 107 | 109 | 110 | 111 | 62 | 62 | 63 | 64 | 65 | 66 | 66 |
| 95 | 106 | 107 | 109 | 111 | 113 | 114 | 115 | 66 | 67 | 67 | 68 | 69 | 70 | 71 | |
| 99 | 113 | 114 | 116 | 118 | 120 | 121 | 122 | 74 | 75 | 76 | 77 | 78 | 78 | 79 | |
| 5 | 90 | 104 | 105 | 106 | 108 | 110 | 112 | 112 | 65 | 65 | 66 | 67 | 68 | 69 | 69 |
| 95 | 108 | 109 | 110 | 112 | 114 | 115 | 116 | 69 | 70 | 70 | 71 | 72 | 73 | 74 | |
| 99 | 115 | 116 | 118 | 120 | 121 | 123 | 123 | 77 | 78 | 79 | 80 | 81 | 81 | 82 | |
| 6 | 90 | 105 | 106 | 108 | 110 | 111 | 113 | 114 | 67 | 68 | 69 | 70 | 70 | 71 | 72 |
| 95 | 109 | 110 | 112 | 114 | 115 | 117 | 117 | 72 | 72 | 73 | 74 | 75 | 76 | 76 | |
| 99 | 116 | 117 | 119 | 121 | 123 | 124 | 125 | 80 | 80 | 81 | 82 | 83 | 84 | 84 | |
| 7 | 90 | 106 | 107 | 109 | 111 | 113 | 114 | 115 | 69 | 70 | 71 | 72 | 72 | 73 | 74 |
| 95 | 110 | 111 | 113 | 115 | 116 | 118 | 119 | 74 | 74 | 75 | 76 | 77 | 78 | 78 | |
| 99 | 117 | 118 | 120 | 122 | 124 | 125 | 126 | 82 | 82 | 83 | 84 | 85 | 86 | 86 | |
| 8 | 90 | 107 | 108 | 110 | 112 | 114 | 115 | 116 | 71 | 71 | 72 | 73 | 74 | 75 | 75 |
| 95 | 111 | 112 | 114 | 116 | 118 | 119 | 120 | 75 | 76 | 76 | 77 | 78 | 79 | 80 | |
| 99 | 119 | 120 | 122 | 123 | 125 | 127 | 127 | 83 | 84 | 85 | 86 | 87 | 87 | 88 | |
| 9 | 90 | 109 | 110 | 112 | 113 | 115 | 117 | 117 | 72 | 73 | 73 | 74 | 75 | 76 | 77 |
| 95 | 113 | 114 | 11 | 117 | 119 | 121 | 121 | 76 | 77 | 78 | 79 | 80 | 80 | 81 | |
| 99 | 120 | 121 | 123 | 125 | 127 | 128 | 129 | 84 | 85 | 86 | 87 | 88 | 88 | 89 | |
| 10 | 90 | 98 | 99 | 100 | 102 | 104 | 105 | 106 | 73 | 74 | 74 | 75 | 76 | 77 | 78 |
| 95 | 101 | 102 | 104 | 106 | 108 | 109 | 110 | 77 | 78 | 79 | 80 | 80 | 81 | 82 | |
| 99 | 120 | 121 | 123 | 125 | 127 | 128 | 129 | 84 | 85 | 86 | 87 | 88 | 88 | 89 | |
| 11 | 90 | 100 | 101 | 103 | 105 | 107 | 108 | 109 | 74 | 74 | 75 | 76 | 77 | 78 | 78 |
| 95 | 104 | 105 | 107 | 109 | 111 | 112 | 113 | 78 | 79 | 79 | 80 | 81 | 82 | 83 | |
| 99 | 122 | 123 | 125 | 127 | 128 | 130 | 130 | 85 | 86 | 86 | 88 | 88 | 89 | 90 | |
| 12 | 90 | 102 | 103 | 105 | 107 | 109 | 110 | 111 | 75 | 75 | 76 | 77 | 78 | 78 | 79 |
| 95 | 106 | 107 | 109 | 111 | 113 | 114 | 115 | 79 | 79 | 80 | 81 | 82 | 83 | 83 | |
| 99 | 126 | 127 | 129 | 131 | 133 | 134 | 135 | 86 | 87 | 88 | 89 | 90 | 90 | 91 | |
| 13 | 90 | 104 | 105 | 106 | 108 | 110 | 112 | 112 | 75 | 76 | 76 | 77 | 78 | 79 | 80 |
| 95 | 108 | 109 | 110 | 112 | 114 | 115 | 116 | 79 | 80 | 81 | 82 | 83 | 83 | 84 | |
| 99 | 128 | 130 | 131 | 133 | 135 | 136 | 137 | 87 | 87 | 88 | 89 | 90 | 91 | 91 | |
| 14 | 90 | 105 | 106 | 108 | 110 | 111 | 113 | 114 | 76 | 76 | 77 | 78 | 79 | 80 | 80 |
| 95 | 109 | 110 | 112 | 114 | 115 | 117 | 117 | 80 | 81 | 81 | 82 | 83 | 84 | 85 | |
| 99 | 131 | 132 | 134 | 136 | 138 | 139 | 140 | 87 | 88 | 89 | 90 | 91 | 92 | 92 | |
| 15 | 90 | 106 | 107 | 109 | 111 | 113 | 114 | 115 | 77 | 77 | 78 | 79 | 80 | 81 | 81 |
| 95 | 110 | 111 | 113 | 115 | 116 | 118 | 119 | 81 | 79 | 83 | 83 | 84 | 85 | 86 | |
| 99 | 134 | 135 | 136 | 138 | 140 | 142 | 142 | 88 | 89 | 90 | 91 | 92 | 93 | 93 | |
| 6 | 90 | 107 | 108 | 110 | 112 | 114 | 115 | 116 | 79 | 82 | 80 | 81 | 82 | 82 | 83 |
| 95 | 111 | 112 | 114 | 116 | 118 | 119 | 120 | 83 | 83 | 84 | 85 | 86 | 87 | 87 | |
| 99 | 136 | 137 | 139 | 141 | 143 | 144 | 145 | 90 | 90 | 91 | 92 | 93 | 94 | 94 | |
| 17 | 90 | 128 | 129 | 131 | 133 | 134 | 136 | 136 | 81 | 81 | 82 | 83 | 84 | 85 | 85 |
| 95 | 132 | 133 | 135 | 136 | 138 | 140 | 140 | 85 | 85 | 86 | 87 | 88 | 89 | 89 | |
Приложение Г3.
Величины АД, соответствующие 90, 95 и 99 перцентилю в зависимости от возраста и перцентиля роста для девочек.| Возраст | Перцен-тиль АД | Систолическое АД в соответствии с перцентилем роста | Диастолическое АД в соответствии с перцентилем роста | ||||||||||||
| 5 % | 10% | 25% | 50% | 75% | 90% | 95% | 5 % | 10% | 25% | 50% | 75% | 90% | 95% | ||
| 1 | 90 | 97 | 98 | 99 | 100 | 102 | 103 | 104 | 53 | 53 | 53 | 54 | 55 | 56 | 56 |
| 95 | 101 | 102 | 103 | 104 | 105 | 107 | 107 | 57 | 57 | 57 | 58 | 59 | 60 | 60 | |
| 99 | 105 | 106 | 108 | 110 | 112 | 113 | 114 | 61 | 62 | 63 | 64 | 65 | 66 | 66 | |
| 2 | 90 | 99 | 99 | 100 | 102 | 103 | 104 | 105 | 57 | 57 | 58 | 58 | 59 | 60 | 61 |
| 95 | 102 | 103 | 104 | 105 | 107 | 108 | 109 | 61 | 61 | 62 | 62 | 63 | 64 | 65 | |
| 99 | 109 | 110 | 111 | 113 | 115 | 117 | 117 | 66 | 67 | 68 | 689 | 70 | 712 | 71 | |
| 3 | 90 | 100 | 100 | 102 | 103 | 104 | 105 | 106 | 61 | 61 | 61 | 62 | 63 | 63 | 64 |
| 95 | 104 | 104 | 105 | 107 | 108 | 109 | 110 | 65 | 65 | 65 | 66 | 67 | 67 | 68 | |
| 99 | 111 | 112 | 114 | 116 | 118 | 119 | 120 | 71 | 71 | 72 | 73 | 74 | 75 | 75 | |
| 4 | 90 | 101 | 102 | 103 | 104 | 106 | 107 | 108 | 63 | 63 | 64 | 65 | 65 | 66 | 67 |
| 95 | 105 | 106 | 107 | 108 | 109 | 111 | 111 | 67 | 67 | 68 | 69 | 69 | 70 | 71 | |
| 99 | 113 | 114 | 116 | 118 | 120 | 121 | 122 | 74 | 75 | 76 | 77 | 78 | 78 | 79 | |
| 5 | 90 | 103 | 103 | 104 | 106 | 107 | 108 | 109 | 65 | 66 | 66 | 67 | 68 | 68 | 69 |
| 95 | 107 | 107 | 108 | 110 | 111 | 112 | 113 | 69 | 70 | 70 | 71 | 72 | 72 | 73 | |
| 99 | 115 | 116 | 118 | 120 | 121 | 123 | 123 | 77 | 78 | 79 | 80 | 81 | 81 | 823 | |
| 6 | 90 | 104 | 105 | 106 | 107 | 109 | 110 | 111 | 67 | 67 | 68 | 69 | 69 | 70 | 71 |
| 95 | 108 | 109 | 110 | 111 | 112 | 114 | 114 | 71 | 71 | 72 | 73 | 73 | 74 | 75 | |
| 99 | 116 | 117 | 119 | 121 | 123 | 124 | 125 | 80 | 80 | 81 | 82 | 83 | 84 | 84 | |
| 7 | 90 | 106 | 107 | 108 | 109 | 110 | 112 | 112 | 69 | 69 | 69 | 70 | 71 | 72 | 72 |
| 95 | 110 | 110 | 112 | 113 | 114 | 115 | 116 | 73 | 73 | 73 | 74 | 75 | 76 | 76 | |
| 99 | 1176 | 118 | 120 | 122 | 124 | 125 | 126 | 82 | 82 | 83 | 84 | 85 | 86 | 86 | |
| 8 | 90 | 108 | 109 | 110 | 111 | 112 | 113 | 114 | 70 | 70 | 71 | 71 | 72 | 73 | 74 |
| 95 | 112 | 112 | 113 | 115 | 116 | 117 | 118 | 74 | 74 | 75 | 75 | 76 | 77 | 78 | |
| 99 | 119 | 120 | 122 | 123 | 125 | 127 | 127 | 83 | 84 | 85 | 86 | 87 | 87 | 88 | |
| 9 | 90 | 110 | 110 | 112 | 113 | 114 | 115 | 116 | 71 | 72 | 72 | 73 | 74 | 74 | 75 |
| 95 | 114 | 114 | 115 | 117 | 118 | 119 | 120 | 75 | 76 | 76 | 77 | 78 | 78 | 79 | |
| 99 | 120 | 121 | 123 | 125 | 127 | 128 | 129 | 84 | 85 | 86 | 87 | 88 | 88 | 89 | |
| 10 | 90 | 112 | 112 | 114 | 115 | 116 | 117 | 118 | 73 | 73 | 73 | 74 | 75 | 76 | 76 |
| 95 | 116 | 116 | 117 | 119 | 120 | 121 | 122 | 77 | 77 | 77 | 78 | 79 | 80 | 80 | |
| 99 | 122 | 123 | 125 | 127 | 128 | 130 | 130 | 85 | 86 | 86 | 88 | 88 | 89 | 90 | |
| 11 | 90 | 114 | 114 | 116 | 117 | 118 | 119 | 120 | 74 | 74 | 75 | 75 | 76 | 77 | 77 |
| 95 | 118 | 118 | 119 | 121 | 122 | 123 | 124 | 78 | 78 | 79 | 79 | 80 | 81 | 81 | |
| 99 | 124 | 125 | 127 | 129 | 130 | 132 | 132 | 86 | 86 | 87 | 88 | 89 | 90 | 90 | |
| 12 | 90 | 116 | 116 | 118 | 119 | 120 | 121 | 122 | 75 | 75 | 76 | 76 | 77 | 78 | 78 |
| 95 | 120 | 120 | 121 | 123 | 124 | 125 | 126 | 79 | 79 | 80 | 80 | 81 | 82 | 82 | |
| 99 | 126 | 127 | 129 | 131 | 133 | 134 | 135 | 86 | 87 | 88 | 89 | 90 | 90 | 91 | |
| 13 | 90 | 118 | 118 | 119 | 121 | 122 | 123 | 124 | 76 | 76 | 77 | 78 | 78 | 79 | 80 |
| 95 | 121 | 122 | 123 | 125 | 126 | 127 | 128 | 80 | 80 | 81 | 82 | 82 | 83 | 84 | |
| 99 | 128 | 130 | 131 | 133 | 135 | 136 | 137 | 87 | 87 | 88 | 89 | 90 | 91 | 91 | |
| 14 | 90 | 119 | 120 | 121 | 122 | 124 | 125 | 126 | 77 | 77 | 78 | 79 | 79 | 80 | 81 |
| 95 | 123 | 124 | 125 | 126 | 128 | 129 | 130 | 81 | 81 | 82 | 83 | 83 | 84 | 85 | |
| 99 | 131 | 132 | 134 | 136 | 138 | 139 | 140 | 87 | 88 | 89 | 90 | 91 | 92 | 92 | |
| 15 | 90 | 121 | 121 | 122 | 124 | 125 | 126 | 127 | 78 | 78 | 79 | 79 | 80 | 81 | 82 |
| 95 | 124 | 125 | 126 | 128 | 129 | 130 | 131 | 82 | 82 | 83 | 83 | 84 | 85 | 86 | |
| 99 | 134 | 135 | 136 | 138 | 140 | 142 | 142 | 88 | 89 | 90 | 91 | 92 | 98 | 98 | |
| 16 | 90 | 122 | 122 | 123 | 125 | 126 | 127 | 128 | 79 | 79 | 79 | 80 | 81 | 82 | 82 |
| 95 | 125 | 126 | 127 | 128 | 130 | 131 | 132 | 83 | 83 | 83 | 84 | 85 | 86 | 86 | |
| 99 | 136 | 137 | 139 | 141 | 143 | 144 | 145 | 90 | 90 | 91 | 92 | 93 | 94 | 94 | |
| 17 | 90 | 122 | 123 | 124 | 125 | 126 | 128 | 128 | 79 | 79 | 79 | 80 | 81 | 82 | 82 |
| 95 | 126 | 126 | 127 | 19 | 130 | 131 | 132 | 83 | 83 | 83 | 84 | 85 | 86 | 86 | |
| 99 | 139 | 140 | 141 | 143 | 145 | 146 | 147 | 92 | 93 | 93 | 94 | 95 | 96 | 97 | |
Приложение Г4.
Значения индекса Кетле у детей и подростков, соответствующие показателям избыточной массы тела (25 кг/м2) и ожирения (30 кг/м2) у взрослых.| Возраст (годы) | Индекс Кетле (25 кг/м2) | Индекс Кетле (30 кг/м2) | ||
| мальчики | девочки | мальчики | девочки | |
| 2 | 18,41 | 18,02 | 20,09 | 19,81 |
| 2,5 | 18,13 | 17,76 | 19,80 | 19,55 |
| 3 | 17,89 | 17,56 | 19,57 | 19,36 |
| 3,5 | 17,69 | 17,40 | 19,39 | 19,23 |
| 4 | 17,55 | 17,28 | 19,29 | 19,15 |
| 4,5 | 17,47 | 17,19 | 19,26 | 19,12 |
| 5 | 17,42 | 17,15 | 19,30 | 19,17 |
| 5,5 | 17,45 | 17,20 | 19,47 | 19,34 |
| 6 | 17,55 | 17,34 | 19,78 | 19,65 |
| 6,5 | 17,71 | 17,53 | 20,23 | 20,08 |
| 7 | 17,92 | 17,75 | 20,63 | 20,51 |
| 7,5 | 18,16 | 18,03 | 21,09 | 21,01 |
| 8 | 18,44 | 18,35 | 21,60 | 21,57 |
| 8,5 | 18,76 | 18,69 | 22,17 | 22,18 |
| 9 | 19,10 | 19,07 | 22,77 | 22,81 |
| 9,5 | 19,46 | 19,45 | 23,39 | 23,46 |
| 10 | 19,84 | 19,86 | 24,00 | 24,11 |
| 10,5 | 20,20 | 20,29 | 24,57 | 24,77 |
| 11 | 20,55 | 20,74 | 25,10 | 25,42 |
| 11,5 | 20,89 | 21,20 | 25,58 | 26,05 |
| 12 | 21,22 | 21,68 | 26,02 | 26,67 |
| 12,5 | 21,56 | 22,14 | 26,43 | 27,24 |
| 13 | 21,91 | 22,58 | 26,84 | 27,76 |
| 13,5 | 22,27 | 22,98 | 27,25 | 28,20 |
| 14 | 22,62 | 23,34 | 27,63 | 28,57 |
| 14,5 | 22,96 | 23,66 | 27,98 | 28,87 |
| 15 | 23,29 | 23,94 | 28,30 | 29,11 |
| 15,5 | 23,60 | 24,17 | 28,60 | 29,29 |
| 16 | 23,90 | 24,37 | 28,88 | 29,43 |
| 16,5 | 24,19 | 24,54 | 29,14 | 29,56 |
| 17 | 24,46 | 24,70 | 29,41 | 29,69 |
| 17,5 | 24,73 | 24,85 | 29,70 | 29,84 |
| 18 | 25 | 25 | 30 | 30 |
Приложение Г5.
Методы измерения АД.Аускультативный метод измерения АД [1,13].
Непрямое измерение АД (аускультативный метод) является основным для определения уровня АД.
Измерение АД проводится не раньше, чем через 1 час после приема пищи, употребления кофе, прекращения физических нагрузок, курения, пребывания на холоде. Следует объяснить пациенту процедуру измерения, чтобы избежать защитной реакции с его стороны, которая может послужить причиной повышения АД. Во время измерения пациент должен сидеть, опираясь на спинку стула, с расслабленными, не скрещенными ногами, не менять положение и не разговаривать на протяжении всей процедуры измерения АД. Необходимо правильно подобрать манжету, соответствующую окружности плеча пациента (ребенка, подростка или взрослого) (Табл.1).
Таблица 1. Рекомендуемая ширина манжетки для детей по данным ВОЗ (Всемирная организация здравоохранения).
| Возраст | Размеры манжетки |
| До 1 года | 2,5 см |
| 1-3 года | 5-6 см |
| 4-7 лет | 8-8,5 см |
| 8-9 лет | 9 см |
| 10-13 лет | 10 см |
| 14-17 лет | 13см |
Ширина внутренней (резиновой) камеры манжеты должна составлять 40% и более окружности плеча, длина резиновой камеры манжеты должна покрывать от 80% до 100% окружности плеча. Манжета накладывается так, чтобы центр резиновой камеры располагался над плечевой артерией на внутренней поверхности плеча, а нижний край манжеты был на 2-2,5 см выше локтевого сгиба. Плотность наложения манжеты определяется возможностью проведения одного пальца между манжетой и поверхностью плеча пациента.
Нагнетание воздуха в манжету до максимального уровня (на 30 мм выше уровня САД, оцененного пальпаторно) должно производиться быстро. Медленное нагнетание воздуха в манжету приводит к нарушению венозного оттока, усилению болевых ощущений и «смазыванию звука». Воздух из манжеты выпускают со скоростью снижения ртутного столбика 2 мм в секунду, а с появлением тонов Короткова - 2 мм на каждый удар пульса.
Уровень систолического АД определяют по началу I фазы тонов Короткова. По первому из серии следующих друг за другом тонов, за первым тоном обязательно должен следовать второй тон. Одиночный тон в начале фазы (когда за первым тоном следует тишина - аускультативный провал) игнорируется.
Уровень диастолического АД определяют по началу V фазы тонов Короткова. По тишине, следующей за последним тоном IV фазы. Последний тон в конце фазы, даже если он одиночный (когда последнему тону предшествует аускультативный провал) всегда учитывается. Аускультацию нужно продолжать на протяжении 20 мм после исчезновения последнего тона, а при ДАД выше 90 мм - на протяжении 40 поскольку после аускультативного провала тоны могут возобновиться. Соблюдение этого правила позволит избежать определения ложно повышенного ДАД.
Отсутствие V фазы, когда тоны Короткова выслушиваются до конца снижения ртутного столбика («феномен бесконечного тона») может наблюдаться при высоком сердечном выбросе (у детей, при тиреотоксикозе, лихорадке, аортальной недостаточности, во время беременности). В этих случаях уровень ДАД оценивается по началу IV фазы - по первому из серии следующих друг за другом стихающих тонов Короткова.
Измерение АД на нижних конечностях проводится в положении лежа на животе. Манжета соответствующего размера накладывается на бедро так, чтобы центр резиновой камеры располагался над бедренной артерией на внутренней поверхности бедра, а нижний край манжеты был на 2-2,5 см выше коленного сгиба. Головка фонендоскопа должна находиться над проекцией бедренной артерии в подколенной ямке.
Приложение Г6.
Антигипертензивные препараты для лечения АГ у детей.| Класс лекарственных препаратов | Препарат | Градация доказательности | Стартовая доза (для приема per os) | Максимальная доза |
| иАПФ | Каптоприл …ж * (код АТХ: с09AA01) | А, С | 0,3-0,5 мг/кг/сут. (в 2-3 приема) | 450 мг/сут. |
| Эналаприл …ж * (код АТХ: с09AA02) | А | 0,08 мг/кг/сут. (в 1 прием) | 40 мг/сут. | |
| Фозиноприл* (код АТХ: с09AA09) | А | 0,1 мг/кг/сут. (в 1 прием) | 40 мг/сут. | |
| Лизиноприл …ж * (код АТХ: с09AA03) | А | 0,07 мг/кг/сут. (в 1 прием) | 40 мг/сут. | |
| Рамиприл* (код АТХ: с09AA05) | А | 2,5 мг/сут. (в 1 прием) | 20 мг/сут. | |
| БРА | Лозартан …ж * (код АТХ: с09CA01) | А | 0,75 мг/кг/сут. (в 1 прием) | 100 мг/сут. |
| Ирбесартан* (код АТХ: с09CA04) | А | 75-150 мг/кг/сут. (в 1 прием) | 300 мг/сут. | |
| Кандесартан* (код АТХ: с09CA06) | С | 4 мг/кг/сут. (в 1 прием) | 32 мг/сут. | |
| β-АБ | Пропранолол …ж * (код АТХ: с07AA05) | С, D | 1 мг/кг/сут (в 2-3 приема) | 640 мг/сут. |
| Метопролол …ж * (код АТХ: с07AB02) | A | 1-2 мг/кг/сут. (в 2 приема) | 200 мг/сут. | |
| Атенолол …ж * (код АТХ: с07AB03) | с | 0,5-1 мг/кг/сут. (в 1-2 приема) | 100 мг/сут. | |
| Бисопролол …ж * / гидрохлортиазид (код АТХ: с07AB07) | A | 2,5/6,5 мг/сут. (в 1 прием) | 10/6,25 мг/сут. | |
| АК (дигидро- пиридиновые) | Амлодипин …ж (код АТХ: с08CA01) | A | 0,06 мг/кг/сут. (в 1 прием) | 10 мг/сут. |
| Фелодипин* (код АТХ: с08CA02) | A,D | 2,5 мг/сут. (в 1 прием) | 10 мг/сут. | |
| Нифедипин …ж * замедленного высвобождения (код АТХ: с08CA05) | с,D | 0,25-0,50 мг/кг/сут. (в 1-2 приема) | 120 мг/сут. | |
| ТД | Гидрохлоротиазид …ж * (код АТХ: с03AA03) | D | 0,5 мг/кг/сут. (в 1 прием) | 25 мг/сут. |
| Хлорталидон* (код АТХ: с03BA04) | D | 0,3 мг/кг/сут. (в 1 прием) | 25 мг/сут. | |
| Индапамид* (код АТХ: с03BA11) | с,D | 1,5 мг/сут. (в 1 прием) | 1,5 мг/сут. |
Ингибиторы АПФ.
Ингибиторы АПФ являются высокоэффективными, безопасными препаратами с кардиопротективным действием и положительным влиянием на функцию почек. Ингибиторы АПФ применяются у детей ≥ 6 лет и с уровнем клубочковой фильтрации ≥ 30 мл/мин.
Применение ингибиторов АПФ (из-за их тератогенного эффекта) у сексуально активных девочек-подростков возможно только на фоне безопасной и надёжной контрацепции.
Основные побочные эффекты: гипотония первой дозы, гиперкалиемия, сухой кашель, азотемия, ангионевротический отек.
Противопоказания: беременность, гиперкалиемия, стеноз почечных артерий.
Особые показания: сахарный диабет, метаболический синдром, гипертрофия левого желудочка (ГЛЖ), нарушение функции почек, протеинурия.
Особые замечания: контроль калия, функции почек, контроль лейкоцитарной формулы крови каждые 8 недель лечения, при лечении девочек-подростков тест на беременность каждые 8 недель лечения (желательно).
Используемые препараты: Каптоприл …ж *, Эналаприл …ж *, Фозиноприл …ж *, Лизиноприл …ж *, Рамиприл …ж *.
ß-адреноблокаторы.
Ранее считалось, что ß-адреноблокаторы наряду с тиазидными диуретиками являются основными препаратами для лечения АГ у детей и подростков. В настоящее время в связи с уточнением побочных эффектов этих препаратов, их применение у детей и подростков ограничено.
Основные побочные эффекты: брадикардия, атриовентрикулярная блокада, депрессия, эмоциональная лабильность, бессонница, ухудшение памяти, утомляемость, бронхоспастические реакции, гипергликемия, гиперлипидемия, мышечная слабость, нарушение потенции у юношей.
Противопоказания: обструктивные заболевания легких, нарушения проводимости, депрессия, гиперлипидемия, сахарный диабет, АГ у спортсменов, физически активных пациентов и сексуально активных юношей.
Особые показания: гиперкинетический тип кровообращения, тахиаритмии, гиперсимпатикотония.
Особые замечания: необходимы контроль уровня глюкозы, липидов в крови, контроль ЭКГ через каждые 4 недели от начала лечения, регулярная оценка эмоционального состояния пациента, оценка мышечного тонуса.
Используемые препараты: пропранолол*, метопролол*, атенолол*, бисопролол+гидрохлоротиазид*.
Блокаторы кальциевых каналов (дигидропиридиновые).
В настоящее время при лечении АГ у детей и подростков могут использоваться пролонгированные блокаторы кальциевых каналов, производные дигидропиридина. Имеются данные об их эффективности в основном у детей ≥ 6 лет.
Основные побочные эффекты: головокружение, гиперемия лица, периферические отеки, желудочно-кишечные расстройства, сердцебиение, мышечная слабость, лабильность настроения.
Противопоказания: беременность, выраженный стеноз устья аорты.
Особые показания: систолическая АГ, метаболический синдром, ГЛЖ.
Особые замечания: рекомендуется регулярная оценка эмоционального состояния пациента, оценка мышечного тонуса.
Используемые препараты: Амлодипин, Фелодипин*, Нифедипин замедленного высвобождения*.
Тиазидные диуретки.
Диуретики используются для лечения АГ у детей и подростков в течение длительного времени, тем не менее, рандомизированных клинических исследований с этими препаратами у данной категории пациентов не проводилось. Тиазидные диуретки в качестве антигипертензивных препаратов применяются в низких дозах. Высокие дозы не применяют из-за возможности развития осложнений и побочных эффектов.
Основные побочные эффекты: гипокалиемия, гиперурикемия, гиперлипидемия, гипергликемия, нарушение потенции у юношей, ортостатическая гипотония.
Особые показания: ожирение, систолическая АГ.
Особые замечания: применять с осторожностью в связи с возможностью возникновения побочных эффектов, необходим контроль уровня калия, глюкозы, липидов крови, контроль ЭКГ каждые 4 недели лечения.
Используемые препараты: Гидрохлоротиазид, Хлорталидон*, Индапамид замедленного высвобождения*.
Приложение Г7.
Антигипертензивные препараты для купирования гипертонического криза у детей.Вазодилататоры.
Гидралазин* - вазодилататор прямого действия, наиболее эффективен при внутривенном введении, при этом достигается немедленный эффект, при внутримышечном введении эффект наступает через 15-30 минут. Препарат не влияет на почечный кровоток, редко приводит к ортостатической гипотензии. Используется в начальной дозе 0,15-0,2 мг/ кг внутривенно. При отсутствии эффекта доза может быть увеличена каждые 6 часов, до максимальной 1,5 мг/кг. Уровень доказательности D.
Нитропруссид натрия* - артериолярный и венозный дилататор. Он увеличивает почечный кровоток, оказывая минимальное воздействие на сердечный выброс, контролирует АД при внутривенном введении. Начальная доза у детей и подростков 0,5 -1 мкг/кг/минуту с последовательным повышением дозы до 8 мкг/кг/минуту. При длительном применении (> 24 часов) возможно возникновение метаболического ацидоза. Уровень доказательности D.
α-адреноблокаторы и ß-адреноблокаторы.
Празозин* - селективный a1-адреноблокатор. Характеризуется относительно коротким антигипертензивным действием. Быстро всасывается из желудочно-кишечного тракта (период полураспада 2-4 часа). При приеме первой дозы препарата отмечается наиболее выраженное терапевтическое действие, возможна ортостатическая дизрегуляция. В связи с чем, после приема препарата больной должен находиться в горизонтальном положении. Начальная доза 0,5 мг. Уровень доказательности D.
Фентоламин* - неселективный a-адреноблокатор, вызывает кратковременную и обратимую блокаду как постсинаптических a1-адренорецепторов, так a2- адренорецепторов. Фентоламин является эффективным антигипертензивным препаратом с кратковременным действием. Препарат применяется для лечения гипертонического криза при феохромоцитоме. Побочные эффекты связаны с блокадой a2-адренорецепторов (сердцебиение, синусовая тахикардия, тахиаритмии, тошнота, рвота, диарея ). Фентоламин вводится внутривенно капельно или медленно струйно в 20 мл физиологического раствора хлористого натрия (2 мг, но не более 10 мг, каждые 5 минут) до нормализации АД. Уровень доказательности D.
Атенолол …ж и эсмолол - b-адреноблокаторы. Целью применения b-адреноблокаторов при гипертоническом кризе является устранение избыточных симпатикотонических влияний. Эти препараты применяются в тех случаях, когда подъем АД сопровождается резко выраженной тахикардией и нарушениями сердечного ритма. Предпочтение следует отдавать селективным b1-адреноблокаторам.
Атенолол …ж - применяется в дозе 0,7 мг/кг массы тела. В более тяжелых случаях, при неэффективности атенолола, применяются внутривенные инфузии эсмолола. Уровень доказательности D.
Эсмолол* - является селективным b1-адреноблокатором ультракороткого действия, не обладает внутренней симпатикомиметической и мембраностабилизирующей активностью. Гипотензивный эффект препарата обусловлен отрицательным хроно- и инотропным действием, снижением сердечного выброса и общего периферического сосудистого сопротивления (ОПСС). При внутривенном введении эффект наступает через 5 минут. В течение первой минуты препарат вводится в начальной дозе 500-600 мкг/кг. При отсутствии эффекта доза может быть увеличена на 50 мкг/кг/минуту каждые 5-10 минут, до максимальной 200 мкг/кг/мин. Период полураспада препарата равен 9 минутам, в течение 20 минут эсмолол полностью разрушается, выводится почками за 24 - 48 часов. Побочное действие: гипотензия, брадикардия, снижение сократительной функции миокарда, острый отек легких. Уровень доказательности D.
Блокаторы кальциевых каналов.
Нифедипин …ж - является эффективным препаратом для купирования гипертонических кризов. Препарат применяется сублингвально или перорально в дозе 0,25 мг/ кг. Эффект развивается на 6 минуте, достигая максимума к 60-90 минуте. Уровень доказательности D.
Верапамил …ж - способствует снижению давления за счет снижения ОПСС, артериолярной дилятации, диуретического и натрийуретического эффекта. Возможно пероральное применение препарата в дозе 40 мг, при неэффективности - внутривенное медленное введение из расчета 0,1-0,2 мг/кг. Уровень доказательности D.
Диуретики.
Фуросемид …ж вводится внутривенно в дозе 1 мг/кг. Уровень доказательности D.
Приложение Г8.
Расшифровка примечаний.…ж - лекарственный препарат, входящий в Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения на 2017 год (Распоряжение Правительства РФ от 28 декабря 2016 года N 2885-р).
* - применение у детей по решению врачебной комиссии медицинской организации, при наличии информированного согласия родителей и ребенка в возрасте старше 14 лет.
Приложение Г9. Схема ведения пациента.
|
|
Год актуализации информации
2016.
Связанные заболевания
Связанные клинические рекомендации
Связанные стандарты мед. помощи
- Стандарт медицинской помощи больным артериальной гипертонией
- Стандарт медицинской помощи взрослым при артериальной гипертензии
- Стандарт скорой медицинской помощи при гипертензии
- Стандарт медицинской помощи больным с болезнями, характеризующимися повышенным кровяным давлением
- Стандарт санаторно-курортной помощи больным с болезнями, характеризующимися повышенным кровяным давлением
- Стандарт медицинской помощи больным хронической почечной недостаточностью