Другие названия и синонимы
Post-resuscitation disease.
МКБ-10 коды
|
|
Описание
Заболевание после реанимации. Специфическое состояние организма, возникающее после успешной реанимации. Это вызвано временной ишемией общей ткани и синдромом восстановления кровотока. Это проявляется в выраженном повышении концентрации ферментов крови, гипоперфузии, снижении ОЦК, развитии диссеминированного внутрисосудистого свертывания и недостаточности нескольких органов. Это диагностируется наличием соответствующих симптомов и остановки сердца в недавнем прошлом. Конкретные методы лечения включают гормоны, кардиотоники, инфузии солевого раствора и компонентов крови, противоишемические и ноотропные препараты.
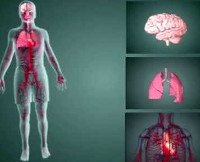
Дополнительные факты
Впервые постреанимационная болезнь (PRD) как самостоятельная нозологическая единица была описана советским ученым, членом Академии медицинских наук им. В.А. Неговского в 1979 году. Работы других специалистов расширили и укрепили знания о патологии, тем самым укрепляя позиции реаниматологии как науки в медицинском мире. Согласно статистическим данным, более половины пациентов, перенесших сердечно-легочную смерть (СЛР), умирают от острой недостаточности кровообращения или изменений в головном мозге, вызванных глобальной ишемией. Выживание после успешных событий сPR, согласно различным источникам, колеблется от 29 до 40%. Постэкзитативное заболевание возникает в первые часы после восстановления перфузии, оно занимает 7-10 дней. Прогноз на жизнь ухудшается пропорционально времени, прошедшему от остановки сердца до начала реанимации.
Причины
PSR развивается под влиянием нескольких патогенетических факторов, которые влияют на пациента, который перенес клиническую смерть. Комплексное негативное воздействие на ослабленный болезнью организм приводит к значительным изменениям функций органов и ферментных систем, что может привести к смерти пациента. Основными этиологическими факторами формирования PRB являются:
Длительный недостаточный запас O2 усиливает гибель части клеток. Во-первых, повреждение мозга (постреанимационная энцефалопатия) происходит как структура, наиболее чувствительная к гипоксии. Появляется спазм сосудов, компенсаторная тахикардия, уменьшается сердечный выброс, что усугубляет недостаток кислорода. Есть изменения в ткани миокарда, скелетных мышцах. Процессы миолиза начинаются с выброса продуктов распада мышц в кровь.
• Синдром реперфузии. В условиях гипоксии ткани переходят в режим анаэробного гликолиза, и клетки перестраиваются на этот путь производства энергии. Резкое восстановление кровотока и поступление большого количества кислорода приводит к чрезмерному накоплению его токсических форм, активации апоптоза и некрозу клеток.
• ЛЕД. Выявляется при шоковых состояниях, что проявляется образованием микротромбов в сосудистом русле. Последние блокируют просвет капилляров, ухудшают микроциркуляцию в тканях и вызывают образование множества мелких ишемических очагов. В будущем это в сочетании с другими факторами провоцирует полиорганную недостаточность.
Они возникают как запаздывающий результат ДВС в тот момент, когда возможности системы гемостаза истощаются, концентрация факторов свертывания уменьшается. Состояние характеризуется практически полным отсутствием в плазме веществ, ответственных за образование сгустка крови. Это сопровождается развитием геморрагического синдрома.
• Метаболический шторм. После восстановления кровотока у пациентов отмечаются массовые изменения регуляторных механизмов гомеостаза. Подкисление внутренней среды происходит при снижении рН ≤ 7,34, уровень электролитов, в том числе калия, кальция и , Снижается. При активной инфузии бикарбоната натрия на стадии СЛР вместо ацидоза можно определить ятрогенный алкалоз. Снижение ОЦК обусловлено отложением части крови в печени, скелетных мышцах, селезенке.
Длительный недостаточный запас O2 усиливает гибель части клеток. Во-первых, повреждение мозга (постреанимационная энцефалопатия) происходит как структура, наиболее чувствительная к гипоксии. Появляется спазм сосудов, компенсаторная тахикардия, уменьшается сердечный выброс, что усугубляет недостаток кислорода. Есть изменения в ткани миокарда, скелетных мышцах. Процессы миолиза начинаются с выброса продуктов распада мышц в кровь.
• Синдром реперфузии. В условиях гипоксии ткани переходят в режим анаэробного гликолиза, и клетки перестраиваются на этот путь производства энергии. Резкое восстановление кровотока и поступление большого количества кислорода приводит к чрезмерному накоплению его токсических форм, активации апоптоза и некрозу клеток.
• ЛЕД. Выявляется при шоковых состояниях, что проявляется образованием микротромбов в сосудистом русле. Последние блокируют просвет капилляров, ухудшают микроциркуляцию в тканях и вызывают образование множества мелких ишемических очагов. В будущем это в сочетании с другими факторами провоцирует полиорганную недостаточность.
Они возникают как запаздывающий результат ДВС в тот момент, когда возможности системы гемостаза истощаются, концентрация факторов свертывания уменьшается. Состояние характеризуется практически полным отсутствием в плазме веществ, ответственных за образование сгустка крови. Это сопровождается развитием геморрагического синдрома.
• Метаболический шторм. После восстановления кровотока у пациентов отмечаются массовые изменения регуляторных механизмов гомеостаза. Подкисление внутренней среды происходит при снижении рН ≤ 7,34, уровень электролитов, в том числе калия, кальция и , Снижается. При активной инфузии бикарбоната натрия на стадии СЛР вместо ацидоза можно определить ятрогенный алкалоз. Снижение ОЦК обусловлено отложением части крови в печени, скелетных мышцах, селезенке.
Патогенез
Патогенез основан на изменениях, которые происходят в результате остановки сердца. У пациента развивается острая почечная недостаточность, вторичный септический шок, дыхательная недостаточность и сердечно-сосудистые заболевания, а также нарушение работы рецепторных структур. Вскрытие определяет дистрофические изменения в почках, и легкие часто показывают признаки двусторонней мультифокальной пневмонии. Большое количество миоглобина также обнаружено здесь. Ткани различной степени тяжести обнаруживаются в тканях. Мозг может содержать мертвые зоны, что свидетельствует о ишемическом инсульте. Со смертью мозга (декортация) наблюдаются необратимые изменения в туловище, шейных сегментах и коре.
Классификация
Посттравматическое заболевание систематизируется поэтапно, каждый из которых соответствует времени, прошедшему с момента восстановления кровотока. Согласно классификации Е.С. Златокрилин с 1999 года, существует 5 основных этапов развития PWB. Все они характеризуются определенными изменениями состояния пациента. Различают следующие этапы развития патологических изменений:
Длится 6-8 часов после реанимации. Произошло явное снижение перфузии тканей (в 4-5 раз меньше нормы). Существуют явления гипоксии кровообращения - состояния, которое возникает при недостаточном давлении в капиллярах.
Доходит до 10-12 часов болезни. Относительная стабилизация функций организма и временное улучшение состояния не отмечено. Наблюдается дефицит объема циркулирующей крови, кровоток в тканях уменьшается в 2-3 раза. Потери электролита, в основном К +, растут. Стадия имеет важное прогностическое значение, она позволяет с большой вероятностью определить дальнейшее течение и результат патологического состояния.
Это наблюдается со второго дня заболевания. Плазменная фибринолитическая активность замедляется, образуется смешанная гипоксия, обусловленная изменением свойств гемоглобина и развитием респираторного дистресс-синдрома. Появляются первые признаки микротромбоза капиллярной сети внутренних органов. Нарушения носят функциональный характер, нет необратимых процессов.
Переломный момент в развитии болезни. Это приходит через 3-4 дня. Может характеризоваться общим улучшением состояния или дальнейшим прогрессированием патологических изменений. При неблагоприятном результате усиливаются явления катаболизма, возникает интерстициальный отек легких, происходит гидрогенизация головного мозга. Начинается общий воспалительный ответ, выявляются признаки недостаточности внутренних органов.
Это происходит в течение 5-7 дней. Диагностированы объемные септические процессы: пневмония, сепсис, внутренние абсцессы. Антибактериальная терапия малоэффективна. Причиной инфекции является подавление иммунитета из-за длительной гипоксии. Токсическая энцефалопатия проявляется в максимальной степени, обостряется полиорганная недостаточность, в крови накапливаются продукты обмена. Смерть больного наступает через 1-5 дней. Причиной смерти является поражение нескольких жизненно важных систем, токсический токсический шок, сепсис.
Длится 6-8 часов после реанимации. Произошло явное снижение перфузии тканей (в 4-5 раз меньше нормы). Существуют явления гипоксии кровообращения - состояния, которое возникает при недостаточном давлении в капиллярах.
Доходит до 10-12 часов болезни. Относительная стабилизация функций организма и временное улучшение состояния не отмечено. Наблюдается дефицит объема циркулирующей крови, кровоток в тканях уменьшается в 2-3 раза. Потери электролита, в основном К +, растут. Стадия имеет важное прогностическое значение, она позволяет с большой вероятностью определить дальнейшее течение и результат патологического состояния.
Это наблюдается со второго дня заболевания. Плазменная фибринолитическая активность замедляется, образуется смешанная гипоксия, обусловленная изменением свойств гемоглобина и развитием респираторного дистресс-синдрома. Появляются первые признаки микротромбоза капиллярной сети внутренних органов. Нарушения носят функциональный характер, нет необратимых процессов.
Переломный момент в развитии болезни. Это приходит через 3-4 дня. Может характеризоваться общим улучшением состояния или дальнейшим прогрессированием патологических изменений. При неблагоприятном результате усиливаются явления катаболизма, возникает интерстициальный отек легких, происходит гидрогенизация головного мозга. Начинается общий воспалительный ответ, выявляются признаки недостаточности внутренних органов.
Это происходит в течение 5-7 дней. Диагностированы объемные септические процессы: пневмония, сепсис, внутренние абсцессы. Антибактериальная терапия малоэффективна. Причиной инфекции является подавление иммунитета из-за длительной гипоксии. Токсическая энцефалопатия проявляется в максимальной степени, обостряется полиорганная недостаточность, в крови накапливаются продукты обмена. Смерть больного наступает через 1-5 дней. Причиной смерти является поражение нескольких жизненно важных систем, токсический токсический шок, сепсис.
|
|
Клиническая картина
Есть много клинических симптомов PSD, которые указывают на негативные изменения. На начальном этапе у больного наблюдаются симптомы шока: мраморность кожного тона, резкое снижение артериального давления до неопределяемых значений, компенсаторная тахикардия, расширение зрачков. Обычно пациент находится в глубокой коме. Недостаток осознанности, физическая активность. Рефлексы резко подавлены или полностью выключены. Мышечный тонус снижен.
В будущем, изменения в частоте сердечных сокращений из-за недостатка электролитов и ишемических изменений в сVS обнаружены. Проводниковые блокады, аритмия проявляются в виде нерегулярного, фрагментарного пульса. Артериальное давление может оставаться низким или возвращаться к норме. Часто гемодинамика поддерживается лекарственными методами. Симптомы сердечной недостаточности и дыхательной системы видны - цианоз, цианоз и акоцианоз, которые сохраняются даже при искусственной вентиляции легких.
При обследовании пациента иногда обнаруживается небольшая петехиальная сыпь, что указывает на развитие геморрагического синдрома. Могут быть признаки внутреннего или внешнего скрытого кровотечения, включая рвоту «кофейной гущи», стул типа «мелена», прогрессирующую гипотензию, тахиаритмию, снижение уровня гемоглобина, гемоглобина и бледность кожи. При наличии изменений в печени слизистые оболочки и кожные покровы организма становятся желтоватыми. Поражение почек характеризуется резким снижением мочеиспускания или полным отсутствием мочи. При тяжелых изменениях в центральной нервной системе сохраняется бессознательное состояние, кома, сохраняется.
Ассоциированные симптомы: Рвота. Рвота с кровью.
В будущем, изменения в частоте сердечных сокращений из-за недостатка электролитов и ишемических изменений в сVS обнаружены. Проводниковые блокады, аритмия проявляются в виде нерегулярного, фрагментарного пульса. Артериальное давление может оставаться низким или возвращаться к норме. Часто гемодинамика поддерживается лекарственными методами. Симптомы сердечной недостаточности и дыхательной системы видны - цианоз, цианоз и акоцианоз, которые сохраняются даже при искусственной вентиляции легких.
При обследовании пациента иногда обнаруживается небольшая петехиальная сыпь, что указывает на развитие геморрагического синдрома. Могут быть признаки внутреннего или внешнего скрытого кровотечения, включая рвоту «кофейной гущи», стул типа «мелена», прогрессирующую гипотензию, тахиаритмию, снижение уровня гемоглобина, гемоглобина и бледность кожи. При наличии изменений в печени слизистые оболочки и кожные покровы организма становятся желтоватыми. Поражение почек характеризуется резким снижением мочеиспускания или полным отсутствием мочи. При тяжелых изменениях в центральной нервной системе сохраняется бессознательное состояние, кома, сохраняется.
Ассоциированные симптомы: Рвота. Рвота с кровью.
Возможные осложнения
Осложнения PRB включают смерть мозга, при которой соматические функции поддерживаются, но центральная нервная система претерпевает необратимые изменения. Такие пациенты становятся вегетативными без надежды на выздоровление. Диагноз подтверждается результатами электроэнцефалографии. Серьезным следствием прерывания кровотока является отказ нескольких органов, при котором две или более систем организма выходят из строя. В большинстве случаев происходит разрушение почек, гепатобилиарной системы, легких, сердца, мозга. Возможно массивное кровотечение, при котором смерть пациента наступает из-за острой кровопотери.
Диагностика
Диагноз ставится на основании клинического, лабораторного и аппаратного исследования жизненно важных органов пациента. Реаниматолог-анестезиолог определяет состояние вместе со специалистами другого профиля (невролог, кардиолог, нефролог и ), Представителями лаборатории и службы функциональной диагностики. Как правило, нет никаких диагностических трудностей. Используйте такие методы, как:
• Физическое обследование. Он позволяет выявить внешние признаки PRB, выявить явные нарушения, связанные с изменениями сердечного ритма, снижением артериального давления и ухудшением дыхания в легких. Терапевтические меры начинаются по результатам первого медицинского заключения. Параллельно с интенсивной терапией применяются другие методы обследования ретроспективно.
Повышение концентрации определенных ферментов (LDH, щелочная фосфатаза, сPK) обнаруживается в крови пациента. Имеются изменения в составе электролита и газа, увеличение гематокрита более 36-48%. По мере развития почечной недостаточности уровень мочевины, креатинина повышается. Содержание белка снижается.
• Аппаратные методы. Свидетельством смерти мозга является изоэлектрическая линия на ЭЭГ. Повреждение сердца приводит к появлению на пленке кардиографа признаков ишемии миокарда и аритмий различных типов: необычайно деформированных желудочковых комплексов, неравных интервалов RR, фибрилляции малой или большой волны, депрессии или повышения « ST ». При проведении сонографии можно обнаружить некротические участки внутренних органов.
• Физическое обследование. Он позволяет выявить внешние признаки PRB, выявить явные нарушения, связанные с изменениями сердечного ритма, снижением артериального давления и ухудшением дыхания в легких. Терапевтические меры начинаются по результатам первого медицинского заключения. Параллельно с интенсивной терапией применяются другие методы обследования ретроспективно.
Повышение концентрации определенных ферментов (LDH, щелочная фосфатаза, сPK) обнаруживается в крови пациента. Имеются изменения в составе электролита и газа, увеличение гематокрита более 36-48%. По мере развития почечной недостаточности уровень мочевины, креатинина повышается. Содержание белка снижается.
• Аппаратные методы. Свидетельством смерти мозга является изоэлектрическая линия на ЭЭГ. Повреждение сердца приводит к появлению на пленке кардиографа признаков ишемии миокарда и аритмий различных типов: необычайно деформированных желудочковых комплексов, неравных интервалов RR, фибрилляции малой или большой волны, депрессии или повышения « ST ». При проведении сонографии можно обнаружить некротические участки внутренних органов.
Лечение
PSR требует ряда медицинских процедур, направленных на восстановление жизненно важных функций и функций мозга. Меры общего режима имеют важное значение, которые становятся особенно важными при длительном пребывании пациента в бессознательном состоянии. Ремонтные меры включают в себя:
Актуален для оживших пациентов любого профиля. Требуется тщательный уход с ежедневным мытьем и сменой положения тела каждые 2 часа. Участки мацерации кожи обрабатывают камфорным спиртом или специализированными дерматозащитными средствами. При отсутствии острой почечной недостаточности указывается качественное белковое питание и чрезмерное употребление алкоголя. Невыполнение этих требований приводит к развитию пролежней, основательной интоксикации, увеличению нагрузки на иммунную систему и повышенному риску сепсиса.
• Медикаментозная терапия. Он направлен на защиту тканей от гипоксии, улучшение перфузии и стимулирование работы сердца и мозга. Такие группы препаратов используются как кардиотоники, амины давления, антигипоксические, микроциркуляторные, улучшающие микроциркуляцию, спазмолитики, ноотропы. Обязательна инфузионная терапия с использованием коллоидных и кристаллоидных растворов.
• Методы работы. Условно им может быть назначен гемодиализ, необходимый для удаления токсичных отходов. При почечной недостаточности плазмаферез проводится для устранения избыточного объема воды, содержащей продукты метаболизма. Полноценная операция PRB не разработана.
Актуален для оживших пациентов любого профиля. Требуется тщательный уход с ежедневным мытьем и сменой положения тела каждые 2 часа. Участки мацерации кожи обрабатывают камфорным спиртом или специализированными дерматозащитными средствами. При отсутствии острой почечной недостаточности указывается качественное белковое питание и чрезмерное употребление алкоголя. Невыполнение этих требований приводит к развитию пролежней, основательной интоксикации, увеличению нагрузки на иммунную систему и повышенному риску сепсиса.
• Медикаментозная терапия. Он направлен на защиту тканей от гипоксии, улучшение перфузии и стимулирование работы сердца и мозга. Такие группы препаратов используются как кардиотоники, амины давления, антигипоксические, микроциркуляторные, улучшающие микроциркуляцию, спазмолитики, ноотропы. Обязательна инфузионная терапия с использованием коллоидных и кристаллоидных растворов.
• Методы работы. Условно им может быть назначен гемодиализ, необходимый для удаления токсичных отходов. При почечной недостаточности плазмаферез проводится для устранения избыточного объема воды, содержащей продукты метаболизма. Полноценная операция PRB не разработана.
Список литературы
1. Постреанимационная болезнь / Неговский В.А., Гурвич А.М., Золотокрылина Е.С. 1987.
2. Руководство по интенсивной терапии / Трещинский А.И., Глумчера Ф.С. 2004.
3. Сердечно-легочная реанимация, пособие для студентов, ординаторов, аспирантов и врачей / НИИ общей реаниматологии им. В. А. Неговского - 2017.
2. Руководство по интенсивной терапии / Трещинский А.И., Глумчера Ф.С. 2004.
3. Сердечно-легочная реанимация, пособие для студентов, ординаторов, аспирантов и врачей / НИИ общей реаниматологии им. В. А. Неговского - 2017.
|
|