Другие названия и синонимы
Lemierre 's syndrome.
Описание
Синдром Лемьера. Это сочетание тромбоза яремной вены, септицемии и образования метастатических очагов анаэробной инфекции, являющееся осложнением тонзиллогенного заглоточного абсцесса. Клинические проявления: интоксикационный синдром, отечность и болезненность в зоне проекции яремной вены на боковую поверхность шеи, метастатическое поражение легких, печени, опорно-двигательной системы, тканей ЦНС. Диагностика основывается на результатах физикального обследования, лабораторных исследований и аппаратных методов визуализации тканей шеи. Лечение преимущественно консервативное, состоит из антибиотикотерапии, дезинтоксикационной и ангикоагулянтной терапии.
|
|
Дополнительные факты
Синдром Лемьера, некробациллез или постангинальный анаэробный сепсис - достаточно редкое осложнение в отоларингологии. В современных условиях из-за широкого использования антибиотиков считается практически ликвидированным. Общая распространенность составляет порядка 1-1,5 эпизодов на 1 000 000 населения в год. В общей сложности в литературе зафиксировано порядка 200-300 случаев. Значительная часть пациентов - лица среднего возраста (до 50 лет). Менее 20% от общего числа больных составляют дети. Впервые схожая комбинация клинических симптомов была изучена группой ученых в начале XX века. В 1936 году французский врач Андре Лемьер опубликовал описание 20 больных с этой патологией, после чего ей присвоили его имя.
Причины
Классическая форма этого патологического состояния является осложнением острого тонзиллита, продолжающегося в течение периода от 3 суток до 2 недель и приведшего к заглоточному абсцессу. Реже она формируется на фоне фарингита, ринита, фронтита, гайморита, сфеноидита, гнойного среднего отита, мастоидита или паротита. Более чем в 90% случаев в роли возбудителя выступает палочка Шморля - F. necrophorum, входящая в состав нормальной микрофлоры глотки и желудочно-кишечного тракта человека. Помимо нее патологию могут провоцировать другие бактерии из вида Fusobacterium, а также вacteroides, Streptococcus, Lactobacillus spp.
Патогенез
Синдром Лемьера возникает на фоне анаэробных условий, формирующихся при воспалительных повреждениях и некрозе слизистой оболочки носоглотки, ротоглотки и подлежащих тканей, чаще всего - при заглоточном абсцессе. Скопление гнойного экссудата и отсутствие кислорода обеспечивает благоприятные условия для жизнедеятельности F. necrophorum. Эти фузобактерии обладают инвазивными свойствами, обусловленными тремя основными протеолитическими ферментами - экзотоксином, эндотоксином и гемагглютинином.
Перечисленные вещества становятся причиной гнойного расплавления окружающих структур, проникновения микрофлоры и продуцируемых ей токсинов в бассейн яремной вены контактным, гематогенным или лимфогенным путем. В результате происходит системная генерализация патологического процесса, развитие тромбофлебита и эмболии пораженного венозного русла, возникают нарушения в системе свертывания крови. Септические эмболы распространяются по всему организму, формируя метастатические очаги инфекции.
Перечисленные вещества становятся причиной гнойного расплавления окружающих структур, проникновения микрофлоры и продуцируемых ей токсинов в бассейн яремной вены контактным, гематогенным или лимфогенным путем. В результате происходит системная генерализация патологического процесса, развитие тромбофлебита и эмболии пораженного венозного русла, возникают нарушения в системе свертывания крови. Септические эмболы распространяются по всему организму, формируя метастатические очаги инфекции.
Клиническая картина
Патология развивается при остром поражении ротоглотки, в основном - небных миндалин. Момент манифестации определить сложно, зачастую первым признаком выступает отсутствие положительной динамики при адекватном лечении основного заболевания. У большинства пациентов на протяжении 6-8 дней наблюдается не только сохранение температурной реакции, но и ее усугубление - с 37,5-38,0° С до 39,0° С. К клинической картине присоединяется ранее отсутствовавший озноб, усиливается общая слабость, недомогание, сонливость, тошнота, исчезает аппетит. Общее состояние больного прогрессивно ухудшается.
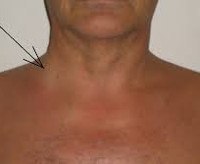
Параллельно возникают признаки воспалительного процесса в области шеи, указывающие на поражение яремной вены - отечность, болезненность в боковых отделах при пальпации, ограничение активных движений. Болевые ощущения могут обостряться при жевании, глотании, реже - во время разговора. Дальнейшее развитие заболевания зависит от степени тяжести сепсиса и локализации метастатических поражений. К моменту генерализации процесса состояние пациента очень тяжелое - наблюдается спутанность сознания, несвязность речи. Температура тела может достигать 39,0-40,0° С. На фоне падения артериального давления существенно возрастает частота сердцебиения и дыхания.
Ассоциированные симптомы: Боль в шее сбоку. Кровохарканье. Лейкоцитоз. Недомогание. Одышка. Озноб. Опухание шеи. Пиурия. Тошнота. Увеличение шейных лимфоузлов.
Параллельно возникают признаки воспалительного процесса в области шеи, указывающие на поражение яремной вены - отечность, болезненность в боковых отделах при пальпации, ограничение активных движений. Болевые ощущения могут обостряться при жевании, глотании, реже - во время разговора. Дальнейшее развитие заболевания зависит от степени тяжести сепсиса и локализации метастатических поражений. К моменту генерализации процесса состояние пациента очень тяжелое - наблюдается спутанность сознания, несвязность речи. Температура тела может достигать 39,0-40,0° С. На фоне падения артериального давления существенно возрастает частота сердцебиения и дыхания.
Ассоциированные симптомы: Боль в шее сбоку. Кровохарканье. Лейкоцитоз. Недомогание. Одышка. Озноб. Опухание шеи. Пиурия. Тошнота. Увеличение шейных лимфоузлов.
Диагностика
Диагностика сопряжена с определенными сложностями, так как патология формируется на почве других заболеваний ЛОР-органов, а ее изначальная клиническая картина малоспецифична. При обследовании больного отоларинголог акцентирует внимание на уже установленном диагнозе, динамике развития текущих симптомов, результатах ранее проведенных исследований и лечения. Стандартная программа обследования включает в себя:
• Физикальный осмотр. Отмечается припухлость и слабовыраженная гиперемия на поверхности шеи в области яремной вены. При пальпации пациенты жалуются на обострение боли. Определяются увеличенные безболезненные передние и задние шейные, поднижнечелюстные, приушные группы лимфатических узлов. При генерализации процесса умеренно увеличиваются все доступные пальпации лимфоузлы, возникает тахикардия и тахипноэ, снижается артериальное давление.
• Мезофарингоскопию. При осмотре ротовой полости выявляется гиперемия и отечность слизистых оболочек задней стенки глотки, передних и задних небных дужек, увеличение небных миндалин. При сопутствующей ангине на последних может присутствовать гнойный налет в виде грязно-серой пленки, легко снимающейся при помощи шпателя. При надавливании из них может выделяться умеренное количество гноя.
• Лабораторные тесты. В общем анализе крови отмечается высокий лейкоцитоз до 20´109/л, сдвиг лейкоцитарной формулы влево, выраженное повышение СОЭ, зачастую - более 100 мм/ Реже определяется анемический синдром. В клиническом анализе мочи обнаруживается стерильная пиурия. Биохимический анализ крови может отражать повышение уровня АлАТ и АсАТ, билирубина, сывороточной амилазы. На фоне дыхательной недостаточности возникают признаки респираторного ацидоза. При бактериологическом исследовании крови выявляются F. necrophorum или другие возбудители.
• Ультразвуковые и томографические методы визуализации. Играют ведущую роль при постановке диагноза. Наиболее распространенный метод подтверждения тромбофлебита яремной вены - УЗИ сосудов шеи. Более информативными являются КТ сосудов головы и шеи с контрастным усилением и МРТ мягких тканей шеи, позволяющие четко визуализировать первичный очаг, идентифицировать наличие тромбов, оценить распространение процесса на прилегающие структуры, провести дифференциацию с другими заболеваниями. Диагностический резерв - ретроградная венография. Для выявления метастатических очагов используется компьютерная и магнитно-резонансная томография заданного участка.
• Физикальный осмотр. Отмечается припухлость и слабовыраженная гиперемия на поверхности шеи в области яремной вены. При пальпации пациенты жалуются на обострение боли. Определяются увеличенные безболезненные передние и задние шейные, поднижнечелюстные, приушные группы лимфатических узлов. При генерализации процесса умеренно увеличиваются все доступные пальпации лимфоузлы, возникает тахикардия и тахипноэ, снижается артериальное давление.
• Мезофарингоскопию. При осмотре ротовой полости выявляется гиперемия и отечность слизистых оболочек задней стенки глотки, передних и задних небных дужек, увеличение небных миндалин. При сопутствующей ангине на последних может присутствовать гнойный налет в виде грязно-серой пленки, легко снимающейся при помощи шпателя. При надавливании из них может выделяться умеренное количество гноя.
• Лабораторные тесты. В общем анализе крови отмечается высокий лейкоцитоз до 20´109/л, сдвиг лейкоцитарной формулы влево, выраженное повышение СОЭ, зачастую - более 100 мм/ Реже определяется анемический синдром. В клиническом анализе мочи обнаруживается стерильная пиурия. Биохимический анализ крови может отражать повышение уровня АлАТ и АсАТ, билирубина, сывороточной амилазы. На фоне дыхательной недостаточности возникают признаки респираторного ацидоза. При бактериологическом исследовании крови выявляются F. necrophorum или другие возбудители.
• Ультразвуковые и томографические методы визуализации. Играют ведущую роль при постановке диагноза. Наиболее распространенный метод подтверждения тромбофлебита яремной вены - УЗИ сосудов шеи. Более информативными являются КТ сосудов головы и шеи с контрастным усилением и МРТ мягких тканей шеи, позволяющие четко визуализировать первичный очаг, идентифицировать наличие тромбов, оценить распространение процесса на прилегающие структуры, провести дифференциацию с другими заболеваниями. Диагностический резерв - ретроградная венография. Для выявления метастатических очагов используется компьютерная и магнитно-резонансная томография заданного участка.
Лечение
Основная лечебная тактика - консервативная. Лечение пациентов проводится только в условиях специализированного стационара. Больные с выраженной дыхательной недостаточностью или инфекционно-токсическим шоком в связи с нестабильностью состояния госпитализируются в блок реанимации и интенсивной терапии. К оперативным вмешательствам прибегают сравнительно редко и только в запущенных случаях. Полная терапевтическая программа состоит из следующих пунктов:
• Антибиотикотерапия. Является основой лечения. В момент госпитализации эмпирически назначаются высокие дозы клиндамицина, метронидазола, защищенных пенициллинов, β-лактамазоустойчивых цефалоспоринов с антианаэробной активностью. После получения результатов бактериального исследования и антибиотикочувствительности комбинацию препаратов корректируют. Общая длительность парентерального введения антибиотиков - 1-2 недели, после чего больной еще 2-4 недели получает их пероральные формы.
• Симптоматические препараты. В большинстве случаев с целью купирования интоксикационного синдрома проводится инфузионная терапия физиологическим раствором, плазмозаменителями, а также средствами, корректирующими водно-электролитный баланс. При повышенной свертываемости крови и признаках тромбоза показана антикоагулянтная терапия с использованием гепарина или его низкомолекулярных фракций. При инфекционно-токсическом шоке применяются высокие дозы глюкокортикостероидов.
• Хирургическое лечение. Заключается в дренировании метастатических абсцессов или плевральной полости при эмпиеме, эвакуации гнойных масс из суставных сумок и пр. При неэффективности антибактериальной и антикоагулянтной терапии с дальнейшим прогрессированием заболевания прибегают к лигированию или удалению внутренней яремной вены.
• Антибиотикотерапия. Является основой лечения. В момент госпитализации эмпирически назначаются высокие дозы клиндамицина, метронидазола, защищенных пенициллинов, β-лактамазоустойчивых цефалоспоринов с антианаэробной активностью. После получения результатов бактериального исследования и антибиотикочувствительности комбинацию препаратов корректируют. Общая длительность парентерального введения антибиотиков - 1-2 недели, после чего больной еще 2-4 недели получает их пероральные формы.
• Симптоматические препараты. В большинстве случаев с целью купирования интоксикационного синдрома проводится инфузионная терапия физиологическим раствором, плазмозаменителями, а также средствами, корректирующими водно-электролитный баланс. При повышенной свертываемости крови и признаках тромбоза показана антикоагулянтная терапия с использованием гепарина или его низкомолекулярных фракций. При инфекционно-токсическом шоке применяются высокие дозы глюкокортикостероидов.
• Хирургическое лечение. Заключается в дренировании метастатических абсцессов или плевральной полости при эмпиеме, эвакуации гнойных масс из суставных сумок и пр. При неэффективности антибактериальной и антикоагулянтной терапии с дальнейшим прогрессированием заболевания прибегают к лигированию или удалению внутренней яремной вены.
|
|
Прогноз
Прогноз при своевременно выявленном и правильно пролеченном синдроме Лемьера благоприятный. Положительная динамика наблюдается уже спустя 2-3 дня после назначения соответствующей фармакотерапии. Полное выздоровление наступает в промежутке от 20 дней до 1,5 месяцев. Летальность составляет не более 5%. Специфических превентивных мероприятий в отношении этого осложнения не разработано.
Профилактика
Неспецифическая профилактика заключается в полноценном своевременном лечении острого тонзиллита и других воспалительных патологий ЛОР-органов, четком соблюдении всех рекомендаций лечащего специалиста.