Другие названия и синонимы
Thrombocytopenia, Снижение количества тромбоцитов в крови, дефицит тромбоцитов.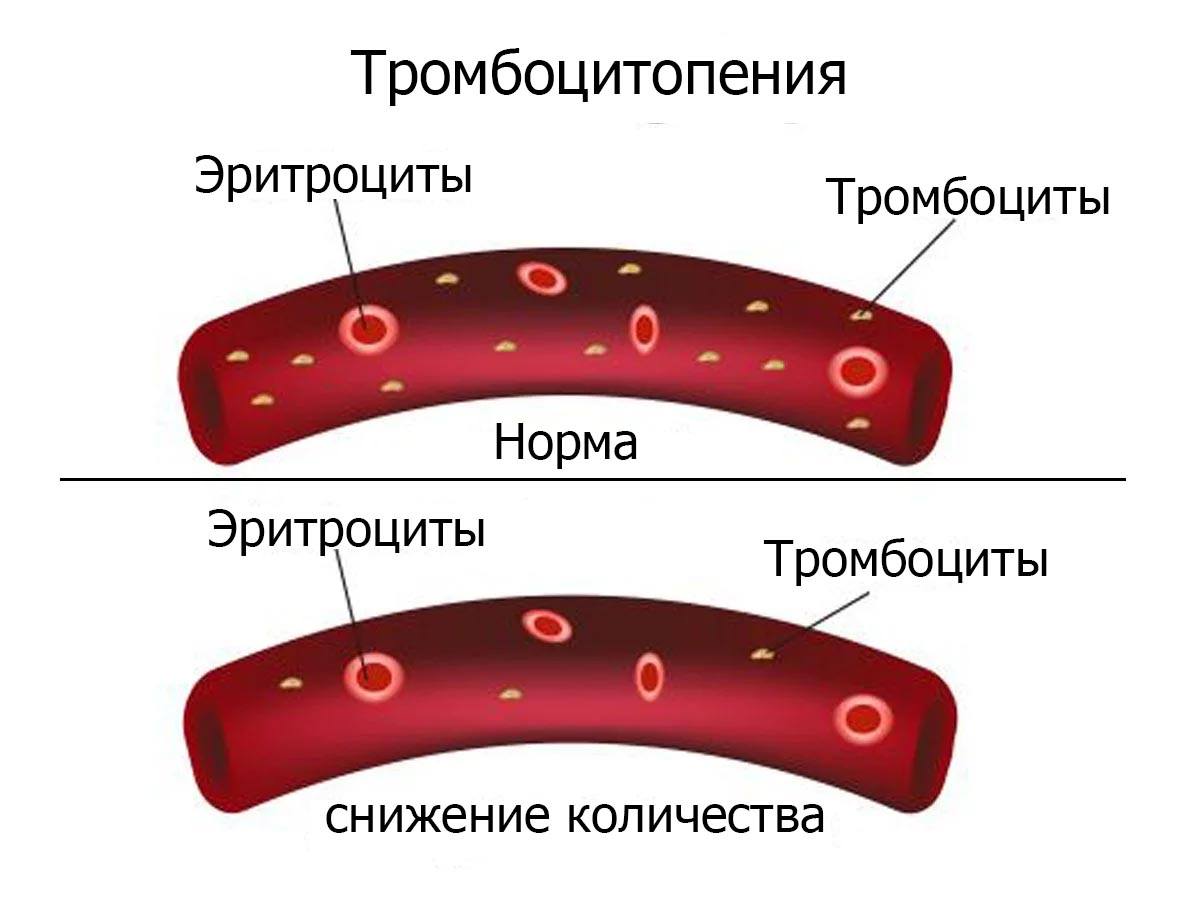
МКБ-10 коды
|
|
Описание
Тромбоцитопения - патологическое состояние, характеризующееся снижением количества тромбоцитов, циркулирующих в периферической крови, менее 150 000 в одном микролитре. Это сопровождается повышенной кровоточивостью и замедленной остановкой кровотечения из мелких сосудов. Тромбоцитопения может являться самостоятельным заболеванием крови, а также может быть симптомом при различных патологиях других органов и систем.
Распространение
В день в организме человека образуется около 66 000 новых тромбоцитов. Примерно столько же разрушается.
Тромбоциты играют главную роль в остановке кровотечения из мелких сосудов с диаметром до 100 микрометров (первичный гемостаз). Кровотечения из крупных сосудов останавливаются при участии плазменных факторов свертывания (вторичный гемостаз).
Тромбоцит, хотя и относится к клеточным элементам крови, на самом деле не является полноценной клеткой.
Клинические проявления тромбоцитопении развиваются только в том случае, если уровень тромбоцитов понизится более чем в три раза (менее 50 000 в 1 микролитре крови).
Тромбоциты играют главную роль в остановке кровотечения из мелких сосудов с диаметром до 100 микрометров (первичный гемостаз). Кровотечения из крупных сосудов останавливаются при участии плазменных факторов свертывания (вторичный гемостаз).
Тромбоцит, хотя и относится к клеточным элементам крови, на самом деле не является полноценной клеткой.
Клинические проявления тромбоцитопении развиваются только в том случае, если уровень тромбоцитов понизится более чем в три раза (менее 50 000 в 1 микролитре крови).
Классификация
По степени тяжести:
Легкой степени тяжести. Концентрация тромбоцитов от 50 до 150 тысяч в одном микролитре крови. Этого количества достаточно для поддержания нормального состояния стенок капилляров и предотвращения выхода крови из сосудистого русла. Кровотечения при легкой степени тромбоцитопении не развиваются. Медикаментозное лечение, как правило, не требуется. Рекомендуется выжидательная тактика и установление причины снижения тромбоцитов.Средней степени тяжести. Концентрация тромбоцитов от 20 до 50 тысяч в одном микролитре крови. Возможно появление кровоизлияний в слизистую оболочку рта, повышение кровоточивости десен, учащение носовые кровотечений. При ушибах и травмах могут образовываться обширные кровоизлияния в кожу, не соответствующие объему повреждения. Медикаментозная терапия рекомендуется только в случае наличия факторов, повышающих риск развития кровотечений (язв желудочно-кишечной системы, профессиональной деятельности или спорта, связанного с частыми травмами).
Тяжелой степени. Концентрация тромбоцитов в крови ниже 20 тысяч в одном микролитре. Характерны спонтанные, обильные кровоизлияния в кожу, слизистые оболочки рта, частые и обильные носовые кровотечения и другие проявления геморрагического синдрома. Общее состояние, как правило, не соответствует тяжести лабораторных данных - пациенты чувствуют себя комфортно и предъявляют жалобы лишь на косметический дефект в результате кожных кровоизлияний.
В зависимости от причины и механизма развития различают:
• наследственные тромбоцитопении;• продуктивные тромбоцитопении;
• тромбоцитопении разрушения;
• тромбоцитопении потребления;
• тромбоцитопения перераспределения;
• тромбоцитопения разведения.
• Наследственные тромбоцитопении.
В данную группу входят заболевания, в возникновении которых основная роль принадлежит генетическим мутациям.
Причины
Наследственные тромбоцитопении.
1) аномалия Мея - Хегглина;2) синдром Вискотта - Олдрича;
3) синдром Бернара - Сулье;
4) врожденная амегакариоцитарная тромбоцитопения;
5) TAR - синдром.
Аномалия Мея - Хегглина. Редкое генетическое заболевание с аутосомно-доминантным типом наследования (если болеет один из родителей, то вероятность рождения больного ребенка составляет 50%).
Характеризуется нарушением процесса отделения тромбоцитов от мегакариоцитов в красном костном мозге, в результате чего уменьшается число образуемых тромбоцитов, которые имеют гигантские размеры (6 - 7 микрометров). Кроме того, при данном заболевании отмечаются нарушения образования лейкоцитов, что проявляется нарушением их строения и лейкопенией (уменьшение количества лейкоцитов в периферической крови).
Синдром Вискотта - Олдрича. Наследственное заболевание, обусловленное генетическими мутациями, в результате которых в красном костном мозге образуются аномальные, маленькие (менее 1 микрометра в диаметре) тромбоциты. Из-за нарушенной структуры происходит их чрезмерное разрушение в селезенке, в результате чего срок их жизни сокращается до нескольких часов.
Также заболевание характеризуется кожной экземой (воспалением верхних слоев кожи) и предрасположенностью к инфекциям (из-за нарушений иммунной системы). Болеют только мальчики с частотой 4 - 10 случаев на 1 миллион.
Синдром Бернара - Сулье. Наследственное аутосомно-рецессивное заболевание (появляется у ребенка только в том случае, если он унаследовал дефектный ген от обоих родителей), проявляющееся в раннем детском возрасте. Характеризуется образованием гигантских (6 - 8 микрометров), функционально несостоятельных тромбоцитов. Они неспособны прикрепляться к стенке поврежденного сосуда и связываться друг с другом (нарушены процессы адгезии и агрегации) и подвергаются усиленному разрушению в селезенке.
Врожденная амегакариоцитарная тромбоцитопения. Наследственное аутосомно-рецессивное заболевание, проявляющееся в младенческом возрасте. Характеризуется мутации гена, отвечающего за чувствительность мегакариоцитов к фактору, регулирующему их рост и развитие (тромбопоэтину), в результате чего нарушается продукция тромбоцитов костным мозгом.
TAR - синдром. Редкое наследственное заболевание (1 случай на 100 000 новорожденных) с аутосомно-рецессивным типом наследования, характеризующееся врожденной тромбоцитопенией и отсутствием обеих лучевых костей.
Тромбоцитопения при TAR - синдроме развивается в результате мутации гена, отвечающего за рост и развитие мегакариоцитов, в результате чего происходит изолированное уменьшение количества тромбоцитов в периферической крови.
Продуктивные тромбоцитопении.
В данную группу входят заболевания системы кроветворения, при которых нарушены процессы образования тромбоцитов в красном костном мозге.Продуктивную тромбоцитопению могут вызвать:
• апластическая анемия;
• миелодиспластический синдром;
• мегалобластные анемии;
• острый лейкоз;
• миелофиброз;
• метастазы рака;
• цитостатические медикаменты;
• повышенная чувствительность к различным медикаментам;
• радиация;
• злоупотребление алкоголем.
Апластическая анемия.
Данная патология характеризуется угнетением кроветворения в красном костном мозге, что проявляется уменьшением в периферической крови всех видов клеток - тромбоцитов (тромбоцитопенией), лейкоцитов (лейкопенией), эритроцитов (анемией) и лимфоцитов (лимфопенией).
Причину заболевания установить удается не всегда. Предрасполагающими факторами могут быть некоторые медикаменты (хинин, хлорамфеникол), токсины (пестициды, химические растворители), радиация, вирус иммунодефицита человека (ВИЧ).
Миелодиспластический синдром.
Группа заболеваний опухолевой природы, характеризующаяся нарушением кроветворения в красном костном мозге. При данном синдроме отмечается ускоренное размножение кроветворных клеток, однако нарушены процессы их созревания. В результате образуется большое количество функционально незрелых клеток крови (в том числе и тромбоцитов). Они не способны выполнять свои функции и подвергаются апоптозу (процессу саморазрушения), что проявляется тромбоцитопенией, лейкопенией и анемией.
Мегалобластные анемии.
Данное состояние развивается при дефиците в организме витамина в12 и/или фолиевой кислоты. При недостатке данных веществ нарушаются процессы образования ДНК (дезоксирибонуклеиновой кислоты), обеспечивающей хранение и передачу генетической информации, а также процессы клеточного развития и функционирования. При этом, в первую очередь, страдают ткани и органы, в которых процессы клеточного деления наиболее выражены (кровь, слизистые оболочки).
Острый лейкоз.
Опухолевое заболевание системы крови, при котором происходит мутация стволовой клетки костного мозга (в норме из стволовых клеток развиваются все клетки крови). В результате начинается быстрое, неконтролируемое деление этой клетки с образованием множества клонов, не способных выполнять специфические функции. Постепенно число опухолевых клонов увеличивается и они вытесняют кроветворные клетки из красного костного мозга, что проявляется панцитопенией (уменьшением в периферической крови всех видов клеток - тромбоцитов, эритроцитов, лейкоцитов и лимфоцитов).
Данный механизм развития тромбоцитопении характерен и для других опухолей системы кроветворения.
Миелофиброз.
Хроническое заболевание, характеризующееся развитием фиброзной ткани в костном мозге. Механизм развития схож с опухолевым процессом - происходит мутация стволовой клетки, в результате чего усиливается образование фиброзной ткани, которая постепенно замещает все вещество костного мозга.
Отличительной особенностью миелофиброза является развитие очагов кроветворения в других органах - в печени и в селезенке, причем размеры этих органов значительно увеличиваются.
Метастазы рака.
Опухолевые заболевания различной локализации на последних стадиях развития склонны к метастазированию - опухолевые клетки выходят из первичного очага и разносятся по всему организму, оседая и начиная размножаться практически в любых органах и тканях. Это, по описанному выше механизму, может приводить к вытеснению кроветворных клеток из красного костного мозга и развитию панцитопении.
Цитостатические медикаменты.
Данная группа препаратов используется для лечения опухолей различного происхождения. Одним из представителей является метотрексат. Его действие обусловлено нарушением процесса синтеза ДНК в опухолевых клетках, за счет чего замедляется процесс роста опухоли.
Побочными реакциями таких медикаментов может являться угнетение кроветворения в костном мозге с уменьшением количества клеток периферической крови.
Повышенная чувствительность к различным медикаментам.
В результате индивидуальных особенностей (чаще всего в результате генетической предрасположенности) у некоторых людей может наблюдаться повышенная чувствительность к лекарственным препаратам различных групп. Данные препараты могут оказывать разрушающее действие непосредственно на мегакариоциты костного мозга, нарушая процесс их созревания и образования тромбоцитов.
Такие состояния развиваются относительно редко и не являются обязательными побочными реакциями при использовании лекарств.
Медикаментами, наиболее часто вызывающими тромбоцитопению, являются:
• антибиотики (левомицетин, сульфаниламиды);
• диуретики (мочегонные препараты) (гидрохлортиазид, фуросемид);
• противосудорожные препараты (фенобарбитал);
• антипсихотики (прохлорперазин, мепробамат);
• антитиреоидные препараты (тиамазол);
• противодиабетические препараты (глибенкламид, глипизид);
• противовоспалительные препараты (индометацин).
Радиация.
Воздействие ионизирующего излучения, в том числе лучевой терапии при лечении опухолей, может оказать как прямое разрушающее действие на кроветворные клетки красного костного мозга, так и вызвать мутации на различных уровнях кроветворения с последующим развитием гемобластозов (опухолевых заболеваний кроветворной ткани).
Злоупотребление алкоголем.
Этиловый спирт, являющийся активным веществом большинства видов алкогольных напитков, в больших концентрациях может оказывать угнетающее действие на процессы кроветворения в красном костном мозге. При этом в крови отмечается уменьшение количества тромбоцитов, а также других видов клеток (эритроцитов, лейкоцитов).
Наиболее часто данное состояние развивается при запоях, когда высокие концентрации этилового спирта воздействуют на костный мозг в течение длительного времени. Возникающая при этом тромбоцитопения, как правило, носит временный характер и устраняется через несколько дней после прекращения употребления алкоголя, однако при частых и длительных запоях в костном мозге могут развиться необратимые изменения.
Тромбоцитопении разрушения.
В данном случае причиной заболевания является усиленное разрушение тромбоцитов, происходящее преимущественно в селезенке (при некоторых заболеваниях тромбоциты в меньшем количестве могут разрушаться в печени и в лимфатических узлах либо прямо в сосудистом русле).Усиленное разрушение тромбоцитов может наблюдаться при:
• идиопатической тромбоцитопенической пурпуре;
• тромбоцитопении новорожденных;
• посттрансфузионной тромбоцитопении;
• синдроме Эванса - Фишера;
• приеме некоторых медикаментов (лекарственные тромбоцитопении);
• некоторых вирусных заболеваниях (вирусные тромбоцитопении).
Идиопатическая тромбоцитопеническая пурпура (ИТП).
Синоним - аутоиммунная тромбоцитопения. Данное заболевание характеризуется снижением количества тромбоцитов в периферической крови (состав других клеточных элементов крови не нарушен) в результате усиленного их разрушения. Причины заболевания неизвестны. Предполагается генетическая предрасположенность к развитию заболевания, а также отмечается связь с действием некоторых предрасполагающих факторов.
Факторами, провоцирующими развитие ИТП, могут быть:
• вирусные и бактериальные инфекции;
• профилактические прививки;
• некоторые медикаменты (фуросемид, индометацин);
• избыточная инсоляция;
• переохлаждение.
На поверхности тромбоцитов (как и на поверхности любой клетки организма) существуют определенные молекулярные комплексы, называемые антигенами. При попадании в организм чужеродного антигена иммунная система вырабатывает специфичные антитела. Они взаимодействуют с антигеном, приводя к разрушению клетки, на поверхности которой он расположен.
При аутоиммунной тромбоцитопении в селезенке начинают вырабатываться антитела к антигенам собственных тромбоцитов. Антитела прикрепляются к мембране тромбоцитов и «помечают» их, в результате чего при прохождении через селезенку тромбоциты захватываются и разрушаются в ней (в меньших количествах разрушение происходит в печени и лимфатических узлах). Таким образом, срок жизни тромбоцитов укорачивается до нескольких часов.
Уменьшение количества тромбоцитов приводит к повышенной выработке тромбопоэтина в печени, что усиливает скорость созревания мегакариоцитов и образование тромбоцитов в красном костном мозге. Однако при дальнейшем развитии заболевания компенсаторные возможности костного мозга истощаются, и развивается тромбоцитопения.
Иногда, в случае если беременная женщина страдает аутоиммунной тромбоцитопенией, антитела к ее тромбоцитам могут проходить через плацентарный барьер и разрушать нормальные тромбоциты плода.
Тромбоцитопения новорожденных.
Данное состояние развивается в том случае, если на поверхности тромбоцитов ребенка имеются антигены, которых нет на тромбоцитах матери. В этом случае антитела (иммуноглобулины класса G, способные проходить через плацентарный барьер), вырабатываемые в организме матери, поступают в кровоток ребенка и вызывают разрушение его тромбоцитов.
Антитела матери могут разрушать тромбоциты плода на 20 неделе беременности, в результате чего у ребенка уже при рождении могут быть проявления выраженной тромбоцитопении.
Посттрансфузионная тромбоцитопения.
Это состояние развивается после переливания крови или тромбоцитарной массы и характеризуется выраженным разрушением тромбоцитов в селезенке. Механизм развития связан с переливанием пациенту чужеродных тромбоцитов, к которым начинают вырабатываться антитела. Для выработки и поступления в крови антител требуется определенное время, поэтому уменьшение тромбоцитов отмечается на 7 - 8 день после переливания крови.
Синдром Эванса - Фишера.
Данный синдром развивается при некоторых системных заболеваниях (системной красной волчанке, аутоиммунном гепатите, ревматоидном артрите) либо без предрасполагающих заболеваний на фоне относительного благополучия (идиопатическая форма). Характеризуется образованием антител к нормальным эритроцитам и тромбоцитам организма, в результате чего клетки, «помеченные» антителами, разрушаются в селезенке, печени и костном мозге.
Лекарственные тромбоцитопении.
Некоторые лекарственные препараты обладают свойством связываться с антигенами на поверхности клеток крови, в том числе и с антигенами тромбоцитов. В результате к образовавшемуся комплексу могут вырабатываться антитела, что приводит к разрушению тромбоцитов в селезенке.
Образование антител к тромбоцитам могут спровоцировать:
• антиаритмические препараты (хинидин);
• противопаразитарные препараты (хлорохин);
• противотревожные средства (мепробамат);
• антибиотики (ампициллин, рифампицин, гентамицин, цефалексин);
• противосвертывающие препараты (гепарин);
• антигистаминные препараты (циметидин, ранитидин).
• Разрушение тромбоцитов начинается через несколько дней после начала приема медикамента. При отмене лекарственного препарата происходит разрушение тромбоцитов, на поверхности которых уже фиксировались медикаментозные антигены, однако вновь вырабатываемые тромбоциты не подвергаются действию антител, их количество в крови постепенно восстанавливается, и проявления заболевания исчезают.
Вирусные тромбоцитопении.
Вирусы, попадая в организм человека, проникают в различные клетки и усиленно размножаются в них.
Развитие вируса в живой клетке характеризуется:
• появлением на поверхности клетки вирусных антигенов;
• изменением собственных клеточных антигенов под влиянием вируса.
В результате к вирусным либо к измененным собственным антигенам начинают вырабатываться антитела, что приводит к разрушению пораженных клеток в селезенке.
Развитие тромбоцитопении могут спровоцировать:
• вирус краснухи;
• вирус ветряной оспы (ветрянки);
• вирус кори;
• вирус гриппа.
В редких случаях описанный механизм может стать причиной развития тромбоцитопении при вакцинации.
Тромбоцитопении потребления.
Для этой формы заболевания характерна активация тромбоцитов непосредственно в сосудистом русле. В результате запускаются механизмы свертывания крови, которые зачастую носят выраженный характер.В ответ на повышенное потребление тромбоцитов усиливается их продукция. Если причина активации тромбоцитов не устраняется, происходит истощение компенсаторных возможностей красного костного мозга с развитием тромбоцитопении.
Активацию тромбоцитов в сосудистом русле могут спровоцировать:
• синдром диссеминированного внутрисосудистого свертывания;
• тромботическая тромбоцитопеническая пурпура;
• гемолитико-уремический синдром.
Синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром).
Состояние, развивающееся в результате массивного повреждения тканей и внутренних органов, что активирует свертывающую систему крови с последующим ее истощением.
Активация тромбоцитов при данном синдроме происходит в результате обильного выделения факторов свертывания из поврежденных тканей. Это приводит к образованию в сосудистом русле многочисленных тромбов, которые закупоривают просветы мелких сосудов, нарушая кровоснабжение мозга, печени, почек и других органов.
В результате нарушения доставки крови ко всем внутренним органам происходит активация противосвертывающей системы, направленная на разрушение тромбов и восстановление кровотока. В результате этого, на фоне истощения тромбоцитов и других факторов свертывания, кровь полностью утрачивает способность сворачиваться. Отмечаются массивные наружные и внутренние кровотечения, что часто заканчивается смертельным исходом.
ДВС-синдром может быть вызван:
• массивным разрушением тканей (при ожогах, травмах, операциях, переливании несовместимой крови);
• тяжелыми инфекциями;
• разрушением больших опухолей;
• химиотерапией при лечении опухолей;
• шоком любой этиологии;
• пересадкой органов.
• Тромботическая тромбоцитопеническая пурпура (ТТП).
• В основе данного заболевания лежит недостаточное количество в крови противосвертывающего фактора - простациклина. В норме он вырабатывается эндотелием (внутренней поверхностью кровеносных сосудов) и препятствует процессу активации и агрегации тромбоцитов (склеиванию их друг с другом и образованию тромба). При ТТП нарушение выделения этого фактора приводит к местной активации тромбоцитов и образованию микротромбов, повреждению сосудов и развитию внутрисосудистого гемолиза (разрушения эритроцитов непосредственно в сосудистом русле).
Гемолитико-уремический синдром (ГУС).
Заболевание, встречающееся преимущественно у детей, и обусловленное, в основном, кишечными инфекциями (дизентерией, эшерихиозами). Встречаются и неинфекционные причины заболевания (некоторые медикаменты, наследственная предрасположенность, системные заболевания).
При ГУС, вызванном инфекцией, происходит выделение в кровь бактериальных токсинов, повреждающих эндотелий сосудов, что сопровождается активацией тромбоцитов, присоединением их к поврежденным участкам с последующим образованием микротромбов и нарушением микроциркуляции внутренних органов.
Тромбоцитопения перераспределения.
В нормальных условиях около 30% тромбоцитов депонируются (откладываются) в селезенке. При необходимости происходит их выделение в циркулирующую кровь.Некоторые заболевания могут приводить к спленомегалии (увеличению селезенки в размерах), в результате чего в ней может задерживаться до 90% от всех тромбоцитов организма. Так как регуляторные системы контролируют общее количество тромбоцитов в организме, а не их концентрацию в циркулирующей крови, задержка тромбоцитов в увеличенной селезенке не вызывает компенсаторного увеличения их продукции.
Спленомегалия может быть вызвана:
• циррозом печени;
• инфекциями (гепатитом, туберкулезом, малярией);
• системной красной волчанкой;
• опухолями системы крови (лейкозами, лимфомами);
• алкоголизмом.
При длительном течении заболевания задерживаемые в селезенке тромбоциты могут подвергаться массивному разрушению с последующим развитием компенсаторных реакций в костном мозге.
Тромбоцитопения перераспределения может развиться при гемангиоме - доброкачественной опухоли, состоящей из сосудистых клеток. Научно доказано, что в таких новообразованиях происходит секвестрация тромбоцитов (задержка и выключение их из циркуляции с возможным последующим разрушением). Данный факт подтверждается исчезновением тромбоцитопении после хирургического удаления гемангиомы.
Тромбоцитопения разведения.
Данное состояние развивается у пациентов, находящихся в стационаре (чаще после массивной кровопотери), которым переливаются большие объемы жидкостей, плазмы и плазмозаменителей, эритроцитарной массы, не возмещая при этом потери тромбоцитов. В результате их концентрация в крови может снижаться на столько, что даже выброс тромбоцитов из депо не в состоянии поддержать нормальное функционирование свертывающей системы.|
|
Патогенез
Так как функцией тромбоцитов является гемостаз (остановка кровотечений), то основными проявлениями их недостатка в организме будут кровотечения различной локализации и интенсивности. Клинически тромбоцитопения никак не выражена, пока концентрация тромбоцитов превышает 50 000 в одном микролитре крови, и только при дальнейшем снижении их количества начинают проявляться симптомы заболевания.
Опасным является тот факт, что даже при более низких концентрациях тромбоцитов человек не испытывает значительного ухудшения общего состояния и чувствует себя комфортно, несмотря на опасность развития угрожающих жизни состояний (выраженной анемии, кровоизлияний в головной мозг).
Механизм развития всех симптомов тромбоцитопении одинаков - снижение концентрации тромбоцитов приводит к нарушению питания стенок мелких сосудов (в основном капилляров) и их повышенной ломкости. В результате спонтанно или при воздействии физического фактора минимальной интенсивности целостность капилляров нарушается и развивается кровотечение.
Так как количество тромбоцитов снижено, тромбоцитарная пробка в поврежденных сосудах не образуется, что обуславливает массивный выход крови из циркуляторного русла в окружающие ткани.
Опасным является тот факт, что даже при более низких концентрациях тромбоцитов человек не испытывает значительного ухудшения общего состояния и чувствует себя комфортно, несмотря на опасность развития угрожающих жизни состояний (выраженной анемии, кровоизлияний в головной мозг).
Механизм развития всех симптомов тромбоцитопении одинаков - снижение концентрации тромбоцитов приводит к нарушению питания стенок мелких сосудов (в основном капилляров) и их повышенной ломкости. В результате спонтанно или при воздействии физического фактора минимальной интенсивности целостность капилляров нарушается и развивается кровотечение.
Так как количество тромбоцитов снижено, тромбоцитарная пробка в поврежденных сосудах не образуется, что обуславливает массивный выход крови из циркуляторного русла в окружающие ткани.
Клиническая картина
Кровоизлияния в кожу и слизистые (пурпура).
Проявляются мелкими красными пятнами, особенно выраженными в местах сжатия и трения одеждой, и образующимися в результате пропитывания кровью кожи и слизистых оболочек. Пятна безболезненны, не выступают над поверхностью кожи и не исчезают при надавливании. Могут наблюдаться как единичные точечные кровоизлияния (петехии), так и большие по размерам (экхимозы - более 3 мм в диаметре, кровоподтеки - несколько сантиметров в диаметре). Одновременно могут наблюдаться кровоподтеки различной окраски - красные и синие (более ранние) или зеленоватые и желтые (более поздние).
Частые носовые кровотечения.
Слизистая оболочка носа обильно кровоснабжается и содержит большое количество капилляров. Их повышенная ломкость, возникающая из-за снижения концентрации тромбоцитов, приводит к обильным кровотечениям из носа. Спровоцировать носовое кровотечение может чихание, простудные заболевания, микротравма (при ковырянии в носу), попадание инородного тела. Вытекающая при этом кровь ярко-красного цвета. Длительность кровотечения может превышать десятки минут, в результате чего человек теряет до нескольких сотен миллилитров крови.
Кровоточивость десен.
У многих людей при чистке зубов может отмечаться незначительная кровоточивость десен. При тромбоцитопении данный феномен выражен особенно сильно, кровотечения развиваются на большой поверхности десен и продолжаются длительное время.
Желудочно-кишечные кровотечения.
Возникают в результате повышенной ломкости сосудов слизистой оболочки желудочно-кишечной системы, а также при травмировании ее грубой, жесткой пищей. В результате кровь может выходить с калом (мелена), окрашивая его в красный цвет, либо с рвотными массами (гематемезис), что более характерно для кровотечений из слизистой желудка. Кровопотеря иногда достигает сотен миллилитров крови, что может угрожать жизни человека.
Появление крови в моче (гематурия).
Данный феномен может наблюдаться при кровоизлияниях в слизистые оболочки мочевого пузыря и мочевыводящих путей. При этом, в зависимости от объема кровопотери, моча может приобретать ярко-красную окраску (макрогематурия), либо наличие крови в моче будет определяться только при микроскопическом исследовании (микрогематурия).
Длительные обильные менструации.
В нормальных условиях менструальные кровотечения продолжаются около 3 - 5 дней. Общий объем выделений за этот период не превышает 150 мл, включая отторгающийся слой эндометрия. Количество теряемой крови при этом не превышает 50 - 80 мл. При тромбоцитопении отмечаются обильные кровотечения (более 150 мл) во время менструации (гиперменорея), а также в другие дни менструального цикла.
Длительные кровотечения при удалении зубов.
Удаление зуба сопряжено с разрывом зубной артерии и повреждением капилляров десен. В нормальных условиях в течение 5 - 20 минут место, где раньше располагался зуб (альвеолярный отросток челюсти), заполняется сгустком крови, и происходит остановка кровотечения. При уменьшении количества тромбоцитов в крови процесс образования данного сгустка нарушен, кровотечение из поврежденных капилляров не останавливается и может продолжаться в течение длительного времени.
Очень часто клиническую картину при тромбоцитопении дополняют симптомы заболеваний, которые привели к ее возникновению - их также необходимо учитывать в процессе диагностики.
Вялость. Кровянистые выделения из влагалища. Мелена. Тромбоцитоз.
Проявляются мелкими красными пятнами, особенно выраженными в местах сжатия и трения одеждой, и образующимися в результате пропитывания кровью кожи и слизистых оболочек. Пятна безболезненны, не выступают над поверхностью кожи и не исчезают при надавливании. Могут наблюдаться как единичные точечные кровоизлияния (петехии), так и большие по размерам (экхимозы - более 3 мм в диаметре, кровоподтеки - несколько сантиметров в диаметре). Одновременно могут наблюдаться кровоподтеки различной окраски - красные и синие (более ранние) или зеленоватые и желтые (более поздние).
Частые носовые кровотечения.
Слизистая оболочка носа обильно кровоснабжается и содержит большое количество капилляров. Их повышенная ломкость, возникающая из-за снижения концентрации тромбоцитов, приводит к обильным кровотечениям из носа. Спровоцировать носовое кровотечение может чихание, простудные заболевания, микротравма (при ковырянии в носу), попадание инородного тела. Вытекающая при этом кровь ярко-красного цвета. Длительность кровотечения может превышать десятки минут, в результате чего человек теряет до нескольких сотен миллилитров крови.
Кровоточивость десен.
У многих людей при чистке зубов может отмечаться незначительная кровоточивость десен. При тромбоцитопении данный феномен выражен особенно сильно, кровотечения развиваются на большой поверхности десен и продолжаются длительное время.
Желудочно-кишечные кровотечения.
Возникают в результате повышенной ломкости сосудов слизистой оболочки желудочно-кишечной системы, а также при травмировании ее грубой, жесткой пищей. В результате кровь может выходить с калом (мелена), окрашивая его в красный цвет, либо с рвотными массами (гематемезис), что более характерно для кровотечений из слизистой желудка. Кровопотеря иногда достигает сотен миллилитров крови, что может угрожать жизни человека.
Появление крови в моче (гематурия).
Данный феномен может наблюдаться при кровоизлияниях в слизистые оболочки мочевого пузыря и мочевыводящих путей. При этом, в зависимости от объема кровопотери, моча может приобретать ярко-красную окраску (макрогематурия), либо наличие крови в моче будет определяться только при микроскопическом исследовании (микрогематурия).
Длительные обильные менструации.
В нормальных условиях менструальные кровотечения продолжаются около 3 - 5 дней. Общий объем выделений за этот период не превышает 150 мл, включая отторгающийся слой эндометрия. Количество теряемой крови при этом не превышает 50 - 80 мл. При тромбоцитопении отмечаются обильные кровотечения (более 150 мл) во время менструации (гиперменорея), а также в другие дни менструального цикла.
Длительные кровотечения при удалении зубов.
Удаление зуба сопряжено с разрывом зубной артерии и повреждением капилляров десен. В нормальных условиях в течение 5 - 20 минут место, где раньше располагался зуб (альвеолярный отросток челюсти), заполняется сгустком крови, и происходит остановка кровотечения. При уменьшении количества тромбоцитов в крови процесс образования данного сгустка нарушен, кровотечение из поврежденных капилляров не останавливается и может продолжаться в течение длительного времени.
Очень часто клиническую картину при тромбоцитопении дополняют симптомы заболеваний, которые привели к ее возникновению - их также необходимо учитывать в процессе диагностики.
Вялость. Кровянистые выделения из влагалища. Мелена. Тромбоцитоз.
Диагностика
Диагностика причин тромбоцитопении.
В большинстве случаев уменьшение количества тромбоцитов является симптомом определенного заболевания или патологического состояния. Установление причины и механизма развития тромбоцитопении позволяет выставить более точный диагноз и назначить соответствующее лечение.
В диагностике тромбоцитопении и ее причин применяются:
Общий анализ крови (ОАК). Позволяет определить количественный состав крови, а также изучить форму и размеры отдельных клеток.
Определение времени кровотечения (по Дьюку). Позволяет оценить функциональное состояние тромбоцитов и обусловленное ими свертывание крови.
Определение времени свертывания крови. Измеряется время, в течение которого в крови, взятой из вены, начнут образовываться сгустки (кровь начнет сворачиваться). Данный метод позволяет выявить нарушения вторичного гемостаза, которые могут сопутствовать тромбоцитопении при некоторых заболеваниях.
Пункция красного костного мозга. Суть метода заключается в прокалывании определенных костей тела (грудины) специальной стерильной иглой и взятии 10 - 20 мл вещества костного мозга. Из полученного материала готовят мазки и изучают их под микроскопом. Данный метод дает информацию о состоянии кроветворения, а также о количественных или качественных изменениях кроветворных клеток.
Определение антител в крови. Высокоточный метод, позволяющий определить наличие антител к тромбоцитам, а также к другим клеткам организма, к вирусам или медикаментам.
Генетическое исследование. Проводится при подозрении на наследственную тромбоцитопению. Позволяет выявить мутации генов у родителей и ближайших родственников больного.
Ультразвуковое исследование. Метод изучения структуры и плотности внутренних органов с помощью феномена отражения звуковых волн от тканей различной плотности. Позволяет определить размеры селезенки, печени, заподозрить опухоли различных органов.
Магнитно-резонансная томография (МРТ). Современный высокоточный метод, позволяющий получить послойного изображения структуры внутренних органов и сосудов.
В лабораторной диагностике тромбоцитопении применяются:
• общий анализ крови;
• определение времени кровотечения (проба Дьюка).
Общий анализ крови.
Самый простой и в то же время самый информативный лабораторный метод исследования, позволяющий точно определить концентрацию тромбоцитов в крови.
Забор крови на анализ проводится утром, натощак. Кожу на ладонной поверхности пальца (обычно безымянного) обрабатывают ватой, смоченной в спиртовом растворе, после чего прокалывают одноразовым ланцетом (тонким и острым двусторонним лезвием) на глубину 2 - 4 миллиметра. Первую появившуюся каплю крови убирают ватным тампоном. Затем, стерильной пипеткой набирают кровь для анализа (обычно 1 - 3 миллилитра).
Кровь исследуют в специальном приборе - гематологическом анализаторе, который быстро и точно подсчитывает количественный состав всех клеток крови. Полученные данные позволяют выявить уменьшение количества тромбоцитов, а также могут указывать на количественные изменения других клеток крови, что способствует диагностике причины заболевания.
Другим способом является исследование мазка крови под микроскопом, что позволяет подсчитать количество клеток крови, а также визуально оценить их размеры и структуру.
Определение времени кровотечения (проба Дьюка).
Данный метод позволяет визуально оценить скорость остановки кровотечения из мелких сосудов (капилляров), что характеризует гемостатическую (кровоостанавливающую) функцию тромбоцитов.
Суть метода заключается в следующем - одноразовым ланцетом или иглой от шприца прокалывают кожу кончика безымянного пальца на глубину 3 - 4 миллиметра и включают секундомер. В дальнейшем, через каждые 10 секунд, стерильной салфеткой снимают образующуюся каплю крови, не касаясь при этом кожи в области укола.
В норме кровотечение должно останавливаться через 2 - 4 минуты. Увеличение времени кровотечения говорит об уменьшении количества тромбоцитов либо об их функциональной несостоятельности и требует проведения дополнительных исследований.
В большинстве случаев уменьшение количества тромбоцитов является симптомом определенного заболевания или патологического состояния. Установление причины и механизма развития тромбоцитопении позволяет выставить более точный диагноз и назначить соответствующее лечение.
В диагностике тромбоцитопении и ее причин применяются:
Общий анализ крови (ОАК). Позволяет определить количественный состав крови, а также изучить форму и размеры отдельных клеток.
Определение времени кровотечения (по Дьюку). Позволяет оценить функциональное состояние тромбоцитов и обусловленное ими свертывание крови.
Определение времени свертывания крови. Измеряется время, в течение которого в крови, взятой из вены, начнут образовываться сгустки (кровь начнет сворачиваться). Данный метод позволяет выявить нарушения вторичного гемостаза, которые могут сопутствовать тромбоцитопении при некоторых заболеваниях.
Пункция красного костного мозга. Суть метода заключается в прокалывании определенных костей тела (грудины) специальной стерильной иглой и взятии 10 - 20 мл вещества костного мозга. Из полученного материала готовят мазки и изучают их под микроскопом. Данный метод дает информацию о состоянии кроветворения, а также о количественных или качественных изменениях кроветворных клеток.
Определение антител в крови. Высокоточный метод, позволяющий определить наличие антител к тромбоцитам, а также к другим клеткам организма, к вирусам или медикаментам.
Генетическое исследование. Проводится при подозрении на наследственную тромбоцитопению. Позволяет выявить мутации генов у родителей и ближайших родственников больного.
Ультразвуковое исследование. Метод изучения структуры и плотности внутренних органов с помощью феномена отражения звуковых волн от тканей различной плотности. Позволяет определить размеры селезенки, печени, заподозрить опухоли различных органов.
Магнитно-резонансная томография (МРТ). Современный высокоточный метод, позволяющий получить послойного изображения структуры внутренних органов и сосудов.
Диагностика тромбоцитопении.
Незначительная тромбоцитопения может быть выявлена случайно при общем анализе крови. При концентрации тромбоцитов ниже 50 000 в одно микролитре могут развиваться клинические проявления заболевания, что служит причиной обращения к врачу. В таких случаях для подтверждения диагноза применяются дополнительные методы.В лабораторной диагностике тромбоцитопении применяются:
• общий анализ крови;
• определение времени кровотечения (проба Дьюка).
Общий анализ крови.
Самый простой и в то же время самый информативный лабораторный метод исследования, позволяющий точно определить концентрацию тромбоцитов в крови.
Забор крови на анализ проводится утром, натощак. Кожу на ладонной поверхности пальца (обычно безымянного) обрабатывают ватой, смоченной в спиртовом растворе, после чего прокалывают одноразовым ланцетом (тонким и острым двусторонним лезвием) на глубину 2 - 4 миллиметра. Первую появившуюся каплю крови убирают ватным тампоном. Затем, стерильной пипеткой набирают кровь для анализа (обычно 1 - 3 миллилитра).
Кровь исследуют в специальном приборе - гематологическом анализаторе, который быстро и точно подсчитывает количественный состав всех клеток крови. Полученные данные позволяют выявить уменьшение количества тромбоцитов, а также могут указывать на количественные изменения других клеток крови, что способствует диагностике причины заболевания.
Другим способом является исследование мазка крови под микроскопом, что позволяет подсчитать количество клеток крови, а также визуально оценить их размеры и структуру.
Определение времени кровотечения (проба Дьюка).
Данный метод позволяет визуально оценить скорость остановки кровотечения из мелких сосудов (капилляров), что характеризует гемостатическую (кровоостанавливающую) функцию тромбоцитов.
Суть метода заключается в следующем - одноразовым ланцетом или иглой от шприца прокалывают кожу кончика безымянного пальца на глубину 3 - 4 миллиметра и включают секундомер. В дальнейшем, через каждые 10 секунд, стерильной салфеткой снимают образующуюся каплю крови, не касаясь при этом кожи в области укола.
В норме кровотечение должно останавливаться через 2 - 4 минуты. Увеличение времени кровотечения говорит об уменьшении количества тромбоцитов либо об их функциональной несостоятельности и требует проведения дополнительных исследований.
|
|
Возможные осложнения
Наиболее грозными осложнениями тромбоцитопении являются:
Кровоизлияние в сетчатку глаза. Является одним из наиболее опасных проявлений тромбоцитопении и характеризуется пропитыванием сетчатки глаза кровью, вышедшей из поврежденных капилляров. Первым признаком кровоизлияния в сетчатку является ухудшение остроты зрения, после чего может появляться ощущение пятна в глазу. Данное состояние требует срочной квалифицированной медицинской помощи, так как может привести к полной и безвозвратной утрате зрения.
Кровоизлияние в мозг. Является относительно редким, но самым грозным проявлением тромбоцитопении. Может возникать спонтанно либо при травмах головы. Возникновению данного состояния предшествуют, как правило, другие симптомы заболевания (кровоизлияния в слизистую рта и в кожу лица, носовые кровотечения). Проявления зависят от места кровоизлияния и объема излившейся крови. Прогноз неблагоприятный - примерно четверть случаев заканчивается смертельным исходом.
Постгеморрагическая анемия. Чаще всего развивается при обильных кровотечениях в желудочно-кишечной системе. Диагностировать их сразу не всегда удается, а из-за повышенной ломкости капилляров и сниженного количества тромбоцитов кровотечения могут продолжаться в течение нескольких часов и часто рецидивируют (повторяются). Клинически анемия проявляется бледностью кожных покровов, общей слабостью, головокружением, а при потере более 2 литров крови может наступить смерть.
Кровоизлияние в сетчатку глаза. Является одним из наиболее опасных проявлений тромбоцитопении и характеризуется пропитыванием сетчатки глаза кровью, вышедшей из поврежденных капилляров. Первым признаком кровоизлияния в сетчатку является ухудшение остроты зрения, после чего может появляться ощущение пятна в глазу. Данное состояние требует срочной квалифицированной медицинской помощи, так как может привести к полной и безвозвратной утрате зрения.
Кровоизлияние в мозг. Является относительно редким, но самым грозным проявлением тромбоцитопении. Может возникать спонтанно либо при травмах головы. Возникновению данного состояния предшествуют, как правило, другие симптомы заболевания (кровоизлияния в слизистую рта и в кожу лица, носовые кровотечения). Проявления зависят от места кровоизлияния и объема излившейся крови. Прогноз неблагоприятный - примерно четверть случаев заканчивается смертельным исходом.
Постгеморрагическая анемия. Чаще всего развивается при обильных кровотечениях в желудочно-кишечной системе. Диагностировать их сразу не всегда удается, а из-за повышенной ломкости капилляров и сниженного количества тромбоцитов кровотечения могут продолжаться в течение нескольких часов и часто рецидивируют (повторяются). Клинически анемия проявляется бледностью кожных покровов, общей слабостью, головокружением, а при потере более 2 литров крови может наступить смерть.