ICD-10 codes
Description
Мультисистемная атрофия. Прогрессирующая дегенеративная патология головного мозга с преимущественным поражением глиальных клеток базальных ганглиев, мозжечка, вегетативных центров. Клинически проявляется сочетанием паркинсонизма с мозжечковой, вегетативной и пирамидной недостаточностью. Диагностируется преимущественно по клиническим данным, дополнительно проводится церебральная МРТ, ортостатическая проба, ЭМГ сфинктеров. Терапия мультисистемной атрофии симптоматическая (сосудистая, нейрометаболическая), большинство случаев резистентны к лечению препаратами леводопы.
Additional facts
Термин «мультисистемная атрофия» (множественная системная атрофия, МСА) был введён в 1969 году. В 1989 году были обнаружены патогномоничные для МСА цитоплазматические включения в олигодендроглиоцитах. Понятие мультисистемная атрофия объединяет три патоморфологически сходные нозологии, клинически представляющие собой сочетание паркинсонического синдрома, вегетативной дисфункции, мозжечковой атаксии и пирамидной недостаточности. Ранее специалисты в области неврологии относили указанные заболевания в группу «паркинсонизм-плюс». На МСА приходится 10-12% случаев паркинсонизма. Встречаемость патологии в 20 раз меньше чем болезни Паркинсона. Заболеваемость составляет 3 случая на 100 тыс. населения. Дебют клинических проявлений приходится на возраст 50-60 лет. Характерно быстрое прогрессирование симптоматики.
Reasons
Наследственный характер МСА не прослеживается, текущие наблюдения не обнаруживают семейных случаев заболевания. Однако многие исследователи предполагают генетическую детерминированность патологии как предрасположенность к развитию МСА при воздействии неблагоприятных факторов. Отдельные учёные связывают повышенный риск возникновения МСА с полиморфизмом в гене альфа-синуклеина. Этиофакторы, провоцирующие заболевание, точно не определены. Одно из проведённых исследований выявило указания на контакт с токсическими веществами (пестицидами, органическими растворителями) в анамнезе 11% пациентов с МСА.
Pathogenesis
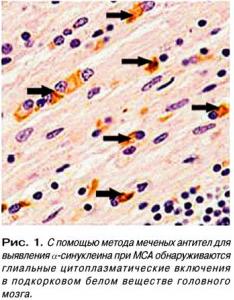
Механизм развития неизвестен. Особенностью дегенеративных изменений является преимущественное поражение глиальных клеток с накоплением альфа-синуклеина, тау-протеина и ряда других нейронных белков. Патологические включения обнаруживаются в олигодендроглиоцитах надсегментарных двигательных структур (пирамидная, экстрапирамидная система, моторная область коры, мозжечок) и вегетативных центров ЦНС. Наряду с поражением чёрной субстанции происходит дегенерация дофаминовых рецепторов скорлупы, обуславливающее развитие устойчивого к дофаминергической терапии «постсинаптического» паркинсонизма. Морфологическая картина характеризуется асимметричными атрофическими изменениями белого вещества, преобладанием поражения олигодендроглиоцитов, менее выраженным повреждением нейронов. Мультисистемная дегенерация затрагивает строго определённые структуры головного мозга. Каждая клиническая форма имеет свою типичную локализацию дегенеративного процесса.
Classification
В соответствии с современными взглядами на проблематику мультисистемная атрофия включает три нозологические формы. В основу систематизации положены клинические особенности заболевания. В зависимости от превалирующего синдрома выделяют следующие варианты:
• Стриатонигральная дегенерация (СНД). Дегенеративные изменения наиболее выражены в стриатуме и чёрной субстанции. Ведущим клиническим синдромом является паркинсонизм.
• Оливопонтоцеребеллярная атрофия (ОПЦА). Мультисистемная дегенерация распространяется на мозжечок, нижние оливы и мост. В клинической картине доминирует мозжечковый синдром. К МСА относят только спорадические случаи ОПЦА.
• Синдром Шая. Дрейджера. Превалирует прогрессирующая вегетативная недостаточность с выраженной ортостатической гипотензией. Ряд авторов предлагают не выделять синдром Шая-Дрейджера как третий вариант патологии, поскольку типичная для него вегетативная симптоматика в той или иной степени наблюдается при всех формах МСА.
• Стриатонигральная дегенерация (СНД). Дегенеративные изменения наиболее выражены в стриатуме и чёрной субстанции. Ведущим клиническим синдромом является паркинсонизм.
• Оливопонтоцеребеллярная атрофия (ОПЦА). Мультисистемная дегенерация распространяется на мозжечок, нижние оливы и мост. В клинической картине доминирует мозжечковый синдром. К МСА относят только спорадические случаи ОПЦА.
• Синдром Шая. Дрейджера. Превалирует прогрессирующая вегетативная недостаточность с выраженной ортостатической гипотензией. Ряд авторов предлагают не выделять синдром Шая-Дрейджера как третий вариант патологии, поскольку типичная для него вегетативная симптоматика в той или иной степени наблюдается при всех формах МСА.
Symptoms
Манифестация приходится на возрастной период 45-60 лет. У 60% пациентов МСА стартует нарушениями двигательной сферы, у 40% вегетативной симптоматикой. В начальном периоде в 60% случаев наблюдаются симптомы паркинсонизма: брадикинезия, замедленность движений, шаркающая походка, гипомимия, монотонность голоса. Их отличительной особенностью является изначальная симметричность проявлений. У 30% больных отмечаются мозжечковые расстройства: постуральные нарушения, дисметрия, адиадохокинез, интенционный тремор. В 10% случаев мозжечковая атаксия сочетается с паркинсонизмом.
Развёрнутая мультисистемная атрофия протекает с паркинсоническим синдромом у 90% больных. Мозжечковые нарушения слабо проявлены из-за выраженной ригидности. Об их наличии свидетельствует широкая постановка стоп при ходьбе, скандированный тип речи, усиление тремора в руке при приближении к цели (например, при попытке взять чашку). Смешанное мозжечково-паркинсоническое нарушение речи при МСА, получившее название дизартрофония, представляет собой мозжечковую дизартрию, сочетающуюся с монотонностью и приглушенностью речи. Пирамидная симптоматика характеризуется повышением сухожильных рефлексов и появлением стопных знаков, классические спастические парезы отсутствуют.
Развёрнутая мультисистемная атрофия протекает с паркинсоническим синдромом у 90% больных. Мозжечковые нарушения слабо проявлены из-за выраженной ригидности. Об их наличии свидетельствует широкая постановка стоп при ходьбе, скандированный тип речи, усиление тремора в руке при приближении к цели (например, при попытке взять чашку). Смешанное мозжечково-паркинсоническое нарушение речи при МСА, получившее название дизартрофония, представляет собой мозжечковую дизартрию, сочетающуюся с монотонностью и приглушенностью речи. Пирамидная симптоматика характеризуется повышением сухожильных рефлексов и появлением стопных знаков, классические спастические парезы отсутствуют.
Possible complications
Тазовые нарушения осложняются присоединением вторичной инфекции с возникновением восходящего воспаления органов мочевыводящей системы: уретрита, цистита, пиелонефрита. При отсутствии своевременного лечения возможно проникновение инфекционных агентов в кровь с развитием сепсиса. Вовлечение в патологический процесс черепно-мозговых нервов приводит к прогрессирующему бульбарному параличу с характерной для него дисфагией. Последняя может осложниться попаданием пищи в дыхательные пути с последующей аспирационной пневмонией. Бульбарный паралич голосовых связок опасен появлением асфиксии, которая может стать причиной внезапной смерти.
Diagnostics
Мультисистемная атрофия диагностируется на основании клинических данных, сбор которых зачастую требует наблюдения пациента в динамике. Диагноз вероятной МСА устанавливается при сочетании вегетативной недостаточности с хотя бы одним из следующих синдромов: резистентный к препаратам леводопы паркинсонизм, мозжечковая дисфункция. Против диагноза МСА выступает дебют заболевания до 30-летнего возраста, семейный анамнез, расстройство когнитивной сферы (деменция), наличие другого заболевания, являющегося причиной аналогичной симптоматики. Достоверная диагностика возможна только в результате патоморфологической экспертизы. С целью подтверждения диагноза необходимо проведение следующих исследований:
• Осмотр невролога. В неврологическом статусе выявляется паркинсонизм-плюс - сочетание признаков паркинсонизма с дополнительной симптоматикой (пирамидной, вегетативной, мозжечковой). Когнитивные расстройства, признаки очагового поражения коры (агнозия, апраксия) не определяются.
• МРТ головного мозга. В начальной стадии может соответствовать норме. В дальнейшем обнаруживаются атрофические изменения головного мозга, наиболее выраженные в мозжечке и подкорковых ганглиях. МРТ позволяет исключить рассеянный склероз, энцефалит, опухолевые процессы.
• Исследование вегетативной системы. Проводится ортостатическая проба, подтверждающая выраженное падение артериального давления при переходе в горизонтальное положение. Для диагностики тазовых нарушений осуществляется электромиография сфинктерного аппарата.
• Осмотр невролога. В неврологическом статусе выявляется паркинсонизм-плюс - сочетание признаков паркинсонизма с дополнительной симптоматикой (пирамидной, вегетативной, мозжечковой). Когнитивные расстройства, признаки очагового поражения коры (агнозия, апраксия) не определяются.
• МРТ головного мозга. В начальной стадии может соответствовать норме. В дальнейшем обнаруживаются атрофические изменения головного мозга, наиболее выраженные в мозжечке и подкорковых ганглиях. МРТ позволяет исключить рассеянный склероз, энцефалит, опухолевые процессы.
• Исследование вегетативной системы. Проводится ортостатическая проба, подтверждающая выраженное падение артериального давления при переходе в горизонтальное положение. Для диагностики тазовых нарушений осуществляется электромиография сфинктерного аппарата.
Differential diagnostics
Дифференцируется мультисистемная атрофия с болезнью Паркинсона, сосудистым паркинсонизмом, спиноцеребеллярными атаксиями. Главным отличием МСА от классической болезни Паркинсона является наличие дополнительных симптомов, выходящих за рамки расстройств экстрапирамидной системы, слабая эффективность дофаминергической терапии. Сосудистый паркинсонизм отличается сопутствующими когнитивными нарушениями. Спиноцеребеллярные атаксии имеют наследственный характер, в сложных диагностических случаях исключаются при помощи ДНК-диагностики.
Treatment
Поскольку этиопатогенез остаётся неясным, лечение осуществляется в рамках симптоматической терапии. На начальной стадии заболевания у трети пациентов эффективны фармпрепараты леводопы, однако они усугубляют дистоническую симптоматику и течение ортостатической гипотонии. При отсутствии терапевтического эффекта, выраженных побочных явлениях леводопу отменяют. Применяют средства, улучшающие метаболизм церебральных тканей: вазоактивные, нейрометаболические препараты. Лечение ортостатической дисфункции осуществляется путём наложения компрессионных бинтов на нижние конечности, повышения содержания соли в рационе, приподнимания головного конца кровати.
Forecast
На сегодняшний день мультифокальная атрофия относится к неизлечимым заболеваниям. Симптоматическая терапия позволяет несколько облегчить состояние больного, но не может остановить прогрессирование дегенеративных процессов. Длительность жизни пациентов не превышает 7 лет. Летальный исход обусловлен осложнениями бульбарного синдрома, интеркуррентными инфекциями, сердечно-сосудистой недостаточностью.
Prevention
Профилактические мероприятия не разработаны, поскольку отсутствуют точные данные об этиологии поражения.