
ICD-10 codes
Description
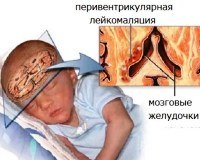
Перивентрикулярная лейкомаляция. Это гипоксически-ишемическая энцефалопатия, характеризующаяся поражением белого вещества головного мозга новорожденного. Состояние часто возникает у недоношенных детей, вызвано патологиями течения беременности и родов, недостаточной респираторной поддержкой в послеродовом периоде. Заболевание проявляется мышечной дистонией, судорожным синдромом, задержкой психомоторного развития. Для диагностики заболевания назначают КТ или МРТ головного мозга, ЭЭГ, УЗИ допплеровских сосудов головного мозга. Лечение лейкомаляции включает медикаментозные препараты (нейропротекторы, инфузионные растворы, противосудорожные препараты), индивидуальный комплекс физиотерапии, массаж, ЛФК.
Additional facts
По разным данным, перивентрикулярная лейкомаляция (ПВЛ) встречается у 4,8-9% новорожденных, из которых большинство составляют недоношенные дети (78%). Наиболее вероятно, что заболевание разовьется у детей, рожденных в возрасте от 27 до 32 недель. По данным вскрытия умерших новорожденных, признаки ПВЛ регистрируются чаще - в 50-75%. Заболевание имеет большое значение в детской неврологии, поскольку может иметь серьезные отдаленные последствия и считается основной причиной церебрального паралича.
Reasons
Основным этиологическим фактором перивентрикулярной лейкомаляции является внутриутробная гипоксия, которая является следствием осложнений беременности, материнских факторов риска или негативных экзогенных эффектов. Кроме того, состояние может возникать при перинатальной гипоксии, которая развивается во время родов, в первые несколько дней жизни малыша (при синдроме респираторных нарушений, врожденных пороках сердца и легких, неонатальном сепсисе).
В группе риска наибольшую категорию составляют недоношенные дети. Часто лейкомаляция выявляется у детей, рожденных от матерей с сахарным диабетом, хронической анемией, гипертиреозом или страдающих преэклампсией и эклампсией. Состояние возникает во время экстренного кесарева сечения, неадекватной акушерской помощи (травматические акушерские пособия). Высокая частота лейкомаляции (до 22%) наблюдается, когда длительный сухой период сочетается с хориоамнионитом у матери.
В группе риска наибольшую категорию составляют недоношенные дети. Часто лейкомаляция выявляется у детей, рожденных от матерей с сахарным диабетом, хронической анемией, гипертиреозом или страдающих преэклампсией и эклампсией. Состояние возникает во время экстренного кесарева сечения, неадекватной акушерской помощи (травматические акушерские пособия). Высокая частота лейкомаляции (до 22%) наблюдается, когда длительный сухой период сочетается с хориоамнионитом у матери.
Pathogenesis
Повреждение головного мозга связано с уменьшением притока крови к сосудам головного мозга и недостаточным снабжением кислородом и питательными веществами. Наиболее чувствительна к этим изменениям перивентрикулярная область, что связано с особенностями кровоснабжения, несовершенством ауторегуляторных процессов и нейроонтогенетическими особенностями головного мозга у детей раннего возраста.
Недоношенные дети гораздо чаще страдают лейкомаляцией, так как у них не увеличивается церебральный кровоток на фоне гипоксии, как у пунктуальных малышей. В результате резко снижается кровоток в области между вентрикулофугальной и вентрикулопетальной артериями, быстро развиваются гиперкапния и ацидоз. Нарушения микроциркуляции выражаются в застое, тромбозе, внеклеточном и внутриклеточном отеке белого вещества.
Перивентрикулярная лейкомаляция в конечном итоге приводит к некрозу отдельных участков мозгового вещества, образованию кист и чрезмерному накоплению медиаторов воспаления. Поскольку в 28-32-м Активная миелинизация белого вещества обычно происходит в течение недели, и этот процесс не может происходить при гипоксии, у недоношенных детей впоследствии возникают тяжелые органические поражения центральной нервной системы.
Образование ПВЛ возможно не только при недостатке кислорода, но и при гипероксии - при ИВЛ, которая предлагает другие виды респираторной поддержки. Избыточное поступление кислорода увеличивает pH крови в ткани мозга, что приводит к рефлекторному спазму сосудов и затруднениям с венозным оттоком. Кислород также активирует процессы поражения мозга свободными радикалами.
Недоношенные дети гораздо чаще страдают лейкомаляцией, так как у них не увеличивается церебральный кровоток на фоне гипоксии, как у пунктуальных малышей. В результате резко снижается кровоток в области между вентрикулофугальной и вентрикулопетальной артериями, быстро развиваются гиперкапния и ацидоз. Нарушения микроциркуляции выражаются в застое, тромбозе, внеклеточном и внутриклеточном отеке белого вещества.
Перивентрикулярная лейкомаляция в конечном итоге приводит к некрозу отдельных участков мозгового вещества, образованию кист и чрезмерному накоплению медиаторов воспаления. Поскольку в 28-32-м Активная миелинизация белого вещества обычно происходит в течение недели, и этот процесс не может происходить при гипоксии, у недоношенных детей впоследствии возникают тяжелые органические поражения центральной нервной системы.
Образование ПВЛ возможно не только при недостатке кислорода, но и при гипероксии - при ИВЛ, которая предлагает другие виды респираторной поддержки. Избыточное поступление кислорода увеличивает pH крови в ткани мозга, что приводит к рефлекторному спазму сосудов и затруднениям с венозным оттоком. Кислород также активирует процессы поражения мозга свободными радикалами.
Symptoms
Как правило, перивентрикулярная лейкомаляция развивается в дородовой период или в первые часы после рождения ребенка, поэтому первые симптомы проявляются уже в роддоме, особенно если ребенок родился преждевременно. При обширном поражении белого вещества наблюдаются нарушения сознания в виде вялости или комы, однако возможна обратная симптоматика - повышенная возбудимость, оживление безусловных рефлексов, судорожный синдром.
Типичное проявление патологии - изменение мышечного тонуса. В первый месяц жизни преобладает слабость в мышцах ног в сочетании с нормальной формой мышц верхних конечностей. Полная мышечная гипотензия часто встречается у недоношенных детей. Такие нарушения длятся в среднем до 6 месяцев, после чего сменяются спастическими явлениями - повышением мышечного тонуса нижних конечностей, оживлением коленных рефлексов.
Течение перивентрикулярной лейкомаляции неравномерно: фазы обострения симптомов сменяются «мнимым благополучием», когда ребенок развивается относительно нормально. Затем наблюдается задержка развития моторики, различные сенсорные расстройства, дизартрия. 66% детей, особенно недоношенных, страдают нарушением остроты зрения или даже полной слепотой из-за атрофии зрительного нерва.
Ассоциированные симптомы: Слабость мышц (парез). Судороги. Судороги в ногах.
Типичное проявление патологии - изменение мышечного тонуса. В первый месяц жизни преобладает слабость в мышцах ног в сочетании с нормальной формой мышц верхних конечностей. Полная мышечная гипотензия часто встречается у недоношенных детей. Такие нарушения длятся в среднем до 6 месяцев, после чего сменяются спастическими явлениями - повышением мышечного тонуса нижних конечностей, оживлением коленных рефлексов.
Течение перивентрикулярной лейкомаляции неравномерно: фазы обострения симптомов сменяются «мнимым благополучием», когда ребенок развивается относительно нормально. Затем наблюдается задержка развития моторики, различные сенсорные расстройства, дизартрия. 66% детей, особенно недоношенных, страдают нарушением остроты зрения или даже полной слепотой из-за атрофии зрительного нерва.
Ассоциированные симптомы: Слабость мышц (парез). Судороги. Судороги в ногах.
Possible complications
Поражение перивентрикулярного белого вещества - чрезвычайно серьезное заболевание. Недоношенные дети с ПВЛ в 50% случаев умирают в неонатальном периоде; выжившие обычно становятся инвалидами с полной дезадаптацией. У пациентов с длительными судорожными припадками в 85% случаев наблюдается резкая задержка психомоторного развития. Лихорадочные припадки в 1,5 раза чаще возникают у тех, кто перенес ПВЛ в будущем, а эпилепсия формируется в 27 раз чаще.
При множественных кистах перивентрикулярной зоны у 80-97% больных (чаще недоношенных) развивается церебральный паралич (церебральный паралич), который сопровождается глубоким психоречевым отставанием. Развитие болезни связано с поражением центральной части внутренней капсулы, среднего и заднего лбных сегментов белого вещества полушарий. Также лейкомаляция вызывает микроцефалию (у 42% пациентов), нейросенсорную тугоухость (у 28% пациентов).
При множественных кистах перивентрикулярной зоны у 80-97% больных (чаще недоношенных) развивается церебральный паралич (церебральный паралич), который сопровождается глубоким психоречевым отставанием. Развитие болезни связано с поражением центральной части внутренней капсулы, среднего и заднего лбных сегментов белого вещества полушарий. Также лейкомаляция вызывает микроцефалию (у 42% пациентов), нейросенсорную тугоухость (у 28% пациентов).
Diagnostics
Поставить правильный диагноз в неонатальном периоде сложно, что объясняется полиморфизмом клинической картины, отсутствием патогномоничных симптомов. При физикальном обследовании выявляется асимметрия мышечного тонуса, патологическое усиление рефлексов, а на более поздних стадиях - спастическая диплегия. Особую бдительность следует проявлять по отношению к недоношенным детям. План обследования новорожденных с подозрением на ПВЛ включает:
• Нейровизуализация. При КТ и МРТ головного мозга определяются множественные очаги атрофии белого вещества, часто визуализируются кисты перивентрикулярной области размером более 4 что коррелирует с тяжелым неврологическим дефицитом.
• Дуплексное сканирование сосудов. Исследование артерий головы и шеи с помощью ультразвуковой допплерографии важно для уточнения параметров кровотока, исключая сосудистые аномалии, которые могут вызвать послеродовую гипоксию. По показаниям исследование дополняется реоэнцефалографией.
• ЭЭГ. При судорожном синдроме необходима электроэнцефалография для выявления участков мозга с повышенной электрической активностью. Недоношенным детям необходимы повторные исследования в разном возрасте для оценки динамики морфофункционального созревания головного мозга.
• Консультации специалистов. При подозрении на патологию зрения рекомендуется осмотр офтальмолога с исследованием глазного дна. Пациентам с нарушением слуха необходимо обратиться к ЛОР-специалисту. Иногда требуется посещение детского психолога или психиатра.
• Нейровизуализация. При КТ и МРТ головного мозга определяются множественные очаги атрофии белого вещества, часто визуализируются кисты перивентрикулярной области размером более 4 что коррелирует с тяжелым неврологическим дефицитом.
• Дуплексное сканирование сосудов. Исследование артерий головы и шеи с помощью ультразвуковой допплерографии важно для уточнения параметров кровотока, исключая сосудистые аномалии, которые могут вызвать послеродовую гипоксию. По показаниям исследование дополняется реоэнцефалографией.
• ЭЭГ. При судорожном синдроме необходима электроэнцефалография для выявления участков мозга с повышенной электрической активностью. Недоношенным детям необходимы повторные исследования в разном возрасте для оценки динамики морфофункционального созревания головного мозга.
• Консультации специалистов. При подозрении на патологию зрения рекомендуется осмотр офтальмолога с исследованием глазного дна. Пациентам с нарушением слуха необходимо обратиться к ЛОР-специалисту. Иногда требуется посещение детского психолога или психиатра.
Treatment
Терапия перивентрикулярной лейкомаляции - сложная задача, учитывая необратимый характер повреждения белого вещества, частое сочетание гипоксически-ишемической энцефалопатии с поражением других систем организма у недоношенных детей. Медикаментозное лечение подбирается исходя из ведущих синдромов заболевания и включает следующие группы препаратов:
• Инфузионная терапия. Растворы глюкозы, электролитов и витаминов положительно влияют на метаболизм мозга, повышают устойчивость перивентрикулярных зон к гипоксии.
• Нейрометаболиты. Лекарства улучшают кровоток и стимулируют доставку питательных веществ в мозг, а также действуют как нейропротекторы и способствуют формированию когнитивных функций.
• Противосудорожные препараты. Для купирования приступов используются препараты из группы бензодиазепиновых транквилизаторов, а при их неэффективности - барбитураты и анестетики.
• Глюкокортикоиды. Препараты показаны при осложнении заболевания внутричерепной гипертензией. В этом случае их дополняют осмотическими диуретиками.
Учитывая высокую частоту резидуальных неврологических явлений, рекомендуется реабилитационное лечение. Для улучшения мелкой моторики назначают массаж, курсы физиотерапии и физиотерапии. Для развития языковых навыков необходимы корректирующие занятия с логопедом, дефектологом. Детям с нарушением органов чувств нужна помощь ликующего учителя, глухого учителя. Больным церебральным параличом необходимы специальные ходунки, костыли, инвалидные коляски.
• Инфузионная терапия. Растворы глюкозы, электролитов и витаминов положительно влияют на метаболизм мозга, повышают устойчивость перивентрикулярных зон к гипоксии.
• Нейрометаболиты. Лекарства улучшают кровоток и стимулируют доставку питательных веществ в мозг, а также действуют как нейропротекторы и способствуют формированию когнитивных функций.
• Противосудорожные препараты. Для купирования приступов используются препараты из группы бензодиазепиновых транквилизаторов, а при их неэффективности - барбитураты и анестетики.
• Глюкокортикоиды. Препараты показаны при осложнении заболевания внутричерепной гипертензией. В этом случае их дополняют осмотическими диуретиками.
Учитывая высокую частоту резидуальных неврологических явлений, рекомендуется реабилитационное лечение. Для улучшения мелкой моторики назначают массаж, курсы физиотерапии и физиотерапии. Для развития языковых навыков необходимы корректирующие занятия с логопедом, дефектологом. Детям с нарушением органов чувств нужна помощь ликующего учителя, глухого учителя. Больным церебральным параличом необходимы специальные ходунки, костыли, инвалидные коляски.
Forecast
В большинстве случаев лейкомаляция характеризуется неблагоприятным течением, характеризующимся высокой смертностью в младенчестве. Для выживших детей прогноз напрямую зависит от степени тяжести органического дефекта перивентрикулярной зоны, скорости и полноты лечения. Профилактика ПВЛ включает рациональное ведение беременности, предотвращение родовых травм, соблюдение протоколов респираторной поддержки беременных и усиленный мониторинг развития недоношенных детей.
References
1. Неврология и нейрохирургия. Том 1/ Е.И. Гусев, А.Н. Коновалов, В.И. Скворцова. 2016.
2. Перивентрикулярная лейкомаляция: этиология, патогенез, клиника, исходы/ Э.Ф. Юсупова, Д.Д. Гайнетдинова// Вопросы современной педиатрии. 2010. №4.
3. Перивентрикулярная лейкомаляция: факторы риска возникновения, выживаемость и мониторинг развития детей. Автореферат диссертации/ Е.П. Ониангет. 2006.
4. Перивентрикулярная лейкомаляция у новорожденных/ И.Н. Пронин// Медицинская визуализация. 2005. №2.
2. Перивентрикулярная лейкомаляция: этиология, патогенез, клиника, исходы/ Э.Ф. Юсупова, Д.Д. Гайнетдинова// Вопросы современной педиатрии. 2010. №4.
3. Перивентрикулярная лейкомаляция: факторы риска возникновения, выживаемость и мониторинг развития детей. Автореферат диссертации/ Е.П. Ониангет. 2006.
4. Перивентрикулярная лейкомаляция у новорожденных/ И.Н. Пронин// Медицинская визуализация. 2005. №2.
Related clinical guidelines
Related standards of medical care
- Стандарт медицинской помощи больным при разрыве внутричерепных тканей и кровоизлиянии вследствие родовой травмы, других родовых травмах центральной нервной системы, внутричерепных нетравматических кровоизлияниях, судорогах новорожденного, тяжелой асфиксии, ишемии мозга, церебральной лейкомаляции, неонатальной коме
- Стандарт специализированной медицинской помощи детям при разрыве внутричерепных тканей и кровоизлиянии вследствие родовой травмы, других родовых травмах центральной нервной системы, внутричерепных нетравматических кровоизлияниях, судорогах новорожденных, тяжелой асфиксии, ишемии мозга, церебральной лейкомаляции, неонатальной коме