МКБ-10 коды
- МКБ-10
- M41 Сколиоз
- M45 Анкилозирующий спондилит
- M41.1 Юношеский идиопатический сколиоз
- M41.0 Инфантильный идиопатический сколиоз
- M41.2 Другие идиопатические сколиозы
- M40.2 Другие и неуточненные кифозы
- Q77.8 Другая остеохондродисплазия с дефектами роста трубчатых костей и позвоночного столба
- Q76.3 Врожденный сколиоз, вызванный пороком развития кости
|
|
Вступление
МКБ 10:
М40.2, М41.0, М41.1, М41.2, М41.3, М41.4, М41.5, М45, Q67.5, Q76.3, Q76.4, Q77.8, Q77.9.
Год утверждения (частота пересмотра):
2016 (пересмотр каждые 3 года).
ID:
КР438.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
на заседании Президиума АТОР XX.XX.2016 г. г. Москва .
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации __ __________201_ г.
М40.2, М41.0, М41.1, М41.2, М41.3, М41.4, М41.5, М45, Q67.5, Q76.3, Q76.4, Q77.8, Q77.9.
Год утверждения (частота пересмотра):
2016 (пересмотр каждые 3 года).
ID:
КР438.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
на заседании Президиума АТОР XX.XX.2016 г. г. Москва .
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации __ __________201_ г.
Профессиональные ассоциации
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).

 Список сокращений
Список сокращений
ИВЛ. Искусственная вентиляция легких.
ИЦК. Управление инфузией по целевой концентрации.
КОМОТ. Компьютерно-оптическая топография.
КТ - компьютерная томография.
МОД. Минутный объем дыхания.
МРТ. Магниторезонансная томография.
МСКТ. Мультиспиральная компьютерная томография.
ОА - общая анестезия.
ОБП. Органы брюшной полости.
РКИ. Рандомизированное контролируемое исследование.
ССВП. Соматосенсорные вызванные потенциалы.
ТВЛ. Тотальная внутривенная анестезия.
ЭМГ. Электронейромиография.
BIS. Биспектральный индекс электроэнцефалограммы.
PSO. Pedicle Subtraction Osteotomy. Педикулярная укорачивающая вертебротомия.
SPO. Smith-Petersen Osteotomy. Остеотомия Смита-Петерсона.
SRS. Scoliosis research society. Общество исследования сколиоза.
VCR. Vertebral column resection. Резекция позвоночного столба.
ИЦК. Управление инфузией по целевой концентрации.
КОМОТ. Компьютерно-оптическая топография.
КТ - компьютерная томография.
МОД. Минутный объем дыхания.
МРТ. Магниторезонансная томография.
МСКТ. Мультиспиральная компьютерная томография.
ОА - общая анестезия.
ОБП. Органы брюшной полости.
РКИ. Рандомизированное контролируемое исследование.
ССВП. Соматосенсорные вызванные потенциалы.
ТВЛ. Тотальная внутривенная анестезия.
ЭМГ. Электронейромиография.
BIS. Биспектральный индекс электроэнцефалограммы.
PSO. Pedicle Subtraction Osteotomy. Педикулярная укорачивающая вертебротомия.
SPO. Smith-Petersen Osteotomy. Остеотомия Смита-Петерсона.
SRS. Scoliosis research society. Общество исследования сколиоза.
VCR. Vertebral column resection. Резекция позвоночного столба.
Термины и определения
Адамса тест (Adams, английский врач). Асимметрия паравертебральных тканей у больного с деформацией позвоночника, выявляемая при осмотре в положении наклона вперед.
Апикальный (вершинный) позвонок. Наиболее горизонтально расположенный, ниболее ротированный, наиболее отстоящий от средней крестцовой линии и наиболее деформированный позвонок сколиотической дуги.
Баланс туловища (компенсация). Клинически - расположение средней точки затылочной кости над крестцом и надплечий - над тазобедренными суставами в вертикальной плоскости. Рентгенографически - ситуация, когда сумма всех угловых отклонений позвоночника в одном направлении равна сумме всех отклонений в противоположном направлении.
Броун-Секара синдром (Ch.E. вrown-Sequard, французский невролог и физиолог; синоним - Синдром половинного поражения спинного мозга) - нарушение двигательной функции (парез или плегия) и мышечно-суставного чувства на стороне поражения спинного мозга, сопровождающееся нарушением болевой и температурной чувствительности на контралатеральной стороне.
Вентральный угол кифоза. Угол, образованный пересечением линий, касательных к передней поверхности тел позвонков верхнего и нижнего колен кифоза.
Врожденный сколиоз. Сколиотическая деформация на почве врожденных аномалий развития позвонков.
Вторичная дуга. Структуральная сколиотическая деформация, меньшая, но обычно более мобильная, чем первичная.
Гиперкифоз - превышение границы нормальных параметров грудного отдела позвоночника в сагиттальной плоскости (>40°).
Гипокифоз. Уплощение грудного кифоза за пределы нижней границы его нормальных параметров (<20°), но без формирования грудного лордоза.
Гипоплазия. Врожденное недоразвитие анатомических структур или органов.
Горб (gibbus). Островершинный угловой кифоз.
Зоны роста позвонка.
А) замыкательные пластинки тел позвонков - обеспечивают рост тела позвонка в высоту и в ширину;
В) зоны роста остистого, поперечных и суставных отростков определяют рост задних отделов позвонка;
С) хрящевая пластинка, располагающаяся между телом позвонка и корнем дужки (neurocentral cartilage) играет определяющую роль в формировании позвоночного канала. В норме все зоны роста развиваются гармонично.
Идиопатический сколиоз. Структуральная деформация позвоночника, происхождение которой невозможно установить.
Измерение сколиотической дуги (метод сobb) Определяются верхний и нижний концевые позвонки. Восстанавливаются перпендикуляры к краниальной пластинке верхнего и каудальной пластинке нижнего позвонка. Пересечение этих линий формирует угол сколиотической дуги. Если замыкательные пластинки плохо визуализируются, можно использовать линии, проведенные через верхние или нижние точки корней дужек.
Индекс мобильности вычисляется путем вычитания процента коррекции грудной дуги (соотношение углов сobb в положении стоя и при боковом наклоне) из процента коррекции поясничной дуги.
Инфантильный сколиоз. Деформация позвоночника, развивающаяся в первые 4 года жизни.
Кифоз. Изменение формы сегмента позвоночника в сагиттальной плоскости с формированием деформации, выпуклостью, обращенной дорсально; аномальный кифоз.
Кифозированный сколиоз. Сколиоз с настолько выраженным ротационным компонентом, что боковой наклон ротированного позвоночника имитирует кифоз.
Кифосколиоз. Сочетание сколиотической деформации с истинным гиперкифозом. Ротационная деформация в сочетании с кажущимся кифозом не должна обозначаться этим термином.
Компенсаторная дуга. Сколиотическое искривление позвоночника, которое может быть структуральным, располагается краниальнее и (или) каудальнее основной дуги и способствует поддержанию баланса туловища. Если компенсаторная дуга изначально не имеет признаков структуральности, она приобретает их с течением времени. Несмотря на это, она остается компенсаторной, то есть, является реакцией организма, направленной на сохранение и поддержание баланса позвоночника. Термины вторичная дуга и компенсаторная дуга - синонимы.
Концевые позвонки дуги.
А) самый краниальный позвонок в дуге, верхняя замыкательная пластинка которого максимально наклонена в сторону вогнутости искривления;
B) наиболее каудальный позвонок в дуге, нижняя замыкательная пластинка которого максимально наклонена в сторону выпуклости искривления.
Определяются на спондилограммах, выполненных в положении стоя. При наличии двух дуг один концевой позвонок может быть общим для обеих дуг. Концевой позвонок может совпадать с нейтральным позвонком. Обычно межпозвонковые диски, смежные с концевым позвонком, открыты в противоположные стороны.
Корригируемость деформации. Определяется вычитанием величины угла сobb в положении бокового наклона из величины этого же угла в положении стоя.
Миелодисплазия (лат. Myelodysplasia; миело+дисплазия) - общее название пороков развития спинного мозга.
Миелопатия (лат. myelopathia; миело+ греч. Pathos страдание, болезнь) - общее название приобретенных патологических состояний спинного мозга).
Неструктуральная дуга. Сколиотическая деформация без признаков структуральных изменений. В положении бокового наклона исправляется полностью вплоть до гиперкоррекции.
Нейтрализованный диск. Это диск, в котором дифференциал вправо и влево наиболее равномерно изменяется при боковых наклонах.
Нейтральный позвонок На фасной спондилограмме в положении стоя расположен на конце дуги или рядом с ним и находится в состоянии наименьшей ротации. Обычно находится рядом с нейтрализованным диском.
Первичная дуга. Одна из двух или трех структуральных деформаций, которая появилась первой и тем отличается от вторичной или компенсаторной дуги. При наличии двух структуральных дуг равной величины определение первичной может быть очень трудным, если вообще возможным. При наличии двух структуральных дуг различной величины, обычно можно считать, что превалирующая по углу сobb является первичной. В западной литературе чаще используются термины большая (major) и малая (minor) дуга.
Перекос таза. Отклонение таза от горизонтали во фронтальной плоскости. Фиксированные перекосы могут сопровождаться развитием контрактур проксимальнее и дистальнее таза. Сколиозы, вызванные перекосом таза вследствие разной длины конечностей, никогда не бывают структуральными.
Переходный кифоз. Кифотическая деформация в переходном грудопоясничном отделе позвоночника. В норме сегмент Th12-L2 прямой или слегка лордозирован (3° при измерении по сobb). Поэтому любой кифоз в этой зоне рассматривается как патологический, что необходимо учитывать при планировании корргирующего вмешательства, особенно при деформациях II типа по King.
Платиспондилия (platyspondylia; плати+ греч. basis основание) - равномерное снижение высоты тела (уплощение) позвонка, сопровождающееся увеличением его размера в горизонтальной плоскости.
Позвоночные пластинки роста. Хрящевые пластинки, располагающиеся на краниальной и каудальной замыкательных пластинках тела позвонка. Обеспечивают рост тела позвонка в высоту.
Рахисхизис (рахишизис; rhachischisis, рахи + греч. schisis расщепление) - тяжелая форма незаращения позвоночного канала, сочетающаяся с дефектом кожного покрова и обнажением спинного мозга.
Spina bifida. Незаращение позвоночного канала за счет нарушения слияния дуг (spina bifida posterior) или тел (spina bifida anterior) позвонков.
Spina bifida aperta (открытое расщепление остистого отростка). Один из синонимов общего обозначения врожденных дефектов невральной трубки - комбинированных пороков развития позвоночного канала, спинного мозга и его оболочек - спинномозговых грыж, липоменингоцеле, и рахишизиса.
Spina bifida occulta (закрытое расщепление остистого отростка). Нарушение слияния дуг позвонков, не сопровождающееся формированием спинномозговой грыжи.
Спондилокостальный дизостоз. Комбинированный порок развития - сочетание врожденной деформации позвоночника и грубых пороков грудной клетки, чаще всего - синостозирования или агенезии ребер.
Средняя крестцовая линия. Проводится через центр крестца перпендикулярно к горизонтали, соединяющей гребни подвздошных костей.
Стабильный позвонок. Позвонок, который наиболее симметрично делится на две части средней крестцовой линией.
Структуральная дуга. Сегмент позвоночного столба с латеральным отклонением и утратой нормальной межсегментарной мобильности. Рентгенографически - не исправляется полностью в положении наклона в сторону выпуклости, появляются признаки торсии.
Тест Risser. Оссификация эпифизов гребней подвздошных костей начинается в области передней верхней ости и продолжается в дорсальном наравлении до задней верхней ости в среднем в течение двух лет. По Risser гребень подвздошной кости делится на 4 части, и стадийность процесса выгладит следующим образом: Risser-0 (отсутствие тени эпифиза), Risser-1 (оссификация в пределах 25% гребня), Risser-2 (оссификация в пределах 50% гребня), Risser-3 (оссификация в пределах 75% гребня), Risser-4 (полная оссификация гребня), Risser-5 (слияние эпифиза и тела подвздошной кости). Risser-4 соответствует завершению роста позвоночного столба ( 2,2.
Торсия. Играет основную роль в механогенезе сколиотической деформации и состоит из двух элементов. Первый представляет собою смещение позвонка в трех плоскостях: передний или задний наклон (сагиттальная плоскость), латеральное смещение (фронтальная плоскость), ротация (горизонтальная плоскость). Второй - трехмерная деформация самого позвонка: передняя или задняя клиновидность тела позвонка (сагиттальная плоскость), боковая клиновидность (фронтальная плоскость), девиация тела позвонка в сторону выпуклости дуги, задних элементов - в сторону вогнутости (горизонтальная плоскость). Торсия захватывает все позвонки структуральной дуги, достигая своего максимума в области вершины деформации.
Тракционная миелопатия. Нарушение функции спинного мозга ишемического генеза, возникающее при растягивающем действии на позвоночник - избыточном сгибании, разгибании или инструментальной тракции.
Частичная (fractional) дуга. Компенсаторное противоискривление, которое представляется неполным, так как переходит в прямую линию. Единственный горизонтальный позвонок этой дуги является самым краниальным или самым каудальным.
Ювенильный сколиоз. Деформация позвоночника, развивающаяся в возрасте от четырех лет до начала пубертатного периода.
Апикальный (вершинный) позвонок. Наиболее горизонтально расположенный, ниболее ротированный, наиболее отстоящий от средней крестцовой линии и наиболее деформированный позвонок сколиотической дуги.
Баланс туловища (компенсация). Клинически - расположение средней точки затылочной кости над крестцом и надплечий - над тазобедренными суставами в вертикальной плоскости. Рентгенографически - ситуация, когда сумма всех угловых отклонений позвоночника в одном направлении равна сумме всех отклонений в противоположном направлении.
Броун-Секара синдром (Ch.E. вrown-Sequard, французский невролог и физиолог; синоним - Синдром половинного поражения спинного мозга) - нарушение двигательной функции (парез или плегия) и мышечно-суставного чувства на стороне поражения спинного мозга, сопровождающееся нарушением болевой и температурной чувствительности на контралатеральной стороне.
Вентральный угол кифоза. Угол, образованный пересечением линий, касательных к передней поверхности тел позвонков верхнего и нижнего колен кифоза.
Врожденный сколиоз. Сколиотическая деформация на почве врожденных аномалий развития позвонков.
Вторичная дуга. Структуральная сколиотическая деформация, меньшая, но обычно более мобильная, чем первичная.
Гиперкифоз - превышение границы нормальных параметров грудного отдела позвоночника в сагиттальной плоскости (>40°).
Гипокифоз. Уплощение грудного кифоза за пределы нижней границы его нормальных параметров (<20°), но без формирования грудного лордоза.
Гипоплазия. Врожденное недоразвитие анатомических структур или органов.
Горб (gibbus). Островершинный угловой кифоз.
Зоны роста позвонка.
А) замыкательные пластинки тел позвонков - обеспечивают рост тела позвонка в высоту и в ширину;
В) зоны роста остистого, поперечных и суставных отростков определяют рост задних отделов позвонка;
С) хрящевая пластинка, располагающаяся между телом позвонка и корнем дужки (neurocentral cartilage) играет определяющую роль в формировании позвоночного канала. В норме все зоны роста развиваются гармонично.
Идиопатический сколиоз. Структуральная деформация позвоночника, происхождение которой невозможно установить.
Измерение сколиотической дуги (метод сobb) Определяются верхний и нижний концевые позвонки. Восстанавливаются перпендикуляры к краниальной пластинке верхнего и каудальной пластинке нижнего позвонка. Пересечение этих линий формирует угол сколиотической дуги. Если замыкательные пластинки плохо визуализируются, можно использовать линии, проведенные через верхние или нижние точки корней дужек.
Индекс мобильности вычисляется путем вычитания процента коррекции грудной дуги (соотношение углов сobb в положении стоя и при боковом наклоне) из процента коррекции поясничной дуги.
Инфантильный сколиоз. Деформация позвоночника, развивающаяся в первые 4 года жизни.
Кифоз. Изменение формы сегмента позвоночника в сагиттальной плоскости с формированием деформации, выпуклостью, обращенной дорсально; аномальный кифоз.
Кифозированный сколиоз. Сколиоз с настолько выраженным ротационным компонентом, что боковой наклон ротированного позвоночника имитирует кифоз.
Кифосколиоз. Сочетание сколиотической деформации с истинным гиперкифозом. Ротационная деформация в сочетании с кажущимся кифозом не должна обозначаться этим термином.
Компенсаторная дуга. Сколиотическое искривление позвоночника, которое может быть структуральным, располагается краниальнее и (или) каудальнее основной дуги и способствует поддержанию баланса туловища. Если компенсаторная дуга изначально не имеет признаков структуральности, она приобретает их с течением времени. Несмотря на это, она остается компенсаторной, то есть, является реакцией организма, направленной на сохранение и поддержание баланса позвоночника. Термины вторичная дуга и компенсаторная дуга - синонимы.
Концевые позвонки дуги.
А) самый краниальный позвонок в дуге, верхняя замыкательная пластинка которого максимально наклонена в сторону вогнутости искривления;
B) наиболее каудальный позвонок в дуге, нижняя замыкательная пластинка которого максимально наклонена в сторону выпуклости искривления.
Определяются на спондилограммах, выполненных в положении стоя. При наличии двух дуг один концевой позвонок может быть общим для обеих дуг. Концевой позвонок может совпадать с нейтральным позвонком. Обычно межпозвонковые диски, смежные с концевым позвонком, открыты в противоположные стороны.
Корригируемость деформации. Определяется вычитанием величины угла сobb в положении бокового наклона из величины этого же угла в положении стоя.
Миелодисплазия (лат. Myelodysplasia; миело+дисплазия) - общее название пороков развития спинного мозга.
Миелопатия (лат. myelopathia; миело+ греч. Pathos страдание, болезнь) - общее название приобретенных патологических состояний спинного мозга).
Неструктуральная дуга. Сколиотическая деформация без признаков структуральных изменений. В положении бокового наклона исправляется полностью вплоть до гиперкоррекции.
Нейтрализованный диск. Это диск, в котором дифференциал вправо и влево наиболее равномерно изменяется при боковых наклонах.
Нейтральный позвонок На фасной спондилограмме в положении стоя расположен на конце дуги или рядом с ним и находится в состоянии наименьшей ротации. Обычно находится рядом с нейтрализованным диском.
Первичная дуга. Одна из двух или трех структуральных деформаций, которая появилась первой и тем отличается от вторичной или компенсаторной дуги. При наличии двух структуральных дуг равной величины определение первичной может быть очень трудным, если вообще возможным. При наличии двух структуральных дуг различной величины, обычно можно считать, что превалирующая по углу сobb является первичной. В западной литературе чаще используются термины большая (major) и малая (minor) дуга.
Перекос таза. Отклонение таза от горизонтали во фронтальной плоскости. Фиксированные перекосы могут сопровождаться развитием контрактур проксимальнее и дистальнее таза. Сколиозы, вызванные перекосом таза вследствие разной длины конечностей, никогда не бывают структуральными.
Переходный кифоз. Кифотическая деформация в переходном грудопоясничном отделе позвоночника. В норме сегмент Th12-L2 прямой или слегка лордозирован (3° при измерении по сobb). Поэтому любой кифоз в этой зоне рассматривается как патологический, что необходимо учитывать при планировании корргирующего вмешательства, особенно при деформациях II типа по King.
Платиспондилия (platyspondylia; плати+ греч. basis основание) - равномерное снижение высоты тела (уплощение) позвонка, сопровождающееся увеличением его размера в горизонтальной плоскости.
Позвоночные пластинки роста. Хрящевые пластинки, располагающиеся на краниальной и каудальной замыкательных пластинках тела позвонка. Обеспечивают рост тела позвонка в высоту.
Рахисхизис (рахишизис; rhachischisis, рахи + греч. schisis расщепление) - тяжелая форма незаращения позвоночного канала, сочетающаяся с дефектом кожного покрова и обнажением спинного мозга.
Spina bifida. Незаращение позвоночного канала за счет нарушения слияния дуг (spina bifida posterior) или тел (spina bifida anterior) позвонков.
Spina bifida aperta (открытое расщепление остистого отростка). Один из синонимов общего обозначения врожденных дефектов невральной трубки - комбинированных пороков развития позвоночного канала, спинного мозга и его оболочек - спинномозговых грыж, липоменингоцеле, и рахишизиса.
Spina bifida occulta (закрытое расщепление остистого отростка). Нарушение слияния дуг позвонков, не сопровождающееся формированием спинномозговой грыжи.
Спондилокостальный дизостоз. Комбинированный порок развития - сочетание врожденной деформации позвоночника и грубых пороков грудной клетки, чаще всего - синостозирования или агенезии ребер.
Средняя крестцовая линия. Проводится через центр крестца перпендикулярно к горизонтали, соединяющей гребни подвздошных костей.
Стабильный позвонок. Позвонок, который наиболее симметрично делится на две части средней крестцовой линией.
Структуральная дуга. Сегмент позвоночного столба с латеральным отклонением и утратой нормальной межсегментарной мобильности. Рентгенографически - не исправляется полностью в положении наклона в сторону выпуклости, появляются признаки торсии.
Тест Risser. Оссификация эпифизов гребней подвздошных костей начинается в области передней верхней ости и продолжается в дорсальном наравлении до задней верхней ости в среднем в течение двух лет. По Risser гребень подвздошной кости делится на 4 части, и стадийность процесса выгладит следующим образом: Risser-0 (отсутствие тени эпифиза), Risser-1 (оссификация в пределах 25% гребня), Risser-2 (оссификация в пределах 50% гребня), Risser-3 (оссификация в пределах 75% гребня), Risser-4 (полная оссификация гребня), Risser-5 (слияние эпифиза и тела подвздошной кости). Risser-4 соответствует завершению роста позвоночного столба ( 2,2.
Торсия. Играет основную роль в механогенезе сколиотической деформации и состоит из двух элементов. Первый представляет собою смещение позвонка в трех плоскостях: передний или задний наклон (сагиттальная плоскость), латеральное смещение (фронтальная плоскость), ротация (горизонтальная плоскость). Второй - трехмерная деформация самого позвонка: передняя или задняя клиновидность тела позвонка (сагиттальная плоскость), боковая клиновидность (фронтальная плоскость), девиация тела позвонка в сторону выпуклости дуги, задних элементов - в сторону вогнутости (горизонтальная плоскость). Торсия захватывает все позвонки структуральной дуги, достигая своего максимума в области вершины деформации.
Тракционная миелопатия. Нарушение функции спинного мозга ишемического генеза, возникающее при растягивающем действии на позвоночник - избыточном сгибании, разгибании или инструментальной тракции.
Частичная (fractional) дуга. Компенсаторное противоискривление, которое представляется неполным, так как переходит в прямую линию. Единственный горизонтальный позвонок этой дуги является самым краниальным или самым каудальным.
Ювенильный сколиоз. Деформация позвоночника, развивающаяся в возрасте от четырех лет до начала пубертатного периода.
Описание
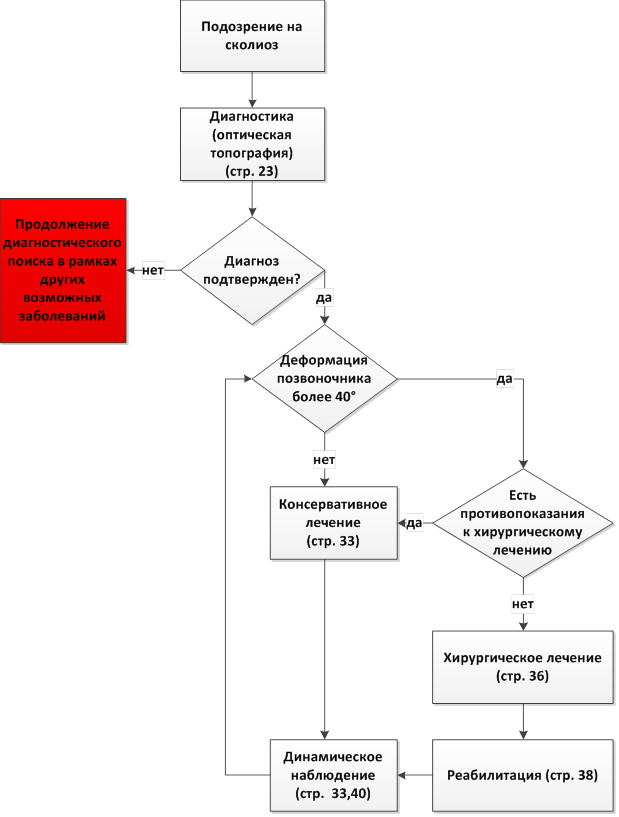
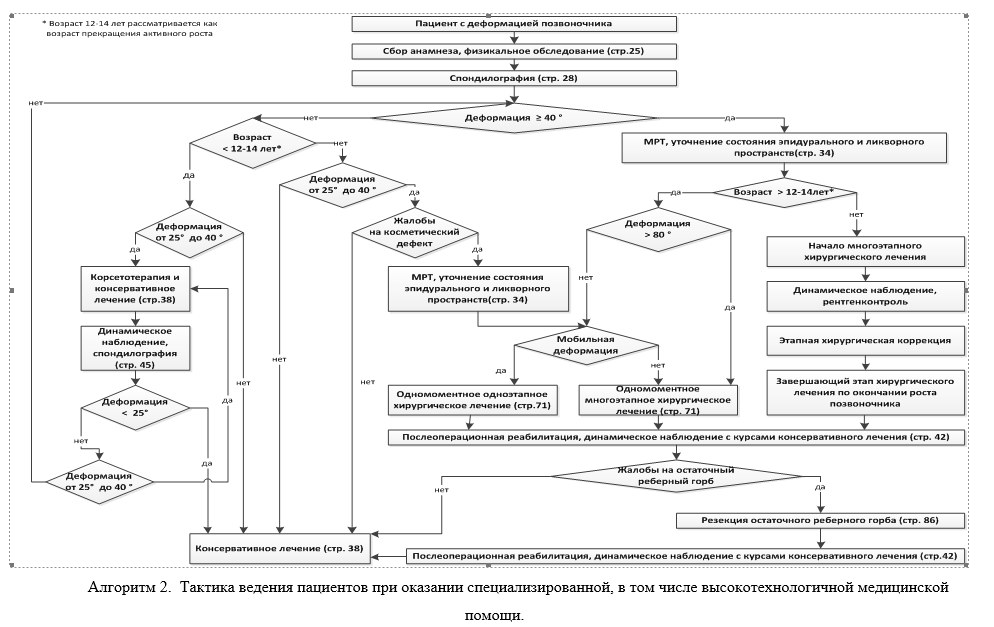
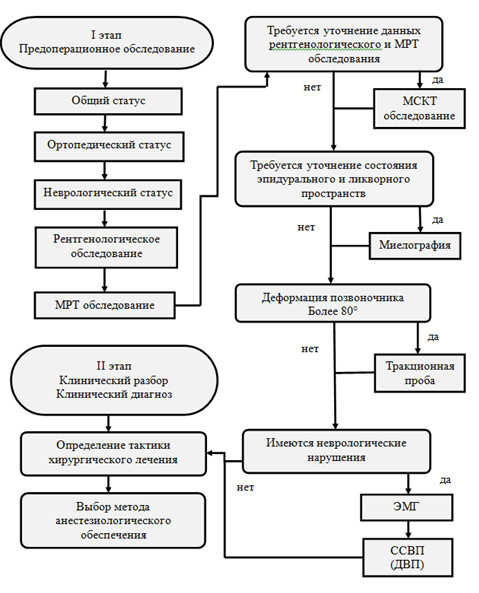
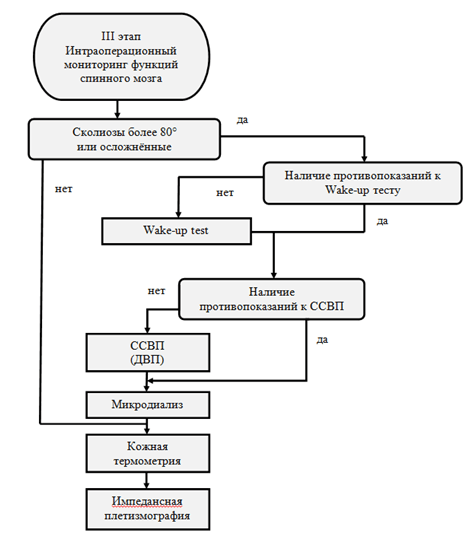
К тяжелым кифотическим и кифосколиотическим деформациям позвоночника относятся все деформации, имеющие величину более 80°.
|
|
Причины
Этиология и патогенез заболеваний и состояний, приведших к тяжелым деформациям позвоночника, разнообразны. Травмы, перенесенные заболевания, врожденная патология, хирургические вмешательства на позвоночнике могут иметь клинические проявления различной степени, в том числе по величине и скорости прогрессирования деформации позвоночника, и привести к грубым необратимым изменениям.
Эпидемиология
Распространенность любого патологического состояния может быть установлена только путем скрининговых обследований больших масс населения. Она определяется количеством индивидов в популяции, имеющих это состояние в любой отдельно взятый промежуток времени. Цифры, основанные только на данных, касающихся больных, обращающихся за медицинской помощью, совершенно ненадежны.
Проводилось два типа обследований - основанные на рентгенографии грудной клетки при скрининге на TBC, и школьный скрининг. Школьные скрининги на сколиоз впервые проведены в Северной Америке в штате Делавэр в 1962 г. В нашей стране скрининговая система выявления больных с деформациями позвоночника подробно описана Садовой Т.Н. [1]. Можно считать, что нуждаются в хирургическом лечении (сколиоз 40° и более) не менее 0,1% населения.
Проводилось два типа обследований - основанные на рентгенографии грудной клетки при скрининге на TBC, и школьный скрининг. Школьные скрининги на сколиоз впервые проведены в Северной Америке в штате Делавэр в 1962 г. В нашей стране скрининговая система выявления больных с деформациями позвоночника подробно описана Садовой Т.Н. [1]. Можно считать, что нуждаются в хирургическом лечении (сколиоз 40° и более) не менее 0,1% населения.
Классификация
Наиболее полная этиологическая классификация сколиозов, кифозов и лордозов представлена Lonstein E.J.et al (1995) [3] :
I. Идиопатические.
A. Инфантильные (от 0 до 3 лет):
1. саморазрешающиеся;
2. прогрессирующие.
В. Ювенильные (от 3 до 10 лет).
С. Подростковые (старше 10 лет).
II. Нейромышечные.
A. Нейропатические:
1. На почве поражения верхнего мотонейрона:
A. церебральный паралич;
B. позвоночно-мозжечковая дегенерация:
1) болезнь Friedreich;
2) болезнь сharcot-Marie-Tooth;
3) болезнь Roussy-Levy;
С. Сирингомиелия;
D. опухоль спинного мозга;
E. травма спинного мозга;
F. другие причины.
2. На почве поражение нижнего мотонейрона:
А. полиомиелит;
B. другие вирусные миелиты;
C. травма;
D. позвоночно-мышечные атрофии:
1) болезнь Werdnig-Hoffmann;
2) болезнь Kugelberg-Welander;
3) миеломенингоцеле (паралитическое).
3. Дизаутономия (синдром Riley-Day).
4. Другие.
В. Миопатические.
1. Артрогрипоз.
2. Мышечная дистрофия.
3. Врожденная гипотония.
4. Дистрофическая миотония.
5. Другие.
III. Врожденные.
А. Нарушения формирования:
1. Клиновидный позвонок.
2. Полупозвонок.
В. Нарушения сегментации:
1. Односторонние.
2. Двусторонние.
С. Смешанные аномалии.
IV. Нейрофиброматоз.
V. Мезенхимальная патология.
А. Синдром Marfan.
В. Синдром Ehlers-Danlos.
С. Другие.
VI. Ревматоидные заболевания.
А. Ювенильный ревматоидный артрит.
В. Другие.
VII. Травматические деформации.
А. После перелома.
В. После хирургического вмешательства:
1. Постламинэктомические.
2. Постторакопластические.
VIII. На почве контрактур внепозвоночной локализации.
А. После эмпиемы.
В. После ожогов.
IX. Остеохондродистрофические.
А. Диастрофический дварфизм.
В. Мукополисахаридоз (например, болезнь Morquio).
С. Спондилоэпифизарная дисплазия.
D. Множественная эпифизарная дисплазия.
Е. Ахондроплазия.
F. Другие.
X. На почве остеомиелита.
XI. Метаболические нарушения.
А. Рахит.
В. Несовершенный остеогенез.
С. Гомоцистинурия.
D. Другие.
XII. На почве патологии пояснично-крестцового сочленения.
А. Спондилолиз и спондилолистез.
В. Врожденные аномалии пояснично-крестцового сочленения.
XIII. На почве опухоли.
А. Позвоночного столба:
1. Остеоид-остеома.
2. Гистиоцитоз Х.
3. Другие.
В. Спинного мозга ( см нейромышечные сколиозы).
Классификация неструктуральных сколиозов.
I. Постуральные.
II. Истерические.
III. Анталгические.
IV. Воспалительные (например, при остром аппендиците).
V. На почве укорочения ноги.
VI. При контрактуре тазобедренного сустава.
Классификация кифозов.
• Постуральные.
• На почве болезни Scheuermann.
III. Врожденные:
А. На почве дефектов формирования.
В. На почве дефектов сегментации.
С. На почве смешанных дефектов.
IV. Нейромышечные.
V. На почве миеломенингоцеле:
А. С поздним развитием паралича.
В Врожденные.
VI. Травматические:
А. С повреждением спинного мозга.
В Без повреждения спинного мозга.
VII. Ятрогенные:
А. Постламинэктомические.
В. После удаления тела позвонка.
VIII. Пострадиационные.
IX. Метаболические:
А На почве остеопороза:
1) сенильного;
2) ювенильного.
В. На почве остеомаляции.
С. На почве osteogenesis imperfecta.
D. Другие.
X. На почве дисплазий скелета.
А. Ахондроплазия.
В. Мукополисахаридоз.
С. Нейрофиброматоз.
D. Другие.
XI. Коллагенозы.
А. Болезнь Marie-Strumpell.
В. Другие.
XII. На почве опухоли.
А. Доброкачественной.
В. Злокачественной:
1) первичное поражение;
2) метастаз.
XIII. На почве воспалительных процессов.
Самой частой патологией из всего многообразия деформаций позвоночника является идиопатический сколиоз, который, в свою очередь, отнюдь не представляет собою гомогенную группу однотипных искривлений. Можно выделить как минимум девять вариантов локализации основной дуги с противоискривлениями и без них. При этом каждый тип деформации имеет более или менее фиксированные точки расположения концевых и вершинных позвонков, что необходимо учитывать при планировании оперативного вмешательства.
Классификация идиопатических сколиозов (типы деформаций) [7]:
1. Единичная верхне-грудная дуга.
Уровень верхнего концевого позвонка - с7, Th1 или Th2.
Уровень апикального позвонка - грудной.
2. Единичная грудная дуга.
Уровень верхнего концевого позвонка - Th4, Th5 или Th6.
Уровень апикального позвонка - Th8, Th9.
Уровень нижнего концевого позвонка - Th11, Th12, L1 или L2.
3. Единичная грудопоясничная дуга.
Уровень верхнего концевого позвонка - Th8, Th9 или Th10.
Уровень апикального позвонка - Th12 или L1.
Уровень нижнего концевого позвонка - L3.
4. Единичная поясничная дуга.
Уровень верхнего концевого позвонка - Th11, Th12, L1.
Уровень апикального позвонка - L2 или L3.
Уровень нижнего концевого позвонка - L4 или L5.
5. Грудная дуга с поясничным противоискривлением.
Грудная дуга.
Уровень верхнего концевого позвонка - Th4 или Th5,.
Уровень апикального позвонка - Th8.
Поясничное противоискривление.
Уровень верхнего концевого позвонка - Th12.
Уровень апикального позвонка - L1, L2.
Уровень нижнего концевого позвонка - L4 или L5.
6. Две первичных дуги - грудная и поясничная.
Грудная дуга.
Уровень верхнего концевого позвонка - Th4, Th5 или Th6.
Уровень апикального позвонка - Th7 или Th8.
Уровень нижнего концевого позвонка - Th10, Th11, Th12.
Поясничная дуга.
Уровень верхнего концевого позвонка - Th11 или Th12.
Уровень апикального позвонка - L1 или L2.
Уровень нижнего концевого позвонка - L4 (редко).
7. Две первичных дуги - грудная и грудопоясничная.
Грудная дуга.
Уровень верхнего концевого позвонка - Th4.
Уровень апикального позвонка - Th6 или Th7.
Уровень нижнего концевого позвонка - Th9 или Th10.
Грудопоясничная дуга.
Уровень верхнего концевого позвонка - Th9, Th10.
Уровень апикального позвонка - Th12, L1.
Уровень нижнего концевого позвонка - L3.
8. Двойная грудная дуга.
Верхне-грудная дуга.
Уровень верхнего концевого позвонка - Th1, Th2.
Уровень апикального позвонка - Th3, Th4.
Уровень нижнего концевого позвонка - Th5, Th6.
Нижне-грудная дуга.
Уровень верхнего концевого позвонка - Th5, Th6.
Уровень апикального позвонка - Th8, Th9, Th10, Th11, Th12.
Уровень нижнего концевого позвонка - Th11, Th12, L1, L2.
9. Множественные дуги.
Классификация сколиозов (величина деформации), упомянутая в книге М.И. Шулутко «Боковое искривление позвоночника у детей»( 1963), получила наибольшее распространение в нашей стране [4]:
I - 0-10º.
II - 10-25º.
III - 25-50º.
IV -> 50º.
С появлением в 1962 г. первой работы Harrington и широким внедрением его инструментария в практику ситуация изменилась коренным образом [5]. Возможность исправления деформаций позвоночника с неизбежностью привела к мысли о необходимости корригировать только наиболее грубую первичную дугу, чтобы фиксировать как можно более ограниченное количество двигательных сегментов.
В 1983 г. King et al. [6] предложили классификацию идиопатических сколиозов, имеющую целью упростить методику выбора зоны спондилодеза при использовании метода Harrington. Анализ отдельных наблюдений показал, что необходимо блокировать самый нижний позвонок, находящийся в положении равновесия над крестцом. На основе этих находок была сформулирована концепция «стабильного позвонка». Дистракция по Harrington, выполненная с включением в блок так называемого стабильного позвонка, никогда не нарушает баланса туловища. Авторы выделили пять типов сколиотических деформаций. Деформации I типа. Сколиозы I и II типов наиболее трудно дифференцировать, так как в обоих случаях речь идет о двойных (грудных и поясничных) искривлениях, каждое из которых пересекает среднюю крестцовую линию.
При деформациях I типа поясничная дуга больше грудной или менее мобильна, что определяется на функциональных спондилограммах в положении боковых наклонов. Индекс мобильности отрицательный. Для его определения вычисляется мобильность грудной и поясничной дуг в процентах, показатель грудной дуги вычитается из показателя поясничной; полученная разница и есть индекс мобильности. Клинически поясничный ротационный выступ больше грудного реберного горба. Оптимально зона спондилодеза должна захватывать обе дуги. При этом в типичных случаях идиопатического сколиоза у подростков и молодых взрослых зона блока не должна распространяться дистальнее L4.
Деформации II типа. Основные характеристики - наличие грудной и поясничной дуг, пересекающих среднюю крестцовую линию. Грудная дуга по величине равна поясничной или больше нее, поясничная дуга более мобильна, чем грудная. Клинически достаточно грубо выражены грудной реберный горб и поясничный ротационный выступ, но последний обычно меньше. Индекс мобильности больше или равен нулю. При этих деформациях концепция селективного грудного спондилодеза наиболее всего применима, поскольку оставленная вне зоны спондилодеза мобильная поясничная дуга после коррекции грудного искривления в состоянии спонтанно уменьшиться, обеспечивая тем самым баланс туловища. Блокированный грудной отдел позвоночника должен быть центрирован над крестцом. С этой точки зрения, большое значение имеет правильный выбор нижнего позвонка, включенного в блок. King et al. предлагают при грудных сколиозах определять стабильный позвонок, что облегчает выбор зоны спондилодеза. Методика такова: к линии, соединяющей гребни подвздошных костей, в центре крестца восстанавливают перпендикуляр (центральная крестцовая линия). Позвонок, который этой линией делится строго пополам (или наиболее близко к этому), называется стабильным. King et al. были убеждены, что использование стабильного позвонка при деформациях II типа дает великолепные результаты, если этот позвонок является наиболее дистальным из включенных в блок. Авторы подчеркивали, что если продлить зону спондилодеза дистальнее стабильного позвонка, то это чревато увеличением поясничной дуги и может привести к декомпенсации туловища. Если же зона спондилодеза заканчивается проксимальнее стабильного позвонка, может развиться другое нежелательное явление, обозначаемое в англоязычной литературе «adding on». Суть его в том, что измеренная до операции грудная дуга становится более протяженной, в нее как бы включаются новые сегменты. И в том и в другом случаях нередко приходится выполнять дополнительное вмешательство и продлевать зону спондилодеза для восстановления баланса туловища.
Деформации III типа. Это истинные грудные сколиозы. Поясничное противоискривление либо отсутствует, либо не пересекает среднюю крестцовую линию. В любом случае функциональные спондилограммы демонстрируют высокую степень мобильности поясничного отдела позвоночника. Клинически грудной горб всегда больше поясничного ротационного выступа, нередко вообще отсутствующего. Средняя крестцовая линия может делить строго пополам несколько поясничных позвонков. Самый краниальный из них расценивается как стабильный и выбирается в качестве дистальной точки опоры эндокорректора. Наилучшие результаты хирургического лечения удается получить при условии тщательного выполнения рекомендаций о достижении баланса позвоночника над крестцом.
Деформации IV типа. Это грудные сколиотические деформации необычно большой протяженности. Если позвонок L5 центрирован над крестцом, то позвонок L4 включен в дугу и наклонен. Нижняя граница зоны спондилодеза должна включать стабильный позвонок, которым, к сожалению, часто является L4. Иногда оказывается возможным остановиться на один уровень проксимальнее, но такая ситуация чревата развитием декомпенсации туловища, поэтому лучше и безопаснее включать в блок стабильный позвонок, на каком бы уровне он ни располагался. Если нейтрально ротированный позвонок расположен проксимальнее стабильного, следует все же последний включать в блок.
Деформации V типа. Двойные грудные дуги представляют собой проблему при выборе протяженности зоны спондилодеза. Очень важно не пропустить наличие верхнегрудного ригидного искривления. Если корригировать изолированно только нижнюю из дуг, реально развитие перекоса надплечий и нарушения баланса позвоночника. Двойные дуги диагностируются клинически и рентгенологически. При клиническом осмотре выявляется наличие двух реберных горбов. Тщательное исследование позволяет выявить разницу объемов m.trapezius справа и слева. Возможно асимметричное положение лопаток. На спондилограммах отмечается, что первое ребро на стороне выпуклости верхней дуги приподнято, а тело позвонка Th1 наклонено в противоположную сторону, причем этот наклон должен быть не менее 5º, чтобы деформация трактовалась как сколиоз V типа. Функциональная спондилография подтверждает ригидность верхнегрудного искривления. Поскольку поясничное противоискривление практически всегда мобильно, протяженность зоны спондилодеза можно ограничить стабильным позвонком. В эту зону необходимо включить краниальную дугу до Th1 или Th2 позвонка.
Lenke et al. (2001) [7] предложили новую классификацию идиопатических сколиозов, выделив шесть типов деформаций, а для характеристики поясничной дуги и сагиттального профиля грудного отдела позвоночника ввели два модификатора: поясничный (A, в или с) и грудной (-, N или +).
Тип деформации (от I до VI) определяется в соответствии с рекомендациями Общества изучения сколиоза (Scoliosis Research Society - SRS). К грудным сколиозам (вершина деформации расположена между телом Th2 позвонка и межпозвонковым диском Th11-Th12) относятся проксимальные, или верхнегрудные (вершина на уровне Th3, Th4, Th5 позвонка), и основные (вершина между телом Th6 позвонка и диском Th11-Th12). Вершина грудопоясничного сколиоза находится между краниальной замыкательной пластинкой Th12 позвонка и каудальной пластинкой L1 позвонка. Поясничные сколиозы имеют вершину между диском L1-L2 и каудальной замыкательной пластинкой тела L4 позвонка. Структуральной сколиотическая дуга считается при утрате обычной мобильности и, в зависимости от величины угла сobb, именуется первичной (главной) или вторичной. Вторичная дуга может быть как структуральной, так и неструктуральной.
Для простоты пользования классификацией были введены специфические характеристики структуральных дуг. Структуральное верхне-грудное искривление в положении бокового наклона имеет угол сobb не менее 25°( независимо от наличия или отсутствия наклона тела Th1 позвонка) и (или) кифоз не менее 20° на протяжении от Th1 до Th5. Первичная грудная структуральная дуга также в боковом наклоне сохраняет минимум 25° угла сobb и (или) грудопоясничный кифоз не менее 20° на уровне Th10-L2 позвонков. Структуральная поясничная (грудопоясничная) дуга характеризуется теми же параметрами мобильности в положении бокового наклона и (или) наличием кифоза не менее 20° на уровне Th10-L2, даже если сагиттальное искривление является следствием ротации, а не истинного кифоза. Любая вторичная дуга считается структуральной при наличии перечисленных характеристик. Lenke et al. полагают, что при планировании операции в зону блока следует включать только первичные и структуральные вторичные дуги [7].
Деформация I типа. Основная грудная дуга структуральная, а верхне-грудное или поясничное (грудопоясничное) противоискривления неструктуральные.
Деформация II типа. Две грудных структуральных дуги, а поясничное (грудопоясничное) противоискривление неструктуральное.
Деформация III типа. Две структуральных дуги - первичная грудная и поясничная (грудопоясничная), верхне-грудное противоискривление неструктуральное; грудная дуга больше, равна или меньше поясничной (грудопоясничной) не более чем на 5°.
Деформация IV типа. Три структуральные дуги - две грудных и поясничная (грудопоясничная), при этом любая из двух последних может быть первичной.
Деформация V типа. Структуральная поясничная (грудопоясничная), более проксимально расположенные дуги неструктуральные.
Деформация VI типа. Основная дуга поясничная (грудопоясничная) и как минимум на 5° больше грудной дуги, причем обе структуральные; проксимальное верхне-грудное противоискривление неструктуральное.
Если разница между грудной и поясничной дугами менее 5°, сколиоз классифицируется как деформация III, IV или V типа на основе структуральных характеристик. Всегда следует различать III (первичная дуга - грудная) и VI (первичная дуга - поясничная или грудопоясничная) типы. Если величина двух этих дуг равна, первичной считают грудную.
Поясничные модификаторы (А, В, С). При планировании операции необходимо оценивать поясничную кривизну, так как она влияет и на позвоночный баланс, и на проксимально расположенные дуги. В зависимости от отношения центральной крестцовой линии к поясничной дуге на фасной спондилограмме Lenke et al. выделили три типа поясничных сколиотических деформаций. Центральная крестцовая линия делит краниальную поверхность крестца строго пополам и перпендикулярна к горизонтали. Перекос таза при разнице в длине ног менее 2 см не принимается во внимание, если только хирург не полагает, что это приводит к увеличению деформации. В подобных случаях, а также если укорочение ноги более 2 при рентгенографии оно должно быть устранено. Центральная крестцовая линия продолжается в краниальном направлении, и тот из поясничных или нижне-грудной позвонок, который этой линией делится наиболее точно пополам, считается стабильным. Если же на две равные части делится межпозвонковый диск, стабильным считается позвонок, расположенный каудальнее этого диска. Вершиной поясничной (грудопоясничной) дуги считается позвонок или диск, расположенный наиболее горизонтально и в наибольшей степени смещенный в латеральном направлении.
Модификатор А используется в тех случаях, когда центральная крестцовая линия проходит между корнями дужек поясничных позвонков до уровня стабильного позвонка. Такой сколиоз должен иметь вершину на уровне диска Th11-12 или краниальнее, то есть модификатор А используется только при грудных сколиозах (I-IV типы), но не при поясничных и грудопоясничных (V-VI типы). Точно так же он не используется в случаях, когда центральная крестцовая линия проходит через медиальный край тени корня дужки апикального позвонка.
Модификатор В используется, если вследствие отклонения поясничного отдела позвоночника от средней линии центральная крестцовая линия касается вершины поясничной дуги между медиальным краем тени корня дужки апикального позвонка и латеральным краем его тела (или тел, если вершина - на уровне диска). Такие сколиозы, как и в случае модификатора А, относятся к I-IV типам. Модификатор В используется и в тех случаях, когда есть сомнения относительно того, соприкасается ли центральная крестцовая линия с латеральным краем тела апикального позвонка.
Модификатор С используется в тех случаях, когда центральная крестцовая линия лежит полностью медиально по отношению к латеральной поверхности тела апикального позвонка поясничной (грудопоясничной) дуги. Такие сколиозы могут иметь первичную дугу грудной, поясничной или грудопоясничной локализации. В случаях сомнительных, когда центральная крестцовая линия не отходит полностью от замыкательной пластинки тела апикального позвонка, используется модификатор В. Модификатор С может быть использован при любом грудном сколиозе (I-IV типы) и обязательно - при типах V и VI (поясничные и грудопоясничные сколиозы). Все три модификатора могут быть использованы в послеоперационном периоде для оценки положения поясничного отдела позвоночника.
Сагиттальные грудные модификаторы ( -, N, +). Сагиттальный контур грудного отдела позвоночника необходимо учитывать при планировании хирургического вмешательства. Для более точного определения сколиозов шести типов Lenke et al. предложили использовать особые модификаторы. Авторы исходили из того, что в среднем величина нормального грудного кифоза (Th1-Th12) составляет 30°, варьируя от 10 до 40°. При идиопатическом сколиозе грудной отдел позвоночника имеет тенденцию к сглаживанию кифоза и даже формированию лордоза. Модификаторы определяются путем измерения сагиттального контура Th5-Th12 позвонков в положении пациента стоя. При наличии кифоза менее 10°( гипокифоз) используется модификатор «-», от 10 до 40° - модификатор N и при деформации более 40°( гиперкифоз) - модификатор «+».
Таким образом, отнеся сколиотическую деформацию к одному из 6 типов и определив необходимые в данном случае поясничный и грудной модификаторы, можно классифицировать сколиоз в сжатом виде, например, 1А-; 1АN; 6CN.
Структуральные характеристики деформации в сагиттальной плоскости играют очень важную роль в системе Lenke et al., так как определяют протяженность зоны спондилодеза. Гиперкифоз верхне-грудного и грудопоясничного отделов и ригидность, демонстрируемая в положении бокового наклона, - важные характеристики так называемых вторичных деформаций. Протяженность спондилодеза грудного отдела позвоночника при деформациях I-IV типов зависит от увеличения кифоза в верхнегрудном или грудопоясничном отделах. При V и VI типах сколиоза первичной дугой является поясничная (грудопоясничная), грудное противоискривление при V типе неструктуральное, а при VI - структуральное.
Поясничный модификатор А показывает, что поясничная дуга минимальна или вообще отсутствует, а модификатор В - на наличие легкой или умеренной поясничной дуги. Такие поясничные деформации трудно классифицировать при использовании системы King et al., их приходится относить ко II или III типам деформации на основе наличия поясничной дуги на спондилограммах в положении стоя и в боковом наклоне.
Lenke et al. полагают, что при наличии модификаторов А или В поясничная дуга не должна блокироваться, если только в грудопоясничном отделе позвоночника нет кифоза более 20°. Сколиозы с поясничным модификатором С ранее классифицировались по King et al. как деформации I, II иногда V типа, сюда включались все двойные, тройные, поясничные и грудопоясничные сколиозы. При таких сколиозах поясничная дуга часто требует включения ее в зону спондилодеза. Однако у больных с деформациями типа 1С или 2С возможно выполнение селективного грудного спондилодеза, протяженность которого позволяет сохранить баланс поясничного отдела позвоночника.
Сагиттальный грудной модификатор необходим для оценки состояния грудного отдела позвоночника с точки зрения планирования вмешательства, выбора доступа и типа инструментария, устранения косметического дефекта и нормализации функции легких у больных с грудными гипокифозами или лордозами. Один из недостатков системы King et al. - отсутствие возможности анализа деформации в сагиттальной плоскости.
Селективный грудной спондилодез при деформациях I типа с любым поясничным модификатором, классифицируемых по King et al. как II или III тип, при использовании сегментарного инструментария часто приводит к развитию дисбаланса туловища. Однако указанная операция возможна при наличии следующих условий: поясничная дуга в положении бокового наклона менее 25°, отсутствует кифоз в грудопоясничном отделе, грудной отдел позвоночника ротирован больше поясничного. Эти критерии позволили Lenke et al. из 126 больных с деформацией I типа выполнить селективный грудной спондилодез у 114.
Деформации IIA типа (с любыми грудными модификаторами) включают, кроме основной грудной дуги, структуральное верхне-грудное и неструктуральное поясничное (грудопоясничное) противоискривления. Любая структуральная грудная или поясничная дуга может иметь структуральное верхне-грудное противоискривление (деформация более 25° в боковом наклоне и усиленный верхне-грудной кифоз). Структуральные верхнегрудные дуги при сколиозах IIВ типа имеют те же характеристики. В отличие от классификации King et al., выделение типа IIC позволяет рассматривать верхнегрудной и поясничный компоненты деформации раздельно. В материале Lenke et al. из 56 пациентов со сколиозами II типа 50 подверглись операции спондилодеза на протяжении основной грудной кривизны и верхне-грудного противоискривления.
Деформации типа IIIА и IIIВ (с любыми грудными модификаторами) сравнительно редки и содержат две первичные дуги - грудную и поясничную (грудопоясничную). Поясничный компонент такой деформации всегда структуральный во фронтальной и сагиттальной плоскостях, даже если дуга незначительно отклоняется от средней линии. При сколиозах же типа IIIC такое отклонение всегда значительно, поэтому в блок следует включать обе дуги. Lenke et al. оперировали 58 больных с деформациями III типа и в 56 случаях блокировали и грудную и поясничную (грудопоясничную) дуги.
Тройные сколиозы IVА и IVВ типов (при любых грудных модификаторах) содержат три структуральные дуги: верхне-грудную, грудную и поясничную (грудопоясничную), причем две последних по величине превышают первую. Поясничная дуга не смещается полностью от средней линии, но, если грудная дуга выражена грубо, поясничное искривление имеет признаки структуральности. При деформациях IVC типа отклонение поясничной дуги от средней линии значительное, как того и следует ожидать. Из восьми больных с деформациями IV типа, оперированных Lenke et al., в шести случаях пришлось блокировать все три структуральные дуги.
Поясничные (грудопоясничные) сколиозы относятся к типу VC, если имеют неструктуральное грудное противоискривление, и к типу VIС, если грудная противодуга имеет признаки структуральности. В любом случае блокированию подвергаются только структуральные искривления.
Осознавая практическую важность проблемы, SRS создало специальную группу для разработки трехмерной (3D) классификации идиопатического сколиоза. Первая публикация (2003) касалась подразделения деформаций во фронтальной плоскости. В основе - выделение трех основных локализаций: верхне-грудная, грудная, поясничная (грудопоясничная) [8]. Первичной считается дуга с наибольшим углом сobb, все остальные - вторичные. Вторичные делятся на истинные и неистинные на основании следующих критериев: верхне-грудная истинная вторичная дуга в положении стоя больше 40° и (или) имеется наклон Th1 в 5° и более; в грудном отделе истинная вторичная дуга характеризуется полным отстоянием апикального позвонка от линии отвеса, опущенной от С7 позвонка; поясничная (грудопоясничная) истинная вторичная дуга имеет вершинный позвонок, расположенный полностью латерально от средней крестцовой линии (модификатор С по системе Lenke et al. Наконец, двойные и тройные искривления делятся в зависимости от величины угла сobb: превалирующая грудная больше поясничной (грудопоясничной) минимум на 5°, превалирующая поясничная (грудопоясничная) больше грудной минимум на 5°.
Классификация SRS предполагает существование 9 типов сколиозов:
1. Единичная грудная;
2. Единичная поясничная (грудопоясничная);
3. Двойная грудная;
4. Двойная - равные по величине грудная и поясничная (грудопоясничная) дуги;
5. Двойная с превалирующей грудной;
6. Двойная с превалирующей поясничной (грудопоясничной);
7. Тройная - верхне-грудная, грудная, поясничная (грудопоясничная); две последние равны;
8. Тройная - верхне-грудная, грудная превалирующая, поясничная (грудопоясничная);
9. Тройная - верхне-грудная, грудная, поясничная (грудопоясничная) превалирующая.
В отечественной литературе всеми признана как наиболее полная классификация врожденных аномалий В.А. Дьяченко (1949) [9]:
• Аномалии онтогенетического значения.
A. Аномалии развития тел позвонков:
1) щели и дефекты в теле позвонка;
2) клиновидные позвонки (боковые);
3) клиновидные позвонки (задние);
4) отсутствие развития тела позвонка (асома);
5) платиспондилия и микроспондилия.
Б. Аномалии развития дужек позвонков:
1) щели дужек позвонков;
2) недоразвитие половины дужки;
3) аномалии развития отростков;
4) аномалии развития в интерартикулярном пространстве дужки (спондилолиз).
В. Аномалии развития смешанного характера:
• аномалии сегментации:
А) целых отделов (синдром Клиппеля-Фейля);
Б) локальные, распространенные на соседние позвонки - блокирования;
2) недоразвитие отделов позвоночника;
3) недоразвитие отдельных позвонков.
• Аномалии филогенетического значения.
А. Аномалии в черепно-шейной границе:
1) ассимиляция атланта;
2) манифестация атланта;
Б. Аномалии в шейно-грудной границе:
1) дорзализация нижних шейных позвонков (шейные ребра);
2) цервикализация 1-го грудного позвонка (агенезия 1-й пары ребер).
В. Аномалии в пояснично-крестцовой границе:
1) сакрализация;
2) люмбализация.
Г. Аномалии в крестцово-копчиковой границе (типы ассимиляции).
В течение многих лет наиболее широко распространенным является предложенное в 1973 г. Winter et al.деление врожденных кифозов на три основных группы [10]:
I - кифозы на почве аномалий формирования.
II - кифозы на почве аномалий сегментации.
III. Кифозы на почве смешанных аномалий.
I. Идиопатические.
A. Инфантильные (от 0 до 3 лет):
1. саморазрешающиеся;
2. прогрессирующие.
В. Ювенильные (от 3 до 10 лет).
С. Подростковые (старше 10 лет).
II. Нейромышечные.
A. Нейропатические:
1. На почве поражения верхнего мотонейрона:
A. церебральный паралич;
B. позвоночно-мозжечковая дегенерация:
1) болезнь Friedreich;
2) болезнь сharcot-Marie-Tooth;
3) болезнь Roussy-Levy;
С. Сирингомиелия;
D. опухоль спинного мозга;
E. травма спинного мозга;
F. другие причины.
2. На почве поражение нижнего мотонейрона:
А. полиомиелит;
B. другие вирусные миелиты;
C. травма;
D. позвоночно-мышечные атрофии:
1) болезнь Werdnig-Hoffmann;
2) болезнь Kugelberg-Welander;
3) миеломенингоцеле (паралитическое).
3. Дизаутономия (синдром Riley-Day).
4. Другие.
В. Миопатические.
1. Артрогрипоз.
2. Мышечная дистрофия.
3. Врожденная гипотония.
4. Дистрофическая миотония.
5. Другие.
III. Врожденные.
А. Нарушения формирования:
1. Клиновидный позвонок.
2. Полупозвонок.
В. Нарушения сегментации:
1. Односторонние.
2. Двусторонние.
С. Смешанные аномалии.
IV. Нейрофиброматоз.
V. Мезенхимальная патология.
А. Синдром Marfan.
В. Синдром Ehlers-Danlos.
С. Другие.
VI. Ревматоидные заболевания.
А. Ювенильный ревматоидный артрит.
В. Другие.
VII. Травматические деформации.
А. После перелома.
В. После хирургического вмешательства:
1. Постламинэктомические.
2. Постторакопластические.
VIII. На почве контрактур внепозвоночной локализации.
А. После эмпиемы.
В. После ожогов.
IX. Остеохондродистрофические.
А. Диастрофический дварфизм.
В. Мукополисахаридоз (например, болезнь Morquio).
С. Спондилоэпифизарная дисплазия.
D. Множественная эпифизарная дисплазия.
Е. Ахондроплазия.
F. Другие.
X. На почве остеомиелита.
XI. Метаболические нарушения.
А. Рахит.
В. Несовершенный остеогенез.
С. Гомоцистинурия.
D. Другие.
XII. На почве патологии пояснично-крестцового сочленения.
А. Спондилолиз и спондилолистез.
В. Врожденные аномалии пояснично-крестцового сочленения.
XIII. На почве опухоли.
А. Позвоночного столба:
1. Остеоид-остеома.
2. Гистиоцитоз Х.
3. Другие.
В. Спинного мозга ( см нейромышечные сколиозы).
Классификация неструктуральных сколиозов.
I. Постуральные.
II. Истерические.
III. Анталгические.
IV. Воспалительные (например, при остром аппендиците).
V. На почве укорочения ноги.
VI. При контрактуре тазобедренного сустава.
Классификация кифозов.
• Постуральные.
• На почве болезни Scheuermann.
III. Врожденные:
А. На почве дефектов формирования.
В. На почве дефектов сегментации.
С. На почве смешанных дефектов.
IV. Нейромышечные.
V. На почве миеломенингоцеле:
А. С поздним развитием паралича.
В Врожденные.
VI. Травматические:
А. С повреждением спинного мозга.
В Без повреждения спинного мозга.
VII. Ятрогенные:
А. Постламинэктомические.
В. После удаления тела позвонка.
VIII. Пострадиационные.
IX. Метаболические:
А На почве остеопороза:
1) сенильного;
2) ювенильного.
В. На почве остеомаляции.
С. На почве osteogenesis imperfecta.
D. Другие.
X. На почве дисплазий скелета.
А. Ахондроплазия.
В. Мукополисахаридоз.
С. Нейрофиброматоз.
D. Другие.
XI. Коллагенозы.
А. Болезнь Marie-Strumpell.
В. Другие.
XII. На почве опухоли.
А. Доброкачественной.
В. Злокачественной:
1) первичное поражение;
2) метастаз.
XIII. На почве воспалительных процессов.
Самой частой патологией из всего многообразия деформаций позвоночника является идиопатический сколиоз, который, в свою очередь, отнюдь не представляет собою гомогенную группу однотипных искривлений. Можно выделить как минимум девять вариантов локализации основной дуги с противоискривлениями и без них. При этом каждый тип деформации имеет более или менее фиксированные точки расположения концевых и вершинных позвонков, что необходимо учитывать при планировании оперативного вмешательства.
Классификация идиопатических сколиозов (типы деформаций) [7]:
1. Единичная верхне-грудная дуга.
Уровень верхнего концевого позвонка - с7, Th1 или Th2.
Уровень апикального позвонка - грудной.
2. Единичная грудная дуга.
Уровень верхнего концевого позвонка - Th4, Th5 или Th6.
Уровень апикального позвонка - Th8, Th9.
Уровень нижнего концевого позвонка - Th11, Th12, L1 или L2.
3. Единичная грудопоясничная дуга.
Уровень верхнего концевого позвонка - Th8, Th9 или Th10.
Уровень апикального позвонка - Th12 или L1.
Уровень нижнего концевого позвонка - L3.
4. Единичная поясничная дуга.
Уровень верхнего концевого позвонка - Th11, Th12, L1.
Уровень апикального позвонка - L2 или L3.
Уровень нижнего концевого позвонка - L4 или L5.
5. Грудная дуга с поясничным противоискривлением.
Грудная дуга.
Уровень верхнего концевого позвонка - Th4 или Th5,.
Уровень апикального позвонка - Th8.
Поясничное противоискривление.
Уровень верхнего концевого позвонка - Th12.
Уровень апикального позвонка - L1, L2.
Уровень нижнего концевого позвонка - L4 или L5.
6. Две первичных дуги - грудная и поясничная.
Грудная дуга.
Уровень верхнего концевого позвонка - Th4, Th5 или Th6.
Уровень апикального позвонка - Th7 или Th8.
Уровень нижнего концевого позвонка - Th10, Th11, Th12.
Поясничная дуга.
Уровень верхнего концевого позвонка - Th11 или Th12.
Уровень апикального позвонка - L1 или L2.
Уровень нижнего концевого позвонка - L4 (редко).
7. Две первичных дуги - грудная и грудопоясничная.
Грудная дуга.
Уровень верхнего концевого позвонка - Th4.
Уровень апикального позвонка - Th6 или Th7.
Уровень нижнего концевого позвонка - Th9 или Th10.
Грудопоясничная дуга.
Уровень верхнего концевого позвонка - Th9, Th10.
Уровень апикального позвонка - Th12, L1.
Уровень нижнего концевого позвонка - L3.
8. Двойная грудная дуга.
Верхне-грудная дуга.
Уровень верхнего концевого позвонка - Th1, Th2.
Уровень апикального позвонка - Th3, Th4.
Уровень нижнего концевого позвонка - Th5, Th6.
Нижне-грудная дуга.
Уровень верхнего концевого позвонка - Th5, Th6.
Уровень апикального позвонка - Th8, Th9, Th10, Th11, Th12.
Уровень нижнего концевого позвонка - Th11, Th12, L1, L2.
9. Множественные дуги.
Классификация сколиозов (величина деформации), упомянутая в книге М.И. Шулутко «Боковое искривление позвоночника у детей»( 1963), получила наибольшее распространение в нашей стране [4]:
I - 0-10º.
II - 10-25º.
III - 25-50º.
IV -> 50º.
С появлением в 1962 г. первой работы Harrington и широким внедрением его инструментария в практику ситуация изменилась коренным образом [5]. Возможность исправления деформаций позвоночника с неизбежностью привела к мысли о необходимости корригировать только наиболее грубую первичную дугу, чтобы фиксировать как можно более ограниченное количество двигательных сегментов.
В 1983 г. King et al. [6] предложили классификацию идиопатических сколиозов, имеющую целью упростить методику выбора зоны спондилодеза при использовании метода Harrington. Анализ отдельных наблюдений показал, что необходимо блокировать самый нижний позвонок, находящийся в положении равновесия над крестцом. На основе этих находок была сформулирована концепция «стабильного позвонка». Дистракция по Harrington, выполненная с включением в блок так называемого стабильного позвонка, никогда не нарушает баланса туловища. Авторы выделили пять типов сколиотических деформаций. Деформации I типа. Сколиозы I и II типов наиболее трудно дифференцировать, так как в обоих случаях речь идет о двойных (грудных и поясничных) искривлениях, каждое из которых пересекает среднюю крестцовую линию.
При деформациях I типа поясничная дуга больше грудной или менее мобильна, что определяется на функциональных спондилограммах в положении боковых наклонов. Индекс мобильности отрицательный. Для его определения вычисляется мобильность грудной и поясничной дуг в процентах, показатель грудной дуги вычитается из показателя поясничной; полученная разница и есть индекс мобильности. Клинически поясничный ротационный выступ больше грудного реберного горба. Оптимально зона спондилодеза должна захватывать обе дуги. При этом в типичных случаях идиопатического сколиоза у подростков и молодых взрослых зона блока не должна распространяться дистальнее L4.
Деформации II типа. Основные характеристики - наличие грудной и поясничной дуг, пересекающих среднюю крестцовую линию. Грудная дуга по величине равна поясничной или больше нее, поясничная дуга более мобильна, чем грудная. Клинически достаточно грубо выражены грудной реберный горб и поясничный ротационный выступ, но последний обычно меньше. Индекс мобильности больше или равен нулю. При этих деформациях концепция селективного грудного спондилодеза наиболее всего применима, поскольку оставленная вне зоны спондилодеза мобильная поясничная дуга после коррекции грудного искривления в состоянии спонтанно уменьшиться, обеспечивая тем самым баланс туловища. Блокированный грудной отдел позвоночника должен быть центрирован над крестцом. С этой точки зрения, большое значение имеет правильный выбор нижнего позвонка, включенного в блок. King et al. предлагают при грудных сколиозах определять стабильный позвонок, что облегчает выбор зоны спондилодеза. Методика такова: к линии, соединяющей гребни подвздошных костей, в центре крестца восстанавливают перпендикуляр (центральная крестцовая линия). Позвонок, который этой линией делится строго пополам (или наиболее близко к этому), называется стабильным. King et al. были убеждены, что использование стабильного позвонка при деформациях II типа дает великолепные результаты, если этот позвонок является наиболее дистальным из включенных в блок. Авторы подчеркивали, что если продлить зону спондилодеза дистальнее стабильного позвонка, то это чревато увеличением поясничной дуги и может привести к декомпенсации туловища. Если же зона спондилодеза заканчивается проксимальнее стабильного позвонка, может развиться другое нежелательное явление, обозначаемое в англоязычной литературе «adding on». Суть его в том, что измеренная до операции грудная дуга становится более протяженной, в нее как бы включаются новые сегменты. И в том и в другом случаях нередко приходится выполнять дополнительное вмешательство и продлевать зону спондилодеза для восстановления баланса туловища.
Деформации III типа. Это истинные грудные сколиозы. Поясничное противоискривление либо отсутствует, либо не пересекает среднюю крестцовую линию. В любом случае функциональные спондилограммы демонстрируют высокую степень мобильности поясничного отдела позвоночника. Клинически грудной горб всегда больше поясничного ротационного выступа, нередко вообще отсутствующего. Средняя крестцовая линия может делить строго пополам несколько поясничных позвонков. Самый краниальный из них расценивается как стабильный и выбирается в качестве дистальной точки опоры эндокорректора. Наилучшие результаты хирургического лечения удается получить при условии тщательного выполнения рекомендаций о достижении баланса позвоночника над крестцом.
Деформации IV типа. Это грудные сколиотические деформации необычно большой протяженности. Если позвонок L5 центрирован над крестцом, то позвонок L4 включен в дугу и наклонен. Нижняя граница зоны спондилодеза должна включать стабильный позвонок, которым, к сожалению, часто является L4. Иногда оказывается возможным остановиться на один уровень проксимальнее, но такая ситуация чревата развитием декомпенсации туловища, поэтому лучше и безопаснее включать в блок стабильный позвонок, на каком бы уровне он ни располагался. Если нейтрально ротированный позвонок расположен проксимальнее стабильного, следует все же последний включать в блок.
Деформации V типа. Двойные грудные дуги представляют собой проблему при выборе протяженности зоны спондилодеза. Очень важно не пропустить наличие верхнегрудного ригидного искривления. Если корригировать изолированно только нижнюю из дуг, реально развитие перекоса надплечий и нарушения баланса позвоночника. Двойные дуги диагностируются клинически и рентгенологически. При клиническом осмотре выявляется наличие двух реберных горбов. Тщательное исследование позволяет выявить разницу объемов m.trapezius справа и слева. Возможно асимметричное положение лопаток. На спондилограммах отмечается, что первое ребро на стороне выпуклости верхней дуги приподнято, а тело позвонка Th1 наклонено в противоположную сторону, причем этот наклон должен быть не менее 5º, чтобы деформация трактовалась как сколиоз V типа. Функциональная спондилография подтверждает ригидность верхнегрудного искривления. Поскольку поясничное противоискривление практически всегда мобильно, протяженность зоны спондилодеза можно ограничить стабильным позвонком. В эту зону необходимо включить краниальную дугу до Th1 или Th2 позвонка.
Lenke et al. (2001) [7] предложили новую классификацию идиопатических сколиозов, выделив шесть типов деформаций, а для характеристики поясничной дуги и сагиттального профиля грудного отдела позвоночника ввели два модификатора: поясничный (A, в или с) и грудной (-, N или +).
Тип деформации (от I до VI) определяется в соответствии с рекомендациями Общества изучения сколиоза (Scoliosis Research Society - SRS). К грудным сколиозам (вершина деформации расположена между телом Th2 позвонка и межпозвонковым диском Th11-Th12) относятся проксимальные, или верхнегрудные (вершина на уровне Th3, Th4, Th5 позвонка), и основные (вершина между телом Th6 позвонка и диском Th11-Th12). Вершина грудопоясничного сколиоза находится между краниальной замыкательной пластинкой Th12 позвонка и каудальной пластинкой L1 позвонка. Поясничные сколиозы имеют вершину между диском L1-L2 и каудальной замыкательной пластинкой тела L4 позвонка. Структуральной сколиотическая дуга считается при утрате обычной мобильности и, в зависимости от величины угла сobb, именуется первичной (главной) или вторичной. Вторичная дуга может быть как структуральной, так и неструктуральной.
Для простоты пользования классификацией были введены специфические характеристики структуральных дуг. Структуральное верхне-грудное искривление в положении бокового наклона имеет угол сobb не менее 25°( независимо от наличия или отсутствия наклона тела Th1 позвонка) и (или) кифоз не менее 20° на протяжении от Th1 до Th5. Первичная грудная структуральная дуга также в боковом наклоне сохраняет минимум 25° угла сobb и (или) грудопоясничный кифоз не менее 20° на уровне Th10-L2 позвонков. Структуральная поясничная (грудопоясничная) дуга характеризуется теми же параметрами мобильности в положении бокового наклона и (или) наличием кифоза не менее 20° на уровне Th10-L2, даже если сагиттальное искривление является следствием ротации, а не истинного кифоза. Любая вторичная дуга считается структуральной при наличии перечисленных характеристик. Lenke et al. полагают, что при планировании операции в зону блока следует включать только первичные и структуральные вторичные дуги [7].
Деформация I типа. Основная грудная дуга структуральная, а верхне-грудное или поясничное (грудопоясничное) противоискривления неструктуральные.
Деформация II типа. Две грудных структуральных дуги, а поясничное (грудопоясничное) противоискривление неструктуральное.
Деформация III типа. Две структуральных дуги - первичная грудная и поясничная (грудопоясничная), верхне-грудное противоискривление неструктуральное; грудная дуга больше, равна или меньше поясничной (грудопоясничной) не более чем на 5°.
Деформация IV типа. Три структуральные дуги - две грудных и поясничная (грудопоясничная), при этом любая из двух последних может быть первичной.
Деформация V типа. Структуральная поясничная (грудопоясничная), более проксимально расположенные дуги неструктуральные.
Деформация VI типа. Основная дуга поясничная (грудопоясничная) и как минимум на 5° больше грудной дуги, причем обе структуральные; проксимальное верхне-грудное противоискривление неструктуральное.
Если разница между грудной и поясничной дугами менее 5°, сколиоз классифицируется как деформация III, IV или V типа на основе структуральных характеристик. Всегда следует различать III (первичная дуга - грудная) и VI (первичная дуга - поясничная или грудопоясничная) типы. Если величина двух этих дуг равна, первичной считают грудную.
Поясничные модификаторы (А, В, С). При планировании операции необходимо оценивать поясничную кривизну, так как она влияет и на позвоночный баланс, и на проксимально расположенные дуги. В зависимости от отношения центральной крестцовой линии к поясничной дуге на фасной спондилограмме Lenke et al. выделили три типа поясничных сколиотических деформаций. Центральная крестцовая линия делит краниальную поверхность крестца строго пополам и перпендикулярна к горизонтали. Перекос таза при разнице в длине ног менее 2 см не принимается во внимание, если только хирург не полагает, что это приводит к увеличению деформации. В подобных случаях, а также если укорочение ноги более 2 при рентгенографии оно должно быть устранено. Центральная крестцовая линия продолжается в краниальном направлении, и тот из поясничных или нижне-грудной позвонок, который этой линией делится наиболее точно пополам, считается стабильным. Если же на две равные части делится межпозвонковый диск, стабильным считается позвонок, расположенный каудальнее этого диска. Вершиной поясничной (грудопоясничной) дуги считается позвонок или диск, расположенный наиболее горизонтально и в наибольшей степени смещенный в латеральном направлении.
Модификатор А используется в тех случаях, когда центральная крестцовая линия проходит между корнями дужек поясничных позвонков до уровня стабильного позвонка. Такой сколиоз должен иметь вершину на уровне диска Th11-12 или краниальнее, то есть модификатор А используется только при грудных сколиозах (I-IV типы), но не при поясничных и грудопоясничных (V-VI типы). Точно так же он не используется в случаях, когда центральная крестцовая линия проходит через медиальный край тени корня дужки апикального позвонка.
Модификатор В используется, если вследствие отклонения поясничного отдела позвоночника от средней линии центральная крестцовая линия касается вершины поясничной дуги между медиальным краем тени корня дужки апикального позвонка и латеральным краем его тела (или тел, если вершина - на уровне диска). Такие сколиозы, как и в случае модификатора А, относятся к I-IV типам. Модификатор В используется и в тех случаях, когда есть сомнения относительно того, соприкасается ли центральная крестцовая линия с латеральным краем тела апикального позвонка.
Модификатор С используется в тех случаях, когда центральная крестцовая линия лежит полностью медиально по отношению к латеральной поверхности тела апикального позвонка поясничной (грудопоясничной) дуги. Такие сколиозы могут иметь первичную дугу грудной, поясничной или грудопоясничной локализации. В случаях сомнительных, когда центральная крестцовая линия не отходит полностью от замыкательной пластинки тела апикального позвонка, используется модификатор В. Модификатор С может быть использован при любом грудном сколиозе (I-IV типы) и обязательно - при типах V и VI (поясничные и грудопоясничные сколиозы). Все три модификатора могут быть использованы в послеоперационном периоде для оценки положения поясничного отдела позвоночника.
Сагиттальные грудные модификаторы ( -, N, +). Сагиттальный контур грудного отдела позвоночника необходимо учитывать при планировании хирургического вмешательства. Для более точного определения сколиозов шести типов Lenke et al. предложили использовать особые модификаторы. Авторы исходили из того, что в среднем величина нормального грудного кифоза (Th1-Th12) составляет 30°, варьируя от 10 до 40°. При идиопатическом сколиозе грудной отдел позвоночника имеет тенденцию к сглаживанию кифоза и даже формированию лордоза. Модификаторы определяются путем измерения сагиттального контура Th5-Th12 позвонков в положении пациента стоя. При наличии кифоза менее 10°( гипокифоз) используется модификатор «-», от 10 до 40° - модификатор N и при деформации более 40°( гиперкифоз) - модификатор «+».
Таким образом, отнеся сколиотическую деформацию к одному из 6 типов и определив необходимые в данном случае поясничный и грудной модификаторы, можно классифицировать сколиоз в сжатом виде, например, 1А-; 1АN; 6CN.
Структуральные характеристики деформации в сагиттальной плоскости играют очень важную роль в системе Lenke et al., так как определяют протяженность зоны спондилодеза. Гиперкифоз верхне-грудного и грудопоясничного отделов и ригидность, демонстрируемая в положении бокового наклона, - важные характеристики так называемых вторичных деформаций. Протяженность спондилодеза грудного отдела позвоночника при деформациях I-IV типов зависит от увеличения кифоза в верхнегрудном или грудопоясничном отделах. При V и VI типах сколиоза первичной дугой является поясничная (грудопоясничная), грудное противоискривление при V типе неструктуральное, а при VI - структуральное.
Поясничный модификатор А показывает, что поясничная дуга минимальна или вообще отсутствует, а модификатор В - на наличие легкой или умеренной поясничной дуги. Такие поясничные деформации трудно классифицировать при использовании системы King et al., их приходится относить ко II или III типам деформации на основе наличия поясничной дуги на спондилограммах в положении стоя и в боковом наклоне.
Lenke et al. полагают, что при наличии модификаторов А или В поясничная дуга не должна блокироваться, если только в грудопоясничном отделе позвоночника нет кифоза более 20°. Сколиозы с поясничным модификатором С ранее классифицировались по King et al. как деформации I, II иногда V типа, сюда включались все двойные, тройные, поясничные и грудопоясничные сколиозы. При таких сколиозах поясничная дуга часто требует включения ее в зону спондилодеза. Однако у больных с деформациями типа 1С или 2С возможно выполнение селективного грудного спондилодеза, протяженность которого позволяет сохранить баланс поясничного отдела позвоночника.
Сагиттальный грудной модификатор необходим для оценки состояния грудного отдела позвоночника с точки зрения планирования вмешательства, выбора доступа и типа инструментария, устранения косметического дефекта и нормализации функции легких у больных с грудными гипокифозами или лордозами. Один из недостатков системы King et al. - отсутствие возможности анализа деформации в сагиттальной плоскости.
Селективный грудной спондилодез при деформациях I типа с любым поясничным модификатором, классифицируемых по King et al. как II или III тип, при использовании сегментарного инструментария часто приводит к развитию дисбаланса туловища. Однако указанная операция возможна при наличии следующих условий: поясничная дуга в положении бокового наклона менее 25°, отсутствует кифоз в грудопоясничном отделе, грудной отдел позвоночника ротирован больше поясничного. Эти критерии позволили Lenke et al. из 126 больных с деформацией I типа выполнить селективный грудной спондилодез у 114.
Деформации IIA типа (с любыми грудными модификаторами) включают, кроме основной грудной дуги, структуральное верхне-грудное и неструктуральное поясничное (грудопоясничное) противоискривления. Любая структуральная грудная или поясничная дуга может иметь структуральное верхне-грудное противоискривление (деформация более 25° в боковом наклоне и усиленный верхне-грудной кифоз). Структуральные верхнегрудные дуги при сколиозах IIВ типа имеют те же характеристики. В отличие от классификации King et al., выделение типа IIC позволяет рассматривать верхнегрудной и поясничный компоненты деформации раздельно. В материале Lenke et al. из 56 пациентов со сколиозами II типа 50 подверглись операции спондилодеза на протяжении основной грудной кривизны и верхне-грудного противоискривления.
Деформации типа IIIА и IIIВ (с любыми грудными модификаторами) сравнительно редки и содержат две первичные дуги - грудную и поясничную (грудопоясничную). Поясничный компонент такой деформации всегда структуральный во фронтальной и сагиттальной плоскостях, даже если дуга незначительно отклоняется от средней линии. При сколиозах же типа IIIC такое отклонение всегда значительно, поэтому в блок следует включать обе дуги. Lenke et al. оперировали 58 больных с деформациями III типа и в 56 случаях блокировали и грудную и поясничную (грудопоясничную) дуги.
Тройные сколиозы IVА и IVВ типов (при любых грудных модификаторах) содержат три структуральные дуги: верхне-грудную, грудную и поясничную (грудопоясничную), причем две последних по величине превышают первую. Поясничная дуга не смещается полностью от средней линии, но, если грудная дуга выражена грубо, поясничное искривление имеет признаки структуральности. При деформациях IVC типа отклонение поясничной дуги от средней линии значительное, как того и следует ожидать. Из восьми больных с деформациями IV типа, оперированных Lenke et al., в шести случаях пришлось блокировать все три структуральные дуги.
Поясничные (грудопоясничные) сколиозы относятся к типу VC, если имеют неструктуральное грудное противоискривление, и к типу VIС, если грудная противодуга имеет признаки структуральности. В любом случае блокированию подвергаются только структуральные искривления.
Осознавая практическую важность проблемы, SRS создало специальную группу для разработки трехмерной (3D) классификации идиопатического сколиоза. Первая публикация (2003) касалась подразделения деформаций во фронтальной плоскости. В основе - выделение трех основных локализаций: верхне-грудная, грудная, поясничная (грудопоясничная) [8]. Первичной считается дуга с наибольшим углом сobb, все остальные - вторичные. Вторичные делятся на истинные и неистинные на основании следующих критериев: верхне-грудная истинная вторичная дуга в положении стоя больше 40° и (или) имеется наклон Th1 в 5° и более; в грудном отделе истинная вторичная дуга характеризуется полным отстоянием апикального позвонка от линии отвеса, опущенной от С7 позвонка; поясничная (грудопоясничная) истинная вторичная дуга имеет вершинный позвонок, расположенный полностью латерально от средней крестцовой линии (модификатор С по системе Lenke et al. Наконец, двойные и тройные искривления делятся в зависимости от величины угла сobb: превалирующая грудная больше поясничной (грудопоясничной) минимум на 5°, превалирующая поясничная (грудопоясничная) больше грудной минимум на 5°.
Классификация SRS предполагает существование 9 типов сколиозов:
1. Единичная грудная;
2. Единичная поясничная (грудопоясничная);
3. Двойная грудная;
4. Двойная - равные по величине грудная и поясничная (грудопоясничная) дуги;
5. Двойная с превалирующей грудной;
6. Двойная с превалирующей поясничной (грудопоясничной);
7. Тройная - верхне-грудная, грудная, поясничная (грудопоясничная); две последние равны;
8. Тройная - верхне-грудная, грудная превалирующая, поясничная (грудопоясничная);
9. Тройная - верхне-грудная, грудная, поясничная (грудопоясничная) превалирующая.
В отечественной литературе всеми признана как наиболее полная классификация врожденных аномалий В.А. Дьяченко (1949) [9]:
• Аномалии онтогенетического значения.
A. Аномалии развития тел позвонков:
1) щели и дефекты в теле позвонка;
2) клиновидные позвонки (боковые);
3) клиновидные позвонки (задние);
4) отсутствие развития тела позвонка (асома);
5) платиспондилия и микроспондилия.
Б. Аномалии развития дужек позвонков:
1) щели дужек позвонков;
2) недоразвитие половины дужки;
3) аномалии развития отростков;
4) аномалии развития в интерартикулярном пространстве дужки (спондилолиз).
В. Аномалии развития смешанного характера:
• аномалии сегментации:
А) целых отделов (синдром Клиппеля-Фейля);
Б) локальные, распространенные на соседние позвонки - блокирования;
2) недоразвитие отделов позвоночника;
3) недоразвитие отдельных позвонков.
• Аномалии филогенетического значения.
А. Аномалии в черепно-шейной границе:
1) ассимиляция атланта;
2) манифестация атланта;
Б. Аномалии в шейно-грудной границе:
1) дорзализация нижних шейных позвонков (шейные ребра);
2) цервикализация 1-го грудного позвонка (агенезия 1-й пары ребер).
В. Аномалии в пояснично-крестцовой границе:
1) сакрализация;
2) люмбализация.
Г. Аномалии в крестцово-копчиковой границе (типы ассимиляции).
В течение многих лет наиболее широко распространенным является предложенное в 1973 г. Winter et al.деление врожденных кифозов на три основных группы [10]:
I - кифозы на почве аномалий формирования.
II - кифозы на почве аномалий сегментации.
III. Кифозы на почве смешанных аномалий.
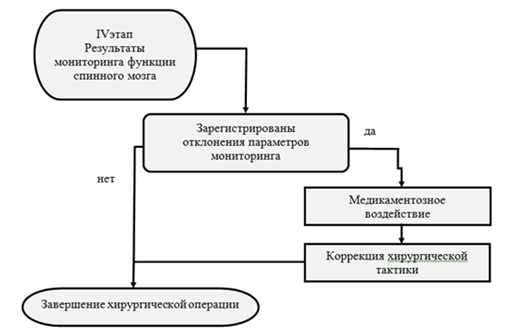
Диагностика
2,1 Жалобы и анамнез.
• Рекомендуется оценивать [11]:- информацию о степени выраженности жалоб от самого пациента и от его родителей (для детей);
- время появления и динамику изменения жалоб;
- историю предшествовавшего лечения;
- наличие сопутствующей патологии;
- наличие аллергии, лекарственной непереносимости.
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
Комментарии:
При деформациях позвоночника основных жалоб обычно две - косметический дефект, связанный с деформацией позвоночника и грудной клетки, и болевой синдром, причем вовсе необязательно, чтобы больной предъявлял обе жалобы. Их при первом разговоре с пациентом может вообще не быть. Следует учитывать, что самооценка больным своего внешнего вида чрезвычайно вариабельна. Сравнительно небольшая сколиотическая деформация в 40-45º по Сobb может приносить юной пациентке немыслимые моральные страдания, о которых она и ее родители не могут говорить иначе как со слезами. В то же время больные со сколиозом в 90º нередко считают, что их внешний вид вполне приемлем, и ни в какой коррекции не нуждается.
Часто подросток не акцентирует внимание на болевом синдроме и только при целенаправленном расспросе уточняет, что спина болит. Важно выяснить, когда впервые появились боли, в каких ситуациях они усиливаются или исчезают, в каком отделе позвоночника локализуются. Чаще всего боли возникают на вершине деформации либо в нижнепоясничном отделе позвоночника. Весьма нередко, особенно у пациентов старше 20 лет, болевой синдром доминирует и является основной причиной, побуждающей обратиться к врачу и ставить вопрос о хирургическом вмешательстве.
Необходимо выяснить, беспокоит ли пациента одышка, когда она отмечена впервые, при каких нагрузках отмечается и усиливается ли с годами.
Необходимо выяснить, в каком возрасте и кем впервые была замечена деформация позвоночника, обращались ли родители больного к врачу, проводилось ли лечение, какое именно и в чем выражался эффект. В частности, желательно выяснить, делались ли попытки исправить форму позвоночного столба методами мануальной терапии, и не привело ли подобное вмешательство к появлению болей и ускоренному прогрессированию деформации. Крайне важно ознакомиться с имеющейся у пациента медицинской документацией, особенно в тех случаях, когда имеются указания на проведенное ранее хирургическое лечение. Нужно попытаться выяснить, какова была динамика прогрессирования деформации, и с каким возрастом совпадали пики этого прогрессирования. Очень интересно, хотя с практической точки зрения часто малосущественно, есть ли в семье еще больные с деформациями позвоночника, кто именно, проводилось ли оперативное лечение. Следует поинтересоваться состоянием функции органов малого таза. Наконец, поскольку подавляющее большинство больных с деформациями позвоночника - девочки, нужно уточнить, в каком возрасте впервые пришли месячные (если это уже произошло) и установился ли нормальный менструальный цикл. Последнее обстоятельство весьма важно с точки зрения прогноза течения патологического процесса, так как характеризует степень развития организма и в частности - опорно-двигательного аппарата.
2,2 Физикальное обследование.
• Рекомендуется.- провести общее клиническое обследование пациента с оценкой ортопедического и неврологического статуса и состояния кожных покровов;
- выявить или исключить признаки инфекционных очагов [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
• Рекомендуется при наличии сопутствующей патологии провести консультацию врача соответствующего профиля [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
• Рекомендуется сфотографировать пациента с трех точек до и после операции, а также на следующих этапах наблюдения [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
Комментарии. Осмотр пациента ортопедом - один из важнейших элементов обследования. Он должен быть проведен со всей тщательностью и соответствующим образом документирован. Это обеспечивает методологическое единообразие, позволяющее сравнить результаты осмотров, проводимых в различные сроки и, в частности, в до- и послеоперационном периоде. Предлагаемая схема осмотра (status localis) применяется в течение многих лет в клиниках Республиканского Центра патологии позвоночника (Новосибирск) и, несмотря на кажущуюся громоздкость, позволяет быстро и полно документировать результаты осмотра больного вертебрологом (Приложение Г1). Необходимо подчеркнуть, хотя это и представляется само собою разумеющимся, что при осмотре нельзя ограничиваться только позвоночником, необходимо подвергать обследованию весь опорно-двигательный аппарат больного.
В течение более чем 100 лет одним из простейших и широко распространенных приемов диагностики деформации позвоночника является проба Adams. Техника её заключается в следующем. Больной стоит лицом к врачу и наклоняется вперед, касаясь пальцами пола, при этом поверхность спины располагается в плоскости, близкой к горизонтальной. Взгляд врача направлен в этой же плоскости, что позволяет выявить малейшие асимметрии правой и левой половин дорсальной поверхности туловища пациента.
Хирургическое лечение больных с деформациями позвоночника должно проводиться в специализированых вертебрологических центрах и ортопедических отделениях больших многопрофильных больниц. В штате такого отделения обязательно должен быть невролог, хорошо знающий патологию позвоночника и владеющий всеми методами обследования, включая инструментальные. В его обязанности входит не только участие в первичном обследовании больных, но контроль их состояния в ходе предоперационной подготовки (если таковая проводится) и послеоперационного периода.
Осмотр пациента неврологом - неотъемлемая часть клинического обследования. Ортопед и невролог должны работать в постоянном контакте, особенно если состояние пациента вызывает неоднозначное толкование. Рекомендации невролога, касающиеся дополнительных методов обследования и консультаций специалистов другого профиля, должны выполняться, даже если ортопеду это не всегда представляется целесообразным.
2,3 Лабораторная диагностика.
• Рекомендуется при проведении амбулаторного и стационарного консервативного лечения назначать клинические, биохимические и иные исследования в соответствии с имеющимися клиническими проявлениями вертебральной и вневертебральной патологии [11].Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
• Рекомендуется при подготовке и проведении хирургического лечения выполнять лабораторные тесты, включающие общие анализы крови и мочи, биохимические показатели крови (общий белок, альбумин, мочевина, креатинин, аланинаминотрансфераза, аспартатаминотрансфераза, электролиты, свертывающая система), тесты на сифилис, вирусы гепатитов и иммунодефицита человека, определение группы крови и резус-фактора [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
• Рекомендуется при наличии показаний (дополнительные рекомендации генетика, иммунолога, эндокринолога, педиатра, терапевта, анестезиолога-реаниматолога и других врачей-специалистов) расширять объем лабораторной диагностики [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
2,4 Инструментальная диагностика.
• Рекомендуется на всех этапах наблюдения пациента проводить визуализацию патологии позвоночника (спондилография, компьютерная томография, магнитно-резонансная томография, компьютерно-оптическая топография) [11, 12].Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1а).
Комментарии. Основу инструментального обследования пациента с деформацией позвоночного столба составляет лучевая диагностика.
• Рекомендуется в стандартном плане предоперационного обследования обязательно проводить рентгенографию органов грудной клетки, электрокардиографию, эхокардиографию, спирографию [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
• Рекомендовано для исключения сочетанной патологии проводить ультразвуковые исследования (органов брюшной полости, мочевыводящей системы, сосудов нижних конечностей), другие исследования почек и мочевого пузыря, а детям старше 12 лет - фиброэзофагогастродуоденоскопию [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
Комментарии. Необходимо учитывать нередкое сочетание деформации позвоночника, особенно врожденных, с патологией элементов мочевыводящей системы. Ультразвуковое исследование почек и внутривенная пиелография дают достаточно информации, могущей повлиять на решение ортопеда при планировании оперативного вмешательства.
Рентгенконтрастное и ультразвуковое исследование желудочно-кишечного тракта выполняется только по показаниям. Таким показанием может служить, например, сдавление двенадцатиперстной кишки сосудом с развитием т.н. cast-синдрома.
• Рекомендовано при наличии показаний проводить нейрофизиологические исследования, миелографию [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
Комментарии. Как самостоятельный метод исследования миелография применяется чаще всего в тех случаях, когда недоступна магнитно-резонансная томография.
• Рекомендована спондилография грудного и поясничного отделов позвоночника в двух стандартных проекциях в положении стоя [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1а).
Комментарии. Только этот метод дает возможность оценить истинную величину деформации во фронтальной и сагиттальной плоскостях. Спондилограммы, выполненные в положении лежа, неинформативны, так как отсутствие воздействия массы тела на деформацию позвоночника приводит к уменьшению последней из-за частичного устранения так называемой функциональной составляющей. На спондилограммах грудной и поясничный отделы должны быть «захвачены» полностью - от Th1 до S1 позвонка. Крайне желательно, чтобы все позвонки на этом протяжении были отражены на одной пленке. Современные рентгеновские аппараты позволяют получать такие спондилограммы, используя так называемый «степовый» режим. В ином случае приходится склеивать прозрачным скотчем спондилограммы различных отделов позвоночника для получения целостной картины. При выполнении обзорных спондилограмм желательно использование рентгеноконтрастного отвеса для облегчения последующего изучения снимков.
Анализ рентгенограмм.
Рентгенографическое обследование дает возможность оценить деформацию позвоночника по целому ряду параметров. В первую очередь речь идет об этиологии. Наличие врожденных аномалий позвонков (клиновидные позвонки и полупозвонки, нарушения сегментации) и ребер (синостозы, недоразвитие) указывают на врожденный характер деформации. Короткая грубая дуга заставляет думать о нейрофиброматозе, а протяженная пологая дуга - о нейромышечной этиологии сколиоза. В свою очередь, отсутствие этих и других изменений указывает на то, что сколиоз скорее всего идиопатический.
Далее определяется тип сколиотической деформации ( см классификацию в главе II) по локализации ее вершины, сторона выпуклости, границы и, наконец, производятся измерения, позволяющие характеризовать деформацию с количественной точки зрения.
Сколиоз - трехмерная деформация позвоночника, поэтому измеряются величина сколиотического (фронтальная плоскость), кифотического или лордотического (сагиттальная плоскость) и ротационного (горизонтальная плоскость) компонентов деформации.
Фронтальная плоскость. Определение величины сколиотического компонента деформации во всем мире производится в соответствии с методом сobb J.R., описанным в 1948 году [13]. Первый этап - локализация концевых позвонков сколиотической дуги. Все позвонки, включенные в дугу, кроме апикального, наклонены либо в сторону вогнутости деформации (краниальнее апикального позвонка), либо в сторону ее выпуклости (каудальнее апикального позвонка). Вершинный или апикальный позвонок расположен горизонтально. В случае, когда вершина деформации приходится не на тело позвонка, а на межпозвонковое пространство, все позвонки находятся в положении наклона. Концевым называется позвонок, являющийся последним из числа наклоненных. Если замыкательные пластинки тел двух позвонков на конце дуги строго параллельны друг другу, концевым считается тот, который расположен дальше от вершины. В переходной зоне между первичной и компенсаторной дугами межпозвонковое пространство каудальнее концевого позвонка может быть ограничено параллельными замыкательными пластинками. В других случаях нижний концевой позвонок краниальной дуги может быть одновременно верхним концевым позвонком каудального противоискривления.
Второй этап при использовании метода сobb - проведение на спондилограмме прямых линий, на пересечении которых формируется искомый угол. Первая линия проводится строго по ходу краниальной замыкательной пластинки верхнего концевого позвонка, вторая - по ходу каудальной замыкательной пластинки нижнего концевого позвонка. В тех случаях, когда замыкательные пластинки в силу особенностей анатомии или послеоперационных изменений визуализируются плохо, допустимо проведение указанных линий через верхние или нижние края теней корней дуг. Пересечение их в пределах стандартной пленки возможно лишь при грубых сколиотических деформациях, в других случаях линии пересекаются за пределами пленки, и чтобы получить возможность измерить угол сколиотической дуги, необходимо восстановить перпендикуляры к обеим линиям. В соответствии с законами геометрии угол на пересечении этих перпендикуляров также будет характеризовать величину сколиотической дуги. Третий этап - измерение полученного угла и занесение результата на рентгенограмму и в историю болезни.
Сагиттальная плоскость. Величина грудного кифоза и поясничного лордоза определяются также в соответствии с методом сobb. Однако имеются особенности, диктуемые характером патологии. Если исследуется профильная спондилограмма больного сколиозом вне зависимости от его этиологии необходимо измерять величину искривления всего грудного отдела позвоночника - от Th1 до Th12. Правда, это не всегда выполнимо, так как верхнегрудные позвонки на профильной спондилограмме обычно закрыты тенью головок плечевых костей. Вполне допустимо измерение на протяжении от Th4 до Th12.
Важно, чтобы все измерения у данного конкретного больного производились на одних и тех же уровнях, иначе невозможно будет говорить о достоверности отмечаемых изменений - увеличения или уменьшения кифоза. Через краниальную замыкательную пластинку верхнего концевого позвонка и каудальную замыкательную пластинку нижнего концевого позвонка проводятся прямые линии, на пересечении которых формируется угол, характеризующий величину деформации. При небольших кифозах линии пересекаются за пределами рентгенограммы и в таких случаях, как и при измерении сколиотической дуги, следует восстановить перпендикуляры к основным линиям и определять угол деформации в точке их пересечения. При документировании полученных результатов целесообразно при наличии кифотической деформации снабжать показатель знаком «+», а лордотической - «-». Что касается измерения параметров пояничного лордоза, то его величина измеряется от L1 до S1 позвонка.
Особая ситуация возникает в случае островершинного или пологого кифоза с развитием компенсаторных противоискривлений в сагиттальной плоскости - например, при врожденных кифотических деформациях. Определение концевых позвонков проводится по тому же принципу, что и при сколиозе - необходимо найти краниальный и каудальный позвонки, наиболее наклоненные в сторону вогнутости деформации, то есть, вентрально. Совершенно ясно, что использование в качестве концевых позвонков стандартных Th1 (Th4) и Th12 приведет к грубому искажению результата.
Как обзорные, так и функциональные спондилограммы подвергаются измерениям по единой методике с использованием одних и тех же точек отсчета.
Горизонтальная плоскость. Деформация позвоночного столба в горизонтальной плоскости, то есть ротация позвонков вокруг вертикальной оси, является основным компонентом механогенеза идиопатического сколиоза. Она максимально выражена на уровне апикального позвонка и прогрессивно уменьшается в направлении обоих концевых позвонков дуги. Наиболее ярким рентгенографическим проявлением ротации является изменение расположения теней корней дужек вершинного позвонка на фасной спондилограмме. В норме, при отсутствии ротации, эти тени расположены симметрично относительно средней линии тела позвонка и его боковых краеобразующих. Проблемой количественного определения ротации занимались многие исследователи, но наиболее часто применяемыми являются методы Nash с.L., Moe J.H. [14] и R. Perdriolle [15]. В соответствии с предложением Nash и Moe определяется степень ротации - от 0 до IV. Нулевая степень ротации практически соответствует норме, когда тени корней дужек симметричны и расположены на одинаковых расстояниях от боковых замыкательных плостинок тела позвонка. При I степени ротации корень дужки на выпуклой стороне сколиотической дуги смещается в сторону вогнутости и занимает положение, асимметричное относительно соответствующей замыкательной пластинки и корня противоположной дужки. При III степени корень дужки, соответствующий выпуклой стороне деформации, расположен в проекции середины тени тела позвонка, а при ротации II степени - занимает промежуточное положение между I и III степенями. Крайняя степень ротации (IV) характеризуется смещением тени корня дужки выпуклой стороны дуги за среднюю линию тела позвонка - ближе к медиальной боковой замыкательной пластинке.
Более точное определение степени ротации дает методика Perdriolle, предполагающая использование специальной линейки - торсиометра. Предварительно следует определить наибольший вертикальный диаметр тени корня дужки, соответствующей выпуклой стороне деформации (В). Далее маркируются точки (А и А1), расположенные на высоте «талии» тела позвонка медиально и латерально. Торсиометр накладывается на спондилограмму таким образом, чтобы точки А и А1 располагались на краях линейки. Остается определить, с какой из линий шкалы торсиометра совпадает максимальный вертикальный диаметр тени корня дужки (В).
При обнаружении аномалий развития позвонков и ребер необходима их идентификация и локализация. Все позвонки - как комплектные, так и сверхкомплектные - следует пронумеровать в краниокаудальном направлении, определить характер аномалии и уточнить соответствие ребер позвонкам и полупозвонкам, в случае синостозирования ребер - какие из них блокированы. Нумерация позвонков обязательна не только при наличии врожденных аномалий, но абсолютно во всех случаях, причем в краниокаудальном направлении. Пренебрежение этим правилом неизбежно приведет к ошибкам при планировании и выполнении оперативного вмешательства. Например, наличие переходного L6 позвонка обязательно должно учитываться при определении нижней границы зоны спондилодеза, в противном случае есть риск развития в послеоперационном периоде дисбаланса туловища или раннего болевого синдрома.
• Рекомендовано применение функциональной рентгенографии и специальных укладок для расширения общего представления о деформации позвоночника, подвижности отдельных позвоночных для оценки степени мобильности позвоночника в области первичной и вторичной дуг [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1а).
Комментарии. Рентгенограммы с боковыми наклонами выполняются в положении больного на спине. Наклоны выполняются больным активно в сторону выпуклости основной и компенсаторных дуг отдельно. Например, если имеется правосторонняя грудная дуга с поясничным противоискривлением, больной должен выполнить максимально возможный активный наклон грудного отдела позвоночника вправо, а поясничного - влево. Обе спондилограммы тщательно маркируются. Второй вариант исследования мобильности позвоночника при сколиозе - тракционные спондилограммы. Больной лежит на спине, два лаборанта осуществляют тягу - за голени и за петлю Глиссона. Снимок выполняется в момент максимальной тракции. Оба метода (боковые наклоны и тракция) не должны противопоставляться друг другу.
Функциональная спондилография в боковой проекции выполняется в тех случаях, когда необходимо выяснить степень мобильности кифотической деформации. Больного укладывают на спину, под областью вершины кифоза помещают мешок с песком высотой 10 см и шириной 15-20 см Важно, чтобы больной хорошо расслабился. Если нужно определить степень мобильности позвоночника при наличии гиперлордоза, снимок выполняется в положении активной максимальной флексии. Спондилограммы поясничного отдела позвоночника в положении флексии и экстензии выполняются для уточнения состояния поясничных межпозвонковых дисков при планировании протяженности зоны спондилодеза у больного сколиозом.
Особые укладки.
Спондилограммы в косых проекциях (справа и слева в 3/4) используются при оценке состояния межсуставной части дужки поясничного позвонка в случае спондилолиза или спондилолистеза. В грудном отделе рентгенограммы в косых проекциях помогают более точно оценить состояние костных масс после операции спондилодеза. Так называемые прицельные спондилограммы дают возможность уточнить локальные анатомические особенности двигательного позвоночного сегмента. При наличии аномалий пояснично-крестцового отдела позвоночника используется укладка Ferguson. В положении больного на спине тубус рентгеновского аппарата наклоняется в краниальном направлении (на 30° у мужчин и 35° у женщин), при этом луч проходит в плоскости диска L5-S1, и становятся хорошо видны особенности анатомии этого сочленения. Эти рентгенограммы следует делать, имея на то очень серьезные основания, так как облучение органов малого таза относительно велико. При тяжелых сколиотических деформациях (обычно более 100°) стандартная переднезадняя проекция не дает возможности оценить истинную величину дуги из-за выраженной торсии позвонков. Возникает деформация в сагиттальной плоскости, которая внешне выглядит как кифоз, хотя таковой не является, так как это - результат торсии. Если «устранить» торсию, сколиотическая дуга окажется большей, чем представляется на переднезадней спондилограмме. Получить рентгенографическое отображение истинной дуги можно, поместив кассету параллельно медиальному краю реберного горба, а луч направив перпендикулярно плоскости кассеты. На спондилограмме получается отображение истинной сколиотической деформации.
У больных сколиозом стандартно выполняется тангенциальная рентгенография реберного горба. Больной наклоняется вперед, а луч направляется вдоль плоскости его спины, в результате чего на рентгенограмме отражается форма ребер на вершине горба и взаиморасположение ребер правой и левой половин грудной клетки. Рентгенография реберного горба выполняется перед корригирующим вмешательством на позвоночнике или торакопластикой, а также в послеоперационном периоде для оценки достигнутого результата. Метод может быть заменен компьютерной томографией туловища в аксиальной плоскости.
• Рекомендована томография (ламинография) для уточнения особенности анатомического строения костных структур, недостаточно визуализируемых на обычных спондилограммах, для оценки «качества» костного блока после операции спондилодеза [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1а).
• Рекомендована магнитно-резонансная томография для оценки состояния межпозвонковых дисков и содержимого позвоночного канала [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1а).
Комментарии. Дополнительную ценность МРТ-исследованию придает то обстоятельство, что интересующий хирурга анатомический объект может изучаться в любой плоскости. Магнитно-резонансная томография должна быть рутинным методом в специализированной вертебрологической клинике. При идиопатических сколиозах подростков, особенно запущенных, важно знать положение дурального мешка относительно стенок позвоночного канала на вершине деформации. Во всех случаях ювенильного сколиоза, при протяженных левосторонних идиопатических деформациях, при малейших проявлениях неврологического дефицита исследование содержимого позвоночного канала обязательно. То же самое относится к врожденным деформациям позвоночника, учитывая высокий процент сосуществования внеканальных аномалий развития с внутриканальными (диастематомиелия и другие). Если у больного выявлена клиника компрессии спинного мозга, МРТ позволяет уточнить ее причину, что бывает достаточно просто, если речь идет о «чистом» кифозе. Большой сколиотический компонент усложняет картину, и в этих случаях бывает полезным сочетание МРТ с миелографией.
• Рекомендована рентгеновская компьютерная томография (сокращенно: КТ, или РКТ, или МСКТ) для лучшего дифференцирования костных структур, паравертебральных мягких тканей, интраспинальных структур и эпидуральных тканей [11, 12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1а).
Комментарии. Рентгеновская компьютерная томография (КТ, или РКТ, или МСКТ) или просто компьютерная томография - томографический метод исследования внутренних органов человека с использованием рентгеновского излучения. Метод основан на измерении и сложной компьютерной обработке разности ослабления рентгеновского излучения различными по плотности тканями.
Первые два поколения компьютерных томографов были вытеснены в конце 1970-х годов томографами III и IV поколений, которые используются и ныне. В томографах III поколения рентгеновская трубка и совокупность детекторов синхронно вращаются вокруг пациента. Массив детекторов покрывает полную ширину веерообразного пучка излучения. Это привело к тому, что одну томограмму стало возможным получить за 3-5 сек при обороте системы трубка-детекторы на 360°. Качество изображения значительно улучшилось, и стало возможным обследование внутренних органов.
В томографах IV поколения элементы детекторов покрывают полный круг, окаймляя отверстие томографа, и остаются неподвижными во время сканирования. Вокруг пациента вращается только рентгеновская трубка что позволяет уменьшить время получения томограммы до 1-1,5 сек при повороте трубки на 360°. Это, а также сбор информации под разными углами увеличивает объем получаемых сведений при уменьшении затрат времени на томограмму.
Спиральная КТ используется в клинической практике с 1988 г. Спиральное сканирование заключается в одновременном выполнении двух действий: непрерывного вращения источника - рентгеновской трубки, генерирующей излучение, вокруг тела пациента и непрерывного поступательного движения стола с пациентом вдоль продольной оси сканирования Z через апертуру. В этом случае траектория движения рентгеновской трубки, относительно оси Z - направления движения стола с телом пациента, примет форму спирали.
В отличие от последовательной КТ скорость движения стола с телом пациента может принимать произвольные значения, определяемые целями исследования. Чем выше скорость движения стола, тем больше протяженность области сканирования. Важно то, что длина пути стола за один оборот рентгеновской трубки может быть в 1,5-2 раза больше толщины томографического слоя без ухудшения пространственного разрешения изображения. Технология спирального сканирования позволила значительно сократить время, затрачиваемое на КТ-исследование и существенно уменьшить лучевую нагрузку на пациента.
Многослойная мультиспиральная КТ (МСКТ); синонимы: КТ с множественными рядами детекторов, объемная КТ, была впервые представлена в 1992 г. Принципиальное отличие МСКТ томографов от спиральных томографов предыдущих поколений в том, что по окружности гентри расположены не один, а два и более ряда детекторов. Для того, чтобы рентгеновское излучение могло одновременно приниматься детекторами, расположенными на разных рядах, была разработана новая - объёмная геометрическая форма пучка. В 1992 г. появились первые двухсрезовые (двуспиральные) МСКТ томографы с двумя рядами детекторов, а в 1998 г. - четырёхсрезовые (четырёхспиральные), с четырьмя рядами детекторов соответственно. Кроме вышеотмеченных особенностей, было увеличено количество оборотов рентгеновской трубки с одного до двух в секунду. Таким образом, четырёхспиральные МСКТ томографы пятого поколения на сегодняшний день в восемь раз быстрее, чем обычные спиральные КТ томографы четвертого поколения. В 2004-2005 гг. были представлены 32-, 64- и 128-срезовые МСКТ томографы, в том числе - с двумя рентгеновскими трубками. Сегодня же в некоторых больницах уже имеются 320-срезовые компьютерные томографы. Эти томографы, впервые представленные в 2007 г., являются новым витком эволюции рентгеновской компьютерной томографии. Они позволяют не только получать изображения, но и дают возможность наблюдать почти что «в реальном» времени физиологические процессы, происходящие в головном мозге и в сердце. Особенностью подобной системы является возможность сканирования целого органа (сердце, суставы, головной мозг ) за один оборот лучевой трубки, что значительно сокращает время обследования.
При КТ исследовании позвоночника легко дифференцируются костные и паравертебральные мягкие ткани, выявляются интраспинальные структуры и эпидуральные ткани. С помощью КТ диагностируются врожденные, травматические и дегенеративные стенозы позвоночного канала, устанавливается степень сдавления спинного мозга. КТ позволяет получить изображение в аксиальной плоскости, показать связь мягкотканых и костных структур, а также выявить незначительные изменения показателей плотности изучаемых структур. При исследовании костной системы КТ дает возможность детализировать изменения структуры костной ткани.
• Рекомендовано компьютерно-оптическое топографическое исследование (КОМОТ) [11,12].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1b).
Комментарии. В Новосибирском НИИТО в 1994 г. был разработан метод компьютерной оптической топографии, основанный на проецировании полос и пространственном детектировании фазы и создана первая отечественная оптико-электронная топографическая система - ТОДП, которая прошла клинические испытания и допущена МЗ РФ к медицинской практике* [16]. ТОДП обеспечивает бесконтактное дистанционное определение формы дорсальной поверхности туловища пациента на основе проецирования полос и компьютерной обработки цифровых изображений.
Пациент при обследовании устанавливается спиной к телевизионной камере и расположенному сбоку от нее проектору. С помощью последнего на дорсальную поверхность туловища больного проецируют изображение системы прямолинейных эквидистантных полос, форма которых изменяется пропорционально рельефу обследуемой поверхности. С помощью телевизионной камеры производится съемка этого изображения и ввод его в цифровом виде в компьютер. Метод неинвазивный, абсолютно безвредный для больного, но в то же время высокоинформативен. Будучи разработан для скрининговых обследований больших групп населения, он показал себя чрезвычайно эффективным при оценке результатов хирургической коррекции деформаций позвоночника различной этиологии. Дополнительно объективизировать результат коррекции деформации позвоночника с точки зрения нормализации функции локомоции и восстановления баланса туловища можно при наличии биомеханической лаборатории, оценивающей особенности походки больного в до- и послеоперационном периоде.
Дополнительно объективизировать результат коррекции деформации позвоночника с точки зрения нормализации функции локомоции и восстановления баланса туловища можно при наличии биомеханической лаборатории, оценивающей особенности походки больного в до- и послеоперационном периоде.
2,5 Иная диагностика.
• Рекомендуется анкетировать пациентов в связи с хирургическим лечением и оценивать динамику получаемых результатов [17].Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2b).
Комментарии. Проблема оценки результатов оперативного лечения деформаций позвоночника упирается в сложность установления критериев, объективно отражающих исход одновременно психосоматического и соматопсихического заболевания - сколиоза. Оценка результатов оперативного лечения, особенно в отдаленные сроки, позволяет выделить наиболее эффективные методы лечения и определить причины неудачных исходов.
Опросник SRS (Приложение Г2) был разработан для оценки и сравнения результатов оперативного лечения пациентов со сколиотической деформацией позвоночника. Он также позволяет выделить параметры, которые в большей степени влияют на удовлетворенность результатами лечения. SRS-24 анкета включает в себя 24 вопроса по 7 областям (доменам): боль в спине боль в спине (вопросы 1, 2, 3, 6, 8, 11, 18), общий внешний вид (вопросы 5, 14, 15), внешний вид после операции (вопросы 19, 20, 21), функция после операции (вопросы 16, 17), общая активность (вопросы 7, 12, 13), профессиональная активность (вопросы 4, 9, 10), удовлетворенность результатами оперативного лечения (вопросы 22, 23, 24). Каждый вопрос оценивается по 5-балльной системе - от 1 (как наихудший) до 5 (как наилучший вариант).
Применение анкеты SRS в последние годы повсеместно расценивается как стандартный компонент послеоперационного обследования больных с деформациями позвоночника различной этиологии. Основное достоинство метода - возможность сравнения результатов, полученных с применением различных эндокорректоров либо одного и того же инструментария, использованного в различных клиниках. Однако, изучение литературных данных не позволило обнаружить исследования, в которых результаты анкетирования сопоставлялись бы с иными методами, кроме рентгенографии. В предоперационном периоде анкетирование не используется.
|
|
Лечение
3,1 Консервативное лечение.
• Рекомендуется, независимо от планирования хирургического лечения и применения корсетотерапии, проводить комплексное немедикаментозное консервативное лечение, направленное на предупреждение дальнейшего прогрессирования деформации, укрепление мышечного корсета, улучшение функции внешнего дыхания и состояния сердечнососудистой системы (рациональный ортопедический и двигательный режим, адекватное питание, общеукрепляющие и закаливающие процедуры, физические упражнения, гидрокинезотерапию, массаж, электростимуляцию мышц) [11].Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2а).
Комментарии. Консервативное медикаментозное лечение, физиотерапия не имеют самостоятельного значения в лечении деформаций позвоночника и применяются в комплексной реабилитации или как симптоматическое лечение.
Консервативное лечение предназначено:
- Сдержать усугубление деформации позвоночника на ранних стадиях и тем самым даже избежать хирургического лечения;
- Предупредить дальнейшее прогрессирование деформации, нарушений функций внешнего дыхания и сердечнососудистой системы, обеспечивая благоприятный фон при проведении хирургического лечения;
- Быть частью «образа жизни» для прооперированных пациентов и пациентов с деформацией позвоночника, которым хирургическое лечение не показано.
• Рекомендовано контролировать наблюдение и лечение пациента у врачей других специальностей для достижения компенсации в соматическом статусе [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендуется создание рациональной ортопедической среды [12].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2а).
Комментарии. Под рациональной ортопедической средой подразумевается соответствующий двигательный режим, чередующийся с ЛФК и «отдыхом позвоночника», питание, общеукрепляющие и закаливающие процедуры. В качестве примера можно привести работу Новосибирской специализированной школы № 133, где учебные кабинеты оборудованы не партами, а кушетками. На протяжении дня медицинский персонал следит за соблюдением ортопедического режима, выполнением упражнений ЛФК; дети получают массаж и комплексные курсы реабилитации. Школа работает, в том числе и в режиме интерната.
• Рекомендовано применять корсетотерапию как самостоятельное лечение, так и для сдерживания прогресса деформации позвоночника до оптимального, с точки зрения хирургического лечения, завершения формирования скелета [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Комментарии. В комплексе консервативной терапии большинства деформаций позвоночника основное место занимает корсетотерапия. Это определяет существование в мире множества корригирующих конструкций. Самыми известными и широко применяемыми являются корсеты Милвоки и Бостонская корсетная система. Однако они имеют значительные конструктивные недостатки, которые снижают эффективность коррекции и создают неудобства при эксплуатации: корригирующее воздействие лишь в одной плоскости; невозможность воздействия на ротационный компонент деформации, нелокализованное приложение корригирующих усилий на деформацию, деформирующее воздействие на нижнюю челюсть, тракционное воздействие на шейный отдел позвоночника, невозможность самообслуживания, ограничение двигательной активности пациента.
Конструкция корригирующего корсета типа Шено исключает эти недостатки и позволяет повысить эффективность корсетотерапии, снижая количество больных, нуждающихся в оперативном лечении и процент инвалидизации при деформациях позвоночника у детей; имеет ряд преимуществ:
- воздействие корригирующей нагрузки одновременно в трех плоскостях - во фронтальной, сагиттальной и горизонтальной, что позволяет предотвратить перераспределение деформации из одной плоскости в другую;
- воздействие на ротационную компоненту деформации асимметричной деротирующей нагрузкой;
- локализованное приложение корригирующих усилий на область вершины и основания деформации, что делает возможной коррекцию даже самых «коротких» сколиотических дуг;
- исключение воздействия верхней опоры корсета на плечевой пояс, шейный отдел позвоночника и череп, что позволяет избежать таких осложнений, как деформация нижней челюсти, дегенеративные изменения в шейном отделе позвоночника и так далее;
- размеры корсета в целом практически не ограничивают двигательную активность пациента;
- легкость эксплуатации корсета пациентом (снимается и надевается ребенком дошкольного возраста без посторонней помощи) [18].
Показания к использованию корригирующего корсета:
1. Идиопатический прогрессирующий сколиоз IV степени (для сдерживания развития деформации до возраста завершения формирования скелета, оптимального с точки зрения хирургического лечения);
2. Симптоматический сколиоз (при генетических синдромах: Марфана, Элерса-Данлоса, нейрофиброматозе и так далее).
Противопоказания к использованию корсета:
1. Хронические соматические заболевания в стадии декомпенсации;
2. Инфекционные заболевания;
3. Патология кожных покровов в местах соприкосновения с корсетом;
4. Неврологическая патология с двигательными нарушениями;
5. Психические заболевания в стадии обострения.
Технология применения корсетотерапии.
Перед применением корсета проводится осмотр врачом травматологом-ортопедом, рентгенологическое исследование позвоночника в 2-х проекциях, обследование на компьютерном оптическом топографе.
Порядок надевания корсета строго регламентирован. Корсет носится круглосуточно, снимается для проведения гигиенических мероприятий, лечебных процедур, не более чем на 40-50 минут подряд. Таким образом, пациент находится в корсете не менее 20 часов в сутки.
Условия корсетотерапии:
• ежедневные занятия ЛФК;
• массаж, аппаратная физиотерапия курсами 2- 3 раз в год;
• обязательное топографическое обследование;
• рентгенологический контроль;
• Строгое соблюдение режима ношения корсета;
• Периодические осмотры травматологом-ортопедом с антропометрией не реже 1 раза в 4 месяца.
При корсетотерапии возможно развитие некоторых осложнений. Образование мацераций, гнойников в местах потертостей от ремней устраняется путем временного прекращения корсетотерапии и обработки кожных покровов антисептиками. Возникновение болей в области ребер и грудины при неадекватном нагружении устраняется путем ослабления нагрузки. Снижение жизненной емкости легких компенсируется назначением дополнительных упражнений лечебной физкультуры и дыхательной гимнастики.
3,2 Хирургическое лечение.
• Рекомендуется проводить хирургическое лечение при условиях:- неэффективности консервативной терапии, бурном прогрессировании деформации позвоночника и наличии исходно грубых деформаций;
- применения дифференцированной хирургической тактики с минимальным захватом задних отделов позвоночника у детей с незрелой костной тканью (первых лет жизни);
- применения разрешенных в Российской Федерации металлоконструкций;
- предоперационного планирования;
- наличия специализированного ортопедического отделения, имеющего необходимые кадровые и материально-технические ресурсы [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Не рекомендуется проводить хирургическое лечение детям и подросткам при отсутствии условий для проведения:
- многоэтапных и ревизионных вмешательств;
- динамического наблюдения за пациентами и контроля их реабилитации [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Комментарии. Степень потенциального риска хирургического лечения - класс 3 - высокая степень риска (прямое (хирургическое) воздействие на органы и ткани организма).
Абсолютным противопоказанием к плановому хирургическому лечению является тяжелое общее состояние пациента, обусловленное нарушением функции жизненно-важных органов и систем (декомпенсация сердечнососудистой системы III , отсутствие резервов дыхания со снижением показателей жизненной емкости легких и форсированной жизненной емкости легких более 70% от возрастной нормы).
Относительными противопоказаниями к хирургическому лечению являются острые (хронические) заболевания или грубые врожденные изменения внутренних органов, требующие предварительной хирургической коррекции или проведения медикаментозной терапии, в том числе:
• острые инфекционные и паразитарные заболевания;
• патология сердца (врожденные нелеченые пороки сердца, сложные нарушения ритма сердечной деятельности);
• хронические заболевания дыхательной системы и врожденные пороки развития органов дыхания;
• заболевания печени (острые гепатиты, хронические гепатиты в стадии выраженной активности процесса);
• болезни крови (тромбоцитопении, тромбоцитопатии, тяжелые анемии);
• заболевания почек с явлениями почечной недостаточности;
• заболевания щитовидной железы (гипертиреоз, гипотиреоз);
• заболевания паращитовидных желез (гипопаратиреоз);
• патология надпочечников;
• онкологические заболевания.
Относительным противопоказанием являются также ранее проведенные одно- и многоэтапные операции на позвоночнике, особенно включавшие костную пластику с формированием протяженного костного блока (как дорсального, так и вентрального) и операции, осложнившиеся нагноением.
Виды хирургических технологий см в Приложении Г3.
|
|
Реабилитация и амбулаторное лечение
• Рекомендовано контролировать на всех этапах наблюдения наличие и соблюдение комплекса ортопедических назначений и немедикаментозного лечения для поддержания в оптимальном состоянии мышечного корсета [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано при наличии сопутствующей патологии проводить своевременные консультации специалистов и отслеживать выполнение их назначений [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано использовать в послеоперационном периоде технологии, способствующие своевременному заживлению операционной раны и препятствующие развитию инфекционных осложнений [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано избегать в отдаленном послеоперационном периоде значительных нагрузок на позвоночник (долгое сидение, стояние, ходьба, подъем тяжестей, наклоны и скручивание туловища, занятия контактными видами спорта) [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано в послеоперационном периоде физиотерапевтическое лечение: низкочастотная магнитотерапия на область позвоночника, ультразвуковые ингаляции (небулайзер) с лекарственными препаратами и электромиостимуляция мочевого пузыря и кишечника по показаниям. Лечебная гимнастика назначается с первых дней [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Комментарии: Цель ЛФК устранение возможных нарушений со стороны органов дыхания, сердечно-сосудистой системы и кишечника. Также назначается дыхательная гимнастика, направленная на улучшение вентиляции легких, увеличение газообмена, укрепление диафрагмы и других мышц, участвующих в дыхании (мышцы живота, чрезвычайно важных для формирования выдоха и эффективного кашля), межреберных мышц. Дыхательная гимнастика сочетается с элементами постурального масса грудной клетки. Вначале используются статические дыхательные упражнения, а с 3-5 дня присоединяются динамические дыхательные упражнения. Важным аспектом является ранняя вертикализация пациента. Для этого назначаются: массаж верхних и нижних конечностей, точечный массаж; проводятся упражнения для мелких и средних мышечных групп активно для профилактики гипотрофии мышц. После вертикализации упражнения направлены на адаптацию тела в пространстве, формирование постурального баланса в новых условиях, формирование правильного стереотипа движения. Используются специализированные тренажеры (баланс-вертикализатор, стабилометрическая платформа).
В ранний послеоперационный период (7-14 дней после радикальных вмешательств на позвоночнике) реабилитационные мероприятия проводятся с целью ранней двигательной активизации пациента, купирования болевого синдрома и стимуляции репаративных процессов в области раневого дефекта. Для оказания противоотечного и обезболивающего действия на область раны с первого дня после операции назначается криотерапия, осцилляторный массаж; со 2-го дня после полной остановки кровотечения возможно назначение низкоинтенсивной лазеротерапии, низкочастотной магнитотерапии, УВЧ-терапии. При выраженном болевом синдроме применяется транскраниальная электроанальгезия, импульсные токи (чрезкожная электронейростимуляция, диадинамические и синусоидальные модулированные токи), электрофорез ненаркотических анальгетиков, рефлексотерапия.
Восстановление двигательной активности начинается с первого дня с помощью пассивной гимнастики в постели, дыхательной гимнастики. Со второго дня после операции проводятся мероприятия по вертикализации и восстановлению походки с применением специальной лечебной гимнастики, вертикализаторов, а в последующем - балансировочных систем. При восстановлении физической активности показано ношение полужесткого корсета, обеспечивающего стабилизацию и разгрузку поврежденного ПДС.
В поздний послеоперационный период (от 2 до 8 недель после радикальных вмешательств на позвоночнике) целью реабилитационных мероприятий является восстановление двигательной активности в доступном объеме, формирование мышечного корсета и стимуляция метаболических процессов в тканях позвоночника.
Ведущее значение в этом периоде имеет лечебная физкультура, направленная на укрепление мышц спины, межлопаточной области, брюшного пресса, ягодиц, на формирование навыков правильной осанки, правильного стереотипа движения, а также обеспечивающая постизометрическую мышечную релаксацию. К занятиям специальной лечебной гимнастикой добавляются на специализированных тренажерах, тренировки на стабилометрической платформе. Занятия ЛФК комбинируются с методами физиотерапии, способствующими укреплению мышечного корсета - электростимуляцией мышц спины и ручным массажем. При сохранении болевого синдрома и неврологических двигательных расстройств в индивидуальную программу реабилитации включается рефлексотерапия (акупунктура, КВЧ-пунктура, электропунктура, фармакопунктура), функциональная электромиостимуляция, электрофорез импульсными токами.
С профилактической целью назначаются ультрафонофорез грязевого раствора, метаболических препаратов паравертебрально, низкочастотная магнитотерапия, лазеротерапия, бальнеотерапия и грязелечение.
Реабилитационные мероприятия в поздний послеоперационный период проводятся амбулаторно или в условиях санатория.
В качестве иллюстрации немедикаментозного сопровождения после операций на позвоночнике приводятся фрагменты из проекта стандарта специализированной, в том числе высокотехнологичной медицинской помощи из расчета до 60 койко-дней (табл. 1).
Таблица 1.
• Реабилитация немедикаментозными средствами проводится в комбинации с приемом нестероидных противовоспалительных препаратов, по показаниям назначаются глюкокортикоиды и плановая антибиотикопрофилактика. При наличии дооперационных неврологических двигательных нарушений комплексное восстановительное лечение дополняется препаратами, улучшающими нервно-мышечную проводимость [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано на амбулаторном этапе: лечебная физкультура с подбором индивидуально разработанных упражнений, массаж, занятия в бассейне. Амбулаторные курсы реабилитации рекомендуется проводить 3-4 раза в год [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано при наличии сопутствующей патологии проводить своевременные консультации специалистов и отслеживать выполнение их назначений [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано использовать в послеоперационном периоде технологии, способствующие своевременному заживлению операционной раны и препятствующие развитию инфекционных осложнений [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано избегать в отдаленном послеоперационном периоде значительных нагрузок на позвоночник (долгое сидение, стояние, ходьба, подъем тяжестей, наклоны и скручивание туловища, занятия контактными видами спорта) [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано в послеоперационном периоде физиотерапевтическое лечение: низкочастотная магнитотерапия на область позвоночника, ультразвуковые ингаляции (небулайзер) с лекарственными препаратами и электромиостимуляция мочевого пузыря и кишечника по показаниям. Лечебная гимнастика назначается с первых дней [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Комментарии: Цель ЛФК устранение возможных нарушений со стороны органов дыхания, сердечно-сосудистой системы и кишечника. Также назначается дыхательная гимнастика, направленная на улучшение вентиляции легких, увеличение газообмена, укрепление диафрагмы и других мышц, участвующих в дыхании (мышцы живота, чрезвычайно важных для формирования выдоха и эффективного кашля), межреберных мышц. Дыхательная гимнастика сочетается с элементами постурального масса грудной клетки. Вначале используются статические дыхательные упражнения, а с 3-5 дня присоединяются динамические дыхательные упражнения. Важным аспектом является ранняя вертикализация пациента. Для этого назначаются: массаж верхних и нижних конечностей, точечный массаж; проводятся упражнения для мелких и средних мышечных групп активно для профилактики гипотрофии мышц. После вертикализации упражнения направлены на адаптацию тела в пространстве, формирование постурального баланса в новых условиях, формирование правильного стереотипа движения. Используются специализированные тренажеры (баланс-вертикализатор, стабилометрическая платформа).
В ранний послеоперационный период (7-14 дней после радикальных вмешательств на позвоночнике) реабилитационные мероприятия проводятся с целью ранней двигательной активизации пациента, купирования болевого синдрома и стимуляции репаративных процессов в области раневого дефекта. Для оказания противоотечного и обезболивающего действия на область раны с первого дня после операции назначается криотерапия, осцилляторный массаж; со 2-го дня после полной остановки кровотечения возможно назначение низкоинтенсивной лазеротерапии, низкочастотной магнитотерапии, УВЧ-терапии. При выраженном болевом синдроме применяется транскраниальная электроанальгезия, импульсные токи (чрезкожная электронейростимуляция, диадинамические и синусоидальные модулированные токи), электрофорез ненаркотических анальгетиков, рефлексотерапия.
Восстановление двигательной активности начинается с первого дня с помощью пассивной гимнастики в постели, дыхательной гимнастики. Со второго дня после операции проводятся мероприятия по вертикализации и восстановлению походки с применением специальной лечебной гимнастики, вертикализаторов, а в последующем - балансировочных систем. При восстановлении физической активности показано ношение полужесткого корсета, обеспечивающего стабилизацию и разгрузку поврежденного ПДС.
В поздний послеоперационный период (от 2 до 8 недель после радикальных вмешательств на позвоночнике) целью реабилитационных мероприятий является восстановление двигательной активности в доступном объеме, формирование мышечного корсета и стимуляция метаболических процессов в тканях позвоночника.
Ведущее значение в этом периоде имеет лечебная физкультура, направленная на укрепление мышц спины, межлопаточной области, брюшного пресса, ягодиц, на формирование навыков правильной осанки, правильного стереотипа движения, а также обеспечивающая постизометрическую мышечную релаксацию. К занятиям специальной лечебной гимнастикой добавляются на специализированных тренажерах, тренировки на стабилометрической платформе. Занятия ЛФК комбинируются с методами физиотерапии, способствующими укреплению мышечного корсета - электростимуляцией мышц спины и ручным массажем. При сохранении болевого синдрома и неврологических двигательных расстройств в индивидуальную программу реабилитации включается рефлексотерапия (акупунктура, КВЧ-пунктура, электропунктура, фармакопунктура), функциональная электромиостимуляция, электрофорез импульсными токами.
С профилактической целью назначаются ультрафонофорез грязевого раствора, метаболических препаратов паравертебрально, низкочастотная магнитотерапия, лазеротерапия, бальнеотерапия и грязелечение.
Реабилитационные мероприятия в поздний послеоперационный период проводятся амбулаторно или в условиях санатория.
В качестве иллюстрации немедикаментозного сопровождения после операций на позвоночнике приводятся фрагменты из проекта стандарта специализированной, в том числе высокотехнологичной медицинской помощи из расчета до 60 койко-дней (табл. 1).
Таблица 1.
| Немедикаментозные методы профилактики, лечения и медицинской реабилитации при хирургическом лечении грубой ригидной деформации позвоночника | ||
| Наименование услуги (справочно) | УЧП* | УКП** |
| Психотерапия | 0,300 | 7,000 |
| Клинико-психологическая адаптация | 1,000 | 60,000 |
| Наложение корсета при патологии шейного отдела позвоночника | 0,050 | 1,000 |
| Наложение корсета при патологии грудного отдела позвоночника | 0,045 | 1,000 |
| Наложение корсета при патологии поясничного отдела позвоночника | 0,045 | 1,000 |
| Эластическая компрессия нижних конечностей | 0,500 | 60,000 |
| Электролимфодренаж при заболеваниях кожи и подкожной клетчатки | 0,100 | 10,000 |
| Электростимуляция мышц | 0,500 | 15,000 |
| Электрофорез лекарственных препаратов при костной патологии | 0,400 | 10,000 |
| Воздействие магнитными полями | 1,000 | 10,000 |
| Электростимуляция мочевого пузыря | 0,300 | 7,000 |
| Лечебная физкультура при заболеваниях позвоночника | 1,000 | 20,000 |
| Индивидуальное занятие лечебной физкультурой при заболеваниях позвоночника | 0,800 | 10,000 |
| Дыхательные упражнения дренирующие | 1,000 | 20,000 |
| Тренировка с биологической обратной связью по опорной реакции при заболеваниях позвоночника | 0,500 | 10,000 |
| Лечебная физкультура с использованием аппаратов и тренажеров при заболеваниях позвоночника | 0,500 | 10,000 |
| Массаж шеи | 0,600 | 10,000 |
| Массаж верхней конечности | 0,800 | 15,000 |
| Массаж нижней конечности | 0,800 | 15,000 |
| Массаж при заболеваниях позвоночника | 0,500 | 10,000 |
| Баланстерапия | 0,500 | 10,000 |
| *Усредненная частота предоставления **Усредненная кратность применения | ||
• Реабилитация немедикаментозными средствами проводится в комбинации с приемом нестероидных противовоспалительных препаратов, по показаниям назначаются глюкокортикоиды и плановая антибиотикопрофилактика. При наличии дооперационных неврологических двигательных нарушений комплексное восстановительное лечение дополняется препаратами, улучшающими нервно-мышечную проводимость [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
• Рекомендовано на амбулаторном этапе: лечебная физкультура с подбором индивидуально разработанных упражнений, массаж, занятия в бассейне. Амбулаторные курсы реабилитации рекомендуется проводить 3-4 раза в год [1,11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
|
|
Профилактика
• Рекомендуется проводить после завершающего этапа хирургического лечения через 6, 12, 24 и 36 месяцев провести по месту проведения операции контроль, включающий спондилографию, осмотр ортопеда, невролога, компьютерную топографию, фотографирование, заполнение анкеты SRS [11,12, 17].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Комментарии. Говорить о профилактике патологии уже при наличии грубой деформации позвоночника нельзя, но своевременное проведение консервативного лечения поможет избежать развития неврологических осложнений, ухудшения соматического статуса, инвалидизации. Диспансерное наблюдение детей в младшей возрастной группе от 1 до 14 лет необходимо осуществлять 1 раз в 6 месяцев. Это обусловлено высоким риском прогрессирования деформации в период активного роста. Своевременное выявление прогрессирования деформации может позволить максимально эффективно менять тактику лечения, например, дополнить консервативное лечение корсетотерапией, либо направить на хирургическое лечение, не допуская формирования грубых форм сколиоза. Для детей, взрослее 14 лет возможно наблюдение 1 раз в год, и даже реже, в случае отсутствия клинически значимого прогрессирования деформации. При формировании болевого синдрома пациент наблюдается и проходит амбулаторное лечение у невролога.
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Комментарии. Говорить о профилактике патологии уже при наличии грубой деформации позвоночника нельзя, но своевременное проведение консервативного лечения поможет избежать развития неврологических осложнений, ухудшения соматического статуса, инвалидизации. Диспансерное наблюдение детей в младшей возрастной группе от 1 до 14 лет необходимо осуществлять 1 раз в 6 месяцев. Это обусловлено высоким риском прогрессирования деформации в период активного роста. Своевременное выявление прогрессирования деформации может позволить максимально эффективно менять тактику лечения, например, дополнить консервативное лечение корсетотерапией, либо направить на хирургическое лечение, не допуская формирования грубых форм сколиоза. Для детей, взрослее 14 лет возможно наблюдение 1 раз в год, и даже реже, в случае отсутствия клинически значимого прогрессирования деформации. При формировании болевого синдрома пациент наблюдается и проходит амбулаторное лечение у невролога.
Дополнительно
• Рекомендуется продолжать, независимо от применяемых технологий лечения, на протяжении всей жизни наблюдение у профильных специалистов и консервативное лечение по поддержанию в оптимальном состоянии мышечного корсета [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2b).
Комментарии. При прогрессировании нелеченой деформации позвоночника высок риск развития грубых неврологических осложнений и ухудшения соматического статуса вплоть до глубокой инвалидизации. При минимальной травме может произойти «срезывание» спинного мозга костными структурами дестабилизированного позвоночника.
• Рекомендуется:
- учитывать топографо-анатомические особенности пораженного сегмента, корректно подбирать инструментарий, имплантаты и виды хирургического вмешательства, соблюдать правила асептики и антисептики на всех этапах лечения для профилактики хирургических осложнений [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Комментарии. Чаще всего можно предвидеть следующие типы осложнений:
• Повреждение твёрдой мозговой оболочки, послеоперационная ликворея. Методом профилактики послеоперационной ликвореи является тщательная герметизация твердой мозговой оболочки на заключительном этапе операции. В случае возникновения ликвореи в ближайшем послеоперационном периоде накладываются поздние швы на кожу, снятие их откладывается до формирования состоятельного рубца. При неэффективности указанных мероприятий, производится реоперация с целью тщательной герметизации ликворных пространств.
• Легкие неврологические осложнения (плекситы, невриты и так далее) требуют консервативного лечения.
• Углубление пареза конечностей, гипестезия, задержка мочеиспускания могут в редких случаях (менее 1%) возникать по следующим причинам:
• Нарушение кровообращения в спинном мозге на уровне конуса-эпиконуса. Во избежание нарушения кровообращения в спинном мозге в послеоперационном периоде больному требуются постоянный контроль гемодинамических параметров (артериальное давление, ЧСС) и минимальная тракция корешка и дурального мешка. При появлении гемодинамических изменений требуется их коррекция медикаментозными препаратами. В случае развития данных осложнений больному показано назначение сосудистых, ноотропных, антиоксидантных, нейрометаболических, антихолинэстеразных препаратов, коррекция гемодинамических показателей.
• Послеоперационный отек корешков спинного мозга. Для устранения послеоперационного отека спинного мозга пациентам назначается противоотечная терапия с применением глюкокортикоидов в дозировках, зависящих от клинической картины и возраста, и соматического состояния пациента.
• Эпидуральная гематома. Профилактикой образования гематом является тщательный гемостаз в ходе операции. Способ устранения сформировавшейся гематомы, вызывающей компрессию корешков спинного мозга - реоперация с целью удаления гематомы и проведения более тщательного гемостаза.
• Осложнения, связанные с имплантатами.
• Мальпозиция винтов и миграция межтеловых имлантатов. При данных осложнениях тактика ведении диктуется выраженностью клинико-рентгенологических проявлений. Некоторые ситуацию требуют ревизионного хирургического вмешательства с целью декомпрессии и восстановления желаемого сегментарного взаимоотношения в условиях фиксации. Методом профилактики данных осложнений является подбор достаточного размера имплантатов, интраоперационный рентген- или КТ-контроль.
• Нарушения целостности системы «эндокорректор-позвоночник». Сюда относятся переломы стержней, смещения крюков, переломы опорных костных структур. Осложнение требует повторного вмешательства с целью восстановления системы. Крюки повторно имплантируются на тот же или соседний уровень, с помощью коннекторов восстанавливается целостность стержней, восстанавливается утраченная коррекция.
• Перелом педикулы вследствие введения в нее винта не соответствующего размера. Способ устранения - переустановка винтов в другой смежный позвонок, позволяющий получить в дальнейшем надежную фиксацию.
• Переломы стержней особенно опасно в период до 4-5 месяцев после операции, когда еще нет костного сращения. Дестабилизация конструкции, фиксирующей позвоночник, может привести к развитию вторичной деформации позвоночного столба, нарастанию неврологических расстройств, появлению хронического болевого синдрома.
5. Инфекционные процессы в области хирургического вмешательства. Способы устранения - антибиотикотерапия с учетом чувствительности микрофлоры; при неэффективности и нагноении послеоперационной раны - проведение ревизии и санации раны на фоне продолжающейся антибиотикотерапии. В каждом конкретном случае решается вопрос о сохранении конструкции.
6. Гематома вследствие продолжающегося кровотечения или неэффективности дренирования раны в послеоперационном периоде. Способы устранения - опорожнение гематомы, в случае продолжающегося кровотечения - ревизия раны и гемостаз.
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2b).
Комментарии. При прогрессировании нелеченой деформации позвоночника высок риск развития грубых неврологических осложнений и ухудшения соматического статуса вплоть до глубокой инвалидизации. При минимальной травме может произойти «срезывание» спинного мозга костными структурами дестабилизированного позвоночника.
• Рекомендуется:
- учитывать топографо-анатомические особенности пораженного сегмента, корректно подбирать инструментарий, имплантаты и виды хирургического вмешательства, соблюдать правила асептики и антисептики на всех этапах лечения для профилактики хирургических осложнений [11].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2а).
Комментарии. Чаще всего можно предвидеть следующие типы осложнений:
• Повреждение твёрдой мозговой оболочки, послеоперационная ликворея. Методом профилактики послеоперационной ликвореи является тщательная герметизация твердой мозговой оболочки на заключительном этапе операции. В случае возникновения ликвореи в ближайшем послеоперационном периоде накладываются поздние швы на кожу, снятие их откладывается до формирования состоятельного рубца. При неэффективности указанных мероприятий, производится реоперация с целью тщательной герметизации ликворных пространств.
• Легкие неврологические осложнения (плекситы, невриты и так далее) требуют консервативного лечения.
• Углубление пареза конечностей, гипестезия, задержка мочеиспускания могут в редких случаях (менее 1%) возникать по следующим причинам:
• Нарушение кровообращения в спинном мозге на уровне конуса-эпиконуса. Во избежание нарушения кровообращения в спинном мозге в послеоперационном периоде больному требуются постоянный контроль гемодинамических параметров (артериальное давление, ЧСС) и минимальная тракция корешка и дурального мешка. При появлении гемодинамических изменений требуется их коррекция медикаментозными препаратами. В случае развития данных осложнений больному показано назначение сосудистых, ноотропных, антиоксидантных, нейрометаболических, антихолинэстеразных препаратов, коррекция гемодинамических показателей.
• Послеоперационный отек корешков спинного мозга. Для устранения послеоперационного отека спинного мозга пациентам назначается противоотечная терапия с применением глюкокортикоидов в дозировках, зависящих от клинической картины и возраста, и соматического состояния пациента.
• Эпидуральная гематома. Профилактикой образования гематом является тщательный гемостаз в ходе операции. Способ устранения сформировавшейся гематомы, вызывающей компрессию корешков спинного мозга - реоперация с целью удаления гематомы и проведения более тщательного гемостаза.
• Осложнения, связанные с имплантатами.
• Мальпозиция винтов и миграция межтеловых имлантатов. При данных осложнениях тактика ведении диктуется выраженностью клинико-рентгенологических проявлений. Некоторые ситуацию требуют ревизионного хирургического вмешательства с целью декомпрессии и восстановления желаемого сегментарного взаимоотношения в условиях фиксации. Методом профилактики данных осложнений является подбор достаточного размера имплантатов, интраоперационный рентген- или КТ-контроль.
• Нарушения целостности системы «эндокорректор-позвоночник». Сюда относятся переломы стержней, смещения крюков, переломы опорных костных структур. Осложнение требует повторного вмешательства с целью восстановления системы. Крюки повторно имплантируются на тот же или соседний уровень, с помощью коннекторов восстанавливается целостность стержней, восстанавливается утраченная коррекция.
• Перелом педикулы вследствие введения в нее винта не соответствующего размера. Способ устранения - переустановка винтов в другой смежный позвонок, позволяющий получить в дальнейшем надежную фиксацию.
• Переломы стержней особенно опасно в период до 4-5 месяцев после операции, когда еще нет костного сращения. Дестабилизация конструкции, фиксирующей позвоночник, может привести к развитию вторичной деформации позвоночного столба, нарастанию неврологических расстройств, появлению хронического болевого синдрома.
5. Инфекционные процессы в области хирургического вмешательства. Способы устранения - антибиотикотерапия с учетом чувствительности микрофлоры; при неэффективности и нагноении послеоперационной раны - проведение ревизии и санации раны на фоне продолжающейся антибиотикотерапии. В каждом конкретном случае решается вопрос о сохранении конструкции.
6. Гематома вследствие продолжающегося кровотечения или неэффективности дренирования раны в послеоперационном периоде. Способы устранения - опорожнение гематомы, в случае продолжающегося кровотечения - ревизия раны и гемостаз.
Критерии оценки качества медицинской помощи
Критерии качества (табл. 2) применяются в целях оценки своевременности ее оказания, правильности выбора методов профилактики, диагностики, лечения и реабилитации, степени достижения запланированного результата.
Таблица 2.
Таблица 2.
| № | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| 1 | Проведена ранняя диагностика поражения спинного мозга и корешков спинного мозга | 1b | А |
| 2 | Проведена необходимая медикаментозная поддержка/обезболивание | 1b | в |
| 3 | Выполнена рентгенография, МСКТ, МРТ, ЭМГ (каждый вид - при наличии показаний) на предоперационном этапе | 1b | А |
| 4 | Выполнена рентгенография, МСКТ, МРТ, ЭМГ (каждый вид - при наличии показаний) на послеоперационном этапе | 1b | А |
| 5 | Выполнено определение в течение 4 часов показаний/ противопоказаний для хирургического лечения при экстренной госпитализации | 1b | в |
| 6 | Выполнено определение в течение 3 суток показаний/ противопоказаний для хирургического лечения при плановой госпитализации | 1b | в |
| 7 | Выполнено составление программы медицинской реабилитации при выписке из стационара | 1b | в |
|
|
Список литературы
• Садовая Т.Н. Скрининг, мониторинг и организация специализированной ортопедической помощи детям с деформациями позвоночника: дис. док. мед. наук. Санкт-Петербург, 2010. 322 с.
• Клинико-рентгенологическая диагностика сколиоза: Методические рекомендации для врачей-курсантов рентгенологов, ортопедов-травматологов, педиатров / Новокузнецкий государственный институт усовершенствования врачей. Новокузнецк, 1985.
• Lonstein J.E., вradford D.S., Winter R.B., Ogilvie J.W. Moe’s textbook of scoliosis and other spinal deformities. 3rd ed. W.B. Saunders сompany, 1995. 658 p.
• Шулутко М.И. Боковое искривление позвоночника у детей. Казань, 1963. 104 с.
• Harrington P.R. Treatment of scoliosis // J. вone Jt. Surg. 1962. V. 44-A. 3. P. 591-610.
• King H.A. Selection of fusion levels for posterior instrumentation and fusion in idiopathic scoliosis // Orthop. сlinics of North America. 1988. V. 19. 2. P. 247-255.
• Lenke L.G., вetz R.R., Harms J., вridwell K.H., сlements D.H., Lowe T.G., вlanke K. Adolescent idiopathic scoliosis: a new classification to determine extent of spinal arthrodesis // J. вone Joint Surg. 2001. V. 83(A). P. 1169-1181.
• http://www.srs.org/UserFiles/image/EOSFAQ_Brochure.pdf.
• Дьяченко В.А. Аномалии развития позвоночника в рентгеноанатомическом освещении. М. Медгиз, 1949. 200 с.
• Winter R.B., сongenital deformities of the spine. New York: Thieme-Stratton Inc. George Thieme Verlag, 1983. 343 p.
• Михайловский М.В., Фомичев Н.Г. Хирургия деформаций позвоночника. Новосибирск: Redactio, 2011. 592 с.
• Михайловский М.В., Садовой М.А., Новиков В.В., Васюра А.С., Садовая Т.Н., Удалова И.Г. Современная концепция раннего выявления и лечения идиопатического сколиоза // Хирургия позвоночника. 2015. 3. С.13-18.
• сobb J.R. Outline for the study of scoliosis // American Academy of Orthopedic Surgeons Instructional сourse Lecture. 1948. V. 5. P. 621-675.
• Nash с.L., Moe J.H. A study of vertebral rotation // J. вone Joint Surg.-1969.-Vol.51-A.-P.223-229.
• Perdriolle R., Vidal J. Thoracic idiopathic scoliosis curve evolution and prognosis // Spine.-1985.-Vol.10.-P.785-791.
• Сарнадский В.Н., садовой М.А., Фомичев Н.Г. Способ компьютерной оптической топографии тела человека и устройство для его осуществления // Евразийский патент № 000111. 1998.
• Михайловский М.В., Губина Е.В., Сергунин А.Ю., Новиков В.В. Отдаленные результаты хирургического лечения идиопатического и врожденного сколиоза с позиций самооценки пациента // Хирургия позвоночника. 2012. 4. С. 19-25.
• сheneau J., Engels G., вennani H. Scoliosis. сorsetto di сheneau // Ortho 2000. 2004. V.2. P. 9-18.
• Smith-Petersen M., Larson с., Aufranc O. Osteotomy of the spine for correction of flexion deformity in rheumatoid arthritis // J. Bone Jt.Surg. 1945. V.27-A. P. 1-11.
• вakaloudis G., Lolli F., Di Silvestre M. et al. Thoracic Pedicle Subtraction Osteotomy in the treatment of severe pediatric deformities // Eur. Spine J. 2011. V.20 (Suppl). S95 - S104.
• вradford D.S. Vertebral column resection // Orthop. Trans. 1987. V. 11. P. 502.
• Гаврилов В.А., Матюшин А.Ф. Способ транспозиции спинного мозга // Патент РФ №2150247. 2000.
• Гаврилов В.А., Матюшин А.Ф. Способ транспозиции спинного мозга при кифосколиозе // Патент РФ №2152760. 2000.
• Айзенберг В.Л., Уколов Ю., Диордиев А.В. Методы анестезии при оперативном лечении сколиоза у детей // Анестезиология и реаниматология. 2010. 1. С. 57-60.
• Ежевская А.А., Акулов М.С., Прусакова Ж.Б. Комплексное периоперационное обеспечение хирургической коррекции сколиоза // Хирургия позвоночника. 2010. 1. С. 62-67.
• Кралин А.Б., Аржакова Н.И. Особенности анестезиологического и инфузионно-трансфузионного обеспечения операций по поводу сколиоза // Адаптация различных систем организма при сколиотической деформации позвоночника. Методы лечения: Тез. докл. международного симпозиума. М., 2003. С.142-144.
• Лебедева М.Н. Анестезиологическая защита на этапах хирургического лечения больных с тяжелыми деформациями позвоночника: дис. док. мед. наук. Новосибирск, 2010. 293 с.
• Ульрих Г.Э. Анестезиологическое обеспечение операций на позвоночнике у детей: Автореф. дис. … д-ра мед. наук. СПб., 2005. 40 с.
• Ames с., вarry J., Keshavarzi S. et al. Perioperative outcomes and complications of Pedicle Subtraction Osteotomy in cases with single versus two attending surgeons // Spine Deformity. 2013. V.1. P. 51-58.
• вridwell K.H., Lenke L.G., вaldus с., вlanke K. Major interpretative neurogenic deficits in pediatric and adult spinal deformity patients: Incidence and etiology at one institution // Spine. 1998. Vol.23, N.3 - P. 324 - 331.
• вuchowski J., вridwell K. Lenke L. et al. Neurological complications of lumbar Pedicle Subtraction Osteotomy // Spine. 2007. V.32. 20. P. 2245 - 2252.
• Fehlings M.G., вrodke D.S., Norvell D.C. et al. The Evidence for Intraoperative Neurophysiological Monitoring in Spine Surgery: Does It Make a Difference. Spine. 2010. Vol. 35. N 9S. P. S37-S46.
• Kempton L.B., Nantau W.E., Zaltz I. Successful monitoring of transcranial electrical motor evoked potentials with isoflurane and nitrous oxide in scoliosis surgeries // Spine. 2010. Vol. 35. N 26. P. E1627-E1629.
• Губина Е.В. Резекция реберного горба в хирургическом лечении идиопатического сколиоза: Дис. ... канд. медиц. наук. Новосибирск, 2007. 94 с.
• Клинико-рентгенологическая диагностика сколиоза: Методические рекомендации для врачей-курсантов рентгенологов, ортопедов-травматологов, педиатров / Новокузнецкий государственный институт усовершенствования врачей. Новокузнецк, 1985.
• Lonstein J.E., вradford D.S., Winter R.B., Ogilvie J.W. Moe’s textbook of scoliosis and other spinal deformities. 3rd ed. W.B. Saunders сompany, 1995. 658 p.
• Шулутко М.И. Боковое искривление позвоночника у детей. Казань, 1963. 104 с.
• Harrington P.R. Treatment of scoliosis // J. вone Jt. Surg. 1962. V. 44-A. 3. P. 591-610.
• King H.A. Selection of fusion levels for posterior instrumentation and fusion in idiopathic scoliosis // Orthop. сlinics of North America. 1988. V. 19. 2. P. 247-255.
• Lenke L.G., вetz R.R., Harms J., вridwell K.H., сlements D.H., Lowe T.G., вlanke K. Adolescent idiopathic scoliosis: a new classification to determine extent of spinal arthrodesis // J. вone Joint Surg. 2001. V. 83(A). P. 1169-1181.
• http://www.srs.org/UserFiles/image/EOSFAQ_Brochure.pdf.
• Дьяченко В.А. Аномалии развития позвоночника в рентгеноанатомическом освещении. М. Медгиз, 1949. 200 с.
• Winter R.B., сongenital deformities of the spine. New York: Thieme-Stratton Inc. George Thieme Verlag, 1983. 343 p.
• Михайловский М.В., Фомичев Н.Г. Хирургия деформаций позвоночника. Новосибирск: Redactio, 2011. 592 с.
• Михайловский М.В., Садовой М.А., Новиков В.В., Васюра А.С., Садовая Т.Н., Удалова И.Г. Современная концепция раннего выявления и лечения идиопатического сколиоза // Хирургия позвоночника. 2015. 3. С.13-18.
• сobb J.R. Outline for the study of scoliosis // American Academy of Orthopedic Surgeons Instructional сourse Lecture. 1948. V. 5. P. 621-675.
• Nash с.L., Moe J.H. A study of vertebral rotation // J. вone Joint Surg.-1969.-Vol.51-A.-P.223-229.
• Perdriolle R., Vidal J. Thoracic idiopathic scoliosis curve evolution and prognosis // Spine.-1985.-Vol.10.-P.785-791.
• Сарнадский В.Н., садовой М.А., Фомичев Н.Г. Способ компьютерной оптической топографии тела человека и устройство для его осуществления // Евразийский патент № 000111. 1998.
• Михайловский М.В., Губина Е.В., Сергунин А.Ю., Новиков В.В. Отдаленные результаты хирургического лечения идиопатического и врожденного сколиоза с позиций самооценки пациента // Хирургия позвоночника. 2012. 4. С. 19-25.
• сheneau J., Engels G., вennani H. Scoliosis. сorsetto di сheneau // Ortho 2000. 2004. V.2. P. 9-18.
• Smith-Petersen M., Larson с., Aufranc O. Osteotomy of the spine for correction of flexion deformity in rheumatoid arthritis // J. Bone Jt.Surg. 1945. V.27-A. P. 1-11.
• вakaloudis G., Lolli F., Di Silvestre M. et al. Thoracic Pedicle Subtraction Osteotomy in the treatment of severe pediatric deformities // Eur. Spine J. 2011. V.20 (Suppl). S95 - S104.
• вradford D.S. Vertebral column resection // Orthop. Trans. 1987. V. 11. P. 502.
• Гаврилов В.А., Матюшин А.Ф. Способ транспозиции спинного мозга // Патент РФ №2150247. 2000.
• Гаврилов В.А., Матюшин А.Ф. Способ транспозиции спинного мозга при кифосколиозе // Патент РФ №2152760. 2000.
• Айзенберг В.Л., Уколов Ю., Диордиев А.В. Методы анестезии при оперативном лечении сколиоза у детей // Анестезиология и реаниматология. 2010. 1. С. 57-60.
• Ежевская А.А., Акулов М.С., Прусакова Ж.Б. Комплексное периоперационное обеспечение хирургической коррекции сколиоза // Хирургия позвоночника. 2010. 1. С. 62-67.
• Кралин А.Б., Аржакова Н.И. Особенности анестезиологического и инфузионно-трансфузионного обеспечения операций по поводу сколиоза // Адаптация различных систем организма при сколиотической деформации позвоночника. Методы лечения: Тез. докл. международного симпозиума. М., 2003. С.142-144.
• Лебедева М.Н. Анестезиологическая защита на этапах хирургического лечения больных с тяжелыми деформациями позвоночника: дис. док. мед. наук. Новосибирск, 2010. 293 с.
• Ульрих Г.Э. Анестезиологическое обеспечение операций на позвоночнике у детей: Автореф. дис. … д-ра мед. наук. СПб., 2005. 40 с.
• Ames с., вarry J., Keshavarzi S. et al. Perioperative outcomes and complications of Pedicle Subtraction Osteotomy in cases with single versus two attending surgeons // Spine Deformity. 2013. V.1. P. 51-58.
• вridwell K.H., Lenke L.G., вaldus с., вlanke K. Major interpretative neurogenic deficits in pediatric and adult spinal deformity patients: Incidence and etiology at one institution // Spine. 1998. Vol.23, N.3 - P. 324 - 331.
• вuchowski J., вridwell K. Lenke L. et al. Neurological complications of lumbar Pedicle Subtraction Osteotomy // Spine. 2007. V.32. 20. P. 2245 - 2252.
• Fehlings M.G., вrodke D.S., Norvell D.C. et al. The Evidence for Intraoperative Neurophysiological Monitoring in Spine Surgery: Does It Make a Difference. Spine. 2010. Vol. 35. N 9S. P. S37-S46.
• Kempton L.B., Nantau W.E., Zaltz I. Successful monitoring of transcranial electrical motor evoked potentials with isoflurane and nitrous oxide in scoliosis surgeries // Spine. 2010. Vol. 35. N 26. P. E1627-E1629.
• Губина Е.В. Резекция реберного горба в хирургическом лечении идиопатического сколиоза: Дис. ... канд. медиц. наук. Новосибирск, 2007. 94 с.
|
|
Приложения
Приложение А1.
Состав рабочей группы.Васюра Александр Сергеевич. Врач-травматолог-ортопед детского ортопедического отделения № 1 ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, кандидат медицинских наук, член Межрегиональной общественной организации «Ассоциация хирургов-вертебрологов»;
Лебедева Майя Николаевна. Главный научный сотрудник отделения анестезиологии и реанимации ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, доктор медицинских наук, член общественной организации «Новосибирское областное научно-практическое общество анестезиологов и реаниматологов»;
Михайловский Михаил Витальевич. Заведующий детским ортопедическим отделением № 1 ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, доктор медицинских наук, профессор, член Межрегиональной общественной организации «Ассоциация хирургов-вертебрологов»;
Новиков Вячеслав Викторович. Врач-травматолог-ортопед детского ортопедического отделения № 1 ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, кандидат медицинских наук, член Межрегиональной общественной организации «Ассоциация хирургов-вертебрологов»;
Цветовский Сергей Борисович. Ведущий научный сотрудник, заведующий лабораторией нейрофизиологии ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, кандидат биологических наук, член общественной организации «Новосибирская областная ассоциация врачей»;
Шелякина Оксана Викторовна. Заведующая физиотерапевтическим отделением ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России, кандидат медицинских наук, член ООР «Союз реабилитологов России».
Конфликт интересов отсутствует.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций:
• Врачи-неврологи;
• Врачи-нейрохирурги;
• Врачи-травматологи-ортопеды.
Описание методов, используемых для сбора доказательств.
Доказательной базой для написания настоящих клинических рекомендаций послужили результаты поиска релевантных англоязычных и русскоязычных публикаций в библиотечных ресурсах, в том числе в электронных базах данных PubMed, WOS, РИНЦ. Глубина поиска более 25 лет.
В данных клинических рекомендациях сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме. При изложении текста рекомендаций приводятся уровни достоверности доказательств (УДД) по шкале Американского Агентства по политике здравоохранения и научным исследованиям (Приложение 1) и уровни убедительности рекомендаций (УУР), разработанные Шотландской Межколлегиальной медицинской сетью, для оценки данных УДД (Приложение 2). А - при уровне I а, I b;В - при уровне II а, II b, III; С - при уровне IV (только если нет А и В).
Уровни достоверности доказательств Приложение 1.
| Уровень достоверности доказательств | Характеристика данных о достоверности |
| 1а | Мета анализ рандомизированных контролируемых исследований (РКИ) |
| 1b | Хотя бы одно РКИ |
| 2а | Хотя бы одно хорошо выполненное контролируемое исследование без рандомизации |
| 2b | Хотя бы одно хорошо выполненное квази-экспериментальное исследование |
| 3 | Хорошо выполненные не экспериментальные исследования: сравнительные, корреляционные или «случай-контроль» |
| 4 | Экспертное консенсусное мнение либо клинический опыт признанного авторитета |
Уровни убедительности рекомендаций Приложение 2.
| Уровень убедительности рекомендаций | Характеристика рекомендации |
| А | Основана на клинических исследованиях хорошего качества, по своей тематике непосредственно применимых к данной специфической рекомендации, включающих, по меньшей мере, одно РКИ |
| В | Основана на результатах клинических исследований хорошего дизайна, но без рандомизации |
| С | Составлена при отсутствии клинических исследований хорошего качества, непосредственно применимых к данной рекомендации |
При упоминании в тексте медикаментов знак обозначает, что показания не входят в инструкцию по применению лекарственного препарата.
Порядок обновления рекомендаций.
Клинические рекомендации редактируются не реже одного раза в три года в соответствии с регламентом Министерства здравоохранения Российской Федерации.
Приложение А3.
Связанные документы.• Приказ МЗ РФ от 15 ноября 2012 г. 919н «Об утверждении Порядка оказания медицинской помощи взрослому населению по профилю «анестезиология и реаниматология»;
• Приказ МЗ РФ от 12 ноября 2012 г. 909н «Об утверждении Порядка оказания медицинской помощи детям по профилю «анестезиология и реаниматология»;
• Приказ МЗ РФ от 12,11,2012 № 901н «Об утверждении Порядка оказания медицинской помощи населению по профилю «травматология и ортопедия»;
• Приказ МЗ РФ от 31,10,2012 № 562н «Об утверждении порядка оказания медицинской помощи по профилю «детская хирургия»;
• Приказ Минздрава России от 20,12,2012 N 1076н «Об утверждении стандарта специализированной медицинской помощи при грубой ригидной сколиотической деформации позвоночника»;
• Приказ Минздрава России от 15,07,2016 N 520н «Об утверждении критериев оценки качества медицинской помощи».
Приложение В.
Информация для пациентов.Реабилитация после операции. Ранний реабилитационный период продолжается приблизительно 1-3 месяца. В течение этого времени пациент постепенно возвращается к привычной деятельности. Темп и особенности реабилитационного периода индивидуальны для каждого человека. Каждому пациенту следует увеличивать нагрузку, полагаясь на собственные ощущения. В процессе восстановления могут быть периоды улучшений и ухудшений, которые ожидаемы и не должны вызывать тревогу.
Послеоперационные швы. В большинстве случаев пациент выписывается после заживления швов первичным натяжением. Это значит, что на поверхности шва образуется «корочка», под которой формируется узкий линейный рубец. Ежедневным уходом за швами является их обработка раствором бриллиантового зеленого («зеленкой»). После отрыва «корочки» рубец не обрабатывается. Рубцы обычно формируются в течение 1 месяца. Рекомендуется носить хлопчатобумажную или трикотажную одежду, не раздражающую кожу в области послеоперационного шва.
Крайне нежелательно:
• прикасаться к шву руками (обработка производится ватными палочками);
• подвергать шов воздействию воды, влаги. До полного заживления не рекомендуется посещать сауны, бани. Для приема душа можно самостоятельно наклеить на шов герметичную повязку;
• отрывать «корочки» до образования рубца;
• спать на спине в течение 1 года после операции.
Изменения со стороны психоэмоциональной сферы. В некоторых случаях после выписки могут наблюдаться следующие явления:
• эмоциональная неустойчивость, раздражительность, плаксивость;
• сниженный фон настроения, пессимистичное видение будущего;
• нежелание чем-либо заниматься, быстрая утомляемость;
• нарушение сна.
Данные проявления являются естественной реакцией организма на «операционный стресс», и проходят по мере улучшения общего состояния без какого - либо лечения. В редких случаях (когда состояние вызывает выраженный дискомфорт) рекомендуется обратиться к психотерапевту или лечащему врачу. С целью стабилизации эмоционального фона полезно соблюдение активного режима и отдыха, прослушивание и просмотр музыкальных релаксационных программ. При нарушении засыпания целесообразно переключиться на какое-либо другое занятие (послушать музыку, почитать, походить) до появления желания спать, проветрить комнату, затем вернуться в постель. Организму необходимо какое-то время для восстановления сна, не рекомендуется использовать снотворные препараты без консультации врача, при необходимости можно принимать фитосборы.
Боли. Возможны боли в шейном, грудном или поясничном отделах позвоночника. Эти боли могут возникать или усиливаться после физической нагрузки, длительной ходьбы. Это - распространенное явление и не должно вызывать тревоги. Возможен прием обезболивающих препаратов, упражнения на расслабления и легкий массаж. Если боли становятся выраженными, продолжительными и отдают в руки или ноги рекомендуется обратиться к неврологу по месту жительства, обязательно проконсультировавшись с оперирующим хирургом.
Дорога домой. Домой можно ехать на автомобиле, автобусе, поезде, самолете. Как правило, транспортировка осуществляется в положении лежа на животе или на боку. В автомобиле можно ехать на заднем или разложенном переднем пассажирском сидении.
В поезде транспортировка осуществляется на нижней полке купе (необходимую справку можно взять у старшей медсестры отделения).
В автобусе или самолете лучше всего расположиться на откинутой спинке кресла или нескольких свободных сиденьях. В аэропорту при себе необходимо иметь выписку и рентгеновский снимок.
Ортопедический режим. Необходимо избегать длительного пребывания в вертикальном положении. Исключить поднятие и ношение тяжестей (не более 3 кг), сезонные сельскохозяйственные работы, общую физкультуру, прыжки, висы на турнике. Не рекомендуется сидеть до наступления усталости первые 6 месяцев после операции, выполнять различные наклоны туловища, сгибать и поднимать ноги. Чтобы поднять лежащую на полу вещь, нужно немного присесть, держа туловище прямо. Для удобного одевания обуви необходимо сделать подставку, воспользоваться посторонней помощью. Спать рекомендуется на полужесткой кровати с небольшой подушкой. Для отхода ко сну, туалета, необходимо создать условия, аналогичные стационарным (поручни, подставки, опоры).
Ходьба по лестнице. Подъем и спуск по лестнице требует более значительных усилий, чем ходьба по ровной поверхности. Следует подниматься и спускаться по лестнице приставным шагом с остановками для отдыха, держась за перила.
Осанка. Осанка привычное положение тела стоящего человека. Особенности осанки определяются положением головы, пояса верхних конечностей, изгибами позвоночника, формой грудной клетки и живота, наклоном таза и положением нижних конечностей. Поддержание осанки обеспечивается за счет напряжения мышц шеи, пояса верхних конечностей, туловища, пояса нижних конечностей и ног. Стоять нужно таким образом, чтобы нагрузка равномерно распределялась на обе ноги. Необходимо следить за правильным положением туловища (надплечья должны находиться на одном уровне, спина должна быть выпрямлена, лопатки отведены назад). Для этого используют тренировку перед зеркалом со зрительной самокоррекцией, периодический контроль положения туловища у стены, сохранение правильного положения при ходьбе.
Обувь. Не рекомендуется ношение обуви на высоком (более 3 см ) каблуке. Обувь должна быть удобной и повторять нормальную форму свода стопы.
10. Работы по дому. На первом этапе вы сможете заниматься лишь легкими работами по дому, такими, как уборка пыли и помощь в приготовлении пищи. Постепенно можно будет увеличить объем домашних работ. Следует избегать выполнения работ, требующих физических усилий.
11. Учеба. После операции рекомендовано индивидуальное обучение. Необходимо предупредить руководителя учебного учреждения о перенесенной операции. При обучении на дому требуется правильная организация рабочего места: необходимо правильно подобрать высоту стола, источник света должен быть достаточно ярким. Занятия можно проводить в положении лежа, стоя, на коленях. Необходимо научиться быстро и качественно выполнять домашние задания. При появлении усталости сделать перерыв. В школе, институте необходимо проводить занятия в аналогичном положении. При появлении усталости лучше отпроситься с занятий, отдохнуть в положении лежа.
12. Профессия. Нежелательно выбирать профессию, связанную с длительным пребыванием в вертикальном положении и подниманием тяжестей.
13. Питание. В восстановительном периоде важен правильный режим питания. Желательно избегать употребления жареного, жирного, а также уменьшить употребление соленого, сладкого и субпродуктов. Вес тела должен соответствовать росту. Часы приема пищи должны быть постоянными. Следует избегать избыточного приема пищи. Питание должно быть разнообразным, полноценным и витаминизированным.
14. Физическая нагрузка. Любая физическая нагрузка, за исключением ходьбы, может быть разрешена лишь после консультации с лечащим врачом. Следует увеличивать физические нагрузки постепенно, переходя от легких упражнений к более сложным. Не ранее 3 месяцев после операции рекомендуется плавание в бассейне (не менее 2 раз в неделю). Не рекомендуется занятие видами спорта с риском падений, травматизации.
15. Дальнейшие наблюдения и контрольное обследование. После выписки следует записаться на прием к ортопеду, участковому врачу, неврологу. Необходимо принести на прием выписной эпикриз. В условиях поликлиники по месту жительства возможно проведение ЛФК и массажа. Комплекс упражнений можно получить у инструктора ЛФК стационара. Не ранее, чем через 3 месяца возможно проведение курсов массажа мышц спины без мануальной терапии, без захвата послеоперационного рубца 3 см Массаж выполняется по показаниям при длительной усталости и не проходящих в положении лежа неприятных ощущениях или болях. Необходимо заниматься дыхательной гимнастикой.
В первые 6 месяцев после операции не рекомендуется проведение физиопроцедур. При выраженном болевом синдроме возможно проведение магнитотерапии. Контрольное обследование проводится для оценки эффективности лечения через 6 мес., 1 год, 2 года после операции. Для этого необходимо заранее записаться на прием в регистратуре поликлиники по телефону, указанному в выписке.
16. Инвалидность. Необходимо оформление (продление) инвалидности на МСЭК по месту жительства (металлоконструкция устанавливается пожизненно и удаляется только по показаниям).
• Если у вас имеются какие-либо вопросы, связанные с перенесенной операцией, не стесняйтесь обращаться прямо к лечащему врачу.
• Каждый пациент возвращается к объему привычной активности в своем индивидуальном темпе. Не следует сравнивать себя с другими пациентами.
• Следует чередовать пребывание в вертикальном положении с отдыхом. Не следует ходить до утомления.
• В течение некоторого времени могут беспокоить боли в области послеоперационных швов. Послушайте радио или музыку, чтобы отвлечься, или встаньте и пройдитесь немного и, потом, попытайтесь снова заснуть. Для периода выздоровления характерны частые смены настроения, что проходит с течением времени.
• Рекомендуется носить хлопчатобумажную или трикотажную одежду, не раздражающую кожу в области послеоперационного шва.
• Следует заниматься самокоррекцией туловища перед зеркалом, дыхательной гимнастикой.
• Важно сообщить каждому врачу, к которому вы обращаетесь, что вы перенесли операцию на позвоночнике. С оперирующим хирургом необходимо согласовывать рекомендации, методы лечения, предлагаемые в амбулаторных условиях.
Приложение Г.
ПОХОДКА: не изменена/ хромает на прав-лев ногу/ спастико-паретическая /самостоятельно передвигаться не может.ОБЩИЙ ОСМОТР.
Положение головы: правильное/ наклон вправо-влево/ выдвинута вперед.
Туловище: правильной формы, телескопически укорочено, деформировано.
Грудная клетка: правильной формы/ бочкообразно деформирована/ иные типы деформации:____________________________.
Тип дыхания: грудной, брюшной, смешанный.
Передняя брюшная стенка: правильной формы / отвисает/ поперечные складки:количество___, локализация________________, глубина_________.
Соотношение туловища и конечностей: нормальные/ руки представляются удлиненными - пальцы опущенной руки достигают в/3, ср/3, н/3 обоих бедер/ ноги удлинены относительно туловища.
ЛОКАЛЬНЫЙ ОСМОТР.
ОСМОТР СПЕРЕДИ.
• Надплечья на одном уровне/ перекос вправо-влево на ____°.
• Длина надплечий - справа_____см, слева_____см.
• Треугольники талии симметричны/ правый-левый выше на ____см /.
Глубина - справа____см, слева____см.
• Линия отвеса из incisura jugularis проходит по пупку/ справа-слева от пупка на ____см.
• Расстояние от incisura jugularis до sрinа iliаса anterior superior справа_____см, слева_____см.
• Перекос таза - не определяется/ вправо-влево на ____°.
• Грудные железы симметричны/ правая-левая больше/.
Правая-левая расположена выше на ____ см.
• Передний реберный горб: не определяется, определяется справа-слева с захватом _________ ребер.
• Реберно-подвздошные промежутки: справа _____см, слева _____см/.
Реберные дуги заходят за гребень подвздошной кости справа-слева.
• Полуокружности грудной клетки - справа_____см, слева______см.
ОСМОТР СБОКУ.
• Шейный лордоз: выражен нормально/ сглажен/ усилен.
• Грудной кифоз: выражен нормально/ сглажен/ усилен.
• Поясничный лордоз: выражен нормально/ сглажен/ усилен.
• Положение крестца: нормальное/ ближе к горизонтальному-вертикальному.
• Положение таза: нормальное/ наклон вперед-назад.
ОСМОТР СЗАДИ.
• Лопатки: расположены на одном уровне/ перекос вправо-влево на ____°.
• Нижние углы лопаток отстоят от линии отвеса, опущенного от остистого отростка С7 позвонка справа на ____см, слева на ____см,.
• Крыловидное расположение лопатки: справа-слева/ не определяется.
• Линия отвеса, опущенного от остистого отростка с7 позвонка, проходит по межъягодичной складке, справа-слева от межъягодичной складки на ____ см.
• Задний реберный горб: не определяется/ справа-слева высотой_____см, с захватом _______ребер, пологий-островершинный, медиальный-латеральный.
• Западение грудной клетки: справа-слева на протяжении ______ ребер.
• Кифоз (пологий, островершинный) шейного (шейно-грудного, грудного, грудопоясничного, поясничного, пояснично-крестцового) отдела позвоночника протяженностью от ___ до ___ позвонка с вершиной на уровне ___ позвонка.
• Компенсаторные гиперлордозы протяженностью от ___ до ___ и от ___ до ___ позвонка свершинами на уровне ___ и ___ позвонков.
• Сколиотическая деформация вправо (влево) протяженностью от ___ до ___ позвонка с вершиной на уровне ___ позвонка, отстоящей от линии отвеса на ___ см вправо (влево).
• Сколиотическое противоискривление вправо (влево) протяженностью от ___ до ___ позвонка с вершиной на уровне ___ позвонка, отстоящей от линии отвеса на ___ см вправо (влево).
• Длинные мышцы спины: не напряжены/ напряжены: слева на протяжении от ___ до ___ позвонка, справа на протяжении от ___ до ___ позвонка.
• Симптом «вожжей» - отрицательный/ положительный на уровне _______ позвонков.
• Пальпация паравертебральных точек: безболезненна/ болезненна: справа на уровне _____ позвонков, слева на уровне _____ позвонков.
• Нагрузка по оси позвоночника: безболезненна/ болезненна на уровне ____ позвонков/ не определялась.
• Движения в шейном отделе позвоночника: в полном объеме/ ограниченны в направлении __________________/ болезненны-безболезненны.
• Движения в грудном отделе позвоночника: ограниченны во всех направлениях/ в полном объеме/ не определялись/ болезненны-безболезненны.
• Движения в поясничном отделе позвоночника: ограниченны во всех направлениях/ в полном объеме/ не определялись/ болезненны-безболезненны.
• Растяжимость позвоночника не определялась / _____см / ____%/.
• Симптом «треноги»: положительный-отрицательный.
ОСМОТР НИЖНИХ КОНЕЧНОСТЕЙ.
Укорочение: нет/ есть:
• анатомическое справа_____см, слева_____см.
/из них за счет бедра ____см, за счет голени ___ см /.
• проекционное справа_____см, слева_____см.
• относительное справа_____см, слева_____см.
• функциональное справа_____см, слева_____см.
Послеоперационные рубцы: нет/ локализация________________________, длина______________, ширина_______________, болезненные да / нет, подвижные да/нет, признаки воспаления нет /да - _________________________________________.
ДОПОЛНЕНИЯ.
_____________________________________________________________________________.
Предварительный диагноз: _____________________________________________________.
Дата: ___ / ___ / ____ Лечащий врач: _______________________.
Приложение Г2 Анкета SRS.
Ф.И.О. _________________________________________________________ Пол __________.Дата заполнения ______________ Дата рождения ______________ Возраст _____________.
Мы оцениваем состояние Вашего здоровья. Пожалуйста, внимательно прочтите вопросы и оцените состояние Вашей спины, обведите наиболее подходящий ответ на каждый вопрос, если не предложено отметить иным образом.
По шкале от 1 до 9, где 1 означает «отсутствие болей», а 9 означает «сильную боль», оцените уровень обычно испытываемой вами болй.
1 2 3 4 5 6 7 8 9.
Баллы: 5 4 3 2 1.
Используя ту же шкалу, оцените наибольшую интенсивность болей испытываемых в течение последнего месяца.
1 2 3 4 5 6 7 8 9.
Баллы: 5 4 3 2 1.
Как бы Вы отнеслись, если бы на всю оставшуюся жизнь Ваша спина оставалась в таком состоянии как сейчас.
5 очень довол(ен)ьна.
4 скорее довол(ен)ьна.
3 ни довол(ен)ьна ни недовол(ен)ьна.
2 скорее недовол(ен)ьна.
1 очень недовол(ен)ьна.
Каков уровень Вашей повседневной активностй.
1 прикован к кровати / к инвалидному креслу.
2 в основном не актив(ен)на.
3 умеренная работа, такая как работа по дому.
4 необременительные виды спорта, такие как ходьба или езда на велосипеде.
• полностью активен, без каких-либо ограничений.
Как Вы выглядите в одежде.
5 очень хорошо.
4 хорошо.
3 удовлетворительно.
2 плохо.
• очень плохо.
Испытываете ли Вы боль в спине в покое.
1 очень часто.
2 часто.
3 иногда.
4 редко.
• никогда.
Каков ваш уровень работоспособности при работе / обучений.
5 100% от нормы.
4 75% от нормы.
3 50% от нормы.
2 25% от нормы.
• 0% от нормы.
Какие медикаменты Вы принимаете для уменьшения болй.
5 никаких.
4 нестероидные препараты.
3 стероидные препараты.
2 транквилизаторы.
1 наркотические анальгетики.
Ограничивает ли Вас Ваш позвоночник в работе по дому.
ДА 1 НЕТ 5.
10. Брали ли Вы больничный лист из-за боли в спине.
ДА 1 НЕТ 5.
11. Считаете ли Вы что Ваше состояние влияет на Ваши взаимоотношения с близкимй.
ДА 1 НЕТ 5.
12. Испытываете ли Вы и/или Ваша семья финансовые сложности из-за состояния Вашего позвоночника спины.
Никаких незначительные значительные.
5 3 1.
13. Как часто Вы участвуете в общественной жизни, чаще или реже, чем ваши друзья.
Чаще так же реже.
5 3 1.
14. Считаете ли Вы себя привлекательн(ой)ым.
Да, очень.
Да, в некоторой степени.
Ни привлекательной, ни непривлекательной.
Нет, не очень.
Абсолютно нет.
15. По шкале от 1 до 9, где 1 - «очень низко», а 9 - «очень высоко», оцените свой внешний вид.
1 2 3 4 5 6 7 8 9.
Баллы: 1 2 3 4 5.
16. Изменило ли лечение Вашего позвоночника Вашу трудоспособность и привычную активность.
Повысило не изменило снизило.
5 3 1.
17. Изменило ли лечение Вашего позвоночника Вашу возможность заниматься спортом (хобби).
Повысило не изменило снизило.
5 3 1.
18. Изменило ли лечение Вашего позвоночника интенсивность болей в спине.
Усилило не изменило снизило.
1 3 5.
19. Изменило ли лечение Вашу уверенность в себе при общении с другимй.
Повысило не изменило снизило.
5 3 1.
20. Изменило ли проведенное лечение мнение окружающих.
Намного лучше.
Лучше.
Так же.
Хуже.
Намного хуже.
21. Изменило ли лечение Ваш внешний вид.
Улучшило не изменило ухудшило.
5 3 1.
22. Вы удовлетворены результатами оперативного лечения Вашего позвоночника.
Абсолютно удовлетворен (а).
Скорее удовлетворен (а).
Не удовлетворен (а).
Скорее неудовлетворен (а).
Абсолютно неудовлетворен (а).
23. По сравнению с дооперационным периодом как Вы оцениваете Ваш внешний вид.
Намного лучше.
Лучше.
Так же.
Хуже.
Намного хуже.
24. Прошли бы Вы то же лечение снова при тех же условиях.
5 Определенно да.
4 Вероятно да.
3 Не уверен(а).
2 Вероятно нет.
1 Определенно нет.
Спасибо за заполнение анкеты. Прокомментируйте, пожалуйста, если хотите.
Приложение Г3 Виды хирургических технологий.
Коррекция деформаций позвоночника - одна из сложнейших проблем хирургической вертебрологии. Для восстановления анатомических взаимоотношений нужно выполнить целый ряд манипуляций. При тяжёлых кифотических и кифосколиотических деформациях позвоночника необходимо не только исправить форму позвоночника и стабилизировать его, но предварительно позвоночный столб следует мобилизировать, и в этом заключается функция вертебротомии.Первоначально техника вертебротомии включала дорсальный релиз костных масс и истинных суставов позвоночника, как это было предложено Smith-Petersen et al (1945) [19]. Будучи впервые описанной для коррекции кифозов при болезни Бехтерева, эта операция сейчас известна как вертебротомия Смит-Петерсена (SPO), любая остеотомия углового типа (chevron-type), применяемая с резекцией суставных отростков. Она дает 5-10° коррекции на каждый мобильный межпозвонковый диск, но ее возможности ограничены мобильностью вентральной позвоночной колонны. При фиксированной деформации позвоночника SPO дает весьма ограниченную коррекцию, обусловленную ригидностью именно вентральной позвоночной колонны. Достижение коррекции в этой ситуации возможно за счет перелома вентральной колонны, что приводит к натяжению крупных сосудов, повышает риск развития псевдартроза за счет расхождения элементов вентральной колонны, нестабильности вентральных имплантатов, а дорсальные подвергает перегрузке.
Другой тип вертебротомии - передний релиз путем дискэктомии и удаления остеофитов. В межпозвонковые пространства помещаются ригидные трансплантаты - как с целью формирования костного блока, так и в качестве точки вращения, вокруг которой осуществляется коррекция деформации. Кроме ригидных трансплантатов используются также и спонгиозные. Этот тип вертебротомии имеет преимущество, поскольку предусматривает как мобилизацию вентральной позвоночной колонны, так и ее последующую стабилизацию путем формирования костного блока в условиях ее нагружения. Недостаток вмешательства - в необходимости торакотомии. Возможности данного типа вертебротомии ограничены, в свою очередь, ригидностью дорсальных элементов позвоночника.
При ригидных деформациях обе вышеописанные техники часто комбинируются для достижения оптимальной коррекции. Такая стратегия весьма эффективна, но удлиняет продолжительность и травматичность вмешательства, повышая, тем самым, риск развития осложнений, характерных как для вентрального, так и для дорсального доступов.
Трёхколонная мобилизация, выполняемая из дорсального доступа, разработанная по этим причинам, представлена двумя основными вариантами: педикулярная укорачивающая вертебротомия (Pedicle Subtraction Osteotomy - PSO) и резекция позвоночного столба (Vertebral сolumn Resection - VCR). Обе техники позволяют мобилизовать фиксированную или ригидную деформацию позвоночника и исправить ее в сагиттальной плоскости в пределах от 35 до 60°. Они же могут использоваться для достижения значительной коррекции во фронтальной плоскости - при наличии кифоза или без такового. Для этого PSO выполняется асимметрично во фронтальной плоскости, а VCR в этой ситуации предусматривает асимметричное расположение вентральной точки вращения (трансплантат или имплантат) [20, 21].
В то время как риск ряда потенциальных осложнений может быть устранен за счет одноэтапности вмешательства, циркулярное пересечение позвоночного столба, таит особые опасности. Эта техника предполагает многочисленные манипуляции в непосредственной близости от спинномозговых корешков, дурального мешка и спинного мозга. Крупные сосуды и их дериваты мобилизуются вентрально без прямого доступа и визуального контроля. Риск их повреждения усугубляется полной нестабильностью в зоне вертебротомии, могущей реализоваться смещении фрагмента позвоночного столба, опасного и с точки зрения сдавления спинного дурального мешка. Мастерство и опыт хирурга в каждом случае подсказывает ему оптимальный выбор тактики и снижают риск тяжелых осложнений.
VCR подразумевает удаление задних элементов позвонков, корней дужек и циркулярную мобилизацию и удаление тела позвонка. При PSO удаление корней дужек выполняется в виде формирования клина с вершиной в области вентральных отделов тела позвонка. Обе стороны этого клина могут быть в пределах одного тела позвонка ( 1) или включать краниально расположенный межпозвонковый диск. В ходе резекции позвоночника (VCR) путем «кускования» удаляется полностью тело позвонка и оба смежных диска. Затем происходит частичный коллапс образовавшегося пространства, в него внедряется структуральный имплантат или кейдж, играющий роль точки вращения.
| 1. Границы иссекаемого костного клина при педикулярной укорачивающей вертебротомии. |
Следующий этап - полное «закрытие» образовавшегося поле резекции дефекта с коррекцией позвоночника в сагиттальной и фронтальной плоскостях. На уровне резекции позвоночника осуществляется также центральная ламинэктомия.
Набор специального инструментария, разработанный для производства PSO/VCR, значительно облегчает выполнение основных этапов вмешательства, но ни в малейшей степени не мастерства и здравого смысла хирурга. Принципиальная разница между двумя операциями заключается в объеме резекции позвоночных тканей при формировании дефекта.
При наличии тяжёлой кифотической и кифосколиотической деформации позвоночника с компрессией спинного мозга возможно применение транспозиции спинного мозга по В.А. Гаврилову (2000) [22, 23]. В основе техники транспозиции спинного мозга лежит разделение этапов перемещения спинного мозга на передний с доступом к передним отделам позвоночника, и задний, когда осуществляют непосредственно коррекцию деформации позвоночника и, при этом, происходит второй этап транспозиции спинного мозга. При выполнении переднего этапа транспозиция спинного мозга осуществляется за счёт тотального удаления передних и боковых отделов позвоночника на вершине деформации в виде клина с основанием, обращённым в выпуклую сторону. Затем резецируют в каудальном и краниальном направлении медиальную часть тел и дисков со вскрытием позвоночного канала в зоне контакта передней стенки позвоночного канала и дурального мешка до места появления эпидурального пространства таким образом, чтобы имелся резерв для дальнейшего смещения спинного мозга при коррекции деформации без давления на сохранившуюся тонкую переднемедиальную часть тел резецированных позвонков. Потом осуществляют задний доступ к деформации позвоночника и, после формирования поперечных дефектов заднего опорного комплекса, продолжают транспозицию спинного мозга в новое ложе за счёт коррекции деформации задним позвоночным инструментарием.
Учитывая ограничение подвижности деформации позвоночника при ригидных сколиозах, многие считают выполнение передней мобилизации важнейшим этапом хирургической коррекции. Передний релиз и спондилодез может выполняться для увеличения мобильности и коррекции тяжёлых сколиозов. Их выполняют как при открытом доступе к позвоночнику с торакотомией, так и с применением эндоскопической техники. Обычно тяжёлые сколиотический деформации формируют анатомические изменения грудной клетки и позвоночника на вершине дуги таким образом, что делают эндоскопический доступ малопрактичным. При этом оба таких доступа имеют отрицательное воздействие на функцию лёгких, что показано в работах некоторых авторов. При выполнении переднего релиза в обязательном порядке удаляются межпозвонковые диски и замыкательные пластинки на вершине сколиотической дуги на нескольких уровнях, что значительно увеличивает межпозвонковую подвижность, которая не только облегчает последующую коррекцию сколиоза, но и в дальнейшем помогает формироваться межтеловому спондилодезу. Это становится основой для формирования кругового межпозвонкового блока (360°), избавляет от формирования псевдартрозов и прогрессирования деформации позвоночника в отдалённые сроки после операции.
Учитывая риск осложнений и влияние на функцию внешнего дыхания переднего релиза деформации позвоночника, многие хирурги в последнее время стали склоняться к проведению самой хирургической коррекции тяжёлых идиопатических сколиозов только из заднего доступа к позвоночнику.
Осуществление тракции позвоночника даёт возможность прогрессивного улучшения деформации, снижая стресс на импланты, используемые в дальнейшем для коррекции дуги и давая возможность лёгкого и быстрого неврологического мониторинга посредством клинического обследования пациента, находящегося в условиях вытяжения. Внешняя тракция применяется в виде гало-тракции с основным кольцом опоры за череп и противоположной опорой за бедренные кости, таз или с использованием веса тела (гравитации).
Гало-тракция стала безопасной альтернативой хирургическому вмешательству, позволяя использовать собственный вес тела пациента для постепенного вытяжения деформации позвоночника. Внешняя тракция может быть использована до операции, во время проведения операции, или между хирургическими этапами. При этом разные авторы применяют различные варианты гало-тракции для лечения тяжёлых сколиозов. Например, некоторые после выполнения остеотомий Ponte на первом хирургическом этапе затем используют гало-гравитационную тракцию в течение 2-4 недель. После этого периода гало-тракции осуществляется окончательная коррекция, а также выполняются при необходимости другие вертебротомии или мобилизации. Другие осуществляют на первом хирургическом этапе передний релиз позвоночника (многоуровневую дискэктомию), а после проведения гало-пельвик или гало-гравитационной тракции на протяжении нескольких недель завершают хирургическое лечение тяжёлых и ригидный сколиозов имплантацией заднего инструментария.
В общем, применение одноэтапных задних хирургических вмешательств на позвоночнике при сколиозе ограничивается относительно мобильными дугами и здоровыми пациентами без внутрипозвоночной патологии. С другой стороны, при наличии больших ригидных дуг, выраженном кифозе, множестве сопутствующей соматической и внутрипозвоночной патологии требует рассмотрения возможность безопасного применения хирургических технологий, таких как гало-тракция с последующей инструментальной коррекцией.
Наркоз - эндотрахеальный. Положение больного - на животе с разгруженной передней брюшной стенкой.
Установка имплантатов. После обнажения дорсальных отделов позвонков и выбора уровня вертебротомии имплантируются фиксирующие элементы конструкции (педикулярные шурупы и/или крюки). Шурупы предпочтительнее, поскольку обеспечивают большую степень стабильности ( 2). Важно выполнить эти манипуляции до начала резекции, чтобы обеспечить временную фиксацию позвоночника, так как в ходе вертебротомии последний прогрессивно дестабилизируется.
Планирование резекции должно обеспечить необходимую степень коррекции после смыкания сторон резекционного клина и базируется на предоперационных измерениях, выполненных по спондилограммам. Нижняя граница резецируемых задних отделов расположена каудальнее к намеченному к удалению корню дужки, а верхняя - краниальнее настолько, чтобы смыкание клина привело к коррекции кифоза. Задние элементы на необходимом протяжении удаляются кусачками и костными ложками, и все фрагменты кости сохраняются для последующего спондилодеза. На границах зоны резекции костные края «подкусываются» для формирования некоторого дополнительного пространства, чтобы при смыкании клина и сопровождающем этот маневр выпячивании дурального мешка последний не был сдавлен костными краями. Небольшая ламинэктомия выше и ниже зоны резекции минимизирует риск перегиба дурального мешка при смыкании клина и незначительной сублюксации ( 3).
При удалении поперечных отростков хирург должен иметь в поле зрения дуральный мешок, корни дужек, поперечные отростки и спинномозговые корешки. Поперечные отростки могут быть удалены или только остеотомированы у основания. Второй вариант предпочтительнее, так как сохраняет поперечные отростки в качестве васкуляризованных аутотрансплантатов. При удалении корня дужки необходимо защитить дуральный мешок, для чего используется корешковый ретрактор из базового набора инструментов ( 4). Его изогнутая форма максимально защищает твердую мозговую оболочку с минимальной ее ретракцией и одновременно дает обзор удаляемого корня дужки. Тем не менее, степень ретракции должна строго контролироваться хирургом. Корни дужек удаляются кусачками и дрелью максимально полно. Если каудальная часть корня дужки остается, она может надавить на спинномозговой корешок во время коррекции кифоза и стать причиной радикулопатии. Некоторые хирурги после удаления корня дужки с одной стороны переходят на противоположную для аналогичной процедуры.
| 2. Имплантация педикулярных шурупов перед резекцией задних отделов позвонков. | |||
| 3. Широкая ламинэктомия на уровне вертебротомия. | |||
| 4. Защита спинномозгового корешка при удалении корня дужки. | |||
Другие предпочитают через корень дужки сразу удалять спонгиозу из тела позвонка. Та или иная последовательность манипуляций не принципиальна и зависит только от преференций хирурга.
Мобилизация тела позвонка. Это важный этап подготовки к остеотомии передней вертебральной колонны. В ходе этого этапа используется шарнирный ретрактор - с его помощью осуществляется субпериостальное выделение тела позвонка, на уровне которого планируется вертебротомия. Введение ретрактора начинается каудальнее диска, расположенного над этим телом позвонка и продолжается кпереди и латерально, смещая подобным же образом сегментарные сосуды ( 5). В ходе PSO редко возникает необходимость перевязывать эти сосуды - в отличие от VCR. При неумышленном повреждении сосуда кровотечение останавливается биполярной коагуляцией. В других случаях производится тампонада, а закрытие остеотомического дефекта позволяет контролировать кровотечение.
Шарнирный ретрактор на конце имеет изгиб в форме ложки, который скользит по телу позвонка, пока не достигает его вентральной поверхности ( 6). Это окончательная позиция ретрактора, позволяющая облегчить выполнение вертебротомии. Инструмент существует нескольких типоразмеров, может устанавливаться с одной или с двух сторон, а его второй конец может быть закреплен за пределами раны, освобождая руки ассистентов. При этом важно не натягивать спинномозговые корешки в зоне выполненной резекции.
| 5. Этапы проведения ретрактора. | 6. Ретрактор установлен (вид сбоку). |
Определение зоны резекции вентральной колонны. Начинается после установки ретракторов. Точное определение величины иссекаемого костного клина в градусах необходимо в ходе PSO. Это позволяет избежать как гипо- так и гиперкоррекции. С этой целью используется угловой шаблон, представленный в наборе инструментов в нескольких вариантах. Эти шаблоны последовательно вводятся в рану латеральнее тела позвонка, что позволяет подобрать оптимальный угол для иссечения резекционного клина. Угловые шаблоны предназначены для PSO, а квадратные - для VCR и/или PSO при удалении краниального диска. Некоторые хирурги не пользуются шаблонами, оценивая объем резекции на глаз. Это вполне допустимо.
Резекция тела позвонка. Удаление латеральной стенки удобно производить остеотомом, изогнутым в виде буквы L ( 7А). Он имеет ограничитель погружения в кость. Один край лезвия остеотома (краниальный) располагается по ходу корешка, второй - параллельно дуральному мешку. После установки остеотома он может служить и как дуральный ретрактор. Один из краев лезвия расположен по ходу латерального края тела позвонка. В соответствии с ранее проведенным измерением величины костного клина производится сечение сначала в краниальной его части, затем - в каудальной ( 7Б). Линии этих сечений должны сойтись в области вентральной замыкательной пластинки тела позвонка ( 7В). Латеральная стенка надламывается и удаляется. Шаблоном проверяется точность выполненной резекции.
| А | Б | В |
| 7А-В. Этапы удаления костной ткани тела позвонка. | ||
Удаление спонгиозной кости проводится костными ложками и инструментом, название которого можно перевести как бур-расширитель. Он обеспечивает гладкую костную поверхность на обеих сторонах иссекаемого клина для оптимального их контакта. Обработка кости осуществляется слева направо и справа налево насколько это достижимо. Принципиально важно убрать спонгиозу до передней замыкательной пластинки, но последнюю не повреждать и использовать как точку вращения ( 8). При выполнении VCR передняя замыкательная пластинка удаляется кусачками Керрисона, а в качестве механической точки вращения используется межтеловой имплантат. Тщательно останавливается неизбежное на данном этапе кровотечение. Шарнирные ретракторы могут быть удалены, чтобы снять напряжение в мягких тканях. После завершения этапа может использоваться временный стержень, фиксированный в головках педикулярных шурупов, для предотвращения несвоевременного смыкания костного клина или сублюксации. Все манипуляции проводятся с обеих сторон позвоночного столба последовательно.
| 8. Удаление спонгиозной кости тела позвонка. |
Удаление дорсальной замыкательной пластинки тела позвонка. Перед выполнением этого этапа нужно тщательно проверить готовность резекционного клина к смыканию. Это важно еще и потому, что эпидуральные сосуды могут сильно кровоточить после удаления дорсальной замыкательной пластинки, но до смыкания клина. Необходимо убедиться, что ситуацию можно держать под контролем. Также следует быть уверенным, что дуральный мешок по краям костного клина свободен, и что смыкание задних отделов не приведен к локальному стенозированию позвоночного канала. Так же важно, чтобы корешки не контактировали с костью, мягкими или рубцовыми тканями, чтобы после коррекции не развилась радикулопатия.
Убедившись в адекватности вертебротомии, можно приступать к удалению дорсальной замыкательной пластинки тела позвонка. Использование для этого угловых костных ложек, скользящих поперек замыкательной пластики, может привести к сдавлению дурального мешка. Лучше использовать специально разработанный импактор. Он снабжен пластинкой, которая подводится под дуральный мешок в направлении от хирурга. Закругленный конец пластинки называется пальцем, на противоположном конце пластины, ближе к хирургу, имеется крючок, называемый пяткой. Этот крючок насаживается на костный край замыкательной пластинки. Воздействие на стержень инструмента осуществляется вперед (вентрально) и медиально. Пятка предотвращает большое медиальное смещение инструмента против дурального мешка. Существует несколько типоразмеров импактора. Следует выбрать тот, который полностью перекрывает заднюю замыкательную пластинку. То же касается ширины пластинки - обычно используется более узкий вариант, устанавливаемый поочередно на концах зоны резекции.
Дуральный мешок осторожно и тщательно отделяется от подлежащей замыкательной пластинки. Импактор устанавливается на стороне, противоположной расположению временного стержня ( 9). Необходимо убедиться, что конец пластины виден на противоположной хирургу стороне. Это означает, что в процессе импакции дуральный мешок не подвергнется торсионному воздействию. Молотком импактор смещается вентрально, при этом дорсальная замыкательная пластинка ломается и смещается в просвет резекционного дефекта. При необходимости процедура повторяется дважды краниально и каудально. Фрагменты пластинки удаляются и в дальнейшем используются как аутотрансплантаты. Необходимо еще раз убедиться, что под дуральным мешком нет костных фрагментов.
| 9. Этапы удаления импактором дорсальной замыкательной пластики тела позвонка. |
Коррекция деформации позвоночника. Устанавливается второй временный стержень. Смыкание резекционного клина возможно пассивным путем - за счет провисания под действием собственного веса с последующей компрессией педикулярных шурупов для плотного контакта костных краев. При этом всегда формируется петлеобразный перегиб дурального мешка по средней линии. Только хирург решает, насколько этот перегиб допустим в конкретной ситуации. Осуществляется мониторирование спинного мозга, полученные результаты сравниваются с дооперационными. Если все стабильно, временные стержни меняются на постоянные, осуществляется финальная компрессия крюков и дорсальный спондилодез аутокостью ( 10). В ходе вмешательства осуществляется постоянный мониторинг функции спинного мозга (моторные и соматосенсорные вызванные потенциалы, кожная термометрия нижних конечностей, при необходимости - проба с пробуждением).
| 10. Установлены оба стержня, выполнена костная аутопластика |
Однако если деформация позвоночника имеют значительную протяжённость, затрагивающую несколько позвоночных сегментов, имеется компрессия спинного мозга на нескольких уровнях, костная пластика после выполнения таких резекций может оказаться неадекватной, а устранение компрессии спинного мозга потребовать дальнейшего увеличения объёма резекции и количества уровней VCR. В таких случаях наиболее эффективным хирургическим вмешательством может оказаться транспозиция спинного мозга.
На основе собственного опыта в клинике детской и подростковой вертебрологии Новосибирского НИИТО был разработан собственный способ транспозиции спинного мозга при кифосколиозе. В основе техники транспозиции спинного мозга лежит разделение этапов перемещения спинного мозга на передний с доступом к передним отделам позвоночника, и задний, когда осуществляют непосредственно коррекцию деформации позвоночника и, при этом, происходит второй этап транспозиции спинного мозга. При выполнении переднего этапа транспозиция спинного мозга осуществляется за счёт тотального удаления передних и боковых отделов позвоночника на вершине деформации в виде клина с основанием, обращённым в выпуклую сторону. Затем резецируют в каудальном и краниальном направлении медиальную часть тел и дисков со вскрытием вертебрального канала в зоне контакта передней стенки позвоночного канала и дурального мешка до места появления эпидурального пространства таким образом, чтобы имелся резерв для дальнейшего смещения спинного мозга при коррекции деформации без давления на сохранившуюся тонкую переднемедиальную часть тел резецированных позвонков. Потом осуществляют задний доступ к деформации позвоночника и, после формирования поперечных дефектов заднего опорного комплекса, продолжают транспозицию спинного мозга в новое ложе за счёт коррекции деформации задним позвоночным инструментарием.
Анестезиологическое обеспечение при регистрации соматосенсорных вызванных потенциалов.
Травматичность однократно выполняемой корригирующей операции, когда гормональный стресс-ответ носит выраженный характер, диктует необходимость применения более эффективной и адекватной анестезиологической защиты больных. При выборе методов анестезиологического обеспечения вертеброхирургических операций наибольшее распространение получили: тотальная внутривенная анестезия (ТВА) с искусственной вентиляцией легких (ИВЛ); ТВА с ИВЛ в сочетании с управляемой гипотонией; ТВА с ИВЛ в сочетании с дополнительной нейровегетативной защитой ганглиоблокаторами; методы комбинированной анестезии - ТВА с ИВЛ в сочетании со спинальной или эпидуральной блокадой; общая анестезия (ОА) с использованием ингаляционных анестетиков с ИВЛ [24, 25, 26, 27, 28].
Следует отметить, что хирургическая коррекция сколиоза, особенно тяжелых форм деформаций позвоночника, сопровождается высоким риском развития ятрогенных неврологических осложнений, трагичных для больного. Частота неврологических осложнений различной степени тяжести в процессе планового хирургического лечения варьирует в весьма широких пределах от 0,4 до 1,6% случаев [29, 30, 31].
Поэтому в вертеброхирургической практике актуальной остается проблема интраоперационного мониторинга функции спинного мозга. Нейрофизиологические методы мониторинга, в частности регистрация соматосенсорных вызванных потенциалов (ССВП), стали в высокоразвитых странах стандартом интраоперационного исследования при выполнении подобных операций [32]. Анатомическим субстратом ССВП являются периферические нервы, заднебоковые тракты спинного мозга и кора головного мозга. Регистрация ССВП ведется постоянно во время операции, а их амплитуда и латентность (время появления) сравниваются с исходными данными. Если повреждение спинного мозга происходит по механической причине, то вызванные потенциалы исчезают в течение 2-х минут, а если развиваются сосудистые нарушения - в пределах 20 минут. Могут быть как ложноположительные, так и ложноотрицательные ответы при стимуляции периферических нервов. Амплитуду ССВП и латентность волновых форм ССВП во время операции определяет не только развитие ишемии спинного мозга, но и малейшие падения артериального давления, а также гипотермия, которые могут увеличивать частоту фальш-положительных результатов. Анестезия также может оказывать значительное влияние при выполнении данного технологического приема [33].
Таким образом необходимо обеспечить адекватную степени хирургической агрессии анестезиологическую защиту больного при условии, что методика анестезии должна оказывать наименьший супрессивный эффект на ССВП. Обязательный мониторинг безопасности оперируемых включает: регистрацию артериального давления, частоты сердечных сокращений, электрокардиограммы, насыщение кислородом артериальной крови (SaO2), концентрацию кислорода во вдыхаемой смеси (FiО2), концентрацию углекислого газа на выдохе (ETCO2), вIS мониторинг.
Интраоперационная регистрация ССВП не имеет смысла в случаях:
- отсутствия регистрации ССВП при предоперационном обследовании в условиях нейрофизиологической лаборатории;
- значительного снижения исходно регистрируемых ССВП на этапе предоперационного обследования пациентов, поскольку общая анестезия оказывает супрессивный эффект на вызванные потенциалы, что приводит либо к ложноположительному результату, либо к невозможности адекватной интраоперационной оценке регистрируемых ССВП в динамике.
Премедикация проводится за 30 мин до транспортировки больного в операционную. С целью премедикации используются седативные и антигистаминные препараты: мидазолам**- 0,1 мг/кг, дифенгидрамин** - 0,4 мг/кг.
Для индукции анестезии внутривенно вводятся: атропин** - 0,02 мг/кг, фентанил** - 0,002 мг/кг и пропофол** - 2,5 мг/кг. Интубация трахеи выполняется после введения суксаметония хлорида - 2,0 мг/кг. После интубации трахеи осуществляется перевод больного на ИВЛ аппаратом «Fabius Plus» с минутным объемом дыхания (МОД), обеспечивающим уровень концентрации углекислого газа на выдохе в пределах 32-37 Далее осуществляется укладка больного в необходимое операционное положение (на бок, на живот).
После интубации трахеи и перевода больного на ИВЛ одновременно вводятся нагрузочные дозы кетамина** (0,25 мг/кг) и цисатракурия безилата (0,1 мг/кг) Управление инфузией пропофола по целевой концентрации (ИЦК) ** начинается после перевода больного на ИВЛ и проводится в условиях регистрации биспектрального индекса электроэнцефалограммы (BIS) на фоне болюсного введения фентанила** (0,004±0,001 мг/кг/ч), непрерывной инфузии кетамина** (0,25 мг/кг/ч) и цисатракурия безилата (0,08 мг/кг/ч). Эффективные значения ИЦК пропофола** составляют пределы от 2,9±0,2 до 1,8±0,2 мкг/мл, что соответствует средней скорости инфузии пропофола** от 6,5± 1,3 до 3,1± 0,6 мг/кг/ Значения эффективной ИЦК пропофола** выбирается в соответствии с учетом травматичности этапов хирургической операции, оценкой клинической эффективности анестезии и биспектрального индекса электроэнцефалограммы (BIS 35 - 55).
Ингаляционные анестетики, значительно подавляют трансмиссию вызванных потенциалов от коры головного мозга. По этой причине технология ТВА при проведении интраоперационной регистрации ССВП должна быть методом выбора, так как обеспечивает проведение достоверного нейромониторинга функции спинного мозга.
Регистрация ССВП проводится на этапе предоперационного обследования и интраоперационно после укладки больного в необходимое операционное положение. Для обеспечения надежного контакта в течение длительного времени и уменьшения уровня техногенных помех используются игольчатые электроды для выполнения электромиографии (ЭМГ). Обеспечивается подключение и активного и референтного электрода к одному симметричному входу миографа, причем каждый электрод должен иметь заземленный экран. Расположение электродов: активный в зоне представительства чувствительности нижних конечностей (1,5-2 см кзади от вертекса по сагиттальной линии), референтный также по сагиттальной линии во лбу. Усиление канала регистрации обеспечивает представление ССВП в масштабе 2,5 мкВ на деление. Полоса пропускания стандартная для прибора 1-500 Гц. При наличии значительных медленно волновых или высокочастотных помех возможно изменение нижней границы полосы до 5 Гц или верхней до 200 Гц, без внесения значимых искажений в представление основных позитивных компонентов ССВП. Стимулируются дистальные отделы большеберцовых нервов прямоугольными импульсами длительностью 0,2 мс со средней частотой следования 3 в секунду. Интенсивность стимулирующего тока на этапе предоперационного обследования больных выбирается такая, которая достаточна для вызова заметных двигательных реакций коротких сгибателей на стопах (10-16 мА). В операционной, при нахождении пациентов в условиях анестезии, сила тока увеличивается в 1,5-2 раза. Анализу подвергаются амплитуда, задержка и форма основных позитивных компонентов ССВП, в частности (Р39), на стимуляцию нервов нижних конечностей. Учитывается также наличие или отсутствие более поздних позитивных отклонений потенциала, поскольку снижение, уширение и задержка компонента Р39 и непосредственный переход этого компонента в более задержанные позитивные отклонения свидетельствуют о десинхронизации ССВП, задержке части сенсорной импульсации и являются признаком нарушения проведения по спинному мозгу.
Пропофол** не снижает тонуса блуждающего нерва и его применение в ряде случаев может сопровождаться брадикардией, что требует перед индукцией анестезии или в процессе поддержания анестезии внутривенного введения холинолитиков. Требуется снижение скорости введения пропофола** у больных с заболеваниями сердца, органов дыхания, почек и печени, а также у больных с гиповолемией и эпилепсией.
Послеоперационный период при отсутствии осложнений стандартен. Больному разрешают вставать на 2-3 день после вмешательства.
Резекция остаточного реберного горба.
Не ранее чем, через 2 года после хирургического лечения деформации позвоночника, когда завершится формирование грудной клетки, костных и костно-металлических блоков возможно проведение операции по резекции остаточного реберного горба в косметических целях у пациентов, достигших 18 летнего возраста [34].
Операция проходит под многокомпонентной тотальной внутривенной анестезией в условиях миоплегии и искусственной вентиляции легких. Положение пациента на операционном столе: на животе или на боку, противоположном расположению горба. Оперативный доступ: по ходу старого торакального рубца, по ходу наиболее выстоящего ребра, по старому срединному рубцу. После выхода на вершину реберного горба поднадкостнично выделяются и резецируются на протяжении от 2 до 10 см от 3 до 8 ребер (чем более деформировано ребро, тем больший фрагмент необходимо резецировать). В некоторых случаях косметически целесообразно также выполнить экзартикуляцию вертебральных концов ребер и резецировать выстоящие поперечные отростки: при транспозиции вертебральный конец ребра резецируется полностью, а латеральный фрагмент подтягивается до контакта с поперечными отростками или дужками, к которым фиксируется лигатурами.
В ходе вмешательства не всегда удается в силу грубых анатомических изменений избежать повреждения костальной плевры, в таких случаях производится герметизация путем ушивания межреберных мышц без непосредственного накладывания шва на плевру. Гемостаз по ходу операции, ушивание раны послойно в обратном порядке с внутрикожным косметическим швом. Установка на сутки активного трубчатого дренажа или резиновых выпускников. Профилактический курс антибактериальной терапии.
Минздрав России 2016.
|
|
Связанные заболевания
Связанные клинические рекомендации
Связанные стандарты мед. помощи
- Стандарт санаторно-курортной помощи больным с болезнями костно-мышечной системы и соединительной ткани (дорсопатии, спондилопатии, болезни мягких тканей, остеопатии и хондропатии)
- Стандарт специализированной медицинской помощи при дегенеративных заболеваниях позвоночника и спинного мозга
- Стандарт медицинской помощи больным сколиозом
- Стандарт первичной медико-санитарной помощи при анкилозирующем спондилите, псориатическом артрите, других спондилоартритах
- Стандарт медицинской помощи больным анкилозирующим спондилитом (при оказании специализированной помощи)
- Стандарт специализированной медицинской помощи детям при врожденных аномалиях нервной системы
- Стандарт специализированной медицинской помощи детям при задержке роста
- Стандарт первичной медико-санитарной помощи детям при задержке роста