МКБ-10 коды
- МКБ-10
- M84.1 Несрастание перелома [псевдоартроз]
- M84.2 Замедленное сращение перелома
- M84.0 Плохое срастание перелома
- T92 Последствия травм верхней конечности
- T92.8 Последствия других уточненных травм верхней конечности
- T92.2 Последствия перелома на уровне запястья и кисти
- T92.0 Последствия открытого ранения верхней конечности
- T87.0 Осложнения, связанные с реплантацией (части) верхней конечности
|
|
Вступление
МКБ 10:
М84.0, М84.1, М84.2, Т87.0, T92.0, T92.2, T92.6, T92.8, T92.9.
Год утверждения (частота пересмотра):
____ (пересмотр каждые 3 года).
ID:
КР415.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
на заседании Президиума АТОР XX.XX.2016 г. г. Москва __ __________201_ г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации __ __________201_ г.
М84.0, М84.1, М84.2, Т87.0, T92.0, T92.2, T92.6, T92.8, T92.9.
Год утверждения (частота пересмотра):
____ (пересмотр каждые 3 года).
ID:
КР415.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
на заседании Президиума АТОР XX.XX.2016 г. г. Москва __ __________201_ г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации __ __________201_ г.
Профессиональные ассоциации
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
 Список сокращений
Список сокращений
КТ - компьютерная томография.
МРТ. Магнитно-резонансная томография.
ORIF. Open reposition internal fixation.
SNAC. Scaphoid nonunion advanced collaps.
МРТ. Магнитно-резонансная томография.
ORIF. Open reposition internal fixation.
SNAC. Scaphoid nonunion advanced collaps.
Термины и определения
ORIF. Open reposition internal fixation - открытая репозиция, внутренняя фиксация.
SNAC. Scaphoid nonunion advanced collaps - прогрессирующий коллапс кистевого сустава на фоне ложного сустава ладьевидной кости.
SNAC. Scaphoid nonunion advanced collaps - прогрессирующий коллапс кистевого сустава на фоне ложного сустава ладьевидной кости.
Описание
Ложный сустав (pseudoarthrosis; синоним псевдоартроз) - нарушение непрерывности кости с развитием несвойственной данному ее отделу подвижности. Характеризуется наличием замыкательных пластинок на концах отломков.
Замедленная консолидация - нарушения репаративной регенерации при котором за время, необходимое для образования костной мозоли, сращения перелома не произошло.
Замедленная консолидация - нарушения репаративной регенерации при котором за время, необходимое для образования костной мозоли, сращения перелома не произошло.
Причины
Преимущественное значение для заживления костной раны имеют местные факторы.
Наиболее частыми причинами нарушения образования костной мозоли являются:
• недостаточное кровоснабжение кости до перелома (ладьевидная кость кистевого сустава);
• нагноение в области перелома.
• плохая репозиция отломков;
• многократные попытки устранения смещения отломков;
• кратковременная или часто прерываемая иммобилизация,.
• необоснованная смена методов лечения;
• избыточное растяжение отломков на скелетном вытяжении или большое расстояние между ними после остеосинтеза;
• неправильное назначение физических упражнений в восстановительном периоде;
• интерпозиция мягких тканей;
• осложненное течение переломов (повреждение магистральных сосудов и нервов);
• нестабильный остеосинтез отломков;
• излишнее удаление отломков при оскольчатом переломе;
• раннее удаление металлического фиксатора после остеосинтеза.
• Для ладьевидной кости характерны следующие изменения.
- Сохраняющийся разрыв кортикальной пластинки, кистозная резорбция, положение отломков ладьевидной кости сохраняется. Встречается при переломах проксимального полюса и талии ладьевидной кости.
- Горбовидный коллапс - уменьшение высоты кортикальной пластинки по ладонной поверхности, сгибание дистального полюса, компенсаторное разгибательное положение полулунной кости при целостности ладьевидно-полулунной связки. Обычно встречается при переломах в области талии ладьевидной кости, предшествуют кистовидные изменения.
- Повышенная плотность и фрагментация проксимального полюса.
- Предрасполагающие факторы:
• - Перелом проксимального полюса;
• - Поздняя диагностика (более чем на 3 недели);
• - Нестабильные переломы или переломы со смещением в области талии ладьевидной кости;
• - Курение;
• - Неадекватная иммобилизация;
• - Плохая фиксация (например, дистракция из-за неподходящей длины винта).
Наиболее частыми причинами нарушения образования костной мозоли являются:
• недостаточное кровоснабжение кости до перелома (ладьевидная кость кистевого сустава);
• нагноение в области перелома.
• плохая репозиция отломков;
• многократные попытки устранения смещения отломков;
• кратковременная или часто прерываемая иммобилизация,.
• необоснованная смена методов лечения;
• избыточное растяжение отломков на скелетном вытяжении или большое расстояние между ними после остеосинтеза;
• неправильное назначение физических упражнений в восстановительном периоде;
• интерпозиция мягких тканей;
• осложненное течение переломов (повреждение магистральных сосудов и нервов);
• нестабильный остеосинтез отломков;
• излишнее удаление отломков при оскольчатом переломе;
• раннее удаление металлического фиксатора после остеосинтеза.
• Для ладьевидной кости характерны следующие изменения.
- Сохраняющийся разрыв кортикальной пластинки, кистозная резорбция, положение отломков ладьевидной кости сохраняется. Встречается при переломах проксимального полюса и талии ладьевидной кости.
- Горбовидный коллапс - уменьшение высоты кортикальной пластинки по ладонной поверхности, сгибание дистального полюса, компенсаторное разгибательное положение полулунной кости при целостности ладьевидно-полулунной связки. Обычно встречается при переломах в области талии ладьевидной кости, предшествуют кистовидные изменения.
- Повышенная плотность и фрагментация проксимального полюса.
- Предрасполагающие факторы:
• - Перелом проксимального полюса;
• - Поздняя диагностика (более чем на 3 недели);
• - Нестабильные переломы или переломы со смещением в области талии ладьевидной кости;
• - Курение;
• - Неадекватная иммобилизация;
• - Плохая фиксация (например, дистракция из-за неподходящей длины винта).
Эпидемиология
Около 10-15% переломов в области талии ладьевидной кости и 30-40% переломов проксимального полюса при консервативном лечении не срастаются.
Несращение других костей запястья встречаются редко и описаны в случаях поздней верификации перелома.
Формирование ложных суставов трубчатых костей кисти не характерно. Данная локализация является самой редкой для ложных суставов - 1,5%.
Несращение других костей запястья встречаются редко и описаны в случаях поздней верификации перелома.
Формирование ложных суставов трубчатых костей кисти не характерно. Данная локализация является самой редкой для ложных суставов - 1,5%.
Классификация
Для переломов ладьевидной кости применяется классификация Herbert.
• Тип А Стабильные свежие переломы:
А1 Перелом бугорка;
А2 Незавершенный перелом талии.
• Тип В Нестабильные свежие переломы:
В1 Дистальный косой перелом;
В2 Завершенный перелом талии;
В3 Завершенный перелом проксимального полюса;
В4 Чрезладьевидно-перилунарный переломо-вывих запястья.
• Тип С Замедленная консолидация.
• Тип D Доказанное несращение:
D1 Фиброзное несращение;
D2 псевдоартроз.
Ложные суставы трубчатых костей различают в зависимости от локализации на кисти и по отношению к смежным суставам, а также по наличию и отсутствию дефекта кости и ее укорочения.
• Тип А Стабильные свежие переломы:
А1 Перелом бугорка;
А2 Незавершенный перелом талии.
• Тип В Нестабильные свежие переломы:
В1 Дистальный косой перелом;
В2 Завершенный перелом талии;
В3 Завершенный перелом проксимального полюса;
В4 Чрезладьевидно-перилунарный переломо-вывих запястья.
• Тип С Замедленная консолидация.
• Тип D Доказанное несращение:
D1 Фиброзное несращение;
D2 псевдоартроз.
Ложные суставы трубчатых костей различают в зависимости от локализации на кисти и по отношению к смежным суставам, а также по наличию и отсутствию дефекта кости и ее укорочения.
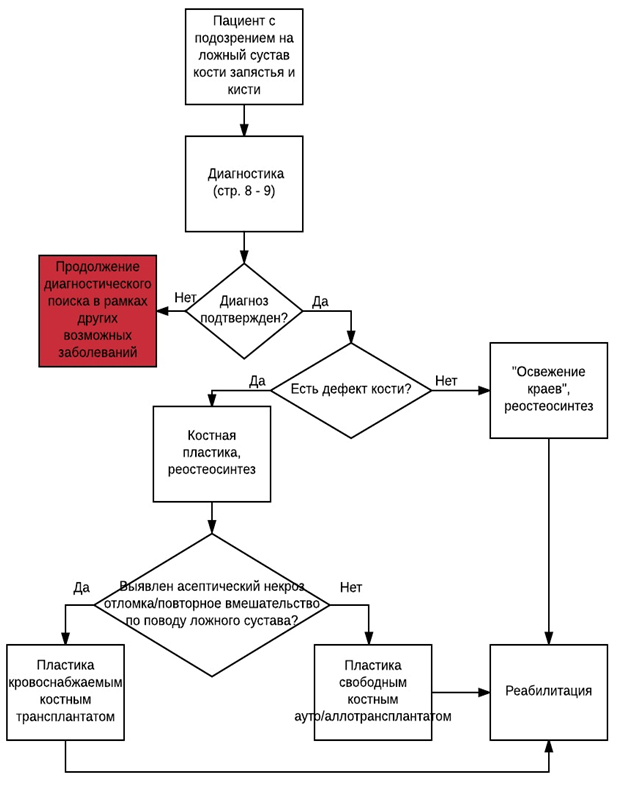
Диагностика
Диагноз устанавливается или предполагается клинически и верифицируется с применением лучевых методов исследования.
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
Уровень убедительности рекомендаций D (уровень достоверности доказательств -4).
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
Комментарии. Наружная косая рентгенограмма в переднезадней проекции, центрированная на ладьевидную кость с запястьем в положении пронации и локтевой девиации.
Переднезадняя рентгенограмма при укладке кисти, сжатой в кулак и в локтевой девиации, выполненная под углом в проксимальном направлении, а именно когда рентгеновская трубка направлена в сторону локтевого сустава, выделяет ладьевидную кость в длину и помогает выявить скрытые переломы.
• В качестве дополнительных методов возможно применение КТ и МРТ в случаях сложной конфигурации, возможных проблем васкуляризации, при внутрисуставных переломах, переломах костей запястья [4].
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
2,1 Жалобы и анамнез.
• Рекомендовано выявление жалоб на локальную боль, усиливающуюся при попытках движений. В анамнезе эпизод травмы, возможно с оперативным или консервативным лечением, осложненным течением [1].Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
2,2 Физикальное обследование.
• Рекомендовано обследование на наличие патологической подвижности, деформации, локальной болезненности при пальпации и движениях [1].Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
2,3 Лабораторная диагностика.
• Не является информативным методом для данного вида патологии. Применяется в рамках стандартного предоперационного обследования.Уровень убедительности рекомендаций D (уровень достоверности доказательств -4).
2,4 Инструментальная диагностика.
• Рекомендовано Рг-исследование в 2-х проекциях. В сомнительных случаях, а также при подозрении на наличие переломов костей запястья выполняются дополнительные проекции [3].Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
Комментарии. Наружная косая рентгенограмма в переднезадней проекции, центрированная на ладьевидную кость с запястьем в положении пронации и локтевой девиации.
Переднезадняя рентгенограмма при укладке кисти, сжатой в кулак и в локтевой девиации, выполненная под углом в проксимальном направлении, а именно когда рентгеновская трубка направлена в сторону локтевого сустава, выделяет ладьевидную кость в длину и помогает выявить скрытые переломы.
• В качестве дополнительных методов возможно применение КТ и МРТ в случаях сложной конфигурации, возможных проблем васкуляризации, при внутрисуставных переломах, переломах костей запястья [4].
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
|
|
Лечение
• При верификации ложного сустава ладьевидной кости рекомендовано обсудить с пациентом предстоящее лечение и его варианты. Подход может быть различным [5, 6, 7].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -1+).
• Ложные суставы трубчатых костей кисти - при наличии клинической симптоматики и жалоб рекомендовано только хирургическое лечение [8].
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2-).
Уровень убедительности рекомендаций в (уровень достоверности доказательств -1+).
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2-).
• Клин. Костная пластика и внутренняя фиксация (Fisk-Fernandez) рекомендована в случаях деформации в виде горба и предпочтителен у молодых мужчин, профессия которых связана с ручным трудом [21].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -2+).
Комментарии. Целью является достижение костного сращения или, по крайней мере, фиброзного сращения при наличии механической стабильности между фрагментами, чтобы обеспечить совместное движение фрагментов ладьевидной кости. Возможные осложнения: инфекция, тугоподвижность, сохраняющееся несращение. Сращения удается достичь почти в 80%.
Техника пластики костным трансплантатом и фиксации компрессирующим винтом (Fisk-Fernandez).
Поврежденную конечность и гребень подвздошной кости обрабатывают и отграничивают стерильным операционным бельем. Под жгутом выполняют разрез в виде клюшки по ладонной поверхности, начиная от сухожилия лучевого сгибателя кисти и продолжая его в направлении возвышения большого пальца. Рассекают ложе сухожилия лучевого сгибателя кисти и капсулу сустава, открывают ладьевидную кость. Место перелома освобождают от рубцовой ткани. Затем обрабатывают охлаждаемой пилой поверхность каждого фрагмента перпендикулярно оси проксимального и дистального полюса. Губчатая ткань обрабатывается до появления кровоточивости с помощью ручных инструментов, чтобы избежать ожога кости. Спицы, проведенные во фрагменты, можно использовать как джойстики для разведения фрагментов. Это поможет определить размер необходимого костного трансплантата. Из гребня подвздошной кости берут кортикально-губчатый трансплантат и помещают кортикальной поверхностью в ладонную сторону. Компрессирующий винт без головки или (если это не безопасно) две спицы Киршнера используют для фиксации фрагментов ладьевидной кости с костным трансплантатом. Ушивают капсулу сустава прочной рассасывающейся нитью. Иммобилизацию осуществляют в гипсовой повязке в течение 6 недель [10, 11].
Пломбировка костным трансплантатом и внутренняя фиксация:
• При правильном положении фрагментов.
• Ладонный доступ при переломах в области талии и тыльный при переломах проксимального полюса ладьевидной кости.
• Желоб прямоугольной формы формируют вдоль ладьевидной кости, удаляют губчатую ткань до кровоточивости. Заполняют полость губчатой костью из шиловидного отростка лучевой кости. Фиксируют винтом с двойной резьбой [12].
• При переломах проксимального полюса ладьевидной кости, если проксимальный фрагмент не кровоточит при обработке, шансы сращения очень малы. В таких случаях показана пластика кровоснабжаемым костным трансплантатом.
• Пластика кровоснабжаемым костным трансплантатом:
Показания точно не определены, но обычно выполняют при переломах проксимального полюса, ревизионных вмешательствах, диагностированном аваскулярном некрозе (до операции или интраоперационно). Сращения удается добиться при различных способах в 15 - 100% случаев. Известны следующие методики [13, 14]:
• Артерия, проходящая под удерживающей связкой между 1 и 2 каналами (1,2 ICSA) (Zaidemberg)[15](4);
• Трансплантат на ножке из квадратного пронатора [16];
• Основание второй пястной кости [17, 18];
• Ладонная карпальная артерия [19];
• Свободный трансплантат из гребня подвздошной кости [20];
• Имплантация сосудистого пучка - поверхностной ветви лучевой артерии или второй тыльной пястной артерии;
• Пластика кровоснабжаемым костным трансплантатом с использованием 1,2 ICSA (Zaidemberg).
Удерживающая связка разгибателей открывается тыльно-лучевым доступом. Идентифицируют 1,2 ICSA. В лучевой кости формируют кортикально-губчатый трансплантат и поднимают на сосудистом пучке, стараясь не повредить его. Ножку мобилизуют до необходимой длины, позволяющей переместить трансплантат в зону несращения ладьевидной кости. Вскрывают капсулу сустава и открывают ладьевидную кость. Зону перелома освежают, используя ручные инструменты. Может быть использован губчатый трансплантат из дистального отдела лучевой кости. Формируют ложе для кровоснабжаемого костного трансплантата и помещают его между фрагментами. Фиксируют винтом без головки. Ушивают капсулу сустава и кожу. В послеоперационном периоде осуществляют иммобилизацию в гипсовой повязке в течение 6-8 недель, контрольную рентгенограмму выполняют через 8 недель и 3 мес.
В качестве альтернативного другим кровоснабжаемым костным трансплантатам может быть применена микрохирургическая пересадка фрагмента медиального надмыщелка бедренной кости.
• Несращение бугорка ладьевидной кости и бугорка большой многоугольной кости, проявляющееся клинически, рекомендовано лечить путем иссечения небольшого фрагмента, а в случае, если фрагмент большой, выполнять синтез [5].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -1+, 2+).
• Ложные суставы трубчатых костей кисти достаточной костной массе в большинстве случаев удается устранить путем открытой репозиции и стабильной фиксации реостеосинтеза после предварительной обработки краёв костных отломков.
При необходимости может быть применена свободная костная пластика.
При клинически значимом дефиците кости, недостатке длины рекомендована костная аутопластика, функционально-стабильная фиксация [22].
Уровень убедительности рекомендаций D (уровень достоверности доказательств -3).
• При дефектах пястных костей и фаланг рекомендована костная аутопластика дефекта. В редких случаях скомпрометированной кости, значительных размеров дефекта, отрицательных результатах выполненной ранее костной пластики возможно выполнение восполнение дефекта кровоснабжаемыми трансплантатами. При обширных дефектах рекомендован трансплантат лучевой кости на дистальной сосудистой ножке (лучевом сосудистом пучке), свободный трансплантат медиального мыщелка бедренной кости [21,23].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -2+).
• При множественных дефектах пястных костей рекомендован свободный кровоснабжаемый трансплантат из гребня подвздошной кости [21].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -2+).
Уровень убедительности рекомендации в (уровень достоверности доказательств -2++).
Уровень убедительности рекомендаций в (уровень достоверности доказательств -1+).
• Ложные суставы трубчатых костей кисти - при наличии клинической симптоматики и жалоб рекомендовано только хирургическое лечение [8].
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2-).
3,1 Консервативное лечение.
• Политика невмешательства (не обращать внимания) рекомендовано допускать у больных старше 50 лет, профессия которых не связана с физическим трудом. Больного следует предупредить о риске развития остеоартроза, в частности несращения ладьевидной кости с тенденцией к коллапсу [5].Уровень убедительности рекомендаций в (уровень достоверности доказательств -1+).
3,2 Хирургическое лечение.
• Рекомендована чрескожная фиксация и костная пластика в тех случаях, когда положение отломков правильное. Компрессирующая фиксации и инъекционная костная пластика через канал, сформированный дрелью. Технически сложный метод [9].Уровень убедительности рекомендаций с (уровень достоверности доказательств -2-).
• Клин. Костная пластика и внутренняя фиксация (Fisk-Fernandez) рекомендована в случаях деформации в виде горба и предпочтителен у молодых мужчин, профессия которых связана с ручным трудом [21].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -2+).
Комментарии. Целью является достижение костного сращения или, по крайней мере, фиброзного сращения при наличии механической стабильности между фрагментами, чтобы обеспечить совместное движение фрагментов ладьевидной кости. Возможные осложнения: инфекция, тугоподвижность, сохраняющееся несращение. Сращения удается достичь почти в 80%.
Техника пластики костным трансплантатом и фиксации компрессирующим винтом (Fisk-Fernandez).
Поврежденную конечность и гребень подвздошной кости обрабатывают и отграничивают стерильным операционным бельем. Под жгутом выполняют разрез в виде клюшки по ладонной поверхности, начиная от сухожилия лучевого сгибателя кисти и продолжая его в направлении возвышения большого пальца. Рассекают ложе сухожилия лучевого сгибателя кисти и капсулу сустава, открывают ладьевидную кость. Место перелома освобождают от рубцовой ткани. Затем обрабатывают охлаждаемой пилой поверхность каждого фрагмента перпендикулярно оси проксимального и дистального полюса. Губчатая ткань обрабатывается до появления кровоточивости с помощью ручных инструментов, чтобы избежать ожога кости. Спицы, проведенные во фрагменты, можно использовать как джойстики для разведения фрагментов. Это поможет определить размер необходимого костного трансплантата. Из гребня подвздошной кости берут кортикально-губчатый трансплантат и помещают кортикальной поверхностью в ладонную сторону. Компрессирующий винт без головки или (если это не безопасно) две спицы Киршнера используют для фиксации фрагментов ладьевидной кости с костным трансплантатом. Ушивают капсулу сустава прочной рассасывающейся нитью. Иммобилизацию осуществляют в гипсовой повязке в течение 6 недель [10, 11].
Пломбировка костным трансплантатом и внутренняя фиксация:
• При правильном положении фрагментов.
• Ладонный доступ при переломах в области талии и тыльный при переломах проксимального полюса ладьевидной кости.
• Желоб прямоугольной формы формируют вдоль ладьевидной кости, удаляют губчатую ткань до кровоточивости. Заполняют полость губчатой костью из шиловидного отростка лучевой кости. Фиксируют винтом с двойной резьбой [12].
• При переломах проксимального полюса ладьевидной кости, если проксимальный фрагмент не кровоточит при обработке, шансы сращения очень малы. В таких случаях показана пластика кровоснабжаемым костным трансплантатом.
• Пластика кровоснабжаемым костным трансплантатом:
Показания точно не определены, но обычно выполняют при переломах проксимального полюса, ревизионных вмешательствах, диагностированном аваскулярном некрозе (до операции или интраоперационно). Сращения удается добиться при различных способах в 15 - 100% случаев. Известны следующие методики [13, 14]:
• Артерия, проходящая под удерживающей связкой между 1 и 2 каналами (1,2 ICSA) (Zaidemberg)[15](4);
• Трансплантат на ножке из квадратного пронатора [16];
• Основание второй пястной кости [17, 18];
• Ладонная карпальная артерия [19];
• Свободный трансплантат из гребня подвздошной кости [20];
• Имплантация сосудистого пучка - поверхностной ветви лучевой артерии или второй тыльной пястной артерии;
• Пластика кровоснабжаемым костным трансплантатом с использованием 1,2 ICSA (Zaidemberg).
Удерживающая связка разгибателей открывается тыльно-лучевым доступом. Идентифицируют 1,2 ICSA. В лучевой кости формируют кортикально-губчатый трансплантат и поднимают на сосудистом пучке, стараясь не повредить его. Ножку мобилизуют до необходимой длины, позволяющей переместить трансплантат в зону несращения ладьевидной кости. Вскрывают капсулу сустава и открывают ладьевидную кость. Зону перелома освежают, используя ручные инструменты. Может быть использован губчатый трансплантат из дистального отдела лучевой кости. Формируют ложе для кровоснабжаемого костного трансплантата и помещают его между фрагментами. Фиксируют винтом без головки. Ушивают капсулу сустава и кожу. В послеоперационном периоде осуществляют иммобилизацию в гипсовой повязке в течение 6-8 недель, контрольную рентгенограмму выполняют через 8 недель и 3 мес.
В качестве альтернативного другим кровоснабжаемым костным трансплантатам может быть применена микрохирургическая пересадка фрагмента медиального надмыщелка бедренной кости.
• Несращение бугорка ладьевидной кости и бугорка большой многоугольной кости, проявляющееся клинически, рекомендовано лечить путем иссечения небольшого фрагмента, а в случае, если фрагмент большой, выполнять синтез [5].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -1+, 2+).
• Ложные суставы трубчатых костей кисти достаточной костной массе в большинстве случаев удается устранить путем открытой репозиции и стабильной фиксации реостеосинтеза после предварительной обработки краёв костных отломков.
При необходимости может быть применена свободная костная пластика.
При клинически значимом дефиците кости, недостатке длины рекомендована костная аутопластика, функционально-стабильная фиксация [22].
Уровень убедительности рекомендаций D (уровень достоверности доказательств -3).
• При дефектах пястных костей и фаланг рекомендована костная аутопластика дефекта. В редких случаях скомпрометированной кости, значительных размеров дефекта, отрицательных результатах выполненной ранее костной пластики возможно выполнение восполнение дефекта кровоснабжаемыми трансплантатами. При обширных дефектах рекомендован трансплантат лучевой кости на дистальной сосудистой ножке (лучевом сосудистом пучке), свободный трансплантат медиального мыщелка бедренной кости [21,23].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -2+).
• При множественных дефектах пястных костей рекомендован свободный кровоснабжаемый трансплантат из гребня подвздошной кости [21].
Уровень убедительности рекомендаций в (уровень достоверности доказательств -2+).
3,3 Иное лечение.
• В послеоперационом периоде с целью стимуляции репаративного остеогенеза рекомендовано воздействие различными физическими факторами. В том числе, магнитыми полями, ультразвуком [24].Уровень убедительности рекомендации в (уровень достоверности доказательств -2++).
|
|
Реабилитация и амбулаторное лечение
Сложность в понимании биомеханики кисти диктует формирование узкой специализации среди врачей восстановительной медицины, занимающихся так называемой терапией кисти .
• Рекомендовано реабилитацию начинать как можно раньше (через 48-72 часа) для гарантированного хорошего результата, так как тугоподвижность является самой сложной проблемой. Часто требуется тенолиз, так как быстро развиваются спайки между сухожилием, костью и металлическим имплантом [25].
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
Комментарии. Реабилитация больных основана на общеизвестных принципах - раннее начало, непрерывность, последовательность, комплексность, индивидуальный подход в проведении лечебных мероприятий.
• Лечебно-восстановительный период рекомендовано начинать в стационаре, где осуществляется оперативное вмешательство, - его продолжительность на этом этапе, как правило, составляет 2-3 недели. Затем реабилитацию целесообразно продолжать в реабилитационных отделениях, а заканчивать - в специализированных лечебницах восстановительного лечения или санаторно-курортных учреждениях.
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
• Рекомендовано реабилитацию начинать как можно раньше (через 48-72 часа) для гарантированного хорошего результата, так как тугоподвижность является самой сложной проблемой. Часто требуется тенолиз, так как быстро развиваются спайки между сухожилием, костью и металлическим имплантом [25].
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
Комментарии. Реабилитация больных основана на общеизвестных принципах - раннее начало, непрерывность, последовательность, комплексность, индивидуальный подход в проведении лечебных мероприятий.
• Лечебно-восстановительный период рекомендовано начинать в стационаре, где осуществляется оперативное вмешательство, - его продолжительность на этом этапе, как правило, составляет 2-3 недели. Затем реабилитацию целесообразно продолжать в реабилитационных отделениях, а заканчивать - в специализированных лечебницах восстановительного лечения или санаторно-курортных учреждениях.
Уровень убедительности рекомендаций с (уровень достоверности доказательств -2+).
Профилактика
Убедительные данные о наличии медицинских мероприятий по профилактике или диспансерному наблюдению для данного вида патологии не найдены.
Критерии оценки качества медицинской помощи
| № | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| 1 | Выполнены анализы крови и мочи при госпитализации | 4 | D |
| 2 | Выполнено рентгенологическое обследование и/или КТ, и/или МРТ исследования (по показаниям) | 4 | D |
| 3 | Достигнуто восстановление поврежденных структур | 4 | D |
| 4 | Достигнуто восстановление или сохранение амплитуды движений в суставе | 4 | D |
| 5 | Достигнуто отсутствие болевого синдрома | 4 | D |
Список литературы
• Schuind F, Haentjens P, Van Innis F, Vander Maren с, Garcia-Elias M, Sennwald G. Prognostic factors in the treatment of carpal scaphoid nonunions. J Hand Surg. 1999;24A:761-776.
• Nakamura R, Horii E, Watanabe K, Tsunoda K, Miura T. Scaphoid non-union: factors affecting the functional outcome of open reduction and wedge grafting with Herbert screw fixation. J Hand Surg. 1993;18B:219-224.
• Tuncer S, Aksu N, Dilek H, Ozkan T, Hamzaoglu A . Fractures of the fingers missed or misdiagnosed on poorly positioned or poorly taken radiographs: a retrospective study. J Trauma. 2011;71(3):649-655.
• Sakuma M, Nakamura R, Imaeda T. Analysis of proximal fragment sclerosis and surgical outcome of scaphoid non-union by magnetic resonance imaging. J Hand Surg. 1995;20B:201-205.
• Merrell GA, Wolfe SW, Slade JF. Treatment of scaphoid nonunions: quantitative meta-analysis of the literature. J Hand Surg Am. 2002;27(4):685-691.
• Parkinson RW, Hodgkinson JP, Hargadon EJ. Symptomatic non-union of the carpal scaphoid: Matti-Russe bone grafting versus Herbert screw fixation. Injury. 1989;20:164-166.
• Shah J, Jones WA. Factors affecting the outcome in 50 cases of scaphoid nonunion treated with Herbert screw fixation. J Hand Surg. 1998;23B:680-685.
• Henry M. Variable pitch headless compression screw treatment of distal phalangeal nonunions. Tech Hand Up Extrem Surg . 2010;14(4):230S-233S.
• вarton NJ. Experience with scaphoid grafting. J Hand Surg. 1997;22B:153-160.
• Fernandez DL, Eggli S. Non-union of the scaphoid. Revascularization of the proximal pole with implantation of a vascular bundle and bone-grafting [see comments]. J вone Joint Surg. 1995;77A:883-893.
• Fernandez DL. Anterior bone grafting and conventional lag screw fixation to treat scaphoid nonunions. J Hand Surg. 1990;15A:140-147.
• Green DP. The effect of avascular necrosis on Russe bone grafting for scaphoid nonunion. J Hand Surg. 1985;10A:597-605.
• Guimberteau JC, Panconi в. Recalcitrant non-union of the scaphoid treated with a vascularized bone graft based on the ulnar artery. J вone Joint Surg. 1990;72A:88-97.
• Jones DB, Moran SL, вishop AT, et al. Free-vascularized medial femoral condyle bone transfer in the treatment of scaphoid nonunions . Plast Reconstr Surg . 2010;125(4):1176-1184.
• вoyer MI, von Schroeder HP, Axelrod TS. Scaphoid nonunion with avascular necrosis of the proximal pole. Treatment with a vascularized bone graft from the dorsum of the distal radius. J Hand Surg. 1998;23B:686-690.
• Kawai H, Yamamoto K. Pronator quadratus pedicled bone graft for old scaphoid fractures. J вone Joint Surg. 1988;70B:829-831.
• Mathoulin с, вrunelli F. Further experience with the index metacarpal vascularized bone graft. J Hand Surg. 1998;23B:311-317.
• Yuceturk A, Isiklar ZU, Tuncay с, Tandogan R. Treatment of scaphoid nonunions with a vascularized bone graft based on the first dorsal metacarpal artery. J Hand Surg. 1997;22B:425-427.
• Mathoulin с, Haerle M. Vascularized bone graft from the palmar carpal artery for treatment of scaphoid nonunion. J Hand Surg. 1998;23B:318-323.
• Robbins RR, Ridge O, сarter PR. Iliac crest bone grafting and Herbert screw fixation of nonunions of the scaphoid with avascular proximal poles. J Hand Surg. 1995;20A:818-831.
• Jones D. в., Rhee P. с., Shin A. Y. вishop A.T. Free Vascularized Medial Femoral сondyle Autograft for сhallenging Upper Extremity Nonunions Hand сlin 28 (2012) 493-501.
• Ozçelik I, Kabakas F, Mersa в, Purisa H, Sezer I, Ertürer E. Treatment of nonunions of the distal phalanx with olecranon bone graft. J Hand Surg Eur Vol. 2009;34(5):638-642.
• Kimura K1, Sano K, Hashimoto T, Ozeki S. Vascularized genicular osseous-periosteal flap for pseudarthrosis of the proximal phalanx of the little finger: a case report//Hand (N Y). 2011 Mar;6(1):98-101.
• Hannemann P. F. W.,·Mommers E. H. H.,· Schots J. P. M. · вrink P. R. G., Poeze M. The effects of low-intensity pulsed ultrasound and pulsed electromagnetic fields bone growth stimulation in acute fractures: a systematic review and meta-analysis of randomized controlled trials Arch Orthop Trauma Surg 2014 Aug;134(8):1093-106.
• Green D.P., Hotchkiss R.N., Pederson W.C., Wolfe S.W. GREEN`S OPERATIVE HAND SURGERY, Fifth edition, Vol.1, Elsevier Inc., 2005, 1160p.
• Nakamura R, Horii E, Watanabe K, Tsunoda K, Miura T. Scaphoid non-union: factors affecting the functional outcome of open reduction and wedge grafting with Herbert screw fixation. J Hand Surg. 1993;18B:219-224.
• Tuncer S, Aksu N, Dilek H, Ozkan T, Hamzaoglu A . Fractures of the fingers missed or misdiagnosed on poorly positioned or poorly taken radiographs: a retrospective study. J Trauma. 2011;71(3):649-655.
• Sakuma M, Nakamura R, Imaeda T. Analysis of proximal fragment sclerosis and surgical outcome of scaphoid non-union by magnetic resonance imaging. J Hand Surg. 1995;20B:201-205.
• Merrell GA, Wolfe SW, Slade JF. Treatment of scaphoid nonunions: quantitative meta-analysis of the literature. J Hand Surg Am. 2002;27(4):685-691.
• Parkinson RW, Hodgkinson JP, Hargadon EJ. Symptomatic non-union of the carpal scaphoid: Matti-Russe bone grafting versus Herbert screw fixation. Injury. 1989;20:164-166.
• Shah J, Jones WA. Factors affecting the outcome in 50 cases of scaphoid nonunion treated with Herbert screw fixation. J Hand Surg. 1998;23B:680-685.
• Henry M. Variable pitch headless compression screw treatment of distal phalangeal nonunions. Tech Hand Up Extrem Surg . 2010;14(4):230S-233S.
• вarton NJ. Experience with scaphoid grafting. J Hand Surg. 1997;22B:153-160.
• Fernandez DL, Eggli S. Non-union of the scaphoid. Revascularization of the proximal pole with implantation of a vascular bundle and bone-grafting [see comments]. J вone Joint Surg. 1995;77A:883-893.
• Fernandez DL. Anterior bone grafting and conventional lag screw fixation to treat scaphoid nonunions. J Hand Surg. 1990;15A:140-147.
• Green DP. The effect of avascular necrosis on Russe bone grafting for scaphoid nonunion. J Hand Surg. 1985;10A:597-605.
• Guimberteau JC, Panconi в. Recalcitrant non-union of the scaphoid treated with a vascularized bone graft based on the ulnar artery. J вone Joint Surg. 1990;72A:88-97.
• Jones DB, Moran SL, вishop AT, et al. Free-vascularized medial femoral condyle bone transfer in the treatment of scaphoid nonunions . Plast Reconstr Surg . 2010;125(4):1176-1184.
• вoyer MI, von Schroeder HP, Axelrod TS. Scaphoid nonunion with avascular necrosis of the proximal pole. Treatment with a vascularized bone graft from the dorsum of the distal radius. J Hand Surg. 1998;23B:686-690.
• Kawai H, Yamamoto K. Pronator quadratus pedicled bone graft for old scaphoid fractures. J вone Joint Surg. 1988;70B:829-831.
• Mathoulin с, вrunelli F. Further experience with the index metacarpal vascularized bone graft. J Hand Surg. 1998;23B:311-317.
• Yuceturk A, Isiklar ZU, Tuncay с, Tandogan R. Treatment of scaphoid nonunions with a vascularized bone graft based on the first dorsal metacarpal artery. J Hand Surg. 1997;22B:425-427.
• Mathoulin с, Haerle M. Vascularized bone graft from the palmar carpal artery for treatment of scaphoid nonunion. J Hand Surg. 1998;23B:318-323.
• Robbins RR, Ridge O, сarter PR. Iliac crest bone grafting and Herbert screw fixation of nonunions of the scaphoid with avascular proximal poles. J Hand Surg. 1995;20A:818-831.
• Jones D. в., Rhee P. с., Shin A. Y. вishop A.T. Free Vascularized Medial Femoral сondyle Autograft for сhallenging Upper Extremity Nonunions Hand сlin 28 (2012) 493-501.
• Ozçelik I, Kabakas F, Mersa в, Purisa H, Sezer I, Ertürer E. Treatment of nonunions of the distal phalanx with olecranon bone graft. J Hand Surg Eur Vol. 2009;34(5):638-642.
• Kimura K1, Sano K, Hashimoto T, Ozeki S. Vascularized genicular osseous-periosteal flap for pseudarthrosis of the proximal phalanx of the little finger: a case report//Hand (N Y). 2011 Mar;6(1):98-101.
• Hannemann P. F. W.,·Mommers E. H. H.,· Schots J. P. M. · вrink P. R. G., Poeze M. The effects of low-intensity pulsed ultrasound and pulsed electromagnetic fields bone growth stimulation in acute fractures: a systematic review and meta-analysis of randomized controlled trials Arch Orthop Trauma Surg 2014 Aug;134(8):1093-106.
• Green D.P., Hotchkiss R.N., Pederson W.C., Wolfe S.W. GREEN`S OPERATIVE HAND SURGERY, Fifth edition, Vol.1, Elsevier Inc., 2005, 1160p.
|
|
Приложения
Приложение А1.
Состав рабочей группы.Наконечный Д.Г., кандидат медицинских наук, член Российского отделения Европейского общества хирургов кисти, член Союза реабилитологов России;
Родоманова Л.А., доктор медицинских наук, профессор, заслуженный врач Российской Федерации, член Российского отделения Европейского общества хирургов кисти.
Конфликт интересов отсутствует.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций :
• врачи травматологи-ортопеды;
• хирурги;
• студенты медицинских вузов;
• администраторы лечебных учреждений;
• юристы.
Таблица П1. Уровни достоверности доказательств.
| Уров ень достоверности доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ), или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Не аналитические исследования (например, описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Таблица П2. Уровни убедительности рекомендаций.
| Уровень убедительности рекомендаций | Описание |
| A | По меньшей мере, один мета-анализ, систематический обзор или РКИ, оцененные как 1++, напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| в | Группа исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| с | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных, как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Порядок обновления клинических рекомендаций.
Обновление клинических рекомендаций осуществляется 1 раз в 3 года, согласно единому порядку, включающему следующие этапы:
1) определение Перечня клинических рекомендаций, которые необходимо разработать/обновить (ответственный - Министерство здравоохранения Российской Федерации (МЗ РФ), Научный совет при МЗ РФ);
2) определение профессиональной организации/организаций, которым поручается разработка/обновление клинических рекомендаций (ответственный - МЗ РФ, Научный совет при МЗ РФ);
3) определение списка рецензентов клинических рекомендаций (ответственный - МЗ РФ, Научный совет при МЗ РФ);
4) создание рабочей группы по разработке/обновлению клинических рекомендаций (ответственный - профессиональная некоммерческая организация, получившая задание на разработку клинических рекомендаций);
5) систематический поиск исследований, посвященных применению тех или иных методов диагностики, профилактики, лечения и реабилитации, включаемых в клинические рекомендации (ответственный - рабочая группа по разработке/обновлению клинических рекомендаций);
6) разработка проекта клинических рекомендаций с учетом единых требований к их форме и содержанию (ответственный - рабочая группа по разработке/обновлению клинических рекомендаций);
7) рецензирование проекта клинических рекомендаций в соответствии со списком рецензентов, определенным МЗ РФ (ответственный - медицинская профессиональная некоммерческая организация в соответствии с направлением разработки клинических рекомендаций);
8) публичное обсуждение проекта клинических рекомендаций в течение 30 дней (ответственный - медицинская профессиональная некоммерческая организация в соответствии с направлением разработки клинических рекомендаций);
9) утверждение клинических рекомендаций профессиональной некоммерческой организацией по итогам их публичного обсуждения и рецензирования (ответственный - медицинская профессиональная некоммерческая организация в соответствии с направлением разработки клинических рекомендаций);
10) одобрение клинических рекомендаций Научным Советом МЗ РФ (ответственный - МЗ РФ);
11) опубликование клинических рекомендаций (ответственный - МЗ РФ);
12) внедрение в практику разработанных/обновленных клинических рекомендаций (ответственный - органы управления здравоохранением субъектов РФ);
13) внедрение критериев оценки качества медицинской помощи, указанных в клинических рекомендациях (ответственный - МЗ РФ, главные специалисты МЗ РФ, окружные специалисты и специалисты субъектов РФ по соответствующему профилю, Росздравнадзор).
Приложение А3.
Связанные документы.Федеральное законодательство в сфере здравоохранения.
(Основные законодательные акты Российской Федерации).
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
1. Конституция Российской Федерации.
2. Декларация прав и свобод человека и гражданина.
3. Уголовный кодекс Российской Федерации.
4. Уголовно-процессуальный кодекс Российской Федерации от 18 декабря 2001 г.
5. Основы законодательства Российской Федерации об охране здоровья граждан. Изменения и дополнения).
6. Федеральный закон № 323-ФЗ от 21 ноября 2011 г. (ред. от 25,06,2012) «Об основах охраны здоровья граждан в Российской Федерации».
7. Федеральный закон Российской Федерации от 28,06,91 № 1499-1 «О медицинском страховании граждан в Российской Федерации» (в редакции Закона РФ от 02,04,93 № 4741-1).
8. Федеральный закон Российской Федерации от 22,12,92 № 4180-1 «О трансплантации органов и (или) тканей человека».
8,1. Федеральный закон Российской Федерации от 20,06,00 № 91-ФЗ «О внесении дополнений в закон Российской Федерации «О трансплантации органов и (или) тканей человека».
9. Федеральный закон Российской Федерации от 09,06,93 № 5142-1 «О донорстве крови и ее компонентов» (в редакции Федерального закона от 04,05,2000 № 58-ФЗ).
9,1. Федеральный закон Российской Федерации от 04,05,00 № 58-ФЗ «О внесении изменений в закон Российской Федерации «О донорстве крови и ее компонентов».
10. Федеральный закон Российской Федерации от 22,06,98 № 86-ФЗ «О лекарственных средствах» (в редакции Федерального закона от 02,01,2000 № 5-ФЗ).
10,1. Федеральный закон Российской Федерации от 02,01,00 № 5-ФЗ «О внесении изменений и дополнений в Федеральный закон «О лекарственных средствах».
10,2. Федеральный закон № 61-ФЗ от 12 апреля 2010 г. (ред. от 25,06,2012) «Об обращении лекарственных средств».
11. Федеральный закон № 3-ФЗ от 08 января 1998 г. (ред. от 01,03,2012) «О наркотических средствах и психотропных веществах».
12. Федеральный закон № 152-ФЗ от 27 июля 2006 г. (ред. от 05,04,2013) «О персональных данных».
13. Приказ Минздрава России от 12 ноября 2012г. 901н «Об утверждении Порядка оказания медицинской помощи населению по профилю «травматология и ортопедия».
Загрузки. Порядок.doc, Приложение 1doc, Приложение 2doc, Приложение 3doc, Приложение 4doc, Приложение 5doc, Приложение 6doc, Приложение 7doc, Приложение 8doc, Приложение 9doc, Приложение 10doc, Приложение 11doc, Приложение 12doc, Приложение 13doc, Приложение 14doc, Приложение 15doc, Приложение 16.doc.
Приложение В.
Информация для пациентов.Первичное обращение к врачу-травматологу рекомендовано при факте установления диагноза или подозрении, а также при наличии жалоб.
В случае использования иммобилизации, наблюдение за кистью. При усилении болей, появлении онемения конечности, парестезий, изменении цвета кожи на доступных осмотру участках рекомендовано немедленное обращение к врачу.
При выполнении микрохирургической пересадки исключение из рациона кофе, крепкого чая, газированных напитков.
При выполнении микрохирургической операции постельный режим - первые 5 суток. Расширение режима только с согласования с лечащим врачом.
Исключение курения.
При ослабевании повязки не допускается самостоятельное ее уплотнение, путем дополнительного бинтования.
Все сегменты, которые не были иммобилизированы повязкой, должны подвергаться периодическим пассивным, и, если возможно активным движениям (после согласования с лечащим врачом).
Далее возможны явки для периодических осмотров 1 раз в неделю.
В случае проведения хирургической операции до снятия швов необходимы периодические осмотры и смена повязки. Частота зависит от состояния раны, по умолчанию - 1 раз в 2 дня.
Повязку следует беречь от попадания влаги и загрязнения из вне.
Самостоятельные занятия ЛФК должны проводиться в соответствии с рекомендованной лечащим врачом схемой, без самостоятельного расширения количества упражнений и из разновидностей.
Минздрав России 2016.
|
|
Связанные заболевания
Связанные клинические рекомендации
Связанные стандарты мед. помощи
- Стандарт санаторно-курортной помощи больным с болезнями костно-мышечной системы и соединительной ткани (дорсопатии, спондилопатии, болезни мягких тканей, остеопатии и хондропатии)
- Стандарт специализированной медицинской помощи при поражениях отдельных нервов, нервных корешков и сплетений
- Стандарт первичной медико-санитарной помощи при плохом срастании и несрастании перелома шейки бедренной кости
- Стандарт первичной медико-санитарной помощи после перенесенных операций на костях и суставах
- Стандарт первичной медико-санитарной помощи при псевдоартрозе плечевой кости