МКБ-10 коды
|
|
Вступление
Ограниченные кожей.
МКБ 10:
L95.
Год утверждения (частота пересмотра):
2016 (1 раз в 3 года).
ID:
КР207.
URL:
Профессиональные ассоциации:
• Российское общество дерматовенерологов и косметологов.
Утверждены.
Российским обществом дерматовенерологов и косметологов на XVI Всероссийском Съезде дерматовенерологов и косметологов (Москва, 16 июня 2016 г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации.
МКБ 10:
L95.
Год утверждения (частота пересмотра):
2016 (1 раз в 3 года).
ID:
КР207.
URL:
Профессиональные ассоциации:
• Российское общество дерматовенерологов и косметологов.
Утверждены.
Российским обществом дерматовенерологов и косметологов на XVI Всероссийском Съезде дерматовенерологов и косметологов (Москва, 16 июня 2016 г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации.
Профессиональные ассоциации
• Российское общество дерматовенерологов и косметологов.
 Список сокращений
Список сокращений
ВИЧ - вирус иммунодефицита человека.
МКБ - Международная классификация болезней.
СКВ - системная красная волчанка.
СОЭ - скорость оседания эритроцитов.
МКБ - Международная классификация болезней.
СКВ - системная красная волчанка.
СОЭ - скорость оседания эритроцитов.
Термины и определения
Васкулиты (ангииты) кожи - дерматозы, в клинической и патоморфологической картине которых первоначальным и ведущим звеном выступает неспецифическое воспаление стенок дермальных и гиподермальных кровеносных сосудов разного калибра.
Описание
Васкулиты (ангииты) кожи - дерматозы, в клинической и патоморфологической картине которых первоначальным и ведущим звеном выступает неспецифическое воспаление стенок дермальных и гиподермальных кровеносных сосудов разного калибра.
Причины
Васкулиты в настоящее время рассматривают как полиэтиологическое заболевание. Ведущей является теория иммунокомплексного генеза васкулитов. Наиболее частой причиной развития васкулитов, ограниченных кожей, являются различные острые или хронические инфекции: бактериальные (стафилококки, стрептококки, энтерококки, иерсинии, микобактерии), вирусные (вирус Эпштейна-Барр, вирусы гепатитов В и С, ВИЧ, парвовирус, цитомегаловирус, вирус простого герпеса, вирус гриппа) и грибковые [1-4]. Микробные агенты играют роль антигенов, которые взаимодействуя с антителами, образуют иммунные комплексы, оседающие на стенках сосудов [2, 3, 5-8].
Среди экзогенных сенсибилизирующих факторов особое место отводят лекарственным средствам, с приемом которых связано развитие 10% случаев васкулитов кожи. Наиболее часто к поражению сосудов приводят антибактериальные препараты (пенициллины, тетрациклины, сульфаниламиды, цефалоспорины), диуретики (фуросемид, гипотиазид), антиконвульсанты (фенитоин), аллопуринол. Лекарственные вещества, находясь в составе иммунных комплексов, повреждают стенки сосудов, а также стимулируют продукцию антител к цитоплазме нейтрофилов [9, 10].
В роли провоцирующего фактора также могут выступать новообразования. В результате продукции дефектных белков клетками опухоли происходит образование иммунных комплексов. Согласно другой теории сходство антигенного состава опухоли и клеток эндотелия может приводить к продукции аутоантител [10].
Существенную роль в развитии васкулитов, ограниченных кожей, могут играть хронические интоксикации, эндокринопатии, различные виды обменных нарушений, а также повторные охлаждения, психическое и физическое перенапряжение, фотосенсибилизация, венозный застой [11].
Васкулиты кожи часто выступают в качестве кожного синдрома при диффузных болезнях соединительной ткани (СКВ, ревматоидном артрите ), криоглобулинемии, болезнях крови [11].
Среди экзогенных сенсибилизирующих факторов особое место отводят лекарственным средствам, с приемом которых связано развитие 10% случаев васкулитов кожи. Наиболее часто к поражению сосудов приводят антибактериальные препараты (пенициллины, тетрациклины, сульфаниламиды, цефалоспорины), диуретики (фуросемид, гипотиазид), антиконвульсанты (фенитоин), аллопуринол. Лекарственные вещества, находясь в составе иммунных комплексов, повреждают стенки сосудов, а также стимулируют продукцию антител к цитоплазме нейтрофилов [9, 10].
В роли провоцирующего фактора также могут выступать новообразования. В результате продукции дефектных белков клетками опухоли происходит образование иммунных комплексов. Согласно другой теории сходство антигенного состава опухоли и клеток эндотелия может приводить к продукции аутоантител [10].
Существенную роль в развитии васкулитов, ограниченных кожей, могут играть хронические интоксикации, эндокринопатии, различные виды обменных нарушений, а также повторные охлаждения, психическое и физическое перенапряжение, фотосенсибилизация, венозный застой [11].
Васкулиты кожи часто выступают в качестве кожного синдрома при диффузных болезнях соединительной ткани (СКВ, ревматоидном артрите ), криоглобулинемии, болезнях крови [11].
Эпидемиология
Согласно статистическим данным заболеваемость васкулитами кожи составляет в среднем 38 случаев на миллион населения, при этом преимущественно болеют женщины [1].
Классификация
В настоящее время единая общепринятая классификация васкулитов кожи отсутствует. Для практических целей используется рабочая классификация васкулитов кожи, разработанная О.Л. Ивановым (1997 г. Приложение Г1) [2].
Узловатая эритема (L52), ранее рассматривавшаяся как вариант васкулита, ограниченного кожей, в настоящее время относится к группе панникулитов ( см Клинические рекомендации по ведению больных узловатой эритемой).
Узловатая эритема (L52), ранее рассматривавшаяся как вариант васкулита, ограниченного кожей, в настоящее время относится к группе панникулитов ( см Клинические рекомендации по ведению больных узловатой эритемой).
Клиническая картина
Клинические проявления васкулитов кожи чрезвычайно многообразны. Однако существует ряд общих признаков, клинически объединяющих эту полиморфную группу дерматозов [2,11,12]:
• воспалительный характер изменений кожи;
• склонность высыпаний к отеку, кровоизлиянию, некрозу;
• симметричность поражения;
• полиморфизм высыпных элементов (обычно эволюционный);
• первичная или преимущественная локализация на нижних конечностях (в первую очередь на голенях);
• наличие сопутствующих сосудистых, аллергических, ревматических, аутоиммунных и других системных заболеваний;
• нередкая связь с предшествующей инфекцией или лекарственной непереносимостью;
Острое или периодически обостряющееся течение.
Полиморфный дермальный васкулит.
Заболевание имеет хроническое рецидивирующее течение и отличается разнообразными морфологическими проявлениями. Высыпания первоначально появляются на голенях, но могут возникать и на других участках кожного покрова, реже - на слизистых оболочках. Характерны волдыри, геморрагические пятна различной величины, воспалительные узелки и бляшки, поверхностные узлы, папулонекротические высыпания, пузырьки, пузыри, пустулы, эрозии, поверхностные некрозы, язвы, рубцы. Высыпаниям иногда сопутствуют лихорадка, общая слабость, артралгии, головная боль. Появившаяся сыпь обычно существует длительный период (от нескольких недель до нескольких месяцев), имеет тенденцию к рецидивам.
В зависимости от клинической картины заболевания выделяют различные типы полиморфного дермального васкулита:
Уртикарный тип полиморфного дермального васкулита, как правило, симулирует картину хронической рецидивирующей крапивницы, проявляясь волдырями различной величины, возникающими на разных участках кожного покрова. Однако, в отличие от крапивницы, волдыри при уртикарном васкулите отличаются стойкостью, сохраняясь на протяжении 1-3 суток (иногда и более длительно). Вместо выраженного зуда больные обычно испытывают жжение или чувство раздражения в коже. Высыпаниям нередко сопутствуют артралгии, иногда боли в животе, признаки системного поражения. При обследовании может быть выявлен гломерулонефрит. У больных отмечают повышение скорости оседания эритроцитов (СОЭ), гипокомплементемию, увеличение активности лактатдегидрогеназы, изменения в соотношении иммуноглобулинов. Лечение антигистаминными препаратами обычно не дает эффекта.
Геморрагический тип полиморфного дермального васкулита встречается наиболее часто. Типичное проявление этого варианта - так называемая пальпируемая пурпура - отечные геморрагические пятна различной величины, локализующиеся обычно на голенях и тыле стоп, легко определяемые не только визуально, но и при пальпации, чем они отличаются от других пурпур. Однако первыми высыпаниями при геморрагическом типе обычно бывают мелкие отечные воспалительные пятна, напоминающие волдыри и вскоре трансформирующиеся в геморрагическую сыпь. При дальнейшем нарастании воспалительных явлений на фоне сливной пурпуры и экхимозов могут формироваться геморрагические пузыри, оставляющие после вскрытия глубокие эрозии или язвы. Высыпаниям, как правило, сопутствует умеренные отеки нижних конечностей. Геморрагические пятна могут появляться на слизистой оболочке полости рта и зева. Описанные геморрагические высыпания, возникающие остро после перенесенного простудного заболевания (обычно после ангины) и сопровождающиеся лихорадкой, выраженными артралгиями, болями в животе и кровянистым стулом, составляют клиническую картину анафилактоидной пурпуры Шенлейна-Геноха, которую чаще наблюдают у детей.
Папулонодулярный тип полиморфного дермального васкулита встречается довольно редко. Он характеризуется появлением гладких уплощенных воспалительных узелков округлой формы величиной с чечевицу или мелкую монету, а также небольших поверхностных нерезко очерченных отечных бледно-розовых узлов величиной с лесной орех, болезненных при пальпации. Высыпания локализуются на конечностях, обычно на нижних, редко на туловище, и не сопровождаются выраженными субъективными ощущениями.
Папулонекротический тип полиморфного дермального васкулита проявляется небольшими плоскими или полушаровидными воспалительными нешелушащимися узелками, в центральной части которых вскоре формируется сухой некротический струп обычно в виде черной корочки. При снятии струпа обнажаются небольшие округлые поверхностные язвочки, а после рассасывания папул остаются мелкие «штампованные» рубчики. Высыпания располагаются, как правило, на разгибательных поверхностях конечностей и клинически полностью симулируют папулонекротический туберкулез, с которым следует проводить самую тщательную дифференциальную диагностику.
Пустулезно-язвенный тип полиморфного дермального васкулита обычно начинается с небольших везикулопустул, напоминающих акне или фолликулит, быстро трансформирующихся в язвенные очаги с тенденцией к неуклонному эксцентрическому росту вследствие распада отечного синюшно-красного периферического валика. Поражение может локализоваться на любом участке кожи, чаще на голенях, в нижней половине живота. После заживления язв остаются плоские или гипертрофические, длительно сохраняющие воспалительную окраску рубцы.
Некротически-язвенный тип. Наиболее тяжелый вариант полиморфного дермального васкулита. Он имеет острое (иногда молниеносное) начало и последующее затяжное течение (если процесс не заканчивается быстрым летальным исходом). Вследствие острого тромбоза воспаленных кровеносных сосудов возникает омертвение (инфаркт) того или иного участка кожи, проявляющееся некрозом в виде обширного черного струпа, образованию которого может предшествовать обширное геморрагическое пятно или пузырь. Процесс обычно развивается в течение нескольких часов, сопровождается сильными болями и лихорадкой. Поражение чаще располагается на нижних конечностях и ягодицах. Гнойно-некротический струп сохраняется длительное время. Образовавшиеся после его отторжения язвы имеют различную величину и очертания, покрыты гнойным отделяемым, крайне медленно рубцуются.
Полиморфный тип характеризуется сочетанием различных высыпных элементов, свойственных другим типам дермального васкулита. Чаще отмечают сочетание отечных воспалительных пятен, геморрагических высыпаний пурпурозного характера и поверхностных отечных мелких узлов, что составляет классическую картину так называемого трехсимптомного синдрома Гужеро-Дюперра и идентичного ему полиморфно-нодулярного типа артериолита Рюитера.
Хроническая пигментная пурпура - хронический дермальный капиллярит, поражающий сосочковые капилляры. В зависимости от клинических особенностей выделяют следующие ее разновидности (типы):
Петехиальный тип хронической пигментной пурпуры (стойкая прогрессирующая пигментная пурпура Шамберга) - основное заболевание данной группы, родоначальное для других его форм, характеризуется множественными мелкими (точечными) геморрагическими пятнами без отека (петехиями) с исходом в стойкие буровато-желтые различной величины и очертаний пятна гемосидероза; высыпания располагаются чаще на нижних конечностях, не сопровождаются субъективными ощущениями, возникают почти исключительно у мужчин.
Телеангиэктатический тип хронической пигментной пурпуры (телеангиэктатическая пурпура Майокки) проявляется чаще своеобразными пятнами-медальонами, центральная зона которых состоит из мелких телеангиэктазий (на слегка атрофичной коже), а периферическая - из мелких петехий на фоне гемосидероза.
Лихеноидный тип хронической пигментной пурпуры (пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма) характеризуется диссеминированными мелкими лихеноидными блестящими, почти телесного цвета узелками, сочетающимися с петехиальными высыпаниями, пятнами гемосидероза и иногда мелкими телеангиэктазиями.
Экзематоидный тип хронической пигментной пурпуры (экзематоидная пурпура Дукаса-Капетанакиса) отличается возникновением в очагах, помимо петехий и гемосидероза, явлений экзематизации (отечности, разлитого покраснения, папуловезикул, корочек), сопровождающихся зудом.
Ливедо-ангиит. Дермо-гиподермальный васкулит, возникающий почти исключительно у женщин обычно в период полового созревания.
Первым его симптомом служит стойкое ливедо - синюшные пятна различной величины и очертаний, образующие причудливую петлистую сеть на нижних конечностях, реже на предплечьях, кистях, лице и туловище. Окраска пятен резко усиливается при охлаждении. С течением времени интенсивность ливедо становится более выраженной, на его фоне (преимущественно в области лодыжек и тыла стоп) возникают мелкие кровоизлияния и некрозы, образуются изъязвления. В тяжелых случаях на фоне крупных синюшно-багровых пятен ливедо формируются болезненные узловатые уплотнения, подвергающиеся обширному некрозу с последующим образованием глубоких, медленно заживающих язв. После заживления язв остаются белесоватые рубцы с зоной гиперпигментации.
• воспалительный характер изменений кожи;
• склонность высыпаний к отеку, кровоизлиянию, некрозу;
• симметричность поражения;
• полиморфизм высыпных элементов (обычно эволюционный);
• первичная или преимущественная локализация на нижних конечностях (в первую очередь на голенях);
• наличие сопутствующих сосудистых, аллергических, ревматических, аутоиммунных и других системных заболеваний;
• нередкая связь с предшествующей инфекцией или лекарственной непереносимостью;
Острое или периодически обостряющееся течение.
Полиморфный дермальный васкулит.
Заболевание имеет хроническое рецидивирующее течение и отличается разнообразными морфологическими проявлениями. Высыпания первоначально появляются на голенях, но могут возникать и на других участках кожного покрова, реже - на слизистых оболочках. Характерны волдыри, геморрагические пятна различной величины, воспалительные узелки и бляшки, поверхностные узлы, папулонекротические высыпания, пузырьки, пузыри, пустулы, эрозии, поверхностные некрозы, язвы, рубцы. Высыпаниям иногда сопутствуют лихорадка, общая слабость, артралгии, головная боль. Появившаяся сыпь обычно существует длительный период (от нескольких недель до нескольких месяцев), имеет тенденцию к рецидивам.
В зависимости от клинической картины заболевания выделяют различные типы полиморфного дермального васкулита:
Уртикарный тип полиморфного дермального васкулита, как правило, симулирует картину хронической рецидивирующей крапивницы, проявляясь волдырями различной величины, возникающими на разных участках кожного покрова. Однако, в отличие от крапивницы, волдыри при уртикарном васкулите отличаются стойкостью, сохраняясь на протяжении 1-3 суток (иногда и более длительно). Вместо выраженного зуда больные обычно испытывают жжение или чувство раздражения в коже. Высыпаниям нередко сопутствуют артралгии, иногда боли в животе, признаки системного поражения. При обследовании может быть выявлен гломерулонефрит. У больных отмечают повышение скорости оседания эритроцитов (СОЭ), гипокомплементемию, увеличение активности лактатдегидрогеназы, изменения в соотношении иммуноглобулинов. Лечение антигистаминными препаратами обычно не дает эффекта.
Геморрагический тип полиморфного дермального васкулита встречается наиболее часто. Типичное проявление этого варианта - так называемая пальпируемая пурпура - отечные геморрагические пятна различной величины, локализующиеся обычно на голенях и тыле стоп, легко определяемые не только визуально, но и при пальпации, чем они отличаются от других пурпур. Однако первыми высыпаниями при геморрагическом типе обычно бывают мелкие отечные воспалительные пятна, напоминающие волдыри и вскоре трансформирующиеся в геморрагическую сыпь. При дальнейшем нарастании воспалительных явлений на фоне сливной пурпуры и экхимозов могут формироваться геморрагические пузыри, оставляющие после вскрытия глубокие эрозии или язвы. Высыпаниям, как правило, сопутствует умеренные отеки нижних конечностей. Геморрагические пятна могут появляться на слизистой оболочке полости рта и зева. Описанные геморрагические высыпания, возникающие остро после перенесенного простудного заболевания (обычно после ангины) и сопровождающиеся лихорадкой, выраженными артралгиями, болями в животе и кровянистым стулом, составляют клиническую картину анафилактоидной пурпуры Шенлейна-Геноха, которую чаще наблюдают у детей.
Папулонодулярный тип полиморфного дермального васкулита встречается довольно редко. Он характеризуется появлением гладких уплощенных воспалительных узелков округлой формы величиной с чечевицу или мелкую монету, а также небольших поверхностных нерезко очерченных отечных бледно-розовых узлов величиной с лесной орех, болезненных при пальпации. Высыпания локализуются на конечностях, обычно на нижних, редко на туловище, и не сопровождаются выраженными субъективными ощущениями.
Папулонекротический тип полиморфного дермального васкулита проявляется небольшими плоскими или полушаровидными воспалительными нешелушащимися узелками, в центральной части которых вскоре формируется сухой некротический струп обычно в виде черной корочки. При снятии струпа обнажаются небольшие округлые поверхностные язвочки, а после рассасывания папул остаются мелкие «штампованные» рубчики. Высыпания располагаются, как правило, на разгибательных поверхностях конечностей и клинически полностью симулируют папулонекротический туберкулез, с которым следует проводить самую тщательную дифференциальную диагностику.
Пустулезно-язвенный тип полиморфного дермального васкулита обычно начинается с небольших везикулопустул, напоминающих акне или фолликулит, быстро трансформирующихся в язвенные очаги с тенденцией к неуклонному эксцентрическому росту вследствие распада отечного синюшно-красного периферического валика. Поражение может локализоваться на любом участке кожи, чаще на голенях, в нижней половине живота. После заживления язв остаются плоские или гипертрофические, длительно сохраняющие воспалительную окраску рубцы.
Некротически-язвенный тип. Наиболее тяжелый вариант полиморфного дермального васкулита. Он имеет острое (иногда молниеносное) начало и последующее затяжное течение (если процесс не заканчивается быстрым летальным исходом). Вследствие острого тромбоза воспаленных кровеносных сосудов возникает омертвение (инфаркт) того или иного участка кожи, проявляющееся некрозом в виде обширного черного струпа, образованию которого может предшествовать обширное геморрагическое пятно или пузырь. Процесс обычно развивается в течение нескольких часов, сопровождается сильными болями и лихорадкой. Поражение чаще располагается на нижних конечностях и ягодицах. Гнойно-некротический струп сохраняется длительное время. Образовавшиеся после его отторжения язвы имеют различную величину и очертания, покрыты гнойным отделяемым, крайне медленно рубцуются.
Полиморфный тип характеризуется сочетанием различных высыпных элементов, свойственных другим типам дермального васкулита. Чаще отмечают сочетание отечных воспалительных пятен, геморрагических высыпаний пурпурозного характера и поверхностных отечных мелких узлов, что составляет классическую картину так называемого трехсимптомного синдрома Гужеро-Дюперра и идентичного ему полиморфно-нодулярного типа артериолита Рюитера.
Хроническая пигментная пурпура - хронический дермальный капиллярит, поражающий сосочковые капилляры. В зависимости от клинических особенностей выделяют следующие ее разновидности (типы):
Петехиальный тип хронической пигментной пурпуры (стойкая прогрессирующая пигментная пурпура Шамберга) - основное заболевание данной группы, родоначальное для других его форм, характеризуется множественными мелкими (точечными) геморрагическими пятнами без отека (петехиями) с исходом в стойкие буровато-желтые различной величины и очертаний пятна гемосидероза; высыпания располагаются чаще на нижних конечностях, не сопровождаются субъективными ощущениями, возникают почти исключительно у мужчин.
Телеангиэктатический тип хронической пигментной пурпуры (телеангиэктатическая пурпура Майокки) проявляется чаще своеобразными пятнами-медальонами, центральная зона которых состоит из мелких телеангиэктазий (на слегка атрофичной коже), а периферическая - из мелких петехий на фоне гемосидероза.
Лихеноидный тип хронической пигментной пурпуры (пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма) характеризуется диссеминированными мелкими лихеноидными блестящими, почти телесного цвета узелками, сочетающимися с петехиальными высыпаниями, пятнами гемосидероза и иногда мелкими телеангиэктазиями.
Экзематоидный тип хронической пигментной пурпуры (экзематоидная пурпура Дукаса-Капетанакиса) отличается возникновением в очагах, помимо петехий и гемосидероза, явлений экзематизации (отечности, разлитого покраснения, папуловезикул, корочек), сопровождающихся зудом.
Ливедо-ангиит. Дермо-гиподермальный васкулит, возникающий почти исключительно у женщин обычно в период полового созревания.
Первым его симптомом служит стойкое ливедо - синюшные пятна различной величины и очертаний, образующие причудливую петлистую сеть на нижних конечностях, реже на предплечьях, кистях, лице и туловище. Окраска пятен резко усиливается при охлаждении. С течением времени интенсивность ливедо становится более выраженной, на его фоне (преимущественно в области лодыжек и тыла стоп) возникают мелкие кровоизлияния и некрозы, образуются изъязвления. В тяжелых случаях на фоне крупных синюшно-багровых пятен ливедо формируются болезненные узловатые уплотнения, подвергающиеся обширному некрозу с последующим образованием глубоких, медленно заживающих язв. После заживления язв остаются белесоватые рубцы с зоной гиперпигментации.
|
|
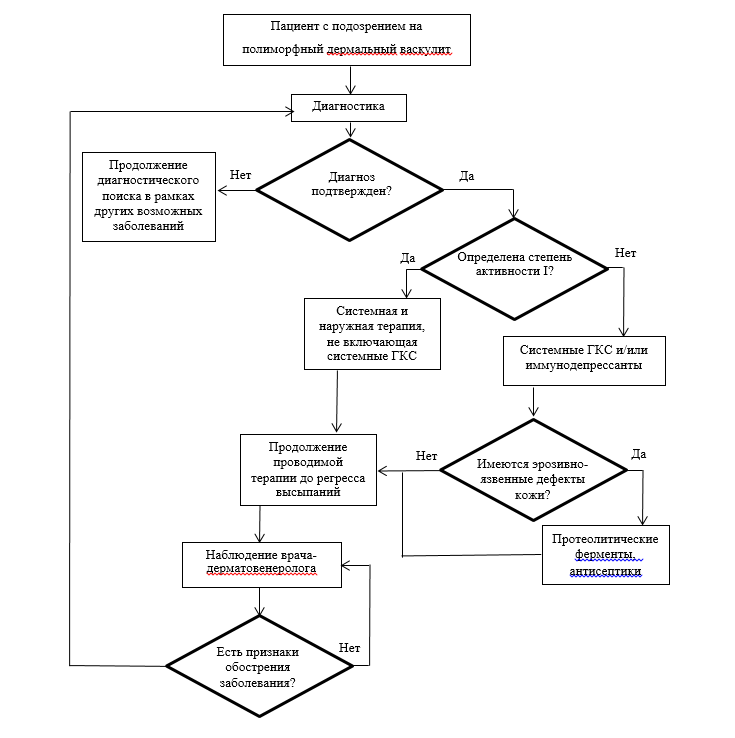
Диагностика
2,1 Жалобы и анамнез.
Обычно высыпания не сопровождаются субъективной симптоматикой. При формировании некрозов, при язвенных поражениях кожи больные могут отмечать болезненность в области высыпаний. При ливедо-ангиите больные могут ощущать зябкость, тянущие боли в конечностях, сильные пульсирующие боли в узлах и язвах.Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
2,2 Физикальное обследование.
Рекомендуется визуальное исследование кожи.Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Комментарии. При визуальном исследовании кожи оценивается локализация высыпаний и их характер.
Рекомендуется пальпация кожи в очагах поражения.
Уровень убедительности рекомендаций D (уровень достоверности доказательств - 4).
Комментарии. При пальпации кожи оценивается консистенция элементов сыпи, наличие болезненности.
2,3 Лабораторная диагностика.
Рекомендуется для определения степени активности заболевания провести:Общий (клинический) анализ крови развернутый;
Анализ крови биохимический общетерапевтический;
Исследование уровня сывороточных иммуноглобулинов в крови;
Исследование уровня комплемента и его фракций в крови;
Определение концентрации С-реактивного белка в сыворотке крови;
Исследование ревматоидных факторов в крови;
Общий анализ мочи.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Комментарии. От степени активности васкулитов (ангиитов), ограниченных кожей, зависит терапия больных. Определяют уровень эритроцитов, лейкоцитов и тромбоцитов в крови, скорость оседания эритроцитов, уровень общего гемоглобина в крови, проводится дифференцированный подсчет лейкоцитов (лейкоцитарная формула). Определяют уровень глобулиновых фракций, иммуноглобулинов, комплемента и его фракций, с-реактивного белка в крови, содержание ревматоидного фактора в крови. Проводится определение белка в моче (Приложение Г2).
Выделяют две степени активности кожного процесса при васкулитах:
I степень. Поражение кожи носит ограниченный характер, отсутствие общей симптоматики (лихорадка, головная боль, общая слабость ), отсутствуют признаки вовлечения в патологический процесс других органов, лабораторные показатели - без существенных отклонений от нормальных величин.
II степень. Процесс носит диссеминированный характер, отмечается общая симптоматика, выявляются признаки системного процесса (артралгии, миалгии, нейропатии ).
Рекомендуется при необходимости проведения дифференциальной диагностики с другими заболеваниями кожи морфологическое исследование биоптата кожи из очага пораженияУровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Комментарии. При морфологическом исследовании биоптата кожи выявляют набухание и пролиферация эндотелия кровеносных сосудов, инфильтрацию сосудистых стенок и их окружности лимфоцитами, гистиоцитами, нейтрофилами, эозинофилами и другими клеточными элементами, явления лейкоцитоклазии (разрушение ядер лейкоцитов вплоть до образования «ядерной пыли»), фибриноидные изменения сосудистых стенок и окружающей их ткани вплоть до сплошного или сегментарного некроза, наличие эритроцитарных экстравазатов. Основным патоморфологическим критерием ангиита (васкулита) является наличие признаков изолированного воспаления сосудистой стенки [2, 11-14].
Окончательный диагноз уртикарного типа полиморфного дермального васкулита выставляют после патогистологического исследования кожи, при котором выявляют картину лейкоцитокластического васкулита.
2,4 Инструментальная диагностика.
Не применяется.2,5 Иная диагностика.
Рекомендуется консультация ревматолога. При необходимости исключения системного характера воспалительного поражения сосудов.Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Лечение
3,1 Консервативное лечение.
Рекомендуется при лечении той или иной формы кожного васкулита учитывать клинический диагноз, стадию процесса и степень его активности, а также сопутствующую патологияУровень убедительности рекомендаций D (уровень достоверности доказательств - 4).Комментарии. Используемая медикаментозная терапия должна быть направлена на подавление воспалительной реакции, нормализацию микроциркуляции в коже и терапию имеющихся осложнений.
Рекомендуется при обострении васкулита постельный режим, особенно при локализации очагов на нижних конечностяхУровень убедительности рекомендаций D (уровень достоверности доказательств - 4).
Комментарии. Постельный режим следует соблюдать до перехода заболевания в регрессирующую стадию.
Рекомендуется проведение коррекции или радикального устранения выявленных сопутствующих заболеваний, которые могут поддерживать и ухудшать течение кожного васкулита (очаги хронической инфекции, например, хронический тонзиллит, гипертоническая болезнь, сахарный диабет, хроническая венозная недостаточность, фибромиома матки ).Уровень убедительности рекомендаций D (уровень достоверности доказательств - 4).
Комментарии. В тех случаях, когда васкулиты выступают в качестве синдрома какого-либо общего заболевания (системного васкулита, диффузного заболевания соединительной ткани, лейкоза, злокачественного новообразования ), в первую очередь должно быть обеспечено полноценное лечение основного процесса [2].
Рекомендуются для системной терапии полиморфного дермального васкулита, степень активности I:
Нестероидные противовоспалительные средства [2, 13].
Нимесулид 100 мг перорально 2 раза в сутки в течение 2-3 недель с дальнейшим снижением суточной дозы.
Или.
Мелоксикам 7,5 мг перорально 2 раза в сутки в течение 2-3 недель с дальнейшим снижением суточной дозы.
Или.
Индометацин 25 мг перорально 3-4 раза в сутки в течение 2-3 недель с дальнейшим снижением суточной дозы.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++).
Антибактериальные препараты [13].
Ципрофлоксацин** 250 мг перорально 2 раза в сутки в течение 10-14 дней.
Или.
Доксициклин** 100 мг перорально 2 раза в сутки в течение 10-14 дней.
Или.
Азитромицин** 500 мг перорально 1 раз в сутки в течение 10-14 дней.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++).
Антималярийные препараты [15].
Гидроксихлорохин** 200 мг перорально 2 раза в сутки в течение 2-3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц.
Или.
Хлорохин 250 мг перорально 2 раза в сутки в течение 1 месяца, затем по 250 мг 1 раз в день в течение 1-2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Антигистаминные препараты.
Левоцетиризин 5 мг перорально 1 раз в сутки в течение 14 дней.
Или.
Дезлоратадин 5 мг перорально 1 раз в сутки в течение 14 дней.
Или.
Фексофенадин 180 мг перорально 1 раз в сутки в течение 14 дней.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++).
Рекомендуются для лечения полиморфного дермального васкулита, степень активности I наружно:
Глюкокортикостероиды для местного применения [16]:
Мометазон** 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения до наступления клинического улучшения.
Или.
Бетаметазон** 0,1 крем или мазь, наносить 2 раза в сутки на очаги поражения до наступления клинического улучшения.
Или.
Метилпреднизолона ацепонат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения, длительность применения не должна превышать 12 недель.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Рекомендуются для системной терапии полиморфного дермального васкулита, степень активности II:
Системные глюкокортикостероиды.
Преднизолон** 30-50 мг/сутки перорально преимущественно в утренние часы в течение 2-3 недель, с дальнейшим постепенным снижением дозы по 1 таб. в неделю.
Или.
Бетаметазон** 2 мл внутримышечно 1 раз в неделю №3-5 с постепенным снижением дозы и увеличением интервала введения.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Нестероидные противовоспалительные средства.
Диклофенак** 50 мг перорально 3 раза в сутки в течение 2-3 недель с дальнейшим снижением суточной дозы.
Или.
Нимесулид 100 мг перорально 2 раза в сутки в течение 2-3 недель с дальнейшим снижением суточной дозы.
Или.
Мелоксикам 7,5 мг перорально 2 раза в сутки в течение 2-3 недель с дальнейшим снижением суточной дозы.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++).
Иммунодепрессанты [15].
Азатиоприн** 50 мг перорально 2 раза в сутки в течение 2-3 месяцев, под контролем показателей крови (полный анализ крови, включая определение уровня тромбоцитов, а также определение активности сывороточных печеночных трансаминаз, щелочной фосфатазы и уровня билирубина) 1 раз в месяц.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Антибактериальные препараты [13].
Офлоксацин* 400 мг перорально 2 раза в сутки в течение 10-14 дней.
Или.
Амоксицилин + клавулановая кислота** 875+125 мг перорально по 1 таб. 2 раза в сутки в течение 10-14 дней.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++).
Ангиопротекторы и корректоры микроциркуляции [2, 17, 18].
Пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1-2 месяцев.
Анавенол по 2 таб. 2 раза в сутки в течение 1-2 месяцев.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Венотонизирующие и венопротекторные средства [2, 17, 18].
Гесперидин+диосмин 500 мг перорально 2 раза в сутки в течение 1-2 месяцев.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++).
Антигистаминные препараты.
Эбастин 10 мг в сутки перорально в течение 14 дней.
Или.
Цетиризин** 10 мг в сутки перорально в течение 14 дней.
Или.
Левоцетиризин 5 мг в сутки перорально в течение 14 дней.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++) [13].
Антикоагулянты [2].
Надропарин кальция подкожно 0,3 мл 2 раза в сутки, в течение 2-4 недель.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Рекомендуются для дезинтоксикационной терапии для системной терапии больных полиморфным дермальным васкулитом, степень активности II [2].
Заменители плазмы и других компонентов крови [2].
Декстран** 200-400 мл в/в капельно 1 раз в сутки №7-10.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Рекомендуются для уменьшения нежелательных явлений при проведении системной терапии глюкокортикостероидами:
Ингибиторы протонного насоса:
Омепразол** 20 мг перорально 2 раза в сутки в течение 4-8 недель.
Макро- и микроэлементы в комбинациях:
Калия и магния аспарагинат** по 1 таб. 3 раза в сутки перорально.
Корректоры метаболизма костной и хрящевой ткани в комбинациях :
Кальция карбонат + колекальцеферол по 1 таб. 3 раза в сутки перорально.
Рекомендуются для наружной терапии полиморфного дермального васкулита, степень активности II.
Для обработки язвенных дефектов с обильным гнойным отделяемым и некротическими массами на поверхности:
Трипсин+химотрипсин - лиофилизат для приготовления раствора для местного и наружного применения - аппликации с протеолитическими ферментами.
Мазевая повязка (стерильная).
Антибактериальные средства в комбинациях:
Диоксометилтетрагидропиримидин + хлорамфеникол мазь для наружного применения.
Антисептики и дезинфицирующие средства :
Сульфатиазол серебра 2% крем, 2-3 раза в сутки наносить на раневую поверхность, длительность применения не должна превышать 60 дней.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Рекомендуются для системной терапии хронической пигментной пурпуры:
Антималярийные препараты [14, 19].
Гидроксихлорохин** 200 мг перорально 2 раза в сутки, в течение 2-3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц.
Или.
Хлорохин 250 мг перорально 2 раза в сутки, в течение 1 месяца, затем по 250 мг 1 раз в сутки в течение 1-2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Витамины.
Аскорбиновая кислота+рутозид по 1 таб. 3 раза в сутки перорально.
Витамин Е + ретинол по 2 капс. 2 раза в сутки перорально.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Ангиопротекторы и корректоры микроциркуляции [2, 17, 18].
Пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1-2 месяцев.
Или.
Дипиридамол 25 мг перорально по 1 таб. 3 раза в сутки, в течение 1-2 месяцев.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Венотонизирующие и венопротекторные средства [2, 17, 18].
Гесперидин+диосмин 500 мг перорально 2 раза в сутки в течение 1-2 месяцев.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Рекомендуются для наружной терапии хронической пигментной пурпуры:
Глюкокортикостероиды для местного применения [16]:
Мометазон** 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения до наступления клинического улучшения.
Или.
Бетаметазон** 0,1% крем или мазь, наносить 2 раза в сутки на очаги поражения до наступления клинического улучшения.
Или.
Метилпреднизолона ацепонат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения, длительность применения не должна превышать 12 недель.
Ангиопротекторы и корректоры микроциркуляции:
Троксерутин 2% гель, 2 раза в сутки.
Антикоагулянты:
Гепарин натрия мазь, 2-3 раза в сутки до наступления клинического улучшения, в среднем от 3 до 14 дней.
Рекомендуются для лечения больных ливедо-ангиитом, степень активности I:
Нестероидные противовоспалительные средства. [2].
Диклофенак** 50 мг перорально 3 раза в сутки в течение 2-3 недель с дальнейшим снижением суточной дозы.
Или.
Нимесулид 100 мг перорально 2 раза в сутки в течение 2-3 недель с дальнейшим снижением суточной дозы.
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2++).
Антималярийные препараты [15].
Гидроксихлорохин** 200 мг перорально 2 раза в сутки в течение 2-3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц.
Или.
Хлорохин 250 мг перорально 2 раза в день, в течение 1 месяца, затем по 250 мг 1 раз в день в течение 1-2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Ангиопротекторы и корректоры микроциркуляции [2, 18, 19].
Пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1-2 месяцев.
Анавенол по 2 таб. 2 раза в сутки перорально в течение 1-2 месяцев.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Венотонизирующие и венопротекторные средства [2, 18, 19].
Гесперидин+Диосмин 500 мг 2 раза в сутки в течение 1-2 месяцев.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Витамины.
Аскорбиновая кислота+рутозид перорально по 1 таб. 3 раза в сутки.
Витамин Е + ретинол по 2 капс. 2 раза в сутки перорально [2].
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Рекомендуются для системной терапии больных ливедо-ангиитом, степень активности II:
Системные глюкокортикостероиды.
Преднизолон** 30-50 мг/сутки перорально преимущественно в утренние часы в течение 2-3 недель, с дальнейшим постепенным снижением дозы по 1 таб. в неделю.
Или.
Бетаметазон** 2 мл 1 раз в неделю внутримышечно №3-5 с постепенным снижением дозы и увеличением интервала введения.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Иммунодепрессанты:
Азатиоприн** 50 мг 2 раза в сутки в течение 2-3 месяцев [2, 16, 17].
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Комментарии. Лечение азатиоприном проводится под контролем показателей крови (полный анализ крови, включая определение уровня тромбоцитов, а также определение активности сывороточных печеночных трансаминаз, щелочной фосфатазы и уровня билирубина) 1 раз в месяц.
Ангиопротекторы и корректоры микроциркуляции [2, 18, 19].
Пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1-2 месяцев.
Уровень убедительности рекомендаций A (уровень достоверности доказательств 1+).
Антикоагулянты [2].
Надропарин кальция подкожно по 0,3 мл 2 раза в сутки №10-14 [2].
• Рекомендуются для дезинтоксикационной терапии больных ливедо-ангиитом, степень активности II - заменители плазмы и других компонентов крови [2].
Декстран** 200-400 мл в/в капельно 1 раз в сутки №7-10.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
• Рекомендуется корригирующая терапия при назначении системных глюкокортикостероидных препаратов ( см выше) [2, 15]:
Рекомендуются для наружной терапии больных ливедо-ангиитом, степень активности II:
Глюкокортикостероиды для местного применения:
Бетаметазон+гентамицин крем или мазь, 1-2 раз в сутки до наступления клинического улучшения.
Или.
Клиохинол+флуметазон мазь, наносить на очаги поражения 2 раза в сутки до наступления клинического улучшения, длительность применения не должна превышать 2 недели.
Ангиопротекторы и корректоры микроциркуляции:
Троксерутин 2% гель, 2 раза в сутки.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
3,2 Хирургическое лечение.
Не применяется.3,3 Иное лечение.
Не применяется.|
|
Реабилитация и амбулаторное лечение
Рекомендуется после проведенного медикаментозного лечения санаторно-курортное лечение с использованием серных, углекислых и радоновых ванн для закрепления полученных результатов.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Профилактика
• Рекомендуется в качестве профилактических мер исключать факторы риска (переохлаждение, физическое и нервное перенапряжение, длительная ходьба, ушибы).
Больным рекомендуется придерживаться здорового образа жизни.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Больным рекомендуется придерживаться здорового образа жизни.
Уровень убедительности рекомендаций D (уровень достоверности доказательств 4).
Критерии оценки качества медицинской помощи
| №№ | Критерии качества | Уровень достоверности доказательств | Уровень убедительности доказательств |
| 1 | Выполнен общий (клинический) анализ крови развернутый | 4 | D |
| 2 | Выполнен анализ крови биохимический (исследование уровня общиего белка, глюкозы, креатинина, мочевой кислоты, билирубина общего, холестерина общего, триглицеридов, аланин-аминотрансферазы, аспартат-аминотрансферазы) | 4 | D |
| 3 | Выполнен общий анализ мочи | 4 | D |
| 4 | Проведена терапия лекарственными препаратами группы системные глюкокортикостероиды и/или топические глюкокортикостероиды и/или метотрексатом (в зависимости от медицинских показаний и отсутствия медицинских противопоказаний) | 4 | D |
| 5 | Проведена терапия лекарственными препаратами группы нестероидные противовоспалительные средства (при отсутствии медицинских противопоказаний) | 4 | D |
| 6 | Достигнут частичное уменьшение площади высыпаний | 4 | D |
Список литературы
• Кожные и венерические болезни: справочник: под ред. О.Л. Иванова. М. Медицина, 2007 - 352 с.
• Millikan L.E., Flynn T.C. Infectious etiologies of cutaneous vasculitis. сlin Dermatol 1999; №17 (5): 509-514.
• Глухов А.И., Гордеев С.А., Силуянова С.Н. Исследование вирусной этиологии ангиитов кожи. Вопр. биол., мед. и фармацевт. химии 1999; №1: с.27-30.
• Tervaert J.W., Popa E.R., вos N.A. The role of superantigens in vasculitis. сurr Opin Rheumatol 1999; №11 (1): 24-33.
• Witort-Serraglini E, Del Rosso M, Lotti T.M., Matucci-Cerinic M. Endothelial injuries in vasculitides. сlin Dermatol 1999; №17 (5): 587-590.
• Кулага В.В., Белостоцкая Е.С. Иммунологические нарушения при васкулитах кожи и методы их коррекции // Восьмой Всесоюзн. съезд дерматовенерологов. М., 1985. С. 122-123.
• Насонов Е.Л., Баранов А.А., Шилкина Н.П. Васкулиты и васкулопатии. Ярославль: Верхняя Волга, 1999. С. 479-515.
• Verma R., Vasudevan в., Pragasam V. Severe cutaneous adverse drug reactions. Med J Armed Forces India 2013; №69 (4): 375-383.
• Ryan T.J., Wilkinson D.S. сutaneus Vasculitis: angiitis. Textbook of Dermatology, 4th ed. 1988. Vol. 2. P.1121-1185.
• Фицпатрик Т. Дерматология. Атлас-справочник. М., 1999. С.376-399.
• Watts R.A., Jolliffe V.A., Grattan с.E. et al. сutaneous vasculitis in defined population - clinical and epidemiological associations. J Rheumatol 1998; №25 (5): 920-924.
• Кулага В.В., Романенко И.М. Васкулиты кожи. 2-е изд., перераб. и доп. Киев: Здоровье, 1984. 184 с.
• сarlson J.A., сavaliere L.F., Grant-Kels J.M. сutaneous vasculitis: diagnosis and management. сlin Dermatol 2006; №24 (5): 414-429.
• Fiorentino D.F. сutaneous vasculitis. J Am Acad Dermatol 2003; №48 (3): 311-340.
• Lopez L.R., Davis K.C., Kohler P.F., Schocket A.L. The hypocomplementemic urticarial vasculitis syndrome: therapeutic response to hydroxychloroquine. J Allergy сlin Immunol 1984; №73 (5Pt1): 600-603.
• сallen J.P., Spencer L.V., вurruss J.B., Holtman J. Azathioprine. An effective, corticosteroid-sparing therapy for patients with recalcitrant cutaneous lupus erythematosus or with recalcitrant cutaneous leukocytoclastic vasculitis. Arch Dermatol 1991; №127 (4): 515-522.
• Heurkens A.H, Westedt M.L, вreedveld F.C. Prednisone plus azathioprine treatment in patients with rheumatoid arthritis complicated by vasculitis. Arch Intern Med 1991; №151 (11): 2249-2254.
• Nu?rnberg W., Grabbe J., сzarnetzki M. Synergistic effects of pentoxifylline and dapsone in leukocytoclastic vasculitis. Lancet 1994; №343 (8895): 491.
• Wahba-Yahav A.V. сhronic leukocytoclastic vasculitis associated with polycythemia vera: effective control with pentoxifylline. J Am Acad Dermatol 1992, №26 (6), 1006-1007.
• Millikan L.E., Flynn T.C. Infectious etiologies of cutaneous vasculitis. сlin Dermatol 1999; №17 (5): 509-514.
• Глухов А.И., Гордеев С.А., Силуянова С.Н. Исследование вирусной этиологии ангиитов кожи. Вопр. биол., мед. и фармацевт. химии 1999; №1: с.27-30.
• Tervaert J.W., Popa E.R., вos N.A. The role of superantigens in vasculitis. сurr Opin Rheumatol 1999; №11 (1): 24-33.
• Witort-Serraglini E, Del Rosso M, Lotti T.M., Matucci-Cerinic M. Endothelial injuries in vasculitides. сlin Dermatol 1999; №17 (5): 587-590.
• Кулага В.В., Белостоцкая Е.С. Иммунологические нарушения при васкулитах кожи и методы их коррекции // Восьмой Всесоюзн. съезд дерматовенерологов. М., 1985. С. 122-123.
• Насонов Е.Л., Баранов А.А., Шилкина Н.П. Васкулиты и васкулопатии. Ярославль: Верхняя Волга, 1999. С. 479-515.
• Verma R., Vasudevan в., Pragasam V. Severe cutaneous adverse drug reactions. Med J Armed Forces India 2013; №69 (4): 375-383.
• Ryan T.J., Wilkinson D.S. сutaneus Vasculitis: angiitis. Textbook of Dermatology, 4th ed. 1988. Vol. 2. P.1121-1185.
• Фицпатрик Т. Дерматология. Атлас-справочник. М., 1999. С.376-399.
• Watts R.A., Jolliffe V.A., Grattan с.E. et al. сutaneous vasculitis in defined population - clinical and epidemiological associations. J Rheumatol 1998; №25 (5): 920-924.
• Кулага В.В., Романенко И.М. Васкулиты кожи. 2-е изд., перераб. и доп. Киев: Здоровье, 1984. 184 с.
• сarlson J.A., сavaliere L.F., Grant-Kels J.M. сutaneous vasculitis: diagnosis and management. сlin Dermatol 2006; №24 (5): 414-429.
• Fiorentino D.F. сutaneous vasculitis. J Am Acad Dermatol 2003; №48 (3): 311-340.
• Lopez L.R., Davis K.C., Kohler P.F., Schocket A.L. The hypocomplementemic urticarial vasculitis syndrome: therapeutic response to hydroxychloroquine. J Allergy сlin Immunol 1984; №73 (5Pt1): 600-603.
• сallen J.P., Spencer L.V., вurruss J.B., Holtman J. Azathioprine. An effective, corticosteroid-sparing therapy for patients with recalcitrant cutaneous lupus erythematosus or with recalcitrant cutaneous leukocytoclastic vasculitis. Arch Dermatol 1991; №127 (4): 515-522.
• Heurkens A.H, Westedt M.L, вreedveld F.C. Prednisone plus azathioprine treatment in patients with rheumatoid arthritis complicated by vasculitis. Arch Intern Med 1991; №151 (11): 2249-2254.
• Nu?rnberg W., Grabbe J., сzarnetzki M. Synergistic effects of pentoxifylline and dapsone in leukocytoclastic vasculitis. Lancet 1994; №343 (8895): 491.
• Wahba-Yahav A.V. сhronic leukocytoclastic vasculitis associated with polycythemia vera: effective control with pentoxifylline. J Am Acad Dermatol 1992, №26 (6), 1006-1007.
Приложения
Приложение А1.
Состав рабочей группы.• Кубанова Анна Алексеевна - академик РАН, доктор медицинских наук, профессор, Президент Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Кубанов Алексей Алексеевич - член-корреспондент РАН, доктор медицинских наук, профессор, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Олисова Ольга Юрьевна - доктор медицинских наук, профессор, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Карамова Арфеня Эдуардовна - кандидат медицинских наук, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Знаменская Людмила Федоровна - доктор медицинских наук, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Чикин Вадим Викторович - кандидат медицинских наук, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Заславский Денис Владимирович - доктор медицинских наук, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Горланов Игорь Александрович - доктор медицинских наук, профессор, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Сыдиков Акмаль Абдикахарович - кандидат медицинских наук, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
• Чупров Игорь Николаевич - доктор медицинских наук, доцент, член Российского общества дерматовенерологов и косметологов. Конфликт интересов отсутствует.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория клинических рекомендаций:
• Врачи- дерматовенерологи;• Ординаторы и слушатели циклов повышения квалификации по специальности «Дерматовенерология».
Таблица П1- Уровни достоверности доказательств.
| Уровни достоверности доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например, описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Таблица П2 - Уровни убедительности рекомендаций.
| Уровень убедительности доказательств | Характеристика показателя |
| А | По меньшей мере один мета-анализ, систематический обзор или РКИ, оцененные как 1++, напрямую применимые к целевой популяции и демонстрирующие устойчивость результатов или группа доказательств, включающая результаты исследований, оцененные как 1+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов |
| В | Группа доказательств, включающая результаты исследований, оцененные как 2++, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов или экстраполированные доказательства из исследований, оцененных как 1++ или 1+ |
| С | Группа доказательств, включающая результаты исследований, оцененные как 2+, напрямую применимые к целевой популяции и демонстрирующие общую устойчивость результатов; или экстраполированные доказательства из исследований, оцененных как 2++ |
| D | Доказательства уровня 3 или 4; или экстраполированные доказательства из исследований, оцененных как 2+ |
Порядок обновления клинических рекомендаций.
Рекомендации в предварительной версии рецензируются независимыми экспертами. Комментарии, полученные от экспертов, систематизируются и обсуждаются членами рабочей группы. Вносимые в результате этого изменения в рекомендации или причины отказа от внесения изменений регистрируются.Предварительная версия рекомендаций выставляется для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Для окончательной редакции и контроля качества рекомендации повторно анализируются членами рабочей группы.
Приложение А3.
Связанные документы.Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
• Порядок оказания медицинской помощи по профилю «дерматовенерология», утвержденный Приказом Министерства здравоохранения Российской Федерации № 924н от 15 ноября 2012 г.
Приложение В.
Информация для пациентов.• Для эффективного лечения и предупреждения возможных обострений ангиита кожи больной должен аккуратно и строго выполнять все назначения врача. В остром состоянии часто требуется соблюдение постельного режима, чтобы снять избыточную нагрузку на кровеносные сосуды ног, поражение которых является наиболее тяжелым.
• Больному следует отказаться от курения и употребления алкогольных напитков (включая пиво), так как они ослабляют стенки кровеносных сосудов и затягивают течение болезни. Важно соблюдение диеты, предусматривающей исключение острей, конченой, жареной и соленой пищи, консервов (мясных, рыбных, овощных, фруктовых), меда, варенья, шоколада и шоколадных конфет, цитрусовых, крепкого чая и кофе. Полезны свежие молочные продукты, фрукты и овощи, натуральные соки. Необходимо проводить лечение и других выявленных врачом заболеваний, которые могут являться основной причиной развития и упорного течения кожного ангиита.
• Окончание лечения определяет только врач. При ангиите кожи лечение обычно является длительным и продолжается еще несколько недель и даже месяцев после исчезновения кожных проявлений. Недопустимо самостоятельно, без разрешения врача, прекращать прием лекарств и выполнение местных процедур после достижения выраженного улучшения, удовлетворяющего самого больного, так как это может привести к быстрому возврату болезни.
• После наступления полного выздоровления больному необходимо соблюдать профилактический режим, предупреждающий опасность возможных обострений болезни: избегать физического и нервного перенапряжения, переохлаждения, чрезмерной нагрузки на ноги (длительной ходьбы, длительного стояния, ушибов). Иногда для этого требуется смена места работы. Необходимы регулярное полноценное питание, достаточный сон, прогулки па свежем воздухе, занятия утренней гимнастикой и водными процедурами. Полезно посещение бассейна. Купание в открытых водоемах допустимо только при достаточно теплой воде.
• Соблюдение данных рекомендаций будет способствовать быстрому излечению, укреплению общего здоровья и сосудов кожи и предохранит от повторения болезни.
Приложение Г.
| Клинические формы | Синонимы | Основные проявления |
| I. Дермальные васкулиты | ||
| Полиморфный дермальный васкулит: | Синдром Гужеро-Дюперра, артериолит Рюитера, болезнь Гужеро-Рюитера, некротизирующий васкулит, лейкоцитокластический васкулит | |
| Уртикарный тип | Уртикарный васкулит | Воспалительные пятна, волдыри |
| Геморрагический тип | Геморрагический васкулит, геморрагический лейкоцитокластический микробид Мишера-Шторка, анафилактоидная пурпура Шенлейна-Геноха, геморрагический капилляротоксикоз | Петехии, отечная пурпура («пальпируемая пурпура»), экхимозы, геморрагические пузыри |
| Папулонодулярный тип | Нодулярный дермальный аллергид Гужеро | Воспалительные узелки и бляшки, мелкие отечные узлы |
| Папулонекротический тип | Некротический нодулярный дерматит Вертера-Дюмлинга | Воспалительные узелки с некрозом в центре, «штампованные» рубчики |
| Пустулезно-язвенный тип | Язвенный дерматит, гангренозная пиодермия | Везикулопустулы, эрозии, язвы, рубцы |
| Некротически-язвенный тип | Молниеносная пурпура | Геморрагические пузыри, геморрагический некроз, язвы, рубцы |
| Полиморфный тип | Трехсимптомный синдром Гужеро-Дюперра, полиморфно-нодулярный тип артериолита Рюитера | Чаще сочетание волдырей, пурпуры и поверхностных мелких узлов; возможно сочетание любых элементов |
| Хроническая пигментная пурпура: | Геморрагически-пигментные дерматозы, болезнь Шамберга-Майокки | |
| Петехиальный тип | Стойкая прогрессирующая пигментная пурпура Шамберга, болезнь Шамберга | Петехии, пятна гемосидероза |
| Телеангиэктатический тип | Телеангиэктатическая пурпура Майокки | Петехии, телеангиэктазии, пятна гемосидероза |
| Лихеноидный тип | Пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма | Петехии, лихеноидные папулы, телеангиэктазии, пятна гемосидероза |
| Экзематоидный тип | Экзематоидная пурпура Дукаса-Капетанакиса | Петехии, эритема, лихенификация, чешуе-корочки, пятна гемосидероза |
| II. Дермо-гиподермальные васкулиты | ||
| Ливедо-ангиит | Кожная форма узелкового периарте-риита, некротизирующий васкулит, ливедо с узлами, ливедо с изъязвлениями | Ветвистое или сетчатое ливедо, узловатые уплотнения, геморрагические пятна, некрозы, язвы, рубцы |
| III. Гиподермальные васкулиты | ||
| Узловатый васкулит: | ||
| Острая узловатая эритема | Отечные ярко-красные узлы, артралгии, лихорадка | |
| Хроническая узловатая эритема | Узловатый васкулит | Рецидивирующие узлы без выраженных общих явлений |
| Подострая (мигрирующая) узловатая эритема | Вариабельный гиподермит Вилановы-Пиньоля, мигрирующая узловатая эритема Беферштедта, болезнь Вилановы | Асимметричный плоский узел, растущий по периферии и разрешающийся в центре |
| Узловато-язвенный васкулит | Нодулярный васкулит, нетуберкулезная индуративная эритема | Плотные узлы с изъязвлением, рубцы |
Приложение Г2. Клиническая и лабораторная характеристика степени активности патологического процесса при васкулитах кожи.
| Показатели | Степень активности | |
| I | II | |
| Поражение кожи (по площади) | Ограниченное | Распространенное |
| Число высыпаний | Небольшое | Множественное |
| Температура тела | Нормальная или не выше 37,5°С | Выше 37,5°С |
| Общие явления (недомогание, общая слабость, головная боль, артралгии, миалгии ) | Отсутствуют или незначительны | Резко выражены |
| Общий анализ крови | ||
| СОЭ | До 25 мм/ч | Выше 25 мм/ч |
| Эритроциты | Норма | Менее 3,8?1012/л |
| Гемоглобин | Норма | Менее 12 г% |
| Тромбоциты | Норма | Менее 180?109/л |
| Лейкоциты | Норма | Более 10?109/л |
| Биохимический анализ крови | ||
| Общий белок | Норма | Более 85 г/л |
| ?2-глобулин | Норма | Более 12% |
| ?-глобулин | Норма | Более 22% |
| С-реактивный белок | Отсутствует или до 2+ | Более 2+ |
| Комплемент | Выше 30 ед | Ниже 30 ед |
| Иммуноглобулины | Норма | Повышены |
| Ревматоидный фактор | Норма | Повышенное содержание |
| Общий анализ мочи | ||
| Протеинурия | Нет | Есть |
|
|