Другие названия и синонимы
Lever's disease.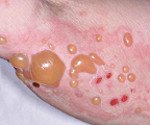
МКБ-10 коды
- МКБ-10
- L12.1 Рубцующий пемфигоид
|
|
Описание
Болезнь Левера (доброкачественный универсальный пемфигоид) - хронический аутоиммунный неакантолитический пузырный дерматоз. Клинически характеризуется высыпанием напряжённых пузырей, как на фоне кожной эритемы, так и на неизменённой слизистой. Внутри булл находится серозное, серозно-геморрагическое содержимое. Пузыри вскрываются практически без образования корок, которые не успевают формироваться из-за быстрой эпителизации эрозивных поверхностей на месте бывших везикул. Субъективно отмечается зуд, лёгкое недомогание. Диагноз ставят на основании клиники, микроскопии, иммунного тестирования. Лечение комплексное, по индивидуальным схемам.
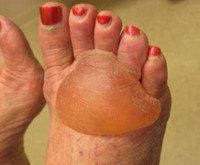
Дополнительные факты
Болезнь Левера - наиболее часто встречающийся буллёзный субэпидермальный дерматоз из группы пемфигоидов (пемфигоид слизистых, мономорфный и полиморфный пемфигоид кожи, универсальный пемфигоид с поражением кожи и слизистых). Клинически напоминает истинную пузырчатку, но имеет доброкачественное течение и никогда не образует акантолитических клеток. В дерматологии все пузырные дерматозы вплоть до середины ХХ века обозначали названием «пемфигус». В 1951-1953 гг. В. Левер выделил из этой большой группы кожных недугов заболевания с доброкачественным течением, назвав их «пемфигоидами». Он подтвердил свои клинические наблюдения гистологически, указав на отсутствие в исследуемых участках кожи акантолитических клеток.
Спустя десятилетия Джордан с учениками обнаружил в крови пациентов, страдающих болезнью Левера, антитела, отслаивающие эпителий эпидермиса, ставшие основой аутоиммунной теории развития дерматоза. Болезнь Левера не имеет гендерной составляющей, сезонности, расовых особенностей. Отмечена геометрическая прогрессия в частоте возникновении патологии с возрастом: к 90 годам риск заболеть пемфигоидом Левера в сравнении с 60 годами увеличивается в 300 раз. Буллёзный пемфигоид может сосуществовать с другими аутоиммунными и опухолевыми процессами.
Спустя десятилетия Джордан с учениками обнаружил в крови пациентов, страдающих болезнью Левера, антитела, отслаивающие эпителий эпидермиса, ставшие основой аутоиммунной теории развития дерматоза. Болезнь Левера не имеет гендерной составляющей, сезонности, расовых особенностей. Отмечена геометрическая прогрессия в частоте возникновении патологии с возрастом: к 90 годам риск заболеть пемфигоидом Левера в сравнении с 60 годами увеличивается в 300 раз. Буллёзный пемфигоид может сосуществовать с другими аутоиммунными и опухолевыми процессами.
Клиническая картина
Ассоциированные симптомы: Недомогание.
Причины
Точная причина заболевания до сих пор не названа. Считается, что болезнь Левера носит аутоиммунный характер, возникает на фоне наследственной предрасположенности к аутоиммунным сбоям. Однако учёными обозначен ряд причин, провоцирующих начало дерматоза: сильное раздражение кожи (гиперинсоляция, ожог, лучевая терапия), вакцинация, трансплантация тканей, пожизненный приём медикаментов, опухоли. В результате опосредованного действия этих факторов на иммунитет, как местный (кожный), так и общий (естественные защитные силы организма), возникает гуморально-клеточный ответ в виде выработки антител на ставшие спонтанно «чужими» отдельные клетки кожи. Запускается аутоиммунный процесс, происходит разрыв связей между клетками нижнего слоя эпидермиса, в нём возникают везикулы, наполненный жидкостью.
Пузыри сливаются между собой. Чтобы как-то ограничить их рост, часть не вовлечённых в процесс клеток эпидермиса превращается в их плотные покрышки. Со временем клетки стенок образовавшегося пузыря стареют, начинают отмирать. Параллельно по периметру булл запускается физиологический процесс регенерации: дно везикулы выстилается новыми клетками. Таким образом, сам пузырь оказывается между слоями эпидермиса: сверху - старая покрышка, снизу - новый эпителий. Объективным подтверждением аутоиммунной теории служит обнаружение в крови пациентов и в жидкости пузырных элементов антител к базальной мембране эпидермиса.
Пузыри сливаются между собой. Чтобы как-то ограничить их рост, часть не вовлечённых в процесс клеток эпидермиса превращается в их плотные покрышки. Со временем клетки стенок образовавшегося пузыря стареют, начинают отмирать. Параллельно по периметру булл запускается физиологический процесс регенерации: дно везикулы выстилается новыми клетками. Таким образом, сам пузырь оказывается между слоями эпидермиса: сверху - старая покрышка, снизу - новый эпителий. Объективным подтверждением аутоиммунной теории служит обнаружение в крови пациентов и в жидкости пузырных элементов антител к базальной мембране эпидермиса.
Диагностика
Диагностика болезни Левера осуществляется на основании клиники, подтверждённой гистологически (внутриэпидермальные пузыри), лабораторных данных (ОАК, биохимия). Используют цитологические исследования: мазки из основания пузыря, достоверно подтверждающие отсутствие акантолитических клеток (проба Тцанка отрицательная). Не меньшую значимость имеет микроскопия: световая, электронная (исключают акантолиз), иммунофлуоресцентная (прямая и непрямая - фиксирует место аутоиммунной реакции - свечение в области базальной мембраны эпидермиса), иммуноэлектронная (устанавливает наличие заинтересованных в аутоиммунном процессе иммуноглобулинов).
Проводят иммунохимические методы исследования, направленные на идентификацию аутоантител (иммунопреципитация - реакция связывания антиген-антитело, иммуноблоттинг - использование специфических антисывороток).
Проводят иммунохимические методы исследования, направленные на идентификацию аутоантител (иммунопреципитация - реакция связывания антиген-антитело, иммуноблоттинг - использование специфических антисывороток).
Дифференциальная диагностика
Дифференцируют болезнь Левера с вульгарной пузырчаткой, дерматитом Дюринга, буллёзным эпидермолизом, многоформной экссудативной эритемой, мультиформной лекарственной экзантемой, другими пемфигоидами, паранеопластическими процессами.
Лечение
Терапия проводится по индивидуальным схемам, разработанным врачом-дерматологом после проведения консультации, обследования (особенно тщательного с целью исключения онкологии). При разработке программы лечения учитывают возраст пациента, сопутствующую патологию, тяжесть течения недуга. Основу терапии составляют системные препараты глюкокортикоидного ряда (преднизолон) в сочетании с антибактериальными средствами (диафенилсульфон), цитостатиками (азатиоприн).
Лёгкие формы заболевания хорошо купируются назначением антибиотиков (эритромицин), сульфоновых препаратов. Симптоматическую терапию проводят с учётом соматических заболеваний (сахарный диабет, остеопороз), возможных инфекций. Для повышения эффективности лечения применяют витаминотерапию (С, Р, РР), энзимы (панкреатин, трипсин, химотрипсин, амилаза, липаза), препараты, укрепляющие сосудистую стенку (никотинамид). Показано проведение плазмафереза с двукратной фильтрацией (удаляет цитокины). Наружно используют анилиновые краски (после вскрытия пузырей), аэрозоли с антибиотиками и гормонами. Хороший эффект отмечен при принятии ванн с чередой, чистотелом. Если площадь эрозивных поверхностей значительная, применяют хирургические перевязки.
Во время курса терапии необходимо соблюдать охранительный режим, избегать физических нагрузок, стрессовых ситуаций. После окончания курса лечения дерматологи советуют не отправляться в путешествия несколько месяцев, так как смена климатического пояса может стать причиной нового обострения. При выявлении паранеопластического синдрома показана консультация онколога с последующей химиотерапией, лучевым, хирургическим вмешательством. Прогноз болезни Левера при условии своевременной диагностики и лечения благоприятен для жизни.
Лёгкие формы заболевания хорошо купируются назначением антибиотиков (эритромицин), сульфоновых препаратов. Симптоматическую терапию проводят с учётом соматических заболеваний (сахарный диабет, остеопороз), возможных инфекций. Для повышения эффективности лечения применяют витаминотерапию (С, Р, РР), энзимы (панкреатин, трипсин, химотрипсин, амилаза, липаза), препараты, укрепляющие сосудистую стенку (никотинамид). Показано проведение плазмафереза с двукратной фильтрацией (удаляет цитокины). Наружно используют анилиновые краски (после вскрытия пузырей), аэрозоли с антибиотиками и гормонами. Хороший эффект отмечен при принятии ванн с чередой, чистотелом. Если площадь эрозивных поверхностей значительная, применяют хирургические перевязки.
Во время курса терапии необходимо соблюдать охранительный режим, избегать физических нагрузок, стрессовых ситуаций. После окончания курса лечения дерматологи советуют не отправляться в путешествия несколько месяцев, так как смена климатического пояса может стать причиной нового обострения. При выявлении паранеопластического синдрома показана консультация онколога с последующей химиотерапией, лучевым, хирургическим вмешательством. Прогноз болезни Левера при условии своевременной диагностики и лечения благоприятен для жизни.
|
|