Другие названия и синонимы
Heerfordt syndrome, Нейроувеопаротидный синдром, Синдром Хеерфордта-Милиуса, Увеопаротит, Увеопаротит Вальденстрема, Увеопаротитная лихорадка.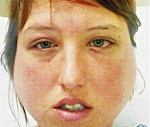
МКБ-10 коды
- МКБ-10
- B26 Эпидемический паротит
|
|
Описание
Синдром Хеерфордта. Двухсторонний паротит с увеитом и лихорадкой, предположительно обусловленный саркоидозом или вирусной инфекцией. Возможно вовлечение в патологический процесс дыхательных путей, лимфатических узлов и лицевого нерва. В клинической картине доминируют жалобы на повышение температуры тела, ухудшение зрения, увеличение околоушных желез и лимфоузлов. Диагностика базируется на проведении биомикроскопии, визометрии, офтальмоскопии, радиоизотопного сканирования и УЗИ пораженных желез. Тактика лечения сводится к применению глюкокортикостероидов, НПВС и анальгетиков.
Дополнительные факты
Синдром Хеерфордта (увеопаротит, увеопаротитная лихорадка) впервые был описан в 1909 году датским офтальмологом Ф. Хеерфордтом. Согласно статистическим данным, распространенность заболевания при саркоидозе достигает 21-56%. У 6% пациентов диагностируют поражение слюнных желез, у 25-36% - глаз. Передний увеит выявляется в 2 раза чаще заднего. Патология преимущественно встречается у лиц среднего возраста. Предрасположенность к болезни у женщин выше, чем у мужчин. Самопроизвольное излечение наблюдается в 90% случаев. Только 10% больных страдают хронической увеопаротитной лихорадкой со склонностью к рецидивирующему течению.
Причины
Этиология заболевания до конца не изучена. Ученые полагают, что увеопаротит развивается на фоне инфекционных или аутоиммунных патологий. К основным факторам риска относятся иммунодефицитные состояния, недавно перенесенная паротитная инфекция. Генетическая предрасположенность к увеопаротитной лихорадке не доказана. Наиболее частыми причинами синдрома являются:
• Саркоидоз. Болезнь Бенье-Бека-Шауманна - мультисистемное гранулематозное заболевание с неясными этиологией и патогенезом, сопровождающееся поражением нервной системы. Может манифестировать клиникой синдрома Хеерфордта.
• Вирусные заболевания. Увеопаротит возникает на фоне недавно перенесенного эпидемического паротита, вызванного РНК-содержащим вирусом семейства парамиксовирусов.
• Бактериальные инфекции. Возможная причина - заражение микобактериями или пропионобактериями. Описаны случаи сочетания увеита туберкулезной природы с лихорадкой и паротитом.
• Саркоидоз. Болезнь Бенье-Бека-Шауманна - мультисистемное гранулематозное заболевание с неясными этиологией и патогенезом, сопровождающееся поражением нервной системы. Может манифестировать клиникой синдрома Хеерфордта.
• Вирусные заболевания. Увеопаротит возникает на фоне недавно перенесенного эпидемического паротита, вызванного РНК-содержащим вирусом семейства парамиксовирусов.
• Бактериальные инфекции. Возможная причина - заражение микобактериями или пропионобактериями. Описаны случаи сочетания увеита туберкулезной природы с лихорадкой и паротитом.
Патогенез
Морфологическим субстратом саркоидоза принято считать эпителиоидноклеточную гранулему, которая представляет собой скопление мононуклеарных фагоцитов. У больных прослеживается неспецифическая саркоидозная реакция в виде эпителиоидноклеточного гранулематоза. Подобные очаги, расположенные в лимфоузлах, паротитных железах, дыхательных путях, других органах и тканях предположительно провоцируют развитие синдрома Хеерфордта. При инфекционной природе болезни в основе патогенеза лежит репликация вируса в железистой ткани с поражением региональных лимфатических узлов. Исследователи считают, что бактериальная флора выступает в роле триггера, стимулирующего развитие болезни, однако патогенез данного явления не изучен.
Клиническая картина
В анамнезе у пациентов часто обнаруживается хронический калькулезный паротит. Синдром развивается остро. Первым проявлением патологии становится повышение температуры до фебрильных значений. Околоушные железы увеличены, безболезненны при жевании и прикосновениях. Больные отмечают покраснение конъюнктивы, ухудшение зрения, появление «плавающих помутнений» перед глазами. В ряде случаев увеличиваются подъязычные слюнные железы. При вовлечении слизистой оболочки верхних и нижних отделов дыхательных путей возникает кашель, который часто принимают за нейрогенный. Нарастает одышка. При тяжелом течении вовлекается нервная система, отмечается поражение не только зрительного, но и вестибулярного анализатора. Больные предъявляют жалобы на двоение перед глазами, выпадение полей зрения, головокружение, неустойчивость при ходьбе, ухудшение слуха. В последующем симптомы редуцируются и исчезают. Возможно рецидивирующее течение болезни.
Ассоциированные симптомы: Кашель. Одышка. Увеличение лимфоузлов.
Ассоциированные симптомы: Кашель. Одышка. Увеличение лимфоузлов.
Возможные осложнения
При поражении слизистой оболочки дыхательных путей существует высокий риск развития бронхита или пневмонии. Частыми осложнениями синдрома являются отслойка сетчатки и неврит зрительного нерва. Плавающие помутнения перед глазами могут быть первым признаком деструкции стекловидного тела. При проникновении патологических агентов через гематоэнцефалический барьер возможно возникновение менингоэнцефалита. При параличе преддверно-улиткового нерва формируется клиника временной глухоты. Увеличение лимфоузлов нередко сменяется лимфаденитом. Распространение процесса на слюнные железы ведет к сиалоадениту.
Диагностика
Для постановки диагноза требуется комплексное обследование с применением физикальных методик и специфических методов диагностики. При пальпации околоушные железы гипертрофированные, безболезненные. Лимфатические узлы увеличены, не спаяны с окружающими тканями, кожные покровы над ними не изменены. Специфические методы диагностики включают:
• Биомикроскопию глаза. Определяется инъекция сосудов конъюнктивы. Прозрачность роговой оболочки глазного яблока сохранена. Визуализируются мелкие преципитаты на эндотелии. На передней капсуле хрусталика обнаруживается пигмент, в полости стекловидного тела - воспалительная взвесь.
• Офтальмоскопию. При осмотре глазного дна выявляются очаговые изменения в виде отека сетчатки и диска зрительного нерва. Артерии внутренней оболочки глаза сужены, вены полнокровные, извитые. У пациентов с иридоциклитом проведение офтальмоскопии затруднено из-за поражения переднего сегмента глазного яблока.
• УЗИ глаза. На сонограмме видны акустически гетерогенные включения стекловидного тела, которые имеют вид хлопьев, не прикрепленных к внутренней оболочке глазного яблока. Хрусталик нормальной формы. Продольная ось глаза соответствует характеру аметропии, чаще увеличена.
• Визометрию. Отмечается снижение остроты зрения. При вспомогательном применении компьютерной рефрактометрии удается диагностировать миопический тип клинической рефракции. Миопия слабой или средней степени выраженности.
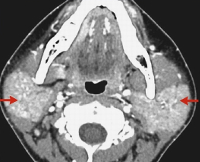
• Ультразвуковое исследование околоушных желез. Железистая ткань гипертрофирована, структура неоднородная, просматриваются гипоэхогенные очаги. При калькулезном паротите в выводном протоке определяются конкременты. Под ультразвуковым контролем проводится пункционная биопсия, позволяющая подтвердить диагноз.
• Радиоизотопное сканирование слюнных желез. Для исследования применяется галлий-67. Для больных увеопаротитной лихорадкой характерен повышенный захват изотопа околоушными железами. При наличии противопоказаний осуществляется сиалография.
• Биомикроскопию глаза. Определяется инъекция сосудов конъюнктивы. Прозрачность роговой оболочки глазного яблока сохранена. Визуализируются мелкие преципитаты на эндотелии. На передней капсуле хрусталика обнаруживается пигмент, в полости стекловидного тела - воспалительная взвесь.
• Офтальмоскопию. При осмотре глазного дна выявляются очаговые изменения в виде отека сетчатки и диска зрительного нерва. Артерии внутренней оболочки глаза сужены, вены полнокровные, извитые. У пациентов с иридоциклитом проведение офтальмоскопии затруднено из-за поражения переднего сегмента глазного яблока.
• УЗИ глаза. На сонограмме видны акустически гетерогенные включения стекловидного тела, которые имеют вид хлопьев, не прикрепленных к внутренней оболочке глазного яблока. Хрусталик нормальной формы. Продольная ось глаза соответствует характеру аметропии, чаще увеличена.
• Визометрию. Отмечается снижение остроты зрения. При вспомогательном применении компьютерной рефрактометрии удается диагностировать миопический тип клинической рефракции. Миопия слабой или средней степени выраженности.
• Ультразвуковое исследование околоушных желез. Железистая ткань гипертрофирована, структура неоднородная, просматриваются гипоэхогенные очаги. При калькулезном паротите в выводном протоке определяются конкременты. Под ультразвуковым контролем проводится пункционная биопсия, позволяющая подтвердить диагноз.
• Радиоизотопное сканирование слюнных желез. Для исследования применяется галлий-67. Для больных увеопаротитной лихорадкой характерен повышенный захват изотопа околоушными железами. При наличии противопоказаний осуществляется сиалография.
|
|
Дифференциальная диагностика
Дифференциальная диагностика проводится с эпидемическим паротитом и синдромом Микулича. При эпидемическом паротите прослеживается четкая стадийность инфекционного процесса, болезненность околоушных желез нарастает при жевании, разговоре, боль иррадиирует в область уха. При синдроме Микулича отмечается гипертрофия не только слюнных, но и слезных желез. Помимо офтальмолога пациентам необходима консультация челюстно-лицевого хирурга.
Лечение
В большинстве случае наблюдается спонтанное выздоровление в течение 2-3 месяцев. С целью предупреждения хронизации процесса и возникновения рецидивов болезни показано консервативное лечение. Инстилляции антибактериальных средств необходимы только при развитии осложнений. Терапевтическая тактика сводится к назначению:
• Гормональных препаратов. Применение глюкокортикостероидов оправдано при подтвержденном саркоидозе. Лечение преднизолоном рекомендовано начинать с ударной дозы (пульс-терапия) с дальнейшим снижением дозировки. Инстилляции гормонов способствуют частичному рассасыванию преципитатов.
• Нестероидных противовоспалительных средств (НПВС). Медикаменты данной группы позволяют снизить выраженность воспалительного процесса и локального отека. Если температура тела не нормализуется, дополнительно используются анальгетики-антипиретики.
• Иммуномодуляторов. Лейкоцитарный интерферон назначается в каплях каждые 4 часа. Препарат стимулирует фагоцитарную активность макрофагов, оказывает цитотоксическое и противовирусное действие.
• Гормональных препаратов. Применение глюкокортикостероидов оправдано при подтвержденном саркоидозе. Лечение преднизолоном рекомендовано начинать с ударной дозы (пульс-терапия) с дальнейшим снижением дозировки. Инстилляции гормонов способствуют частичному рассасыванию преципитатов.
• Нестероидных противовоспалительных средств (НПВС). Медикаменты данной группы позволяют снизить выраженность воспалительного процесса и локального отека. Если температура тела не нормализуется, дополнительно используются анальгетики-антипиретики.
• Иммуномодуляторов. Лейкоцитарный интерферон назначается в каплях каждые 4 часа. Препарат стимулирует фагоцитарную активность макрофагов, оказывает цитотоксическое и противовирусное действие.
Прогноз
Прогноз при синдроме Хеерфордта благоприятный для жизни и трудоспособности. Вероятность хронизации процесса достигает 10%. Спустя 2-3 месяца в большинстве случаев наступает полная клиническая ремиссия. Специфические превентивные меры не разработаны.
Профилактика
Неспецифическая профилактика базируется на своевременном лечении заболеваний околоушной железы, в том числе эпидемического паротита. При развитии патологии на фоне саркоидоза пациенты должны состоять на диспансерном учете у офтальмолога. Показано ежегодное обследование с обязательным осмотром глазного дна, проведением визометрии и биомикроскопии глаза.