ICD-10 codes
- ICD-10
- B47 Mycetoma
Description
Мицетома (мадурская стопа, мадуромикоз, фикомицетома) - очаговое, хроническое, медленно прогрессирующее, часто безболезненное деструктивное заболевание, которое начинается в подкожной клетчатке и распространяется на соседние участки тела.
В 1842 г. Gill описал заболевание у больных, наблюдаемых в индийской провинции Мадура и назвал это заболевание «мадурская стопа» или мадуромицетома, выделив возбудитель Madurella и Actinomadura. В 1874 г. сarter дал полное описание заболевания в Индии. В настоящее время мицетома широко распространена в тропических регионах всего мира и менее часто встречается в зонах с умеренным климатом. Наиболее часто заболевание встречается в Мексике, Саудовской Аравии, Венесуэле, Йемене и в государствах, расположенных под Сахарой, как бы «поясом» тянущихся от Сенегала к западному побережью - через Мали, Нигер, Конго и Судан - к Сомали на восточном побережье Африки. Наиболее частые причинные агенты мицетом в Северной Америке - Ps. boidii, которую находят в почве США и Канады. M. mycetomatis и S. somaliniensis доминируют в тропических регионах Африки и Индии, а N. brasiliensis и A. madurae - наиболее частый возбудитель мицетом в Мексике, Центральной и Южной Америке. N. asteroides преобладает в Японии. Из 21 случая описанных Корнышевой В.Г. (1998) заболеваний мицетомой на территории России, половину наблюдали у жителей Кавказа, 6 (29%) были жители Азербайджана и 4(9%) - жители Санкт-Петербурга, треть больных были жители Европейской части бывшего СССР, единичные случаи описаны у жителей Сибири, Дальнего Востока, Средней Азии, Урала и Алтая. Сельские жители и строительные рабочие составили 50% больных. Описана мицетома стопы, обусловленная Ps. вoidii у жителя г. Грозного и мицетома предплечья у жителя Тирасполя (44 года), обусловленная Strept. somaliniensis, возникшая после открытого перелома, полученного во время пребывания больного на Дальнем Востоке.
В 1842 г. Gill описал заболевание у больных, наблюдаемых в индийской провинции Мадура и назвал это заболевание «мадурская стопа» или мадуромицетома, выделив возбудитель Madurella и Actinomadura. В 1874 г. сarter дал полное описание заболевания в Индии. В настоящее время мицетома широко распространена в тропических регионах всего мира и менее часто встречается в зонах с умеренным климатом. Наиболее часто заболевание встречается в Мексике, Саудовской Аравии, Венесуэле, Йемене и в государствах, расположенных под Сахарой, как бы «поясом» тянущихся от Сенегала к западному побережью - через Мали, Нигер, Конго и Судан - к Сомали на восточном побережье Африки. Наиболее частые причинные агенты мицетом в Северной Америке - Ps. boidii, которую находят в почве США и Канады. M. mycetomatis и S. somaliniensis доминируют в тропических регионах Африки и Индии, а N. brasiliensis и A. madurae - наиболее частый возбудитель мицетом в Мексике, Центральной и Южной Америке. N. asteroides преобладает в Японии. Из 21 случая описанных Корнышевой В.Г. (1998) заболеваний мицетомой на территории России, половину наблюдали у жителей Кавказа, 6 (29%) были жители Азербайджана и 4(9%) - жители Санкт-Петербурга, треть больных были жители Европейской части бывшего СССР, единичные случаи описаны у жителей Сибири, Дальнего Востока, Средней Азии, Урала и Алтая. Сельские жители и строительные рабочие составили 50% больных. Описана мицетома стопы, обусловленная Ps. вoidii у жителя г. Грозного и мицетома предплечья у жителя Тирасполя (44 года), обусловленная Strept. somaliniensis, возникшая после открытого перелома, полученного во время пребывания больного на Дальнем Востоке.
Reasons
Термин актиномицетома произошел от их возбудителя - актимицетов - бактерий, образующих ветвящийся мицелий. Когда причинными агентами являются грибы, то такой процесс называется эумицетома. Возбудители эумицетомы включают: Pseudoallescheria boydii, Madurella mycetomatis, Madurella griea, Exophiala jeanselnaei, Pyrenodueta romeroi, Leptosphaeria senegalensis, Neotestudine rosetee, Arthrographis kalrae, Fusarium spp., сorynespora, Polycitella, сylindracapron, сurvularis и Acremonium. Возбудители актиномицетомы включают следующие аэробные актиномицеты: Actinomadura madurae, Actinomadura pelletierii, Streptomyces somaliensis, Nocardia brasiliensis, Nocardia asteroides, Nocardia otitis-caviarum, Nocardia transvalensis и Nocardia dassonvillei. Микроорганизмы, вызывающие мицетомы, отличаются географическим распространением, цветом друз и, возможны различия в клинических проявлениях, вызываемых ими патологических процессов.
Факторы риска - травматизация нижних конечностей при хождении босиком или в мало защищающей кожу обуви.
Факторы риска - травматизация нижних конечностей при хождении босиком или в мало защищающей кожу обуви.
Pathogenesis
Мицетома возникает после проникновения в рану или ссадину почвы или прочего инфицированного субстрата (обычно разлагающиеся растительные остатки).
Характерны локальные поражения с отёками и множественные абсцессы со свищами.
Для ингаляционных поражений характерны поражения респираторного тракта.
Наиболее часты поражения стоп, возможно инфицирование ран любой части тела.
Иногда наблюдают вторичные поражения костей и бактериальные суперинфекции, часто заканчивающиеся летально.
Характерны локальные поражения с отёками и множественные абсцессы со свищами.
Для ингаляционных поражений характерны поражения респираторного тракта.
Наиболее часты поражения стоп, возможно инфицирование ран любой части тела.
Иногда наблюдают вторичные поражения костей и бактериальные суперинфекции, часто заканчивающиеся летально.
Symptoms
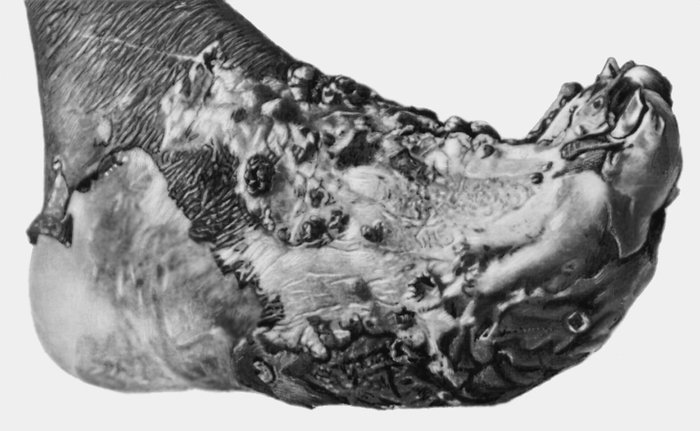
Мицетому наиболее часто встречают у мужчин в возрасте от 20 до 40 лет. Однако следует помнить, что в эндемических регионах заболевание встречается и у детей и у пожилых людей. Соотношение мужчин к женщинам составляет 5:1 (по другим данным 3,7:1). Часто ее обнаруживают у фермеров и других работников сельскохозяйственных регионов, у бедуинов и кочевников, которые часто повреждают кожу колючками и занозами. Наиболее частые места инфекции - стопы, обычно тыл стопы (79%). По непонятной причине чаще поражается левая стопа. Безболезненные массивные опухолевидные уплотнения стопы «изрешечены» свищевыми ходями. Обычно жалобы редки, а температурная реакция возникает в случаях присоединения вторичной бактериальной инфекции. Случаи с вовлечением не стоп возникают вследствие работы с землей, сиденья и лежания на ней и включает другие части ног, торс, все части рук, голову, шею и ягодицы. Когда вовлекается волосистая часть головы, инфекция начинается обычно на задней части шеи ли и на лбу.
Ранние проявления - маленькие безболезненные папулы и узлы на подошве или тыле стопы, прогрессирующие в размере. Процесс быстрее развивается при актиномицетомах, чем при эумицетомах. Кожные проявления в виде отека, нарыва и формирования свищей. Когда процесс распространяется, подобные очаги наблюдают и в соседних частях. Старые свищевые ходы постепенно заживают и закрываются, но в других местах открываются новые. Таким образом, старые длительно протекающие мицетомы характеризуются множественными зажившими рубцами и свищами. После многих месяцев и лет течения возникает деструкция глубоких тканей, включая кости, что представлено как генерализованный отек, который, однако, в большинстве случаев остается безболезненным, исключая примерно 15% больных, обращающихся из-за болевого синдрома.
Заболевание прогрессирует как очаговые тканевые образования с формированием опухоли, участков нагноения и рубцов. Иногда формируется множество свищевых ходов, из которых выделяется гной с зернами. Инфекция никогда не распространяется гематогенно, однако может происходить распространение по лимфатическим путям - к региональным лимфатическим узлам и с последующим нагноением. Такие случаи требуют повторных хирургических вмешательств. Вовлеченные ткани могут также вторично загрязняться бактериями. Распространенность поражения мягких тканей лучше всего определять на магнитно-резонансной томографии (МРТ).
В костях через надкостницу масса зерен постепенно может переходить в костную ткань и костный мозг, и иногда в таких случается спонтанный патологический перелом. Рентгенологическое исследование определяет множественные остеомиелитические поражения, которое можно описать как полости и периостальные образования новой костной ткани. Также иногда наблюдают остеопороз, вызываемый давлением окружающих отечных тканей и атрофию. Вследствие хронического периостального фиброза суставы иногда тугоподвижны. При мицетомах черепа наблюдали диффузное истончение костей, вызванное давлением кожных образований и иногда трабекулы, в некоторых местах, хотя и очень редко, могут быть и небольшие области остеолиза.
Ассоциированные симптомы: Запор. Лейкоцитоз. Одышка. Озноб. Хромота.
Ранние проявления - маленькие безболезненные папулы и узлы на подошве или тыле стопы, прогрессирующие в размере. Процесс быстрее развивается при актиномицетомах, чем при эумицетомах. Кожные проявления в виде отека, нарыва и формирования свищей. Когда процесс распространяется, подобные очаги наблюдают и в соседних частях. Старые свищевые ходы постепенно заживают и закрываются, но в других местах открываются новые. Таким образом, старые длительно протекающие мицетомы характеризуются множественными зажившими рубцами и свищами. После многих месяцев и лет течения возникает деструкция глубоких тканей, включая кости, что представлено как генерализованный отек, который, однако, в большинстве случаев остается безболезненным, исключая примерно 15% больных, обращающихся из-за болевого синдрома.
Заболевание прогрессирует как очаговые тканевые образования с формированием опухоли, участков нагноения и рубцов. Иногда формируется множество свищевых ходов, из которых выделяется гной с зернами. Инфекция никогда не распространяется гематогенно, однако может происходить распространение по лимфатическим путям - к региональным лимфатическим узлам и с последующим нагноением. Такие случаи требуют повторных хирургических вмешательств. Вовлеченные ткани могут также вторично загрязняться бактериями. Распространенность поражения мягких тканей лучше всего определять на магнитно-резонансной томографии (МРТ).
В костях через надкостницу масса зерен постепенно может переходить в костную ткань и костный мозг, и иногда в таких случается спонтанный патологический перелом. Рентгенологическое исследование определяет множественные остеомиелитические поражения, которое можно описать как полости и периостальные образования новой костной ткани. Также иногда наблюдают остеопороз, вызываемый давлением окружающих отечных тканей и атрофию. Вследствие хронического периостального фиброза суставы иногда тугоподвижны. При мицетомах черепа наблюдали диффузное истончение костей, вызванное давлением кожных образований и иногда трабекулы, в некоторых местах, хотя и очень редко, могут быть и небольшие области остеолиза.
Ассоциированные симптомы: Запор. Лейкоцитоз. Одышка. Озноб. Хромота.
Course and stages
Определяются локализацией и распространённостью процесса. Течение хроническое, длится 10-20 лет.
Поражения стопы или кисти часто приводят к ампутации. Смерть наступает от сепсиса или интеркуррентного заболевания.
Поражения стопы или кисти часто приводят к ампутации. Смерть наступает от сепсиса или интеркуррентного заболевания.
Diagnostics
В типичных случаях предполагать наличие мицетомы позволяет следующая триада симптомов:
1. Плотные отеки.
2. Множественные свищевые ходы с гноем, содержащим зерна (друзы).
3. Типичная локализация на стопе.
Характерные зерна, выделяющиеся из свищей, имеют диаметр 0,2-3,0 мм и могут быть черные, белые, желтые, розовые и красные - в зависимости от возбудителя. Например, зерна видов Actinomyces, Nocardia, а также P. boydii - белые или желтоватые, тогда как Madurella образует черные зерна. Зерна бывает трудно рассмотреть прямо на стекле и требуется их фиксация в парафине и рассечение во многих местах. Окраска гематоксилином-эозином адекватно определяет зерна и хорошо подходит для диагностики. Окраска по Граму хорошо обнаруживает ветвящийся мицелий в актиномикотических друзах, а окраска по Гомори-Грокотт и Шифф-реакция определяет более широкий мицелий при эумицетомах. Образцы часто различаются по цвету, размерам, плотности и содержанию гематоксилина в зернах.
Более точный диагноз зависит от выделения культуры причинного микроорганизма - посева зерен. Зерна грибов насколько это возможно должны быть свободны от посторонних бактерий и. Клиновидная глубокая биопсия мицетомы позволяет получать хороший материал как для гистологического, так и культурального исследования. Перед помещением на питательную среду, зерна должны быть промыты в 70% спирте и несколько раз - в стерильном физиологическом растворе. Исследование биоптата предпочтительнее посева выделений из свищей, поскольку те могут содержать поверхностные микроорганизмы или быть мертвыми. Для первичного выделения актиномикотические зерна выращивают на среде Lowenstein-Jensen, а грибные - на кровяном агаре. Среда Сабуро без антибиотиков подходит для субкультур.
Обычно готовят две чашки: одна помещается при 37°С, а другая при 26°С. Характерные колонии должны развиваться в течение 10 дней.
Бактериальные колонии обычно гранулярные или как головки. В то же время грибковые колонии или бархатистые или пушистые. Дальнейшую идентификацию проводят при микроскопии грибов в лактофеноле синем и бактерий в окраске по Граму и Цилю-Нильсену. Серологическая диагностика доступна только в специализированных центрах.
1. Плотные отеки.
2. Множественные свищевые ходы с гноем, содержащим зерна (друзы).
3. Типичная локализация на стопе.
Характерные зерна, выделяющиеся из свищей, имеют диаметр 0,2-3,0 мм и могут быть черные, белые, желтые, розовые и красные - в зависимости от возбудителя. Например, зерна видов Actinomyces, Nocardia, а также P. boydii - белые или желтоватые, тогда как Madurella образует черные зерна. Зерна бывает трудно рассмотреть прямо на стекле и требуется их фиксация в парафине и рассечение во многих местах. Окраска гематоксилином-эозином адекватно определяет зерна и хорошо подходит для диагностики. Окраска по Граму хорошо обнаруживает ветвящийся мицелий в актиномикотических друзах, а окраска по Гомори-Грокотт и Шифф-реакция определяет более широкий мицелий при эумицетомах. Образцы часто различаются по цвету, размерам, плотности и содержанию гематоксилина в зернах.
Более точный диагноз зависит от выделения культуры причинного микроорганизма - посева зерен. Зерна грибов насколько это возможно должны быть свободны от посторонних бактерий и. Клиновидная глубокая биопсия мицетомы позволяет получать хороший материал как для гистологического, так и культурального исследования. Перед помещением на питательную среду, зерна должны быть промыты в 70% спирте и несколько раз - в стерильном физиологическом растворе. Исследование биоптата предпочтительнее посева выделений из свищей, поскольку те могут содержать поверхностные микроорганизмы или быть мертвыми. Для первичного выделения актиномикотические зерна выращивают на среде Lowenstein-Jensen, а грибные - на кровяном агаре. Среда Сабуро без антибиотиков подходит для субкультур.
Обычно готовят две чашки: одна помещается при 37°С, а другая при 26°С. Характерные колонии должны развиваться в течение 10 дней.
Бактериальные колонии обычно гранулярные или как головки. В то же время грибковые колонии или бархатистые или пушистые. Дальнейшую идентификацию проводят при микроскопии грибов в лактофеноле синем и бактерий в окраске по Граму и Цилю-Нильсену. Серологическая диагностика доступна только в специализированных центрах.
Differential diagnostics
В эндемических районах безболезненные типичные подкожные уплотнения должны рассматриваться как вероятная мицетома с последующим исследованием даже при отсутствии свищей. В случаях, когда мицетома вовлекает кости, ее могут спутать с хроническим бактериальным остеомиелитом. Ботриомикоз - хроническая бактериальная инфекция, проявляющаяся как плотные фиброзные подкожные образования со свищами, и тоже напоминает мицетому, поскольку даже зерна обнаруживают в виде гноя в тканевых образцах. Ботриомикоз встречается более часто, чем мицетома, и при нем иногда в процесс вовлекаются и внутренние органы. Этиологическим агентом ботриомикоза являются различные грам-положительные кокки (стафилококки, стрептококки) и грам-отрицательные бактерии (E. coli, Pseudomonas spp., Proteus sp. При отсутствии свищей мицетома должна быть дифференцирована от доброкачественных и злокачественных опухолей, холодных абсцессов или от гранулем, возникающих в области уколов.
Treatment
Нужна образовательная программа, чтобы были обращения к врачу как можно раньше. Хирургические лечение, которое все еще предпочитают некоторые врачи, обычно ведет к немедленному рецидиву или искаженным результатам относительно безопасности жизни. Мицетома во всех ее стадиях может поддаваться только консервативной терапии или в комбинации с локальным хирургическим вмешательством. В хирургических вмешательствах проводят только операции по уменьшению объема, а ампутации и дизартикуляции должны быть исключены. Успех терапии зависит не только от разницы между актиномицетомами и эумицетомами, но и также от видов возбудителя.
Во всех случаях актиномицетомы используют комбинации двух препаратов. Одни из них всегда стрептомицина сульфат в дозе 14 мг/кг ежедневно в течение одного месяца и через день в дальнейшем. У больных с мицетомой, вызванной A. madurae, применяют дапсон перорально в дозе 1,5 мг/кг утром и вечером. При мицетомах, обусловленных S. somaliensis тоже проводят лечение сначала дапсоном, но при отсутствии результата после 1 месяца меняют на ко-тримоксазол (бисептол) в таблетках 23 мг/кг/день за два приема. Мицетомы, обусловленные A. pelletierii лучше отвечает на стрептомицин и ко-тримоксазол, то же относится к N. brasiliensis. Тем не менее, некоторые мицетомы, вызываемые Nocardia, в Америке лечат ко-тримоксазолом и дапсоном. Амикацин является препаратом второй линии, что связано с имеющимися побочными эффектами. Лечение состоит в введении 15 мг/кг/день за два приема - 3 недели и бисептол 35 мг/кг/день - 5 недель. Цикл повторяют дважды, и редко когда требуется проведение третьего курса. Эумицетома, вызванная M. mycetomatis часто отвечают на кетоконазол 200 мг 2 раза в день и оперативные местные очистки. Имеются данные об успешном применении итраконазола 200 мг 2 раза в день. Редкие случаи мицетом, вызванные Acremonium fasciforme, Aspergillus flavus или Fusarium хорошо отвечают на итраконазол в дозе 200 мг 2 раза в день. Внутривенное введение липосомального амфотерицина В использовали при мицетомах, обусловленных M. grisea и Fusarium spp. В общей дозе 3,5 г и c максимальной дневной дозой 3 мг/кг. В описанном случае была получена только временная ремиссия.
Во всех случаях медикаментозной терапии лечение продолжали не менее 10 мес. Хотя побочные эффекты и редки, больным в зависимости от выбора лекарственного препарата надо регулярно делать общие клинические анализы крови, мочи, определять биохимические показатели функции печени.
Во всех случаях актиномицетомы используют комбинации двух препаратов. Одни из них всегда стрептомицина сульфат в дозе 14 мг/кг ежедневно в течение одного месяца и через день в дальнейшем. У больных с мицетомой, вызванной A. madurae, применяют дапсон перорально в дозе 1,5 мг/кг утром и вечером. При мицетомах, обусловленных S. somaliensis тоже проводят лечение сначала дапсоном, но при отсутствии результата после 1 месяца меняют на ко-тримоксазол (бисептол) в таблетках 23 мг/кг/день за два приема. Мицетомы, обусловленные A. pelletierii лучше отвечает на стрептомицин и ко-тримоксазол, то же относится к N. brasiliensis. Тем не менее, некоторые мицетомы, вызываемые Nocardia, в Америке лечат ко-тримоксазолом и дапсоном. Амикацин является препаратом второй линии, что связано с имеющимися побочными эффектами. Лечение состоит в введении 15 мг/кг/день за два приема - 3 недели и бисептол 35 мг/кг/день - 5 недель. Цикл повторяют дважды, и редко когда требуется проведение третьего курса. Эумицетома, вызванная M. mycetomatis часто отвечают на кетоконазол 200 мг 2 раза в день и оперативные местные очистки. Имеются данные об успешном применении итраконазола 200 мг 2 раза в день. Редкие случаи мицетом, вызванные Acremonium fasciforme, Aspergillus flavus или Fusarium хорошо отвечают на итраконазол в дозе 200 мг 2 раза в день. Внутривенное введение липосомального амфотерицина В использовали при мицетомах, обусловленных M. grisea и Fusarium spp. В общей дозе 3,5 г и c максимальной дневной дозой 3 мг/кг. В описанном случае была получена только временная ремиссия.
Во всех случаях медикаментозной терапии лечение продолжали не менее 10 мес. Хотя побочные эффекты и редки, больным в зависимости от выбора лекарственного препарата надо регулярно делать общие клинические анализы крови, мочи, определять биохимические показатели функции печени.