ICD-10 codes
Description
Флебит после инъекции. Это воспаление венозной стенки, которое возникает как осложнение инъекции лекарств. Патология характеризуется болезненной местной реакцией с гиперемией, отеком, утолщением пораженного сосуда, создает риск инфекции, эмболии легочной артерии и других осложнений. Заболевание выявляется на основании клинического обследования, подтвержденного инструментальными лабораторными методами диагностики (анализ крови на D-димер, УЗИ вен и венография). Программа лечения включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные методики).
Additional facts
Флебит является распространенным местным осложнением внутривенной катетерной инфузионной терапии. По разным оценкам, частота заболевания у стационарных больных варьирует от 2,3 до 67%. Значительное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. Благодаря инфузии, 70-80% тромботических состояний развиваются в венах верхней конечности. Патология встречается у 5,8% наркоманов, употребляющих инъекционные наркотики, что составляет 25% всех сосудистых осложнений. Распространенность тромбофлебита увеличивается с возрастом - половина случаев встречается у людей старше 60 лет. Женщины страдают в два раза чаще, чем мужчины.
Reasons
Возникновение флебита после инъекции происходит из-за внутривенных манипуляций, которые вызывают повреждение эндотелия. Воспалительный процесс с поражением поверхностных или глубоких вен начинается под несколькими воздействиями:
Движение инородного тела (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Это происходит особенно часто при использовании широких инъекционных игл, плохой фиксации (проксимальной, дистальной) и введения рядом с венозными клапанами или суставами. Повторная катетеризация, частые инъекции (от 25 до 30 раз в неделю) и более длительное присутствие канюли (2 дня или дольше) увеличивают риск развития флебита.
На частоту развития патологии существенно влияют рН (менее 5,0) и осмолярность (более 450 мОсмоль / л) вводимых веществ. Повышенный риск наблюдается при введении антибиотиков (бета-лактамы, ванкомицин, амфотерицин В), гипертонических растворов (глюкоза, хлорид кальция), средств химиотерапии. Бензодиазепины, барбитураты, вазопрессорные амины и другие лекарственные средства оказывают вредное действие.
Хотя воспаление обычно асептическое, нарушение правил и методов введения лекарств способствует проникновению инфекционных агентов, которые поддерживают и усугубляют его течение. Отмечено, что поливинилхлоридные и полиэтиленовые катетеры более подвержены конъюнктурному загрязнению микрофлоры (стафилококки, дрожжеподобные грибы).
В дополнение к вышесказанному, высокая заболеваемость флебитом связана с установкой и обслуживанием венозных систем плохо обученным персоналом. Инвазивные диагностические и лечебные процедуры с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства) приводят к патологическим изменениям. Отдельной причиной тромбофлебита является внутривенное введение наркотических веществ.
Факторы риска развития постинъекционных осложнений включают старость, анамнез тромботических состояний и курение. Флебит возникает при приеме гормональных контрацептивов, с дефектами коагуляции, онкологическими процессами и другими патологиями (ожирение, сахарный диабет, ВИЧ-инфекция).
Движение инородного тела (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Это происходит особенно часто при использовании широких инъекционных игл, плохой фиксации (проксимальной, дистальной) и введения рядом с венозными клапанами или суставами. Повторная катетеризация, частые инъекции (от 25 до 30 раз в неделю) и более длительное присутствие канюли (2 дня или дольше) увеличивают риск развития флебита.
На частоту развития патологии существенно влияют рН (менее 5,0) и осмолярность (более 450 мОсмоль / л) вводимых веществ. Повышенный риск наблюдается при введении антибиотиков (бета-лактамы, ванкомицин, амфотерицин В), гипертонических растворов (глюкоза, хлорид кальция), средств химиотерапии. Бензодиазепины, барбитураты, вазопрессорные амины и другие лекарственные средства оказывают вредное действие.
Хотя воспаление обычно асептическое, нарушение правил и методов введения лекарств способствует проникновению инфекционных агентов, которые поддерживают и усугубляют его течение. Отмечено, что поливинилхлоридные и полиэтиленовые катетеры более подвержены конъюнктурному загрязнению микрофлоры (стафилококки, дрожжеподобные грибы).
В дополнение к вышесказанному, высокая заболеваемость флебитом связана с установкой и обслуживанием венозных систем плохо обученным персоналом. Инвазивные диагностические и лечебные процедуры с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства) приводят к патологическим изменениям. Отдельной причиной тромбофлебита является внутривенное введение наркотических веществ.
Факторы риска развития постинъекционных осложнений включают старость, анамнез тромботических состояний и курение. Флебит возникает при приеме гормональных контрацептивов, с дефектами коагуляции, онкологическими процессами и другими патологиями (ожирение, сахарный диабет, ВИЧ-инфекция).
Pathogenesis
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозный стаз, повышенная коагуляция), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и растворы для инъекций раздражают чувствительные нервные окончания в венозной стенке, вызывая длительный спазм сосудов.
Первоначальная травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), что приводит к немедленной адгезии тромбоцитов к поражению. Дополнительная агрегация тромбоцитов крови опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется небольшой кровяной сгусток, чтобы восстановить повреждение. Но при высоком риске тромбоза он увеличивается в размерах, что приводит к нарушениям гемодинамики.
Первоначальная травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), что приводит к немедленной адгезии тромбоцитов к поражению. Дополнительная агрегация тромбоцитов крови опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется небольшой кровяной сгусток, чтобы восстановить повреждение. Но при высоком риске тромбоза он увеличивается в размерах, что приводит к нарушениям гемодинамики.
Classification
Постинъекционный флебит - ятрогенное заболевание. Это вторичное состояние, которое возникает в ранее неизмененных венах поверхностного или глубокого канала. Учитывая расположение воспалительного процесса в сосудистой стенке, в клинической флебологии выделяют несколько форм патологии:
Развивается при повреждении внутреннего слоя вены (интима). Это наиболее распространенный тип воспаления, связанного с инъекцией наркотиков или эндоваскулярными вмешательствами.
Проникновение инфузионных растворов в паравазальную ткань приводит к химическому повреждению и воспалению наружного слоя сосуда. Обычно это происходит при введении раздражающих лекарств, лекарств.
-4-. Наиболее серьезная форма патологического процесса. Он характеризуется вовлечением всех слоев венозной стенки, часто препятствуя течению эндо- или перифлебита.
На основании этиологии различают механический, химический и инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдаются поражения запястья и локтевой области, а у пациентов с внутривенной формой зависимости обычно выявляется поверхностный тромбофлебит нижних конечностей.
Развивается при повреждении внутреннего слоя вены (интима). Это наиболее распространенный тип воспаления, связанного с инъекцией наркотиков или эндоваскулярными вмешательствами.
Проникновение инфузионных растворов в паравазальную ткань приводит к химическому повреждению и воспалению наружного слоя сосуда. Обычно это происходит при введении раздражающих лекарств, лекарств.
-4-. Наиболее серьезная форма патологического процесса. Он характеризуется вовлечением всех слоев венозной стенки, часто препятствуя течению эндо- или перифлебита.
На основании этиологии различают механический, химический и инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдаются поражения запястья и локтевой области, а у пациентов с внутривенной формой зависимости обычно выявляется поверхностный тромбофлебит нижних конечностей.
Symptoms
Клиническая картина флебита кисти и локтевой ямки развивается сразу после введения препарата, что сопровождается очень типичными симптомами. Повреждение сосудистой стенки и проникновение лекарственного средства в мягкие ткани проявляются сильной болью в месте инъекции, которая распространяется по всей вене и ограничивает двигательную функцию конечности. Общее состояние здоровья практически не нарушается, иногда возникает субфебрильная лихорадка.
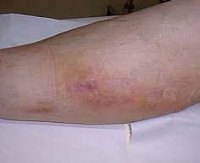
В проекции воспаленного сосуда наблюдается полоса гиперемии с локальным повышением температуры, увеличением регионарных лимфатических узлов. О тромбозе свидетельствует плотный и болезненный шнур, похожий на шнур, обнаруженный при пальпации. Острый период длится 3 недели после появления клинических признаков; продолжительность подострого тромбофлебита составляет от 21 дня до одного месяца. Постоянная травма сосуда у потребителей инъекционных наркотиков вызывает рецидив тромбофлебита и облитерацию венозного просвета. Затем в местах введения психоактивных веществ определяется плотный линейный инфильтрат, приваренный к тканям, кожа, на которой он утолщается, становится пигментированной и синеватой.
Тромбофлебит подключичной вены развивается постепенно в течение 1-2 недель. Он начинается у пациентов, которые все еще находятся в больнице, но, принимая во внимание интенсивную помощь, предоставляемую для основного заболевания, он часто скрытый. При осмотре отмечается отек мягких тканей и расширение подкожных вен, которые распространяются на всю верхнюю конечность. Болевой синдром варьируется от легкого, усугубляемого движением, до интенсивного. Воспаление глубоких сосудистых сегментов протекает как париетальный флеботромбоз.
Ассоциированные симптомы: Боль в предплечье. Ломота в теле.
В проекции воспаленного сосуда наблюдается полоса гиперемии с локальным повышением температуры, увеличением регионарных лимфатических узлов. О тромбозе свидетельствует плотный и болезненный шнур, похожий на шнур, обнаруженный при пальпации. Острый период длится 3 недели после появления клинических признаков; продолжительность подострого тромбофлебита составляет от 21 дня до одного месяца. Постоянная травма сосуда у потребителей инъекционных наркотиков вызывает рецидив тромбофлебита и облитерацию венозного просвета. Затем в местах введения психоактивных веществ определяется плотный линейный инфильтрат, приваренный к тканям, кожа, на которой он утолщается, становится пигментированной и синеватой.
Тромбофлебит подключичной вены развивается постепенно в течение 1-2 недель. Он начинается у пациентов, которые все еще находятся в больнице, но, принимая во внимание интенсивную помощь, предоставляемую для основного заболевания, он часто скрытый. При осмотре отмечается отек мягких тканей и расширение подкожных вен, которые распространяются на всю верхнюю конечность. Болевой синдром варьируется от легкого, усугубляемого движением, до интенсивного. Воспаление глубоких сосудистых сегментов протекает как париетальный флеботромбоз.
Ассоциированные симптомы: Боль в предплечье. Ломота в теле.
Possible complications
Осложнения флебита после поверхностного введения в кровать довольно редки. У ослабленных людей заболевание приобретает гнойный характер с образованием абсцесса и септическим состоянием. Хронический процесс с длительной историей внутривенной наркомании сопровождается глубокими и незаживающими трофическими язвами, которые склонны к инфекции и кровотечению. Катетер-ассоциированный флеботромбоз центральных вен усугубляется потерей доступа, невозможностью дальнейшей инфузии лекарств и синдромом посттромбофлебита (до 13% пациентов). 5-8% случаев связаны с развитием клинически выраженных вариантов тромбоэмболии легочной артерии, а осложнение является субклиническим у 36% пациентов.
Diagnostics
Идентификация поверхностного флебита после инъекции, как правило, не представляет трудностей и проводится во время медицинского осмотра, не требуя дополнительных анализов. Инфузия флеботромбоза, а также оценка клинических данных требует лабораторного и инструментального подтверждения с использованием следующих методов:
• Анализ крови на уровень D-димера. Исследование полезно для клинического риска низкого или умеренного тромбоза, чтобы прояснить изменения в коагуляции. Однако D-димер не отличает патологический процесс от поверхности и глубоких сегментов. Обладая высокой чувствительностью, тест обладает низкой специфичностью, поэтому в некоторых случаях может давать ложные результаты.
• Ультразвуковое ангиосканирование вен. Рекомендуется подтвердить диагноз и исключить флеботромбоз. УЗДС позволяет оценить состояние внутренней оболочки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия воздействия радиации или контрастных веществ и высокую доступность.
• Контрастная флебография пораженных участков. В тех случаях, когда ультразвук дает отрицательный результат с высокой вероятностью патологии, контрастная флебография может использоваться в качестве «золотого стандарта». Исследование показано для глубокого венозного воспаления, связанного с рентгеновским облучением и введением контраста.
В случаях сложной диагностики компьютерная или магнитно-резонансная ангиография используется для улучшения визуализации. Пациенты с тромбофлебитом нуждаются в помощи специализированного флеболога. Дифференциальный диагноз постинфузионного тромбофлебита ставится с лимфангитом, панникулитом, целлюлитом, узловатой эритемой.
• Анализ крови на уровень D-димера. Исследование полезно для клинического риска низкого или умеренного тромбоза, чтобы прояснить изменения в коагуляции. Однако D-димер не отличает патологический процесс от поверхности и глубоких сегментов. Обладая высокой чувствительностью, тест обладает низкой специфичностью, поэтому в некоторых случаях может давать ложные результаты.
• Ультразвуковое ангиосканирование вен. Рекомендуется подтвердить диагноз и исключить флеботромбоз. УЗДС позволяет оценить состояние внутренней оболочки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия воздействия радиации или контрастных веществ и высокую доступность.
• Контрастная флебография пораженных участков. В тех случаях, когда ультразвук дает отрицательный результат с высокой вероятностью патологии, контрастная флебография может использоваться в качестве «золотого стандарта». Исследование показано для глубокого венозного воспаления, связанного с рентгеновским облучением и введением контраста.
В случаях сложной диагностики компьютерная или магнитно-резонансная ангиография используется для улучшения визуализации. Пациенты с тромбофлебитом нуждаются в помощи специализированного флеболога. Дифференциальный диагноз постинфузионного тромбофлебита ставится с лимфангитом, панникулитом, целлюлитом, узловатой эритемой.
Treatment
Терапевтическая тактика определяется характером процесса, его распространенностью и тяжестью, выраженностью симптомов, наличием осложнений и связанных с ними состояний. Легкий поверхностный флебит характеризуется самостоятельным исчезновением после изъятия канюли. В остальных случаях требуется активное лечение:
• Общие события. Первоначальное действие при любом флебите - остановить инфузию и удалить катетер (или заменить его новым, если у пациента гемодинамическая нестабильность). Пораженной конечности рекомендуется придавать повышенное положение для улучшения кровотока и уменьшения воспалительной реакции. Холод применяется к воспаленной области.
• Коррекция наркотиков. Он направлен на предотвращение распространения процесса на более глубокие сегменты, ослабление воспаления, улучшение кровообращения и облегчение боли. Используются антикоагулянты, нестероидные противовоспалительные препараты, ангиопротекторы. Повязки с гепариновой мазью и НПВП наносятся на пораженный участок, после того как потепление стихло - грелки.
• Хирургические методы. При гнойном тромбофлебите требуется хирургическое лечение. Он включает флебэктомию, некрэктомию, стадию дренирования и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, размещение кава-фильтров) используются в ситуациях с флеботромбозом.
В комплексной коррекции флебита после инъекции используются физиотерапевтические методы - электрофорез с трипсин-гепариновым комплексом, гальванизация, световая и лазеротерапия. Пациентам рекомендуется придерживаться активного режима, чтобы избежать венозного застоя.
• Общие события. Первоначальное действие при любом флебите - остановить инфузию и удалить катетер (или заменить его новым, если у пациента гемодинамическая нестабильность). Пораженной конечности рекомендуется придавать повышенное положение для улучшения кровотока и уменьшения воспалительной реакции. Холод применяется к воспаленной области.
• Коррекция наркотиков. Он направлен на предотвращение распространения процесса на более глубокие сегменты, ослабление воспаления, улучшение кровообращения и облегчение боли. Используются антикоагулянты, нестероидные противовоспалительные препараты, ангиопротекторы. Повязки с гепариновой мазью и НПВП наносятся на пораженный участок, после того как потепление стихло - грелки.
• Хирургические методы. При гнойном тромбофлебите требуется хирургическое лечение. Он включает флебэктомию, некрэктомию, стадию дренирования и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, размещение кава-фильтров) используются в ситуациях с флеботромбозом.
В комплексной коррекции флебита после инъекции используются физиотерапевтические методы - электрофорез с трипсин-гепариновым комплексом, гальванизация, световая и лазеротерапия. Пациентам рекомендуется придерживаться активного режима, чтобы избежать венозного застоя.
References
1. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений// Флебология. 2010 - №4(2).
2. Эпидемиология и профилактика постинъекционных осложнений: Автореферат диссертации/ Чернова О. Э. 2006.
3. Структура постинъекционных осложнений у больных наркоманией в хирургическом стационаре/ Сажин А.В. Российский медицинский журнал. 2012 - № 4.
2. Эпидемиология и профилактика постинъекционных осложнений: Автореферат диссертации/ Чернова О. Э. 2006.
3. Структура постинъекционных осложнений у больных наркоманией в хирургическом стационаре/ Сажин А.В. Российский медицинский журнал. 2012 - № 4.