Другие названия и синонимы
Rubromycosis.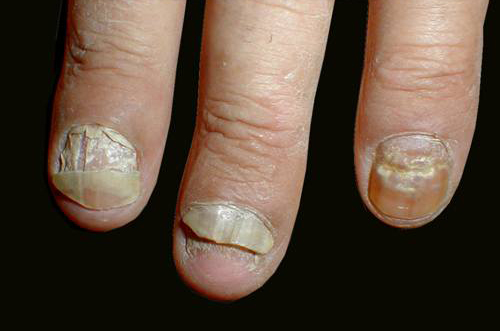
МКБ-10 коды
- МКБ-10
- B35.8 Другие дерматофитии
|
|
Описание
Рубромикоз (руброфития) - распространенное грибковое заболевание вызываемое грибом Т richophyton rubrum (красным трихофитоном), поражающее подошвы, ладони, гладкую кожу, пушковые волосы и ногти.
Инфицирование происходит теми же путями, что и при эпидермофитии. Однако большое эпидемиологическое значение рубромикоза связано с тем, что инфицирование осуществляется не только при прямом контакте, но часто через предметы бытового обихода.
Инфицирование происходит теми же путями, что и при эпидермофитии. Однако большое эпидемиологическое значение рубромикоза связано с тем, что инфицирование осуществляется не только при прямом контакте, но часто через предметы бытового обихода.
Клиническая картина
Инкубационный период не установлен. Возможно длительное носительство. Заболевание подразделяют на несколько клинических разновидностей: рубромикоз стоп, кистей и стоп, ногтей и генерализованную форму. Дети страдают рубромикозом кистей и стоп в возрасте от 7 до 15 лет.
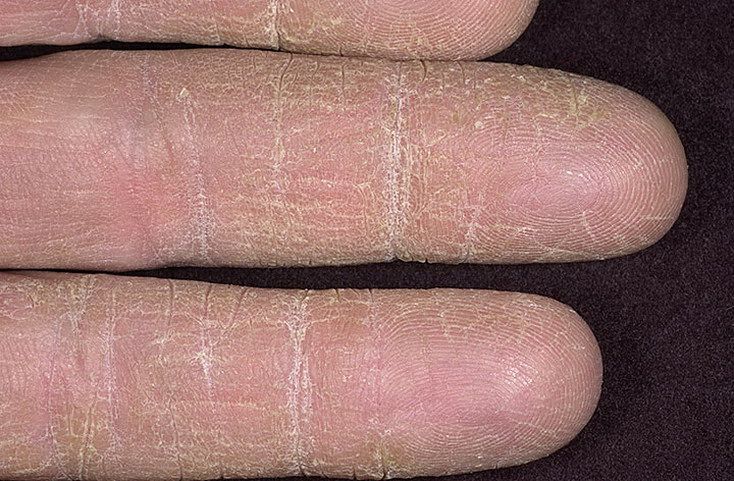
Рубромикоз стоп.
Рубромикоз стоп - наиболее частая локализация микоза. Начинается с межпальцевых складок, которые в отличие от эпидермофитии поражены все или почти все. Затем процесс захватывает кожу подошв, которая инфильтрируется, становится сухой, диффузно гиперемированной; отчетливо видны кожные борозды, где отмечается хорошо выраженное муковидное шелушение. Процесс распространяется также на тыльные и боковые поверхности кожи стоп и пальцев. У детей эта форма рубромикоза нередко сопровождается выраженными экссудативными явлениями, что может приводить к диагностическим ошибкам. Поражение кожи стоп, как правило, рано или поздно приводит к вовлечению в процессе ногтевых пластинок. В других случаях процесс начинается с поражения ногтевых пластинок, а затем захватывает и кожу стон.
Рубромикоз стоп и кистей.
Заболевание начинается с кожи стоп, а уже затем поражаются кисти и ногтевые пластинки пальцев кистей. Реже возбудитель внедряется первоначально в кожу кистей. Клиническая картина заболевания почти аналогична поражению кожи стоп, но интенсивность поражения менее выражена (за счет многократного мытья рук). По периферии очагов имеется прерывистый валик, который нередко располагается и на тыльной поверхности кистей.
Рубромикоз ногтевых пластинок.
Заболевание встречается часто. Иногда это изолированное поражение ногтей. В других случаях оно сочетается с поражениями кожи стоп, кистей или с генерализованным рубромикозом. Характерна массовость вовлечения в процесс ногтевых пластинок; нередко поражены все ногти на стопах и кистях. При нормотрофическом типе рубромикозной онихии толщина ногтевой пластинки не изменяется; поражение происходит со свободного края или с боковых краев ногтя, где образуются белого или желтоватого цвета полосы; такие же полосы могут просвечивать в толще ногтевой пластинки. При гипертрофическом типе рубромикозной онихии ногтевая пластинка утолщается, легко крошится, ломается, отмечается подногтевой гиперкератоз, могут наблюдаться упомянутые выше полосы. При атрофическом типе онихии ногтевая пластинка истончается, ее большая часть разрушается, сохраняясь лишь у ногтевого валика. Иногда ногтевая пластинка отделяется от ноггевого ложа по типу онихолизиса.
При характерном (типичном) поражении кожи стоп, кистей и ногтевых пластинок установление диагноза не вызывает затруднений, учитывая еще и то, что он легко подтверждается при микроскопическом исследовании патологического материала.
Перечисленные выше заболевания ногтевых пластинок, естественно, сопровождаются соответствующими изменениями на других участках кожного покрова, что существенно облегчает диагностику онихии.
Окончательно решать вопрос можно на основании культуральной диагностики, при получении на питательной среде (чаще всего на среде Сабуро) культуры гриба - возбудителя болезни.
Для микроскопической диагностики соскобы лучше производить с краевых валиков, где нити мицелия гриба находятся в большем количестве. Можно брать на исследование муковидные чешуйки из кожных борозд. Роговые массы ногтевых пластинок берут со свободного края ногтя (срезают ножницами) либо из средних и глубоких слоев ногтевой пластинки (бормашиной или скальпелем). Нахождение в препаратах нитей мицелия гриба подтверждает грибковую природу заболевания, но не позволяет судить о виде возбудителя. Последнее возможно на основании данных культурального исследования.
Генерализованный рубромикоз.
У большинства больных генерализованный рубромикоз развивается после более или менее длительного существования ограниченного поражения кожи стоп (иногда и кистей), а также ногтевых пластинок. К диссеминации процесса предрасполагают патология внутренних органов, эндокринной и нервной систем, трофические изменения кожи, длительное применение антибиотиков, стероидных и цитостатических препаратов. В этих случаях не исключено лимфогенно-гематогенное распространение процесса со скоплением элементов гриба в лимфатических узлах.
Клиника и течение. Клинически картина заболевания весьма разнообразна и ее условно можно подразделить на несколько разновидностей: эритематозно-сквамозные (поверхностные), фолликулярно-узловатые (глубокие), экссудативные формы и поражение типа эритродермии.
Эритематозно-сквамозные очаги рубромикоза могут располагаться на любых участках кожного покрова, сопровождаются выраженным зудом и напоминают атопический дерматит, парапсориаз, кольцевидную гранулему, некоторые формы экзем, чешуйчатый лишай и По клинической диагностике заподозрить микоз помогают склонность очагов к группировке, к образованию колец, дуг, полудуг и гирлянд, гиперпигментация и легкое шелушение в центре. Особое значение в диагностике придают фестончатости в очертании очагов и наличию отечного, прерывистого валика по периферии. Течение процесса хроническое с тенденцией к обострению в теплое время года. Решающее значение в диагностике имеет микроскопия чешуек и пушковых волос (последние, будучи клинически неизменными, могут содержать внутри элементы гриба). От поверхности и инфильтративно-нагноительной трихофитии гладкой кожи эритематозно-сквамозный рубромикоз отличает культурная диагностика.
Фолликулярно-узловатая (глубокая) форма рубромикоза чаще всего поражает голени, ягодицы и предплечья. Ее элементы склонны образовывать фигуры.
Паховые, межъягодичные складки, кожа под молочными железами поражены довольно часто. Поверхность очагов желтовато-красного или бурого цвета. Они нерезко инфильтрированы, шелушатся. Края возвышаются, имеют прерывистый фестончатый валик, на котором располагаются мелкие папулы и корочки. Такие очаги рубромикоза дифференцируют с кандидозом крупных складок и микробной экземой, при которых по кра ям основного очага имеется большое количество так называемых дочерних элементов (отсевов).
При кандидозе очаг более мацерирован, мокнет, а при микробной экземе наблюдаются полиморфизм первичных элементов с преобладанием микровезикул, пустул, а также «серозных колодцев», местами наслоения желтоватого цвета гнойных корочек.
При рубромикозной эритродермии очаги поражения насыщенно красного цвета с синюшным оттенком, сливаются между собой, захватывая большие поверхности кожи. Экссудативные проявления микоза относительно редки и могут возникать в складках кожи и на конечностях.
Описанные выше поражения гладкой кожи при рубромикозе могут у одного больного сочетаться и этим облегчать клиническую диагностику, в особенности при одновременных поражениях кожи стоп, ладоней и ногтевых пластинок.
Ассоциированные симптомы: Жжение. Жжение кожи. Потливость.
Рубромикоз стоп.
Рубромикоз стоп - наиболее частая локализация микоза. Начинается с межпальцевых складок, которые в отличие от эпидермофитии поражены все или почти все. Затем процесс захватывает кожу подошв, которая инфильтрируется, становится сухой, диффузно гиперемированной; отчетливо видны кожные борозды, где отмечается хорошо выраженное муковидное шелушение. Процесс распространяется также на тыльные и боковые поверхности кожи стоп и пальцев. У детей эта форма рубромикоза нередко сопровождается выраженными экссудативными явлениями, что может приводить к диагностическим ошибкам. Поражение кожи стоп, как правило, рано или поздно приводит к вовлечению в процессе ногтевых пластинок. В других случаях процесс начинается с поражения ногтевых пластинок, а затем захватывает и кожу стон.
Рубромикоз стоп и кистей.
Заболевание начинается с кожи стоп, а уже затем поражаются кисти и ногтевые пластинки пальцев кистей. Реже возбудитель внедряется первоначально в кожу кистей. Клиническая картина заболевания почти аналогична поражению кожи стоп, но интенсивность поражения менее выражена (за счет многократного мытья рук). По периферии очагов имеется прерывистый валик, который нередко располагается и на тыльной поверхности кистей.
Рубромикоз ногтевых пластинок.
Заболевание встречается часто. Иногда это изолированное поражение ногтей. В других случаях оно сочетается с поражениями кожи стоп, кистей или с генерализованным рубромикозом. Характерна массовость вовлечения в процесс ногтевых пластинок; нередко поражены все ногти на стопах и кистях. При нормотрофическом типе рубромикозной онихии толщина ногтевой пластинки не изменяется; поражение происходит со свободного края или с боковых краев ногтя, где образуются белого или желтоватого цвета полосы; такие же полосы могут просвечивать в толще ногтевой пластинки. При гипертрофическом типе рубромикозной онихии ногтевая пластинка утолщается, легко крошится, ломается, отмечается подногтевой гиперкератоз, могут наблюдаться упомянутые выше полосы. При атрофическом типе онихии ногтевая пластинка истончается, ее большая часть разрушается, сохраняясь лишь у ногтевого валика. Иногда ногтевая пластинка отделяется от ноггевого ложа по типу онихолизиса.
При характерном (типичном) поражении кожи стоп, кистей и ногтевых пластинок установление диагноза не вызывает затруднений, учитывая еще и то, что он легко подтверждается при микроскопическом исследовании патологического материала.
Перечисленные выше заболевания ногтевых пластинок, естественно, сопровождаются соответствующими изменениями на других участках кожного покрова, что существенно облегчает диагностику онихии.
Окончательно решать вопрос можно на основании культуральной диагностики, при получении на питательной среде (чаще всего на среде Сабуро) культуры гриба - возбудителя болезни.
Для микроскопической диагностики соскобы лучше производить с краевых валиков, где нити мицелия гриба находятся в большем количестве. Можно брать на исследование муковидные чешуйки из кожных борозд. Роговые массы ногтевых пластинок берут со свободного края ногтя (срезают ножницами) либо из средних и глубоких слоев ногтевой пластинки (бормашиной или скальпелем). Нахождение в препаратах нитей мицелия гриба подтверждает грибковую природу заболевания, но не позволяет судить о виде возбудителя. Последнее возможно на основании данных культурального исследования.
Генерализованный рубромикоз.
У большинства больных генерализованный рубромикоз развивается после более или менее длительного существования ограниченного поражения кожи стоп (иногда и кистей), а также ногтевых пластинок. К диссеминации процесса предрасполагают патология внутренних органов, эндокринной и нервной систем, трофические изменения кожи, длительное применение антибиотиков, стероидных и цитостатических препаратов. В этих случаях не исключено лимфогенно-гематогенное распространение процесса со скоплением элементов гриба в лимфатических узлах.
Клиника и течение. Клинически картина заболевания весьма разнообразна и ее условно можно подразделить на несколько разновидностей: эритематозно-сквамозные (поверхностные), фолликулярно-узловатые (глубокие), экссудативные формы и поражение типа эритродермии.
Эритематозно-сквамозные очаги рубромикоза могут располагаться на любых участках кожного покрова, сопровождаются выраженным зудом и напоминают атопический дерматит, парапсориаз, кольцевидную гранулему, некоторые формы экзем, чешуйчатый лишай и По клинической диагностике заподозрить микоз помогают склонность очагов к группировке, к образованию колец, дуг, полудуг и гирлянд, гиперпигментация и легкое шелушение в центре. Особое значение в диагностике придают фестончатости в очертании очагов и наличию отечного, прерывистого валика по периферии. Течение процесса хроническое с тенденцией к обострению в теплое время года. Решающее значение в диагностике имеет микроскопия чешуек и пушковых волос (последние, будучи клинически неизменными, могут содержать внутри элементы гриба). От поверхности и инфильтративно-нагноительной трихофитии гладкой кожи эритематозно-сквамозный рубромикоз отличает культурная диагностика.
Фолликулярно-узловатая (глубокая) форма рубромикоза чаще всего поражает голени, ягодицы и предплечья. Ее элементы склонны образовывать фигуры.
Паховые, межъягодичные складки, кожа под молочными железами поражены довольно часто. Поверхность очагов желтовато-красного или бурого цвета. Они нерезко инфильтрированы, шелушатся. Края возвышаются, имеют прерывистый фестончатый валик, на котором располагаются мелкие папулы и корочки. Такие очаги рубромикоза дифференцируют с кандидозом крупных складок и микробной экземой, при которых по кра ям основного очага имеется большое количество так называемых дочерних элементов (отсевов).
При кандидозе очаг более мацерирован, мокнет, а при микробной экземе наблюдаются полиморфизм первичных элементов с преобладанием микровезикул, пустул, а также «серозных колодцев», местами наслоения желтоватого цвета гнойных корочек.
При рубромикозной эритродермии очаги поражения насыщенно красного цвета с синюшным оттенком, сливаются между собой, захватывая большие поверхности кожи. Экссудативные проявления микоза относительно редки и могут возникать в складках кожи и на конечностях.
Описанные выше поражения гладкой кожи при рубромикозе могут у одного больного сочетаться и этим облегчать клиническую диагностику, в особенности при одновременных поражениях кожи стоп, ладоней и ногтевых пластинок.
Ассоциированные симптомы: Жжение. Жжение кожи. Потливость.
|
|
Дифференциальная диагностика
Рубромикоз кожи стоп и межпальцевых складок без поражения кожи кистей и ногтевых пластинок приходится дифференцировать с интертригинозной и сквамозной эпидермофитией стоп, клиническая картина которых может быть практически одинаковой. Однако при рубромикозе отмечают более выраженный гиперкератоз и наличие муковидного шелушения в кожных бороздах, а при интертригинозной эпидермофитии - более выраженные воспалительные явления, наличие вторичных аллергических высыпаний. Для эпидермофитии ногтей, как указывалось ранее, характерно поражение ногтевых пластинок только I и V пальцев топ и интактность ногтевых пластинок кистей. При трихофитии ногтей процесс начинается с гладкой кожи вокруг ногтевой пластинки, а затем относительно быстро (в течение нескольких месяцев) захватывает ноготь, который изменяется в цвете, крошится, ломается и напоминает в развитой стадии руброфитийный онихомикоз. Для фавуса ногтей наиболее патогномоничным является медленное вовлечение в процесс ноггевой пластинки (в течение нескольких лет), в центре которой вначале образуется желто-коричневатое пятнышко, постепенно увеличивающееся и затем захватывающее всю ногтевую пластинку. Микроспория ногтевые пластинки, как правило, не поражает. При псориазе ногтей чаще всего имеет место наперстковидная истыканность ногтевой ггластинки. Экзема и пиодермия ногтей сопровождаются характерными очагами поражения, расположенными в окружности ногтевой пластинки. Красному плоскому лишаю ногтевых пластинок свойственно наличие розоватых, желтоватых и белесоватых полосок, идущих продольно ногтевой пластинке. Для дрожжевой онихии характерна комбинация ее с паронихией, когда околоногтевой валик припухает, становится гиперемированным и из-под него можно выдавить капельку гноя; исчезает эпонихион. Для дистрофии ногтей характерны симметричность поражения, вовлечение в процесс всех ногтевых пластинок.
Элементы фолликулярно-узловатой (глубокой) формы рубромикоза склонны образовывать фигуры и клинически могут напоминать узловатую эритему, индуративную эритему Базена, узловатый васкулит, папулонекротическии туберкулез (на месте очагов часто остаются рубчики). При локализации этой формы на коже лица приходится проводить дифференциальную диагностику с эритематозоми туберкулезной волчанкой.
Элементы фолликулярно-узловатой (глубокой) формы рубромикоза склонны образовывать фигуры и клинически могут напоминать узловатую эритему, индуративную эритему Базена, узловатый васкулит, папулонекротическии туберкулез (на месте очагов часто остаются рубчики). При локализации этой формы на коже лица приходится проводить дифференциальную диагностику с эритематозоми туберкулезной волчанкой.
Причины
Возбудителем заболевания является антропофильный гриб Trichoph. purpureum, или Trichoph. rubrum. В последние годы распространенность рубромикоза увеличилась как среди взрослых, так и детей. По культуральным особенностям возбудитель рубромикоза подразделяется на гипсовидный, пушистый и бархатистый. Наиболее вирулентный и агрессивный - гипсовидный вариант, в связи с чем он стал ведущим возбудителем микозов стоп.
Лечение
При поражении ногтей, волос, распространенных формах заболевания обязательно назначение орунгала или ламизила внутрь. При остром воспалительном процессе с мокнутием и отеком сначала необходимо успокоить воспалительные явления. Для этого назначают покой, охлаждающие примочки, чередуя их с согревающими компрессами, например, из Гулярдовой воды, жидкости Бурова (1-2 столовых ложки на стакан воды), 1-2%-го водного раствора азотно-кислого серебра (ляписа) и 1-2%-го раствора риванола и Крупные пузыри после предварительной дезинфекции спиртом прокалывают. Необходимо тщательно и ежедневно удалять ножницами нависающий роговой слой. По мере стихания воспалительного процесса назначают борно-дегтярные, серно-дегтярные или борно-нафталановые пасты, затем фунгицидные растворы и мази (ундецин, микозолон, микосептин, цинкундан). Роговой слой отслаивают мазями или лаками с кератолитическими веществами, смазыванием 2%-м спиртовым раствором йода с последующим применением мазей (микозол, серная, серно-салициловые и дегтярные).
Ладони и подошвы обрабатываются поочередно. После горячей мыльно-содовой ванны (из расчета 2-3 чайные ложки соды и 20-30 г мыла на литр воды) накладывается под компрессную повязку 20-30%-я салициловая мазь или мазь, содержащая 6% молочной кислоты и 12% салициловой. Через 48 часов накладывается на сутки 5-10%-я салициловая мазь. При обработке подошвы больные должны пользоваться костылями, иначе при ходьбе мазь будет смешаться с пораженной кожи. В амбулаторных условиях лучше использовать молочно-салициловый коллодий: в течение 3 дней ежедневно смазывать кожу подошв троекратно равномерным слоем. После применения кератолитических средств вновь делают мыльно-содовую ванну, и скальпелем или ножницами удаляются роговые массы. Если очистить кожу полностью не удалось, на 2-3 дня накладывается 5%-я салициловая мазь. После отслойки втирают фунгицидные мази и растворы, их целесообразно чередовать каждые 3-4 дня или мази применять на ночь, а растворы - днем, 1 раз в неделю обязательны ножные (ручные) ванны.
Лечение очагов рубромикоза вне ладоней и подошв проводится с самого начала фунгицидными средствами. Пораженные ногти размягчают и удаляют, ложе ногтя лечат противогрибковыми пластырями, мазями и жидкостями. Одновременно назначают длительно (до полугода) внутрь гризеофульвин или низорал (при отсутствии противопоказаний). Лечение - процесс весьма сложный и трудоемкий. Эффективность терапии зависит в основном от тщательности выполнения необходимых манипуляций.
Ладони и подошвы обрабатываются поочередно. После горячей мыльно-содовой ванны (из расчета 2-3 чайные ложки соды и 20-30 г мыла на литр воды) накладывается под компрессную повязку 20-30%-я салициловая мазь или мазь, содержащая 6% молочной кислоты и 12% салициловой. Через 48 часов накладывается на сутки 5-10%-я салициловая мазь. При обработке подошвы больные должны пользоваться костылями, иначе при ходьбе мазь будет смешаться с пораженной кожи. В амбулаторных условиях лучше использовать молочно-салициловый коллодий: в течение 3 дней ежедневно смазывать кожу подошв троекратно равномерным слоем. После применения кератолитических средств вновь делают мыльно-содовую ванну, и скальпелем или ножницами удаляются роговые массы. Если очистить кожу полностью не удалось, на 2-3 дня накладывается 5%-я салициловая мазь. После отслойки втирают фунгицидные мази и растворы, их целесообразно чередовать каждые 3-4 дня или мази применять на ночь, а растворы - днем, 1 раз в неделю обязательны ножные (ручные) ванны.
Лечение очагов рубромикоза вне ладоней и подошв проводится с самого начала фунгицидными средствами. Пораженные ногти размягчают и удаляют, ложе ногтя лечат противогрибковыми пластырями, мазями и жидкостями. Одновременно назначают длительно (до полугода) внутрь гризеофульвин или низорал (при отсутствии противопоказаний). Лечение - процесс весьма сложный и трудоемкий. Эффективность терапии зависит в основном от тщательности выполнения необходимых манипуляций.