МКБ-10 коды
|
|
Вступление
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: Q20.5.
Год утверждения (частота пересмотра): 2018.
Возрастная категория: Дети.
Год окончания действия: 2020.
ID: 35.
Разработчик клинической рекомендации.
• Ассоциация сердечно-сосудистых хирургов России.
Год утверждения (частота пересмотра): 2018.
Возрастная категория: Дети.
Год окончания действия: 2020.
ID: 35.
Разработчик клинической рекомендации.
• Ассоциация сердечно-сосудистых хирургов России.
|
|
 Список сокращений
Список сокращений
АВ - атриовентрикулярный.
АКГ - ангиокардиография.
БАЛКА - большие аорто-легочные коллатеральные сосуды.
ВПС - врожденный порок сердца.
ДЛА - давление в легочной артерии.
ДМЖП - дефект межжелудочковой перегородки.
ДМПП - дефект межпредсердной перегородки.
КТ - компьютерная томография.
КТМС - корригированная транспозиция магистральных сосудов.
ЛА - легочная артерия.
ЛГ - легочная гипертензия.
МРТ - магнитно-резонансная томография.
ОАП - открытый артериальный проток.
ОЛС - общее легочное сопротивление.
ОПС - общее периферическое сопротивление.
ПП - правое предсердие.
ПЖ - правый желудочек.
СИБКК - сердечный индекс большого круга кровообращения.
ЭКГ - электрокардиография.
ЭхоКГ - эхокардиография.
Sat O2 - насыщение крови кислородом.
МАК - минимальная альвеолярная концентрация.
АКГ - ангиокардиография.
БАЛКА - большие аорто-легочные коллатеральные сосуды.
ВПС - врожденный порок сердца.
ДЛА - давление в легочной артерии.
ДМЖП - дефект межжелудочковой перегородки.
ДМПП - дефект межпредсердной перегородки.
КТ - компьютерная томография.
КТМС - корригированная транспозиция магистральных сосудов.
ЛА - легочная артерия.
ЛГ - легочная гипертензия.
МРТ - магнитно-резонансная томография.
ОАП - открытый артериальный проток.
ОЛС - общее легочное сопротивление.
ОПС - общее периферическое сопротивление.
ПП - правое предсердие.
ПЖ - правый желудочек.
СИБКК - сердечный индекс большого круга кровообращения.
ЭКГ - электрокардиография.
ЭхоКГ - эхокардиография.
Sat O2 - насыщение крови кислородом.
МАК - минимальная альвеолярная концентрация.
Термины и определения
Корригированная транспозиция магистральных сосудов. Сложный врожденный порок сердца, проявляющийся инверсией желудочков и магистральных артерий. Может быть представлен в изолированной форме, либо в сочетании с другими ВПС.
Дефект межжелудочковой перегородки. Анатомическое сообщение между правым и левым желудочками сердца.
Эндокардит. Воспаление внутренней оболочки сердца, является частым проявлением других заболеваний.
Эхокардиография. Метод ультразвукового исследования, направленный на исследование морфологических и функциональных изменений сердца и его клапанного аппарата.
Дефект межжелудочковой перегородки. Анатомическое сообщение между правым и левым желудочками сердца.
Эндокардит. Воспаление внутренней оболочки сердца, является частым проявлением других заболеваний.
Эхокардиография. Метод ультразвукового исследования, направленный на исследование морфологических и функциональных изменений сердца и его клапанного аппарата.
Описание
Корригированная транспозиция магистральных сосудов (КТМС) представляет собой врожденный порок сердца (ВПС), который проявляется предсердно-желудочковой и желудочково-артериальной дискордантностью, однако кровоток имеет физиологическое направление, то есть в легкие поступает венозная кровь, а в большой круг кровообращения - артериальная. Нормальное распределение потока крови определяется двойной дискордантностью [1, 2].
При данном пороке правое предсердие соединяется с морфологически левым желудочком (ЛЖ), от которого отходит легочная артерия (ЛА), а левое предсердие - с морфологически правым желудочком (ПЖ), от которого отходит аорта. Морфологически ПЖ функционирует как системный желудочек, ЛЖ нагнетает кровь в легочное русло [3-5].
Морфологически ПЖ расположен слева по отношению к морфологически ЛЖ, аорта находится спереди и слева от ЛА. Атриовентрикулярный клапан, который открывается в системный желудочек, является морфологически трехстворчатым и обычно называется системным (артериальным) атриовентрикулярным (АВ) клапаном (SAVV). АВ клапан, открывающийся в венозный желудочек, является морфологически двухстворчатым (митральным) и может называться венозным АВ-клапаном [6].
В 88% случаев у пациентов с КТМС отмечают нормальное расположение внутренних органов (situs solitus). Верхушка сердца располагается в левой половине грудной клетки (левокардия) в 60% случаев, но может быть и на средней линии (мезокардия) либо в правой половине грудной клетки (декстрокардия) - в 20% случаев. Коронарные артерии и желудочки морфологически конкордантны. Морфологически ПЖ кровоснабжается правой коронарной артерией, ЛЖ - левой коронарной артерией [7].
При данном пороке правое предсердие соединяется с морфологически левым желудочком (ЛЖ), от которого отходит легочная артерия (ЛА), а левое предсердие - с морфологически правым желудочком (ПЖ), от которого отходит аорта. Морфологически ПЖ функционирует как системный желудочек, ЛЖ нагнетает кровь в легочное русло [3-5].
Морфологически ПЖ расположен слева по отношению к морфологически ЛЖ, аорта находится спереди и слева от ЛА. Атриовентрикулярный клапан, который открывается в системный желудочек, является морфологически трехстворчатым и обычно называется системным (артериальным) атриовентрикулярным (АВ) клапаном (SAVV). АВ клапан, открывающийся в венозный желудочек, является морфологически двухстворчатым (митральным) и может называться венозным АВ-клапаном [6].
В 88% случаев у пациентов с КТМС отмечают нормальное расположение внутренних органов (situs solitus). Верхушка сердца располагается в левой половине грудной клетки (левокардия) в 60% случаев, но может быть и на средней линии (мезокардия) либо в правой половине грудной клетки (декстрокардия) - в 20% случаев. Коронарные артерии и желудочки морфологически конкордантны. Морфологически ПЖ кровоснабжается правой коронарной артерией, ЛЖ - левой коронарной артерией [7].
Причины
КТМС является врожденным пороком сердца, при этом состояние пациента, в основном, зависит от степени стеноза ЛА, недостаточности системного АВ клапана, наличия и величины септальных дефектов.
У большинства пациентов с КТМС (около 80%) существуют сопутствующие внутрисердечные дефекты, которые в значительной мере изменяют гемодинамику и вызывают те или иные клинические проявления. Наиболее часто встречаются аномалии трехстворчатого клапана, сопровождающиеся значительной его недостаточностью - до 90% случаев порока. Обычно эти изменения АВ клапана напоминают аномалию Эбштейна, когда клапан смещается по направлению к верхушке. Второе место занимает ДМЖП (80%), в 76% случаев он сочетается с обструкцией путей оттока ЛЖ в ЛА. Клапанный стеноз ЛА наиболее часто сочетается с гипоплазией фиброзного кольца. Возможны и другие аномалии: ДМПП, ОАП, атрезия трехстворчатого или легочного клапанов, отхождение аорты и ЛА от артериального ПЖ [8, 9].
АВ-узел и пучок Гиса при КТМС расположены аномально, дополнительный АВ-узел присутствует у многих пациентов. Полная атриовентрикулярная блокада может выявляться сразу после рождения в 5-10% случаев и развиваться с частотой приблизительно 2% в год. У пациентов 15-18 лет полная АВ-блокада обнаруживается в 30% случаев. У 40-50% пациентов при рождении имеется атриовентрикулярная блокада I-II степени [10-12]. Нормальная АВ-проводимость выявляется только у 38% пациентов. Другими нарушениями ритма и проводимости являются синдром слабости синусного узла, фибрилляция предсердий, атриовентрикулярная риентри-тахикардия вследствие наличия дополнительных путей проведения вокруг кольца трехстворчатого клапана. Полная АВ-блокада часто возникает после хирургической коррекции - пластики ДМЖП или протезирования системного АВ-клапана, так как пучок Гиса обычно проходит по верхнему краю ДМЖП [13].
У большинства пациентов с КТМС (около 80%) существуют сопутствующие внутрисердечные дефекты, которые в значительной мере изменяют гемодинамику и вызывают те или иные клинические проявления. Наиболее часто встречаются аномалии трехстворчатого клапана, сопровождающиеся значительной его недостаточностью - до 90% случаев порока. Обычно эти изменения АВ клапана напоминают аномалию Эбштейна, когда клапан смещается по направлению к верхушке. Второе место занимает ДМЖП (80%), в 76% случаев он сочетается с обструкцией путей оттока ЛЖ в ЛА. Клапанный стеноз ЛА наиболее часто сочетается с гипоплазией фиброзного кольца. Возможны и другие аномалии: ДМПП, ОАП, атрезия трехстворчатого или легочного клапанов, отхождение аорты и ЛА от артериального ПЖ [8, 9].
АВ-узел и пучок Гиса при КТМС расположены аномально, дополнительный АВ-узел присутствует у многих пациентов. Полная атриовентрикулярная блокада может выявляться сразу после рождения в 5-10% случаев и развиваться с частотой приблизительно 2% в год. У пациентов 15-18 лет полная АВ-блокада обнаруживается в 30% случаев. У 40-50% пациентов при рождении имеется атриовентрикулярная блокада I-II степени [10-12]. Нормальная АВ-проводимость выявляется только у 38% пациентов. Другими нарушениями ритма и проводимости являются синдром слабости синусного узла, фибрилляция предсердий, атриовентрикулярная риентри-тахикардия вследствие наличия дополнительных путей проведения вокруг кольца трехстворчатого клапана. Полная АВ-блокада часто возникает после хирургической коррекции - пластики ДМЖП или протезирования системного АВ-клапана, так как пучок Гиса обычно проходит по верхнему краю ДМЖП [13].
Эпидемиология
Частота развития КТМС в США составляет в среднем 40 случаев на 100 тыс. новорожденных, что меньше 1% от всех ВПС [14]. Согласно данным M.E. Abbott из всех случаев аутопсий по поводу ВПС случаи с КТМС составили 0,6% [15]. По данным В.И. Бураковского - 0,4-0,5% [14, 16]. Средняя продолжительность жизни пациентов с изолированной формой КТМС в течение первых 20 лет жизни мало отличается от таковой в здоровой популяции. В дальнейшем она снижается на 10-20% за десятилетие, с медианой выживаемости около 40 лет. При наличии сопутствующих аномалий развития медиана выживаемости составляет около 5 лет [6, 17].
Классификация
• Атриовентрикулярная дискордантность с вентрикулоартериальной дискордантностью.
• Атриовентрикулярная дискордантность с отхождением аорты и ЛА от морфологически ПЖ.
• Атриовентрикулярная дискордантность с отхождением аорты и ЛА от морфологически ЛЖ.
• Атриовентрикулярная дискордантность с атрезией ЛА,.
• Атриовентрикулярная дискордантность с атрезией аорты [14].
• Атриовентрикулярная дискордантность с отхождением аорты и ЛА от морфологически ПЖ.
• Атриовентрикулярная дискордантность с отхождением аорты и ЛА от морфологически ЛЖ.
• Атриовентрикулярная дискордантность с атрезией ЛА,.
• Атриовентрикулярная дискордантность с атрезией аорты [14].
Клиническая картина
Пациенты с изолированной КТМС обычно госпитализируются в клинику либо из-за наличия неясного шума в сердце, либо из-за расстройств сердечного ритма, которые часто возникают после перенесенного респираторного заболевания. Пациенты с сопутствующими ВПС в большинстве случаев предъявляют жалобы на одышку при физической нагрузке, утомляемость, иногда на колющие боли в области сердца, цианоз. Жалобы на расстройства ритма сердца чаще отмечаются в группе пациентов с недостаточностью артериального трикуспидального клапана и в группе пациентов с сопутствующим стенозом ЛА, реже - у пациентов с ДМЖП и стенозом ЛА.
При физикальном обследовании пациентов часто выявляется сердечный горб или деформация грудной клетки в виде «куриной груди». Достаточно редко определяется усиленная пульсация шейных вен, что можно объяснить умеренной регургитацией на венозном митральном клапане. Расположение верхушечного толчка сердца определяется в зависимости от положения сердца в грудной клетке: справа или слева от грудины. У пациентов, у которых в комплекс порока входит ДМЖП, в большинстве случаев определяется систолическое дрожание над сердцем. Границы относительной сердечной тупости больше расширены у пациентов с недостаточностью артериального трикуспидального клапана. Кроме того, у пациентов с ДМЖП и выраженным стенозом ЛА определяется цианоз кожных покровов и симптомы «часовых стекол» и «барабанных палочек», а у пациентов с ДМЖП и недостаточностью артериального трикуспидального клапана - увеличение печени. У пациентов старшего возраста, часто поступающих в клинику в достаточно тяжелом состоянии, кроме увеличения печени обычно имеются отеки на ногах.
Одной из характерных аускультативных находок у большинства пациентов с КТМС является акцент 2 тона во 2 межреберье слева от грудины, обусловленный близким расположением клапанов аорты к передней грудной стенке. Так как клапан ЛА при КТМС расположен справа и позади аорты, несколько глубже от передней грудной стенки, легочный компонент 2 тона слева от грудины не выслушивается, либо выслушивается во 2 межреберье справа от грудины или у нижнего края грудины, где может выявляться расщепление 2 тона. Усиленный 2 тон во 2 межреберье слева может привести к ошибочному заключению о наличии высокой легочной гипертензии.
У большинства пациентов имеется систолический шум над сердцем, интенсивность которого зависит от сопутствующих внутрисердечных дефектов. Негромкий систолический шум над сердцем у пациентов с изолированной КТМС обусловлен небольшим (до 10 мм ) градиентом систолического давления между венозным желудочком и ЛА или большим ударным выбросом при полной атриовентрикулярной блокаде. У пациентов с ДМЖП выслушивается, как правило, громкий систолический шум в 3-4 межреберьях справа или слева от грудины (в зависимости от расположения сердца в грудной клетке). Систолический шум стеноза ЛА при КТМС обычно выслушивается справа от грудины, достаточно низко, что может симулировать аортальный стеноз. У пациентов с недостаточностью артериального трикуспидального клапана выслушивается пансистолический шум на верхушке сердца с проведением в соответствующую подмышечную область.
При физикальном обследовании пациентов часто выявляется сердечный горб или деформация грудной клетки в виде «куриной груди». Достаточно редко определяется усиленная пульсация шейных вен, что можно объяснить умеренной регургитацией на венозном митральном клапане. Расположение верхушечного толчка сердца определяется в зависимости от положения сердца в грудной клетке: справа или слева от грудины. У пациентов, у которых в комплекс порока входит ДМЖП, в большинстве случаев определяется систолическое дрожание над сердцем. Границы относительной сердечной тупости больше расширены у пациентов с недостаточностью артериального трикуспидального клапана. Кроме того, у пациентов с ДМЖП и выраженным стенозом ЛА определяется цианоз кожных покровов и симптомы «часовых стекол» и «барабанных палочек», а у пациентов с ДМЖП и недостаточностью артериального трикуспидального клапана - увеличение печени. У пациентов старшего возраста, часто поступающих в клинику в достаточно тяжелом состоянии, кроме увеличения печени обычно имеются отеки на ногах.
Одной из характерных аускультативных находок у большинства пациентов с КТМС является акцент 2 тона во 2 межреберье слева от грудины, обусловленный близким расположением клапанов аорты к передней грудной стенке. Так как клапан ЛА при КТМС расположен справа и позади аорты, несколько глубже от передней грудной стенки, легочный компонент 2 тона слева от грудины не выслушивается, либо выслушивается во 2 межреберье справа от грудины или у нижнего края грудины, где может выявляться расщепление 2 тона. Усиленный 2 тон во 2 межреберье слева может привести к ошибочному заключению о наличии высокой легочной гипертензии.
У большинства пациентов имеется систолический шум над сердцем, интенсивность которого зависит от сопутствующих внутрисердечных дефектов. Негромкий систолический шум над сердцем у пациентов с изолированной КТМС обусловлен небольшим (до 10 мм ) градиентом систолического давления между венозным желудочком и ЛА или большим ударным выбросом при полной атриовентрикулярной блокаде. У пациентов с ДМЖП выслушивается, как правило, громкий систолический шум в 3-4 межреберьях справа или слева от грудины (в зависимости от расположения сердца в грудной клетке). Систолический шум стеноза ЛА при КТМС обычно выслушивается справа от грудины, достаточно низко, что может симулировать аортальный стеноз. У пациентов с недостаточностью артериального трикуспидального клапана выслушивается пансистолический шум на верхушке сердца с проведением в соответствующую подмышечную область.
|
|
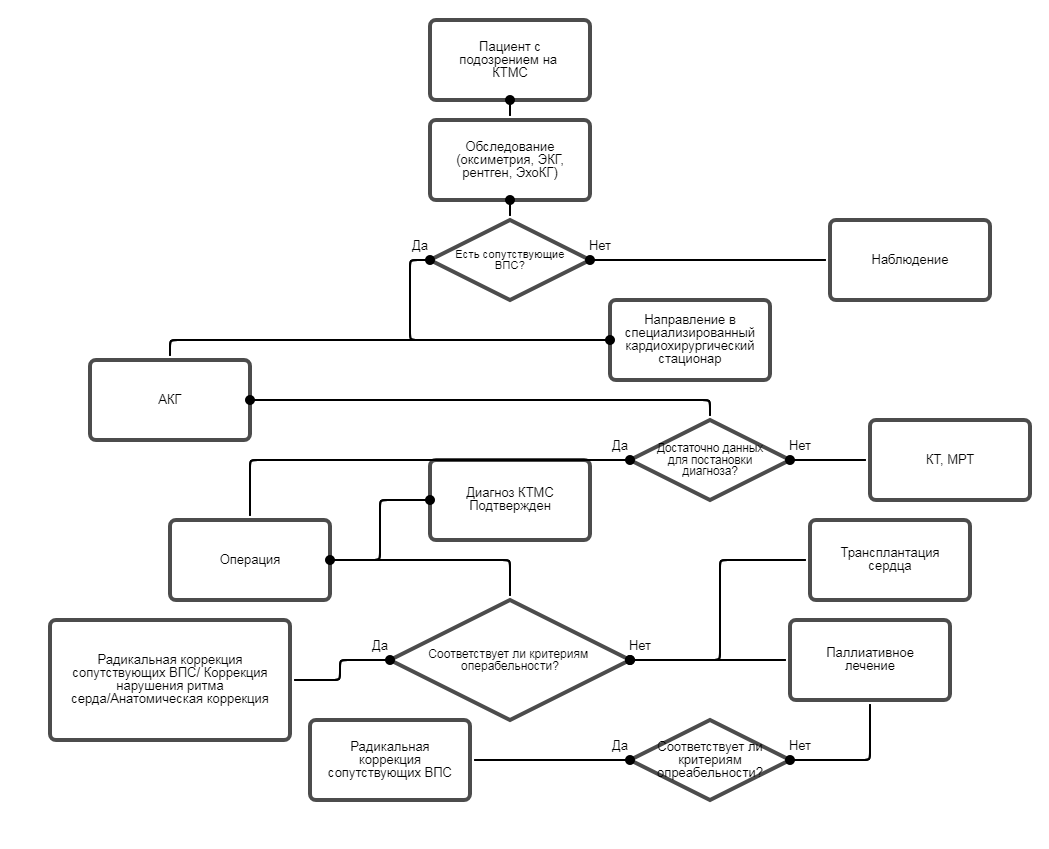
Диагностика
2,1 Жалобы и анамнез.
• При сборе анамнеза и жалоб рекомендуется выяснить у всех пациентов наличие одышки, перебоев в области сердца, синкопе, синюшности губ и кончиков пальцев, также необходимо обратить внимание на отставание пациентов в физическом развитии [6].Уровень убедительности рекомендаций С (уровень достоверности доказательств. II а).
Комментарии. При нарастании одышки и цианоза состояние пациентов ухудшается, и они без остановки могут делать всего лишь несколько шагов.
• Рекомендуется выяснить степень утомляемости, одышки при физической нагрузке, иногда в покое у наиболее тяжелой группы пациентов для детальной оценки их клинического состояния [6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. II а).
2,2 Физикальное обследование.
• Рекомендуется определить у всех пациентов форму грудной клетки для выявления выраженности сердечного горба и сопутствующей патологии ребер, позвоночника [6].Уровень убедительности рекомендаций С (уровень достоверности доказательств. II а).
Комментарии. Пациенты с КТМС, как правило, астеники. Грудная клетка у них обычно цилиндрической формы. При наличии легочной гипертензии имеется сердечный горб. При сопутствующем стенозе ЛА кожные покровы и видимые слизистые синюшные.
• Рекомендуется всем пациентам с подозрением на КТМС аускультация сердца для выявления патологических шумов [14,15, 16,18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. II а).
Комментарии. Аускультативно при стенозе ЛА по левому краю грудины во втором-третьем межреберье выслушивается грубый систолический шум, обусловленный током крови через стеноз. II тон на легочной артерии ослаблен, I тон усилен. При наличии септальных дефектов имеется грубый систолический шум во третьем-четвертом межреберье слева от грудины и усиление II тона на легочной артерии, при высокой легочной гипертензии - интенсивность систолического шума снижается, 2 тон становится металлическим. При недостаточности системного атриовентрикулярного клапана отмечается систолический шум на верхушке сердца.
2,3 Лабораторная диагностика.
• Всем пациентам рекомендуется исследовать в динамике уровень насыщения крови кислородом в капиллярах с помощью пульсоксиметра [6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. II а).
• Всем пациентам рекомендуется контролировать уровень гемоглобина, гематокрит особенно у пациентов со стенозом легочной артерии и дефектом межжелудочковой перегородки [16, 19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. II а).
Комментарии. Исследования проводится с целью оценки состояния пациента, косвенной оценки уровня легочного кровотока и состояния свертывающей системы крови. По данным коагулограммы необходимо: МНО, активированное частичное тромбопластиновое время, D-димер, фибриноген).
2,4 Инструментальная диагностика.
• Всем пациентам рекомендуется выполнять электрокардиограмму для диагностики нарушения проводимости сердца [16,19].Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb ).
Комментарии. На ЭКГ обычно выявляются нарушения атриовентрикулярной проводимости различной степени, вплоть до полной АВ-блокады сердца. Характерным является наличие зубцов Q во II и III стандартных отведениях, aVF и правых грудных отведениях, приобретающих форму комплекса QRS или QS, и отсутствие их в I, aVL и левых грудных отведениях. Зубец Т в грудных отведениях положителен. Характерно отклонение электрической оси сердца влево. На ЭКГ могут присутствовать признаки гипертрофии и перегрузки правого желудочка. Двухпиковые «митральные» волны Р появляются при расширении левого предсердия в случае большого левоправого сброса или регургитации на артериальном АВ-клапане, высокие «пульмональные» волны Р бывают в случае легочной гипертензии или значительного стеноза ЛА.
• Рекомендуется выполнять рентгенографию грудной клетки всем пациентам для оценки состояния легких, размеров полостей сердца, определения анатомических особенностей данного ВПС [16,19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb).
Комментарии. Рентгенологическое исследование выявляет левую позицию восходящей аорты. По левому контуру сердца не дифференцируются 1-я и 2-я дуги, левый контур сглажен. Характерно отсутствие выбухания ЛА при усиленном легочном кровотоке. Выбухание и сглаженность следует дифференцировать с единственным желудочком в сочетании с инверсионной транспозицией аорты. Сосудистый пучок чаще всего сужен. При наличии недостаточности системного АВ-клапана и дисфункции желудочка сердце увеличено в размерах.
• Рекомендуется выполнять эхокардиографию всем пациентам для детальной оценки внутрисердечной анатомии и гемодинамики [16, 20].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIа).
Комментарии. При двумерной эхокардиографии выявляются левая позиция аорты и ее переднее расположение по отношению к ЛА, расположение митрального клапана спереди, трехстворчатого клапана - сзади по отношению к межжелудочковой перегородке. Отмечаются митрально-легочный контакт и отсутствие трикуспидально-аортального контакта, присущего транспозиции магистральных сосудов. Выявляется более низкое положение легочного клапана по отношению к аортальному.
Слева расположенный желудочек имеет выраженную трабекулярность, типичную для ПЖ. Трехстворчатый клапан в отличие от митрального клапана имеет места крепления сухожилий на перегородке, митральный клапан - только на свободной стенке ЛЖ. При исследовании больших сосудов в апикальной верхушечной позиции в месте, где обычно расположена аорта, определяется ЛА. Параллельное расположение магистральных сосудов выявляется в парастернальной проекции по короткой оси. Сосуд, находящийся впереди и слева, - аорта.
При ЭхоКГ необходимо оценивать: 1) морфологию левостороннего трикуспидального АВ-клапана (дисплазию с утолщением и укорочением створок, аномальное апикальное перемещение створок и удлинение передней створки ); 2) величину регургитации на левостороннем системном трикуспидальном клапане; 3) функцию расположенного слева системного, морфологически ПЖ; 4) наличие ДМЖП, его размер, направление и выраженность сброса; 5) наличие, причину, выраженность стеноза выводного тракта венозного ЛЖ; 6) параллельное расположение аорты и ЛА (аорта спереди и слева); 7) возможные другие сочетанные врожденные аномалии, например ДМПП, ОАП, дисплазию митрального клапана, коарктацию аорты.
Эхокардиограмма необходима для оценки размеров правых и левых отделов сердца, расположения и размера ДМЖП, степени декстропозиции аорты, выраженности гипертрофии ПЖ, протяженности и степени сужения выводного тракта ПЖ, сочетания подклапанного и клапанного стенозов, размеров клапанного кольца и ствола ЛА.Наличие стеноза ЛА и величину градиента между ПЖ и ЛА рекомендуется определять с помощью допплер-эхокардиографии.
• Рекомендуется выполнять катетеризацию сердца и ангиокардиографию всем пациентам для выявления сопутствующих пороков и степени гемодинамических нарушений [16, 18, 19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb ).
Комментарии. Введение контрастного вещества в расположенный справа венозный желудочек позволяет выяснить характерные черты, присущие анатомически ЛЖ, из которого контрастное вещество поступает в ЛА, расположенную справа и имеющую Т-образную конфигурацию. Контрастирование артериальных отделов производится ретроградным проведением катетера через аорту в расположенный слева артериальный ПЖ либо в фазу левограммы. При этом определяется левая позиция аорты. При недостаточности артериального АВ-клапана видна регургитация в левое предсердие. Таким образом, выявляется положение аорты слева и спереди от ЛА, аортальный клапан находится выше легочного. Выводные тракты желудочков в переднезадней проекции расположены параллельно. Можно оценить функцию желудочка и степень недостаточности системного АВ-клапана, если остаются сомнения после применения не инвазивных методов диагностики. При наличии сниженной функции желудочка во всех случаях должна исключаться недостаточность системного АВ-клапана. Исследование гемодинамики при сочетанных аномалиях может быть проведено в дополнение к оценке легочного сосудистого сопротивления и легочной гипертензии.
• Рекомендуется выполнять МРТ и КТ всем пациентам для получения изображений ствола, ветвей ЛА, определения конечного систолического и конечного диастолического объемов и расчета фракции выброса [19].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb ).
• Рекомендуется выполнять у пациентов без сопутствующих врожденных пороков сердца тест с физической нагрузкой на велоэргометре для объективной оценки функционального резерва миокарда [16, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb).
Комментарии. Последовательное проведение нескольких тестов с физической нагрузкой позволяет определить снижение показателей физической работоспособности, несмотря на то, что пациенты не жалуются на ограничение в физической нагрузке и считают себя здоровыми. В исследовании [18] показано, что потребление кислорода (VO2) в группе из 41 пациента с КТМС варьировало от 11 до 22 мл/кг/мин, что соответствует лишь 30-50% от нормальных значений.
• Рекомендуется исследование наследственной патологии (eg, 22qll) выполнять всем пациентам с КТМС с целью оценки возможности развития генетически обусловленных осложнений [6, 15, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa ).
|
|
Лечение
3,1 Консервативное лечение.
Консервативное лечение не оперированных пациентов является индивидуальным и рекомендуется проводить опытному кардиологу, имеющему опыт лечения ВПС.• Рекомендуется умеренная диуретическая терапия, введение ингибиторов ангиотензинпревращающего фермента, бета-адреноблокаторов всем пациентам при сердечной недостаточности [17].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 1).
Комментарии. Лечение данных пациентов проводится по соответствующим клиническим рекомендациям по ведению пациентов с сердечной недостаточностью. Для диуретической терапии используются Фуросемид** внутривенно 1 мг/кг в день (максимально 20 мг в день).
Необходимо помнить о возможных проаритмическом и негативном инотропном эффектах препаратов у пациентов с КТМС. Начинать соответствующую терапию следует постепенно, медленно в связи с возможным развитием полной АВ-блокады и необходимостью имплантации ЭКС. Лечение дисфункции системного желудочка имеет определенные особенности. Ингибиторы ангиотензинпревращающего фермента быть менее эффективными для снижения постнагрузки по сравнению с их применением для лечения дисфункции морфологически ЛЖ. При использовании бета-блокаторов для улучшения функции желудочка при КТМС, особое внимание должно уделяться подбору дозы препаратов из-за риска полной АВ-блокады.
3,2 Хирургическое лечение.
Радикальное вмешательство.Выполнять коррекцию при КТМС и сопутствующих пороках должны только хирурги, прошедшие специализацию по ВПС.
Пациентов, соответствующих показаниям к выполнению анатомической коррекции порока, следует оперировать радикально, применяя методику «двойного переключения». Остальным пациентам целесообразно корригировать сопутствующие пороки традиционными методами. В зависимости от морфологических особенностей порока радикальная коррекция КТМС может заключаться в пластике ДМЖП, устранении стеноза ЛА, пластике или протезировании трехстворчатого клапана. Неанатомическая коррекция должна рассматриваться как операция, эффект которой носит временный характер, так как пациенты остаются в группе значительного риска развития дисфункции системного желудочка.
Пациенты с гипоплазией желудочков являются кандидатами на гемодинамическую коррекцию по методу Fonten, когда гипоплазированный желудочек исключается из кровообращения, а венозная кровь из полых вен напрямую направляется в ЛА. У пациентов с КТМС и выраженной системной желудочковой дисфункцией корригирующая операция, как правило, не дает желаемого эффекта. Для них, по-видимому, трансплантация сердца является единственным выбором, спасающим жизнь [6, 21].
• Рекомендуется выполнять коррекцию пациентам с КТМС по следующим показаниям [6, 20]:
• Не оперированные пациенты с КТМС и выраженной недостаточностью АВ-клапана.
• Анатомическая коррекция с предсердным и артериальным уровнями переключения или операция Rastelli в случаях, когда ЛЖ функционирует как системный.
• Простое закрытие ДМЖП в случае, когда ДМЖП является некоммитированным (неудобным) для создания тоннеля из ЛЖ в аорту или рестриктивным.
• Имплантация кондуита между венозным ЛЖ и ЛА в редких случаях, когда есть выраженная дисфункция ЛЖ или выраженная обструкция ЛЖ.
• Умеренная или прогрессирующая недостаточность системного АВ-клапана.
• Стеноз кондуита при системном давлении в ПЖ и/или дисфункции ПЖ после анатомической коррекции.
• Стеноз кондуита при системном или супрасистемном давлении в ЛЖ у пациентов с неанатомической коррекцией.
• Умеренная или выраженная недостаточность аортального или неоаортального клапана и возникновение дисфункции системного ПЖ или прогрессирующая его дилатация.
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb).
Комментарии. У пациентов детского возраста предусматривается возвращение ЛЖ функции системного желудочка - операция «двойного переключения». Для достижения этой цели выполняют операцию переключения на уровне предсердий (операции Senning или Mustard) с последующим артериальным переключением на уровне магистральных сосудов при отсутствии стеноза ЛА или проводят операцию Rastelli, то есть внутрижелудочковое переключение желудочково-артериальных соединений при сопутствующем стенозе ЛА. Операция показана пациентам с умеренными признаками дисфункции системного морфологически ПЖ, адекватными размерами морфологически правого предсердия, наличием ДМЖП большого размера, любой степенью недостаточности артериального трехстворчатого клапана, нормальными размерами обоих желудочков сердца. Этим критериям отвечают 60-65% пациентов.
Паллиативные вмешательства.
• Рекомендуется выполнять паллиативные операции пациентам с сопутствующим стенозом легочной артерии и дефектом межжелудочковой перегородки при наличии следующих показаний [16, 18,19]:
• Насыщение артериальной крови кислородом менее 70%;
• Уровень гемоглобина более 190 г/л ;
• Частые одышечно-цианотические приступы (2-3 р/д) ;
• Длительная терапия бета-адреноблокаторами.
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb).
Комментарии. Цель паллиативного лечения заключается в увеличении объема легочного кровотока и подготовке к радикальной коррекции порока. В результате выполнения повторных операций происходит увеличение насыщения артериальной крови кислородом, снижается уровень гемоглобина, увеличивается объем ЛЖ (более 40 мл/м2), происходит развитие системы ЛА, повышение давления в ЛА. В дальнейшем пациентам возможно выполнение радикальной коррекции порока.
• Рекомендуется пациентам при КТМС выполнение следующих типов паллиативных операций [16, 19]:
• Создание системно-легочных анастомозов;
• Реконструкция путей оттока ПЖ без пластики ДМЖП ;
• Создание центрального анастомоза ;
• Стентирование ОАП, ветвей ЛА.
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb).
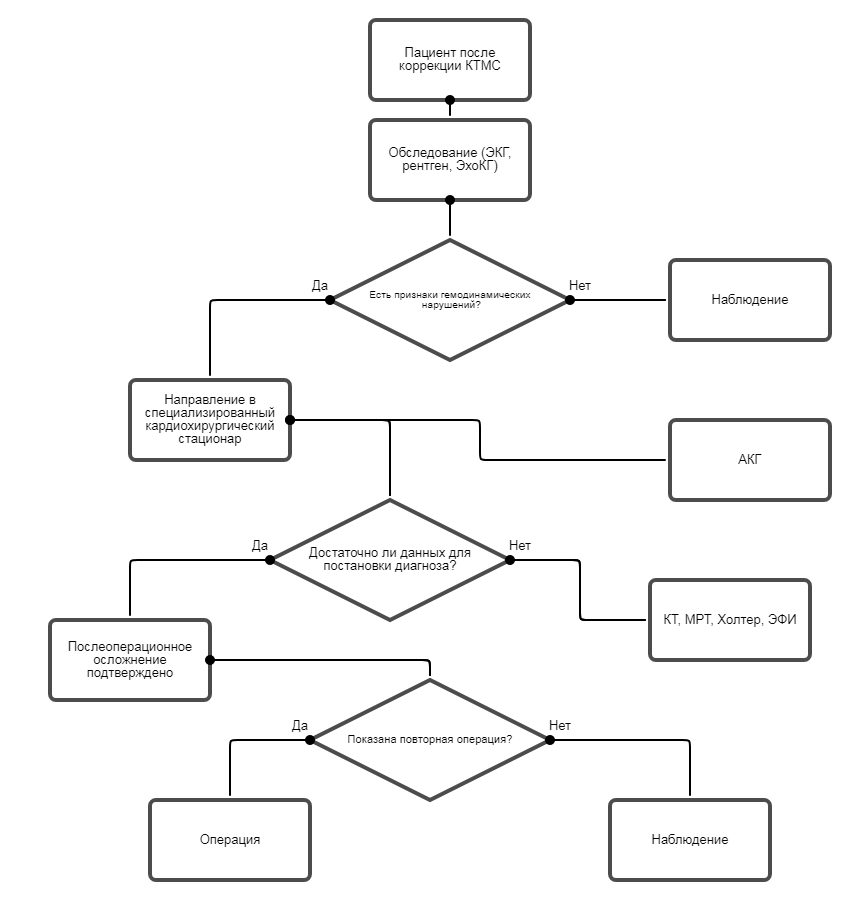
Повторные операции при КТМС.
• Рекомендуется выполнять паллиативные операции при КТМС при наличии следующих показаний [14, 18, 19]:
• Выраженной недостаточности системного АВ-клапана;
• Остаточном стенозе ЛА ;
• Дисфункции кондуита между венозным ЛЖ и ЛА ;
• Высокой степени АВ-блокады.
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIb).
Комментарии. Показания к повторному хирургическому вмешательству включают пластику или протезирование системного АВ-клапана, если предварительно была выполнена неанатомическая коррекция, замену кондуита у пациентов после операции Rastelli, устранение обструкции выводного тракта ЛЖ. Пластика или протезирование аортального или митрального клапана может потребоваться пациентам после анатомической коррекции. Недостаточность аортального клапана наиболее часто наблюдается у пациентов, которым выполнялось суживание ЛА в качестве первого этапа коррекции перед операцией артериального переключения.
3,3 Иное лечение.
Обезболивающая терапия у детей.• Рекомендуется пациентам для премедикации, с целью седации и обеспечения эмоциональной стабильности перед транспортировкой в операционную, применять опиаты и/или бензодиазепины в возрастных дозировках [22-24].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIа).
Комментарии. Дети до 6 месяцев в премедикации не нуждаются. Дети от 6 месяцев до 3 лет: мидазолам**или диазепам** в/м, либо в/в в возрастных дозировках.
Дети старше 3 лет: тримепередин** и/или мидазолам**, либо диазепам** в/м, в/в в возрастных дозировках.
• Рекомендуется пациентам для индукции в наркоз и поддержания анестезии использовать: фентанил**, пропофол**, бензоадиазепины, натрия оксибутират**, фторсодержащие газовые анестетики в возрастных дозировках. Предпочтительным является проведение комбинированной анестезии с применением галогенсодержащих газовых анестетиков на всех этапах хирургического вмешательства, включая искусственное кровообращение [22-24].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIа).
Комментарии. Препараты, используемые для индукции и поддержании анестезии у детей:
Индукция: Дети до 1 месяца: мидазолам**/натрия оксибутират** и фентанил** в/в в возрастных дозировках. Дети старше 1 месяца: мидазолам**/натрия оксибутират**/пропофол** и фентанил** - в/в в возрастных дозировках. Во всех возрастных группах возможно проведение индукции севофлураном** (как моноиндукции, так и в комбинации с в/в введением фентанила**).
Поддержание анестезии: Дети до 1 месяца: мидазолам**/натрия оксибутират** и фентанил** в/в в возрастных дозировках. Дети старше 1 месяца: мидазолам**/натрия оксибутират**/пропофол** и фентанил** в/в в возрастных дозировках. Во всех возрастных группах возможно применение галогенсодержащих газовых анестетиков в комбинации с фентанилом**. При превышении дозировок (применении дозировок, превышающих указанные в инструкции к препарату) необходимо решение врачебной комиссии.
• Рекомендуется пациентам для обезболивания в раннем послеоперационном периоде использовать опиаты и нестероидные противовоспалительные препараты в возрастных дозировках [22-24].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIа).
Комментарии. Препараты, используемые для обезболивания в послеоперационном периоде:
Первые сутки после операции - тримепередин** в/м каждые 6-8 часов, либо в/в инфузия морфина** в возрастных дозировках, далее НПВП. При сохранении выраженного болевого синдрома тримеперидин**/морфин** в возрастных дозировках по показаниям. При превышении дозировок (применении дозировок, превышающих указанные в инструкции к препарату) необходимо решение врачебной комиссии.
При сохранении выраженного болевого синдрома тримеперидин**/морфин** в возрастных дозировках по показаниям.
|
|
Реабилитация и амбулаторное лечение
• Всем пациентам после хирургического вмешательства рекомендуется выполнение реабилитационных мероприятий в условиях санатория кардиологического профиля или реабилитационного центра длительностью не менее 3 месяцев [18].
Уровень убедительности рекомендаций с (уровень достоверности доказательств II а).
Комментарии. Все оперированные пациенты нуждаются в ежегодном обследовании (сбор анамнеза и ЭКГ, периодическое амбулаторное обследование и/или нагрузочный тест, ЭХОКГ).
• Рекомендуется всем пациентам ЭхоКГ для оценки состояния и при подозрении на наличие остаточных дефектов и нарушений ритма сердца после операции [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 1).
Комментарии. Определяются наличие и выраженность остаточного стеноза выводного тракта венозного ЛЖ, ЛА, значимость легочной регургитации, наличие и выраженность недостаточности системного трикуспидального клапана. Оценивают герметичность закрытия ДМПП, ДМЖП, размер правого предсердия, степень расширения корня аорты.Измерение миокардиального индекса работы ПЖ может быть полезным дополнением к оценке систолической функции ПЖ.
• Не рекомендуется катетеризация сердца и ангиокардиография у пациентов, которым выполнена радикальная операция, кроме тех случаев, когда пациент нуждается в дальнейшем лечении [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. III ).
Уровень убедительности рекомендаций с (уровень достоверности доказательств II а).
Комментарии. Все оперированные пациенты нуждаются в ежегодном обследовании (сбор анамнеза и ЭКГ, периодическое амбулаторное обследование и/или нагрузочный тест, ЭХОКГ).
• Рекомендуется всем пациентам ЭхоКГ для оценки состояния и при подозрении на наличие остаточных дефектов и нарушений ритма сердца после операции [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 1).
Комментарии. Определяются наличие и выраженность остаточного стеноза выводного тракта венозного ЛЖ, ЛА, значимость легочной регургитации, наличие и выраженность недостаточности системного трикуспидального клапана. Оценивают герметичность закрытия ДМПП, ДМЖП, размер правого предсердия, степень расширения корня аорты.Измерение миокардиального индекса работы ПЖ может быть полезным дополнением к оценке систолической функции ПЖ.
• Не рекомендуется катетеризация сердца и ангиокардиография у пациентов, которым выполнена радикальная операция, кроме тех случаев, когда пациент нуждается в дальнейшем лечении [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. III ).
Профилактика
• Рекомендуется всем пациентам после радикальной коррекции ежегодно обследоваться у кардиолога [6, 15, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 1).
Комментарии. В зависимости от осложнений и остаточных ВПС, обследование рекомендуется проводить чаще.
• Всем пациентам в послеоперационном периоде после коррекции КТМС рекомендуется проведение аускультации с целью выявления остаточных дефектов [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa).
Комментарии. Выслушиваются небольшой систолический шум на выводном тракте ПЖ и диастолический шум в области ЛА, обусловленный легочной регургитацией. У таких пациентов обычно отсутствует легочный компонент II тона.При наличии сброса на заплате ДМЖП выслушивается пансистолический шум.
• Рекомендуется выполнение ЭКГ всем пациентам 1 раз в год с целью оценки сердечного ритма и продолжительности комплекса QRS. При подозрении на наличие остаточных дефектов и нарушений ритма сердца после операции электрокардиография выполняется при обращении в медицинское учреждение [6, 15,18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa ).
Комментарии. Спонтанное развитие полной АВ-блокады может возникнуть у 4% пациентов с самого рождения, а травма проводящей системы возможна во время хирургической коррекции. Кроме того, прогрессирующее ухудшение функции АВ-проведения может происходить в течение жизни с риском возникновения полной АВ-блокады 2% в год. Дополнительные пути проведения достаточно часто встречаются у пациентов с КТМС, особенно при смещении створок артериального трикуспидального клапана. Поражение ПЖ может привести к внезапной смерти в результате желудочковой или суправентрикулярной аритмии.Фибрилляция предсердий развивается в связи с дилатацией левого предсердия, возможна суправентрикулярная тахикардия при WPW-синдроме.
• Рекомендуется выполнение Холтеровского мониторирования ЭКГ всем пациентам 1 раз в год, если есть предположение о наличии нарушений ритма сердца [6, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa ).
• Рекомендуется рентгенография грудной клетки всем пациентам при подозрении на наличие остаточных дефектов и нарушений ритма сердца после операции [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa ).
Комментарии. У пациентов с хорошим результатом радикальной коррекции легочный рисунок обычно нормальный. Расширение сердца отражает выраженную легочную регургитацию, недостаточность системного трикуспидального клапана.
• Рекомендуется всем пациентам после коррекции КТМС ежегодно выполнять ЭхоКГ с целью оценки состояния внутрисердечной гемодинамики и выявления остаточных осложнений [6, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa).
• Рекомендуется всем пациентам после коррекции КТМС выполнять МРТ 1 раз в 2 года целью оценки состояния внутрисердечной гемодинамики и выявления остаточных осложнений [6, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa).
• Не рекомендуется большинству пациентов регулярное лечение при отсутствии остаточных гемодинамических проблем [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. III ).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 1).
Комментарии. В зависимости от осложнений и остаточных ВПС, обследование рекомендуется проводить чаще.
• Всем пациентам в послеоперационном периоде после коррекции КТМС рекомендуется проведение аускультации с целью выявления остаточных дефектов [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa).
Комментарии. Выслушиваются небольшой систолический шум на выводном тракте ПЖ и диастолический шум в области ЛА, обусловленный легочной регургитацией. У таких пациентов обычно отсутствует легочный компонент II тона.При наличии сброса на заплате ДМЖП выслушивается пансистолический шум.
• Рекомендуется выполнение ЭКГ всем пациентам 1 раз в год с целью оценки сердечного ритма и продолжительности комплекса QRS. При подозрении на наличие остаточных дефектов и нарушений ритма сердца после операции электрокардиография выполняется при обращении в медицинское учреждение [6, 15,18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa ).
Комментарии. Спонтанное развитие полной АВ-блокады может возникнуть у 4% пациентов с самого рождения, а травма проводящей системы возможна во время хирургической коррекции. Кроме того, прогрессирующее ухудшение функции АВ-проведения может происходить в течение жизни с риском возникновения полной АВ-блокады 2% в год. Дополнительные пути проведения достаточно часто встречаются у пациентов с КТМС, особенно при смещении створок артериального трикуспидального клапана. Поражение ПЖ может привести к внезапной смерти в результате желудочковой или суправентрикулярной аритмии.Фибрилляция предсердий развивается в связи с дилатацией левого предсердия, возможна суправентрикулярная тахикардия при WPW-синдроме.
• Рекомендуется выполнение Холтеровского мониторирования ЭКГ всем пациентам 1 раз в год, если есть предположение о наличии нарушений ритма сердца [6, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa ).
• Рекомендуется рентгенография грудной клетки всем пациентам при подозрении на наличие остаточных дефектов и нарушений ритма сердца после операции [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa ).
Комментарии. У пациентов с хорошим результатом радикальной коррекции легочный рисунок обычно нормальный. Расширение сердца отражает выраженную легочную регургитацию, недостаточность системного трикуспидального клапана.
• Рекомендуется всем пациентам после коррекции КТМС ежегодно выполнять ЭхоКГ с целью оценки состояния внутрисердечной гемодинамики и выявления остаточных осложнений [6, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa).
• Рекомендуется всем пациентам после коррекции КТМС выполнять МРТ 1 раз в 2 года целью оценки состояния внутрисердечной гемодинамики и выявления остаточных осложнений [6, 18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. IIa).
• Не рекомендуется большинству пациентов регулярное лечение при отсутствии остаточных гемодинамических проблем [18].
Уровень убедительности рекомендаций С (уровень достоверности доказательств. III ).
Дополнительно
У пациентов после радикальной коррекции КТМС возможно выявление следующих состояний:
1. На рентгенограммах грудной клетки может выявляться расширение тени сердца, что должно способствовать поиску причин расстройств гемодинамики [18].
2. На основании жалоб пациента и результатов выполнения ЭКГ могут выявляться различные виды аритмий сердца (предсердные или желудочковые), что должно быть причиной дальнейшего поиска причин развития данного осложнения [18].
3. Выявление по данным ЭхоКГ расширения или дисфункции ПЖ обычно сопровождаются значимой легочной регургитацией и недостаточностью трикуспидального клапана, что может быть следствием длительного искусственного кровообращения и недостаточной защиты миокарда, травмы коронарной артерии во время операции, вторичной при выраженной дисфункции ПЖ. Следует оценивать функцию системного желудочка, контролировать функцию протеза системного АВ-клапана [17].
4. Для определения причин дисфункции ЛЖ или ПЖ, задержки жидкости, болей в грудной клетке, цианоза после выполнения коррекции КТМС у всех пациентов необходимо проведение зондирования и АКГ [18].
1) Наличие сопутствующих врожденных пороков сердца;
2) Наличие цианоза, одышки;
3) Наличие выраженной недостаточности системного атрио-вентрикулярного клапана;
4) Плановое хирургическое вмешательство.
Показания для экстренной госпитализации:
1) Атриовентрикулярная блокада высоких степеней;
2) Резкое усиление цианоза, одышки;
3). Появление признаков выраженной сердечной недостаточности.
Показания к выписке пациента из стационара:
1) Устранение всех дефектов;
2) Послеоперационный период без осложнений;
3) Отсутствие сердечной недостаточности;
4) Синусовый ритм сердца.
1. На рентгенограммах грудной клетки может выявляться расширение тени сердца, что должно способствовать поиску причин расстройств гемодинамики [18].
2. На основании жалоб пациента и результатов выполнения ЭКГ могут выявляться различные виды аритмий сердца (предсердные или желудочковые), что должно быть причиной дальнейшего поиска причин развития данного осложнения [18].
3. Выявление по данным ЭхоКГ расширения или дисфункции ПЖ обычно сопровождаются значимой легочной регургитацией и недостаточностью трикуспидального клапана, что может быть следствием длительного искусственного кровообращения и недостаточной защиты миокарда, травмы коронарной артерии во время операции, вторичной при выраженной дисфункции ПЖ. Следует оценивать функцию системного желудочка, контролировать функцию протеза системного АВ-клапана [17].
4. Для определения причин дисфункции ЛЖ или ПЖ, задержки жидкости, болей в грудной клетке, цианоза после выполнения коррекции КТМС у всех пациентов необходимо проведение зондирования и АКГ [18].
7 Организация медицинской помощи.
Показания для плановой госпитализации:1) Наличие сопутствующих врожденных пороков сердца;
2) Наличие цианоза, одышки;
3) Наличие выраженной недостаточности системного атрио-вентрикулярного клапана;
4) Плановое хирургическое вмешательство.
Показания для экстренной госпитализации:
1) Атриовентрикулярная блокада высоких степеней;
2) Резкое усиление цианоза, одышки;
3). Появление признаков выраженной сердечной недостаточности.
Показания к выписке пациента из стационара:
1) Устранение всех дефектов;
2) Послеоперационный период без осложнений;
3) Отсутствие сердечной недостаточности;
4) Синусовый ритм сердца.
|
|
Критерии оценки качества медицинской помощи
| № | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| Этап постановки диагноза | |||
| 1 | Выполнен осмотр врачом-кардиологом | 2а | С |
| При первичном обследовании пациента выполнены рентгенография, ЭКГ, ЭхоКГ | 2b | С | |
| 2 | Уточнение характера порока и оценка гемодинамики при помощи ангиокардиографии с зондированием полостей сердца | 2b | С |
| 3 | Выполнена магнитно-резонансная томография (при установлении диагноза) | 2b | С |
| 4 | Проведены консультации пациента врачами смежных специальностей с целью исключения дополнительных некардиальных факторов рисков | 2a | С |
| Этап хирургического лечения | |||
| 1 | Во время операции устранены все выявленные дефекты врожденного порока сердца | 2b | С |
| 2 | В послеоперационном периоде отсутствуют осложнения | 2b | С |
| Этап контроля эффективности лечения | |||
| 1 | Проведено наблюдение у кардиолога специализированного центра не реже 1 раза в 12 месяцев | 1 | с |
| 2 | Проведено наблюдение кардиолога по месту жительства не реже 1 раза в 6 месяцев | 1 | с |
| 3 | При первичном послеоперационном обследовании пациента выполнены рентгенография, ЭКГ, ЭхоКГ не позже, чем через 2-4 недели после выписки из стационара, 6, 12 месяцев после операции, затем 1 раз в год | 2a | С |
| 4 | Уточнен характера остаточных пороков и оценка гемодинамики проведено при помощи ангиокардиографии с зондированием полостей сердца, КТ/МРТ в послеоперационном периоде | 2a | С |
Список литературы
• Khairy P., Harris L., Landzberg M.J. et al. Defibrillators in transposition of the great arteries with Mustard or Senning baffles. Heart Rhythm. 2007; 4: S96.
• Legendre A., Losay J., Touchot-Kone A. et al. сoronary events after arterial switch operation for transposition of the great arteries. сirculation. 2003; 108 (Suppl. I): II186-90.
• Losay J., Touchot A., Serraf A. et al. Late outcome after arterial switch operation for transposition of the great arteries. сirculation. 2001; 104: I121-I126.
• Loscalzo J. Paradoxical embolism: clinical presentation, diagnostic strategies, and therapeutic options. Am. Heart J. 1986; 112: 141-5.
• Marcelletti с., сorno A., Giannico S., Marino в. Inferior vena cava-pulmonary artery extracardiac conduit. A new form of right heart bypass. J. Thorac. сardiovasc. Surg. 1990; 100: 228-32.
• Kirklin J.W., вarratt-Boyes в.G. сardiac surgery: Morphology, diagnostic criteria, natural history, techniques, results, and indications. 4rd ed. N.Y. 2013.
• Dabizzi R.P., вarletta G.A., сaprioli G., вaldrighi G., вaldrighi V. сoronary artery anatomy in corrected transposition of the great arteries. J. Am. сoll. сardiol. 1988; 12:486-91.
• Li W., Somerville J. Infective endocarditis in the grown-up congenital heart (GUCH) population. Eur. Heart J. 1998; 19: 166-73.
• Linde L.M., Rasof в., Dunn O.J. Longitudinal studies of intellectual and behavioral deve-lopment in children with congenital heart disease. Acta Pediatr. Scand. 1970; 59: 169-76.
• Prieto L.R., Hordof A.J., Secic M., Rosenbaum M.S., Gersony W.M. Progressive tri- cuspid valve disease in patients with congenitally corrected transposition of the great arteries. сirculation. 1998; 98: 997-1005.
• Puga F.J., Leoni F.E., Julsrud P.R. et al. сomplete repair of pulmonary atresia, ven tricular septal defect and severe peripheral arborization abnormalities of the central pulmonary arteries. J. Thorac. сardiovasc. Surg. 1989; 98: 1018-29.
• Raisky O., вergoend E., Agnoletti G. et al. Late coronary artery lesions after neonatal arterial switch operation: results of surgical coronary revascularization. Eur. J. сardiothorac. Surg. 2007; 31: 894-8.
• Massin M.M., Nitsch G.B., Dabritz S., Seghaye M.C., Messmer в.J., von вernuth G. Growth of pulmonary artery after arterial switch operation for simple transposition of the great arteries. Eur. J. Pediatr. 1998; 157: 95-100.
• Бокерия Л.А., Шаталов В. Детская кардиохирургия // М., 2016.
• Huhta J. The natural history of congenitally corrected transposition of the great arteries. World J. Pediatr. сongen. Heart Surg. 2011; 2: 59-63.
• Бураковский В.И., Бокерия Л.А. Сердечно-сосудистая хирургия // М., 1996.
• Зиньковский М.Ф. Врожденные пороки сердца. Киев, Книга-Плюс, 2010.
• Подзолков В.П., Алекян Б.Г., Кокшенев И.В., Чебан В.Н. Повторные операции после коррекции врожденных пороков сердца. М. НЦССХ им. А.Н. Бакулева РАМН; 2013.
• Mavroudis с. Pediatric cardiac surgery. Mosby; 2012.
• Stark J., deLeval M., Tsang V.T. Surgery for congenital heart defects. John Wiley, Sons, Ltd; 2006.
• Подзолков В.П., Хассан Али, Ваулина Т.Н. Атриовентрикулярная дискордантность: выбор хирургической тактики. Грудная и сердечно-сосудистая хирургия.1999; 6: 30-6.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Лобачева Г.В., Ведерникова Л.В. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых у новорожденных и детей. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2014.
• Рыбка М.М., Хинчагов Д.Я. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых при ишемической болезни сердца, патологии клапанного аппарата, нарушениях ритма, гипертрофической кардиомиопатии, аневризмах восходящего отдела аорты у пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2015.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Никулкина Е.С. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения рентгенэндоваскулярных и диагностических процедур, выполняемых у кардиохирургических пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2018.
• Legendre A., Losay J., Touchot-Kone A. et al. сoronary events after arterial switch operation for transposition of the great arteries. сirculation. 2003; 108 (Suppl. I): II186-90.
• Losay J., Touchot A., Serraf A. et al. Late outcome after arterial switch operation for transposition of the great arteries. сirculation. 2001; 104: I121-I126.
• Loscalzo J. Paradoxical embolism: clinical presentation, diagnostic strategies, and therapeutic options. Am. Heart J. 1986; 112: 141-5.
• Marcelletti с., сorno A., Giannico S., Marino в. Inferior vena cava-pulmonary artery extracardiac conduit. A new form of right heart bypass. J. Thorac. сardiovasc. Surg. 1990; 100: 228-32.
• Kirklin J.W., вarratt-Boyes в.G. сardiac surgery: Morphology, diagnostic criteria, natural history, techniques, results, and indications. 4rd ed. N.Y. 2013.
• Dabizzi R.P., вarletta G.A., сaprioli G., вaldrighi G., вaldrighi V. сoronary artery anatomy in corrected transposition of the great arteries. J. Am. сoll. сardiol. 1988; 12:486-91.
• Li W., Somerville J. Infective endocarditis in the grown-up congenital heart (GUCH) population. Eur. Heart J. 1998; 19: 166-73.
• Linde L.M., Rasof в., Dunn O.J. Longitudinal studies of intellectual and behavioral deve-lopment in children with congenital heart disease. Acta Pediatr. Scand. 1970; 59: 169-76.
• Prieto L.R., Hordof A.J., Secic M., Rosenbaum M.S., Gersony W.M. Progressive tri- cuspid valve disease in patients with congenitally corrected transposition of the great arteries. сirculation. 1998; 98: 997-1005.
• Puga F.J., Leoni F.E., Julsrud P.R. et al. сomplete repair of pulmonary atresia, ven tricular septal defect and severe peripheral arborization abnormalities of the central pulmonary arteries. J. Thorac. сardiovasc. Surg. 1989; 98: 1018-29.
• Raisky O., вergoend E., Agnoletti G. et al. Late coronary artery lesions after neonatal arterial switch operation: results of surgical coronary revascularization. Eur. J. сardiothorac. Surg. 2007; 31: 894-8.
• Massin M.M., Nitsch G.B., Dabritz S., Seghaye M.C., Messmer в.J., von вernuth G. Growth of pulmonary artery after arterial switch operation for simple transposition of the great arteries. Eur. J. Pediatr. 1998; 157: 95-100.
• Бокерия Л.А., Шаталов В. Детская кардиохирургия // М., 2016.
• Huhta J. The natural history of congenitally corrected transposition of the great arteries. World J. Pediatr. сongen. Heart Surg. 2011; 2: 59-63.
• Бураковский В.И., Бокерия Л.А. Сердечно-сосудистая хирургия // М., 1996.
• Зиньковский М.Ф. Врожденные пороки сердца. Киев, Книга-Плюс, 2010.
• Подзолков В.П., Алекян Б.Г., Кокшенев И.В., Чебан В.Н. Повторные операции после коррекции врожденных пороков сердца. М. НЦССХ им. А.Н. Бакулева РАМН; 2013.
• Mavroudis с. Pediatric cardiac surgery. Mosby; 2012.
• Stark J., deLeval M., Tsang V.T. Surgery for congenital heart defects. John Wiley, Sons, Ltd; 2006.
• Подзолков В.П., Хассан Али, Ваулина Т.Н. Атриовентрикулярная дискордантность: выбор хирургической тактики. Грудная и сердечно-сосудистая хирургия.1999; 6: 30-6.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Лобачева Г.В., Ведерникова Л.В. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых у новорожденных и детей. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2014.
• Рыбка М.М., Хинчагов Д.Я. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых при ишемической болезни сердца, патологии клапанного аппарата, нарушениях ритма, гипертрофической кардиомиопатии, аневризмах восходящего отдела аорты у пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2015.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Никулкина Е.С. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения рентгенэндоваскулярных и диагностических процедур, выполняемых у кардиохирургических пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2018.
|
|
Приложения
Приложение А1.
Состав рабочей группы.• академик РАН Л.А. Бокерия - Ассоциация сердечно-сосудистых хирургов России.
• м.н. С.С. Волков - Ассоциация сердечно-сосудистых хирургов России.
• проф. С.В. Горбачевский - Ассоциация сердечно-сосудистых хирургов России.
• проф. М.М. Зеленикин - Ассоциация сердечно-сосудистых хирургов России.
• проф. А.И. Ким - Ассоциация сердечно-сосудистых хирургов России.
• проф. И.В. Кокшенев - Ассоциация сердечно-сосудистых хирургов России.
• академик РАН В.П. Подзолков - Ассоциация сердечно-сосудистых хирургов России.
• д.м.н. Б.Н. Сабиров - Ассоциация сердечно-сосудистых хирургов России.
• проф. М.Р. Туманян - Ассоциация сердечно-сосудистых хирургов России.
• проф. В. Шаталов - Ассоциация сердечно-сосудистых хирургов России.
• д.м.н. А.А. Шмальц - Ассоциация сердечно-сосудистых хирургов России.
• м.н. И.А. Юрлов - Ассоциация сердечно-сосудистых хирургов России.
Все члены Рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций:
• педиатры;
• кардиологи;
• детские кардиологи.
• сердечно-сосудистые хирурги.
Таблица 1. Уровни убедительности рекомендаций.
| Класс I | Состояния, для которых существуют доказательства и/или общепринятое мнение, что данная процедура или лечение полезны и эффективны. |
| Класс II | Состояния, для которых существуют противоречивые данные и/или расхождение мнений о полезности/эффективности процедуры или лечения. Показания определяются конкретной ситуацией, состоянием данного пациента. Результат вмешательства не ясен и/или есть расхождения во мнениях относительно полезности и эффективности. |
| Класс IIa | Больше доказательств и/или мнений в пользу целесообразности/эффективности. |
| Класс IIb | Целесообразность/эффективность менее убедительны (то есть не так хорошо подтверждены доказательствами, мнениями). |
| Класс III | Противопоказание. Вмешательство не полезно, а в некоторых случаях может быть и вредным. |
Таблица 1 - Уровни достоверности доказательности.
| Уровень доказательности А | Наличие многочисленных рандомизированных клинических исследований, систематический обзор или мета-анализ(ы). |
| Уровень доказательности В | Наличие ограниченного числа рандомизированных исследований или нескольких небольших качественных контролируемых клинических исследований. |
| Уровень доказательности С | Рекомендации, основанные на мнении экспертов (в разных странах показания, основанные на экспертных мнениях, могут значительно различаться). |
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года или при появлении новой информации о тактике ведения пациентов с данным заболеванием. Решение об обновлении принимает МЗ РФ на основе предложений, представленных медицинскими некоммерческими профессиональными организациями. Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
Приложение А3.
Связанные документы.Нет.
Приложение В.
Информация для пациентов.Корригированная транспозиция магистральных сосудов. Сложный врожденный порок сердца характеризующийся инверсией желудочков и магистральных артерий. Может быть представлен в изолированной форме, либо в сочетании с другими ВПС. У большинства пациентов с КТМС (около 80%) существуют сопутствующие внутрисердечные дефекты, которые в значительной мере изменяют гемодинамику и вызывают те или иные клинические проявления. Наиболее часто встречаются аномалии трехстворчатого клапана, сопровождающиеся значительной его недостаточностью - до 90% случаев порока. Второе место занимает ДМЖП (80%), в 76% случаев он сочетается с обструкцией путей оттока ЛЖ в ЛА. Клапанный стеноз ЛА наиболее часто сочетается с гипоплазией фиброзного кольца. Возможны и другие аномалии: ДМПП, ОАП, атрезия трехстворчатого или легочного клапанов, отхождение аорты и ЛА от артериального ПЖ.
Полная атриовентрикулярная блокада может выявляться сразу после рождения и развиваться с частотой приблизительно 2% в год. Нормальная АВ-проводимость выявляется только у 38% пациентов. Другими нарушениями ритма и проводимости являются синдром слабости синусного узла, фибрилляция предсердий, атриовентрикулярная риентри-тахикардия вследствие наличия дополнительных путей проведения вокруг кольца трехстворчатого клапана.
• После выписки из специализированного центра рекомендуется строго соблюдать предписания, указанные в выписных документах (выписной эпикриз).
• Наблюдение у кардиолога по месту жительства рекомендуется не реже 1 раза в 6 мес, строго соблюдая его предписания и назначения.
• Рекомендуется наблюдение кардиолога в специализированном центре - не реже 1 раза в 12 мес.
• При любых инвазивных манипуляциях (стоматологические, косметологические, прочие процедуры, предполагающие или несущие риск нарушения целостности кожных покровов и слизистых) рекомендуется обязательно проводить антибактериальное прикрытие для профилактики возникновения инфекционного эндокардита.
• Случаи предполагаемых инвазивных манипуляций рекомендуется обязательно согласовывать с кардиологом, ведущим наблюдение за пациентом по месту жительства.
• Изменение доз и схем тех или иных лекарственных препаратов, а также назначение дополнительных или альтернативных лекарственных препаратов осуществляет только лечащий врач.
• При возникновении побочных эффектов от приема лекарственных препаратов рекомендуется в максимально быстрые сроки обсудить это с лечащим врачом.
• Рекомендуется избегать чрезмерных физических нагрузок.
• При возникновении или резком прогрессировании следующих симптомов в максимально короткие сроки рекомендуется внеочередная консультация кардиолога: утомляемость, одышка, цианоз, отеки, увеличение объема живота, аритмии, потери сознания, неврологический дефицит (потеря зрения, слуха, речи, онемение конечности, парезы и параличи, в тч кратковременные), острые респираторные заболевания, лихорадка неясного генеза.
Приложение Г.
Нет.|
|
Год актуализации информации
2018.