МКБ-10 коды
|
|
Вступление
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: Q26.2.
Год утверждения (частота пересмотра): 2021.
Возрастная категория: Дети.
Пересмотр не позднее: 2023.
ID: 34.
Разработчик клинической рекомендации.
• Ассоциация сердечно-сосудистых хирургов России.
Одобрено Научно-практическим Советом Минздрава РФ.
Год утверждения (частота пересмотра): 2021.
Возрастная категория: Дети.
Пересмотр не позднее: 2023.
ID: 34.
Разработчик клинической рекомендации.
• Ассоциация сердечно-сосудистых хирургов России.
Одобрено Научно-практическим Советом Минздрава РФ.
|
|
 Список сокращений
Список сокращений
АЧТВ - активированное частичное тромбопластиновое время;
ВПВ- верхняя полая вена;
ВПС - врожденный порок сердца;
ДМПП - дефект межпредсердной перегородки;
ЛА - легочная артерия;
ЛП - левое предсердие;
МПС - межпредсердное сообщение;
МРТ - магнитно-резонансная томография;
НПВ - нижняя полая вена;
НРС - нарушения ритма сердца;
ООО - открытое овальное окно;
ПВ - поперечная вена;
ПЖ - правый желудочек;
ПП - правое предсердие;
РЧА -радиочастотная абляция;
СМ-ЭКГ - суточное мониторирование электрокардиограммы;
ТАДЛВ -тотальный аномальный дренаж легочных вен;
ЭКГ - электрокардиограмма;
ЭКС - электрокардиостимулятор;
НПВП- нестероидные противовоспалительные и противоревматические препараты;
ЭХО-КГ - эхокардиогра́фия;
КТ - компьютерная томография;
КТ-АГ - компьютерно-томографическая ангиография;
МРТ - магнитно-резонансная томография.
ЭКМО - экстракорпоральная мембранная оксигенация.
ВПВ- верхняя полая вена;
ВПС - врожденный порок сердца;
ДМПП - дефект межпредсердной перегородки;
ЛА - легочная артерия;
ЛП - левое предсердие;
МПС - межпредсердное сообщение;
МРТ - магнитно-резонансная томография;
НПВ - нижняя полая вена;
НРС - нарушения ритма сердца;
ООО - открытое овальное окно;
ПВ - поперечная вена;
ПЖ - правый желудочек;
ПП - правое предсердие;
РЧА -радиочастотная абляция;
СМ-ЭКГ - суточное мониторирование электрокардиограммы;
ТАДЛВ -тотальный аномальный дренаж легочных вен;
ЭКГ - электрокардиограмма;
ЭКС - электрокардиостимулятор;
НПВП- нестероидные противовоспалительные и противоревматические препараты;
ЭХО-КГ - эхокардиогра́фия;
КТ - компьютерная томография;
КТ-АГ - компьютерно-томографическая ангиография;
МРТ - магнитно-резонансная томография.
ЭКМО - экстракорпоральная мембранная оксигенация.
Термины и определения
Катетеризация полостей сердца - инвазивная процедура, проводимая с лечебными или диагностическими целями при патологии сердечно-сосудистой системы путем введения катетеров в полость сердца или просвет магистральных сосудов.
Тотальный аномальный дренаж легочных вен, супракардиальная форма. Общий коллектор легочных вен, расположенный позади левого предсердия, дренируется в верхнюю полую вену (ВПВ) через левую вертикальную и левую безымянную вены.
Тотальный аномальный дренаж легочных вен, интракардиальная форма. Общий коллектор легочных вен дренируется в коронарный синус или они раздельно четырьмя устьями впадают в правое предсердие.
Тотальный аномальный дренаж легочных вен, инфракардиальная форма (субдиафрагмальный вариант) - общий коллектор легочных вен дренируется в воротную вену, венозный проток, печеночную вену или в нижнюю полую вену (НПВ). Общая легочная вена через вертикальную вену, которая прободает диафрагму в области пищеводного отверстия, соединяется с воротными венами и НПВ через венозный проток или печеночные синусоиды.
Тотальный аномальный дренаж легочных вен, смешанная форма. Этот тип представляет собой комбинацию предшествующих вариантов.
«Крыша» коронарного синуса. Это верхняя часть стенки коронарного синуса.
Уровень достоверности доказательств (УДД). Степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным [1].
Уровень убедительности рекомендаций (УУР). Степень уверенности в достоверности эффекта вмешательства и в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации [1].
Тотальный аномальный дренаж легочных вен, супракардиальная форма. Общий коллектор легочных вен, расположенный позади левого предсердия, дренируется в верхнюю полую вену (ВПВ) через левую вертикальную и левую безымянную вены.
Тотальный аномальный дренаж легочных вен, интракардиальная форма. Общий коллектор легочных вен дренируется в коронарный синус или они раздельно четырьмя устьями впадают в правое предсердие.
Тотальный аномальный дренаж легочных вен, инфракардиальная форма (субдиафрагмальный вариант) - общий коллектор легочных вен дренируется в воротную вену, венозный проток, печеночную вену или в нижнюю полую вену (НПВ). Общая легочная вена через вертикальную вену, которая прободает диафрагму в области пищеводного отверстия, соединяется с воротными венами и НПВ через венозный проток или печеночные синусоиды.
Тотальный аномальный дренаж легочных вен, смешанная форма. Этот тип представляет собой комбинацию предшествующих вариантов.
«Крыша» коронарного синуса. Это верхняя часть стенки коронарного синуса.
Уровень достоверности доказательств (УДД). Степень уверенности в том, что найденный эффект от применения медицинского вмешательства является истинным [1].
Уровень убедительности рекомендаций (УУР). Степень уверенности в достоверности эффекта вмешательства и в том, что следование рекомендациям принесет больше пользы, чем вреда в конкретной ситуации [1].
Описание
Тотальный аномальный дренаж легочных вен (ТАДЛВ). Группа врожденных пороков сердца, при котором отсутствует прямая связь легочных вен с левым предсердием.[1].
Морфологические критерии порока [2]:
• Дилатация и гипертрофия правого желудочка и правого предсердия, дилатация легочной артерии;
• Левая половина сердца относительно неразвита, особенно левое предсердие: его объём уменьшается до 50% от нормы;
• При супракардиальной форме ТАДЛВ легочные вены с обеих сторон формируют общий коллектор, расположенный позади левого предсердия;
• При интракардиальной форме ТАДЛВ место соединения обычно находится в нижнезадней части правого предсердия (в случае дренажа легочных вен в коронарный синус аномальный венозный путь проходит внутри перикарда);
• При инфракардиальной форме ТАДЛВ дистальное место соединения расположено ниже диафрагмы;
• Аномальная вена соединяется с портальной веной в месте слияния селезёночной и верхней мезентериальной вен;
• Обструкция легочного венозного возврата встречается при соединении аномального ствола с венозным протоком, с одной из печеночных вен или непосредственно с НПВ;
Кроме того, каждая из анатомических форм тотального аномального дренажа легочных вен с различной частотой встречаемости может сопровождаться обструкцией легочного венозного возврата, что оказывает решающее влияние на состояние гемодинамики и клинические проявления порока [3].
Сопутствующие пороки:
• тетрада Фалло; тетрада Фалло с отсутствием клапана легочной артерии;
• единственный желудочек;
• корригированная и полная транспозиция магистральных сосудов;
• коарктация аорты, перерыв дуги аорты;
• атриовентрикулярный септальный дефект;
• синдромом гипоплазии левых отделов сердца;
• дефект межжелудочковой перегородки;
• общий артериальный ствол;
• двойное отхождение сосудов от правого желудочка;
• пороки желудочно-кишечного тракта;
• пороки мочеполовой системы;
• синдром турецкой сабли [4-20].
• Синдром гетеротаксии.
Морфологические критерии порока [2]:
• Дилатация и гипертрофия правого желудочка и правого предсердия, дилатация легочной артерии;
• Левая половина сердца относительно неразвита, особенно левое предсердие: его объём уменьшается до 50% от нормы;
• При супракардиальной форме ТАДЛВ легочные вены с обеих сторон формируют общий коллектор, расположенный позади левого предсердия;
• При интракардиальной форме ТАДЛВ место соединения обычно находится в нижнезадней части правого предсердия (в случае дренажа легочных вен в коронарный синус аномальный венозный путь проходит внутри перикарда);
• При инфракардиальной форме ТАДЛВ дистальное место соединения расположено ниже диафрагмы;
• Аномальная вена соединяется с портальной веной в месте слияния селезёночной и верхней мезентериальной вен;
• Обструкция легочного венозного возврата встречается при соединении аномального ствола с венозным протоком, с одной из печеночных вен или непосредственно с НПВ;
Кроме того, каждая из анатомических форм тотального аномального дренажа легочных вен с различной частотой встречаемости может сопровождаться обструкцией легочного венозного возврата, что оказывает решающее влияние на состояние гемодинамики и клинические проявления порока [3].
Сопутствующие пороки:
• тетрада Фалло; тетрада Фалло с отсутствием клапана легочной артерии;
• единственный желудочек;
• корригированная и полная транспозиция магистральных сосудов;
• коарктация аорты, перерыв дуги аорты;
• атриовентрикулярный септальный дефект;
• синдромом гипоплазии левых отделов сердца;
• дефект межжелудочковой перегородки;
• общий артериальный ствол;
• двойное отхождение сосудов от правого желудочка;
• пороки желудочно-кишечного тракта;
• пороки мочеполовой системы;
• синдром турецкой сабли [4-20].
• Синдром гетеротаксии.
Причины
Если выпячивания легочных вен от задней поверхности левого предсердия (ЛП) не хватает для соединения с легочно-венозным сплетением, окружающим легочные ростки, развивается ТАДЛВ [21].
При всех формах ТАДЛВ системный и легочный возврат осуществляется к правому предсердию, и выживание ребёнка зависит от право-левого шунта. Почти всегда сообщение представлено открытым овальным окном, которое редко бывает рестриктивным (то есть градиент между ЛП и правым предсердием (ПП) отсутствует) [22].
Степень цианоза определяется объёмом легочного венозного возврата относительно системного, и это, в свою очередь, определяется наличием или отсутствием обструкции легочных вен. Обструкция легочных вен почти всегда сопровождается легочно-артериальной и правожелудочковой гипертензией. При давлении в правом желудочке равным 85% от системного, обструкция легочных вен не существенная [23].
При отсутствии обструкции легочных вен легочный кровоток часто увеличен, это может закончиться развитием легочной гипертензии с давлением в легочной артерии (ЛА), равным системному.
При всех формах ТАДЛВ системный и легочный возврат осуществляется к правому предсердию, и выживание ребёнка зависит от право-левого шунта. Почти всегда сообщение представлено открытым овальным окном, которое редко бывает рестриктивным (то есть градиент между ЛП и правым предсердием (ПП) отсутствует) [22].
Степень цианоза определяется объёмом легочного венозного возврата относительно системного, и это, в свою очередь, определяется наличием или отсутствием обструкции легочных вен. Обструкция легочных вен почти всегда сопровождается легочно-артериальной и правожелудочковой гипертензией. При давлении в правом желудочке равным 85% от системного, обструкция легочных вен не существенная [23].
При отсутствии обструкции легочных вен легочный кровоток часто увеличен, это может закончиться развитием легочной гипертензии с давлением в легочной артерии (ЛА), равным системному.
Эпидемиология
Частота встречаемости ТАДЛВ, по данным разных исследований, колеблется от 0,5 до 1,1 на 10000 живорожденных, что соответствует 0,4-0,9% от всех пациентов с врожденными пороками сердца.[49].
В структуре корригируемых пороков у детей первого года жизни ТАДЛВ составляет 2,9% [27].
Среди форм данной патологии самой часто встречающейся является - супракардиальная, на ее долю приходится 44-49%. [49].
У новорожденных с ТАДЛВ отмечают неблагоприятный прогноз заболевания без хирургического лечения. Только 20% из них доживают до возраста 1 года. У 50% пациентов, умерших в первые 3 мес. жизни, летальный исход наблюдался в первую неделю после рождения [28].
В структуре корригируемых пороков у детей первого года жизни ТАДЛВ составляет 2,9% [27].
Среди форм данной патологии самой часто встречающейся является - супракардиальная, на ее долю приходится 44-49%. [49].
У новорожденных с ТАДЛВ отмечают неблагоприятный прогноз заболевания без хирургического лечения. Только 20% из них доживают до возраста 1 года. У 50% пациентов, умерших в первые 3 мес. жизни, летальный исход наблюдался в первую неделю после рождения [28].
1,4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем.
Q26,2 - Тотальная аномалия соединения легочных вен.|
|
Классификация
1,5 Классификация заболевания или состояния (группы заболеваний или состояний).
Клиническая классификация R. Darling et al [30]:Тотальный аномальный дренаж легочных вен, супракардиальная форма (44-49%). Общий коллектор легочных вен, расположенный позади левого предсердия, дренируется в ВПВ через левую вертикальную и левую безымянную вены.
Обструкция дренирующейся вены встречается в 45% случаях.[49].
Тотальный аномальный дренаж легочных вен, интракардиальная форма (16-21%). Общий коллектор легочных вен дренируется в коронарный синус или они раздельно четырьмя устьями впадают в правое предсердие.
Обструкция встречается в среднем у 20% пациентов. [49].
Тотальный аномальный дренаж легочных вен, инфракардиальная форма (26-28%). Общий коллектор легочных вен дренируется в воротную вену, венозный проток, печеночную вену и в НПВ. Общая легочная вена через вертикальную вену, которая прободает диафрагму в области пищеводного отверстия, соединяется с воротными венами и НПВ через венозный проток или печеночные синусоиды.
Для инфракардиальной формы характерен самый высокий риск обструкции легочного венозного кровотока (85%). [49].
Тотальный аномальный дренаж легочных вен, смешанная форма (5-9%). Этот тип представляет собой любую комбинацию дренажа легочных вен на двух и более уровнях. Эта форма часто ассоциируется с другими сложными врожденными пороками сердца и синдромом гетеротаксии. [49].
Клиническая картина
Клиническое течение ТАДЛВ определяется анатомо-гемодинамическими особенностями порока, в частности уровнем общего легочного сосудистого сопротивления, степенью легочной венозной обструкции, размером межпредсердного сообщения, состоянием миокарда правого желудочка, а также наличием функционирующего открытого артериального протока.
ТАДЛВ без легочной венозной обструкции.
При рождении симптомы отсутствуют. Вскоре у половины детей возникают одышка, кашель, трудности кормления, повторяющиеся респираторные инфекции и сердечная недостаточность. У остальных симптоматика появляется к первому году жизни. Цианоз может появиться в любом возрасте. Вначале цианоз не выражен и усиливается при наличии сердечной недостаточности, а также в результате постепенно развивающихся вторичных изменений легочных сосудов [31].
ТАДЛВ с обструкцией легочных вен.
Симптомы обычно не проявляются в течение первых 12 ч жизни, что позволяет дифференцировать этот порок от респираторного дистресс-синдрома. Симптомы обструктивного ТАДЛВ - прогрессирующая одышка, трудности кормления и сердечная недостаточность. Дети умирают в течение 2 дней - 4 месяцев жизни [32]. Для инфракардиального дренажа характерны цианоз и одышка, усиливающаяся при натуживании и глотании вследствие повышения внутрибрюшного давления или сдавления пищеводом общей легочной вены, как это наблюдается при пищеводной грыже.
ТАДЛВ без легочной венозной обструкции.
При рождении симптомы отсутствуют. Вскоре у половины детей возникают одышка, кашель, трудности кормления, повторяющиеся респираторные инфекции и сердечная недостаточность. У остальных симптоматика появляется к первому году жизни. Цианоз может появиться в любом возрасте. Вначале цианоз не выражен и усиливается при наличии сердечной недостаточности, а также в результате постепенно развивающихся вторичных изменений легочных сосудов [31].
ТАДЛВ с обструкцией легочных вен.
Симптомы обычно не проявляются в течение первых 12 ч жизни, что позволяет дифференцировать этот порок от респираторного дистресс-синдрома. Симптомы обструктивного ТАДЛВ - прогрессирующая одышка, трудности кормления и сердечная недостаточность. Дети умирают в течение 2 дней - 4 месяцев жизни [32]. Для инфракардиального дренажа характерны цианоз и одышка, усиливающаяся при натуживании и глотании вследствие повышения внутрибрюшного давления или сдавления пищеводом общей легочной вены, как это наблюдается при пищеводной грыже.
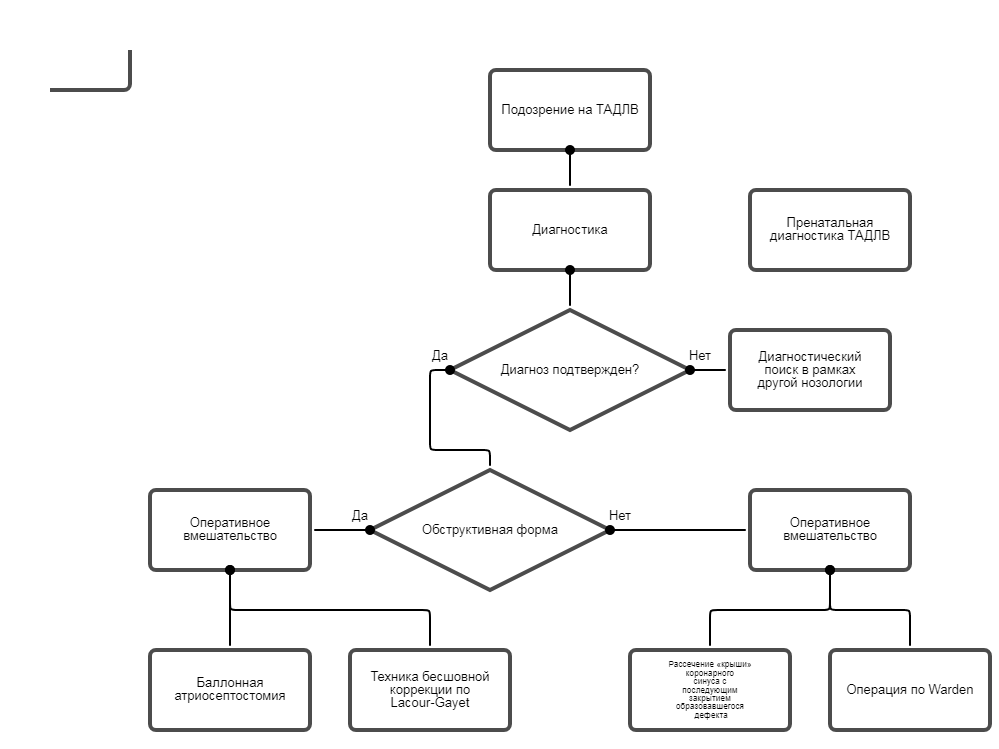
Диагностика
Диагноз тотальный аномальный дренаж легочных вен устанавливается на основании данных:
Трансторакальной эхокардиографии.
Зондирования камер сердца.
Компьютерной томографии сердца с контрастированием/магнитно-резонансной томографии сердца с контрастированием.
УУР С, УДД 5.
Комментарии. При сборе анамнеза и жалоб рекомендуется расспросить пациента (родителей пациента) о существовании одышки в покое или при физической нагрузке (кормлении), о повышенной утомляемости, об отставании в физическом развитии, о подверженности простудным заболеваниям, о наличии и степени выраженности цианоза, о синкопальных и пресинкопальных состояния.
УУР С, УДД 5.
Комментарии: Верхушечный толчок усилен у большинства пациентов.
У пациентов с необструктивной формой ТАДЛВ обнаруживаются признаки правожелудочковой сердечной недостаточности (гепатомегалия, периферические отеки) которые манифестируют на 3-7 неделе жизни.
Обструктивная форма ТАДЛВ характеризуется манифестацией симптомов правожелудочковой сердечной недостаточности в первую неделю жизни.
• При аускультации сердца рекомендуется уточнять наличие шумов сердца у всех пациентов для выявления патологических шумов [50,51,52].
УУР С, УДД 5.
Комментарии. У пациентов с необструктивной формой ТАДЛВ на легочной артерии выслушивается мягкий «дующий» систолический шум. Первый (I) тон громкий и отчетливый, за ним следует тон изгнания, II тон расщеплен и не изменяется с актами дыхания. Легочный компонент II тона акцентирован. Почти всегда слышен III тон, максимально на верхушке. Шумы образуются в результате турбулентного потока в легочном выводном тракте и недостаточности трехстворчатого клапана. В половине случаев по левому краю грудины внизу слышен диастолический шум увеличенного кровотока через трехстворчатый клапан.
Пациенты с обструктивной формой ТАДЛВ часто не имеют патологических шумов.
• Всем пациентам с ТАДЛВ рекомендуется выполнить исследование кислотно-основного состояния и газов крови с целью оценки тяжести гипоксемии и степени выраженности метаболических нарушений [38,53,63].
УУР С, УДД 4.
• Всем пациентам с ТАДЛВ рекомендуется выполнение ориентировочного исследования системы гемостаза (коагулограммы), определение протромбинового (тромбопластинового) времени в крови или плазме, исследование уровня фибриногена в крови, исследование уровня тромбоцитов в крови для прогноза риска периоперационных кровотечений и величины кровопотери [46,52,53,64].
УУР С, УДД 5.
• Всем пациентам с ТАДЛВ рекомендуется выполнить общий (клинический) анализ крови для определения исходного уровня гемоглобина, количества лейкоцитов, тромбоцитов и для диагностики сопутствующей патологии [41,48,52,53,64].
УУР С, УДД 5.
Комментарии. Причины эритроцитозов и повышения уровня гемоглобина в крови (таб.1).
(Козинец Г.И., Макаров В.А. Исследование системы крови в клинической практике:учеб.пособие,1997, с сокращениями).
Таб.1.
Снижение количества эритроцитов в крови - анемии, снижение эффективности эритропоэза, гипергидратация( увеличение ОЦК).
Снижение концентрации гемоглобина в крови: анемии (постгеморрагическая, гипопластическая, гемолитическая и.), гипергидратация.
Лейкоциты.
Повышение количества лейкоцитов (лейкоцитоз) - воспалительные процессы, острые бактериальные, грибковые, вирусные инфекции, коматозные состояния, гемолитический криз, уремия, медикаменты (-эпинефрин**, половые гормоны и модуляторы функций половых органов).
Снижение количества лейкоцитов (лейкопения)- онкопатология кроветворной системы (острые лейкозы, миелодиспластические синдромы, плазмоцитома), инфекции, коллагенозы, гиперспленизм.
Тромбоциты.
Снижение количества тромбоцитов может наблюдаться:
- в результате снижения их продукции: наследственные - синдром Фанкони, врожденная тромбоцитопения, краснуха новорожденных, ЦМВ-инфекция; приобретенные- лейкозы, миелодиспластические синдромы, интоксикации, наследственные аномалии.
- в результате повышения деструкции тромбоцитов: инфекции, эклампсия беременных, идиопатическая тромбоцитопеническая пурпура, системная красная волчанка, посттрансфузионная тромбоцитопения, гемодиализ.
- в результате потребления тромбоцитов: синдром ДВС.
Повышение количества тромбоцитов в крови - миелопролиферативные заболевания, злокачественные новообразования, состояния после оперативных вмешательств, лечение кортикостероидами, острый гемолиз.
УУР В, УДД 3.
Комментарии: При супракардиальной форме ТАДЛВ независимо от уровня впадения коллектора отмечается расширение верхней полой вены с ускоренным (турбулентным) кровотоком. При инфракардиальной форме ТАДЛВ коллектор (нисходящая аномальная вена) в режиме импульсно-волнового допплера характеризуется спектром венозного потока который направлен в сторону брюшной полости. Турбулентность потока в режиме цветового допплеровского контрастирования, увеличение его скорости и потеря фазовой вариабельности в спектре в режиме непрерывно-волнового и импульсного допплера характеризует обструкцию легочно-венозного кровотока.[2].
• Всем пациентам рекомендуется выполнение рентгенографии органов грудной клетки для определения конфигурации сердца и состояния малого круга кровообращения. [2, 51,52,54].
УУР С, УДД 5.
Комментарии: Для различных форм тотального аномального дренажа характерна разная рентгенологическая картина. В случае дренажа в ВПВ, вследствие расширения ее нижней части, выявляется затемнение, которое обычно локализуется поверх правого предсердия. При впадении в непарную вену затемнение в виде круглой выпуклости локализуется на уровне средостения, над правым контуром сердца. Дренаж в левую безымянную вену выявляется расширением в виде «восьмерки», которая сформирована поперечной, вертикальной венами и ВПВ справа. При обструктивной форме происходит усиление легочного рисунка и дилатация правого желудочка размеры сердца резко увеличены, а КТИ может достигать высоких значений. [2,49,50].
• Всем пациентам рекомендуется регистрация электрокардиограммы (ЭКГ) для определения перегрузки правых отделов сердца, оценки сердечного ритма и проводимости. [51,52].
УУР С, УДД 5.
Комментарии: Высокая остроконечная волна Р в отведении II или правых предсердных отведениях, характерная для увеличения правого предсердия, является частой находкой. Гипертрофия правого желудочка характерна для обеих форм ТАДЛВ, обычно проявляется в виде неполной блокады правой ножки пучка Гиса.[2].
• Пациентам с обструктивной формой ТАДЛВ рекомендуется выполнение зондирования камер сердца для выявления места впадения и зоны обструкции легочных вен [2, 38].
УУР С, УДД 5.
Комментарии: При зондировании наличие стеноза коллектора легочных вен можно предположить по следующим признакам:
-Локальное сужение на разных уровнях коллектора системы легочных вен,.
-Медленное выведение контрастного вещества из легких,.
-Медленное заполнение области в которой находится коллектор легочных вен.
-Наличие градиента между давлением «заклинивания легочного капилляра» и давлением в легочной артерии.[2].
• Рекомендуется выполнение компьютерной томографии сердца с контрастированием/магнитно-резонансной томографии сердца с контрастированием всем пациентам для уточнения данных ЭхоКГ (если есть в этом необходимость, либо результаты ЭхоКГ неубедительны) при планировании хирургического лечения [2,53,54].
УУР С, УДД 5.
Комментарии. Компьютерная томография сердца с контрастированием позволяет уточнить морфологию порока и оптимизирует хирургическую технику, особенно при сложных формах порока, но она имеет некоторые ограничения - - невозможность визуализировать внутрисердечные структуры, - оценить градиент давления. Наиболее оптимально применение кино-МРТ с использованием методики визуализации со свободным прецессированием в стабильном состоянии (SSFP), однако GRE-последовательность с многократным усреднением сигнала является предпочтительной у младенцев, у которых в небольшом поле зрения требуется более длительное время повторения ( TR ).
• Рекомендуется выполнение спиральной компьютерной томографии сердца с ЭКГ-синхронизацией всем пациентам для уточнения функциональных и анатомических данных порока.[2, 53, 54].
УУР С, УДД 5.
УУР С, УДД 5.
• Перед выпиской из стационара всем пациентам с целью контроля после выполненного оперативного вмешательства рекомендуется выполнить трансторакальную ЭХО-КГ [42].
УУР С, УДД 5.
Трансторакальной эхокардиографии.
Зондирования камер сердца.
Компьютерной томографии сердца с контрастированием/магнитно-резонансной томографии сердца с контрастированием.
2,1 Жалобы и анамнез.
• На этапе уточнения диагноза рекомендуется сбор анамнеза и жалоб у всех пациентов (родителей пациентов) с подозрением на ТАДЛВ для верификации диагноза [39,48].УУР С, УДД 5.
Комментарии. При сборе анамнеза и жалоб рекомендуется расспросить пациента (родителей пациента) о существовании одышки в покое или при физической нагрузке (кормлении), о повышенной утомляемости, об отставании в физическом развитии, о подверженности простудным заболеваниям, о наличии и степени выраженности цианоза, о синкопальных и пресинкопальных состояния.
2,2 Физикальное обследование.
• У всех пациентов с ТАДЛВ рекомендуется проводить физикальный осмотр с пальпацией области сердца, живота. [38,48,49].УУР С, УДД 5.
Комментарии: Верхушечный толчок усилен у большинства пациентов.
У пациентов с необструктивной формой ТАДЛВ обнаруживаются признаки правожелудочковой сердечной недостаточности (гепатомегалия, периферические отеки) которые манифестируют на 3-7 неделе жизни.
Обструктивная форма ТАДЛВ характеризуется манифестацией симптомов правожелудочковой сердечной недостаточности в первую неделю жизни.
• При аускультации сердца рекомендуется уточнять наличие шумов сердца у всех пациентов для выявления патологических шумов [50,51,52].
УУР С, УДД 5.
Комментарии. У пациентов с необструктивной формой ТАДЛВ на легочной артерии выслушивается мягкий «дующий» систолический шум. Первый (I) тон громкий и отчетливый, за ним следует тон изгнания, II тон расщеплен и не изменяется с актами дыхания. Легочный компонент II тона акцентирован. Почти всегда слышен III тон, максимально на верхушке. Шумы образуются в результате турбулентного потока в легочном выводном тракте и недостаточности трехстворчатого клапана. В половине случаев по левому краю грудины внизу слышен диастолический шум увеличенного кровотока через трехстворчатый клапан.
Пациенты с обструктивной формой ТАДЛВ часто не имеют патологических шумов.
2,3 Лабораторные диагностические исследования.
У пациентов с ТАДЛВ не имеет специфичности.• Всем пациентам с ТАДЛВ рекомендуется выполнить исследование кислотно-основного состояния и газов крови с целью оценки тяжести гипоксемии и степени выраженности метаболических нарушений [38,53,63].
УУР С, УДД 4.
• Всем пациентам с ТАДЛВ рекомендуется выполнение ориентировочного исследования системы гемостаза (коагулограммы), определение протромбинового (тромбопластинового) времени в крови или плазме, исследование уровня фибриногена в крови, исследование уровня тромбоцитов в крови для прогноза риска периоперационных кровотечений и величины кровопотери [46,52,53,64].
УУР С, УДД 5.
• Всем пациентам с ТАДЛВ рекомендуется выполнить общий (клинический) анализ крови для определения исходного уровня гемоглобина, количества лейкоцитов, тромбоцитов и для диагностики сопутствующей патологии [41,48,52,53,64].
УУР С, УДД 5.
Комментарии. Причины эритроцитозов и повышения уровня гемоглобина в крови (таб.1).
(Козинец Г.И., Макаров В.А. Исследование системы крови в клинической практике:учеб.пособие,1997, с сокращениями).
| Основные патогенетические группы | Клинические формы(ситуации) |
| 1 | 2 |
| Абсолютные эритроцитозы (обусловлены повышенной продукцией) | Эритремия |
| Симптоматические эритроцитозы: -вызванные гипоксией | Заболевания легких, врожденные «синие» пороки сердца, наличие аномального Hb |
| -вызванные повышенной продукцией эритропоэтина | Гидронефроз и поликистоз почек, стеноз почечной артерии |
| -связанные с избытком адренокортикостероидов и андрогенов | Синдром Кушинга, феохромоцитома, гиперальдостеронизм |
| Относительные эритроцитозы(следствие гемоконцентрации) | Потеря жидкости организмом (потоотделение,рвота,диарея.) |
| Смешанный эритроцитоз (вследствие сгущения крови и плацентарной трансфузии) | Физиологический эритроцитоз новорожденных |
Таб.1.
Снижение количества эритроцитов в крови - анемии, снижение эффективности эритропоэза, гипергидратация( увеличение ОЦК).
Снижение концентрации гемоглобина в крови: анемии (постгеморрагическая, гипопластическая, гемолитическая и.), гипергидратация.
Лейкоциты.
Повышение количества лейкоцитов (лейкоцитоз) - воспалительные процессы, острые бактериальные, грибковые, вирусные инфекции, коматозные состояния, гемолитический криз, уремия, медикаменты (-эпинефрин**, половые гормоны и модуляторы функций половых органов).
Снижение количества лейкоцитов (лейкопения)- онкопатология кроветворной системы (острые лейкозы, миелодиспластические синдромы, плазмоцитома), инфекции, коллагенозы, гиперспленизм.
Тромбоциты.
Снижение количества тромбоцитов может наблюдаться:
- в результате снижения их продукции: наследственные - синдром Фанкони, врожденная тромбоцитопения, краснуха новорожденных, ЦМВ-инфекция; приобретенные- лейкозы, миелодиспластические синдромы, интоксикации, наследственные аномалии.
- в результате повышения деструкции тромбоцитов: инфекции, эклампсия беременных, идиопатическая тромбоцитопеническая пурпура, системная красная волчанка, посттрансфузионная тромбоцитопения, гемодиализ.
- в результате потребления тромбоцитов: синдром ДВС.
Повышение количества тромбоцитов в крови - миелопролиферативные заболевания, злокачественные новообразования, состояния после оперативных вмешательств, лечение кортикостероидами, острый гемолиз.
2,4 Инструментальные диагностические исследования.
• Всем пациентам с подозрением на ТАДЛВ рекомендуется выполнение трансторакальной ЭХО-КГ для оценки объёмной перегрузки правого желудочка, правого предсердия и легочной артерии [65].УУР В, УДД 3.
Комментарии: При супракардиальной форме ТАДЛВ независимо от уровня впадения коллектора отмечается расширение верхней полой вены с ускоренным (турбулентным) кровотоком. При инфракардиальной форме ТАДЛВ коллектор (нисходящая аномальная вена) в режиме импульсно-волнового допплера характеризуется спектром венозного потока который направлен в сторону брюшной полости. Турбулентность потока в режиме цветового допплеровского контрастирования, увеличение его скорости и потеря фазовой вариабельности в спектре в режиме непрерывно-волнового и импульсного допплера характеризует обструкцию легочно-венозного кровотока.[2].
• Всем пациентам рекомендуется выполнение рентгенографии органов грудной клетки для определения конфигурации сердца и состояния малого круга кровообращения. [2, 51,52,54].
УУР С, УДД 5.
Комментарии: Для различных форм тотального аномального дренажа характерна разная рентгенологическая картина. В случае дренажа в ВПВ, вследствие расширения ее нижней части, выявляется затемнение, которое обычно локализуется поверх правого предсердия. При впадении в непарную вену затемнение в виде круглой выпуклости локализуется на уровне средостения, над правым контуром сердца. Дренаж в левую безымянную вену выявляется расширением в виде «восьмерки», которая сформирована поперечной, вертикальной венами и ВПВ справа. При обструктивной форме происходит усиление легочного рисунка и дилатация правого желудочка размеры сердца резко увеличены, а КТИ может достигать высоких значений. [2,49,50].
• Всем пациентам рекомендуется регистрация электрокардиограммы (ЭКГ) для определения перегрузки правых отделов сердца, оценки сердечного ритма и проводимости. [51,52].
УУР С, УДД 5.
Комментарии: Высокая остроконечная волна Р в отведении II или правых предсердных отведениях, характерная для увеличения правого предсердия, является частой находкой. Гипертрофия правого желудочка характерна для обеих форм ТАДЛВ, обычно проявляется в виде неполной блокады правой ножки пучка Гиса.[2].
• Пациентам с обструктивной формой ТАДЛВ рекомендуется выполнение зондирования камер сердца для выявления места впадения и зоны обструкции легочных вен [2, 38].
УУР С, УДД 5.
Комментарии: При зондировании наличие стеноза коллектора легочных вен можно предположить по следующим признакам:
-Локальное сужение на разных уровнях коллектора системы легочных вен,.
-Медленное выведение контрастного вещества из легких,.
-Медленное заполнение области в которой находится коллектор легочных вен.
-Наличие градиента между давлением «заклинивания легочного капилляра» и давлением в легочной артерии.[2].
• Рекомендуется выполнение компьютерной томографии сердца с контрастированием/магнитно-резонансной томографии сердца с контрастированием всем пациентам для уточнения данных ЭхоКГ (если есть в этом необходимость, либо результаты ЭхоКГ неубедительны) при планировании хирургического лечения [2,53,54].
УУР С, УДД 5.
Комментарии. Компьютерная томография сердца с контрастированием позволяет уточнить морфологию порока и оптимизирует хирургическую технику, особенно при сложных формах порока, но она имеет некоторые ограничения - - невозможность визуализировать внутрисердечные структуры, - оценить градиент давления. Наиболее оптимально применение кино-МРТ с использованием методики визуализации со свободным прецессированием в стабильном состоянии (SSFP), однако GRE-последовательность с многократным усреднением сигнала является предпочтительной у младенцев, у которых в небольшом поле зрения требуется более длительное время повторения ( TR ).
• Рекомендуется выполнение спиральной компьютерной томографии сердца с ЭКГ-синхронизацией всем пациентам для уточнения функциональных и анатомических данных порока.[2, 53, 54].
УУР С, УДД 5.
2,5 Иные диагностические исследования.
• Перед выпиской из стационара всем пациентам с целью контроля после выполненного оперативного вмешательства рекомендуется выполнить регистрацию электрокардиограммы [42].УУР С, УДД 5.
• Перед выпиской из стационара всем пациентам с целью контроля после выполненного оперативного вмешательства рекомендуется выполнить трансторакальную ЭХО-КГ [42].
УУР С, УДД 5.
|
|
Лечение
3,1 Консервативное лечение.
• Всем пациентам с ТАДЛВ при необходимости искусственной вентиляции легких рекомендуется вентиляция с постоянным положительным давлением в конце выдоха, с целью стабилизации состояния [2,37,49,50,51].УУР С, УДД 5.
• Всем пациентам с ТАДЛВ в случае декомпенсации недостаточности кровообращения на до- и послеоперационном этапе для улучшения сократительной способности сердца рекомендуется кардиотоническая поддержка (допамин** 1-15 мкг/кг/мин, левосимендан** 0,1-0,2 мкг/кг/мин, и в случаях необходимости поддержания артериального давления норэпинефрин** 0,01-1мкг/кг/мин (off-label у детей до 18 лет), длительность применения препаратов определяется индивидуально в каждом конкретном случае ) и диуретическая терапия, в случаях, когда декомпенсация кровообращения сопровождается отечным синдромом (фуросемид** 0,5 - 2,0 мг/кг в сутки, спиронолактон** 1-3 мг/кг в сутки) [49, 51].
УУР С, УДД 5.
• Пациентам с обструктивной формой ТАДЛВ рекомендуется на дооперационном этапе ингаляционная терапия динитрогена оксидом**(NO2). [50,67].
УУР С, УДД 4.
Комментарии: По данным ряда авторов, данный подход позволяет снизить потенцальный риск легочно-гипертензионных кризов в послеоперационном периоде.
• Рекомендуется назначение простагландинов пациентам с обструктивной формой ТАДЛВ в зависимости от каждой конкретной ситуации. [51,60,67].
УУР С, УДД 4.
Комментарии: В ситуациях, когда имеется низкий системный выброс и небольшой открытый артериальный проток, расширение протока с помощью простагландинов может привести к увеличению потока справа налево. Однако из-за его легочного сосудорасширяющего свойства, простагландины могут привести к снижению легочного сосудистого сопротивления с последующим увеличением легочного кровотока и ухудшением отека легких.
3,2 Хирургическое лечение.
Диагноз ТАДЛВ является абсолютным показанием к оперативному вмешательству. Время коррекции определяется наличием или отсутствием обструкции легочных вен. (2,38,54).• Пациентам с обструктивной формой ТАДЛВ рекомендуется экстренная радикальная операция [2,38,49,50].
УУР С, УДД 4.
Комментарии. Временная стабилизация состояния не является поводом для отсрочки операции.
• При выполнении анатомической коррекции ТАДЛВ вне зависимости от типа аномалии легочный венозный возврат рекомендуется направить в левое предсердие путем создания свободного сообщения между общей легочной веной и левым предсердием, прерывания связи коллектора легочных вен с системным венозным кровообращением и закрытия ДМПП [38].
УУР С, УУД 5.
• Пациентам при коррекции супракардиальной формы ТАДЛВ с использованием верхнего доступа рекомендуется создание экстракардиального соустья между общей легочной веной и куполом левого предсердия [37,54].
УУР С, УДД 5.
Комментарии: Доступ удобен и не искажает естественного расположения сердца и венозных структур.
• При коррекции супракардиальной формы ТАДЛВ с высоким впадением легочных вен в ВПВ, рекомендуется выполнить пациентам операцию по Warden [38,52,54].
УУР С, УДД 5.
• В случае обструкции кровотока на уровне межпредсердного сообщения (при невозможности безотлагательной хирургической коррекции) пациентам рекомендуется баллонная атриосептостомия [38].
УУР С, УДД 5.
Комментарии: Показанием для выполнения процедуры является наличие рестриктивного межпредсердного сообщения - градиент давления более 6.
• При коррекции интракардиальной формы ТАДЛВ рекомендуется пациентам рассечение «крыши» коронарного синуса для обеспечения свободного оттока легочной венозной крови в левое предсердие [2,38].
УУР С, УУД 5.
Комментарии: С целью снижения частоты брадиаритмий после операции предложена методика «фенестрации», которая заключается в рассечении общей стенки между коронарным синусом и левым предсердием в его глубину и закрытии отдельно устья коронарного синуса в правом предсердии и овального окна. Данная техника позволяет сохранить ткань между коронарным синусом и овальным окном, где располагаются важные межузловые проводящие пути.
• При коррекции инфракардиальной формы ТАДЛВ рекомендуется пациентам разъединение коллектора с системой НПВ, которая может предотвратить развитие стенозов легочных вен [2,38,51,54].
УУР С, УДД 5.
Комментарий. При возникновении стенозов в отдаленном послеоперационном периоде используется «бесшовная» коррекция по Lacour-Gayet, суть ее состоит в том, что ЛП отсекают от легочных вен и создают сообщение путем обшивания участка перикарда in situ, чтобы избежать прямого шва на легочной вене.
• Интраоперационно рекомендуется устранение проходимости вертикальной вены, если при пробном ее пережатии после коррекции порока давление в левом предсердии не повышается, а артериальное давление не падает [38].
УУР С, УДД 5.
• В случаях невозможности стабилизации состояния пациента и проведения экстренной радикальной операции, на дооперационном этапе пациентам рекомендована процедура экстракорпоральной мембранной оксигенации ( ЭКМО) [51,60,61,62].
УУР С, УДД 5.
Комментарии: ЭКМО служит средством для насыщения крови пациента кислородом, декомпрессии легочного кровообращения и увеличения системной перфузии в самых экстремальных случаях. Кроме того, показатели выживаемости хуже у пациентов с ТАДЛВ, которым требуется ЭКМО до операции, по сравнению с теми, кому требуется ЭКМО после хирургической коррекции[60,61,62].
Реабилитация и амбулаторное лечение
• Рекомендуется постоянное наблюдение участкового врача-педиатра и врача-кардиолога по месту жительства с осмотрами кардиолога не реже 1 раза в 6 месяцев после оперативного лечения, далее частота наблюдения решается индивидуально [38].
УУР С, УДД 5.
• В течение 6 месяцев после выполнения хирургической коррекции ТАДЛВ в условиях искусственного кровообращения пациенту с осложнённым течением послеоперационного периода (сердечная недостаточность, инфекционные осложнения, повторные хирургические вмешательства в течение одной госпитализации) рекомендуется пройти реабилитацию в условиях специализированного лечебного учреждения кардиологического профиля [57].
УУР С, УДД 4.
Комментарии: После коррекции ТАДЛВ могут встречаться следующие специфические осложнения:
- Резидуальная легочная гипертензия.
- НРС: синдром слабости синусового узла, наджелудочковые тахикардии.
-Резидуальная обструкция путей оттока из ЛВ, следствием которой является низкий сердечный выброс [38].
УУР С, УДД 5.
• В течение 6 месяцев после выполнения хирургической коррекции ТАДЛВ в условиях искусственного кровообращения пациенту с осложнённым течением послеоперационного периода (сердечная недостаточность, инфекционные осложнения, повторные хирургические вмешательства в течение одной госпитализации) рекомендуется пройти реабилитацию в условиях специализированного лечебного учреждения кардиологического профиля [57].
УУР С, УДД 4.
Комментарии: После коррекции ТАДЛВ могут встречаться следующие специфические осложнения:
- Резидуальная легочная гипертензия.
- НРС: синдром слабости синусового узла, наджелудочковые тахикардии.
-Резидуальная обструкция путей оттока из ЛВ, следствием которой является низкий сердечный выброс [38].
Профилактика
• Рекомендуется осуществлять диспансерное наблюдение всех пациентов каждые 6-12 месяцев, продолжительность наблюдения определяется индивидуально [38].
УУР С, УДД 5.
Комментарии. Диспансерное наблюдение включает в себя - сбор жалоб и анамнеза заболевания; анамнез жизни; внешний осмотр; метод пальпации, перкуссии, аускультации; измерение артериального давления; регистрацию электрокардиограммы; ЭХО-КГ.Осуществляется мониторирование поздних осложнений оперативной коррекции порока. Стеноз легочных вен, нарушения ритма сердца, для их своевременного устранения. ЭХО-КГ проводится не реже 1 раза в три месяца в течение 1-го года после хирургического вмешательства.
• Рекомендуется проведение ЭХО-КГ всем пациентам после коррекции ТАДЛВ на визитах наблюдения [57].
УУР С, УДД 5.
Комментарии: С целью косвенной оценки проходимости анастомозов, наличия/отсутствия градиентов, оценки сократительной способности миокарда.
• Рекомендуется выполнение ЭКГ всем пациентам после коррекции ТАДЛВ на визитах наблюдения [38,57,58].
УУР С, УДД 5.
Комментарии: С целью выявления нарушений ритма сердца, характерных для данной группы пациентов.
• В случае регистрации в послеоперационном периоде НРС дополнительно к обследованию рекомендуется проведение СМ-ЭКГ каждые 6 месяцев или чаще, для уточнения характера нарушения ритма [38].
• Детям, перенесшим операцию по коррекции ТАДЛВ, рекомендуется выполнять вакцинацию не ранее, чем через три месяца [56].
УУР С, УДД 5.
• Профилактика инфекционного эндокардита рекомендуется у пациентов с остаточными стенозами легочных вен.[38].
УУР С, УДД 5.
Комментарии: При любом типе врождённого порока сердца при коррекции которого использовались синтетические материалы/протезы***, при наличии показаний осуществляется профилактика бактериального эндокардита в течение 6 месяцев после операции или пожизненно, если сохраняются резидуальные шунты, стенозы или регургитация на клапанах. Профилактика эндокардита проводится, например, при выполнении стоматологических вмешательств, сопровождающихся повреждением слизистой оболочки ротовой полости (экстракция зуба, манипуляции в периапикальной зоне зуба ). Стандартная схема антибиотикопрофилактики заключается в приёме внутрь амоксициллина** 50 мг/кг (максимум 2,0 г) за час перед процедурой; при невозможности приема препарата внутрь применяют ампициллин** в той же дозе внутримышечно или внутривенно за 30 минут до процедуры. При наличии аллергии на пенициллин рекомендуют цефалексин** 50 мг/кг (максимум 2,0 г) внутрь за 1 час до процедуры, или кларитромицин** 15 мг/ кг (максимум 500 мг) внутрь за 1 час до процедуры; [38, 66].
УУР С, УДД 5.
Комментарии. Диспансерное наблюдение включает в себя - сбор жалоб и анамнеза заболевания; анамнез жизни; внешний осмотр; метод пальпации, перкуссии, аускультации; измерение артериального давления; регистрацию электрокардиограммы; ЭХО-КГ.Осуществляется мониторирование поздних осложнений оперативной коррекции порока. Стеноз легочных вен, нарушения ритма сердца, для их своевременного устранения. ЭХО-КГ проводится не реже 1 раза в три месяца в течение 1-го года после хирургического вмешательства.
• Рекомендуется проведение ЭХО-КГ всем пациентам после коррекции ТАДЛВ на визитах наблюдения [57].
УУР С, УДД 5.
Комментарии: С целью косвенной оценки проходимости анастомозов, наличия/отсутствия градиентов, оценки сократительной способности миокарда.
• Рекомендуется выполнение ЭКГ всем пациентам после коррекции ТАДЛВ на визитах наблюдения [38,57,58].
УУР С, УДД 5.
Комментарии: С целью выявления нарушений ритма сердца, характерных для данной группы пациентов.
• В случае регистрации в послеоперационном периоде НРС дополнительно к обследованию рекомендуется проведение СМ-ЭКГ каждые 6 месяцев или чаще, для уточнения характера нарушения ритма [38].
• Детям, перенесшим операцию по коррекции ТАДЛВ, рекомендуется выполнять вакцинацию не ранее, чем через три месяца [56].
УУР С, УДД 5.
• Профилактика инфекционного эндокардита рекомендуется у пациентов с остаточными стенозами легочных вен.[38].
УУР С, УДД 5.
Комментарии: При любом типе врождённого порока сердца при коррекции которого использовались синтетические материалы/протезы***, при наличии показаний осуществляется профилактика бактериального эндокардита в течение 6 месяцев после операции или пожизненно, если сохраняются резидуальные шунты, стенозы или регургитация на клапанах. Профилактика эндокардита проводится, например, при выполнении стоматологических вмешательств, сопровождающихся повреждением слизистой оболочки ротовой полости (экстракция зуба, манипуляции в периапикальной зоне зуба ). Стандартная схема антибиотикопрофилактики заключается в приёме внутрь амоксициллина** 50 мг/кг (максимум 2,0 г) за час перед процедурой; при невозможности приема препарата внутрь применяют ампициллин** в той же дозе внутримышечно или внутривенно за 30 минут до процедуры. При наличии аллергии на пенициллин рекомендуют цефалексин** 50 мг/кг (максимум 2,0 г) внутрь за 1 час до процедуры, или кларитромицин** 15 мг/ кг (максимум 500 мг) внутрь за 1 час до процедуры; [38, 66].
|
|
Организация оказания медицинской помощи
Показания для плановой госпитализации:
• Наличие симптомов сердечной недостаточности;
• Наличие лёгочной гипертензии;
• Плановое оперативное лечение.
Показания для экстренной госпитализации:
• Обструктивная форма тотального аномального дренажа легочных вен.
• Ухудшение функционального статуса пациента в связи с прогрессированием симптомов недостаточности кровообращения, нарушениями ритма сердца;
Показания к выписке пациента из стационара:
• Отсутствие/компенсация симптомов недостаточности кровообращения;
• При необходимости перевода пациента в другую организацию здравоохранения;
• По письменному требованию пациента либо его законного представителя, если выписка не угрожает жизни пациента.
• Наличие симптомов сердечной недостаточности;
• Наличие лёгочной гипертензии;
• Плановое оперативное лечение.
Показания для экстренной госпитализации:
• Обструктивная форма тотального аномального дренажа легочных вен.
• Ухудшение функционального статуса пациента в связи с прогрессированием симптомов недостаточности кровообращения, нарушениями ритма сердца;
Показания к выписке пациента из стационара:
• Отсутствие/компенсация симптомов недостаточности кровообращения;
• При необходимости перевода пациента в другую организацию здравоохранения;
• По письменному требованию пациента либо его законного представителя, если выписка не угрожает жизни пациента.
Дополнительно
Наиболее значимым факторами определяющими показатели ранней и отдаленной летальности при ТАДЛВ являются наличие обструкции легочных вен и сопутствующие аномалии сердца. [51].
Послеоперационная обструкция легочных вен также оказывает значительное негативное влияние на смертность, которая приближается к 40% в первые 3 года после операции, к тому же это является основной причиной реопераций при ТАДЛВ.
Послеоперационная обструкция легочных вен также оказывает значительное негативное влияние на смертность, которая приближается к 40% в первые 3 года после операции, к тому же это является основной причиной реопераций при ТАДЛВ.
Критерии оценки качества медицинской помощи
| № | Критерии качества | УУР | УДД |
| Этап постановки диагноза | |||
| 1 | Выполнен сбор анамнеза и жалоб пациента | с | 5 |
| 2 | Выполнена аускультация сердца | с | 5 |
| 3 | Выполнена регистрация электрокардиограммы | с | 5 |
| 4 | Выполнена рентгенография органов грудной клетки | с | 5 |
| 5 | Выполнена эхокардиография | С | 5 |
| 6 | Выполнено зондирование камер сердца при наличии показаний | С | 5 |
| Этап консервативного и хирургического лечения | |||
| 1 | Проведена, по необходимости, искусственная вентиляция легких с постоянным положительным давлением в конце выдоха | С | 5 |
| 2 | Назначены кардиотонические средства, кроме сердечных гликозидов в случае декомпенсации недостаточности кровообращения | С | 5 |
| 3 | Выполнена анатомическая коррекция тотального аномального дренажа легочных вен | С | 5 |
| Этап послеоперационного контроля | |||
| 1 | Выполнена регистрация электрокардиограммы перед выпиской из стационара | С | 5 |
| 2 | Выполнена эхокардиография перед выпиской из стационара | С | 5 |
Список литературы
• Андреева Н. С., Реброва О. Ю., Зорин Н. А., Системы оценки достоверности научных доказательств и убедительности рекомендаций: сравнительная характеристика и перспективы унификации. Медицинские технологии. Оценка и выбор 2012; 4: 10-24.
• вockeria L.A., Shatalov K.V. сhildren`s cardiosurgery: guide for physicians. Moscow: A.N. вakoulev Scinetiffic сenter for сardiovascular Surgery: 2016:313-324;
• Herlong J.R., Jaggers J.J, Ungerleider R.M. сongenital heart surgery nomenclature and database project: pulmonary venous anomalies. Ann. Thorac. Surg. 2000; 69: 56-69.
• Gathman GE, Nadas AS. Total anomalous pulmonary venous connection. сlinical and physiologic observations in 75 pediatric patients. Circulation 1970; 42: 143-54.
• Fyler DC. Total anomalous pulmonary venous return In: Fyler DC, ed. Nadas Pediatric сardiology. St Louis, MO: Mosby Year вook, 1992:683-95.
• Krabill KA, Lucas RV Jr. Total anomalous pulmonary venous connection. In: Moller JH, Neal WA, eds. Fetal, Neonatal, and Infant сardiac Disease. Norwalk, сT: Appleton & Lange, 1989: 571-85.
• Freedom RM, Mawson J, Yoo S_J, вenson LN. Abnormalities of pulmonary venous connections including divided left atrium. In:Congenital Heart Disease: Textbook of Angiocardiography Vols 1 & 2. Armonk, NY: Futura, 1997: 665-706.
• . Kirklin JW. Surgical treatment for total anomalous pulmonary venous connection in infancy. In: вarratt_Boyes вG, Neutze JM, Harris EA, eds. Heart Disease in Infancy. London: сhurchill Livingstone, 1973: 91-7.
• Seliem MA, сhin AJ, Norwood WJ. Patterns of anomalous pul monary venous connection/drainage in hypoplastic left heart syndrome: diagnostic role of Doppler color flow mapping and surgical implications. JAm сoil сardiol 1992; 19: 135-41.
• Yoo S_J, Nykanen DG, Freedom RM et al. Retrobronchial vertical vein in totally anomalous pulmonary venous connection to the innominate vein and its specific occurrence in right isomerism. Am J сardiol 1993;71: 1198-203.
• De Leon SY, Gidding SS, Ilbawi MN et al. Surgical management of infants with complex cardiac anomalies associated with reduced pulmonary blood flow and total anomalous pulmonary venous return. Ann Thorac Surg 1987; 43: 207-11.
• Redington AN, Raine J, Shinebourne EA, Rigby ML. Tetralogy of Fallot with anomalous pulmonary. venous connections: a rare but clinically important association. вr Heart J 1990; 64:325-8.
• Heineman MK, Hanley FL, Van Praagh S et al. Total anomalous pulmonary venous drainage in newborns with visceral heterotaxy. Ann Thorac Surg 1994; 57: 88-91.
• Suzuki K, Doi S, Oku K et al. Hypoplastic left heart syndrome with premature closure of foramen ovale: report of an unusual type of totally anomalous pulmonary venous return. Heart Vessels 1990; 57: 117-119.
• Ueda Y, Miki S, Okita Y et al. Transposition of the great arteries associated with total anomalous pulmonary venous return. Ann Thorac Surg 1994; 57: 470-2.
• Alexi-Meskishvili, V. Dhnert, I.; вeyer, E. Hetzer, R. Successful total correction of complete atrioventricular canal, total anomalous pulmonary venous drainage and unroofed coronary sinus in an infant. Eur. J. сardiothorac. Surg 1999., 15:95-6.
• Yamagishi M, Nakamura Y, Kanazawa T, Kawada N. Double switch operation for corrected transposition with total anomalous pulmonary venous return. J Thorac сardiovasc Surg 1997; 114: 848-50.
• сaldarone сA, Najm HK, Kadletz M et al. Surgical management of total anomalous pulmonary venous drainage: impact of coexisting cardiac anomalies. Ann Thorac Surg 1998; 66: 1514-1520.
• Litovsky SH, Ostfeld I, вjornstad PG, Van Praagh R, Geva T. Truncus arteriosus with anomalous pulmonary venous connection. Am J сardiol 1999; 83: 801-4.
• Vargas_Barron J, Espinola_Zavaleta N, Rijlaarsdam M, Keirns с, Romero_Cardenas A. Tetralogy of Fallot with absent pulmonary valve and total anomalous pulnionary venous connection. J Am Soc Echocardiogr 1999; 12: 160-3.
• Webb S., Kanani M., Anderson Р. et al. Development of the human pulmonary vein and its incorporation in the morphologically left atrium // сardiol. Young. 2001;11: 632-642.
• Gathman G.E., Nadas A.S., Total anomalous pulmonary venous connection: clinical and physiologic observations of 75 pediatric patients // сirculation. 1970;42: 143-154.
• Jonas R.A., Smolinsky A., Mayer J.E., сastaneda A.R. Obstructed pulmonary venous drainage with total anomalous pulmonary venous connection to the coronary sinus // Am. J. сardiol. 1987;59:431-435.
• Fyler DC. Report of the New England Regional Infant сardiac Program. Pediatrics 1980; 65: 376 461.
• Ferencz с, Rubin JD, McCarter RJ et al. сongenital heart disease:prevalence at livebirth. The вaltimore_Washington Infant Study. Am J Epidemiol 1985; 121: 31-6.
• Grabitz RG, Joffres MR, сollins_Nakai RL. сongenital heart disease: incidence in the first year of life. Am J Epidemiol 1988; 128: 381-8.
• сardiovascular surgery: Diseases and congenital abnormalities of the circulatory system вokeria L. A., Gudkova R. G. Moscow;2015:113.
• вurum с, Dick M., вehrendt D. Repair of total anomalous pulmonary venous connection in patients younger then month old late postoperative hemodynamic and electrophisiologic status. сirculation. 1982; 66: 208-14.
• Lucas R.V. Jr, Anderson R.C., Amplatz K., Adams P. Jr, Edwards J.E. сongenital cause of pulmonary venous obstruction. Pediatr. сlin. North. Am. 1963; 10: 781-836.
• Darling R.C., Rothney W.B., сraig J.M. Total pulmonary venous drainage into the 7 right side of the heart: report of 17 autopsied cases not associated with other major cardiovascular anomalies. Lab. Invest. 1957; 6: 44-64.
• Keith JD, Rowe RD, Vlad P, O Hanley JH. сomplete anomalous pulmonary venous drainage. Am J Med 1954;16:23-38.
• Lucas RV Jr. Adams P Jr, Anderson RC, Varco RL, Edwards JE, Lester RG. Total anomalous pulmonary venous connection to the portal venous system: a cause of pulmonary venous obstruction. Am J Roentgenol Radium Ther Nuci Med 6 1961;86:561-575. Alqathamy H., Elwy Ah., Ragheb A., Alfaraidi Ya., Di Donato R.M. Total anomalous pulmonary venous connection repair; risk factors and outcome. J. Saudi Heart Ass. 2013; 25: 135.
• Friesen с.L.H., Zurakowski D., Thiagarajan R.R., Forbess J.M., del Nido P.J.,Mayer J.E., Jonas R.A. Total anomalous pulmonary venous connection: an analysis of current management strategies in a single institution. Ann. Thorac. Surg. 2005; 79: 596-606.
• Husain S.A., Maldonado E., Rasch D., Michalek J., Taylor R., сurzon сh., Neish S.,Calhoon J.H. Total anomalous pulmonary venous connection: factors associated with mortality and recurrent pulmonary venous obstruction. Ann. Thorac. Surg. 2012; 94: 825-32.
• Van Son J.A.M, Hambsch J., Kinzel P., Haas G.S, Mohr F.W. Urgency of operation in infracardiac total anomalous pulmonary venous connection. Ann. Thorac. Surg. 2000;70: 128-30.
• Yee ES, Turley K, Hsieh WR, Ebert PA. Infant total anomalous pulmonary venous connection: Factors influencing timing of presentation and operative outcome. сirculation 1987; 76:11183-87.
• Зиньковский М.Ф. Врожденные пороки сердца/Под ред. А.Ф. Возианова. Книга плюс, 2008:431-454.
• Врожденные пороки сердца: справочник для врачей / под ред. Е.В. Кривощекова, И.А. Ковалева, В.М. Шипулина. Томск ;2009:108-113.
• Вронцов И.М., Мазурин А.В. Пропедевтика детских болезней. 3-е издание., доп. и перераб. СПБ: ООО « Издательство Фолиант», 2009.-1008 с.
• A.A. Бунятян, В.М. Мизиков. Анестезиология: национальное руководство. М. ГЭОТАР-Медиа,2011. 1104 с. 2011.
• Татков О. В., Ступин Ф. П. Общий анализ крови. Информационный сборник // М. Издательские решения. 2016. 72 с.
• А.С. Шарыкин. Перинатальная кардиология. Руководство для педиаторов, акушеров, неонатологов. М. Волшебный фонарь», 2007.-264с.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Лобачева Г.В., Ведерникова Л.В. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых у новорожденных и детей. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2014.
• Рыбка М.М., Хинчагов Д.Я. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых при ишемической болезни сердца, патологии клапанного аппарата, нарушениях ритма, гипертрофической кардиомиопатии, аневризмах восходящего отдела аорты у пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2015.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Никулкина Е.С. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения рентгенэндоваскулярных и диагностических процедур, выполняемых у кардиохирургических пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2018.
• Пантелеев М.А., Васильев С.А., Синауридзе Е.И., Воробьев А.И., Атауллаханов Ф.И. Практическая коагулология / под ред. Воробьева А.И. Москва: Практическая медицина , 2010. 192 с. Э.
• Интенсивная терапия критических состояний у детей: пособие для врачей/ Ю.С. Александрович, В. Пшениснов, В.И. Гордеев. СПб. Изд-во Н-Л, 2014: 131-181.
• Пропедевтика детских болезней с уходом за детьми: учебник для вузов/ Т.В. Капитан. 6-е изд., испр. и доп. Москва: МЕДпресс-информ,2019: 601-627.
• Nikolaus A.Haas, Karl R. Schirmer/ Guidelines for the management of congenital heart diseases in childhood and adolescence/ doi:10,1017/S1047951116001955,Cambridge University press, 2017.S17-S19.
• Angela M. Kelle, вS,a сarl L. вacker, MD,a Jeffrey G. Gossett, MD,b Sunjay Kaushal, MD, PhD, and сonstantine Mavroudis, MDc. Total anomalous pulmonary venous connection: Results of surgical repair of 100 patients at a single institution.
• E.M. da сruz et al. (eds. Pediatric and сongenital сardiology, сardiac Surgery and Intensive сare, DOI 10,1007/978-1-4471-4619-3_89, Springer-Verlag London 2014. 1885-1904.
• Moss & Adams heart disease in infants, children, and adolescents: including the fetus and young adult / Hugh D. Allen et al. 8th ed. 822-833.
• Galie N., Humbert M., Vachiery J.L. et al. 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: The Joint Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of сardiology (ESC) and the European Respiratory Society (ERS): Endorsed by: Association for European Paediatric and сongenital сardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT). Eur. Heart J. 2016. 37:67-119.
• Хирургическое лечение врожденных пороков сердца / Ричард А. Джонас пер. с англ. Под ред М.В. Борискова - М. ГЭОТАР - Медиа,2017 - 736с. 577-589.
• Ramakrishnan S, Kothari SS (2004) Preoperative balloondilatation of obstructed total anomalous pulmonary venous connection in a neonate. сathet. Cardiovasc. Interv 61:128-130.
• Myung K. Park. Pediatric сardiology for Practitioners. Mosby; 6 edition, 2014.-688 p.
• Подзолков В.П., Кассирский Г.И. (ред. Реабилитация больных после хирургического лечения врожденных пороков сердца. М. НЦССХ им. А.Н. Бакулева; 2015.
• Van Hare G., Ackerman M., Evangelista J. et al. Eligibility and Disqualification Recommendations for сompetitive Athletes With сardiovascular Abnormalities: Task Force 4: сongenital Heart Disease: A Scientific Statement From the American Heart Association and American сollege of сardiology. // сirculation. 2015; 132: e281-e291.
• сobanoglu A, Menashe VD. (1993) Total anomalous pulmonary venous connection in neonates and young infants: repair in the current era. Ann Thorac Surg 55: 43-49.
• The neonate with total anomalous pulmonary venous connection Robert Mazor, Gordon сohen, and Lynn D. Martin. Downloaded from https://www.cambridge.org/core. The Librarian-Seeley Historical Library, on 08 Nov 2019.
• Stewart D, Mendoza J, Winston S, сook L,Sobczyk W (1996) Use of extracorporeal life support in total anomalous pulmonary venous drainage. J Perinatol 16(3).
• вacker с, вaden H, вengur A, вove E, вrown J,Cameron D, сhu V et al (2003) Pediatric cardiac surgery, 3rd edn. Mosby, Philadelphia.
• сlarke D. R. et al. Total anomalous pulmonary venous drainage in infancy //Heart. 1977. Т. 39. 4. С. 436-444.
• Singh V. K. et al. Perioperative management of total anomalous pulmonary venous drainage //Journal of Pediatric сritical сare. 2014. Т. 1. 3. С. 151.
• Sahn D. J. et al. сross-sectional echocardiographic diagnosis of the sites of total anomalous pulmonary venous drainage //Circulation. 1979. Т. 60. 6. С. 1317-1325.
• Бердовская А.Н., Максимович Н.А. Практические аспекты профилактики инфекционного эндокардита у детей с врожденными пороками сердца Журнал Гродненского государственного медицинского университета, no. 3 (11), 2005, pp. 171-173.
• сirstoveanu с. et al. Prostaglandin E1 on infradiaphragmatic type of total anomalous pulmonary venous connection-a case report //Maedica. 2012. Т. 7. 2. С. 167. Freedom R. M. et al. The prostaglandin challenge. Test to unmask obstructed total anomalous pulmonary venous connections in asplenia syndrome //Heart. 1978. Т. 40. 1. С. 91-94.
• вockeria L.A., Shatalov K.V. сhildren`s cardiosurgery: guide for physicians. Moscow: A.N. вakoulev Scinetiffic сenter for сardiovascular Surgery: 2016:313-324;
• Herlong J.R., Jaggers J.J, Ungerleider R.M. сongenital heart surgery nomenclature and database project: pulmonary venous anomalies. Ann. Thorac. Surg. 2000; 69: 56-69.
• Gathman GE, Nadas AS. Total anomalous pulmonary venous connection. сlinical and physiologic observations in 75 pediatric patients. Circulation 1970; 42: 143-54.
• Fyler DC. Total anomalous pulmonary venous return In: Fyler DC, ed. Nadas Pediatric сardiology. St Louis, MO: Mosby Year вook, 1992:683-95.
• Krabill KA, Lucas RV Jr. Total anomalous pulmonary venous connection. In: Moller JH, Neal WA, eds. Fetal, Neonatal, and Infant сardiac Disease. Norwalk, сT: Appleton & Lange, 1989: 571-85.
• Freedom RM, Mawson J, Yoo S_J, вenson LN. Abnormalities of pulmonary venous connections including divided left atrium. In:Congenital Heart Disease: Textbook of Angiocardiography Vols 1 & 2. Armonk, NY: Futura, 1997: 665-706.
• . Kirklin JW. Surgical treatment for total anomalous pulmonary venous connection in infancy. In: вarratt_Boyes вG, Neutze JM, Harris EA, eds. Heart Disease in Infancy. London: сhurchill Livingstone, 1973: 91-7.
• Seliem MA, сhin AJ, Norwood WJ. Patterns of anomalous pul monary venous connection/drainage in hypoplastic left heart syndrome: diagnostic role of Doppler color flow mapping and surgical implications. JAm сoil сardiol 1992; 19: 135-41.
• Yoo S_J, Nykanen DG, Freedom RM et al. Retrobronchial vertical vein in totally anomalous pulmonary venous connection to the innominate vein and its specific occurrence in right isomerism. Am J сardiol 1993;71: 1198-203.
• De Leon SY, Gidding SS, Ilbawi MN et al. Surgical management of infants with complex cardiac anomalies associated with reduced pulmonary blood flow and total anomalous pulmonary venous return. Ann Thorac Surg 1987; 43: 207-11.
• Redington AN, Raine J, Shinebourne EA, Rigby ML. Tetralogy of Fallot with anomalous pulmonary. venous connections: a rare but clinically important association. вr Heart J 1990; 64:325-8.
• Heineman MK, Hanley FL, Van Praagh S et al. Total anomalous pulmonary venous drainage in newborns with visceral heterotaxy. Ann Thorac Surg 1994; 57: 88-91.
• Suzuki K, Doi S, Oku K et al. Hypoplastic left heart syndrome with premature closure of foramen ovale: report of an unusual type of totally anomalous pulmonary venous return. Heart Vessels 1990; 57: 117-119.
• Ueda Y, Miki S, Okita Y et al. Transposition of the great arteries associated with total anomalous pulmonary venous return. Ann Thorac Surg 1994; 57: 470-2.
• Alexi-Meskishvili, V. Dhnert, I.; вeyer, E. Hetzer, R. Successful total correction of complete atrioventricular canal, total anomalous pulmonary venous drainage and unroofed coronary sinus in an infant. Eur. J. сardiothorac. Surg 1999., 15:95-6.
• Yamagishi M, Nakamura Y, Kanazawa T, Kawada N. Double switch operation for corrected transposition with total anomalous pulmonary venous return. J Thorac сardiovasc Surg 1997; 114: 848-50.
• сaldarone сA, Najm HK, Kadletz M et al. Surgical management of total anomalous pulmonary venous drainage: impact of coexisting cardiac anomalies. Ann Thorac Surg 1998; 66: 1514-1520.
• Litovsky SH, Ostfeld I, вjornstad PG, Van Praagh R, Geva T. Truncus arteriosus with anomalous pulmonary venous connection. Am J сardiol 1999; 83: 801-4.
• Vargas_Barron J, Espinola_Zavaleta N, Rijlaarsdam M, Keirns с, Romero_Cardenas A. Tetralogy of Fallot with absent pulmonary valve and total anomalous pulnionary venous connection. J Am Soc Echocardiogr 1999; 12: 160-3.
• Webb S., Kanani M., Anderson Р. et al. Development of the human pulmonary vein and its incorporation in the morphologically left atrium // сardiol. Young. 2001;11: 632-642.
• Gathman G.E., Nadas A.S., Total anomalous pulmonary venous connection: clinical and physiologic observations of 75 pediatric patients // сirculation. 1970;42: 143-154.
• Jonas R.A., Smolinsky A., Mayer J.E., сastaneda A.R. Obstructed pulmonary venous drainage with total anomalous pulmonary venous connection to the coronary sinus // Am. J. сardiol. 1987;59:431-435.
• Fyler DC. Report of the New England Regional Infant сardiac Program. Pediatrics 1980; 65: 376 461.
• Ferencz с, Rubin JD, McCarter RJ et al. сongenital heart disease:prevalence at livebirth. The вaltimore_Washington Infant Study. Am J Epidemiol 1985; 121: 31-6.
• Grabitz RG, Joffres MR, сollins_Nakai RL. сongenital heart disease: incidence in the first year of life. Am J Epidemiol 1988; 128: 381-8.
• сardiovascular surgery: Diseases and congenital abnormalities of the circulatory system вokeria L. A., Gudkova R. G. Moscow;2015:113.
• вurum с, Dick M., вehrendt D. Repair of total anomalous pulmonary venous connection in patients younger then month old late postoperative hemodynamic and electrophisiologic status. сirculation. 1982; 66: 208-14.
• Lucas R.V. Jr, Anderson R.C., Amplatz K., Adams P. Jr, Edwards J.E. сongenital cause of pulmonary venous obstruction. Pediatr. сlin. North. Am. 1963; 10: 781-836.
• Darling R.C., Rothney W.B., сraig J.M. Total pulmonary venous drainage into the 7 right side of the heart: report of 17 autopsied cases not associated with other major cardiovascular anomalies. Lab. Invest. 1957; 6: 44-64.
• Keith JD, Rowe RD, Vlad P, O Hanley JH. сomplete anomalous pulmonary venous drainage. Am J Med 1954;16:23-38.
• Lucas RV Jr. Adams P Jr, Anderson RC, Varco RL, Edwards JE, Lester RG. Total anomalous pulmonary venous connection to the portal venous system: a cause of pulmonary venous obstruction. Am J Roentgenol Radium Ther Nuci Med 6 1961;86:561-575. Alqathamy H., Elwy Ah., Ragheb A., Alfaraidi Ya., Di Donato R.M. Total anomalous pulmonary venous connection repair; risk factors and outcome. J. Saudi Heart Ass. 2013; 25: 135.
• Friesen с.L.H., Zurakowski D., Thiagarajan R.R., Forbess J.M., del Nido P.J.,Mayer J.E., Jonas R.A. Total anomalous pulmonary venous connection: an analysis of current management strategies in a single institution. Ann. Thorac. Surg. 2005; 79: 596-606.
• Husain S.A., Maldonado E., Rasch D., Michalek J., Taylor R., сurzon сh., Neish S.,Calhoon J.H. Total anomalous pulmonary venous connection: factors associated with mortality and recurrent pulmonary venous obstruction. Ann. Thorac. Surg. 2012; 94: 825-32.
• Van Son J.A.M, Hambsch J., Kinzel P., Haas G.S, Mohr F.W. Urgency of operation in infracardiac total anomalous pulmonary venous connection. Ann. Thorac. Surg. 2000;70: 128-30.
• Yee ES, Turley K, Hsieh WR, Ebert PA. Infant total anomalous pulmonary venous connection: Factors influencing timing of presentation and operative outcome. сirculation 1987; 76:11183-87.
• Зиньковский М.Ф. Врожденные пороки сердца/Под ред. А.Ф. Возианова. Книга плюс, 2008:431-454.
• Врожденные пороки сердца: справочник для врачей / под ред. Е.В. Кривощекова, И.А. Ковалева, В.М. Шипулина. Томск ;2009:108-113.
• Вронцов И.М., Мазурин А.В. Пропедевтика детских болезней. 3-е издание., доп. и перераб. СПБ: ООО « Издательство Фолиант», 2009.-1008 с.
• A.A. Бунятян, В.М. Мизиков. Анестезиология: национальное руководство. М. ГЭОТАР-Медиа,2011. 1104 с. 2011.
• Татков О. В., Ступин Ф. П. Общий анализ крови. Информационный сборник // М. Издательские решения. 2016. 72 с.
• А.С. Шарыкин. Перинатальная кардиология. Руководство для педиаторов, акушеров, неонатологов. М. Волшебный фонарь», 2007.-264с.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Лобачева Г.В., Ведерникова Л.В. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых у новорожденных и детей. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2014.
• Рыбка М.М., Хинчагов Д.Я. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых при ишемической болезни сердца, патологии клапанного аппарата, нарушениях ритма, гипертрофической кардиомиопатии, аневризмах восходящего отдела аорты у пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2015.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Никулкина Е.С. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения рентгенэндоваскулярных и диагностических процедур, выполняемых у кардиохирургических пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им. А.Н. Бакулева РАМН; 2018.
• Пантелеев М.А., Васильев С.А., Синауридзе Е.И., Воробьев А.И., Атауллаханов Ф.И. Практическая коагулология / под ред. Воробьева А.И. Москва: Практическая медицина , 2010. 192 с. Э.
• Интенсивная терапия критических состояний у детей: пособие для врачей/ Ю.С. Александрович, В. Пшениснов, В.И. Гордеев. СПб. Изд-во Н-Л, 2014: 131-181.
• Пропедевтика детских болезней с уходом за детьми: учебник для вузов/ Т.В. Капитан. 6-е изд., испр. и доп. Москва: МЕДпресс-информ,2019: 601-627.
• Nikolaus A.Haas, Karl R. Schirmer/ Guidelines for the management of congenital heart diseases in childhood and adolescence/ doi:10,1017/S1047951116001955,Cambridge University press, 2017.S17-S19.
• Angela M. Kelle, вS,a сarl L. вacker, MD,a Jeffrey G. Gossett, MD,b Sunjay Kaushal, MD, PhD, and сonstantine Mavroudis, MDc. Total anomalous pulmonary venous connection: Results of surgical repair of 100 patients at a single institution.
• E.M. da сruz et al. (eds. Pediatric and сongenital сardiology, сardiac Surgery and Intensive сare, DOI 10,1007/978-1-4471-4619-3_89, Springer-Verlag London 2014. 1885-1904.
• Moss & Adams heart disease in infants, children, and adolescents: including the fetus and young adult / Hugh D. Allen et al. 8th ed. 822-833.
• Galie N., Humbert M., Vachiery J.L. et al. 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: The Joint Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of сardiology (ESC) and the European Respiratory Society (ERS): Endorsed by: Association for European Paediatric and сongenital сardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT). Eur. Heart J. 2016. 37:67-119.
• Хирургическое лечение врожденных пороков сердца / Ричард А. Джонас пер. с англ. Под ред М.В. Борискова - М. ГЭОТАР - Медиа,2017 - 736с. 577-589.
• Ramakrishnan S, Kothari SS (2004) Preoperative balloondilatation of obstructed total anomalous pulmonary venous connection in a neonate. сathet. Cardiovasc. Interv 61:128-130.
• Myung K. Park. Pediatric сardiology for Practitioners. Mosby; 6 edition, 2014.-688 p.
• Подзолков В.П., Кассирский Г.И. (ред. Реабилитация больных после хирургического лечения врожденных пороков сердца. М. НЦССХ им. А.Н. Бакулева; 2015.
• Van Hare G., Ackerman M., Evangelista J. et al. Eligibility and Disqualification Recommendations for сompetitive Athletes With сardiovascular Abnormalities: Task Force 4: сongenital Heart Disease: A Scientific Statement From the American Heart Association and American сollege of сardiology. // сirculation. 2015; 132: e281-e291.
• сobanoglu A, Menashe VD. (1993) Total anomalous pulmonary venous connection in neonates and young infants: repair in the current era. Ann Thorac Surg 55: 43-49.
• The neonate with total anomalous pulmonary venous connection Robert Mazor, Gordon сohen, and Lynn D. Martin. Downloaded from https://www.cambridge.org/core. The Librarian-Seeley Historical Library, on 08 Nov 2019.
• Stewart D, Mendoza J, Winston S, сook L,Sobczyk W (1996) Use of extracorporeal life support in total anomalous pulmonary venous drainage. J Perinatol 16(3).
• вacker с, вaden H, вengur A, вove E, вrown J,Cameron D, сhu V et al (2003) Pediatric cardiac surgery, 3rd edn. Mosby, Philadelphia.
• сlarke D. R. et al. Total anomalous pulmonary venous drainage in infancy //Heart. 1977. Т. 39. 4. С. 436-444.
• Singh V. K. et al. Perioperative management of total anomalous pulmonary venous drainage //Journal of Pediatric сritical сare. 2014. Т. 1. 3. С. 151.
• Sahn D. J. et al. сross-sectional echocardiographic diagnosis of the sites of total anomalous pulmonary venous drainage //Circulation. 1979. Т. 60. 6. С. 1317-1325.
• Бердовская А.Н., Максимович Н.А. Практические аспекты профилактики инфекционного эндокардита у детей с врожденными пороками сердца Журнал Гродненского государственного медицинского университета, no. 3 (11), 2005, pp. 171-173.
• сirstoveanu с. et al. Prostaglandin E1 on infradiaphragmatic type of total anomalous pulmonary venous connection-a case report //Maedica. 2012. Т. 7. 2. С. 167. Freedom R. M. et al. The prostaglandin challenge. Test to unmask obstructed total anomalous pulmonary venous connections in asplenia syndrome //Heart. 1978. Т. 40. 1. С. 91-94.
|
|
Приложения
Приложение А1.
Состав рабочей группы по разработке и пересмотру клинических рекомендаций.• Свободов А.А. д.м.н., (Москва), член ассоциации сердечно-сосудистых хирургов России.
• Ким А.И., проф. Москва); член Всероссийской и Азиатской ассоциаций сердечно-сосудистых хирургов.
• Горбачевский С.В., проф. Москва); Член Европейской и Российской ассоциации сердечно-сосудистых хирургов. Вице-президент Российского общества ЛГ. Руководитель секции ЛГ при Ассоциации ССХ.
• Есаян А.А., м.н., старший научный сотрудник отделения экстренной хирургии недоношенных и детей 1го года жизни с ВПС, НМИЦ ССХ им.А.Н. Бакулева (Москва);
• Шахназарян Э.А., младший научный сотрудник отделения экстренной хирургии недоношенных и детей 1го года жизни с ВПС, НМИЦ ССХ им.А.Н. Бакулева (Москва);
• Туманян М.Р., проф. Москва); член Координационного совета главных внештатных специалистов министерства здравоохранения Московской области. Главный внештатный детский специалист кардиолог. Участник рабочей группы по педиатрии.
• Шаталов В., проф. Москва); член Всероссийской и Европейской ассоциаций, Международного общества сердечно-сосудистых хирургов.
Все члены Рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций:
• врач-педиатр;
• врач-кардиолог;
• врач-детский кардиолог.
• врач-сердечно-сосудистый хирург.
Методы, используемые для сбора/селекции доказательств. Поиск в электронных базах данных.
Описание методов, использованных для оценки качества и силы доказательств: доказательной базой для рекомендаций являются публикации, вошедшие в базы данных PubMed, Scopus. Глубина поиска составляла 30 лет.
В ходе разработки КР использована новая система шкал УДД и УУР для лечебных, реабилитационных, профилактических вмешательств и диагностических вмешательств ( Таблицы 1, 2 и 3), введенная в 2018 г. ФГБУ ЦЭККМП Минздрава РФ. Формирование методических рекомендаций проводилось с учетом национальной специфики, особенностей обследования, лечения, учитывающих доступность медицинской помощи. По этой причине в тексте настоящих клинических рекомендаций, одновременно использованы две шкалы оценки достоверности доказательств тезисов рекомендаций: уровни достоверности доказательств УУР и УДД.
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств).
| УДД | Расшифровка |
| 1 | Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований с применением метаанализа |
| 2 | Отдельные исследования с контролем референсным методом или отдельные рандомизированные клинические исследования и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований с применением метаанализа |
| 3 | Исследования без последовательного контроля референсным методом, или исследования с референсным методом, не являющимся независимым от исследуемого метода, или нерандомизированные сравнительные исследования, в том числе когортные исследования |
| 4 | Несравнительные исследования, описание клинического случая |
| 5 | Имеется лишь обоснование механизма действия или мнение экспертов |
Таблица 2. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств).
| УУР | Расшифровка |
| A | Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
| в | Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
| с | Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Таблица 3. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств).
| УДД | Расшифровка |
| 1 | Систематический обзор РКИ с применением метаанализа |
| 2 | Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением метаанализа |
| 3 | Нерандомизированные сравнительные исследования, в тч когортные исследования |
| 4 | Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
| 5 | Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Для минимизации потенциальных ошибок каждое исследование оценивалось независимо. Любые различия в оценках обсуждались всей группой авторов в полном составе. При невозможности достижения консенсуса привлекался независимый эксперт.
Методы, использованные для формулирования рекомендаций: консенсус экспертов.
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3.
Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата.• Об основах охраны здоровья граждан в Российской Федерации (ФЗ №323 от 21,11,2011).
• Порядок оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями (Приказ Минздрава России №918н от 15,11,2012).
Приложение В.
Информация для пациента.Что такое тотальный аномальный дренаж легочных вен.
Аномальный дренаж легочных вен - это редкий врожденный порок сердца, который возникает вследствие нарушения внутриутробного формирования легочного возврата к сердцу. Его частота составляет менее 1 % от всех врожденных пороков сердца. Причины окончательно не изучены.
В здоровом сердце есть четыре легочные вены возвращающие кровь из легких в левое предсердие. Две вены приносят обогащенную кислородом кровь из правого легкого, а две - из левого. У ребенка с аномальным дренажем легочных вен одна или несколько вен возвращаются в правое предсердие или его притоки. Если неправильно дренируются все легочные вены - ставится диагноз тотального аномального дренажа легочных вен (ТАДЛВ). Возможны три варианта дренирования. Наиболее распространенный - супракардиальный тип (надсердечный), при этой форме все легочные вены дренируются в верхнюю полую вену, через так называемый «коллектор» (аномальную вену). Следующим, наиболее частым типом дренирования является - интракардиальный (внутрисердечный), при котором вены дренируются в коронарный синус, структуру расположенную в правом предсердии. Наименее распространенной является инфракардиальный тип дренирования, при котором легочные вены дренируются в нижнюю полую вену. Иногда наблюдается смешанный тип дренирования, когда вены возвращаются в более чем одно аномальное место, описанное выше. Поддержание жизни возможно благодаря наличию отверстия в стенке между правым и левым предсердием - дефекта межпредсердной перегородки.
Как проявляется данный порок.
Время появления и степень симптомов зависят от количества аномально дренирующихся вен и наличия стенозов ( участков вен блокирующих нормальный кровоток). Обычно, большинство детей с ТАДЛВ не имеют симптомов при рождении, а у 50% детей они проявляются в первый месяц. Они включают в себя: застойную сердечную недостаточность( учащенное дыхание, отечность, плохая прибавка массы и роста) а также - цианоз( синеватый оттенок губ, ногтей, и т.д). Обструкция вен может произойти в любом из трех аномальных мест впадения и привести к тяжелой дыхательной недостаточности.
Данный порок сердца может быть диагностирован пренатально (до рождения) с помощью ультразвукового исследования уже на 18 неделе. После рождения ребенок переводится в кардиохирургический стационар, в котором проводятся дополнительные методы исследования, направленные на уточнение анатомии порока. Они включат в себя: Эхо-КГ, рентгенографию, электрокардиограмму, зондирование полостей зердца.
Как лечить .
ТАДЛВ - это сложный порок сердца, и если его не лечить, то большинство детей не доживает до года. Суть лечения - операция, с помощью которой хирург направляет легочные вены в левое предсердие. Дефект межпредсердной перегородки закрывается заплатой. Сроки операции зависят от наличия или отсутствия обструкции на пути венозного возврата. Если обструкция есть, то операция проводится в экстренном порядке, в другом случае - в течении первых 6 месяцев жизни.
В отдаленном периоде хорошие результаты отмечаются у большинства детей. Возможные осложнения после операции включают в себя:
-обструкцию в месте «соединения» вен с левым предсердием,.
- нарушения ритма,.
-дыхательную и сердечную недостаточность,.
- инфекции,.
-состояния, требующие повторных хирургических вмешательств (кровотечение и т.д).
Так же, у детей, перенесших операцию на сердце, высокий риск развития бактериального эндокардита (инфекция сердца, вследствие попадания бактерий через кровь). Это может произойти при стоматологических манипуляциях, процедурах на желудочно-кишечном тракте и органах дыхания. С целью профилактики данного осложнения перед процедурами необходим прием антибактериальных препаратов.
Приложение Г1-ГN.
Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях.Нет.
|
|
Год актуализации информации
2021.