МКБ-10 коды
|
|
Вступление
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: Q25.0.
Год утверждения (частота пересмотра): 2018.
Возрастная категория: Взрослые , Дети.
Год окончания действия: 2020.
ID: 43.
Разработчик клинической рекомендации.
• Ассоциация сердечно-сосудистых хирургов России.
Год утверждения (частота пересмотра): 2018.
Возрастная категория: Взрослые , Дети.
Год окончания действия: 2020.
ID: 43.
Разработчик клинической рекомендации.
• Ассоциация сердечно-сосудистых хирургов России.
|
|
 Список сокращений
Список сокращений
ВПС - врожденные пороки сердца.
ЛА - легочная артерия.
МРТ - магнитно-резонансная томография.
НПВП- нестероидные противовоспалительные препараты.
ОАП - открытый артериальный проток.
ОЛС - общее легочное сопротивление.
ЭКГ- электрокардиография.
ЭхоКГ - эхокардиография.
ЛА - легочная артерия.
МРТ - магнитно-резонансная томография.
НПВП- нестероидные противовоспалительные препараты.
ОАП - открытый артериальный проток.
ОЛС - общее легочное сопротивление.
ЭКГ- электрокардиография.
ЭхоКГ - эхокардиография.
Термины и определения
Катетеризация сердца - инвазивная процедура, проводимая с лечебными или диагностическими целями при патологии сердечно-сосудистой системы.
Пульсовое давление. Разница между систолическим и диастолическим давлением.
Эндокардит. Воспаление внутренней оболочки сердца, является частым проявлением других заболеваний.
Эхокардиография. Метод ультразвукового исследования, направленный на исследование морфологических и функциональных изменений сердца и его клапанного аппарата.
Пульсовое давление. Разница между систолическим и диастолическим давлением.
Эндокардит. Воспаление внутренней оболочки сердца, является частым проявлением других заболеваний.
Эхокардиография. Метод ультразвукового исследования, направленный на исследование морфологических и функциональных изменений сердца и его клапанного аппарата.
Описание
Открытый артериальный проток (ОАП). Сосуд, через который после рождения сохраняется патологическое сообщение между аортой (Ао) и лёгочной артерией (ЛА).
В норме ОАП обязательно присутствует у плода, но закрывается вскоре после рождения, превращаясь в артериальную связку [1].
В норме ОАП обязательно присутствует у плода, но закрывается вскоре после рождения, превращаясь в артериальную связку [1].
Причины
Факторами риска открытого артериального протока являются преждевременные роды и недоношенность, семейный анамнез, наличие других ВПС, инфекционные и соматические заболевания беременной [1,2].
Эпидемиология
Точная частота встречаемости порока неизвестна, так как неясно, с какого момента считать открытый артериальный проток патологией. Условно полагают, что в норме он должен закрываться в течение первых-двух недель жизни. ОАП обычно встречается у недоношенных детей и крайне редко у детей, рожденных в срок. При таких критериях частота изолированной патологии составляет около 0,14-0,3/1000 живорожденных, 7% среди всех врожденных пороков сердца (ВПС) и 3% среди критических ВПС [3,4]. Персистирование протока в значительной мере зависит от степени доношенности ребенка: чем меньше вес, тем чаще встречается данная патология.
Средняя продолжительность жизни пациентов с ОАП составляет приблизительно 40 лет. До З0 лет умирают 20 % пациентов, до 45 лет - 42 %, до 60 лет - 60 %. Основными причинами летальных исходов являются сердечная недостаточность, бактериальный эндокардит (эндартериит), развитие и разрыв аневризмы протока [4].
1,4 Кодирование по МКБ 10.
Врожденные аномалии крупных артерий ( Q25):
Q25,0 - Открытый артериальный проток.
Средняя продолжительность жизни пациентов с ОАП составляет приблизительно 40 лет. До З0 лет умирают 20 % пациентов, до 45 лет - 42 %, до 60 лет - 60 %. Основными причинами летальных исходов являются сердечная недостаточность, бактериальный эндокардит (эндартериит), развитие и разрыв аневризмы протока [4].
1,4 Кодирование по МКБ 10.
Врожденные аномалии крупных артерий ( Q25):
Q25,0 - Открытый артериальный проток.
Классификация
С учетом уровня давления в легочной артерии выделяют 4 степени порока [3,5,6]:
• давление в легочной артерии (ЛА) в систолу не превышает 40% от артериального;
• давление в ЛА составляет 40-75% от артериального (умеренная легочная гипертензия);
• давление в ЛА более 75% от артериального (выраженная легочная гипертензия с сохранениемлево-правого сброса крови);
• давление в ЛА равняется или превышает системное (тяжелая степень легочной гипертензии,что приводит к возникновению право-левого сброса крови).
В естественном течении открытого артериального протока прослеживаются 3 стадии [3]:
• I стадия первичной адаптации (первые 2-3 года жизни ребенка). Характеризуется клинической манифестацией открытого артериального протока; нередко сопровождается развитием критических состояний, которые в 20% случаев заканчиваются летальным исходом без своевременной кардиохирургической помощи.
• II стадия относительной компенсации (от 2-3 лет до 20 лет). Характеризуется развитием и длительным существованием гиперволемии малого круга, относительного стеноза левого атрио-вентрикулярного отверстия, систолической перегрузки правого желудочка.
• III стадия склеротических изменений легочных сосудов. Дальнейшее естественное течение открытого артериального протока сопровождается перестройкой легочных капилляров и артериол с развитием в них необратимых склеротических изменений. На этой стадии клинические проявления открытого артериального протока постепенно вытесняются симптомами легочной гипертензии.
• давление в легочной артерии (ЛА) в систолу не превышает 40% от артериального;
• давление в ЛА составляет 40-75% от артериального (умеренная легочная гипертензия);
• давление в ЛА более 75% от артериального (выраженная легочная гипертензия с сохранениемлево-правого сброса крови);
• давление в ЛА равняется или превышает системное (тяжелая степень легочной гипертензии,что приводит к возникновению право-левого сброса крови).
В естественном течении открытого артериального протока прослеживаются 3 стадии [3]:
• I стадия первичной адаптации (первые 2-3 года жизни ребенка). Характеризуется клинической манифестацией открытого артериального протока; нередко сопровождается развитием критических состояний, которые в 20% случаев заканчиваются летальным исходом без своевременной кардиохирургической помощи.
• II стадия относительной компенсации (от 2-3 лет до 20 лет). Характеризуется развитием и длительным существованием гиперволемии малого круга, относительного стеноза левого атрио-вентрикулярного отверстия, систолической перегрузки правого желудочка.
• III стадия склеротических изменений легочных сосудов. Дальнейшее естественное течение открытого артериального протока сопровождается перестройкой легочных капилляров и артериол с развитием в них необратимых склеротических изменений. На этой стадии клинические проявления открытого артериального протока постепенно вытесняются симптомами легочной гипертензии.
Клиническая картина
Клинические проявления зависят от величины протока и стадии гемодинамических нарушений. Течение порока варьирует от бессимптомного до крайне тяжелого [2-4]. При больших размерах протока он проявляет себя уже с первых недель жизни признаками сердечной недостаточности (одышка, тахикардия, гепатомегалия), отставанием в физическом развитии [3].
К характерным признакам, на основании которых можно поставить диагноз, относятся непрерывный систоло-диастолический шум во ІІ-ІІІ межреберном промежутке слева от грудины и снижение диастолического артериального давления, иногда до нуля.
К характерным признакам, на основании которых можно поставить диагноз, относятся непрерывный систоло-диастолический шум во ІІ-ІІІ межреберном промежутке слева от грудины и снижение диастолического артериального давления, иногда до нуля.
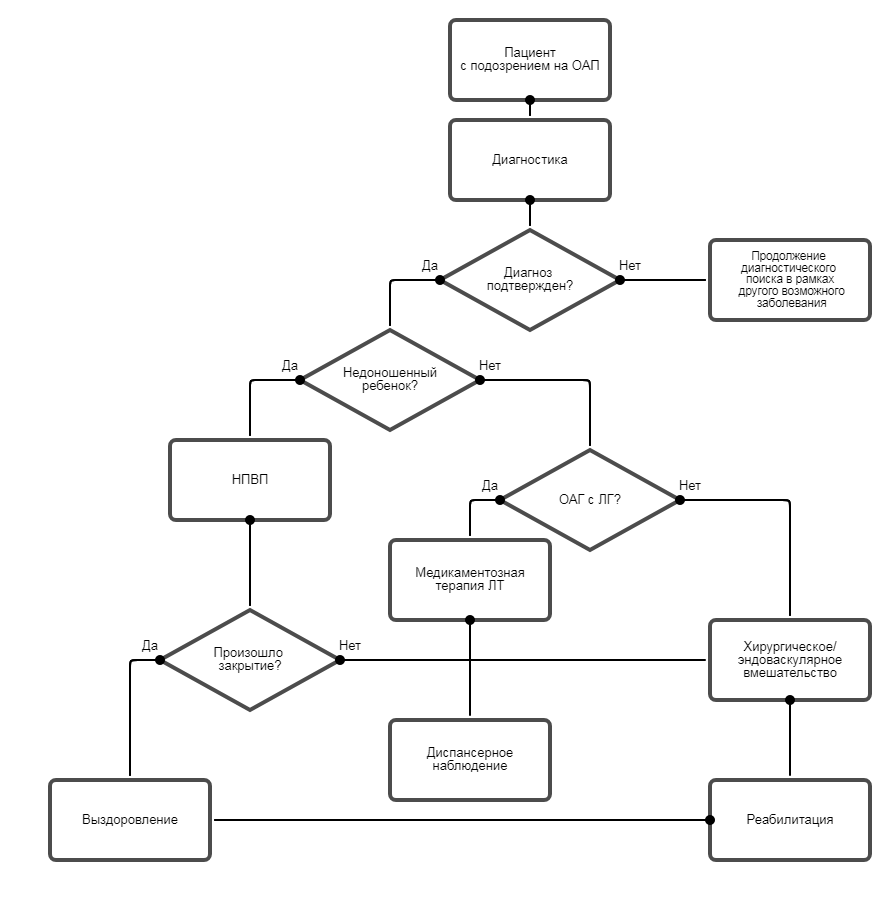
Диагностика
2,1 Жалобы и анамнез.
• При сборе анамнеза рекомендуется при подозрении на ОАП у всех пациентов или их родителей выявить информацию о семейном анамнезе, преждевременных родах и недоношенности, инфекционных, соматических заболеваниях беременной для верификации диагноза [1-6].Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
• При сборе жалоб рекомендуется при подозрении на ОАП выявлять у всех пациентовили их родителей сведения об одышке, утомляемости, возникающих при физических нагрузках, сердцебиении, ощущениях перебоев в работе сердца, частых инфекционных заболеваний легких для верификации диаогноза [1-6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Жалобы пациентов при ОАП неспецифичны. Клинические проявления зависят от величины протока и стадии гемодинамических нарушений. Течение порока варьирует от бессимптомного до крайне тяжелого [2-4]. При больших размерах протока ОАП проявляет себя уже с первых недель жизни признаками сердечной недостаточности, отставанием в физическом развитии [3]. У детей раннего возраста при крике (либонатуживании) может появиться цианоз, который отчетливее выражен на нижней половине туловища, особенно на нижних конечностях. Характерно, что цианоз исчезает после прекращения нагрузки. Стойкий цианоз бывает лишь у взрослых и является признаком обратного сброса крови вследствие склеротической формы легочной гипертензии [3,4].
2,2 Физикальное обследование.
• Рекомендуется всем пациентам при подозрении на ОАП выполнять аускультацию сердца для выявления патологических шумов [1-6].Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Аускультация выявляет характерный для порокасистоло-диастолический ( машинный ) шум во втором-третьеммежреберье слева от грудины, иррадиирующий в межлопаточное пространство и сосуды шеи [3-6]. Диагностическое значение имеет усиление II тона над легочной артерией [3-6]. В большинстве случаев тон не только усилен, но и расщеплен. Причем второй, легочный, его компонент особенно акцентирован. По интенсивности его усиления можно сделать предположение о степени легочной гипертензии.
• Рекомендуется всем пациентампри подозрении на ОАП проводить измерение артериального давления для оценки диастолического и пульсового давления (разницы между систолическим и диастолическим давлением) [1-6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. В связи с утечкой крови из аорты в легочную артерию снижается диастолическое давление (иногда до нуля), и увеличивается пульсовое давление [3,4].
2,3 Лабораторная диагностика.
Специфической лабораторной диагностики для ОАП нет.• Если пациент с ОАП поступил в профильный стационар для оперативного лечения порока рекомендуется определить группу крови и резус-фактор для подбора крови [2,6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
• Рекомендуется всем пациентам при подозрении на ОАП выполнить общий анализ крови для определения исходного уровня гемоглобина перед оперативным вмешательством [2,6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
2,4 Инструментальная диагностика.
Уточненный диагноз ОАП ставится при помощи визуализирующих методов исследования,демонстрирующих наличие сброса крови через аортолегочное сообщение (при наличии данных или их отсутствии о существенной объемной перегрузке левого сердца).У пациента с подозрением на ОАП диагностика должна быть направлена на определение наличия и размера аортолегочного сообщения, функциональных изменений левого предсердия и левого желудочка, легочной циркуляции, а также на присутствие какого-либо сопутствующего порока.
• Рекомендуется всем пациентампри подозрении на ОАП выполнение трансторакальной эхокардиографии (ЭхоКГ) с применением режима цветного допплеровского картирования для визуализации ОАП [1-6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4).
Комментарии. ЭхоКГ также проводится перед выпиской из стационара.
• Катетеризацию сердца с ангиографией рекомендуется выполнять пациентам при подозрении на ОАП с критической степенью легочной гипертензии для уточнения ее характера и возможностей оперативного лечения [3-6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4).
Комментарии. Катетеризация сердца позволяет оценить величину сброса, его направленность, общее легочное сопротивление (ОЛС) и реактивность сосудистого ложа. Ангиография позволяет определить размер и форму протока.
• Выполнение МРТ рекомендуется пациентам с ОАП в том случае, когда необходима дополнительная информация об анатомии и морфологии сосудов [3,4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
• Рекомендуется всем пациентам при подозрении на ОАП выполнение рентгенографии органов грудной клетки для определения конфигурации сердца, оценки сосудистого рисунка легких [3-6].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. На обзорной рентгенограмме грудной клетки отмечается увеличение тени сердца за счет расширения сначала левого, а затем обоих желудочков и левого предсердия, выбухание легочной артерии и усиление сосудистого рисунка. При отсутствии гипертензии изменений на рентгенограмме может не быть. При высоком ОЛС вследствие развития склеротических изменений в легочных сосудах и уменьшения объема сброса размеры сердца уменьшаются.
• Рекомендуется всем пациентам выполнение электрокардиографии (ЭКГ) для определения перегрузки левых и правых отделов сердца, оценки сердечного ритма и проводимости [3,4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. При отсутствии высокой гипертензии на ЭКГ могут определяться признаки гипертрофии левого желудочка. При гиперволемической форме гипертензии могут быть признаки гипертрофии левого и правого желудочков, при склеротической стадии на первый план выступают признаки гипертрофии правого желудочка.
2,5 Иная диагностика.
• Рекомендуется всем пациентампри подозрении на ОАП проводить дифференциальную диагностику с дефектом аортолегочной перегородки, общим артериальным стволом, большими аортолегочными коллатеральными артериями, коронаролегочными фистулами, разрывом синуса Вальсальвы и ДМЖП с аортальной недостаточностью [1-6].Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. При наличии выраженной легочной гипертензии число пороков, скоторыми приходится дифференцировать ОАП, значительноувеличивается; к ним относятся практическивсе врожденные пороки, которые протекают с гиперволемией в малом круге кровообращения и могутосложняться склеротической формой легочной гипертензии.
|
|
Лечение
3,1 Консервативное лечение.
• Недоношенным детям в первые дни после рождения рекомендуется назначение нестероидных противовоспалительных препаратов (НПВП) [1-4].Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Терапия НПВП, начатая в первые дни после рождения, приводит к уменьшению и даже закрытию протока [1,3,4]. Недоношенные, возраст < 2 сут, индометацин (применение вне зарегистрированных показаний у детей до 14 лет), в/в (в РФ не зарегистрирован): начальная доза 200 мкг/кг; затем 2 дозы по 100 мкг/кг с интервалом 12-24 ; возраст 2-7 сут: начальная доза 200 мкг/кг; затем 2 дозы по 200 мкг/кг с интервалом 12-24 Альтернативой является ибупрофен в дозе 10 мг/кг внутрь, а затем 2 дозы по 5 мг/кг с 24-часовым интервалом.
• Рекомендуется назначение диуретиков пациентам, у которых течение порока сопровождается явлениями недостаточности кровообращения [1,3,4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Начальная разовая доза фуросемида** у детей определяется из расчета 1-2 мг/кг массы тела/сутки с возможным увеличением дозы до максимальной 6 мг/кг/сутки, при условии приема препарата не чаще, чем через 6 Начальная доза фуросемида** для взрослых составляет 20-80 мг/сутки. Рекомендуется делить суточную дозу на 2-3 приема.
• Пациентам с инфекционным эндокардитом рекомендуется провести курс терапии антибиотиками в возрастных дозировках [1-4,6,15].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Предпочтение отдают антибиотикам бактерицидного действия (бета-лактамные антибиотики - пенициллины, цефалоспорины; гликопептидные антибиотики). С целью создания высоких предсказуемых концентраций антибактериальные препараты вводят внутривенно. Средняя продолжительность антибиотикотерапии 4-6 нед. Выбор антибактериальных препаратов и их доз должен основываться на результатах исследования чувствительности возбудителя к антибиотикам. ОАП, осложненный бактериальным эндокардитом и эндартериитом или сердечной недостаточностью, в настоящее время успешно оперируют после проведения соответствующего лечения.
• Медикаментозная терапия легочной гипертензии рекомендуется только тем пациентам, у которых наблюдается необратимая легочная гипертензия ( см клинические рекомендации по легочной гипертензии) [1,3,5,10,16].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
3,2 Хирургическое лечение.
Хирургическое лечение проводится специалистами, имеющим опыт лечения ВПС.В случаях сочетания ОАП с другими ВПС, требующими хирургической коррекции, проток может быть закрыт во время проведения основной операции.
• Хирургическое закрытие (в тч эндоваскулярное) ОАП рекомендуется пациентам выполнять при перегрузках левых отделов сердца и/или признаках легочной гипертензии при наличии сброса крови слева направо, а также после ранее перенесенного эндокардита [3-9].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Комментарии. Оптимальный возраст пациентов для операции 2-5 лет. Однако при осложненном течении заболевания возраст не является противопоказанием к операции [3]. В настоящее время большинство хирургов используют метод перевязки протока двойной лигатурой или клипирование сосуда. Ранняя летальность отсутствует. Реканализация протока встречается редко. Осложнения могут быть связаны с повреждением гортанного или диафрагмального нервов и/или внутригрудного лимфатического протока [4-6]. Отдаленные результаты хирургического лечения ОАП показывают, что своевременная операция позволяет добиться полного выздоровления. У пациентов с выраженной легочной гипертензией результат операции зависит от обратимости структурных и функциональных изменений легочных сосудов и миокарда.
Противопоказаниями к эндоваскулярному закрытию ОАП являются ранний детский возраст и небольшая масса тела ребенка [4]. К осложнениям, которые возникают при чрескожном закрытии ОАП, относятся смещение имплантата с эмболизацией сосуда (в основном ветви легочной артерии) или отсутствие пульса, чаще у детей младшего возраста [7-10].
• Хирургическое устранение ОАП (в тч эндоваскулярное) не рекомендуется пациентам с легочной гипертензией и сбросом крови справа налево [3,4,10].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
3,3 Иное лечение.
Обезболивающая терапия у детей.• Рекомендуется пациентам для премедикации, с целью седации и обеспечения эмоциональной стабильности перед транспортировкой в операционную, применять опиаты и/или бензодиазепины в возрастных дозировках [11-13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Дети до 6 месяцев в премедикации не нуждаются. Дети от 6 месяцев до 3 лет: мидазолам**или диазепам** в/м, либо в/вв возрастных дозировках.
Дети старше 3 лет: тримепередин** и/или мидазолам**, либо диазепам** в/м, в/вв возрастных дозировках.
• Рекомендуется пациентам для индукции в наркоз и поддержания анестезии использовать: фентанил**, пропофол**, бензоадиазепины, натрия оксибутират**, фторсодержащие газовые анестетики в возрастных дозировках. Предпочтительным является проведение комбинированной анестезии с применением галогенсодержащих газовых анестетиков на всех этапах хирургического вмешательства, включая искусственное кровообращение [11-13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Препараты, используемые для индукции и поддержании анестезии у детей:
Индукция: Дети до 1 месяца: мидазолам**/натрия оксибутират** и фентанил** в/вв возрастных дозировках. Дети старше 1 месяца: мидазолам**/натрия оксибутират**/пропофол** и фентанил** - в/вв возрастных дозировках. Во всех возрастных группах возможно проведение индукции севофлураном** (как моноиндукции, так и в комбинации с в/в введением фентанила**).
Поддержание анестезии: Дети до 1 месяца: мидазолам**/натрия оксибутират** и фентанил** в/вв возрастных дозировках. Дети старше 1 месяца: мидазолам**/натрия оксибутират**/пропофол** и фентанил** в/вв возрастных дозировках. Во всех возрастных группах возможно применение галогенсодержащих газовых анестетиков в комбинации с фентанилом**. При превышении дозировок (применении дозировок, превышающих указанные в инструкции к препарату) необходимо решение врачебной комиссии.
• Рекомендуется пациентам для обезболивания в раннем послеоперационном периоде использовать опиаты и нестероидные противовоспалительные препараты в возрастных дозировках [11-13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Препараты, используемые для обезболивания в послеоперационном периоде:
Первые сутки после операции - тримепередин** в/м каждые 6-8 часов, либо в/в инфузия морфина** в возрастных дозировках, далее НПВП. При сохранении выраженного болевого синдрома тримеперидин**/морфин** в возрастных дозировках по показаниям. При превышении дозировок (применении дозировок, превышающих указанные в инструкции к препарату) необходимо решение врачебной комиссии.
При сохранении выраженного болевого синдрома тримеперидин**/морфин** в возрастных дозировках по показаниям.
Обезболивающая терапия у взрослых.
• Рекомендуется пациентам для премедикации с целью седации и обеспечения эмоциональной стабильности вечером накануне операции с целью уменьшения эмоционального стресса назначить транквилизаторы и нейролептики. Для премедикации перед подачей пациента в операционную с целью седации и обеспечения эмоциональной стабильности применяются опиаты и/или бензодиазепины [11-13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств -4).
Комментарии. Вечером накануне операции - бензодиазепины (Бромдигидрохлорфенилбензодиазепин**, лоразепам), атипичные нейролептики (тиоридазин**, сульпирид**) в индивидуальных дозировках. Перед подачей в операционную в/м тримепередин** и/или диазепам**/мидазолам**.
• Рекомендуется пациентам для индукции в наркоз использовать. Фентанил**, пропофол**, бензодиазепины, для поддержания анестезии - фентанил**, пропофол**, бензодиазепины, фторсодержащие газовые анестетики. Предпочтение необходимо отдавать проведению комбинированной анестезии с применением галогенсодержащих газовых анестетиков на всех этапах хирургического вмешательства, включая искусственное кровообращение [11-13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Препараты, используемые для индукции и поддержания анестезии:
Индукция: мидазолам**/диазепам**/пропофол** и фентанил** в/в в расчетных дозировках.
Поддержание анестезии: мидазолам**/диазепам**/пропофол** и фентанил** - в/в в расчетных дозировках. Возможно применение галогенсодержащих газовых анестетиков в комбинации с фентанилом**. При превышении дозировок (применении дозировок, превышающих указанные в инструкции к препарату) необходимо решение врачебной комиссии.
• Рекомендуется пациентам для обезболивания в раннем послеоперационном периоде использовать опиаты и НПВП в возрастных дозировках [11-13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Комментарии. Препараты, используемые для обезболивания в послеоперационном периоде:
Первые сутки после операции - тримепередин**, либо морфин** в/м каждые 4-8 часов, далее НПВП. При наличии специальных дозаторов эффективно применение пациент-контролируемой анальгезии фентанилом**. При сохранении выраженного болевого синдрома тримепередин**/морфин**/фентанил** по показаниям.
|
|
Реабилитация и амбулаторное лечение
• В течение 3 месяцев после операции пациенту рекомендуется пройти реабилитацию в условиях санатория кардиологического профиля или реабилитационного центра [14].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Профилактика
• Рекомендуется наблюдать пациентов с корригированным ОАП при отсутствии нарушений гемодинамики у кардиолога не менее 6 месяцев [14].
Уровень убедительности рекомендаций С(уровень достоверности доказательств - 4).
Комментарии. ЭхоКГ-контроль выполняется через 1, 3, 6, 12 мес. после хирургического лечения, а ЭКГ - при снятии с учета.
• Для пациентов с ОАП до 3 мм без признаков перегрузки левого сердца рекомендуется проходить периодические наблюдения один раз в 1-2 года у кардиолога [14].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Уровень убедительности рекомендаций С(уровень достоверности доказательств - 4).
Комментарии. ЭхоКГ-контроль выполняется через 1, 3, 6, 12 мес. после хирургического лечения, а ЭКГ - при снятии с учета.
• Для пациентов с ОАП до 3 мм без признаков перегрузки левого сердца рекомендуется проходить периодические наблюдения один раз в 1-2 года у кардиолога [14].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 4).
Дополнительно
Нет.
• наличие симптомов недостаточности кровообращения;
• легочная гипертензия;
• плановое оперативное лечение.
Показания для экстренной госпитализации:
• аневризма ОАП;
• инфекционный эндокардит (эндартериит, боталлит).
Показания к выписке пациента из стационара:
• отсутствие сообщения между Ао и ЛА после хирургической коррекции порока;
• снижение давления в системе легочной артерии;
• отсутствие симптомов недостаточности кровообращения.
7 Организация медицинской помощи.
Показания для плановой госпитализации:• наличие симптомов недостаточности кровообращения;
• легочная гипертензия;
• плановое оперативное лечение.
Показания для экстренной госпитализации:
• аневризма ОАП;
• инфекционный эндокардит (эндартериит, боталлит).
Показания к выписке пациента из стационара:
• отсутствие сообщения между Ао и ЛА после хирургической коррекции порока;
• снижение давления в системе легочной артерии;
• отсутствие симптомов недостаточности кровообращения.
Критерии оценки качества медицинской помощи
| № | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| Этап постановки диагноза | |||
| 1 | Выполнен сбор анамнеза и жалоб пациента | 4 | С |
| 2 | Выполнена аускультация сердца | 4 | С |
| 3 | Выполнена эхокардиография с применением режима цветного допплеровского картирования | 4 | С |
| Этап консервативного и хирургического лечения | |||
| 2 | Выполнен подбор крови для реципиента на операцию | 4 | С |
| 3 | Выполнена операция по устранению открытого артерильного протока | 4 | С |
| Этап послеоперационного контроля | |||
| 1 | Выполнена эхокардиография перед выпиской из стационара | 4 | С |
| 2 | Пациент направлен на реабилитационное долечивание | 4 | С |
Список литературы
• Шарыкин А.С. Врожденные пороки сердца. М. Теремок; 2005.
• Хоффман Д. Детская кардиология. М. Практика; 2006.
• Бураковский В.И., Бокерия Л.А. Сердечно-сосудистая хирургия. М. Медицина; 1996.
• Зиньковский М.Ф. Врожденные пороки сердца. Книга плюс; 2008.
• Yuh D.D., Vricella L.A., Yang S.C., Doty J.R. Johns Hopkins Textbook of сardiothoracic Surgery. 2nd ed. 2014.
• Kouchoukos N.T., вlackstone E.H., Hanley F.L., Kirklin J.K. Kirklin/Barratt-Boyes cardiac surgery: morphology, diagnostic criteria, natural history, techniques, results, and indications. 4th ed. Philadelphia: Elsevier; 2013.
• вilkis A.A., Alwi M., Hasri S. et al. The Amplatzer duct occluder: experience in 209 patients. J. Am. сoll. сardiol. 2001; 37: 258-61.
• Faella H.J., Hijazi Z.M. сlosure of the patent ductus arteriosus with the Amplatzer PDA device: immediate results of the international clinical trial. Catheter сardiovasc. Interv. 2000; 51: 50-4.
• Podnar T., Gavora P., Masura J. Percutaneous closure of patent ductus arteriosus: complementary use of detachable сook patent ductus arteriosus coils and Amplatzerductoccluders. Eur. J. Pediatr. 2000; 159: 293-6.
• сelermajer D.S., Sholler G.F., Hughes с.F., вaird D.K. Persistent ductus arteriosus in adults. A review of surgical experience with 25 patients. Med J Aust. 1991;155:233- 6.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Лобачева Г.В., Ведерникова Л.В. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых у новорожденных и детей. Методические рекомендации. М. НЦССХ им.А.Н. Бакулева РАМН; 2014.
• Рыбка М.М., Хинчагов Д.Я. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых при ишемической болезни сердца, патологии клапанного аппарата, нарушениях ритма, гипертрофической кардиомиопатии, аневризмах восходящего отдела аорты у пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им.А.Н. Бакулева РАМН; 2015.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Никулкина Е.С. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения рентгенэндоваскулярных и диагностических процедур, выполняемых у кардиохирургических пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им.А.Н. Бакулева РАМН; 2018.
• Подзолков В.П., Кассирский Г.И. (ред. Реабилитация больных после хирургического лечения врожденных пороков сердца. М. НЦССХ им. А.Н. Бакулева; 2015.
• Клинические рекомендации: Инфекционный эндокардит. http://cr.rosminzdrav.ru/!/schema/376 (дата обращения 31,05,2019г.
• Клинические рекомендации: Легочная гипертензия. http://cr.rosminzdrav.ru/!/schema/136doc_a1 (дата обращения 31,05,2019г.
• Фальковский Г.Э., Крупянко С.М. Сердце ребенка: книга для родителей о врожденных пороках сердца. М. Никея, 2011.
• Хоффман Д. Детская кардиология. М. Практика; 2006.
• Бураковский В.И., Бокерия Л.А. Сердечно-сосудистая хирургия. М. Медицина; 1996.
• Зиньковский М.Ф. Врожденные пороки сердца. Книга плюс; 2008.
• Yuh D.D., Vricella L.A., Yang S.C., Doty J.R. Johns Hopkins Textbook of сardiothoracic Surgery. 2nd ed. 2014.
• Kouchoukos N.T., вlackstone E.H., Hanley F.L., Kirklin J.K. Kirklin/Barratt-Boyes cardiac surgery: morphology, diagnostic criteria, natural history, techniques, results, and indications. 4th ed. Philadelphia: Elsevier; 2013.
• вilkis A.A., Alwi M., Hasri S. et al. The Amplatzer duct occluder: experience in 209 patients. J. Am. сoll. сardiol. 2001; 37: 258-61.
• Faella H.J., Hijazi Z.M. сlosure of the patent ductus arteriosus with the Amplatzer PDA device: immediate results of the international clinical trial. Catheter сardiovasc. Interv. 2000; 51: 50-4.
• Podnar T., Gavora P., Masura J. Percutaneous closure of patent ductus arteriosus: complementary use of detachable сook patent ductus arteriosus coils and Amplatzerductoccluders. Eur. J. Pediatr. 2000; 159: 293-6.
• сelermajer D.S., Sholler G.F., Hughes с.F., вaird D.K. Persistent ductus arteriosus in adults. A review of surgical experience with 25 patients. Med J Aust. 1991;155:233- 6.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Лобачева Г.В., Ведерникова Л.В. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых у новорожденных и детей. Методические рекомендации. М. НЦССХ им.А.Н. Бакулева РАМН; 2014.
• Рыбка М.М., Хинчагов Д.Я. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения кардиохирургических операций, выполняемых при ишемической болезни сердца, патологии клапанного аппарата, нарушениях ритма, гипертрофической кардиомиопатии, аневризмах восходящего отдела аорты у пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им.А.Н. Бакулева РАМН; 2015.
• Рыбка М.М., Хинчагов Д.Я., Мумладзе В., Никулкина Е.С. Под ред. Л.А. Бокерия. Протоколы анестезиологического обеспечения рентгенэндоваскулярных и диагностических процедур, выполняемых у кардиохирургических пациентов различных возрастных групп. Методические рекомендации. М. НЦССХ им.А.Н. Бакулева РАМН; 2018.
• Подзолков В.П., Кассирский Г.И. (ред. Реабилитация больных после хирургического лечения врожденных пороков сердца. М. НЦССХ им. А.Н. Бакулева; 2015.
• Клинические рекомендации: Инфекционный эндокардит. http://cr.rosminzdrav.ru/!/schema/376 (дата обращения 31,05,2019г.
• Клинические рекомендации: Легочная гипертензия. http://cr.rosminzdrav.ru/!/schema/136doc_a1 (дата обращения 31,05,2019г.
• Фальковский Г.Э., Крупянко С.М. Сердце ребенка: книга для родителей о врожденных пороках сердца. М. Никея, 2011.
|
|
Приложения
Приложение А1.
Состав рабочей группы.• Бокерия Л.А., академик РАН (Москва), Ассоциация сердечно-сосудистых хирургов России.
• Свободов А.А., д.м.н. Москва).
• Арнаутова И.В., д.м.н. Москва).
• Белов В.Н., д.м.н. Калининград).
• Борисков М.В., д.м.н. Краснодар).
• Волков С.С., м.н. Москва).
• Горбатиков В., д.м.н. Тюмень).
• Горбатых Ю.Н., д.м.н. Новосибирск).
• Горбачевский С.В., проф. Москва).
• Гущин Д. Москва).
• Ермоленко М.Л., д.м.н. Москва).
• Зеленикин М.А., проф. Москва), Ассоциация сердечно-сосудистых хирургов России.
• Зеленикин М.М., проф. Москва), Ассоциация сердечно-сосудистых хирургов России.
• Ким А.И., проф. Москва).
• Кокшенев И.В., проф. Москва).
• Кривощеков Е.В., д.м.н. Томск).
• Крупянко С.М., д.м.н. Москва).
• Купряшов А.А., д.м.н (Москва).
• Мовсесян Р.Р., д.м.н. С-Петербург), Ассоциация сердечно-сосудистых хирургов России.
• Никифоров А.Б. Москва).
• Петрушенко А.В., м.н. Казань).
• Плотников М.В., м.н. Астрахань).
• Подзолков В.П. академик РАН (Москва).
• Сабиров Б.Н., д.м.н. Москва).
• Синельников Ю.А., д.м.н. Пермь).
• Сокольская Н.О. д.м.н., (Москва).
• Туманян М.Р., проф. Москва).
• Шаталов В., д.м.н. Москва).
• Шмальц А.А., д.м.н. Москва).
• Черногривов А.Е., д.м.н. Пенза), Ассоциация сердечно-сосудистых хирургов России.
Все члены Рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория разработанных клинических рекомендаций:
• Врач-педиатр.
• Врач-кардиолог.
• Врач - детский кардиолог.
• Врач-сердечно-сосудистый хирург.
• Врач-хирург.
• Врач ультразвуковой диагностики.
Таблица П1. Уровни убедительности рекомендаций.
| Уровень убедительности | Основание рекомендации |
| А | Основана на клинических исследованиях хорошего качества, по своей тематике непосредственно применимых к данной специфической рекомендации, включающих по меньшей мере одно РКИ |
| В | Основана на результатах клинических исследований хорошего дизайна, но без рандомизации |
| С | Составлена при отсутствии клинических исследований хорошего качества, непосредственно применимых к данной рекомендации |
Таблица П2. Уровни достоверности доказательности.
| Уровень достоверности | Тип данных |
| 1а | Мета анализ рандомизированных контролируемых исследований (РКИ) |
| 1b | Хотя бы одно РКИ |
| 2а | Хотя бы одно хорошо выполненное контролируемое исследование без рандомизации |
| 2b | Хотя бы одно хорошо выполненное квазиэкспериментальное исследование |
| 3 | Хорошо выполненные не экспериментальные исследования: сравнительные, корреляционные или «случай-контроль» |
| 4 | Экспертное консенсусное мнение либо клинический опыт признанного авторитета |
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года или при появлении новой информации о тактике ведения пациентов с данным заболеванием. Решение об обновлении принимает МЗ РФ на основе предложений, представленных медицинскими некоммерческими профессиональными организациями. Сформированные предложения должны учитывать результаты комплексной оценки лекарственных препаратов, медицинских изделий, а также результаты клинической апробации.
Приложение А3.
Связанные документы.• Об основах охраны здоровья граждан в Российской Федерации (ФЗ от 21,11,2011 N 323-ФЗ).
• Порядок оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями(Приказ Минздрава России от 15,11,2012 N 918н).
• ПриказМинистерства Здравоохранения и Социального развития Российской Федерации от 17 декабря 2015 г. 1024н «О классификации и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы».
Приложение В.
Информация для пациентов.Открытый артериальный проток. Анатомически этот проток - короткий сосуд, соединяющий нисходяшую аорту с легочной артерией. Поскольку это - физиологический шунт, он необходим для внутриутробной жизни плода. Сразу после первого вдоха он больше не нужен, и через несколько часов или дней он самостоятельно закрывается. Если этого не происходит, то сообщение остается и кровь продолжает шунтироваться из большого в малый круг кровообращения.
За редким исключением, открытый артериальный проток, пожалуй, самый безобидный из всех врожденных пороков сердца. Сердце хотя и увеличивается, но достаточно легко справляется с нагрузкой. Давление в системе легочной артерии повышено незначительно. Дети с этим пороком нормально развиваются и растут, за исключением шума в сердце, обычно ничем от сверстников не отличаются. Однако при большом протоке могут появиться признаки перегрузки сердца и клинические признаки в виде более частых простуд, одышки при нагрузке. Особая картина наблюдается при сохраняющемся открытом артериальном протоке у недоношенных новорожденных. Ситуация может развиваться по разным сценариям. При небольшом диаметре протока и массе тела более 2 килограмм обычно ситуация не экстренная, проток имеет шансы самостоятельного закрытия. Но при массе ребенка менее килограмма, находящемся в кювезе и неспособному к самостоятельному дыханию, постоянно дышашему с помощью аппарата искусственного дыхания, даже проток 3-4 миллиметра вызывает огромные гемодинамические нарушения. Транспортировка таких детей в кардиохирургический стационар сопряжена с огромным для них риском, поэтому нередко кардиохирурги выезжают в роддома и стационары, где выхаживаются дети с такой экстремальной низкой массой тела, и там на месте проводят операцию по устронению протока.
После операции, риск которой практически равен нулю, дети отлично себя чувствуют, и они, и родители быстро забывают неприятный момент их жизни. Перевязка открытого артериального протока - радикальная, полностью излечивающая операция, и после нее человек практически здоров. Строго говоря, открытый артериальный проток врожденным пороком сердца не является, сердце при нем нормально. Он отнесен к этой группе из-за его значения в кровообращении плода и из-за тех нарушений, к которым он может привести при несвоевременном закрытии.
В последние годы благодаря появлению нового инструментария и накоплению опыта открытый артериальный проток все чаще закрывают с применением рентгенхирургической техники. Сейчас с помощью различных устройств (спирали, окклюдеры) можно закрыть проток практически любого диаметра и формы [17].
Приложение Г.
Нет.|
|
Год актуализации информации
2018.