Другие названия и синонимы
Buruli ulcer.
МКБ-10 коды
|
|
Описание
Язва Бурули. Инфекционное дерматологическое заболевание, обусловленное поражением кожных покровов одним из видов микобактерий. В основном распространено в жарких тропических странах с влажным климатом. Симптомами этого состояния являются язвы с некротическим содержимым на дне, возникающие преимущественно на коже разгибательных поверхностей коленных и локтевых суставов. Диагностика язвы Бурули осуществляется посредством дерматологического осмотра, изучения анамнеза больного, бактериологического исследования отделяемого от язвенных очагов. Терапия заболевания производится антибиотиками, однако их эффективность может быть недостаточной для полноценного выздоровления. Также используют местное лечение растворами антисептиков, в тяжелых случаях показано хирургическое удаление патологических очагов.
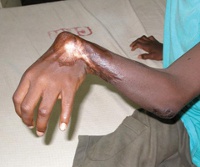
Дополнительные факты
Язва Бурули - эндемичное дерматологическое заболевание, относящиеся к группе микобактериозов кожи, ранее наблюдавшееся лишь в отдельных регионах Африки, но в настоящее время распространенное более чем в 25 странах. Первые описания характерных для этой патологии язв датированы еще 1898 годом, но ее более серьезное изучение началось только в 1948 году, когда австралийский врач П. Мак-Каллэм сумел выделить и культивировать возбудителя заболевания. Свое название язва Бурули получила в 60-х годах, когда в одноименном регионе Уганды возникла настоящая эпидемия данного дерматологического состояния. На сегодняшний день это заболевание встречается в ряде стран Экваториальной Африки, имеются данные о вспышках патологии в Юго-Восточной Азии и Австралии, отдельные случаи описаны в Китае. Распространению язвы Бурули способствует теплый и влажный климат и большое количество водоемов с застойной водой в регионе. Заражение происходит контактным путем, микобактерии могут передаваться от человека к человеку через прикосновения, использование общих предметов, а также при контакте с зараженной водой или почвой.
Причины
Язва Бурули вызывается микобактерией Mycobacterium ulcerans, данный возбудитель имеет как сходство, так и существенные отличия с другими микроорганизмами из своей группы. Как и другие разновидности микобактерий (например, возбудители туберкулеза и лепры), Mycobacterium ulcerans является кислотоустойчивым микроорганизмом с очень медленным развитием. Рост заметных колоний при посеве на питательные среды занимает 7-12 недель. При этом возбудитель язвы Бурули неспособен паразитировать внутри макрофагов и других клеток, как другие микобактерии, и в отличие от них выделяет активный экзотоксин (миколактон), который обладает цитолитическим действием (особенно в отношении адипоцитов - жировых клеток, имеющихся в подкожной жировой клетчатке). Есть указания, что продуцируемый Mycobacterium ulcerans токсин обладает иммуносупрессивными свойствами, что облегчает заражение и значительно осложняет течение заболевания при множественных язвенных очагах.
Резервуары микобактерий в дикой природе на сегодняшний день не определены. Предполагается, что это может быть вода из застойных водоемов, водные растения и некоторые животные - в частности, возбудитель язвы Бурули был обнаружен на шерсти коал и кенгуру в Австралии. Эта неопределенность затрудняет эпидемиологам разработку профилактики и противоэпидемиологических мероприятий в эндемичных регионах. Необъясним в настоящий момент также взрывной рост заболеваемости язвой Бурули во второй половине XX века, когда эта патология из нескольких небольших очагов в Африке распространилась на огромную территорию от Уганды до Австралии - считается, что это стало следствием усиления миграционных потоков и товарооборота между странами.
Заражение возбудителем язвы Бурули происходит через «входные ворота» - на коже таковыми могут быть ссадины, порезы, укусы насекомых и другие повреждения. Особенно опасны глубокие травмы, достигающие подкожной жировой клетчатки, так как Mycobacterium ulcerans имеет сродство именно к богатым липидами тканям. Многолетние изучения язвы Бурули выявили тот факт, что для развития этого заболевания часто необходимо наличие предшествующего ослабления организма из-за тех или иных факторов. Таковыми могут выступать хроническая нехватка белков в рационе (голодание), гиповитаминозы, заражение паразитами (гельминтозы), изнурительные заболевания (например, малярия). Это объясняет, почему язва Бурули в основном распространена в бедных развивающихся странах с низким уровнем здравоохранения и социальной защищенности населения.
Резервуары микобактерий в дикой природе на сегодняшний день не определены. Предполагается, что это может быть вода из застойных водоемов, водные растения и некоторые животные - в частности, возбудитель язвы Бурули был обнаружен на шерсти коал и кенгуру в Австралии. Эта неопределенность затрудняет эпидемиологам разработку профилактики и противоэпидемиологических мероприятий в эндемичных регионах. Необъясним в настоящий момент также взрывной рост заболеваемости язвой Бурули во второй половине XX века, когда эта патология из нескольких небольших очагов в Африке распространилась на огромную территорию от Уганды до Австралии - считается, что это стало следствием усиления миграционных потоков и товарооборота между странами.
Заражение возбудителем язвы Бурули происходит через «входные ворота» - на коже таковыми могут быть ссадины, порезы, укусы насекомых и другие повреждения. Особенно опасны глубокие травмы, достигающие подкожной жировой клетчатки, так как Mycobacterium ulcerans имеет сродство именно к богатым липидами тканям. Многолетние изучения язвы Бурули выявили тот факт, что для развития этого заболевания часто необходимо наличие предшествующего ослабления организма из-за тех или иных факторов. Таковыми могут выступать хроническая нехватка белков в рационе (голодание), гиповитаминозы, заражение паразитами (гельминтозы), изнурительные заболевания (например, малярия). Это объясняет, почему язва Бурули в основном распространена в бедных развивающихся странах с низким уровнем здравоохранения и социальной защищенности населения.
Клиническая картина
В подавляющем большинстве случаев развитие язвы Бурули происходит на месте предыдущей травмы кожи, причем - достаточно глубокой. При этом на месте заживающего пореза или ссадины формируется безболезненный инфильтрат, твердый на ощупь и расположенный в глубоких слоях кожи. Между моментом заражения и развитием инфильтрата имеется бессимптомный инкубационный период длительностью от нескольких дней до 7-10 недель. Кожа над патологическим образованием при язве Бурули сначала становится гиперпигментированной, затем синюшной по причине венозного застоя. Никаких субъективных или общих симптомов на этом этапе заболевания не определяется.
Через 6-15 дней после образования инфильтрата его центральная часть размягчается, образуется язвенное поражение с плотными краями и некротизированными массами на дне. При язве Бурули эти массы довольно быстро подсыхают, формируя струп черного цвета. Размер язвенного дефекта может варьировать от нескольких миллиметров до 3-4 сантиметров, но зона поражения также остается безболезненной при пальпации. Как правило, поражение при язве Бурули поначалу одиночное, иногда может возникать несколько отделенных друг от друга язвенных поверхностей - это обусловлено заражением сразу нескольких участков кожи. Важным диагностическим признаком язвы Бурули является отсутствие каких-либо общих реакций, в том числе и регионарного лимфаденита - лимфатические узлы не увеличены и безболезненны при пальпации.
Через 6-15 дней после образования инфильтрата его центральная часть размягчается, образуется язвенное поражение с плотными краями и некротизированными массами на дне. При язве Бурули эти массы довольно быстро подсыхают, формируя струп черного цвета. Размер язвенного дефекта может варьировать от нескольких миллиметров до 3-4 сантиметров, но зона поражения также остается безболезненной при пальпации. Как правило, поражение при язве Бурули поначалу одиночное, иногда может возникать несколько отделенных друг от друга язвенных поверхностей - это обусловлено заражением сразу нескольких участков кожи. Важным диагностическим признаком язвы Бурули является отсутствие каких-либо общих реакций, в том числе и регионарного лимфаденита - лимфатические узлы не увеличены и безболезненны при пальпации.
Диагностика
Диагностика язвы Бурули основывается на изучении анамнеза и результатов расспроса больного, осмотре специалистом в сфере дерматологии, микроскопическом и бактериологическом исследовании отделяемого от кожных эрозий. Дерматологический осмотр выявляет безболезненные инфильтраты (на начальных стадиях заболевания) или язвы, покрытые засохшим черным струпом, преимущественная локализация - руки (кисти, предплечья) и ноги. Всегда (за исключением присоединения вторичной инфекции) отсутствует реакция со стороны регионарных лимфатических узлов. При расспросе больного язвой Бурули в большинстве случаев выясняется, что развитию заболевания предшествовала заметная или глубокая травма кожных покровов. Нередко таким же образом можно обнаружить и источник заражения - наличие подобной патологии у родных или знакомых, развитие симптомов после купания в застойном пресноводном водоеме и пр.
Для проведения микроскопического исследования при язве Бурули материал стараются брать у края очага - он формирует нишу, где происходит накопление омертвевших тканей кожи. Наиболее информативным методом диагностики является окраска мазков по Цилю-Нильсену - при этом Mycobacterium ulcerans окрашиваются в красный цвет. Микобактерии, которые являются возбудителями язвы Бурули, как правило, располагаются в мазке поодиночке, попарно или в виде длинных цепочек. Посев образцов на питательную среду (Левенштейна-Йенсена) и ее хранение при температуре 30-32 градуса через 7-12 недель приводит к появлению мелких колоний розоватового цвета.
Для проведения микроскопического исследования при язве Бурули материал стараются брать у края очага - он формирует нишу, где происходит накопление омертвевших тканей кожи. Наиболее информативным методом диагностики является окраска мазков по Цилю-Нильсену - при этом Mycobacterium ulcerans окрашиваются в красный цвет. Микобактерии, которые являются возбудителями язвы Бурули, как правило, располагаются в мазке поодиночке, попарно или в виде длинных цепочек. Посев образцов на питательную среду (Левенштейна-Йенсена) и ее хранение при температуре 30-32 градуса через 7-12 недель приводит к появлению мелких колоний розоватового цвета.
Дифференциальная диагностика
Дифференциация возбудителей язвы Бурули от других микобактерий производится по неспособности Mycobacterium ulcerans к расщеплению мочевины и пероксида водорода и устойчивости к традиционным противотуберкулезным препаратам - парааминосалициловой кислоте (ПАСК), изониазиду. В последние годы для определения этого заболевания стали использовать технику полимеразной цепной реакции, что позволяет выявить ДНК возбудителя - такой метод считается наиболее точным.
|
|
Лечение
Терапия язвы Бурули достаточно сложная по причине слабой восприимчивости возбудителя к большинству антибактериальных средств. Препаратом первой линии в лечении этого заболевания является антибиотик рифампицин, однако его эффективность сильно отличается в разных случаях - от быстрого и продолжительного эффекта до практически полной невосприимчивости микобактерий. Антибиотики из других групп обладают еще меньшей эффективностью при язве Бурули. Немаловажную роль в терапии этого состояния играет увеличение сопротивляемости организма инфекциям - это достигается назначением иммуностимуляторов, витаминных препаратов, полноценного питания больного.
Местное лечение язвы Бурули может производиться только в сочетании с системной антибактериальной терапией. Используются компрессы из растворов различных антисептиков (например, хлоргексидина), неплохой эффект достигается наложением повязок с гипертоническим раствором - это оказывает хорошее очищающее действие. Вышеуказанные мероприятия не только облегчают состояние больного, но и являются активной профилактикой такого осложнения язвы Бурули, как вторичная инфекция. В ряде случаев при длительном отсутствии эффекта от консервативной терапии или тяжелых множественных поражениях кожи рекомендуется хирургическое лечение. Оно производится путем иссечения участков, пораженных язвой Бурули, удаления инфильтратов и последующего ушивания ран или закрытия дефектов путем кожной пластики.
Местное лечение язвы Бурули может производиться только в сочетании с системной антибактериальной терапией. Используются компрессы из растворов различных антисептиков (например, хлоргексидина), неплохой эффект достигается наложением повязок с гипертоническим раствором - это оказывает хорошее очищающее действие. Вышеуказанные мероприятия не только облегчают состояние больного, но и являются активной профилактикой такого осложнения язвы Бурули, как вторичная инфекция. В ряде случаев при длительном отсутствии эффекта от консервативной терапии или тяжелых множественных поражениях кожи рекомендуется хирургическое лечение. Оно производится путем иссечения участков, пораженных язвой Бурули, удаления инфильтратов и последующего ушивания ран или закрытия дефектов путем кожной пластики.