МКБ-10 коды
|
|
Вступление
МКБ 10:
М20.0, М20.2.
Год утверждения (частота пересмотра):
2016 (пересмотр каждые 3 года).
ID:
КР430.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
На заседании Президиума АТОР XX.XX.2016 г. г. Москва __ __________201_ г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации__ __________201_ г.
М20.0, М20.2.
Год утверждения (частота пересмотра):
2016 (пересмотр каждые 3 года).
ID:
КР430.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
На заседании Президиума АТОР XX.XX.2016 г. г. Москва __ __________201_ г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации__ __________201_ г.
Профессиональные ассоциации
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
 Список сокращений
Список сокращений
Д.м.н. - доктор медицинских наук.
КТ - компьютерная томография.
МРТ - магнитно-резонансная томография.
КТ - компьютерная томография.
МРТ - магнитно-резонансная томография.
Термины и определения
Hallux Rigidus. Деформирующий артроз первого плюснефалангового сустава стопы.
Остеотомия. Пересечение кости с целью создания другой ее пространственной конфигурации.
Артродез. Операция, направленная на создание анкилоза в суставе.
Анкилоз. Неподвижность сустава.
Эндопротезирование. Операция, заключающаяся в замене пораженного болезнью сустава на искусственный.
Остеотомия. Пересечение кости с целью создания другой ее пространственной конфигурации.
Артродез. Операция, направленная на создание анкилоза в суставе.
Анкилоз. Неподвижность сустава.
Эндопротезирование. Операция, заключающаяся в замене пораженного болезнью сустава на искусственный.
Описание
Hallux Rigidus - деформирующий артроз первого плюснефалангового сустава стопы.
Причины
С тех пор как 1887 году Дэвис-Колли впервые использовал термин Hallux limitus, возникали различные теории о формировании этого заболевания. Nilsonne, в 1930 году посчитал, что это заболевания является следствием наличия слишком длинной первой плюсневой кости, которая оказывает давление на основание основной фаланги. Вызвано оно неспособностью основания проксимальной фаланги производить адекватное тыльное сгибание по голову первой плюсневой кости. Такая особенность первой плюсневой кости называется Metatarsus primus elevatus. Kessel и вonney также обнаружили, что в небольшом проценте случаев рассекающий остеохондрит головки первой плюсневой кости ведет к формированию дегенеративных изменений в суставе с последующим ограничение тыльного сгибания.
Утверждение о том, что рассекающий остеохондрит в головке первой плюсневой кости участвует в формировании Hallux rigidus, было подтверждено Goodfellow в 1966 году, который обнаружил, что травма первого пальца может нарушить целостность хряща на головке первой плюсневой кости. McMaster в 1978 году более четко определил локализацию такого поовреждения - наиболее часто оно встречается на уровне тыльного края основания основной фаланги первого пальца стопы.
Root с соавт. описал Hallux rigidus как полиэтиологическое заболевание, включающее гипермобильность, возможную иммобилизацию сустава, относительно длинную первую плюсневую кость, Metatarsus primus elevatus, остеоартрит, травму, рассекающий остеохондрит, подагру и ревматоидный артрит. Нервно-мышечные расстройства вызывают гипермобильность или гиперактивность передней большеберцовой мышцы или слабость малоберцовой мышцы, что может приводить к Hallux rigidus, вызывая нестабильность первого луча.
Hallux rigidus может быть результатом биомеханических и динамических нарушений в функции стопы. Сухожилие малоберцовой мышцы, проходя латерально по отношению к кубовидной кости и прикрепляясь к основанию первой плюсневой кости, действует как стабилизатор при ходьбе, чтобы сохранить подошвенное сгибание первого луча во время промежуточной фазе шага. Это позволяет сгибать первый палец в пропульсивной фазе шага.
При чрезмерной пронации в подтаранном суставе сухожилие малоберцовой мышцы теряет свою точку опору на кубовидной кости и поэтому не может стабилизировать первый луч. В результате возникает гипермобильность первого луча с последующим его тыльным сгибанием, что способствует тому, что основание основной фаланги первого пальца упирается в головку первой плюсневой кости. С повторяющимися травмами в этой области, возникает костно-хрящевой дефект. Организм пытается восстановить поврежденный участок образованием новой костной ткани. Это новое формирование кости проявляется тыльным остеофитом на головке первой плюсневой кости, который приводит к дальнейшему соударению и ограничению тыльного сгибания первого пальца стопы.
Hallux rigidus также может возникнуть как осложнение после хирургического вмешательства на первом плюснефаланговом суставе. [19, 26].
Утверждение о том, что рассекающий остеохондрит в головке первой плюсневой кости участвует в формировании Hallux rigidus, было подтверждено Goodfellow в 1966 году, который обнаружил, что травма первого пальца может нарушить целостность хряща на головке первой плюсневой кости. McMaster в 1978 году более четко определил локализацию такого поовреждения - наиболее часто оно встречается на уровне тыльного края основания основной фаланги первого пальца стопы.
Root с соавт. описал Hallux rigidus как полиэтиологическое заболевание, включающее гипермобильность, возможную иммобилизацию сустава, относительно длинную первую плюсневую кость, Metatarsus primus elevatus, остеоартрит, травму, рассекающий остеохондрит, подагру и ревматоидный артрит. Нервно-мышечные расстройства вызывают гипермобильность или гиперактивность передней большеберцовой мышцы или слабость малоберцовой мышцы, что может приводить к Hallux rigidus, вызывая нестабильность первого луча.
Hallux rigidus может быть результатом биомеханических и динамических нарушений в функции стопы. Сухожилие малоберцовой мышцы, проходя латерально по отношению к кубовидной кости и прикрепляясь к основанию первой плюсневой кости, действует как стабилизатор при ходьбе, чтобы сохранить подошвенное сгибание первого луча во время промежуточной фазе шага. Это позволяет сгибать первый палец в пропульсивной фазе шага.
При чрезмерной пронации в подтаранном суставе сухожилие малоберцовой мышцы теряет свою точку опору на кубовидной кости и поэтому не может стабилизировать первый луч. В результате возникает гипермобильность первого луча с последующим его тыльным сгибанием, что способствует тому, что основание основной фаланги первого пальца упирается в головку первой плюсневой кости. С повторяющимися травмами в этой области, возникает костно-хрящевой дефект. Организм пытается восстановить поврежденный участок образованием новой костной ткани. Это новое формирование кости проявляется тыльным остеофитом на головке первой плюсневой кости, который приводит к дальнейшему соударению и ограничению тыльного сгибания первого пальца стопы.
Hallux rigidus также может возникнуть как осложнение после хирургического вмешательства на первом плюснефаланговом суставе. [19, 26].
Эпидемиология
Hallux rigidus второе по частоте заболевание первого плюснефалангового сустава после вальгусного отклонения первого пальца стопы. сoughlin и Shurnas в 2003 году на основании метаанализа показали, что 80% пациентов страдающих рассматриваемым заболеванием имеют проблему с обеими стопами, 98% отмечали наличие заболевания у своих прямых родственников, а 62 % пациентов были женщинами.
Hallux rigidus - ограничение амплитуды движений основной фаланги первого пальца стопы в первом плюснефаланговые сустава в сагиттальной плоскости, вследствие развития в нем артрозных изменений. В норме тыльное сгибание в этом суставе составляет примерно 55°- 65°. При этом заболевании амплитуда движений снижается до 25°- 30°.
С продолжающейся утратой тыльного сгибания продолжаются и дегенеративные изменения в первом плюснефаланговом суставе, проявляющиеся ограничением движений, усиление боли, и в итоге к полной неподвижности. В дальнейшем боль отмечается при любой попытке сгибания. 19, 26].
Hallux rigidus - ограничение амплитуды движений основной фаланги первого пальца стопы в первом плюснефаланговые сустава в сагиттальной плоскости, вследствие развития в нем артрозных изменений. В норме тыльное сгибание в этом суставе составляет примерно 55°- 65°. При этом заболевании амплитуда движений снижается до 25°- 30°.
С продолжающейся утратой тыльного сгибания продолжаются и дегенеративные изменения в первом плюснефаланговом суставе, проявляющиеся ограничением движений, усиление боли, и в итоге к полной неподвижности. В дальнейшем боль отмечается при любой попытке сгибания. 19, 26].
Классификация
Современным требованиям больше всего отвечает рентгенологическая классификация Hattrup и Johnson, созданная ими в 1988 году. Авторы выделяют 3 стадии заболевания:
I стадия - незначительное сужение суставной щели, отсутствие остеофитов.
II стадия - серьезные изменения: сужение суставной щели, остеофиты на головке первой плюсневой кости и основной фаланге, субхондральные кисты и зоны склероза.
III стадия - фиброзный анкилоз сустава, выраженные остеофиты, отсутствие суставной щели [19, 26].
I стадия - незначительное сужение суставной щели, отсутствие остеофитов.
II стадия - серьезные изменения: сужение суставной щели, остеофиты на головке первой плюсневой кости и основной фаланге, субхондральные кисты и зоны склероза.
III стадия - фиброзный анкилоз сустава, выраженные остеофиты, отсутствие суставной щели [19, 26].
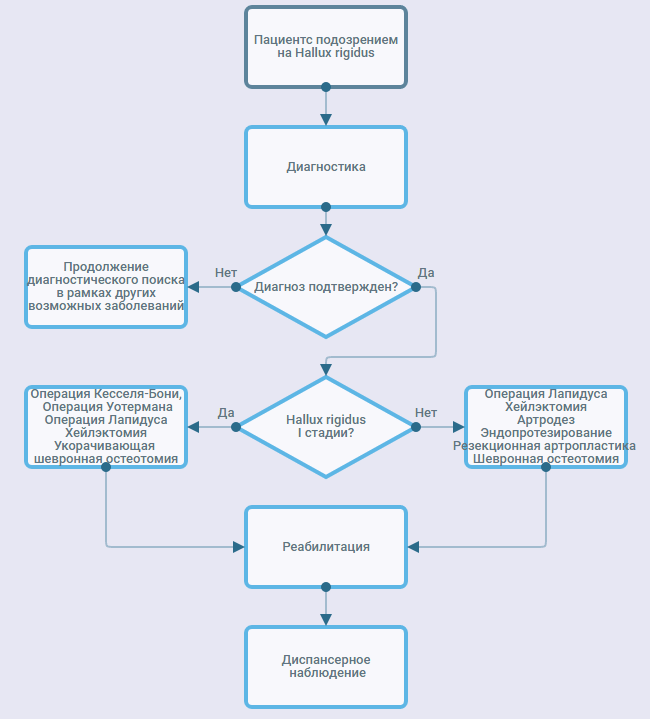
Диагностика
2,1 Жалобы и анамнез.
• Рекомендовано внимательно изучать у пациента анамнез заболевания и жизни [19, 26, 45].Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарии. Анамнез заболевания, клиническое обследование пациента являются очень важными этапами диагностики заболеваний переднего отдела стопы, но они должны комбинироваться с комплексным рентгенологическим и биомеханическим исследованием стоп. Эти элементы, а также понимание биомеханики и функционирования первого плюснефалангового сустава, помогают в создании правильного алгоритма лечения вальгусной деформации первого пальца стопы. Оценка анамнеза заболевания является очень важной частью обследования пациентов с заболеваниями стоп, так многие врачи считают, что история пациента и его заболевания, в 95% случаев позволяет поставить диагноз уже после единственного разговора [45]. Информация, полученная от пациента, позволяет получить ценные данные, используемые впоследствии, для выбора методики лечения пациента, учитывая его пожелания, запросы и жалобы.
В разговоре с пациентами рекомендовано оценить симптомы болезни, их прогрессирование, общие факторы организма, влияющие на развитие местных признаков. Тип боли, ее локализацию и длительность, неврологические расстройства, сложности при выборе обуви, ограничение физических нагрузок также оценивали при опросе. Кроме того, у пациентов выясняют: получали ли они лечение ранее и если да, то выясняют эффект от проводимой терапии - какая имела положительный результат, а какая нет.
Пациенты с Hallux Rigidus обычно обращаются с основной жалобой на боль в первом плюснефаланговом суставе. Боль чаще всего связана с нагрузкой, а также часто сочетается с отеком первого плюснефалангового сустава. Может быть покраснение вокруг сустава, хотя обычно это происходит после больших нагрузок и вызывает обострение заболевания. Заболевание чаще встречается у лиц среднего и старшего возраста. Ограничение тыльного сгибания наблюдается, как при пассивном, так и активном их исследовании. Определяются костные остеофиты, которые часто видны невооруженным взглядом.
2,2 Физикальное обследование.
• Рекомендовано обратить внимание на следующие факторы:1. Вальгусное отклонение первого пальца стопы.
2. Движения в первом плюснефаланговом суставе.
3. Эластичность стоп.
4. Гипермобильность первого луча [23, 57].
5. Состояние сосудистого русла.
6. Степень выраженности болевого синдрома [23, 57].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарии. При клиническом обследовании пациентов рекомендовано выяснить жалобы, анамнез заболевания и жизни, определяют статус по органам и системам, проводят ортопедический осмотр по общепринятой методике [7].
Дополнительные клинические симптомы включают болезненные кератозы под межфаланговым суставом первого пальца стопы в результате компенсации ограничения движений в первом плюснефаланговом суставе за счет увеличения их в межфаланговом суставе. Метатарзалгия под головками малых плюсневых костей может быть следствием гипермобильности первого луча.
Исследование сосудов стоп. Сосудистый статус пациентов с заболеваниями стоп имеет большое значение, поэтому при осмотре рекомендовано исследовать пульсацию на артериях нижних конечностях вообще, и на стопах в частности, таких как: тыльная артерия стопы, задняя большеберцовая артерия, подколенная артерия. Сравнивают волосяной покров, температуру, цвет стоп по сравнению с проксимальными отделами нижних конечностей и между собой.
Неврологическое исследование. Рекомендовано сравнивать тактильную чувствительность на обеих стопах и голенях, тонус мышц обеих нижних конечностей по сравнению друг с другом.
Дерматологическое исследование. Обе ноги рекомендовано осматривать на предмет наличия повреждения или изъязвлений кожных покровов. Эластичность и тургор кожи сравнивают на обеих нижних конечностях. Осматривают подошвенные поверхности обеих стоп на предмет наличия гиперкератозов, после чего оценивают их размер, локализацию, плотность и болезненность.
Непосредственная оценка первого луча стопы. Рекомендовано осматривать первый плюснефаланговый сустав, отмечая наличие бурсита, остеофитов и пальпаторно определяя точную локализацию болезненности и ее распространенность.
Рекомендовано исследуют движения в первом плюснефаланговом суставе (в норме они составляют 70-90º тыльного сгибания и 30º подошвенного сгибания). Оценивают имеющиеся ограничения движений. Также на этом этапе оценивают боковую стабильность в первом плюснефаланговом суставе, в котором в норме не имеется движений в горизонтальной плоскости.
Рекомендовано определять у пациентов гипермобильность первого плюснеклиновидного сустава, для чего проводят следующий тест (на примере обследования правой стопы): левой рукой между первым и остальными пальцами зажимают с латеральной стороны II-ю, III-ю, IV-ю, V-ю плюсневые кости, не позволяя им при этом двигаться друг относительно друга, после чего правой рукой, удерживая в ней первую плюсневую кость, пытаются совершить движения в первом плюснеклиновидном суставе в сагиттальной плоскости.
В норме в этом суставе имеются лишь качательные движения, а при гипермобильности они могут достигать 30-35º в сагиттальной плоскости и 10-15º в горизонтальной плоскости.
2,3 Лабораторная диагностика.
• Рекомендовано включать также электрокардиографию, клинические анализы крови и мочи, определение биохимических параметров сыворотки крови (общий белок, общий билирубин, креатинин, С-реактивный белок, глюкозу, аланинаминотрансферазу, аспартатаминотрансферазу, мочевину, холестерин), коагулограмму. При необходимости больные консультировались специалистами различного профиля (терапевт, хирург, ангиохирург, невролог) [1, 7].• Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
2,4 Инструментальная диагностика.
• Рекомендовано всем пациентам выполнять рентгенографию стоп в двух проекциях [1, 7].Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарии. Всем без исключения пациентам в дооперационном периоде рекомендовано выполнять рентгенограммы стоп в двух проекциях. Прямая проекция выполняется следующим образом: расстояние от рентгеновской трубки до обследуемой стопы должно быть равно 1 метру, что позволяет точно определить размеры плюсневых костей и делается под углом 15 градусов относительно вертикальной плоскости, что в конечном итоге позволяет получить строгую перпендикулярную проекцию к плюсневым костям, угол атаки которых, в среднем, равен 15 градусам относительно горизонтальной плоскости.
На ранних стадии Hallux Rigidus рентгенологически проявляется появлением остеофита на головке первой плюсневой кости. Гипермобильность первого луча может проявляться тыльным сгибанием первого луча по сравнению с меньшими плюсневыми костями. При наличии пронации стопы, на боковой проекции, уменьшается угол наклона пяточной кости и увеличивается угол наклона таранной кости. Также может неравномерно суживаться суставная щель первого плюснефалангового сустава.
При поздних стадиях развития заболевания остеофиты отмечаются на всех поверхностях головки первой плюсневой кости, а также на основной фаланги, суставная щель часто не прослеживается [7].
|
|
Лечение
3,1 Консервативное лечение.
• Рекомендовано выполнять следующие консервативные процедуры:• Носить индивидуальные ортопедические стельки.
• Тейпирование.
• Ортезы.
• Индивидуальная сложная ортопедическая обувь.
• Нестероидные противовоспалительные средства при болях.
• Массаж [58].
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарии. Все методики направлены только лишь на купирование симптомов заболевания, не устраняя патогенетических его причин. Консервативное лечение при обострении заболевания заключается в уменьшении острых воспалительных явлений. Пероральные нестероидные противовоспалительные средства в сочетании с инъекциями стероидов и физиотерапии, как правило, имеют положительный эффект. Кроме того, отдых помогает облегчить острый период. Физические упражнения для укрепления первого луча также полезны. Пациенты, которые не реагируют на консервативное лечение, требуют хирургического вмешательства.
3,2 Хирургическое лечение.
• Рекомендовано выполнять следующие хирургические вмешательства:1. Операции, сохраняющие первый плюснефаланговый сустав [19, 26].
• Операция Кесселя-Бонни.
• Операция Уотермана.
• Операция Лапидуса.
• Хейлэктомия.
• Укорачивающая остеотомия первой плюсневой кости.
2. Операции, не сохраняющие первый плюснефаланговый сустав [19, 26].
• Резекционная артропластика.
• Артродез первого плюснефлангового сустава.
• Эндопротезирование первого плюснефлангового сустава.
Уровень убедительности рекомендаций A (уровень достоверности доказательств - 2).
Комментарии. Все операции на первом луче стопы при лечении артроза первого пдюснефалангового сустава можно разделить на две большие группы, разделенные по отношению к сохранению первого плюснефалангового сустава - операции с сохранением сустава и операции с его удалением.
Операции, сохраняющие первый плюснефаланговый сустав. Такие оперативные вмешательства рекомендовано применять лишь на I-II стадиях развития артроза и могут выполняться, как на основной фаланге, так и на первой плюсневой кости:
Операция Кесселя-Бонни описана в 1958 и заключается в клиновидной остеотомии основной фаланги, основание клина которой обращено к тылу. Применяется на ранних стадиях заболевания, когда еще нет выраженных повреждений хряща, а основная жалоба состоит в болезненном тыльном сгибании в первом плюснефаланговом суставе. При выполнении этой остеотомии происходит изменение плоскости движения в первом плюснефаланговом суставе и соответственно увеличивается тыльное сгибание при ходьбе.
Операция Уотермана (1927). Выполняется клиновидная остеотомия с клином, обращенным к тылу (аналогично операции Кесселя-Бони) на уровне дистального метаэпифиза первой плюсневой кости. Изменение плоскости движений также позволяет увеличить амплитуду движений. Эта операция противопоказана при Metatarsus primus elevatus.
Если у пациентов с артрозом первого плюснефалангового сустава имеется гипермобильность в медиальном плюснеклиновидном суставе необходимо выполнять операцию артродеза первого плюснеклиновидного сустава, предложенную P.W. Lapidus в 1934 году с установкой первой плюсневой кости в положении подошвенного сгибания. Создание большего подошвенное сгибание первого плюснефалангового сустава позволяет увеличить способность фаланги к тыльному сгибанию во время пропульсивной фазы шага.
Операция Лапидуса, в отличии от остеотомий первой плюсневой кости и основной фаланги, предполагает исключение нагрузки на оперированную конечность в послеоперационном периоде, что может рассматриваться пациентами как недостаток методики.
При наличии у пациента относительно длинной первой плюсневой кости оптимальным способом лечения на ранних стадиях является дистальная шевронная остеотомия первой плюсневой кости и удалением костных блоков и области остеотомии с целью укорочения.
Хейлэктомия описана DuVries в 1965 году. Иссечение части остеофитов иногда называют чисткой сустава . Вмешательство осуществляется удаления медиального, латерального и дорсального остеофитов головки первой плюсневой кости, которые препятствуют тыльному сгибанию основной фаланги первого пальца.
После выполнения хейлэктомии необходима ранняя разработка движений в суставе (обычно от 7 до 10 дней), что является преимуществом данной операции.
Операции, не сохраняющие первый плюснефаланговый сустав. Такие оперативные вмешательства рекомендовано применять на II-III стадиях развития артроза:
1. Резекционная артропластика - операция Келлера-Брандеса, когда удаляется до 2/3 основной фаланги. Первым в нашей стране стал применять эту операцию Я.М. Волошин (1936). С целью профилактики анкилоза в плюснефаланговом суставе J.D. Singley (1872) предложил заворачивать в сустав лоскут из капсулы сустава, в нашей же стране было предложено использовать в послеоперационном периоде вытяжение за ногтевую фалангу в течение 3 недель с целью создания неоартроза, в котором пространство между головкой плюсневой кости и фрагментом основной фаланги заполняется рубцом.
Несмотря на активное внедрение операций резекционной артропластики в нашей стране и получение относительно хороших результатов [6], имеются данные за потерю опороспособности головки первой плюсневой кости и подвывих первого пальца стопы, тугоподвижность и развитие деформирующего артроза в первом плюснефаланговом суставе [2]. Таким образом, эта операция может применяться лишь у пожилых пациентов с низкими запросами на физическую активность.
2. Эндопротезирование первого плюснефалангового сустава. Операция имеет очень ограниченные показания, а именно должна применяться у лиц среднего возраста не имеющих высокую степень физической активности. Отдаленные результаты этой операции во всем мире изучены недостаточно, а оттого ее применение должно быть ограниченным.
3. Артродез первого плюснефалангового сустава. На сегодняшний день является «золотым стандартом» при лечении артроза первого плюснефалангового сустава во всем мире. Несмотря на то, что артродез лишает первый плюснефаланговый сустав движений, он стабилизирует медиальную колонну стопы и позволяет полноценно переносить вес тела через передний отдел стопы в шаге [19, 26].
Реабилитация и амбулаторное лечение
• Рекомендовано для реабилитации:
1. Ношение ортопедической обуви.
2. Специальное бинтование.
3. Выполнение упражнений при сохранении первого плюснефалангового сустава [19, 26].
Комментарии. Реабилитация в послеоперационном периоде заключается в ношении ортопедической обуви с разгрузкой переднего отдела стопы, использование специального бинтования, выполнение упражнений для увеличения объема движений в прооперированном суставе. Через 2 месяца после операции выполняется рентгенографическое обследование и пациенту разрешается хождение в обычной мягкой обуви при условии ношения разгружающих ортопедических стелек. Переход на обычную обувь зависит степени отека стоп.
С целью профилактики ригидности (тугопдвижности) первого плюснефалангового сустава рекомендовано при выполнении капсулосохраняющих операций необходима ежедневная разработка объемов движений в суставе. Четкое выполнение всех упражнений поможет в максимально короткие сроки вернуться к привычным нагрузкам, улучшить качество жизни, не испытывая боль и дискомфорт в ногах. Все упражнения направлены на укрепление мышц стопы и голени. Процесс восстановления на прямую зависит от упорства и желания пациента.
При выполнении артродеза упражнения направлены лишь на укрепление мышц голени и увеличения амплитуды движений в смежных суставах.
Цель реабилитации:
• Предотвратить ригидность плюснефалангового сустава при сохранении сустава.
• Ускорить процесс восстановления всех функция оперированной конечности.
• Предотвратить образование болезненных спаек и рубцов.
• Укрепить мышечный корсет стопы и голеностопного сустава.
Длительность:
Сроки восстановительного периода в среднем составляют от 4 до 6 недель с моменты операции. Упражнения необходимо выполнять ежедневно.
Начинать выполнять упражнения следует только тогда, как будут сняты швы. Начинать выполнение упражнений следует с разогрева стопы, при помощи теплых солевых ванн и приемов самомассажа.
При выполнении упражнений пациент не должен испытывать болевой синдром. В случае возникновения болевых ощущений необходимо проконсультироваться с врачом о правильности выполнения комплекса упражнений.
Для достижения наилучшего результата рекомендуется все рекомендации, направленные на восстановление функций оперированной конечности, а невыполнение их может привести к повторной деформации стопы. Упражнения, после операций на стопах - самая важная составляющая процесса восстановления [19, 26].
1. Ношение ортопедической обуви.
2. Специальное бинтование.
3. Выполнение упражнений при сохранении первого плюснефалангового сустава [19, 26].
Комментарии. Реабилитация в послеоперационном периоде заключается в ношении ортопедической обуви с разгрузкой переднего отдела стопы, использование специального бинтования, выполнение упражнений для увеличения объема движений в прооперированном суставе. Через 2 месяца после операции выполняется рентгенографическое обследование и пациенту разрешается хождение в обычной мягкой обуви при условии ношения разгружающих ортопедических стелек. Переход на обычную обувь зависит степени отека стоп.
С целью профилактики ригидности (тугопдвижности) первого плюснефалангового сустава рекомендовано при выполнении капсулосохраняющих операций необходима ежедневная разработка объемов движений в суставе. Четкое выполнение всех упражнений поможет в максимально короткие сроки вернуться к привычным нагрузкам, улучшить качество жизни, не испытывая боль и дискомфорт в ногах. Все упражнения направлены на укрепление мышц стопы и голени. Процесс восстановления на прямую зависит от упорства и желания пациента.
При выполнении артродеза упражнения направлены лишь на укрепление мышц голени и увеличения амплитуды движений в смежных суставах.
Цель реабилитации:
• Предотвратить ригидность плюснефалангового сустава при сохранении сустава.
• Ускорить процесс восстановления всех функция оперированной конечности.
• Предотвратить образование болезненных спаек и рубцов.
• Укрепить мышечный корсет стопы и голеностопного сустава.
Длительность:
Сроки восстановительного периода в среднем составляют от 4 до 6 недель с моменты операции. Упражнения необходимо выполнять ежедневно.
Начинать выполнять упражнения следует только тогда, как будут сняты швы. Начинать выполнение упражнений следует с разогрева стопы, при помощи теплых солевых ванн и приемов самомассажа.
При выполнении упражнений пациент не должен испытывать болевой синдром. В случае возникновения болевых ощущений необходимо проконсультироваться с врачом о правильности выполнения комплекса упражнений.
Для достижения наилучшего результата рекомендуется все рекомендации, направленные на восстановление функций оперированной конечности, а невыполнение их может привести к повторной деформации стопы. Упражнения, после операций на стопах - самая важная составляющая процесса восстановления [19, 26].
|
|
Профилактика
Специфических профилактических мероприятий в отношении пациентов с вальгусным отклонением первого пальца стопы не разработано.
• Рекомендовано ношению индивидуальных ортопедических стелек, занятиям лечебной физической культурой [19, 26].
Уровень убедительности рекомендаций с (уровень достоверности доказательств - 3).
• Рекомендовано ношению индивидуальных ортопедических стелек, занятиям лечебной физической культурой [19, 26].
Уровень убедительности рекомендаций с (уровень достоверности доказательств - 3).
Дополнительно
Отрицательно влияют на исход лечения [26]:
• Курение;
• Наличие хронических заболеваний, снижающих имунный ответ;
• Несоблюдение предписанного режима;
• Переохлаждение;
• Перегревание;
• Наличие других ортопедических заболеваний, оказывающих влияние на биомеханику нижней конечности;
• Наличие системного или локального остеопороза;
• Присоединения инфекционных осложнений.
• Курение;
• Наличие хронических заболеваний, снижающих имунный ответ;
• Несоблюдение предписанного режима;
• Переохлаждение;
• Перегревание;
• Наличие других ортопедических заболеваний, оказывающих влияние на биомеханику нижней конечности;
• Наличие системного или локального остеопороза;
• Присоединения инфекционных осложнений.
Критерии оценки качества медицинской помощи
| № | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| 1 | Восстановление рентгенологических взаимоотношений костей и суставов в стопе | А | 1 |
| 2 | Отсутствие болевого синдрома | В | 2 |
| 3 | Возможность носить любую обувь | А | 1 |
Список литературы
• Карданов, А.А. Оперативное лечение деформаций и заболеваний костей и суставов первого луча стопы : дис. д-ра мед. наук / Карданов Андрей Асланович. М., 2009. - с. 222.
• Карданов, А.А. Оперативное лечение деформаций первого луча стопы: история и современные аспекты / А.А. Карданов, Л.Г. Макинян, М.П. Лукин. М. ИД «Медпрактика-М», 2008. 108 с.
• Коробко, Л.Т. Искривления пальцев стопы (кроме Hallux Valgus) : дис. канд. мед. наук / Коробко Л.Т. Л., 1956. 176 с.
• Крамаренко, Г.Н. Заболевания стоп. Профилактика и лечение : актовая речь 21 сентября 1979 г. Г.Н. Крамаренко. М. ЦИТО, 1979. 28 с.
• Крамаренко, Г.Н. Наш опыт хирургического лечения поперечного плоскостопия и Hallux Valgus / Г.Н. Крамаренко // Ортопед., травматол. 1973. 9. С. 11-15.
• Кудинский Ю.Г. Ближайшие и отдаленные результаты оперативного лечения hallux valgus по способу Шанц-Брандеса / Ю.Г. Кудинский // Ортопед. травматол. 1967. 5. С. 32 - 36.
• Маркс В.О. Ортопедическая диагностика / В.О. Маркс. М. Медицина, 1978. 512 с.
• Прозоровский, Д.В. Оценка результатов хирургического лечения деформаций переднего отдела стопы (обзор литературы) / Д.В. Прозоровский // Український морфологічний альманах. 2010. Т. 8, № 3. С 114-116.
• Черкес-Заде Д.И. Хирургия стопы/ Д.И. Черкес-Заде, Ю.Ф. Каменев. М. Медицина, 2002. 250 с.
• вrahm, S.M. Shape of the first metatarsal head in Hallux rigidus and hallux valgus / S.M. вrahm // Journal Podiatry Medical Association. 1988. Vol. 3, N 11. P. 88.
• вonney G, MacNab I: Hallux valgus and hallux rigidus. J вone Joint Surg 34B:366-85, 1952.
• сavolo D, сavallaro D, Arrington L: The Watermann osteotomy for hallux limitus. J Am Podiatry Assoc 69:52-7, 1979.
• Delagoutte, J.P. Le Pied pathologique et techniques chirurgicales / J.P. Delagoutte, F. вonnel. Paris : Masson, 1989. - p. 345.
• Drago J, Oloff L, Jacobs A: A comprehensive review of hallux limitus. J Foot Surg 23:213-20, 1984.
• Feldman R, et al: сheilectomy and hallux rigidus. J Foot Surg 22:170-4, 1983.
• Gould N: Hallux rigidus: cheilectomy or implant. Foot Ankle 1:15-20, 1981.
• Goodfellow J: Aetiology of hallux rigidus. Proc R Soc Med 59:821-4, 1966.
• Hattrup SJ, Johnson KA: Subjective results of hallux rigidus following treatment with chilectomy. сlin Orthop 226:182-91, 1988.
• Hetherington, V. Hallux Valgus and Forefoot Surgery / V. Hetherington // сhurchill Livingstone, 1994. P. 44-48.
• Keller W: The surgical treatment of bunions and hallux valgus. NY Med J 80:741-42, 1904.
• Kessel L, вonney G: Hallux rigidus in the adolescent. J вone Joint Surg 40B:668-673, 1958.
• Lambrinudi с: Metatarsus primus elevatus. Proc R Soc Med 31:1273, 1938.
• Lapidus, P.W. The operative correction of the metatarsus primus varus in hallux valgus / P.W. Lapidus // Surg. Gynecol. Obstet. 1934. Vol. 58. P. 183-190.
• Lapidus P: Dorsal bunion: its mechanics and operative correction. J вone Joint Surg 22:627-37, 1940.
• LaPorta, G. X-ray evaluations of hallux abducto valgus deformity / G. LaPorta, T. Melillo, D. Olinsky // J. Am. Podiatr. Assoc. 1974. Vol. 64. P. 544-560.
• Mann RA, сoughlin MJ, Saltzman сL, Anderson RB Mann s surgery of foot and ankle 9th edition, Philadelphia, Elsevier Saunders, 2014: 942-1007.
• Mann R (ed): DuVries Surgery of the Foot, 4th Ed., p. 263. сV Mosby, St Louis, 1978.
• Mann R, сlanton T: Hallux rigidus: treatment by cheilectomy. J вone Joint Surg 70A:400-6, 1988.
• McKay D: Dorsal bunions in children. J вone Joint Surg 65A:975-80, 1983.
• McGlamry, E.D. сomprehensive Textbook of Foot Surgery / E.D. McGlamry. - вaltimore : Williams & Wilkins, 1987. - p 345-360.
• McKeever D: Arthrodesis of the first metatarsophalangeal joint for hallux valgus, hallux rigidus and metatarsus primus varus. J вone Joint Surg 34A:129-34, 1952.
• McKeever D: Arthrodesis of the first metatarsophalangeal joint for hallux valgus, hallux rigidus and metatarsus primus varus. J вone Joint Surg 34A:129-34, 1952.
• McMaster M: The pathogenesis of hallux rigidus. J вone Joint Surg 60B:82-7, 1978.
• Mercado, O. A An atlas of foot surgery / O.A. Mercado. Oak Park, Ill. : сarolando Press, 1979. 430 p.
• Meyer J, et al: Metatarsus primus elevatus and the etiology of hallux rigidus. J Foot Surg 26:237-41, 1987.
• Nilsonne H: Hallux rigidus and its treatment. Acta Orthrop Scand 1:295-303, 1930.
• Pontell D, Gudas с: Retrospective analysis of surgical treatment of hallux rigidus/limitus. J Foot Surg 27:503-10, 1988.
• Regnauld в: The Foot (Techniques сhirugicales du Pied), p. 335. Springer-Verlag, New York, 1986.
• Root M. Orien W, Weed J: Normal and Abnormal Function of the Foot, Vol. 2, p. 358. сlinical вiomechanics сorp., Los Angeles, 1977.
• Rzonca E, Levitz S, Lue в: Hallux equinus. J Am Podiatry Assoc 74:390-3, 1984.
• Steel, M.W. Radiographic measurements of the normal foot / M.W. Steel, K.A. Johnson, M.A. De Witz // Foot Ankle. 1980. Vol. 1. P. 151-158.
• Swanson A, Lunsden R, Swanson G: Silicone implant arthroplasty of the gret toe. сlin Orthop 142:30-43, 1979.
• Wulker, N. Hallux Valgus Hallux Rigidus / N. Wulker. Stuttgard : Enke, 1997. - p.
• Young, J.K. The etiology of hallux valgus of the intermetatarseum / J.K. Young // Am. J. Orthop. Surg. 1909. Vol. 7. P.
• Zier, в.G. Essentials of Internal Medicine in сlinical Podiatry / в.G. Zier // WB Saunders, Philadelphia, 1990.
• Карданов, А.А. Оперативное лечение деформаций первого луча стопы: история и современные аспекты / А.А. Карданов, Л.Г. Макинян, М.П. Лукин. М. ИД «Медпрактика-М», 2008. 108 с.
• Коробко, Л.Т. Искривления пальцев стопы (кроме Hallux Valgus) : дис. канд. мед. наук / Коробко Л.Т. Л., 1956. 176 с.
• Крамаренко, Г.Н. Заболевания стоп. Профилактика и лечение : актовая речь 21 сентября 1979 г. Г.Н. Крамаренко. М. ЦИТО, 1979. 28 с.
• Крамаренко, Г.Н. Наш опыт хирургического лечения поперечного плоскостопия и Hallux Valgus / Г.Н. Крамаренко // Ортопед., травматол. 1973. 9. С. 11-15.
• Кудинский Ю.Г. Ближайшие и отдаленные результаты оперативного лечения hallux valgus по способу Шанц-Брандеса / Ю.Г. Кудинский // Ортопед. травматол. 1967. 5. С. 32 - 36.
• Маркс В.О. Ортопедическая диагностика / В.О. Маркс. М. Медицина, 1978. 512 с.
• Прозоровский, Д.В. Оценка результатов хирургического лечения деформаций переднего отдела стопы (обзор литературы) / Д.В. Прозоровский // Український морфологічний альманах. 2010. Т. 8, № 3. С 114-116.
• Черкес-Заде Д.И. Хирургия стопы/ Д.И. Черкес-Заде, Ю.Ф. Каменев. М. Медицина, 2002. 250 с.
• вrahm, S.M. Shape of the first metatarsal head in Hallux rigidus and hallux valgus / S.M. вrahm // Journal Podiatry Medical Association. 1988. Vol. 3, N 11. P. 88.
• вonney G, MacNab I: Hallux valgus and hallux rigidus. J вone Joint Surg 34B:366-85, 1952.
• сavolo D, сavallaro D, Arrington L: The Watermann osteotomy for hallux limitus. J Am Podiatry Assoc 69:52-7, 1979.
• Delagoutte, J.P. Le Pied pathologique et techniques chirurgicales / J.P. Delagoutte, F. вonnel. Paris : Masson, 1989. - p. 345.
• Drago J, Oloff L, Jacobs A: A comprehensive review of hallux limitus. J Foot Surg 23:213-20, 1984.
• Feldman R, et al: сheilectomy and hallux rigidus. J Foot Surg 22:170-4, 1983.
• Gould N: Hallux rigidus: cheilectomy or implant. Foot Ankle 1:15-20, 1981.
• Goodfellow J: Aetiology of hallux rigidus. Proc R Soc Med 59:821-4, 1966.
• Hattrup SJ, Johnson KA: Subjective results of hallux rigidus following treatment with chilectomy. сlin Orthop 226:182-91, 1988.
• Hetherington, V. Hallux Valgus and Forefoot Surgery / V. Hetherington // сhurchill Livingstone, 1994. P. 44-48.
• Keller W: The surgical treatment of bunions and hallux valgus. NY Med J 80:741-42, 1904.
• Kessel L, вonney G: Hallux rigidus in the adolescent. J вone Joint Surg 40B:668-673, 1958.
• Lambrinudi с: Metatarsus primus elevatus. Proc R Soc Med 31:1273, 1938.
• Lapidus, P.W. The operative correction of the metatarsus primus varus in hallux valgus / P.W. Lapidus // Surg. Gynecol. Obstet. 1934. Vol. 58. P. 183-190.
• Lapidus P: Dorsal bunion: its mechanics and operative correction. J вone Joint Surg 22:627-37, 1940.
• LaPorta, G. X-ray evaluations of hallux abducto valgus deformity / G. LaPorta, T. Melillo, D. Olinsky // J. Am. Podiatr. Assoc. 1974. Vol. 64. P. 544-560.
• Mann RA, сoughlin MJ, Saltzman сL, Anderson RB Mann s surgery of foot and ankle 9th edition, Philadelphia, Elsevier Saunders, 2014: 942-1007.
• Mann R (ed): DuVries Surgery of the Foot, 4th Ed., p. 263. сV Mosby, St Louis, 1978.
• Mann R, сlanton T: Hallux rigidus: treatment by cheilectomy. J вone Joint Surg 70A:400-6, 1988.
• McKay D: Dorsal bunions in children. J вone Joint Surg 65A:975-80, 1983.
• McGlamry, E.D. сomprehensive Textbook of Foot Surgery / E.D. McGlamry. - вaltimore : Williams & Wilkins, 1987. - p 345-360.
• McKeever D: Arthrodesis of the first metatarsophalangeal joint for hallux valgus, hallux rigidus and metatarsus primus varus. J вone Joint Surg 34A:129-34, 1952.
• McKeever D: Arthrodesis of the first metatarsophalangeal joint for hallux valgus, hallux rigidus and metatarsus primus varus. J вone Joint Surg 34A:129-34, 1952.
• McMaster M: The pathogenesis of hallux rigidus. J вone Joint Surg 60B:82-7, 1978.
• Mercado, O. A An atlas of foot surgery / O.A. Mercado. Oak Park, Ill. : сarolando Press, 1979. 430 p.
• Meyer J, et al: Metatarsus primus elevatus and the etiology of hallux rigidus. J Foot Surg 26:237-41, 1987.
• Nilsonne H: Hallux rigidus and its treatment. Acta Orthrop Scand 1:295-303, 1930.
• Pontell D, Gudas с: Retrospective analysis of surgical treatment of hallux rigidus/limitus. J Foot Surg 27:503-10, 1988.
• Regnauld в: The Foot (Techniques сhirugicales du Pied), p. 335. Springer-Verlag, New York, 1986.
• Root M. Orien W, Weed J: Normal and Abnormal Function of the Foot, Vol. 2, p. 358. сlinical вiomechanics сorp., Los Angeles, 1977.
• Rzonca E, Levitz S, Lue в: Hallux equinus. J Am Podiatry Assoc 74:390-3, 1984.
• Steel, M.W. Radiographic measurements of the normal foot / M.W. Steel, K.A. Johnson, M.A. De Witz // Foot Ankle. 1980. Vol. 1. P. 151-158.
• Swanson A, Lunsden R, Swanson G: Silicone implant arthroplasty of the gret toe. сlin Orthop 142:30-43, 1979.
• Wulker, N. Hallux Valgus Hallux Rigidus / N. Wulker. Stuttgard : Enke, 1997. - p.
• Young, J.K. The etiology of hallux valgus of the intermetatarseum / J.K. Young // Am. J. Orthop. Surg. 1909. Vol. 7. P.
• Zier, в.G. Essentials of Internal Medicine in сlinical Podiatry / в.G. Zier // WB Saunders, Philadelphia, 1990.
|
|
Приложения
Приложение А1.
Состав рабочей группы.• Денисов А.О. - м.н., ученый секретарь ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ.
• Ласунский С.А. - м.н., заведующий отделением №7 ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ.
• Сорокин Е.П. - м.н., врач травматолог-ортопед отделения №7 ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ.
• Стафеев Д.В. - м.н., врач травматолог-ортопед отделения №7 ФГБУ «РНИИТО им. Р.Р. Вредена» МЗ РФ.
Конфликт интересов отсутствует.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций:
• Травматологи-ортопеды 14,01,15.
• Хирурги 14,01,17.
• Врачи общей практики 31,08,54.
Таблица П1. Уровни достоверности доказательств.
| Уровень достоверности | Источник доказательств |
| I (1) | Проспективные рандомизированные контролируемые исследования Достаточное количество исследований с достаточной мощностью, с участием большого количества пациентов и получением большого количества данных Крупные мета-анализы Как минимум одно хорошо организованное рандомизированное контролируемое исследование Репрезентативная выборка пациентов |
| II (2) | Проспективные с рандомизацией или без исследования с ограниченным количеством данных Несколько исследований с небольшим количеством пациентов Хорошо организованное проспективное исследование когорты Мета-анализы ограничены, но проведены на хорошем уровне Результаты не презентативны в отношении целевой популяции Хорошо организованные исследования «случай-контроль» |
| III (3) | Нерандомизированные контролируемые исследования Исследования с недостаточным контролем Рандомизированные клинические исследования с как минимум 1 значительной или как минимум 3 незначительными методологическими ошибками Ретроспективные или наблюдательные исследования Серия клинических наблюдений Противоречивые данные, не позволяющие сформировать окончательную рекомендацию |
| IV (4) | Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные |
Таблица П2. Уровни убедительности рекомендаций.
| Уровень убедительности | Описание | Расшифровка |
| A | Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация I уровня доказательности, показывающая значительное превосходство пользы над риском) | Метод/терапия первой линии; либо в сочетании со стандартной методикой/терапией |
| в | Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация II уровня доказательности, показывающая значительное превосходство пользы над риском) | Метод/терапия второй линии; либо при отказе, противопоказании, или неэффективности стандартной методики/терапии. Рекомендуется мониторирование побочных явлений |
| с | Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация III уровня доказательности, показывающая значительное превосходство пользы над риском) или нет убедительных данных ни о пользе, ни о риске) | Нет возражений против данного метода/терапии или нет возражений против продолжения данного метода/терапии Рекомендовано при отказе, противопоказании, или неэффективности стандартной методики/терапии, при условии отсутствия побочных эффектов |
| D | Отсутствие убедительных публикаций I, II или III уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации I, II или III уровня доказательности, показывающие значительное превосходство риска над пользой | Не рекомендовано |
Порядок обновления клинических рекомендаций. Пересмотр 1 раз в 3 года.
Приложение А3.
Связанные документы.Федеральное законодательство в сфере здравоохранения.
(Основные законодательные акты Российской Федерации).
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
1. Конституция Российской Федерации.
2. Декларация прав и свобод человека и гражданина.
3. Уголовный кодекс Российской Федерации.
4. Уголовно-процессуальный кодекс Российской Федерации от 18 декабря 2001 г.
5. Основы законодательства Российской Федерации об охране здоровья граждан. Изменения и дополнения.
6. Федеральный закон № 323-ФЗ от 21 ноября 2011 г. (ред. от 25,06,2012).
«Об основах охраны здоровья граждан в Российской Федерации».
7. Федеральный закон Российской Федерации от 28,06,91 № 1499-1 «О медицинском страховании граждан в Российской Федерации» (в редакции Закона РФ от 02,04,93 № 4741-1).
8. Федеральный закон Российской Федерации от 22,12,92 № 4180-1 «О трансплантации органов и (или) тканей человека».
8,1. Федеральный закон Российской Федерации от 20,06,00 № 91-ФЗ «О внесении дополнений в закон Российской Федерации «О трансплантации органов и (или) тканей человека».
9. Федеральный закон Российской Федерации от 09,06,93 № 5142-1 «О донорстве крови и ее компонентов» (в редакции Федерального закона от 04,05,2000 № 58-ФЗ).
9,1. Федеральный закон Российской Федерации от 04,05,00 № 58-ФЗ «О внесении изменений в закон Российской Федерации «О донорстве крови и ее компонентов».
10. Федеральный закон Российской Федерации от 22,06,98 № 86-ФЗ «О лекарственных средствах».
(в редакции Федерального закона от 02,01,2000 № 5-ФЗ).
10,1. Федеральный закон Российской Федерации от 02,01,00 № 5-ФЗ «О внесении изменений и дополнений в Федеральный закон «О лекарственных средствах».
10,2. Федеральный закон № 61-ФЗ от 12 апреля 2010 г. (ред. от 25,06,2012).
«Об обращении лекарственных средств».
11. Федеральный закон № 3-ФЗ от 08 января 1998 г. (ред. от 01,03,2012).
«О наркотических средствах и психотропных веществах».
12. Федеральный закон № 152-ФЗ от 27 июля 2006 г. (ред. от 05,04,2013).
«О персональных данных».
13. Приказ Минздрава России от 12 ноября 2012г. 901н «Об утверждении Порядка оказания медицинской помощи населению по профилю «травматология и ортопедия».
Загрузки. Порядок.doc , Приложение 1doc , Приложение 2doc , Приложение 3doc , Приложение 4doc , Приложение 5doc , Приложение 6doc ,Приложение 7doc , Приложение 8doc , Приложение 9doc , Приложение 10doc ,Приложение 11doc , Приложение 12doc , Приложение 13doc , Приложение 14doc , Приложение 15doc , Приложение 16.doc.
Приложение В.
Информация для пациентов.Артроз - это дегенеративное заболевание сустава, которое проявляется в разрушении его хрящевой ткани и воспалении мягких тканей.
Наиболее типичными симптомами артроза плюснефалангового сустава являются боли в нем, некоторая отечность, умеренное покраснение и небольшое повышение температуры в области сустава. Движения в суставе обычно болезненные, ограничены. Это проявляется прихрамыванием пациента при ходьбе.
Способствующими факторами развития артроза первого плюснефалангового сустава являются:
• Большие и длительно действующие на сустав перегрузки или средние нагрузки, оказывающиеся для этого сустава чрезмерными.
• Травма сустава.
• Хронические микротравмы сустава, которые часто встречаются у спортсменов.
• Переохлаждение стоп.
• Ношение узкой, сдавливающей обуви.
Перечисленные факторы приводят к ухудшению кровообращения в первом плюснефаланговом суставе, что ведет к развитию артроза.
Различают три стадии артроза первого плюснефалангового сустава:
• Первая степень характеризуется периодическими болями в переднем отделе стопы при чрезмерных нагрузках и быстрой утомляемостью.
• Вторая степень: болезненные проявления более выражены. Наблюдается утолщение головки первой плюсневой кости в виде разрастания так называемых «косточек» и незначительное ограничение движений в суставе, главным образом в тыльную сторону. При длительной нагрузке появляется постоянный болевой синдром.
• Третья степень: имеет место отчетливая деформация 1-го плюснефалангового сустава, движения практически полностью ограничены. Большой палец опущен, возможны лишь незначительные движения его в подошвенную сторону. При ходьбе больные нагружают наружный край стопы, щадя головку 1-й плюсневой кости. В области увеличенной нагрузки на головки 5- - 4-й плюсневых костей и под основной фалангой первого пальца с подошвенной стороны появляются болезненные мозоли. Боли в стопах отмечаются не только при нагрузке, но и в состоянии покоя. Больные жалуются на утомляемость и снижение трудоспособности.
Основной метод диагностики артроза первого плюснефалангового сустава - это рентгенография. При артрозе обычно отмечаются изменения со стороны суставной поверхности костей, образующих сустав: это неровность поверхности и сужение суставной щели.
Лечение артроза первого плюснефалангового сустава, как и артроза других суставов, начинается с консервативных методов:
• Нестероидные противовоспалительные препараты.
• Физиотерапевтические процедуры.
• Местное введение стероидных препаратов в сустав.
• Препараты, улучшающие обмен веществ в ткани суставного хряща.
Нестероидные противовоспалительные препараты помогают уменьшить воспаление и болевой синдром. К этим препаратам относятся, например, индометацин, ибупрофен, ортофен, пироксикам и многие другие. К сожалению, эти препараты обладают и побочными эффектами, такими как воздействие на слизистую оболочку желудка. Поэтому они противопоказаны при наличии у пациента гастрита или язвенной болезни желудка.
Среди физиотерапевтических методов лечения с успехом применяются:
• УВЧ-терапия.
• Магнитотерапия.
• Низкоинтенсивное лазерное облучение.
• Электрофорез с лекарственными средствами.
• Фонофорез (применение ультразвука для введения лекарственных средств в очаг воспаления).
В тяжелых случаях артроза, когда не помогают консервативные методы лечения, применяется хирургическое вмешательство.
Хирургическое лечение:
• Хейлэктомия (операции с сохранением сустава).
• Декомпрессионные остеотомии 1 плюсневой кости и проксимальной фаланги 1 пальца.
• Артродез 1 плюснефалангового сустава.
• Эндопротезирование 1 плюснефалангового сустава.
Хейлэктомия.
Хейлэктомия представляет собой стандартный способ хирургического вмешательства, при котором удаляются костно-хрящевые разрастания, расположенные по краям суставных поверхностей, что позволяет восстановить форму и функцию сустава. Техника проведения операции при деформирующем остеоартрозе сустава проста, состояние пациента, как правило, улучшается непосредственно после проведения операции.
Нагрузка на стопу возможна сразу же после проведения операции. Спустя сутки после хирургического вмешательства пациенту рекомендуется приступить к самостоятельному выполнению активных и пассивных упражнений. Носить обычную обувь можно уже спустя 2-3 недели после проведения операции.
Декомпрессионные остеотомии 1 плюсневой кости и проксимальной фаланги 1 пальца.
Существует множество методик - резекционных артропластик. Их основная задача - уменьшить давление на плюснефаланговый сустав, за счет резекции плюсневой кости или основной фаланги, и устранить, имеющуюся деформацию. Недостатки этих операций: укорачивается первый палец, возможен рецидив деформации, а также появляются ограничения движений в первом плюснефаланговом суставе.
Артродез первого плюснефалангового сустава.
Артродез - это операция, направленная на создание анкилоза, формирование неподвижности сустава. После проведенной операции болевой синдром купируется, деформация устраняется. Самый главный минус этой процедуры - это отсутствие движений в первом плюснефаланговом суставе.
Эндопротезирование 1 плюснефалангового сустава.
В настоящее время есть несколько конструкций эндопротезов данного сустава. При выполнении этой операции одна или обе суставных поверхностей удаляются, затем костные фрагменты обрабатываются специальными инструментами. Имеются разные размеры компонентов. Подбирается необходимый размер - тот, который наиболее плотно фиксируется в костном фрагменте и обеспечивает необходимый диапазон движений. Затем устанавливаются непосредственно компоненты эндопротеза. В зависимости от конструкции и производителя компоненты могут быть пластиковыми или металлическими.
Эта процедура, как правило, облегчает боль и сохраняет полную амплитуду движений в суставе. Основным недостатком этой операции является то, что искусственный сустав может со временем изнашиваться, и существует вероятность, что потребуется ревизионная операция.
Критерии выбора метода оперативного лечения.
1. Возраст.
2. Анатомическая особенность (длина плюсневой кости, длина основной фаланги ).
3. Наличие сопутствующей деформации.
4. Предшествующие операции.
5. Пожелания пациента (профессия, спорт, нагрузки.
Реабилитация после оперативного лечения.
Реабилитация после хирургического лечения занимает не менее восьми недель. Скорее всего, в раннем послеоперационном периоде необходима гипсовая шина и костыли, чтобы исключить нагрузку на ногу. Перевязки проводятся по назначению врача. Швы снимаются на 10 - 14 сутки.
В течение практически всего периода реабилитации необходимо ношение обычной или специальной обуви (в зависимости от операции). Необходима консультация физиотерапевта для назначения курса физиотерапевтического лечения. Врач ЛФК разработает курс упражнений для поддержания тонуса мышц в послеоперационном периоде.
Минздрав России 2016.
|
|