Другие названия и синонимы
Retinopathy of prematurity.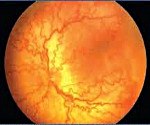
МКБ-10 коды
|
|
Описание
Ретинопатия недоношенных. Вазопролиферативное поражение сетчатки, обусловленное незрелостью структур глаза у детей, рожденных раньше срока. Ретинопатия недоношенных характеризуется нарушением нормального васкулогенеза и нередко самопроизвольно регрессирует. В остальных случаях сопровождается помутнением стекловидного тела, миопией, астигматизмом, косоглазием, катарактой, глаукомой, тракционной отслойкой сетчатки. Ретинопатия диагностируется в ходе осмотра недоношенного ребенка детским офтальмологом с помощью офтальмоскопии, УЗИ глаза, электроретинографии, зрительных ВП. Лечение ретинопатии недоношенных может включать крио- или лазеркоагуляцию сетчатки, витрэктомию, склеропломбирование.
Дополнительные факты
Ретинопатия недоношенных - нарушение процессов васкуляризации сетчатки у детей, имеющих низкий гестационный возраст. Частота ретинопатии недоношенных в неонатологии и детской офтальмологии тесно коррелирует со степенью зрелости организма ребенка: так, у детей с массой тела менее 1500 г патология сетчатки развивается в 40-50% случаев; менее 1000 г - в 52-73%; а у глубоко недоношенных детей с массой тела менее 750 г - в 81-95% случаев. Парадоксальность ситуации заключается в том, что совершенствование условий выхаживания детей с экстремально низкой массой тела приводит к увеличению случаев ретинопатии недоношенных, которая в развитых странах становится ведущей причиной слепоты у детей.
Причины
Нормальный васкулогенез (рост сосудов) сетчатки у плода начинается с 16 недели внутриутробного развития и завершается к 40 неделям гестации. Т. о. , чем меньше гестационный возраст ребенка, тем больше в его сетчатке содержится аваскулярных зон. Наиболее подвержены возникновению ретинопатии недоношенных дети, рожденные от преждевременных родов ранее 34-ой недели гестации с массой тела менее 2000 г.
Развитие сосудов сетчатки регулируется различными медиаторами - факторами роста, из которых наиболее значимы и изучены фактор роста сосудистого эндотелия, фактор роста фибробластов и инсулиноподобный фактор. Нарушению регуляции нормального ангиогенеза и развитию ретинопатии у недоношенных способствуют условия, вызывающие изменение парциального давления кислорода и углекислого газа в крови. Дело в том, что метаболические процессы в сетчатке осуществляются посредством гликолиза, расщепления глюкозы, протекающего без участия кислорода. Поэтому длительное пребывание ребенка на ИВЛ, кислородотерапия, колебания в режиме назначения сурфактантов способствуют развитию ретинопатии недоношенных.
Дополнительными факторами риска, влияющими на возникновение ретинопатии недоношенных, служат гипоксия плода, внутриутробные инфекции, синдром дыхательных расстройств, внутричерепные родовые травмы, сепсис, анемия новорожденных и тд Одним из вероятных триггеров развития ретинопатии является воздействие на незрелую сетчатку недоношенного избыточной освещенности, тогда как в норме ангиогенез сетчатки протекает внутриутробно в отсутствии светового воздействия.
Патогенез ретинопатии недоношенных связан как с нарушением образования новых сосудов сетчатки, так и с изменением уже сформировавшихся сосудистых трактов. При ретинопатии недоношенных образование сосудов в аваскулярных зонах периферии сетчатки прекращается, а новообразованные сосуды начинают прорастать в стекловидное тело, что в дальнейшем приводит к кровоизлияниям, новообразованию глиальной ткани, натяжению и тракционной отслойке сетчатки.
Развитие сосудов сетчатки регулируется различными медиаторами - факторами роста, из которых наиболее значимы и изучены фактор роста сосудистого эндотелия, фактор роста фибробластов и инсулиноподобный фактор. Нарушению регуляции нормального ангиогенеза и развитию ретинопатии у недоношенных способствуют условия, вызывающие изменение парциального давления кислорода и углекислого газа в крови. Дело в том, что метаболические процессы в сетчатке осуществляются посредством гликолиза, расщепления глюкозы, протекающего без участия кислорода. Поэтому длительное пребывание ребенка на ИВЛ, кислородотерапия, колебания в режиме назначения сурфактантов способствуют развитию ретинопатии недоношенных.
Дополнительными факторами риска, влияющими на возникновение ретинопатии недоношенных, служат гипоксия плода, внутриутробные инфекции, синдром дыхательных расстройств, внутричерепные родовые травмы, сепсис, анемия новорожденных и тд Одним из вероятных триггеров развития ретинопатии является воздействие на незрелую сетчатку недоношенного избыточной освещенности, тогда как в норме ангиогенез сетчатки протекает внутриутробно в отсутствии светового воздействия.
Патогенез ретинопатии недоношенных связан как с нарушением образования новых сосудов сетчатки, так и с изменением уже сформировавшихся сосудистых трактов. При ретинопатии недоношенных образование сосудов в аваскулярных зонах периферии сетчатки прекращается, а новообразованные сосуды начинают прорастать в стекловидное тело, что в дальнейшем приводит к кровоизлияниям, новообразованию глиальной ткани, натяжению и тракционной отслойке сетчатки.
Классификация
Принятая в мировой практике классификация ретинопатии недоношенных выделяет в течении заболевания активную и рубцовую (регрессивную) фазы. Активная фаза ретинопатии недоношенных, в зависимости от локализации и выраженности сосудистых изменений, подразделяется на 5 стадий:
• I стадия. Образование демаркационной линии - узкой границы, отделяющей васкулярную (сосудистую) часть сетчатки от аваскулярной (бессосудистой).
• II стадия. Формирование на месте демаркационной линии возвышения - демаркационного вала (гребня). Сосуды врастают в вал и могут образовывать небольшие участки неоваскуляризации.
• III стадия. В области вала появляется экстраретинальная фиброваскулярная пролиферация. Соединительная ткань и сосуды разрастаются по поверхности сетчатки и проникают в стекловидное тело.
• IV стадия. Соответствует частичной отслойке сетчатки, обусловленной экссудативно - тракционным механизмом. Данная стадия ретинопатии недоношенных подразделяется на подстадии: IVa - без отслойки макулы и IVб - с вовлечением в отслойку макулярной зоны.
• V стадия. Тотальное отслоение сетчатки воронкообразной формы (с узким, широким или закрытым профилем воронки).
В 70-80% случаев I и II стадии ретинопатии недоношенных самопроизвольно регрессируют, оставляя минимальные остаточные изменения на глазном дне. III стадия является «пороговой» и служит основанием для проведения профилактической коагуляции сетчатки. IV и V стадии ретинопатии недоношенных расцениваются как терминальные из-за неблагоприятного прогноза в отношении зрительных функций.
В большинстве случаев при ретинопатии недоношенных наблюдается последовательное, постадийное развитие изменений, однако возможен молниеносный вариант («плюс»-болезнь), характеризующийся злокачественным, быстрым течением.
Продолжительность активной стадии ретинопатии недоношенных составляет 3-6 месяцев. Если в течение этого времени не произошло спонтанного регресса изменений, наступает фаза рубцевания с развитием остаточных явлений. В этой стадии у ребенка могут развиваться микрофтальм, близорукость, косоглазие и амблиопия, поздняя отслойка сетчатки, фиброз стекловидного тела, осложненная катаракта, вторичная глаукома, субатрофия глазного яблока.
Объективные офтальмологические данные являются единственными проявлениями ретинопатии недоношенных, особенно в ее активной фазе, поэтому одновременно могут расцениваться как симптомы заболевания.
• I стадия. Образование демаркационной линии - узкой границы, отделяющей васкулярную (сосудистую) часть сетчатки от аваскулярной (бессосудистой).
• II стадия. Формирование на месте демаркационной линии возвышения - демаркационного вала (гребня). Сосуды врастают в вал и могут образовывать небольшие участки неоваскуляризации.
• III стадия. В области вала появляется экстраретинальная фиброваскулярная пролиферация. Соединительная ткань и сосуды разрастаются по поверхности сетчатки и проникают в стекловидное тело.
• IV стадия. Соответствует частичной отслойке сетчатки, обусловленной экссудативно - тракционным механизмом. Данная стадия ретинопатии недоношенных подразделяется на подстадии: IVa - без отслойки макулы и IVб - с вовлечением в отслойку макулярной зоны.
• V стадия. Тотальное отслоение сетчатки воронкообразной формы (с узким, широким или закрытым профилем воронки).
В 70-80% случаев I и II стадии ретинопатии недоношенных самопроизвольно регрессируют, оставляя минимальные остаточные изменения на глазном дне. III стадия является «пороговой» и служит основанием для проведения профилактической коагуляции сетчатки. IV и V стадии ретинопатии недоношенных расцениваются как терминальные из-за неблагоприятного прогноза в отношении зрительных функций.
В большинстве случаев при ретинопатии недоношенных наблюдается последовательное, постадийное развитие изменений, однако возможен молниеносный вариант («плюс»-болезнь), характеризующийся злокачественным, быстрым течением.
Продолжительность активной стадии ретинопатии недоношенных составляет 3-6 месяцев. Если в течение этого времени не произошло спонтанного регресса изменений, наступает фаза рубцевания с развитием остаточных явлений. В этой стадии у ребенка могут развиваться микрофтальм, близорукость, косоглазие и амблиопия, поздняя отслойка сетчатки, фиброз стекловидного тела, осложненная катаракта, вторичная глаукома, субатрофия глазного яблока.
Объективные офтальмологические данные являются единственными проявлениями ретинопатии недоношенных, особенно в ее активной фазе, поэтому одновременно могут расцениваться как симптомы заболевания.
Диагностика
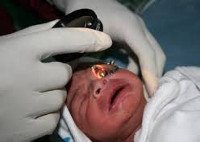
Для выявления ретинопатии обследованию детского офтальмолога подлежат все недоношенные через 3-4 недели после рождения. В более раннем возрасте признаки ретинопатии недоношенных еще не проявляются, однако при офтальмологическом осмотре может быть выявлена другая врожденная патология глаза: глаукома, катаракта, увеит, ретинобластома.
Дальнейшая тактика предполагает динамическое наблюдение недоношенного ребенка офтальмологом каждые 2 недели (при незавершенной васкуляризации сетчатки) либо еженедельно (при первых признаках ретинопатии), либо 1 раз в 2-3 дня (при «плюс»-болезни). Осмотры недоношенных детей проводятся в присутствии неонатолога и анестезиолога-реаниматолога.
Основным методом выявления ретинопатии недоношенных служит непрямая офтальмоскопия, осуществляемая после предварительного расширения зрачка (мидриаза). С помощью УЗИ глаза дополнительно выявляются экстраретинальные признаки ретинопатии недоношенных в III-IV стадиях. С целью дифференциальной диагностики ретинопатии недоношенных и патологии ЗН (аномалий развития или атрофии зрительного нерва) выполняется исследование зрительных ВП, электроретинография ребенку. Для исключения ретинобластомы информативны УЗИ и диафаноскопия.
Для оценки степени отслойки сетчатки предлагается использовать оптическую когерентную томографию.
Дальнейшая тактика предполагает динамическое наблюдение недоношенного ребенка офтальмологом каждые 2 недели (при незавершенной васкуляризации сетчатки) либо еженедельно (при первых признаках ретинопатии), либо 1 раз в 2-3 дня (при «плюс»-болезни). Осмотры недоношенных детей проводятся в присутствии неонатолога и анестезиолога-реаниматолога.
Основным методом выявления ретинопатии недоношенных служит непрямая офтальмоскопия, осуществляемая после предварительного расширения зрачка (мидриаза). С помощью УЗИ глаза дополнительно выявляются экстраретинальные признаки ретинопатии недоношенных в III-IV стадиях. С целью дифференциальной диагностики ретинопатии недоношенных и патологии ЗН (аномалий развития или атрофии зрительного нерва) выполняется исследование зрительных ВП, электроретинография ребенку. Для исключения ретинобластомы информативны УЗИ и диафаноскопия.
Для оценки степени отслойки сетчатки предлагается использовать оптическую когерентную томографию.
Лечение
В I-II стадии ретинопатии недоношенных лечение не показано. В III стадии с целью предупреждения прогрессирования ретинопатии недоношенных до терминальных стадий проводится профилактическая лазеркоагуляция либо криокоагуляция аваскулярной зоны сетчатки (не позднее 72 часов от момента выявления экстраретинальной пролиферации).
Эффективность профилактического коагуляционного лечения при ретинопатии недоношенных составляет 60-98%. Среди местных осложнений хирургических процедур встречаются ожоги глаз, гифема, преретинальные мембраны, иридоциклиты, окклюзия центральной артерии сетчатки. Общесоматические осложнения могут включать апноэ, цианоз, брадикардию или тахикардию.
Оценка результативности коагуляционного лечения ретинопатии недоношенных проводится спустя 10-14 дней. При стабилизации или регрессе процесса лечение расценивается как эффективное. В случае продолжающейся эктраретинальной пролиферации возможно повторение крио- или лазеркоагуляции.
В регрессивном и послеоперационном периоде назначаются инстилляции лекарственных препаратов (дизинфицирующих, антиоксидантных, противовоспалительных), физиотерапевтическое воздействие (электрофорез, магнитостимуляция, электроокулостимуляция).
В случае дальнейшего прогрессирования ретинопатии недоношенных до IV-V стадий возникает необходимость проведения витрэктомии (ленсвитрэктомии) или циркулярного пломбирования склеры (экстрасклерального пломбирования).
Эффективность профилактического коагуляционного лечения при ретинопатии недоношенных составляет 60-98%. Среди местных осложнений хирургических процедур встречаются ожоги глаз, гифема, преретинальные мембраны, иридоциклиты, окклюзия центральной артерии сетчатки. Общесоматические осложнения могут включать апноэ, цианоз, брадикардию или тахикардию.
Оценка результативности коагуляционного лечения ретинопатии недоношенных проводится спустя 10-14 дней. При стабилизации или регрессе процесса лечение расценивается как эффективное. В случае продолжающейся эктраретинальной пролиферации возможно повторение крио- или лазеркоагуляции.
В регрессивном и послеоперационном периоде назначаются инстилляции лекарственных препаратов (дизинфицирующих, антиоксидантных, противовоспалительных), физиотерапевтическое воздействие (электрофорез, магнитостимуляция, электроокулостимуляция).
В случае дальнейшего прогрессирования ретинопатии недоношенных до IV-V стадий возникает необходимость проведения витрэктомии (ленсвитрэктомии) или циркулярного пломбирования склеры (экстрасклерального пломбирования).
|
|
Прогноз
У большинства детей ретинопатия недоношенных не прогрессирует дальше I-II стадии, изменения сетчатки подвергаются обратному развитию; при этом сохраняется достаточно высокая острота зрения. Тем не менее, у половины из них к 6-10 годам выявляются аномалии рефракции (близорукость, дальнозоркость, астигматизм), глазодвигательные нарушения (косоглазие, нистагм). При прогрессировании ретинопатии недоношенных до IV-V стадии или молниеносной форме заболевания прогноз на сохранение зрительной функции неблагоприятный.
Профилактика
Профилактика ретинопатии недоношенных - это, прежде всего, профилактика преждевременных родов; проведение терапии, направленной на пролонгирование беременности; правильное выхаживание недоношенных, их динамическое наблюдение детским офтальмологом. Дети, перенесшие ретинопатию недоношенных, в старшем возрасте должны проходить регулярное офтальмологическое обследование, включающее визометрию, рефрактометрию, электрофизиологические исследования, компьютерную периметрию.