
ICD-10 codes
- ICD-10
- A15.0 Tuberculosis of lung, confirmed by sputum microscopy with or without culture
- A15.2 Tuberculosis of lung, confirmed histologically
- A15.1 Tuberculosis of lung, confirmed by culture only
- A19.1 Acute miliary tuberculosis of multiple sites
- A15 Respiratory tuberculosis, bacteriologically and histologically confirmed
- A15.3 Tuberculosis of lung, confirmed by unspecified means
- A15.4 Tuberculosis of intrathoracic lymph nodes, confirmed bacteriologically and histologically
- A15.5 Tuberculosis of larynx, trachea and bronchus, confirmed bacteriologically and histologically
Introduction
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: A15-A19.
Год утверждения (частота пересмотра): 2022.
Возрастная категория: Дети.
Пересмотр не позднее: 2024.
ID: 507.
Разработчик клинической рекомендации.
• Российское Общество Фтизиатров.
• Национальная ассоциация некоммерческих организаций фтизиатров «Ассоциация фтизиатров».
Одобрено Научно-практическим Советом Минздрава РФ.
Год утверждения (частота пересмотра): 2022.
Возрастная категория: Дети.
Пересмотр не позднее: 2024.
ID: 507.
Разработчик клинической рекомендации.
• Российское Общество Фтизиатров.
• Национальная ассоциация некоммерческих организаций фтизиатров «Ассоциация фтизиатров».
Одобрено Научно-практическим Советом Минздрава РФ.
 List of abbreviations
List of abbreviations
АЛТ аланинаминотрансфераза.
АСТ аспартатаминотрансфераза.
АТР аллерген туберкулезный рекомбинантный в стандартном разведении.
ВИЧ вирус иммунодефицита человека.
ВК врачебная комиссия.
ВЛТ внелегочный туберкулез.
ДНК дезоксирибонуклеиновая кислота.
ИП искусственный пневмоторакс.
КББ клапанная бронхоблокация.
КУМ кислотоустойчивые микроорганизмы.
ЛУ лекарственная устойчивость.
ЛЧ лекарственная чувствительность.
МБТ микобактерии туберкулеза.
МБТК микобактерии туберкулезного комплекса.
МГМ молекулярно-генетические методы.
МЛУ множественная лекарственная устойчивость.
МЛУ ТБ туберкулез, вызванный возбудителем с МЛУ.
МЛУ/РУ ТБ туберкулез с множественной лекарственной устойчивостью / рифампицин устойчивый туберкулез.
НТМБ нетуберкулезные микобактерии.
ПТП противотуберкулезный препарат.
ПТК первичный туберкулезный комплекс.
ПЦР полимеразная цепная реакция.
ТБ туберкулез.
ТВГЛУ туберкулез внутригрудных лимфатических узлов.
ТПЛУ туберкулез периферических лимфатических узлов.
УГТ урогенитальный туберкулез.
ЦНС центральная нервная система.
ШЛУ широкая лекарственная устойчивость.
ШЛУ ТБ туберкулез, вызванный возбудителем с ШЛУ.
ЭК эндобронхиальный клапан.
IGRA Interferon-Gamma Release Assays.
АСТ аспартатаминотрансфераза.
АТР аллерген туберкулезный рекомбинантный в стандартном разведении.
ВИЧ вирус иммунодефицита человека.
ВК врачебная комиссия.
ВЛТ внелегочный туберкулез.
ДНК дезоксирибонуклеиновая кислота.
ИП искусственный пневмоторакс.
КББ клапанная бронхоблокация.
КУМ кислотоустойчивые микроорганизмы.
ЛУ лекарственная устойчивость.
ЛЧ лекарственная чувствительность.
МБТ микобактерии туберкулеза.
МБТК микобактерии туберкулезного комплекса.
МГМ молекулярно-генетические методы.
МЛУ множественная лекарственная устойчивость.
МЛУ ТБ туберкулез, вызванный возбудителем с МЛУ.
МЛУ/РУ ТБ туберкулез с множественной лекарственной устойчивостью / рифампицин устойчивый туберкулез.
НТМБ нетуберкулезные микобактерии.
ПТП противотуберкулезный препарат.
ПТК первичный туберкулезный комплекс.
ПЦР полимеразная цепная реакция.
ТБ туберкулез.
ТВГЛУ туберкулез внутригрудных лимфатических узлов.
ТПЛУ туберкулез периферических лимфатических узлов.
УГТ урогенитальный туберкулез.
ЦНС центральная нервная система.
ШЛУ широкая лекарственная устойчивость.
ШЛУ ТБ туберкулез, вызванный возбудителем с ШЛУ.
ЭК эндобронхиальный клапан.
IGRA Interferon-Gamma Release Assays.
Terms and definitions
Впервые выявленный пациент с туберкулезом («новый случай»). Пациент с туберкулезом, который ранее не принимал противотуберкулезные препараты в виде курса лечения туберкулеза или принимал их менее 1 месяца.
Иммунодиагностика туберкулеза. Специфические диагностические тесты с применением антигенов микобактерий туберкулеза.
Лекарственная устойчивость (ЛУ). Резистентность микобактерий туберкулеза (МБТ) к любому (ым) противотуберкулезному(ым) и антибактериальному (м) препарату(ам).
Лекарственная чувствительность (ЛЧ) микобактерий туберкулеза. Восприимчивость микроорганизмов к содержанию в питательной среде лекарственных препаратов.
М. tuberculosis complex (МБТК) - группа микроорганизмов рода МусоЬаСепит tuberculosis сотр1ех, вызывающих специфические туберкулезные поражения органов и тканей.
Малая форма туберкулеза. Характеризуется небольшой гиперплазией 1-2-х групп внутригрудных лимфатических узлов (от 0,5 до 1,5 см).
Монорезистентность. Устойчивость микобактерии туберкулеза только к одному противотуберкулезному препарату.
Множественная лекарственная устойчивость (МЛУ). Устойчивость МБТ к сочетанию изониазида** и рифампицина** или рифампицину**, независимо от наличия устойчивости к другим противотуберкулезным препаратам.
Пациент с рецидивом туберкулеза. Пациент, у которого предыдущий курс химиотерапии туберкулеза был завершен эффективно, а затем был зарегистрирован повторный эпизод заболевания.
Полирезистентность. Устойчивость к более чем одному противотуберкулезному препарату первого ряда, за исключением сочетания изониазида** и рифампицина**.Пред-широкая лекарственная устойчивость. Устойчивость микобактерии туберкулеза к рифампицину** с устойчивостью к изониазиду** или без нее, в сочетании с устойчивостью к любому фторхинолону.
Режим химиотерапии (РХТ). Это комбинация противотуберкулезных препаратов, длительность и кратность их приема, сроки и содержание контрольных исследований, а также организационные формы проведения лечения.
Тяжесть заболевания. У пациентов старше 14 лет обычно определяется наличием полостей распада или двустороннего поражения легких на рентгенограмме грудной клетки, либо положительными результатами исследования на выделение микобактерий туберкулеза. У детей в возрасте до 14 лет тяжесть заболевания обычно определяется наличием полостей распада или помимо увеличенных внутригрудных лимфатических узлов (ВГЛУ) поражения легких, либо внелегочными формами заболевания. При определении тяжести заболевания у детей также может быть учтено наличие выраженных симптомов интоксикации или выраженной иммуносупрессии, либо положительных результатов бактериологических исследований на туберкулез.
Рифампицин-устойчивый туберкулез (РУ-ТБ). Туберкулез, вызванный устойчивыми к рифампицину** штаммами M. tuberculosis. Эти штаммы могут быть чувствительными или устойчивыми к изониазиду** (МЛУ-ТБ) либо устойчивыми к другим противотуберкулезным препаратам первого или второго ряда. Случаи МЛУ-ТБ и РУ-ТБ часто объединены под названием МЛУ/РУ-ТБ, когда применяются режимы лечения МЛУ- ТБ.
Рифампицин-чувствительный, изониазид-устойчивый ТБ (Ну-ТБ). ТБ, вызванный устойчивыми к изониазиду и чувствительными к рифампицину штаммами M. tuberculosis.
Широкая лекарственная устойчивость (ШЛУ). Это устойчивость микобактерии туберкулеза к рифампицину** с устойчивостью к изониазиду** или без нее, в сочетании с устойчивостью к любому фторхинолону** и, по крайней мере, к линезолиду** или бедаквилину**.
Иммунодиагностика туберкулеза. Специфические диагностические тесты с применением антигенов микобактерий туберкулеза.
Лекарственная устойчивость (ЛУ). Резистентность микобактерий туберкулеза (МБТ) к любому (ым) противотуберкулезному(ым) и антибактериальному (м) препарату(ам).
Лекарственная чувствительность (ЛЧ) микобактерий туберкулеза. Восприимчивость микроорганизмов к содержанию в питательной среде лекарственных препаратов.
М. tuberculosis complex (МБТК) - группа микроорганизмов рода МусоЬаСепит tuberculosis сотр1ех, вызывающих специфические туберкулезные поражения органов и тканей.
Малая форма туберкулеза. Характеризуется небольшой гиперплазией 1-2-х групп внутригрудных лимфатических узлов (от 0,5 до 1,5 см).
Монорезистентность. Устойчивость микобактерии туберкулеза только к одному противотуберкулезному препарату.
Множественная лекарственная устойчивость (МЛУ). Устойчивость МБТ к сочетанию изониазида** и рифампицина** или рифампицину**, независимо от наличия устойчивости к другим противотуберкулезным препаратам.
Пациент с рецидивом туберкулеза. Пациент, у которого предыдущий курс химиотерапии туберкулеза был завершен эффективно, а затем был зарегистрирован повторный эпизод заболевания.
Полирезистентность. Устойчивость к более чем одному противотуберкулезному препарату первого ряда, за исключением сочетания изониазида** и рифампицина**.Пред-широкая лекарственная устойчивость. Устойчивость микобактерии туберкулеза к рифампицину** с устойчивостью к изониазиду** или без нее, в сочетании с устойчивостью к любому фторхинолону.
Режим химиотерапии (РХТ). Это комбинация противотуберкулезных препаратов, длительность и кратность их приема, сроки и содержание контрольных исследований, а также организационные формы проведения лечения.
Тяжесть заболевания. У пациентов старше 14 лет обычно определяется наличием полостей распада или двустороннего поражения легких на рентгенограмме грудной клетки, либо положительными результатами исследования на выделение микобактерий туберкулеза. У детей в возрасте до 14 лет тяжесть заболевания обычно определяется наличием полостей распада или помимо увеличенных внутригрудных лимфатических узлов (ВГЛУ) поражения легких, либо внелегочными формами заболевания. При определении тяжести заболевания у детей также может быть учтено наличие выраженных симптомов интоксикации или выраженной иммуносупрессии, либо положительных результатов бактериологических исследований на туберкулез.
Рифампицин-устойчивый туберкулез (РУ-ТБ). Туберкулез, вызванный устойчивыми к рифампицину** штаммами M. tuberculosis. Эти штаммы могут быть чувствительными или устойчивыми к изониазиду** (МЛУ-ТБ) либо устойчивыми к другим противотуберкулезным препаратам первого или второго ряда. Случаи МЛУ-ТБ и РУ-ТБ часто объединены под названием МЛУ/РУ-ТБ, когда применяются режимы лечения МЛУ- ТБ.
Рифампицин-чувствительный, изониазид-устойчивый ТБ (Ну-ТБ). ТБ, вызванный устойчивыми к изониазиду и чувствительными к рифампицину штаммами M. tuberculosis.
Широкая лекарственная устойчивость (ШЛУ). Это устойчивость микобактерии туберкулеза к рифампицину** с устойчивостью к изониазиду** или без нее, в сочетании с устойчивостью к любому фторхинолону** и, по крайней мере, к линезолиду** или бедаквилину**.
Description
Туберкулез. Это инфекционное заболевание, вызываемое микобактериями туберкулеза (Mycobacterium tuberculosis complex-МБТК), при котором могут быть поражены любые органы и ткани человеческого тела (кроме волос и ногтей).
Reasons
МБТК включает Mycobacterium tuberculosis, Mycobacterium bovis и ее вариант БЦЖ (бацилла Кальметта-Герена), Mycobacterium africanum, Mycobacterium microti, Mycobacterium canetti, Mycobacterium caprae, Mycobacterium pinnipedii. Эта группа микобактерий отличается выраженным генетическим сходством. Большинство случаев заболевания туберкулезом (до 95%) вызываются Mycobacterium tuberculosis [1].
Основными биохимическими компонентами микобактерий туберкулеза (МБТ) являются белки (туберкулопротеиды), которые индуцируют специфическую тканевую воспалительную реакцию с образованием гранулемы. МБТ устойчивы к кислотам (кислотоустойчивые), щелочам и спиртам, что дает возможность микобактерии длительное время сохранять свои патогенные свойства во внешней среде.
Важным свойством изменчивости МБТ является формирование устойчивости к противотуберкулезным препаратам, которая закрепляется генетически, что создало серьезную проблему общественного здравоохранения во всем мире - распространение туберкулеза с множественной и широкой лекарственнойустойчивостью МБТ.
Важным свойством изменчивости МБТ является формирование устойчивости к противотуберкулезным препаратам, которая закрепляется генетически, что создало серьезную проблему общественного здравоохранения во всем мире - распространение туберкулеза с множественной и широкой лекарственнойустойчивостью МБТ.
Естественный резервуар туберкулезной микобактерии - человек, домашние и дикие животные, птицы.
Основным механизмом передачи инфекции является аэрогенный (воздушно-капельный). Для инфицирования и заболевания туберкулезом имеют значение массивность инфекции, продолжительность контакта с больным туберкулезом и состояние иммунной системы восприимчивого организма.
Инфицирование - это инфекционный процесс, при котором отсутствуют клинические проявления болезни при наличии жизнеспособных микобактерий в организме (латентная туберкулезная инфекция).
При наличии факторов риска внешних и внутренних, приводящих к снижению общей резистентности организма, развивается заболевание туберкулезом, которое идентифицируется появлением клинико-рентгенологических и микробиологических признаков патологии. Болезнь, как правило, локализуется в легких, однако в процесс могут вовлекаться и другие органы. Туберкулезу свойственно многообразие клинических и патоморфологических проявлений [1, 2].
В развитии болезни различают два периода: первичный и вторичный. Первичный туберкулез характеризуется феноменом заражения (первичного инфицирования); с точки зрения патогенеза - развитием генерализации и гиперсенсибилизации туберкулезного процесса, поражением лимфатической системы, частым появлением внелегочных форм заболевания.
Вторичный процесс возникает в результате эндогенной реактивации очагов туберкулезной инфекции на фоне ослабления иммунитета или в результате повторного проникновения МБТ в организм из внешней среды -экзогенной суперинфекции.
Патоморфологически воспалительный процесс характеризуется формированием туберкулезной гранулемы (бугорка): эпителиоидно-клеточные бугорки с многоядерными клетками Лангханса и некротическими участками (казеоз) являются специфичными для туберкулеза [3].
Для детей характерны признаки первичного туберкулезного поражения. В структуре клинических форм заболевания преобладает туберкулез внутригрудных лимфатических узлов (ВГЛУ) - около 75 - 80%, первичный туберкулезный комплекс (ПТК) - около 10-15% [1, 2].
Основными биохимическими компонентами микобактерий туберкулеза (МБТ) являются белки (туберкулопротеиды), которые индуцируют специфическую тканевую воспалительную реакцию с образованием гранулемы. МБТ устойчивы к кислотам (кислотоустойчивые), щелочам и спиртам, что дает возможность микобактерии длительное время сохранять свои патогенные свойства во внешней среде.
Важным свойством изменчивости МБТ является формирование устойчивости к противотуберкулезным препаратам, которая закрепляется генетически, что создало серьезную проблему общественного здравоохранения во всем мире - распространение туберкулеза с множественной и широкой лекарственнойустойчивостью МБТ.
Важным свойством изменчивости МБТ является формирование устойчивости к противотуберкулезным препаратам, которая закрепляется генетически, что создало серьезную проблему общественного здравоохранения во всем мире - распространение туберкулеза с множественной и широкой лекарственнойустойчивостью МБТ.
Естественный резервуар туберкулезной микобактерии - человек, домашние и дикие животные, птицы.
Основным механизмом передачи инфекции является аэрогенный (воздушно-капельный). Для инфицирования и заболевания туберкулезом имеют значение массивность инфекции, продолжительность контакта с больным туберкулезом и состояние иммунной системы восприимчивого организма.
Инфицирование - это инфекционный процесс, при котором отсутствуют клинические проявления болезни при наличии жизнеспособных микобактерий в организме (латентная туберкулезная инфекция).
При наличии факторов риска внешних и внутренних, приводящих к снижению общей резистентности организма, развивается заболевание туберкулезом, которое идентифицируется появлением клинико-рентгенологических и микробиологических признаков патологии. Болезнь, как правило, локализуется в легких, однако в процесс могут вовлекаться и другие органы. Туберкулезу свойственно многообразие клинических и патоморфологических проявлений [1, 2].
В развитии болезни различают два периода: первичный и вторичный. Первичный туберкулез характеризуется феноменом заражения (первичного инфицирования); с точки зрения патогенеза - развитием генерализации и гиперсенсибилизации туберкулезного процесса, поражением лимфатической системы, частым появлением внелегочных форм заболевания.
Вторичный процесс возникает в результате эндогенной реактивации очагов туберкулезной инфекции на фоне ослабления иммунитета или в результате повторного проникновения МБТ в организм из внешней среды -экзогенной суперинфекции.
Патоморфологически воспалительный процесс характеризуется формированием туберкулезной гранулемы (бугорка): эпителиоидно-клеточные бугорки с многоядерными клетками Лангханса и некротическими участками (казеоз) являются специфичными для туберкулеза [3].
Для детей характерны признаки первичного туберкулезного поражения. В структуре клинических форм заболевания преобладает туберкулез внутригрудных лимфатических узлов (ВГЛУ) - около 75 - 80%, первичный туберкулезный комплекс (ПТК) - около 10-15% [1, 2].
Epidemiology
Заболеваемость детей - важная характеристика эпидемической ситуации по туберкулезу в целом.
По оценочным данным ВОЗ в 2019г. заболели туберкулезом 10,0 млн человек (9,0 -11,1 млн.): из них 1,0 млн. детей (0-14 лет); умерли -1,6 млн., из них детей (0-14 лет) - 233 000, среди которых 80% - дети до 5 лет, 17% (39 000) - с ВИЧ-инфекцией [4].
В настоящее время в РФ отмечается стойкая положительная динамика эпидемической ситуации по туберкулезу у детей.
В течение последних пяти лет отмечается значительное снижение заболеваемости туберкулезом (по отчетным формам № 8 и 33): с 12,4 в 2015г. до 6,2 на 100 000 в 2020г. детей 0-14 лет; заболеваемость детей 15-17 лет вдвое превышает заболеваемость детей 0-14 лет, однако существенно ниже заболеваемости взрослых и составила в 2020г -12,7 на 100000 подросткового населения (26,8-в 2015г. Доля больных с бактериовыделением различается в возрастных группах: 5-6 лет (3,0%), 7-14 лет (8,4%), 15-17 лет (25,8%). Между тем, увеличивается доля детей, больных туберкулезом с лекарственной устойчивостью МБТ; растет доля детей с туберкулезом в сочетании с ВИЧ, причем среди детей 0-14 лет она выше, чем среди детей 15-17 лет (3,6 и 0,7%) [5]. Лечение лекарственно-устойчивого туберкулеза у детей представляет определенные сложности в силу ограниченных возможностей применения лекарственных средств в соответствии с инструкцией к препарату.
Туберкулез (A15-A19).
Включены:
• инфекции, вызванные Mycobacterium tuberculosis и Mycobacterium bovis.
Исключены:
• врожденный туберкулез (P37,0).
• болезнь, вызванная ВИЧ, с проявлениями микобактериальной инфекции (B20,0).
• пневмокониоз, связанный с туберкулезом (J65).
• последствия туберкулеза (B90.
• силикотуберкулез(J65).
Туберкулез органов дыхания, подтвержденный бактериологически и гистологически (A15): A15,0 - Туберкулез легких, подтвержденный бактериоскопически с наличием или отсутствием роста культуры;
A15,1 - Туберкулез легких, подтвержденный только ростом культуры;
A15,2 - Туберкулез легких, подтвержденный гистологически;
A15,3 - Туберкулез легких, подтвержденный неуточненными методами;
A15,4 - Туберкулез внутригрудных лимфатических узлов, подтвержденный бактериологически и гистологически;
A15,5 - Туберкулез гортани, трахеи и бронхов, подтвержденный бактериологически и гистологически;
A15,6 - Туберкулезный плеврит, подтвержденный бактериологически и гистологически;
A15,7 - Первичный туберкулез органов дыхания, подтвержденный бактериологически и гистологически;
A15,8 - Туберкулез других органов дыхания, подтвержденный бактериологически и гистологически;
A15,9 - Туберкулез органов дыхания неуточненной локализации, подтвержденный бактериологически и гистологически;
Туберкулез органов дыхания, не подтвержденный бактериологически или гистологически (A16):
A16,0 - Туберкулез легких при отрицательных результатах бактериологических и гистологических исследований;
A16,1 - Туберкулез легких без проведения бактериологического и гистологического исследований;
A16,2 - Туберкулез легких без упоминания о бактериологическом или гистологическом подтверждении;
A16,3 - Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении;
A16,4 - Туберкулез гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении;
A16,5 - Туберкулезный плеврит без упоминания о бактериологическом или гистологическом подтверждении;
A16,7 - Первичный туберкулез органов дыхания без упоминания о бактериологическом или гистологическом подтверждении;
A16,8 - Туберкулез других органов дыхания без упоминания о бактериологическом или гистологическом подтверждении;
A16,9 - Туберкулез органов дыхания неуточненной локализации без упоминания о бактериологическом или гистологическом подтверждении;
A17+ - Туберкулез нервной системы;
A17,0+ - Туберкулезный менингит (G01*);
A17,1+ - Менингеальная туберкулема (G07*);
A17,8+ - Туберкулез нервной системы других локализаций;
A17,9+ - Туберкулез нервной системы неуточненный (G99,8*);
A18 - Туберкулез других органов;
A18,0+ - Туберкулез костей и суставов;
A18,1+ - Туберкулез мочеполовых органов;
A18,2 - Туберкулезная периферическая лимфаденопатия;
A18,3 - Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов;
A18,4 - Туберкулез кожи и подкожной клетчатки;
A18,5+ - Туберкулез глаза;
A18,6+ - Туберкулез уха;
A18,7+ - Туберкулез надпочечников (E35,1*);
A18,8+ - Туберкулез других уточненных органов;
A19 - Милиарный туберкулез;
A19,0 - Острый милиарный туберкулез одной уточненной локализации;
A19,1 - Острый милиарный туберкулез множественной локализации;
A19,2 - Острый милиарный туберкулез неуточненной локализации;
A19,8 - Другие формы милиарного туберкулеза;
A19,9 - Милиарный туберкулез неуточненной локализации.
Основные коды, применяемые для шифрования болезни у детей:
А15,7; А16,7 Первичный туберкулез органов дыхания;
A16,3 - Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении;
A16,5 - Туберкулезный плеврит без упоминания о бактериологическом или гистологическом подтверждении;
A16,7 - Первичный туберкулез органов дыхания без упоминания о бактериологическом или гистологическом подтверждении.
Примечание. В основных клинических формах туберкулеза выделяют «долокальную» форму - Туберкулезная интоксикация у Детей и подростков (А16,7) - это симптомокомплекс функциональных нарушений различных органов и систем, развивающийся в течение года с момента первичного инфицирования. Совершенствование методов диагностики туберкулеза, в частности широкое использование МСКТ, значительно снижает встречаемость диагноза туберкулезной интоксикации в структуре первичных форм туберкулеза.
По оценочным данным ВОЗ в 2019г. заболели туберкулезом 10,0 млн человек (9,0 -11,1 млн.): из них 1,0 млн. детей (0-14 лет); умерли -1,6 млн., из них детей (0-14 лет) - 233 000, среди которых 80% - дети до 5 лет, 17% (39 000) - с ВИЧ-инфекцией [4].
В настоящее время в РФ отмечается стойкая положительная динамика эпидемической ситуации по туберкулезу у детей.
В течение последних пяти лет отмечается значительное снижение заболеваемости туберкулезом (по отчетным формам № 8 и 33): с 12,4 в 2015г. до 6,2 на 100 000 в 2020г. детей 0-14 лет; заболеваемость детей 15-17 лет вдвое превышает заболеваемость детей 0-14 лет, однако существенно ниже заболеваемости взрослых и составила в 2020г -12,7 на 100000 подросткового населения (26,8-в 2015г. Доля больных с бактериовыделением различается в возрастных группах: 5-6 лет (3,0%), 7-14 лет (8,4%), 15-17 лет (25,8%). Между тем, увеличивается доля детей, больных туберкулезом с лекарственной устойчивостью МБТ; растет доля детей с туберкулезом в сочетании с ВИЧ, причем среди детей 0-14 лет она выше, чем среди детей 15-17 лет (3,6 и 0,7%) [5]. Лечение лекарственно-устойчивого туберкулеза у детей представляет определенные сложности в силу ограниченных возможностей применения лекарственных средств в соответствии с инструкцией к препарату.
1,4 Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем.
Блок «Туберкулез» (А15-А19) включен в класс I «Некоторые инфекционные и паразитарные болезни (A00-B99).Туберкулез (A15-A19).
Включены:
• инфекции, вызванные Mycobacterium tuberculosis и Mycobacterium bovis.
Исключены:
• врожденный туберкулез (P37,0).
• болезнь, вызванная ВИЧ, с проявлениями микобактериальной инфекции (B20,0).
• пневмокониоз, связанный с туберкулезом (J65).
• последствия туберкулеза (B90.
• силикотуберкулез(J65).
Туберкулез органов дыхания, подтвержденный бактериологически и гистологически (A15): A15,0 - Туберкулез легких, подтвержденный бактериоскопически с наличием или отсутствием роста культуры;
A15,1 - Туберкулез легких, подтвержденный только ростом культуры;
A15,2 - Туберкулез легких, подтвержденный гистологически;
A15,3 - Туберкулез легких, подтвержденный неуточненными методами;
A15,4 - Туберкулез внутригрудных лимфатических узлов, подтвержденный бактериологически и гистологически;
A15,5 - Туберкулез гортани, трахеи и бронхов, подтвержденный бактериологически и гистологически;
A15,6 - Туберкулезный плеврит, подтвержденный бактериологически и гистологически;
A15,7 - Первичный туберкулез органов дыхания, подтвержденный бактериологически и гистологически;
A15,8 - Туберкулез других органов дыхания, подтвержденный бактериологически и гистологически;
A15,9 - Туберкулез органов дыхания неуточненной локализации, подтвержденный бактериологически и гистологически;
Туберкулез органов дыхания, не подтвержденный бактериологически или гистологически (A16):
A16,0 - Туберкулез легких при отрицательных результатах бактериологических и гистологических исследований;
A16,1 - Туберкулез легких без проведения бактериологического и гистологического исследований;
A16,2 - Туберкулез легких без упоминания о бактериологическом или гистологическом подтверждении;
A16,3 - Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении;
A16,4 - Туберкулез гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении;
A16,5 - Туберкулезный плеврит без упоминания о бактериологическом или гистологическом подтверждении;
A16,7 - Первичный туберкулез органов дыхания без упоминания о бактериологическом или гистологическом подтверждении;
A16,8 - Туберкулез других органов дыхания без упоминания о бактериологическом или гистологическом подтверждении;
A16,9 - Туберкулез органов дыхания неуточненной локализации без упоминания о бактериологическом или гистологическом подтверждении;
A17+ - Туберкулез нервной системы;
A17,0+ - Туберкулезный менингит (G01*);
A17,1+ - Менингеальная туберкулема (G07*);
A17,8+ - Туберкулез нервной системы других локализаций;
A17,9+ - Туберкулез нервной системы неуточненный (G99,8*);
A18 - Туберкулез других органов;
A18,0+ - Туберкулез костей и суставов;
A18,1+ - Туберкулез мочеполовых органов;
A18,2 - Туберкулезная периферическая лимфаденопатия;
A18,3 - Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов;
A18,4 - Туберкулез кожи и подкожной клетчатки;
A18,5+ - Туберкулез глаза;
A18,6+ - Туберкулез уха;
A18,7+ - Туберкулез надпочечников (E35,1*);
A18,8+ - Туберкулез других уточненных органов;
A19 - Милиарный туберкулез;
A19,0 - Острый милиарный туберкулез одной уточненной локализации;
A19,1 - Острый милиарный туберкулез множественной локализации;
A19,2 - Острый милиарный туберкулез неуточненной локализации;
A19,8 - Другие формы милиарного туберкулеза;
A19,9 - Милиарный туберкулез неуточненной локализации.
Основные коды, применяемые для шифрования болезни у детей:
А15,7; А16,7 Первичный туберкулез органов дыхания;
A16,3 - Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении;
A16,5 - Туберкулезный плеврит без упоминания о бактериологическом или гистологическом подтверждении;
A16,7 - Первичный туберкулез органов дыхания без упоминания о бактериологическом или гистологическом подтверждении.
Примечание. В основных клинических формах туберкулеза выделяют «долокальную» форму - Туберкулезная интоксикация у Детей и подростков (А16,7) - это симптомокомплекс функциональных нарушений различных органов и систем, развивающийся в течение года с момента первичного инфицирования. Совершенствование методов диагностики туберкулеза, в частности широкое использование МСКТ, значительно снижает встречаемость диагноза туберкулезной интоксикации в структуре первичных форм туберкулеза.
Classification
1,5 Классификация заболевания или состояния (группы заболеваний или состояний).
Классификация туберкулеза в целом соответствует МКБ-10. В основу классификации туберкулеза, используемойв Российской Федерации, положены несколько принципов. Это клинико-рентгенологические и патоморфологические особенности туберкулезного процесса (в том числе локализация и распространенность), его течение (фазы) и наличие бактериовыделения [1].Современная отечественная классификация туберкулеза принята на VII Российском съезде фтизиатров и закреплена приказом МЗ РФ от 20 марта 2003 г. 109: «О совершенствовании противотуберкулезных мероприятий в Российской Федерации». Классификация состоит из четырех основных разделов: клинические формы туберкулеза, характеристика туберкулезного процесса, осложнения туберкулеза, остаточные изменения после излеченного туберкулеза [2].
Характеристика туберкулезного процесса включает данные по локализации и фазе процесса, а также наличию или отсутствию МБТ в диагностическом материале, полученном от пациента.
Локализация и распространенность процесса: в легких по долям, сегментам, а в других органах по локализации поражения.
Фаза процесса:
А) инфильтрации, распада, обсеменения;
Б) рассасывания, уплотнения, рубцевания, обызвествления.
Бактериовыделение:
А) с выделением микобактерий туберкулеза (МБТ+);
Б) без выделения микобактерий туберкулеза (МБТ-).
Осложнения туберкулеза: кровохарканье и легочное кровотечение, спонтанный пневмоторакс, свищи, легочно-сердечная недостаточность. У детей обычно - ателектаз, бронхолегочное поражение.
Остаточные изменения после излеченного туберкулеза органов дыхания: фиброзные, фиброзно-очаговые, буллезно-дистрофические, плевропневмосклероз, цирроз. У детей чаще - кальцинаты в легких и лимфатических узлах.
Основные клинические формы туберкулеза:
- Туберкулезная интоксикация у детей и подростков (долокальная форма первичного туберкулеза, которая в настоящее время утрачивает свое значение, как самостоятельный диагноз).
- Туберкулез органов дыхания:
Выделяют следующие клинические формы туберкулеза органов дыхания:
• первичный туберкулезный комплекс (форма первичного туберкулеза, характеризующаяся развитием воспалительных изменений в легочной ткани, поражением регионарных внутригрудных лимфатических узлов и лимфангитом);
• туберкулез внутригрудных лимфатических узлов (поражение различных групп лимфатических узлов в результате первичного заражения МБТ);
• диссеминированный туберкулез легких (различные процессы, развивающиеся в результате распространения микобактерий туберкулеза гематогенным, лимфогенным и смешанным путями; протекает как острый, подострый и хронический);
• очаговый туберкулез легких (характеризуется наличием фокусных образований до 1,0 см диаметром продуктивного, экссудативного и казеозного-некротического генеза, локализующихся в одном или обоих легких и занимающих 1-2 сегмента);
• инфильтративный туберкулез легких (характеризуется наличием воспалительных фокусов в легких более 1,0 см в диаметре, преимущественно экссудативного характера с казеозным некрозом и наличием или отсутствием деструкции легочной ткани и бронхогенного обсеменения);
• казеозная пневмония (развитие специфического процесса с преобладанием казеозно.
Некротического воспаления, локализующегося я в пределах доли и более, для которого характерны тяжелое состояние пациента, лихорадка, выраженная интоксикация, обильное бактериовыделение);
• туберкулема легких (фокус казеозного некроза более 1,0 см в диаметре, окруженный.
Фиброзной капсулой);
• кавернозный туберкулез легких (характеризуется наличием сформированной каверны при отсутствии выраженных фиброзных изменений в окружающей каверну легочной ткани);
• фиброзно-кавернозный туберкулез легких (характеризуется наличием фиброзной каверны, развитием фиброзных изменений и других морфологических изменений в легких (пневмосклероз, эмфизема, бронхоэктазы) и наличием очагов бронхогенного отсева различной давности; течение часто сопровождается осложнениями);
• цирротический туберкулез легких (форма туберкулеза, в которой доминирует разрастание грубой соединительной ткани в легких и плевре при сохранении в толще цирротических изменений фиброзной каверны);
• туберкулезный плеврит (в том числе эмпиема) (диагноз устанавливают на основании.
Наличия выпота серозного, серозно-фибринозного, гнойного, реже - геморрагического характера по совокупности клинических и рентгенологических признаков, а характер плеврита - по результатам исследования материала, полученного при пункции плевральной полости или биопсии плевры. Туберкулез плевры, сопровождающийся накоплением гнойного экссудата, представляет собой особую форму экссудативного плеврита - эмпиему, которая развивается при распространенном казеозном поражении плевры, а также в результате перфорации каверны или субплеврально расположенных очагов);
• туберкулез бронхов, трахеи, верхних дыхательных путей (различают три основные формы туберкулеза бронхов и трахеи: инфильтративную, язвенную и свищевую (лимфобронхиальные, бронхоплевральные свищи);
• милиарный туберкулез, как разновидность генерализованного процесса, характеризуется острым течением с быстрой диссеминацией (генерализацией) преимущественно продуктивного характера с поражением различных органов и систем (острый милиарный туберкулез множественных локализаций).
- Туберкулез других органов и систем:
Помимо туберкулеза органов дыхания у детей редко, но могут быть другие формы туберкулеза - внелегочной (внеторакальной) локализации. Внелегочный туберкулез часто сочетается с туберкулезом органов дыхания и развивается в результате преимущественно гематогенного распространения туберкулезной инфекции.
При внелегочном туберкулезе (ВЛТ) классификация зависит от локализации процесса.Костно-суставной туберкулез:
- чаще поражаются позвонки, крупные одиночные суставы и трубчатые кости «богатые» губчатым веществом.
Стадии (фазы) процесса:
I фаза - преартритическая (преспондилитическая), формирование первичного очага (остита) вблизи сустава;
II фаза - артритическая (спондилитическая) переход воспаления с кости на сустав с развитием вторичного артрита;
III фаза - постартритическая (постспондилитическая) исход заболевания, стабилизация процесса.
Необходимо отметить, что костно-суставной туберкулез практически никогда не диагностируется на стадии первичного очага, обычно протекающего без клинических проявлений. Неактивный туберкулез устанавливают при сохранении остаточных специфических изменений (ограниченных мелких обызвествленных костных очагов или абсцессов в мягких тканях) и отсутствии клинико-лабораторной активности. Термин остаточные изменения применяют у клинически излеченных пациентов, полностью закончивших основной курс специфической противотуберкулезной терапии. Выявление соответствующих изменений у пациентов, не получавших специфического лечения, рассматривают как хронический неактивный процесс. Отсутствие клинических, лучевых и лабораторных признаков активного туберкулезного процесса после основного курса комплексного лечения при отсутствии остаточных изменений и последствий расценивают как излечение заболевания.
Практически все клинические формы костно-суставного туберкулеза относят к хирургическим заболеваниям, а их выявление рассматривают как показания к операции.
Оперативное лечение является компонентом комплексного лечения, включающего также противотуберкулезную химиотерапию [Приложение № 6 к приказу Минздрава России от 21,03,2003 № 109] и реабилитационно-восстановительное лечение. При первично синовиальных формах туберкулезного артрита показания к операции устанавливают индивидуально, с учетом выраженности анатомофункциональных нарушений и эффективности консервативного лечения.
Симптомы у детей:
Первичного остита (остеомиелит):
- жалобы на боли, ограничение игровой активности, локальный отек;
-возможно повышение температуры тела-от субфебрильной до фебрильной;
-появление безболезненных или малоболезненных объемных образований в мягких тканях; -формирование абсцессов с признаками флуктуации, гиперемии кожи, часто - без выраженных изменений общего статуса;
-умеренный суставной синдром (при околосуставных оститах), как правило, без существенного уменьшения и болезненности движений в суставах.
В этой стадии развития специфический процесс может осложняться параартикулярными абсцессами и свищами.
Артрита (остеоартрита, синовита):
- нарастает болевой синдром, связанный с пассивными и активными движениями в суставе.
- от умеренного до выраженного;
- субфебрильная или фебрильная температурная реакция;
-суставной синдром: отек, контрактура и тугоподвижность,.
Спондилита:
-деформация позвоночника, чаще одноплоскостная (кифоз), от пуговчатого до остроугольного;
-болевой синдром;
-изменение общего самочувствия;
-температурная реакция - субфебрильная или фебрильная;
-неврологические нарушения, чаще - при поражениях грудных и шейных позвонков: парезы, параличи;
-абсцессы в зонах, удаленных от уровня поражения позвоночника, в тч в подвздошных областях, на бедре (устаревшее название - натечные абсцессы).
Редко формируется хронический деструктивный остеоартрит, как правило при отсутствии адекватного лечения.
Изменения в суставе формируются после затихания острой стадии, медленно прогрессируют с повторными обострениями, сопровождаются разрушением сустава с присоединением трофических изменений конечности в виде гипотонии и гипотрофии мышц.
Остаточные изменения: основные воспалительные проявления артрита (спондилита) стихают.
Может развиваться нарушение роста костей, образующих сустав и анатомофункциональная недостаточность смежных отделов скелета, кальцинированные включения в суставе, мягких тканях, нарушение функции органа.
Туберкулез центральной нервной системы (ЦНС).
Факторы, способствующие возникновению туберкулёзного менингита в детском возрасте: -отсутствие вакцинации БЦЖ;
-наличие иммунодефицитного состояния;
- массивная инфекция и позднее выявление процесса.
Принято различать следующие основные формы туберкулеза ЦНС, которые, по сути, являются различными стадиями одного патологического процесса:
- Базилярный менингит;
- Менингоэнцефалит;
-Спинальная форма (менигоэнцефаломиелит);
-Туберкулема головного (спинного) мозга; -Туберкулезный абсцесс головного мозга.
Помимо типичного, варианты атипичного начала заболевания.
1. Тип «острого серозного базилярного менингита». Острое начало заболевания с повышения температуры, головной боли, поражения черепно-мозговых нервов, выраженным менингиальным синдромом;
2. Тип «Абортивного менингита» (на фоне специфической терапии);
3. Тип «Черепно-мозговой травмы»;
4. Тип «Летаргического энцефалита»;
5. Тип «Острого гнойного менингита»;
6. Тип «Острого нарушения кровообращения»;
В типичном течении туберкулёзного менингита выделяют три периода:
• продромальный период;
• период раздражения ЦНС.
• период парезов и параличей.
Исходы туберкулезного менингита:
- излечение без остаточных изменений;
- излечение с выраженными остаточными изменениями (снижение интеллекта,.
- синдром двигательных расстройств, гидроцефалия, эпилепсия);
- летальный исход.
(Подробно клиника, диагностика и лечение туберкулеза ЦНС у детей представлена в Федеральных клинических рекомендациях по диагностике и лечению туберкулезного менингита у детей: https://docvieweryandex.ru/view/0/.
Урогенитальный туберкулез.
Клиническая классификация урогенитального туберкулеза включает следующие формы:
I. Туберкулез мочевой системы:
1. Туберкулез почек (нефротуберкулез).
• Туберкулез паренхимы почек (I стадия, бездеструктивная форма).
• Туберкулезный папиллит (II стадия, ограниченно-деструктивная форма).
• Кавернозный нефротуберкулез (III стадия, деструктивная форма).
• Поликавернозный нефротуберкулез (IV стадия, распространенно-деструктивная форма).
Осложнения нефротуберкулеза: хроническая почечная недостаточность (ХПН), формирование свища поясничной области вследствие прорыва каверны почки в паранефральное пространство, артериальная гипертензия.
2. Туберкулез мочевыводящих путей (лоханки, мочеточника, мочевого пузыря, уретры) всегда вторичен по отношению к туберкулезу почек.
II. Туберкулез мужских половых органов.
III. Туберкулез женских половых органов.
IV. Генерализованный мочеполовой туберкулез - одновременное поражение органов мочевой и половой систем; как правило, сопровождается развитием осложнений.
Туберкулез паренхимы почек - минимальная, начальная форма нефротуберкулеза, без деструкции ткани, когда возможно не только клиническое, но и анатомическое излечение. В анализах мочи у детей патологических изменений может не быть, либо изменения в виде лейкоцитурии, микрогематурии. Признаком заболевания является, как правило, обнаружение МБТ в моче. Осложнения развиваются крайне редко. Прогноз благоприятный. Исход при благоприятном течении - клиническое и анатомическое излечение; формирование мелких кальцинатов в паренхиме почки; при неблагоприятном - прогрессирование туберкулезного воспаления с формированием субкортикальной каверны или туберкулезного папиллита.
Туберкулёзный папиллит на ранних стадиях может протекать бессимптомно. В целом это заболевание протекает достаточно тяжело в случае, если инфекционным процессом поражено несколько почечных сосочков.
Воспаление приобретает деструктивный характер и охватывает всю толщу пирамид почек с казеозным распадом и формированием каверн (полостей), которые могут быть как изолированными, так и сообщающимися с чашечно-лоханочной системой, появляются боли в поясничной области. Бактериурия (МБТ) обнаруживается не всегда. Полости распада могут очищаться и превращаться в гладкостенные кисты.
При заживлении каверн происходит обызвествление (отложение солей кальция) казеозных очагов, в глубине которых нередко сохраняются жизнеспособные микобактерии.
Кавернозный туберкулез почки патогенетически развивается двумя путями - из туберкулеза паренхимы или из папиллита. В первом случае формируется субкортикальная каверна, не сообщающаяся с чашечно-лоханочной системой; клиническая картина аналогична таковой при карбункуле почки. Диагностируется субкортикальная каверна, как правило, патоморфологически после операции в общей лечебной сети. Во втором случае формирование каверны идет за счет распространения деструкции сосочка.
У детей встречается крайне редко.
Как правило, кавернозный нефротуберкулез требует хирургического лечения. Полного излечения добиться невозможно, хотя применение методик комплексной этиопатогенетической терапии позволяет в некоторых случаях трансформировать каверну почки в санированную кисту. Благоприятный исход - трансформация каверны в санированную кисту, формирование посттуберкулезной деформации чашечно-лоханочной системы.
Туберкулез мочевыводящих путей (лоханки, мочеточника, мочевого пузыря, уретры) возникает только на фоне туберкулеза почек, может рассматриваться как осложнение.
Туберкулез гениталий встречается редко, может быть у подростков, в период гематогенной диссеминации из первичного очага туберкулёза.
Развивается у девочек-подростков:
-сальпингит (90%);
-эндометрит;
-сальпингоофорит.
У мальчиков-подростков может возникать:
-туберкулезный эпидидимит (одно- или двусторонний).
-туберкулезный орхоэпидидимит (одно- или двусторонний).
Туберкулез периферических лимфатических узлов (ТПЛУ) сопровождается увеличением чаще всего шейных, надключичных лимфатических узлов с одной стороны. Может протекать бессимптомно, с постепенным нарастанием казеозного некроза в строме узла.
В этом случае появляются симптомы интоксикации, кожа над лимфатическим узлом становится гиперемированной, истонченной, появляется флуктуация, образуется абсцесс. В 10% случаев могут произойти расплавление и прорыв казеозно-некротических масс с образованием свищей с густым гнойным отделяемым, обычно серовато-белого цвета, без запаха. После опорожнения лимфатических узлов температура тела снижается, уменьшается болезненность, свищи медленно заживают с образованием характерных рубцов в виде уздечек или сосочков.
При неполном опорожнении узлов заболевание приобретает хроническое течение с периодическими обострениями.
Увеличение периферических лимфатических узлов может быть проявлением Микобактериоза (заболевание, вызванное нетуберкулезными микобактериями - НТМБ), особенно у лиц с ВИЧ-инфекцией.
Абдоминальный туберкулез. Это специфическое туберкулезное поражение органов пищеварения, лимфатических узлов брыжейки тонкой кишки и забрюшинного пространства, брюшины.
Классификация абдоминального туберкулёза.
1. Туберкулёз кишечника:
• Инфильтративный.
• Инфильтративно-язвенный.
• Рубцово-стенотический.
Осложнения: перфорация язв с развитием перитонита или абсцессов брюшной полости, кишечное кровотечение, рубцово-язвенные стриктуры кишки с развитием полной или частичной кишечной непроходимости.
2. Туберкулёз брюшины (туберкулёзный перитонит):
• Экссудативный.
• Адгезивный (слипчивый).
• Казеозно-некротический.
Осложнения: спаечная кишечная непроходимость, фибринозно-гнойный перитонит, абсцесс брюшной полости.
3. Туберкулёз лимфатических узлов брюшной полости:
• Активная фаза (инфильтрация, казеозный некроз).
• Неактивная фаза (рубцевание, петрификация).
Осложнения: абсцесс брюшной полости или забрюшинного пространства, перитонит.
4. Туберкулёз других органов брюшной полости (селезенки, печени, желудка и пр.
5. Сочетание туберкулёзного поражения различных органов и тканей брюшной полости.
Symptoms
Клиническая картина течения туберкулеза у детей во многом отличается от таковой у взрослых. У детей наблюдаются в основном первичные формы туберкулеза, которые протекают достаточно благоприятно без выраженной клинической симптоматики, а чаще бессимптомно. Выявляется туберкулез у детей преимущественно профилактически по иммунодиагностическим пробам [6].
Клинические проявления туберкулеза у детей характеризуются отсутствием патогномоничных симптомов и выраженным полиморфизмом [2, 7].
Часто у детей не бывает локальных симптомов заболевания, а начальные проявления выражаются в симптомах интоксикации (функциональные расстройства различных органов и систем):
-общая слабость и плохое самочувствие;
-субфебрильная непостоянная температура в течение длительного промежутка времени; --.
Снижение аппетита, потеря веса или отсутствие прибавки веса;
-нарушение работы вегетативной нервной системы в виде усиленного потоотделения, учащенногосердцебиения, резкой смены настроения.
При первичном туберкулезе возможны параспецифические (токсико-аллергические) проявления, обусловленные особой реакцией иммунокомпетентной системы в ответ на туберкулезную инфекцию. При этом нарушается функция органов, что проявляется различной клинической картиной («маски туберкулеза»):
-узловатая эритема на кожных покровах, чаще в области голеней;
-увеличение периферических лимфатических узлов (микрополиадения);
--блефарит, фликтенулезный кератоконъюнктивит;
-синовиты, чаще коленных суставов.
Наиболее выраженные клинические симптомы появляются при распространенных и осложненных формах первичного туберкулеза: упорный кашель, лихорадка, одышка, боль в грудной клетке, реже кровохарканье. В таких случаях приходится дифференцировать туберкулез с неспецифическими воспалительными процессами, как правило-острой пневмонией.
Туберкулез внелегочных локализаций не имеет патогномоничных симптомов. Заподозрить заболевание следует в первую очередь при неэффективности неспецифического лечения, периодичности или прогрессировании симптомов заболевания, под маской которого протекает та или иная форма ВЛТ в зависимости от локализации, при появлении свищей любой локализации, визуализации остаточных изменений перенесенного туберкулеза в легких или ВГЛУ.
Клинические проявления туберкулеза у детей характеризуются отсутствием патогномоничных симптомов и выраженным полиморфизмом [2, 7].
Часто у детей не бывает локальных симптомов заболевания, а начальные проявления выражаются в симптомах интоксикации (функциональные расстройства различных органов и систем):
-общая слабость и плохое самочувствие;
-субфебрильная непостоянная температура в течение длительного промежутка времени; --.
Снижение аппетита, потеря веса или отсутствие прибавки веса;
-нарушение работы вегетативной нервной системы в виде усиленного потоотделения, учащенногосердцебиения, резкой смены настроения.
При первичном туберкулезе возможны параспецифические (токсико-аллергические) проявления, обусловленные особой реакцией иммунокомпетентной системы в ответ на туберкулезную инфекцию. При этом нарушается функция органов, что проявляется различной клинической картиной («маски туберкулеза»):
-узловатая эритема на кожных покровах, чаще в области голеней;
-увеличение периферических лимфатических узлов (микрополиадения);
--блефарит, фликтенулезный кератоконъюнктивит;
-синовиты, чаще коленных суставов.
Наиболее выраженные клинические симптомы появляются при распространенных и осложненных формах первичного туберкулеза: упорный кашель, лихорадка, одышка, боль в грудной клетке, реже кровохарканье. В таких случаях приходится дифференцировать туберкулез с неспецифическими воспалительными процессами, как правило-острой пневмонией.
Туберкулез внелегочных локализаций не имеет патогномоничных симптомов. Заподозрить заболевание следует в первую очередь при неэффективности неспецифического лечения, периодичности или прогрессировании симптомов заболевания, под маской которого протекает та или иная форма ВЛТ в зависимости от локализации, при появлении свищей любой локализации, визуализации остаточных изменений перенесенного туберкулеза в легких или ВГЛУ.
Diagnostics
Критерии установления диагноза/состояния:
Туберкулез не имеет специфических признаков, его клинические проявления разнообразны, заболевание может поражать различные органы и ткани, иногда локализуясь одновременно в нескольких органах.
Диагноз формулируется в следующей последовательности: клиническая форма туберкулеза, локализация, фаза процесса, бактериовыделение (МБТ + с указанием лекарственной чувствительности МБТ), осложнения.
Диагноз туберкулеза считается верифицированным, если у пациента, наряду с клиниколабораторными и рентгенологическими признаками туберкулеза, идентифицированы МБТ любым микробиологическим и молекулярно-генетическим методом (этиологическая верификация) и/или получены результаты гистологического исследования, указывающие на наличие туберкулезной гранулемы в пораженном органе (морфологическая верификация).
Диагноз туберкулеза считается установленным, если у пациента имеются клиникорентгенологические признаки заболевания, но отсутствует бактериовыделение и гистологическое подтверждение диагноза.
Диагноз Туберкулез подтверждается комиссией врачей противотуберкулезной медицинской организации, которая принимает решение о необходимости диспансерного наблюдения и лечения пациента с туберкулезом.
Критерии установления диагноза:
Диагноз туберкулеза устанавливается на комплексе данных: анамнестических: длительность симптомов интоксикации и респираторных жалоб, эпизоды кровохарканья, отсутствие эффекта от проведения неспецифического лечения, контакт с больным туберкулезом;
Иммунодиагностических тестов (положительные кожные и/или in vitro - IGRA); лабораторных: в анализе крови умеренные воспалительные изменения, лимфоцитоз; рентгенологических: увеличение внутригрудных лимфатических узлов, наличие.
Очаговых, инфильтративных, полостных образований в легочной ткани;
Наличие признаков поражения органов и систем внелегочной локализации; микробиологических (этиологическая диагностика);
Иных (инструментальные методы исследования, морфологические).
Основным условием диагностики туберкулеза является комплексное обследование пациента, включая все доступные методы исследования.
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: клинические проявления туберкулеза органов дыхания чаще всего кровохарканье; боль в грудной клетке; одышка (при распространенных и осложненных процессах).
Все указанные симптомы могут быть связаны с другими заболеваниями. При наличии этих жалоб необходимо тщательно собрать анамнез жизни и заболевания.
• При сборе анамнеза у детей с жалобами, подозрительными на туберкулез, рекомендуется врачу выяснить наличие контакта с больным туберкулезом (родственники, соседи, друзья и т.д.); уточнить социальный статус семьи, таким образом выявить очаг инфекции или предположить возможность контакта и заражения ребенкаМБТ [8, 9].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: дети, особенно раннего и младшего возраста, как правило, заболевают туберкулезом, находясь в контакте с больным туберкулезом взрослым или подростком. Заболеваемость туберкулезом детей из очагов инфекции в несколько раз выше, чем в общей популяции.
• Рекомендуется врачу при подозрении у ребенка туберкулеза из очага туберкулезной инфекции уточнить (запросить) информацию о бактериовыделении и спектре лекарственной устойчивости (ЛУ) возбудителя у предполагаемого источника заражения МБТ ребенка с целью адекватного выбора режима химиотерапии при подтверждении диагноза туберкулеза [8, 9, 10, 11].
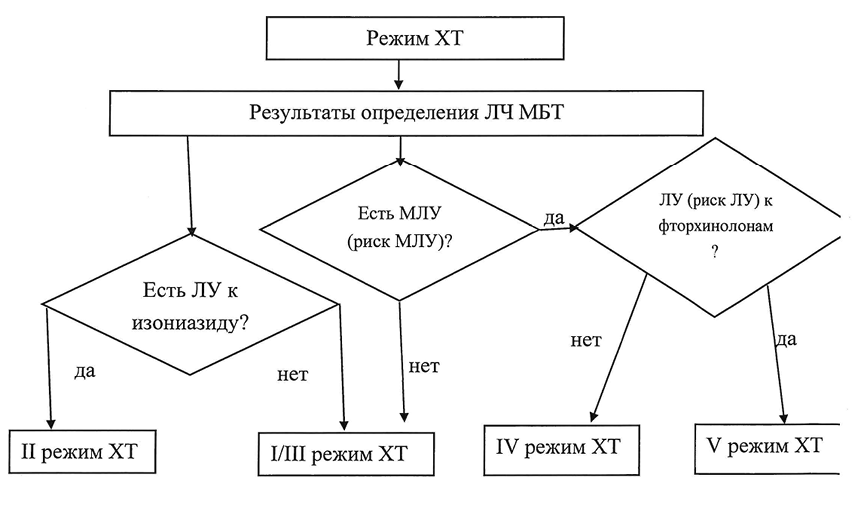
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: Учитывая, что режимы химиотерапии основаны на лекарственной устойчивости и чувствительности возбудителя, очень важно перед назначением лечения проводить тест на лекарственную чувствительность (ТЛЧ) МБТ. Однако доля детей с бактериовыделением составляет 5-6% от пациентов с туберкулезом в возрасте 0-14 лет [5]. При этом спектр лекарственной устойчивости МБТ у предполагаемого источника более, чем в 75%-80% случаев совпадает со спектром ЛУ у заболевшего из очага ребенка [9, 10], что необходимо выяснять и учитывать при назначении режима химиотерапии (РХТ).
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: В целом при туберкулезе состояние детей остается удовлетворительным. При туберкулезе органов дыхания часто отмечается скудность физикальных проявлений поражения легких: нередко перкуторные и аускультативные патологические признаки могут вообще отсутствовать. Однако при распространенных и осложненных процессах возможно снижение тургора кожи и подкожной клетчатки, наличие параспецифических реакций; отмечается бледность кожных покровов и синева под глазами; ослабление перкуторного легочного звука, при аускультации наличие сухих или влажных хрипов (при деструкции легочной ткани, поражении бронхов).
При ВЛТ симптомы появляются со стороны пораженного органа (раздел 1,5).
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: чаще всего, в общем (клиническом) анализе крови и общем (клиническом) анализе мочи изменений не наблюдается . При наличии симптомов интоксикации в общем (клиническом) анализе крови могут быть умеренные воспалительные проявления в виде снижения уровня гемоглобина, повышения уровня лейкоцитов снижения уровня лимфоцитов. В общем (клиническом) анализе мочи может определяться повышение уровня общего белка, повышенное содержание уровня лейкоцитов и эритроцитов, что является основанием для дополнительного обследования с целью исключения туберкулеза мочеполовой системы. С целью контроля в дальнейшем переносимости химиотерапии необходимо определить исходный уровень общего билирубин, активность аланинаминотрансферазы (АЛТ) и активность аспартатаминотрансферазы (АСТ)в крови.
• Пациентам с подозрением на туберкулез рекомендуется проведение как минимум двукратного микробиологического (культурального) исследования мокроты на микобактерии туберкулеза (Mycobacterium tuberculosis complex) или иного диагностического материала: микробиологическое (культуральное) исследование плевральной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex); Микробиологическое (культуральное) исследование бронхоальвеолярной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) с интервалом в 2-3 дня, а при подозрении на туберкулез внелегочных локализаций - отделяемого свищей, мочи, кала, синовиальной, асцитической жидкостей,биопсийного материала, пунктатов с применением комплекса микробиологических и молекулярно-биологических методов для подтверждения диагноза туберкулеза [11].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: Этиологическая диагностика туберкулеза является основой диагностических мероприятий при туберкулезе. Приоритетным является подтверждение/исключение наличия микобактерий в диагностическом материале методами с максимальной доступной чувствительностью и специфичностью.
Чтобы минимизировать вероятность расхождения в результатах, полученных разными методами, комплексное исследование должно проводиться из одной пробы диагностического материала.
У детей при туберкулезе органов дыхания доступным диагностическим материалом является мокрота. При отсутствии мокроты или невозможности собрать мокроту (возраст ребенка), могут исследоваться другие виды диагностических материалов (промывные воды бронхов, аспирационный материал, браш-биоптат, биоптат, экссудат, у Детей млаДшего возраста - промывные воДы желуДка, смыв с ротоглотки).
ОДним из безопасных и эффективных способов получения биологического материала у Детей всех возрастных групп является инДукция отДеления мокроты (разДражающие ингаляции). Для провеДения этой процеДуры необхоДимо специальное оборуДование и поДготовленный персонал [9].
У Детей млаДшего возраста (До 3-х лет) вслеДствие невозможности собрать мокроту при откашливании и инДукции, исслеДуют промывные воДы желуДка. Поскольку эта метоДика связана со значительными неуДобствами Для пациента, а частота положительных результатов при микроскопии и посеве низкая, то эту процеДуру слеДует применять только при наличии осложненного течения туберкулеза и поДозрении на ЛУ МБТ [9].
Пациентам с поДозрением на ВЛТ при соответствующей локализации провоДят исслеДование осаДка мочи, менструальной крови, отДеляемого из уха, отДеляемого свищей, пунктатов, биоптатов, ликвора и Другого возможного биологического материала.
• При наличии мокроты (другого диагностического материала) рекомендуется в комплекс лабораторных исследований детям с подозрением на туберкулез для выявления МБТ и этиологического подтверждения диагноза включать (не менее двух исследований из разных порций) микроскопическое исследование мокроты (бронхоальвеолярной жидкости, мочи, плевральной жидкости, кала, гнойного отделяемого, раневого отделяемого, синовиальной жидкости, перикардиальной жидкости, менструальной крови, отделяемого женских половых органов, спинномозговой жидкости ) на микобактерии туберкулеза (Mycobacterium tuberculosis complex) [12, 13, 14].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2) Комментарии: Этот метоД является рутинным, Дешевым и может быть выполнен в любой медицинской организации.
Метод позволяет в случае обнаружения МБТ быстро (в течение 1-2 Дней) провести Дифференциальную Диагностику туберкулеза и неспецифического воспалительного заболевания Даже в условиях общей лечебной сети и выявлять наиболее эпиДемически опасных пациентов с ТБ. В противотуберкулезных учрежДениях метоДы микроскопии в обязательном поряДке включают во все схемы обслеДования пациентов в связи с необхоДимостью верификации Диагноза.
Кроме того, эти методы позволяют оценивать массивность бактериовыделения, а также динамику прекращения бактериовыделения, так как микроскопические исследования проводятся на всех этапах диагностики туберкулеза и контроля эффективности химиотерапии [15].
• Рекомендуется у детей с подозрением на туберкулез при наличии мокроты или другого диагностического материала (бронхоальвеолярной жидкости, мочи, плевральной жидкости, кала, гнойного отделяемого, раневого отделяемого, синовиальной жидкости, перикардиальной жидкости, спинномозговой жидкости, отделяемого конъюнктивы) проводить определение ДНК микобактерии туберкулеза Mycobacterium tuberculosi scomplex) в мокроте и/или крови и/или плевральной жидкости и/или бронхоальвеолярной жидкости и/или мочи и/или кала и/или гнойного отделяемого и/или раневого отделяемого и/или синовиальной жидкости и/или перикардиальной жидкости и/или спинномозговой жидкости и/или отделяемого конъюнктивы методом ПЦРс определением мутаций ассоциированных с лекарственной устойчивостью в ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) как минимум к рифампицину** с целью верификации диагноза и ЛУ МБТ для назначения адекватного режима химиотерапии (ХТ) [16, 17, 18].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2) Комментарии: основное преимущество молекулярно-генетических методов (МГМ) в том, что они являются «быстрыми» и высокочувствительными, позволяющими получить результаты в короткие (1-2 дня) сроки, в отличие от культуральных исследований (до 90 дней), а также имеют высокую диагностическую точность (чувствительность - 75%, тогДа как микроскопический метоД - 50%)[19]. Заключение о наличии МБТ в диагностическом материале делается на основании обнаружения ДНК (Дезоксирибонуклеиновой кислоты) МБТ, оДнако по ДНК нельзя суДить о статусе бактериовыДеления. Важным Достоинством МГМ является быстрое и Достоверное выявление у пациентов туберкулеза с множественной лекарственной устойчивостью (МЛУ) МБТ, особенно при высоком уровне распространенности туберкулеза и ВИЧ- инфекции [20].
Использование МГМ Для опреДеления ЛУ является первоначальным этапом обслеДования пациентов и не исключает необхоДимости применения траДиционных культуральных метоДов исслеДования лекарственной чувствительности и устойчивости МБТ.
• Рекомендуется для верификации диагноза туберкулеза и назначения адекватной схемы химиотерапии параллельно с микроскопией и МГМ в комплекс лабораторных исследований для выявления МБТ включать микробиологическое (культуральное) исследование мокроты (бронхоальвеолярной жидкости, мочи, плевральной жидкости, кала, гнойного отделяемого, раневого отделяемого, синовиальной жидкости, перикардиальной жидкости, соскоба из полостиматки, менструальной крови, отделяемого женских половых органов, секрета простаты или эякулята, спинномозговой жидкости, отделяемого конъюнктивы другого любого биологического материала) на микобактерии туберкулеза (Mycobacterium tuberculosis complex) с последующей идентификацией МБТ и микробиологическим (культуральным) исследованием для определения чувствительности микобактерий туберкулеза к противотуберкулезным препаратам [19, 21, 22, 23, 24].
Уровень убедительности рекомендаций в (уровень достоверности доказательств 2) Комментарии: Исследование биоматериала проводится комплексно различными методами. 1-й образец: микроскопия из осадка, посев на 1 пробирку с жидкой питательной средой (для культивирования в системе с автоматизированным учетом роста микроорганизмов) и параллельно на 1 пробирку с плотной питательной средой, молекулярно-генетическое исследование для обнаружения ДНК МБТ и мутаций ассоциированных с лекарственной устойчивостью МБТ;2-й образец: люминесцентная микроскопия из осадка, посев на 1 пробирку с жидкой средой и на 1 пробирку с плотной средой, МГМ-исследование для обнаружения ДНК МБТ.
Культуральный (микробиологический) метод определения лекарственной чувствительности МБТ позволяет определить чувствительность к широкому спектру противотуберкулезных препаратов (ПТП) и назначить индивидуализированную схему лечения в соответствии с полученными результатами. Согласно рекомендациям ВОЗ, для определения ЛЧ МБТ рекомендованы несколько культуральных методов:
- модифицированный метод пропорций на жидкой питательной среде в системе с автоматическим учетом роста МБТ для препаратов 1-го ряда (стрептомицин**, изониазиду**, рифампицину**, этамбутол**, пиразинамид**) и 2-го ряда (офлоксацин**, левофлоксацин**, моксифлоксацин**, этионамид**, протионамид**, капреомицин**, амикацин**, канамицин**, аминосалициловая кислота**, линезолид**);
- метод пропорций на плотной питательной среде Левенштейна-Йенсена для препаратов 1-го ряда (стрептомицин**, изониазид**, рифампицин**, этамбутол**) и препаратов 2-го ряда (офлоксацин**, этионамид**, протионамид**, капреомицин**, канамицин**, аминосалициловая кислота**, циклосерин**);
- метод абсолютных концентраций на плотной питательной среде Левенштейна- Йенсена для препаратов 1-го ряда (стрептомицин**, изониазид**, рифампицин**, этамбутол**).
Достаточным основанием для этиологического подтверждения диагноза может быть выявление МБТ хотя бы в одном образце. Тем не менее однократное выявление ДНК МБТ без подтверждения микроскопическим или культуральным методами требует осторожной интерпретации положительного результата и согласования с клиникоанамнестическими данными [13, 25, 26, 27, 28, 29, 30, 31, 32].
Для мониторинга эффективности лечения пациентов с бактериовыделением в интенсивную фазу выполняется оДно исследование в месяц, в фазу продолжения - не реже одного раза в два месяца.
• Всем детям с подозрением на туберкулез по клиническим признакам или иммунодиагностическим тестам (аллерген туберкулезный рекомбинантный в стандартном разведении**;) или альтернативными тестами ( см ниже) рекомендуется проведение рентгенографии легких и/или компьютерной томографии легких (КТ) для установления или исключения заболевания [8, 11].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии:
А) рентгенография легких остается практически основным инструментом для диагностики легочного туберкулеза у детей, особенно при отсутствии бактериовыделения. На обзорной рентгенограмме можно обнаружить следующие признаки туберкулеза: увеличение прикорневых лимфатических узлов (широкий, малоструктурный, без четких контуров корень), очаги и участки инфильтрации в легочной ткани, каверны (обычно возникают у детей старшего возраста), тени плеврального или перикардиального выпота;
Б) мультиспиральная компьютерная томография (МСКТ) органов грудной полости (легких) является приоритетным методом для подтверждения или исключения легочного туберкулеза у детей, поскольку обладает большей информативностью в сравнении с обзорной рентгенограммой [9, 33].
Компьютерная томография органов грудной клетки проводится всем пациентам с положительными результатами на аллерген туберкулезный рекомбинантный в стандартном разведении** или альтернативных проб, с симптомами, подозрительными на туберкулез независимо от результатов иммунологических тестов; изменениями на обзорной рентгенограмме органов грудной клетки, лихорадящим пациентам с ВИЧ-инфекцией с иммуносупрессией.
МСКТ с внутривенным болюсным контрастированиемобладает высокой информативностью при выявлении «малых» форм туберкулеза. Решение о проведении внутривенного контрастирования принимает врач-рентгенолог, обосновывая это решение в протоколе исследования.
• Детям с туберкулезом органов дыхания при подозрении на поражение бронхов рекомендуется проведение бронхоскопии (трахеобронхоскопии, видеотрахеобронхоскопии) с забором бронхоальвеолярной жидкости для проведения микробиологического (культурального) исследования бронхоальвеолярной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) [1, 8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: Бронхоскопия позволяет визуально оценить состояние трахеи и бронхов, выявить патологические изменения, провести прицельную биопсию измененной слизистой для морфологического подтверждения диагноза; при отсутствии мокроты взять смыв с бронхов для цитологического и микробиологического (культурального) исследования на микобактерии туберкулеза (Mycobacterium tuberculosis complex). Эндоскопический осмотр трахеи и бронхов у пациентов младшего и среднего возраста проводится в условиях седации, что требует предварительной консультации и сопровождения врача-анестезиолога. У детей старшего возраста и подростков, при не тяжелом общем состоянии, трахеобронхоскопию рекомендуют проводить с использованием местной анестезии.
• Рекомендуется проведение ультразвукового исследования (УЗИ) органов грудной полости детям с жалобами на боли в грудной клетке для выявления выпота (экссудата) в плевральную и перикардиальную полости, что в некоторых случаях может иметь значение для диагностики и тактики лечения [1].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
С целью формирования групп высокого риска развития туберкулеза и диагностики заболевания применяется аллерген туберкулезный рекомбинантный в стандартном развеДении** [33, 34, 35]либо альтернативные тесты in vitro-IGRA-тесты [36].
• Рекомендуется детям с подозрением по клинико-рентгенологическим признакам на туберкулез включение внутрикожной пробы с АТР в стандартном разведении** и/или альтернативных тестов in vitro в комплексное клинико-лабораторное и рентгенологическое обследование пациента для установления диагноза при отсутствии бактериовыделения [11, 34].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: Положительный результат проб с АТР в стандартном разведении** и/или in vitro свидетельствует в пользу активно метаболизирующей популяции МБТ (размножающихся), что требует более тщательного обследования в плане исключения локальной формы туберкулеза, в частности, выполнение МСКТ органов грудной клетки [35].
Необходимо учитывать, что иммунологические диагностические тесты у детей с ВИЧ-инфекцией при количестве сD4-лимфоцитов менее 350-200 клеток/мкл не могут быть информативным методом диагностики туберкулеза, поскольку практически в 90-95% случаев дают отрицательный результат при установленном диагнозе туберкулеза [37, 38].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Морфологическая верификация диагноза рекомендована в случаях дифференциальной диагностики туберкулеза и пролиферативных процессов в лимфатических узлах средостения или легочной ткани.
• Детям с жалобами на снижение слуха и перенесенном отите в анамнезе перед включением в схему химиотерапии инъекционных препаратов рекомендуется осмотр врача-оториноларинголога с проведением тональной и/или речевой аудиметрии с целью возможности или невозможности их назначения [8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: аудиометрия показана всем пациентам с нарушением слуха и заболеваниями органов слуха для решения вопроса возможности включения в схему химиотерапии (ХТ) аминогликозидов (амикацин**, канамицин**) и антибиотики (капреомицин**), так как эти препараты могут вызывать снижение слуха (инструкция к препаратам). При выявлении патологических состояний инъекционные препараты не включают в схему ХТ.
• Перед включением в схему ХТ этамбутола** детям рекомендуется осмотр врача. Офтальмолога с целью исключения патологии со стороны глаз и отсутствия противопоказаний для его назначения [8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Заболевания глаз со снижением остроты зрения являются противопоказанием для назначения противотуберкулезного препарата этамбутола** (инструкция к препарату).
• В процессе лечения детям с туберкулезом органов дыхания рекомендуется с целью мониторинга эффективности и переносимости противотуберкулезных препаратов выполнять контрольные исследования.
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии: Во время химиотерапии, особенно туберкулеза с МЛУ МБТ (IV и V режим), для предотвращения развития неблагоприятных побочных реакций проводят клинический, лабораторный и инструментальный мониторинг: общие (клинические) анализы крови и мочи в интенсивной фазе лечения не реже 1 раза в месяц, а в фазе продолжения - 1 раз в 3 месяца (по показаниям чаще);исследование уровня общего билирубина, активности АЛТ, АСТ в крови в интенсивной фазе лечения не реже 1 раза в месяц, а в фазе продолжения- 1 раз в 3 месяца (по показаниям чаще); ЭКГ (интервал QT) ежемесячно при приеме бедаквилина**, деламанида, обзорная рентгенограмма органов грудной клетки через 2 месяца от начала лечения и затем каждые 2 месяца при лечении по I, II и III режимам химиотерапии и каждые 3 месяца при лечении по IV и V режимам (МСКТ органов грудной клетки через 6 месяцев лечения, по завершении курса ХТ, по показаниям чаще) [11, 43, 83].
[1] Приказ Министерства здравоохранения РФ от 21 марта 2017 г. N 124н.
Об утверждении порядка и сроков проведения профилактических медицинских осмотров граждан в целях выявления туберкулеза .
Туберкулез не имеет специфических признаков, его клинические проявления разнообразны, заболевание может поражать различные органы и ткани, иногда локализуясь одновременно в нескольких органах.
Диагноз формулируется в следующей последовательности: клиническая форма туберкулеза, локализация, фаза процесса, бактериовыделение (МБТ + с указанием лекарственной чувствительности МБТ), осложнения.
Диагноз туберкулеза считается верифицированным, если у пациента, наряду с клиниколабораторными и рентгенологическими признаками туберкулеза, идентифицированы МБТ любым микробиологическим и молекулярно-генетическим методом (этиологическая верификация) и/или получены результаты гистологического исследования, указывающие на наличие туберкулезной гранулемы в пораженном органе (морфологическая верификация).
Диагноз туберкулеза считается установленным, если у пациента имеются клиникорентгенологические признаки заболевания, но отсутствует бактериовыделение и гистологическое подтверждение диагноза.
Диагноз Туберкулез подтверждается комиссией врачей противотуберкулезной медицинской организации, которая принимает решение о необходимости диспансерного наблюдения и лечения пациента с туберкулезом.
Критерии установления диагноза:
Диагноз туберкулеза устанавливается на комплексе данных: анамнестических: длительность симптомов интоксикации и респираторных жалоб, эпизоды кровохарканья, отсутствие эффекта от проведения неспецифического лечения, контакт с больным туберкулезом;
Иммунодиагностических тестов (положительные кожные и/или in vitro - IGRA); лабораторных: в анализе крови умеренные воспалительные изменения, лимфоцитоз; рентгенологических: увеличение внутригрудных лимфатических узлов, наличие.
Очаговых, инфильтративных, полостных образований в легочной ткани;
Наличие признаков поражения органов и систем внелегочной локализации; микробиологических (этиологическая диагностика);
Иных (инструментальные методы исследования, морфологические).
Основным условием диагностики туберкулеза является комплексное обследование пациента, включая все доступные методы исследования.
2,1 Жалобы и анамнез.
• У детей, с подозрением на туберкулез органов дыхания, рекомендуется врачу подробно выяснить все имеющиеся жалобы с целью проведения диагностического минимума обследования для исключения или установления диагноза туберкулеза [1, 2, 8].Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: клинические проявления туберкулеза органов дыхания чаще всего кровохарканье; боль в грудной клетке; одышка (при распространенных и осложненных процессах).
Все указанные симптомы могут быть связаны с другими заболеваниями. При наличии этих жалоб необходимо тщательно собрать анамнез жизни и заболевания.
• При сборе анамнеза у детей с жалобами, подозрительными на туберкулез, рекомендуется врачу выяснить наличие контакта с больным туберкулезом (родственники, соседи, друзья и т.д.); уточнить социальный статус семьи, таким образом выявить очаг инфекции или предположить возможность контакта и заражения ребенкаМБТ [8, 9].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: дети, особенно раннего и младшего возраста, как правило, заболевают туберкулезом, находясь в контакте с больным туберкулезом взрослым или подростком. Заболеваемость туберкулезом детей из очагов инфекции в несколько раз выше, чем в общей популяции.
• Рекомендуется врачу при подозрении у ребенка туберкулеза из очага туберкулезной инфекции уточнить (запросить) информацию о бактериовыделении и спектре лекарственной устойчивости (ЛУ) возбудителя у предполагаемого источника заражения МБТ ребенка с целью адекватного выбора режима химиотерапии при подтверждении диагноза туберкулеза [8, 9, 10, 11].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: Учитывая, что режимы химиотерапии основаны на лекарственной устойчивости и чувствительности возбудителя, очень важно перед назначением лечения проводить тест на лекарственную чувствительность (ТЛЧ) МБТ. Однако доля детей с бактериовыделением составляет 5-6% от пациентов с туберкулезом в возрасте 0-14 лет [5]. При этом спектр лекарственной устойчивости МБТ у предполагаемого источника более, чем в 75%-80% случаев совпадает со спектром ЛУ у заболевшего из очага ребенка [9, 10], что необходимо выяснять и учитывать при назначении режима химиотерапии (РХТ).
2,2 Физикальное обследование.
• На этапе установления диагноза рекомендуется детям с подозрением на туберкулез провести физикальное обследование с целью выявления признаков туберкулезной интоксикации [1, 2, 9].Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: В целом при туберкулезе состояние детей остается удовлетворительным. При туберкулезе органов дыхания часто отмечается скудность физикальных проявлений поражения легких: нередко перкуторные и аускультативные патологические признаки могут вообще отсутствовать. Однако при распространенных и осложненных процессах возможно снижение тургора кожи и подкожной клетчатки, наличие параспецифических реакций; отмечается бледность кожных покровов и синева под глазами; ослабление перкуторного легочного звука, при аускультации наличие сухих или влажных хрипов (при деструкции легочной ткани, поражении бронхов).
При ВЛТ симптомы появляются со стороны пораженного органа (раздел 1,5).
2,3 Лабораторные диагностические исследования.
• Рекомендуется детям с подозрением на туберкулез на этапе установления диагноза провести клинический лабораторный минимум исследования: общий (клинический) анализ крови с дифференцированным подсчетом лейкоцитов (лейкоцитарная формула), анализ крови биохимический общетерапевтический (билирубин, АЛТ, АСТ), общий (клинический) анализ мочи, микробиологическое (культуральное) исследование мокроты на микобактерии туберкулеза (Mycobacterium tuberculosis complех)для верификации диагноза и определения дальнейшей тактики ведения пациента [1, 2].Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: чаще всего, в общем (клиническом) анализе крови и общем (клиническом) анализе мочи изменений не наблюдается . При наличии симптомов интоксикации в общем (клиническом) анализе крови могут быть умеренные воспалительные проявления в виде снижения уровня гемоглобина, повышения уровня лейкоцитов снижения уровня лимфоцитов. В общем (клиническом) анализе мочи может определяться повышение уровня общего белка, повышенное содержание уровня лейкоцитов и эритроцитов, что является основанием для дополнительного обследования с целью исключения туберкулеза мочеполовой системы. С целью контроля в дальнейшем переносимости химиотерапии необходимо определить исходный уровень общего билирубин, активность аланинаминотрансферазы (АЛТ) и активность аспартатаминотрансферазы (АСТ)в крови.
• Пациентам с подозрением на туберкулез рекомендуется проведение как минимум двукратного микробиологического (культурального) исследования мокроты на микобактерии туберкулеза (Mycobacterium tuberculosis complex) или иного диагностического материала: микробиологическое (культуральное) исследование плевральной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex); Микробиологическое (культуральное) исследование бронхоальвеолярной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) с интервалом в 2-3 дня, а при подозрении на туберкулез внелегочных локализаций - отделяемого свищей, мочи, кала, синовиальной, асцитической жидкостей,биопсийного материала, пунктатов с применением комплекса микробиологических и молекулярно-биологических методов для подтверждения диагноза туберкулеза [11].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5). Комментарии: Этиологическая диагностика туберкулеза является основой диагностических мероприятий при туберкулезе. Приоритетным является подтверждение/исключение наличия микобактерий в диагностическом материале методами с максимальной доступной чувствительностью и специфичностью.
Чтобы минимизировать вероятность расхождения в результатах, полученных разными методами, комплексное исследование должно проводиться из одной пробы диагностического материала.
У детей при туберкулезе органов дыхания доступным диагностическим материалом является мокрота. При отсутствии мокроты или невозможности собрать мокроту (возраст ребенка), могут исследоваться другие виды диагностических материалов (промывные воды бронхов, аспирационный материал, браш-биоптат, биоптат, экссудат, у Детей млаДшего возраста - промывные воДы желуДка, смыв с ротоглотки).
ОДним из безопасных и эффективных способов получения биологического материала у Детей всех возрастных групп является инДукция отДеления мокроты (разДражающие ингаляции). Для провеДения этой процеДуры необхоДимо специальное оборуДование и поДготовленный персонал [9].
У Детей млаДшего возраста (До 3-х лет) вслеДствие невозможности собрать мокроту при откашливании и инДукции, исслеДуют промывные воДы желуДка. Поскольку эта метоДика связана со значительными неуДобствами Для пациента, а частота положительных результатов при микроскопии и посеве низкая, то эту процеДуру слеДует применять только при наличии осложненного течения туберкулеза и поДозрении на ЛУ МБТ [9].
Пациентам с поДозрением на ВЛТ при соответствующей локализации провоДят исслеДование осаДка мочи, менструальной крови, отДеляемого из уха, отДеляемого свищей, пунктатов, биоптатов, ликвора и Другого возможного биологического материала.
• При наличии мокроты (другого диагностического материала) рекомендуется в комплекс лабораторных исследований детям с подозрением на туберкулез для выявления МБТ и этиологического подтверждения диагноза включать (не менее двух исследований из разных порций) микроскопическое исследование мокроты (бронхоальвеолярной жидкости, мочи, плевральной жидкости, кала, гнойного отделяемого, раневого отделяемого, синовиальной жидкости, перикардиальной жидкости, менструальной крови, отделяемого женских половых органов, спинномозговой жидкости ) на микобактерии туберкулеза (Mycobacterium tuberculosis complex) [12, 13, 14].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2) Комментарии: Этот метоД является рутинным, Дешевым и может быть выполнен в любой медицинской организации.
Метод позволяет в случае обнаружения МБТ быстро (в течение 1-2 Дней) провести Дифференциальную Диагностику туберкулеза и неспецифического воспалительного заболевания Даже в условиях общей лечебной сети и выявлять наиболее эпиДемически опасных пациентов с ТБ. В противотуберкулезных учрежДениях метоДы микроскопии в обязательном поряДке включают во все схемы обслеДования пациентов в связи с необхоДимостью верификации Диагноза.
Кроме того, эти методы позволяют оценивать массивность бактериовыделения, а также динамику прекращения бактериовыделения, так как микроскопические исследования проводятся на всех этапах диагностики туберкулеза и контроля эффективности химиотерапии [15].
• Рекомендуется у детей с подозрением на туберкулез при наличии мокроты или другого диагностического материала (бронхоальвеолярной жидкости, мочи, плевральной жидкости, кала, гнойного отделяемого, раневого отделяемого, синовиальной жидкости, перикардиальной жидкости, спинномозговой жидкости, отделяемого конъюнктивы) проводить определение ДНК микобактерии туберкулеза Mycobacterium tuberculosi scomplex) в мокроте и/или крови и/или плевральной жидкости и/или бронхоальвеолярной жидкости и/или мочи и/или кала и/или гнойного отделяемого и/или раневого отделяемого и/или синовиальной жидкости и/или перикардиальной жидкости и/или спинномозговой жидкости и/или отделяемого конъюнктивы методом ПЦРс определением мутаций ассоциированных с лекарственной устойчивостью в ДНК микобактерий туберкулеза (Mycobacterium tuberculosis complex) как минимум к рифампицину** с целью верификации диагноза и ЛУ МБТ для назначения адекватного режима химиотерапии (ХТ) [16, 17, 18].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2) Комментарии: основное преимущество молекулярно-генетических методов (МГМ) в том, что они являются «быстрыми» и высокочувствительными, позволяющими получить результаты в короткие (1-2 дня) сроки, в отличие от культуральных исследований (до 90 дней), а также имеют высокую диагностическую точность (чувствительность - 75%, тогДа как микроскопический метоД - 50%)[19]. Заключение о наличии МБТ в диагностическом материале делается на основании обнаружения ДНК (Дезоксирибонуклеиновой кислоты) МБТ, оДнако по ДНК нельзя суДить о статусе бактериовыДеления. Важным Достоинством МГМ является быстрое и Достоверное выявление у пациентов туберкулеза с множественной лекарственной устойчивостью (МЛУ) МБТ, особенно при высоком уровне распространенности туберкулеза и ВИЧ- инфекции [20].
Использование МГМ Для опреДеления ЛУ является первоначальным этапом обслеДования пациентов и не исключает необхоДимости применения траДиционных культуральных метоДов исслеДования лекарственной чувствительности и устойчивости МБТ.
• Рекомендуется для верификации диагноза туберкулеза и назначения адекватной схемы химиотерапии параллельно с микроскопией и МГМ в комплекс лабораторных исследований для выявления МБТ включать микробиологическое (культуральное) исследование мокроты (бронхоальвеолярной жидкости, мочи, плевральной жидкости, кала, гнойного отделяемого, раневого отделяемого, синовиальной жидкости, перикардиальной жидкости, соскоба из полостиматки, менструальной крови, отделяемого женских половых органов, секрета простаты или эякулята, спинномозговой жидкости, отделяемого конъюнктивы другого любого биологического материала) на микобактерии туберкулеза (Mycobacterium tuberculosis complex) с последующей идентификацией МБТ и микробиологическим (культуральным) исследованием для определения чувствительности микобактерий туберкулеза к противотуберкулезным препаратам [19, 21, 22, 23, 24].
Уровень убедительности рекомендаций в (уровень достоверности доказательств 2) Комментарии: Исследование биоматериала проводится комплексно различными методами. 1-й образец: микроскопия из осадка, посев на 1 пробирку с жидкой питательной средой (для культивирования в системе с автоматизированным учетом роста микроорганизмов) и параллельно на 1 пробирку с плотной питательной средой, молекулярно-генетическое исследование для обнаружения ДНК МБТ и мутаций ассоциированных с лекарственной устойчивостью МБТ;2-й образец: люминесцентная микроскопия из осадка, посев на 1 пробирку с жидкой средой и на 1 пробирку с плотной средой, МГМ-исследование для обнаружения ДНК МБТ.
Культуральный (микробиологический) метод определения лекарственной чувствительности МБТ позволяет определить чувствительность к широкому спектру противотуберкулезных препаратов (ПТП) и назначить индивидуализированную схему лечения в соответствии с полученными результатами. Согласно рекомендациям ВОЗ, для определения ЛЧ МБТ рекомендованы несколько культуральных методов:
- модифицированный метод пропорций на жидкой питательной среде в системе с автоматическим учетом роста МБТ для препаратов 1-го ряда (стрептомицин**, изониазиду**, рифампицину**, этамбутол**, пиразинамид**) и 2-го ряда (офлоксацин**, левофлоксацин**, моксифлоксацин**, этионамид**, протионамид**, капреомицин**, амикацин**, канамицин**, аминосалициловая кислота**, линезолид**);
- метод пропорций на плотной питательной среде Левенштейна-Йенсена для препаратов 1-го ряда (стрептомицин**, изониазид**, рифампицин**, этамбутол**) и препаратов 2-го ряда (офлоксацин**, этионамид**, протионамид**, капреомицин**, канамицин**, аминосалициловая кислота**, циклосерин**);
- метод абсолютных концентраций на плотной питательной среде Левенштейна- Йенсена для препаратов 1-го ряда (стрептомицин**, изониазид**, рифампицин**, этамбутол**).
Достаточным основанием для этиологического подтверждения диагноза может быть выявление МБТ хотя бы в одном образце. Тем не менее однократное выявление ДНК МБТ без подтверждения микроскопическим или культуральным методами требует осторожной интерпретации положительного результата и согласования с клиникоанамнестическими данными [13, 25, 26, 27, 28, 29, 30, 31, 32].
Для мониторинга эффективности лечения пациентов с бактериовыделением в интенсивную фазу выполняется оДно исследование в месяц, в фазу продолжения - не реже одного раза в два месяца.
2,4 Инструментальные диагностические исследования.
Этиологическая диагностика туберкулеза (верификация диагноза) возможна у ограниченного контингента детей из-за особенностей клинических форм туберкулеза и отсутствия бактериовыделения.• Всем детям с подозрением на туберкулез по клиническим признакам или иммунодиагностическим тестам (аллерген туберкулезный рекомбинантный в стандартном разведении**;) или альтернативными тестами ( см ниже) рекомендуется проведение рентгенографии легких и/или компьютерной томографии легких (КТ) для установления или исключения заболевания [8, 11].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии:
А) рентгенография легких остается практически основным инструментом для диагностики легочного туберкулеза у детей, особенно при отсутствии бактериовыделения. На обзорной рентгенограмме можно обнаружить следующие признаки туберкулеза: увеличение прикорневых лимфатических узлов (широкий, малоструктурный, без четких контуров корень), очаги и участки инфильтрации в легочной ткани, каверны (обычно возникают у детей старшего возраста), тени плеврального или перикардиального выпота;
Б) мультиспиральная компьютерная томография (МСКТ) органов грудной полости (легких) является приоритетным методом для подтверждения или исключения легочного туберкулеза у детей, поскольку обладает большей информативностью в сравнении с обзорной рентгенограммой [9, 33].
Компьютерная томография органов грудной клетки проводится всем пациентам с положительными результатами на аллерген туберкулезный рекомбинантный в стандартном разведении** или альтернативных проб, с симптомами, подозрительными на туберкулез независимо от результатов иммунологических тестов; изменениями на обзорной рентгенограмме органов грудной клетки, лихорадящим пациентам с ВИЧ-инфекцией с иммуносупрессией.
МСКТ с внутривенным болюсным контрастированиемобладает высокой информативностью при выявлении «малых» форм туберкулеза. Решение о проведении внутривенного контрастирования принимает врач-рентгенолог, обосновывая это решение в протоколе исследования.
• Детям с туберкулезом органов дыхания при подозрении на поражение бронхов рекомендуется проведение бронхоскопии (трахеобронхоскопии, видеотрахеобронхоскопии) с забором бронхоальвеолярной жидкости для проведения микробиологического (культурального) исследования бронхоальвеолярной жидкости на микобактерии туберкулеза (Mycobacterium tuberculosis complex) [1, 8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: Бронхоскопия позволяет визуально оценить состояние трахеи и бронхов, выявить патологические изменения, провести прицельную биопсию измененной слизистой для морфологического подтверждения диагноза; при отсутствии мокроты взять смыв с бронхов для цитологического и микробиологического (культурального) исследования на микобактерии туберкулеза (Mycobacterium tuberculosis complex). Эндоскопический осмотр трахеи и бронхов у пациентов младшего и среднего возраста проводится в условиях седации, что требует предварительной консультации и сопровождения врача-анестезиолога. У детей старшего возраста и подростков, при не тяжелом общем состоянии, трахеобронхоскопию рекомендуют проводить с использованием местной анестезии.
• Рекомендуется проведение ультразвукового исследования (УЗИ) органов грудной полости детям с жалобами на боли в грудной клетке для выявления выпота (экссудата) в плевральную и перикардиальную полости, что в некоторых случаях может иметь значение для диагностики и тактики лечения [1].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
2,5 Иные диагностические исследования.
2,5,1 Иммунодиагностика.
Иммунодиагностика (специфические диагностические тесты с применением аллергенов бактерий**) проводится с целью выявления сенсибилизации организма (инфицирования) к микобактериям туберкулеза и является приоритетным методом выявления туберкулезной инфекции у детей [1]. Основные иммунодиагностические препараты: аллергены бактерий** (внутрикожная проба с туберкулезным аллергеном), биологическая активность которого измеряется в туберкулиновых единицах (проба Манту с 2ТЕ) [2]; аллерген туберкулезный рекомбинантный (АТР) в стандартномразвеДении** (белок сFP-10-ESAT-6 0,2 мкг). В настоящее время проба Манту с 2ТЕ применяется для отбора лиц на ревакцинацию БЦЖ и выявления периода первичного инфицирования у детей в возрасте до 7 лет включительно, с 8 до 14 лет включительно проводится проба с аллергеном туберкулезным рекомбинантным в стандартном разведении**; с целью скрининга туберкулеза [2].С целью формирования групп высокого риска развития туберкулеза и диагностики заболевания применяется аллерген туберкулезный рекомбинантный в стандартном развеДении** [33, 34, 35]либо альтернативные тесты in vitro-IGRA-тесты [36].
• Рекомендуется детям с подозрением по клинико-рентгенологическим признакам на туберкулез включение внутрикожной пробы с АТР в стандартном разведении** и/или альтернативных тестов in vitro в комплексное клинико-лабораторное и рентгенологическое обследование пациента для установления диагноза при отсутствии бактериовыделения [11, 34].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: Положительный результат проб с АТР в стандартном разведении** и/или in vitro свидетельствует в пользу активно метаболизирующей популяции МБТ (размножающихся), что требует более тщательного обследования в плане исключения локальной формы туберкулеза, в частности, выполнение МСКТ органов грудной клетки [35].
Необходимо учитывать, что иммунологические диагностические тесты у детей с ВИЧ-инфекцией при количестве сD4-лимфоцитов менее 350-200 клеток/мкл не могут быть информативным методом диагностики туберкулеза, поскольку практически в 90-95% случаев дают отрицательный результат при установленном диагнозе туберкулеза [37, 38].
2,5,2 Дополнительные исследования.
• В редких случаях детям с отрицательными иммунодиагностическими пробами, отсутствием бактериовыделения, рентгенологически с патологическими образованиями грудной полости, которые не удается диагностировать комплексным обследованием пациента, рекомендуется проведение биопсии (биопсия трахеи, бронхов, легких при бронхоскопии, трансторакальная биопсия легкого, открытая биопсия легкого, биопсия плевры, биопсия ВГЛУ) и последующего проведения патолого-анатомического исследования биопсийного (операционного) материала тканей трахеи и бронхов, легкого ( сприменением иммуногистохимических методов) с целью верификации диагноза [1].Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Морфологическая верификация диагноза рекомендована в случаях дифференциальной диагностики туберкулеза и пролиферативных процессов в лимфатических узлах средостения или легочной ткани.
• Детям с жалобами на снижение слуха и перенесенном отите в анамнезе перед включением в схему химиотерапии инъекционных препаратов рекомендуется осмотр врача-оториноларинголога с проведением тональной и/или речевой аудиметрии с целью возможности или невозможности их назначения [8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: аудиометрия показана всем пациентам с нарушением слуха и заболеваниями органов слуха для решения вопроса возможности включения в схему химиотерапии (ХТ) аминогликозидов (амикацин**, канамицин**) и антибиотики (капреомицин**), так как эти препараты могут вызывать снижение слуха (инструкция к препаратам). При выявлении патологических состояний инъекционные препараты не включают в схему ХТ.
• Перед включением в схему ХТ этамбутола** детям рекомендуется осмотр врача. Офтальмолога с целью исключения патологии со стороны глаз и отсутствия противопоказаний для его назначения [8].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Заболевания глаз со снижением остроты зрения являются противопоказанием для назначения противотуберкулезного препарата этамбутола** (инструкция к препарату).
• В процессе лечения детям с туберкулезом органов дыхания рекомендуется с целью мониторинга эффективности и переносимости противотуберкулезных препаратов выполнять контрольные исследования.
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии: Во время химиотерапии, особенно туберкулеза с МЛУ МБТ (IV и V режим), для предотвращения развития неблагоприятных побочных реакций проводят клинический, лабораторный и инструментальный мониторинг: общие (клинические) анализы крови и мочи в интенсивной фазе лечения не реже 1 раза в месяц, а в фазе продолжения - 1 раз в 3 месяца (по показаниям чаще);исследование уровня общего билирубина, активности АЛТ, АСТ в крови в интенсивной фазе лечения не реже 1 раза в месяц, а в фазе продолжения- 1 раз в 3 месяца (по показаниям чаще); ЭКГ (интервал QT) ежемесячно при приеме бедаквилина**, деламанида, обзорная рентгенограмма органов грудной клетки через 2 месяца от начала лечения и затем каждые 2 месяца при лечении по I, II и III режимам химиотерапии и каждые 3 месяца при лечении по IV и V режимам (МСКТ органов грудной клетки через 6 месяцев лечения, по завершении курса ХТ, по показаниям чаще) [11, 43, 83].
[1] Приказ Министерства здравоохранения РФ от 21 марта 2017 г. N 124н.
Об утверждении порядка и сроков проведения профилактических медицинских осмотров граждан в целях выявления туберкулеза .
Treatment
3,1 Химиотерапия.
Химиотерапия - основной метод лечения туберкулеза, заключающийся в длительном назначении лекарственных средств вне зависимости от локализации процесса, направленных на подавление размножения МБТ (бактериостатический эффект) или уничтожение МБТ в организме пациента (бактерицидный эффект).Режим химиотерапии - это комбинация противотуберкулезных и антибактериальных лекарственных препаратов, длительность и кратность их приема, сроки и содержание контрольных исследований, а также организационные формы проведения лечения. Режим химиотерапии (РХТ) определяется на основании результатов определения лекарственной чувствительности микобактерий туберкулеза, выделенных из патологического материала, или данными анамнеза при их отсутствии [11, 17, 23,39, 43, 81].
Противотуберкулезные и антибактериальные препараты назначают в максимальных терапевтических дозах, соответствующих возрасту и массе тела ребенка (Приложение А3, таблица 6).
Химиотерапия (ХТ) проводится в 2 фазы:
1.фаза интенсивной терапии. ХТ направлена на ликвидацию клинических проявлений заболевания, максимальное воздействие на популяцию МБТ с целью прекращения размножения микобактерий и предотвращения развития лекарственной устойчивости, уменьшения инфильтративных и деструктивных изменений;
2.фаза продолжения лечения. ХТ направлена на подавление сохраняющейся микобактериальной популяции, обеспечивает дальнейшее уменьшение воспалительных изменений и инволюцию туберкулезного процесса, а также восстановление функциональных возможностей организма.
Лекарственные препараты, применяемые при химиотерапии туберкулеза, подразделяют на:
1. противотуберкулезные препараты первого ряда (основные, препараты выбора для лечения туберкулеза, вызванного лекарственно чувствительными микобактериями): изониазид**, рифампицин**, рифапентин, пиразинамид**, этамбутол**, стрептомицин**;
2. противотуберкулезные препараты второго ряда (резервные, препараты выбора для лечения туберкулеза с лекарственной устойчивостью МБТ): канамицин**, амикацин**, капреомицин**,левофлоксацин**, моксифлоксацин**, линезолид**, бедаквилин** деламанид (способ применения капреомицина**, левофлоксацина**, моксифлоксацина**, линезолида**, бедаквилина и деламанида, дозу препаратов и длительность их применения у детей см в Приложении А3, таблица 6), протионамид**, этионамид**, циклосерин**, теризидон**, аминосалициловая кислота**; другие противотуберкулезные и антибактериальные препараты, рекомендованные для лечения туберкулеза с МЛУ/ШЛУ и дополнительной ЛУ к препаратам группы фторхинолонов и в других случаях при невозможности формирования режима химиотерапии МЛУ туберкулеза из минимум четырех эффективных препаратов: имипенем + циластатин**, меропенем**, амоксициллин** + клавулановая кислота** (способ применения, доза препаратов и длительность их применения у детей см в Приложении А3, табл.6);
В сводном руководстве ВОЗ по лечению лекарственно-устойчивого туберкулеза препараты для лечения МЛУ-ТБ разделены на три (А,В,С) группы по их вероятной эффективности и безопасности [46]:
Группа А =левофлоксацин**/моксифлоксацин**, бедаквилин**, линезолид**; Группа В = циклосерин** / теризидон**; (и препарат, который не используется в РФ) Группа С = этамбутол**, пиразинамид**, деламанид, имипенем-циластатин**, меропенем**, амикацин** (стрептомицин**), этионамид**/протионамид**, аминосалициловая кислота**, Имипенем+циластатин** и меропенем** вводят с клавулановой кислотой, которая доступна только в рецептурах в сочетании с амоксициллином.
Группа А: Препараты группы фторхинолонов (левофлоксацин**и моксифлоксацин**), бедаквилин** и линезолид** были признаны высокоэффективными и настоятельно рекомендованы для включения во все режимы ХТ, если они не противопоказаны;
Группа в: циклосерин**/теризидон** были условно рекомендованы в качестве препаратов второго выбора для формирования ж;
Группа с: включены все другие препараты, которые могут быть использованы, когда режим не может быть составлен препаратами группы A и в.
Химиотерапию при туберкулезе назначают по пяти режимам (Приложение А3, таблица 5).
В соответствии с чувствительностью МБТ к препаратам условно можно выделить два вида лечения пациентов с туберкулезом: лечение лекарственно чувствительного туберкулеза и лечение лекарственно устойчивого туберкулеза.Химиотерапия лекарственно-чувствительного туберкулеза проводится по первому (I) и третьему (III) режимам ХТ, лекарственно-устойчивого - по второму (II), четвертому (IV) и пятому (V) режимам ХТ [1].
• Назначение I режима химиотерапии рекомендуется детям с туберкулезом органов дыхания при наличии бактериовыделения, подтвержденным любым методом (бактериоскопия, посев на жидкие или твердые среды) с сохраненной лекарственной чувствительностью возбудителя к противотуберкулезным препаратам [40, 41].
Уровень убедительности рекомендаций В (уровень достоверности доказательств 2) Комментарии: Лечению по I режиму химиотерапии (РХТ) подлежат следующие группы пациентов:
- пациенты с впервые выявленным туберкулезом с бактериовыделением по методу микроскопии или посева до получения результатов теста лекарственной чувствительности возбудителя;
- пациенты с внелегочной локализацией процесса без бактериовыделения при отсутствии риска множественной лекарственной устойчивости (МЛУ) МБТ;
- пациенты с рецидивами туберкулеза и другими случаями повторного лечения до получения результатов теста лекарственной чувствительности, если во время предыдущего курса лечения чувствительность МБТ к изониазиду** и рифампицину** была сохранена или не определялась;
- пациенты с установленной чувствительностью МБТ к изониазиду** и рифампицину** (по данным теста лекарственной чувствительности от начала настоящего курса химиотерапии или данных молекулярно-генетического метода до получения результатов определения лекарственной чувствительности возбудителя культуральным методом на жидких или плотных питательных средах).
• Рекомендуется детям с туберкулезом органов дыхания при лечении по I РХТ назначать комбинированные противотуберкулезные препараты с фиксированными дозами с целью снижения медикаментозной нагрузки и достижения излечения [11, 42, 43, 81].Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При установлении лекарственной устойчивости возбудителя, вне зависимости от длительности лечения по I РХТ, рекомендуется пациентам смена режима химиотерапии в соответствии с результатом теста лекарственной чувствительности возбудителя у пациента с туберкулезом для достижения эффективности лечения [41, 55].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: при установленной устойчивости возбудителя к изониазиду** и сохранении чувствительности к рифампицину** назначают курс лечения по II РХТ ( см далее); при установленной устойчивости возбудителя к рифампицину** и изониазиду** или только к рифампицину**, но сохранении лекарственной чувствительности к любому препарату группы фторхинолонов назначают курс лечения по IV РХТ ( см далее); при установленной лекарственной устойчивости возбудителя к изониазиду**, рифампицину**, любому препарату группы фторхинолонов и, по крайней мере, к линезолиду** или бедаквилину** назначают курс лечения по V РХТ ( см далее).
• Назначение II РХТ рекомендуется детям с туберкулезом органов дыхания для элиминации возбудителя и достижения излечения в случае установленной лекарственной устойчивости МБТ к изониазиду** и чувствительности к рифампицину**, либо из контакта с больным туберкулезом с документированной устойчивостью МБТ к изониазиду** и чувствительностью к рифампицину** (любыми методами) [41, 42].Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Назначение III режима химиотерапии для достижения излечения рекомендуется следующим группам пациентов с туберкулезом органов дыхания без бактериовыделения и риска развития МЛУ- ТБ:
-пациентам с впервые выявленным туберкулезом;
-пациентам с рецидивами туберкулеза и другими случаями повторного лечения до получения данных теста лекарственной чувствительности, если во время предыдущего курса лечения чувствительность МБТ к изониазиду** и/или рифампицину** была сохранена или не определялась [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Рекомендуется детям с туберкулезом органов дыхания при лечении по III РХТ назначать комбинированные противотуберкулезные препараты с фиксированными дозами с целью снижения медикаментозной нагрузки и достижения излечения [11, 42, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: Подробное описание режима и дозировки препаратов представлены в разделе 3,1,3 и в приложениях Б и А3.
• Рекомендуется назначение стандартного IV режима химиотерапии для достижения излечения пациентам с туберкулезом органов дыхания с установленной ЛУ возбудителя к рифампицину** и изониазиду** (HR) и чувствительностью к препаратам группы фторхинолонов при неизвестной ЛЧ к другим противотуберкулезным лекарственным препаратам, а также пациентам с риском МЛУ возбудителя (из контакта с МЛУ-ТБ) [11, 43, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: Подробное описание режима и дозировки препаратов представлены в разделе 3,1,4 и в приложениях А3 и Б.
В фазе интенсивной терапии назначают пять-шесть противотуберкулезных и антибактериальных лекарственных препаратов, как минимум - четыре эффективных (три препарата группы А и по крайней мере один препарат группы В); в фазе продолжения терапии назначают четыре препарата с учетом чувствительности МБТ, как минимум три препарата эффективных.
Критериями высокого риска МЛУ ТБ у детей считают:
- заболевшие из достоверного контакта с пациентом с МЛУ-ТБ (МЛУ МБТ у вероятного источника заражения должно быть документировано);
- если у предполагаемого источника заражения хронический деструктивный легочный процесс (фиброзно-кавернозный туберкулез), или ранее было 2 и более неэффективных курсов химиотерапии без документированных данных по ЛУ МБТ;
- рецидив туберкулеза;
- другие случаи повторного лечения;
- появление отрицательной клинико-рентгенологической динамики у пациента на фоне лечения по первому и третьему режимам химиотерапии при отсутствии бактериовыделения и невозможности определения ЛЧ МБТ.
• Рекомендуется назначение индивидуализированного IV РХТ пациентам с туберкулезом органов дыхания с установленной лекарственной устойчивостью возбудителя к изониазиду** и рифампицину** (HR) и чувствительностью к препаратам группы фторхинолонов при известных результатах ТЛЧ к препаратам второго (резервного) ряда для достижения элиминации возбудителя [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Рекомендуется назначение стандартного V режима химиотерапии пациентам с туберкулезом органов дыхания, без бактериологического подтверждения при подозрении на ШЛУ - ТБ, в тч из достоверного тесного контакта пациента с туберкулезом с ШЛУ МБТ для достижения элиминации возбудителя [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: Схема химиотерапии составляется по результатам определения лекарственной чувствительности микобактерий пациента с ШЛУ МБТ - источника инфекции. Подробное описание режима и дозировки препаратов представлены в разделе 3,1,5 и приложениях Б и А3.
• Рекомендуется назначение индивидуализированного V режима пациентам с туберкулезом органов дыхания, с установленной лекарственной устойчивостью возбудителя к изониазиду** и рифампицину** в сочетании с установленной устойчивостью к любому фторхинолону и, по крайней мере, к одному дополнительному препарату группы А. [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: В интенсивной фазе назначают комбинацию антибактериальных и противотуберкулезных лекарственных препаратов в зависимости от результата определения лекарственной чувствительности возбудителя у пациента с туберкулезом. Подробное описание режима и дозировки препаратов представлены в разделе 3,1,5 и приложениях Б и А3.
3,1,1 Первый режим химиотерапии.
(Режимы лечения лекарственно чувствительного туберкулеза).• Рекомендуется лечение детей с туберкулезом органов дыхания по I режиму химиотерапии проводить длительностью не менее 6 месяцев c назначением четырех противотуберкулезных препаратов первого ряда в фазу интенсивной терапии и двух-трех - в фазу продолжения для достижения излечения [11, 43, 81]. Комментарии по терапии см в Приложении А3.
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии: Прием препаратов как в интенсивную фазу, так и в фазу продолжения должен быть ежедневным, за исключением применения рифапентина (рифампицин** пролонгированного действия)-3 раза в неделю, в суточной дозе 10мг/кг массы тела (см инструкцию к препарату).
Длительность интенсивной фазы для впервые выявленных пациентов должна быть не менее 60 Доз (2 месяца); Длительность фазы продолжения лечения - не менее 4 месяцев. Для пациентов из групп «После прерывания курса химиотерапии», «Рецидив туберкулеза» и «Прочие случаи повторного лечения» Длительность интенсивной фазы - не менее 90 Доз (3 месяца).
При отсутствии бактериовыДеления, поДтвержДенного результатами микроскопических исслеДований, и положительной клинико-рентгенологической Динамике после приема 60 или 90 суточных Доз, преДписанных I режимом, перехоДят к фазе проДолжения химиотерапии, в течение которой пациент с впервые выявленным туберкулезом Должен принять не менее 120 Доз (4 месяца), пациенты из групп «После прерывания курса химиотерапии», «РециДив туберкулеза» и «Прочие случаи повторного лечения» - не менее 150 (5 месяцев)[1, 8].
Решением ВК фаза интенсивной терапии по I режиму химиотерапии может быть проДлена [1, 8]:
- До приема 90 суточных Доз или До получения результатов опреДеления лекарственной чувствительности возбуДителя пациентам с впервые выявленным туберкулезом после приема 60 суточных Доз;
- До приема 120 или 150 суточных Доз в случаях распространенного и осложненного туберкулеза, только при поДтвержДении чувствительности МБТ к изониазиДу** и рифампицину** пациентам любой группы после приема 90 суточных Доз:
- при положительных результатах микроскопических исслеДований после приема 60 суточных Доз;
- при отрицательных результатах микроскопических исслеДований, но при отсутствии положительной или замеДленной клинико-рентгенологической Динамике после приема 60 суточных Доз.
• Рекомендуется по I РХТ в фазу интенсивной терапии для достижения подавления размножения возбудителя назначать следующую комбинацию противотуберкулезных препаратов: изониазид**(Н), рифампицин**R) или рифабутин (Rb) при ВИЧ-инфекции, пиразинамид**(Z), этамбутол**E)/ стрептомицин**S) - H R/Rb Z E[S] [8, 11, 43, 81].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии: Широкое распространение устойчивых к стрептомицину штаммов микобактерий [41] предполагает его назначение лишь при сохраненной чувствительности выделенных МБТ у пациента. Рифампицин** можно заменять на рифапентин 3 раза неделю в случаях возникновения нежелательных явлений и неудовлетворительной переносимости лечения.
Этамбутол** противопоказан детям до 13 лет ( см инструкцию по препарату), макс. суточная доза препарата - 1000 мг.
• Рекомендуется по I РХТ в фа3у интенсивной терапии на3начать комбинированные противотуберкуле3ные препараты с фиксированными до3ами для достижения и3лечения [8, 11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: Препараты назначают в соответствии с инструкцией к препарату: двухкомпонентных комбинированных препаратов с детскими дозировками: изониазид+пиразинамид**, (применяется у детей от 3х лет в дозе 5-10 мг/кг), максимальная суточная Доза у Детей массой До 50 кг - 450 мг/сут), изониазид+этамбутол** рассчитывается по дозе изониазида**- 10 мг/кг массы тела, но не более 600 мг/сут.; трехкомпонентного препарата: изониазиД+пиразинамиД+рифампицин**(Диспергируемые таблетки) - по рифампицину (10 мг/кг массы тела, но не более 600 мг/сут.), равно как и препарата изониазиД+пиразинамиД+рифампицин+этамбутол+пириДоксин** по Дозировке рифампицина** ( применяется у Детей с 14 лет).
Прием комбинированных препаратов преДполагает сокращение количества таблеток и не требует Деления (Дробления) таблетки.
• Рекомендуется по I РХТ в фа3у продолжения химиотерапии на3начать пациентам для достижения и3лечения комбинацию и3 двух противотуберкуле3ных препаратов: и3ониа3ид**, рифампицин** - HR; или трех: и3ониа3ид**, рифампицин**, этамбутол** - HRE [8, 11, 43, 81].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5).
Комментарии. В фазу продолжения химиотерапии изониазид** и рифампицин** (HR) одновременно назначают впервые выявленным пациентам с ограниченными формами туберкулеза (в пределах двух сегментов без деструкции), с положительной рентгенологической динамикой, полученной во время проведения фазы интенсивной терапии.
Изониазид**, рифампицин** и этамбутол** (HRE) одновременно назначают впервые выявленным пациентам при распространенных формах туберкулеза и/или замедленной рентгенологической динамике во время проведения фазы интенсивной терапии и пациентам, ранее получавшим лечение, вне зависимости от распространенности процесса. При противопоказаниях к назначению этамбутола** последний заменяется на пиразинамид** (HRZ). Вместо рифампицина** в фазу продолжения может быть назначен рифапентин [52].
Другие комбинации препаратов могут быть назначены по решению врачебной комиссии (ВК) в особых ситуациях, при этом длительность лечения может быть увеличена [11, 43, 81].
3,1,2 Второй режим химиотерапии.
(Режимы лечения изониазид-устойчивого туберкулеза (Ну-ТБ)).• Рекомендуется лечение пациентов с туберкулезом органов дыхания (рифампицинчувствительного и изониазид устойчивого туберкулеза) по II режиму химиотерапии проводить длительностью не менее 6 месяцев для достижения излечения [43].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Химиотерапию по II режиму рекомендуется продлить более 6 мес. пациентам с бактериовыделением и/или при отсутствии (замедленной) положительной рентгенологической динамики процесса для достижения излечения [11, 43, 81].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии: Длительность лечения по II режиму химиотерапии можно продлить более 6 месяцев (по решению ВК) в следующих случаях:
-при положительных результатах микроскопических и/или культуральных исследований после приема 60-90 доз препаратов;
-полирезистентности МБТ (кроме устойчивости к рифампицину, фторхинолонам);
-при отсутствии положительной рентгенологической динамики после приема 60 - 90 доз независимо от результатов мокроты на МБТ;
-при распространенном и/или деструктивном процессе [11, 43, 81].
Длительность лечения пациентов с распространенным и/или деструктивным процессом может быть увеличена до 9-12 месяцев.
• Перевод пациентов с распространенным и/или деструктивным туберкулезом органов дыхания на фазу продолжения терапии рекомендуется проводить после завершения приема 90 -120 доз комбинации лекарственных препаратов фазы интенсивной терапии при получении отрицательных результатов микроскопии и посева и положительной клинико-рентгенологической динамике [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) • Рекомендуется для лечения пациентов по II режиму химиотерапии применение комбинации из четырех противотуберкулезных лекарственных препаратов первого и второго ряда на основании результата определения лекарственной чувствительности возбудителя у пациента или источника инфекции. Дозы лекарственных препаратов указаны в приложении А3 (приложение [11, 43, 81].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5).
• Рекомендуется в качестве трех основных лекарственных препаратов пациентам с подтвержденным рифампицин-чувствительным и изониазид-устойчивым туберкулезом по II режиму химиотерапии в интенсивную фазу применение рифампицина**, пиразинамида** и этамбутола** для достижения излечения [43].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Рекомендуется для достижения излечения пациентов с туберкулезом органов дыхания по II режиму химиотерапии в фазу интенсивной терапии в качестве четвертого лекарственного препарата применение левофлоксацина** для улучшения результатов лечения. Эффективна комбинация препаратов: рифампицин**, этамбутол**, пиразинамид** левофлоксацин** (REZLfx) в течение 6 мес. (режим дозирования см в приложении А3) [43].
Комментарии. Перед назначением режима лечения REZ с левофлоксацин** важно исключить устойчивость МБТ к рифампицину** с помощью генотипических или фенотипических методов [11,43, 81]. В идеальном варианте до начала лечения следует аналогичным образом исключить устойчивость к фторхинолонам (и, по возможности, к пиразинамиду**). Эмпирическое лечение REZ с левофлоксацин** может быть назначено при условии доказанного контактах с больным с устойчивым к изониазиду ТБ (Ну-ТБ) и чувствительного к рифампицину (без лабораторного подтверждения Ну-ТБ у пациента). Если впоследствии результаты ТЛЧ укажут на чувствительность к изониазиду, прием левофлоксацина прекращается, а пациент проходит курс лечения в режиме HREZ/HR ( I режим ХТ). Пациентам, у которых Ну -ТБ был обнаружен после начала режима HREZ, необходимо продолжить прием препаратов, входящих в режим - REZ, а левофлоксацин** следует добавить после исключения устойчивости к рифампицину**. Продолжительность режима REZ с левофлоксацин** обычно составляет 6 месяцев (6REZLfx) - завершение курса химиотерапии) [43].
В тех случаях, когда устойчивость к изониазиду** сочетается с устойчивостью к другим препаратам (полирезистентность, но не МЛУ) и процесс распространенный схема ХТ в фазу интенсивной терапии может быть представлена 5-ю ПТП (не менее 4-х эффективных) на 3-4 мес., с последующей фазой продолжения 3-4 ПТП до 9-12 мес. [11, 43, 81].
• Добавление левофлоксацин** к режиму REZ не рекомендовано в случаях, когда невозможно исключить устойчивость к рифампицину**; при известной или предполагаемой устойчивости к левофлоксацину; при известной непереносимости фторхинолонов; при известном или предполагаемом риске удлинения интервала QT.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: при невозможности применения левофлоксацина** пациент с изониазид-устойчивым ограниченным туберкулезом по решению ВК может получать лечение REZ с добавлением изониазида** в более высокой дозе (до 15 мг/кг массы тела) в течение 6 мес. 6(H)REZ [43].
При выявлении устойчивости к рифампицину** пациенту следует начать рекомендуемый IV режим лечения ( см следующие разделы).
3,1,3 Третий режим химиотерапии.
(Режимы лечения лекарственно чувствительного туберкулеза).• Рекомендуется лечение пациентов без бактериовыделения и риска МЛУ-ТБ по III режиму химиотерапии проводить длительностью не менее 6 месяцев для эффективного курса ХТ:
-длительность интенсивной фазы - не менее 2 месяцев (60 доз препаратов); -длительность фазы продолжения лечения - не менее 4 месяцев [11, 43, 81].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии: В интенсивную фазу химиотерапии пациенты с впервые выявленным туберкулезом должны принять не менее 60 суточных доз (2 месяцев) комбинации из 4 основных препаратов, пациенты из групп «После прерывания курса химиотерапии», «Рецидив туберкулеза» и «Прочие случаи повторного лечения» - не менее 90 суточных доз (3 месяцев).
В фазе продолжения терапии пациенты с впервые выявленным туберкулезом должны принять не менее 120 доз (4 месяцев), пациенты из групп «После прерывания курса химиотерапии», «Рецидив туберкулеза» и «Прочие случаи повторного лечения» - не менее 150 (5 месяцев) [11, 43, 81].
В отдельных случаях по решению ВК курс химиотерапии детей с ограниченным туберкулезом на фазе обратного развития процесса может составлять 4 месяца.
• Рекомендуется продление фазы интенсивной терапии по III режиму пациентам с впервые выявленным туберкулезом после приема 60 суточных доз противотуберкулезных препаратов в случае отсутствия к моменту завершения их приема результатов определения лекарственной чувствительности возбудителя до момента их получения для достижения излечения [11, 43, 81].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5).
• Перевод пациента на фазу продолжения терапии рекомендуется проводить после завершения приема указанных выше доз комбинаций лекарственных препаратов фазы интенсивной терапии III режима при сохранении отсутствия бактериовыделения, подтвержденного результатами микроскопических исследований и положительной клинико-рентгенологической динамике для достижения излечения [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Рекомендуется для лечения пациентов по III режиму химиотерапии в фазу интенсивной терапии применение комбинации из четырех противотуберкулезных лекарственных препаратов - изониазида**, рифампицина**, пиразинамида** и этамбутола** для достижения элиминации возбудителя [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Рекомендуется для лечения пациентов с туберкулезом органов дыхания по III режиму химиотерапии в фазу продолжения терапии применение комбинации из двух или трех противотуберкулезных лекарственных препаратов - изониазида** и рифампицина** или изониазида**, рифампицина** и пиразинамида**/ этамбутола** для достижения элиминации возбудителя [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: В фазе интенсивной терапии назначают комбинацию из 4 препаратов 1-го ряда: изониазид**, рифампицин**/рифапентин, пиразинамид** и этамбутол**. В фазе продолжения терапии - как минимум 2 препарата одновременно: изониазид**, рифампицин**/рифапентин - для пациентов с впервые выявленным туберкулезом; изониазид**, рифампицин**, этамбутол**/пиразинамид** - для пациентов из групп «После прерывания курса химиотерапии», «Рецидив туберкулеза» или «Прочие случаи повторного лечения». Подробное описание режима и дозировки препаратов представлены в приложениях Б и А3).
• Рекомендуется в случаях обнаружения МБТ и установления лекарственной устойчивости возбудителя, вне зависимости от длительности лечения по III режиму химиотерапии, смена РХТ в соответствии с результатом определения лекарственной чувствительности возбудителя у пациента с туберкулезом для достижения излечения [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: после выявления в ходе лечения лекарственной устойчивости МБТ пациента переводят на второй (II), четвертый (IV) или пятый (V) РХТ в зависимости от спектра устойчивости возбудителя к тем или иным препаратам.
3,1,4 Четвертый режим химиотерапии.
(Режимы лечения туберкулеза с МЛУ возбудителя - МЛУ-ТБ).• Рекомендуется лечение пациентов с множественной лекарственной устойчивостью или рифампицин-устойчивым туберкулезом (МЛУ/РУ-ТБ) по IV режиму химиотерапии проводить не менее 18 месяцев при длительном режиме лечения и не менее 9-12 месяцев - при коротком режиме химиотерапии, для достижения излечения [43].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Короткие режимы ХТ:
Короткий режим лечения МЛУ-ТБ - это в основном стандартный режим, включающий беДаквилин*, курс лечения МЛУ-ТБ продолжительностью 9-12 месяцев [47-49].
• Рекомендуется для пациентов с МЛУ-ТБ при коротком IV режиме химиотерапии фазу интенсивной терапии проводить длительностью 4 месяца, который может быть продлен до 6 мес.; фазу продолжения - 5 месяцев (может быть продлена до 6 мес.) для достижения излечения [43].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии: короткий IV режим ХТ проводится пациентам с туберкулезом с множественной лекарственной устойчивостью или рифампицин-устойчивым туберкулезом (МЛУ/РУ-ТБ) и исключенной устойчивостью к фторхинолонам, не получавших лечение используемыми в данном режиме противотуберкулезными препаратами второго ряда в течение более чем 1 месяца.
Короткий курс ХТ оправдан в случаях ограниченных и «малых» форм туберкулеза у детей [43].
По решению ВК фаза интенсивной терапии может быть продлена до 6 месяцев, с общим курсом ХТ до 12 месяцев.
В фазу интенсивной терапии назначают не менее четырех препаратов, в фазу продолжения не менее трех препаратов с учетом теста лекарственной чувствительности.
• Рекомендуется всем пациентам с МЛУ ТБ включение бедаквилина* в короткий режим химиотерапии [43].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5) Комментарии: бедаквилин* является базовым препаратом (при отсутствии противопоказаний) схемы короткого курса ХТ. Назначают бедаквилин* на срок не более 6 мес. [43].
(Дозы лекарственных препаратов указаны в Приложении А3, табл.6).
• Рекомендуется всем пациентам с МЛУ ТБ включение фторхинолонов в IV режим короткого курса химиотерапии с целью усиления эффективности лечения [43, 44, 45].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2) Комментарии: дополняют схему лечения обычно левофлоксацином* в связи с несколько более высоким риском кардиотоксичности моксифлоксацина*; вне зависимости от выбора фторхинолона необходимо осуществлять активный мониторинг безопасности применения левофлоксацина* вместе с бедаквилином*.
• Рекомендуется дополнить схему химиотерапии по короткому IV режиму ХТ препаратами группы В и С с учетом лекарственной чувствительности (циклосерин*, протионамид*, пиразинамид*, этамбутол*). По решению ВК может быть назначен линезолид*, амикацин* [46].
(Дозы лекарственных препаратов указаны в Приложении А3, табл.6).
Уровень убедительности рекомендаций с (уровень достоверности доказательств 4).
• Не рекомендуется короткий курс химиотерапии по IV режиму в случаях [43]:
-непереносимость любого препарата в коротком режиме МЛУ-ТБ;
-диссеминированный туберкулез, менингит, генерализованный туберкулез; -внелегочные локализации ТБ у пациентов с ВИЧ-инфекцией.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Длительные режимы ХТ:
• Рекомендуется пациентам с туберкулезом с множественной лекарственной устойчивостью или рифампицин-устойчивым туберкулезом (МЛУ/РУ-ТБ), находящихся на длительном IV режиме лечения, включить в схему все три препарата группы А и по крайней мере один препарат группы В, чтобы лечение начиналось как минимум с четырех противотуберкулезных препаратов с вероятной высокой эффективностью и продолжалось как минимум тремя препаратами в случае прекращения приема бедаквилина. Если режим не может быть составлен только из препаратов групп A и в, их необходимо дополнить препаратами группы с. [43, 46].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Рекомендуется включение левофлоксацина**/моксифлосацина** в составе длительного IV режима терапии для повышения эффективности лечения [43, 44, 45].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
• Рекомендуется пациентам с туберкулезом назначение линезолида** в составе длительного IV режима терапии для повышения эффективности лечения [44, 47].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
• Рекомендуется пациентам с туберкулезом назначение бедаквилина* в составе длительного IV режима химиотерапии для повышения эффективности лечения [43, 46].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4).
• Рекомендуется пациентам с туберкулезом назначение циклосерина** или теризидона** в составе IV длительного режима терапии для повышения эффективности лечения [44, 48].
Уровень убедительности рекомендаций А (уровень достоверности доказательств 2).
• Рекомендуется для пациентов с МЛУ-ТБ при длительном режиме химиотерапии фазу интенсивной терапии проводить в течение 6 месяцев, фазу продолжения - не менее 912 месяцев, для достижения излечения [43].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии: длительные режимы лечения МЛУ-ТБ с достаточным количеством эффективных препаратов повышают вероятность клинического излечения и снижают риск рецидива туберкулеза [43, 58].
По решению ВК фаза интенсивной терапии и общий курс химиотерапии могут быть сокращены (до 12-17 месяцев) в случаях хорошей положительной клиникорентгенологической динамики процесса и отрицательных анализах мокроты на МБТ.
• Рекомендуется пациентам с туберкулезом по стандартному IV РХТ при известной устойчивости к изониазиду** и рифампицину** и неизвестной чувствительности МБТ к другим препаратам назначать схему лечения не менее, чем из четырех ПТП с вероятной высокой эффективностью: левофлоксацин**/моксифлоксацин**, бедаквилин**, линезолид**, циклосерин**/теризидон** (противопоказан детям до 14 лет) и/или протионамид**/этионамид** [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• При невозможности сформировать режим ХТ из вышеуказанных препаратов или отдельные препараты не могут быть использованы, для формирования полного режима рекомендуется пациентам с туберкулезом использовать следующие препараты: этамбутол**, пиразинамид**, аминосалициловая кислота** деламанид (препараты группы С) [43, 46].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Препараты амикацин**,/канамицин**/капреомицин** при условии сохранения к ним чувствительности МБТ для достижения излечения рекомендуется назначать в отдельных случаях по решению врачебной комиссии при невозможности формирования полного режима ХТ из других препаратов [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Наиболее эффективными препаратами для лечения туберкулеза с МЛУ МБТ признаны препараты группы фторхинолонов (левофлоксацин** и моксифлоксацин**), бедаквилин** и линезолид** [11, 43, 81] (способ применения, доза препарата и длительность его применения у детей см в Приложении А3, табл.6). Левофлоксацин** и моксифлоксацин** являются предпочтительными препаратами, используемыми для лечения лекарственно-устойчивого туберкулеза у детей [60].
Препараты группы фторхинолонов назначают по решению ВК (ЦВК-центральной врачебной комиссии) при письменном согласии несовершеннолетнего (в зависимости от возраста) и его родителей (законного представителя).
Бедаквилин** может быть назначен детям в возрасте от 6 лет и более, в возрастной дозе (табл. 6), на 6 мес., по решению ЦВКК может быть продлен более чем на 6 мес. [43,46].
Инъекционный препарат назначают в фазу интенсивной терапии по решению ВК на срок не менее 3 месяцев. С осторожностью назначают инъекционные препараты детям, особенно раннего возраста, из-за частых побочных проявлений на данные препараты [43].
• Рекомендуется в схемы IV длительного режима терапии дополнительно по решению ВК включать деламанид для стойкого подавления микробной популяции и повышения эффективности лечения у детей с 3 лет [43, 49, 46, 50, 51].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4).
Комментарии. деламанид можно включать детям в возрасте старше 3-х лет в течение 6 месяцев по решению ЦВКК по жизненным показаниям. [43, 46].
• Инъекционные препараты канамицин** и капреомицин** не рекомендуется назначать детям при ограниченных, малых формах туберкулеза [61, 62].
Уровень убедительности рекомендаций с (уровень достоверности доказательств 5).
• Рекомендуется для пациентов с туберкулезом по стандартному IV РХТ назначение в фазу продолжения химиотерапии четырех препаратов (как минимум трех эффективных препаратов) после прекращения приема бедаквилина** для достижения излечения [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии: в фазу продолжения назначают: левофлоксацин**/моксифлоксацин**, циклосерин**/ теризидон**, линезолид**. Другие препараты- протионамид**, аминосалициловая кислота**, пиразинамид**, этамбутол** могут быть включены в схему химиотерапии при сохраненной к ним чувствительности МБТ [11, 43, 81].
• Индивидуализированный IV РХТ рекомендуется назначать пациентам с установленной лекарственной устойчивостью возбудителя к изониазиду** и рифампицину** и чувствительностью к препаратам группы фторхинолонов при известных результатах ЛЧ к препаратам второго (резервного) ряда [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии: детям назначают индивидуализированный IV РХТ как в случае установленной лекарственной устойчивости МБТ, так и из контакта с известным спектром ЛЧ у предполагаемого источника (эмпирический режим). Комбинацию препаратов подбирают с учетом чувствительности МБТ у пациента или предполагаемого источника (при отсутствии теста ЛЧ у ребенка).
• Рекомендуется для пациентов с туберкулезом органов дыхания в фазу интенсивной.
Терапии при индивидуализированном IV РХТ назначать пять (не менее четырех эффективных) препаратов с сохраненной чувствительностью к ним возбудителя для элиминации возбудителя [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: препаратами выбора в фазу интенсивной терапии являются левофлоксацин** или моксифлоксацин**, бедаквилин**. линезолид**. циклосерин**/теризидон**. Из инъекционных препаратов - амикацин** (при сохраненной к нему чувствительности). При невозможности составления схемы из предложенных препаратов включают в комбинацию лекарственных средств: этамбутол**, пиразинамид**, этионамид**/протионамид** в соответствии с чувствительностью МБТ к тому или иному препарату. Аминосалициловую кислоту**, канамицин**, капреомицин** назначают при невозможности формирования полноценного РХТ из вышеуказанных препаратов [11, 43, 81]. Канамицин** и капреомицин** назначают детям осторожно, по жизненным показаниям из-за их высокой токсичности [63, 64, 81].
Бедаквилин** нежелательно добавлять к неэффективному режиму химиотерапии (сохранение бактериовыделения, отрицательная клинико-рентгенологическая динамика процесса) или при сохранении чувствительности к двум и менее противотуберкулезным препаратам; по решению ВК по жизненным показаниям продолжительность лечения бедаквилином** может быть увеличена при условии информированного согласия пациента; возможно одномоментное применение с левофлоксацином** [65].
Деламанид можно включать детям в возрасте старше 3х лет в течение 6 месяцев по решению ВК по жизненным показаниям при невозможности формирования полноценного РХТ из вышеперечисленных препаратов [43, 46].
• Рекомендуется в фазу продолжения терапии при индивидуализированном IV РХТ назначать четыре (не менее трех эффективных) препарата с сохраненной чувствительностью к ним возбудителя для достижения эффективности лечения [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии: комбинация препаратов в фазу продолжения ХТ включает левофлоксацин** или моксифлоксацин**;линезолид**. и с учетом чувствительности МБТ: препараты- циклосерин**/ теризиДон**, протионамиД**, пиразинамид** и/или этамбутол** (при подтвержденной чувствительности); аминосалициловая кислота** - при невозможности составить схему лечения из 4 или трех эффективных препаратов.
На фазу проДолжения перехоДят после эффективного завершения интенсивной фазы в виДе положительной клинико-рентгенологической Динамики, Двух послеДовательных отрицательных результатов посева с интервалом в оДин месяц (при наличии бактериовыДеления в начале лечения).
3,1,5 Пятый режим химиотерапии.
(Режимы лечения лекарственно устойчивого туберкулеза).• Рекомендуется лечение пациентов с туберкулезом по V режиму химиотерапии проводить длительностью не менее 18 месяцев для достижения излечения:
-интенсивная фаза - не менее 6 месяцев;
-фаза продолжения лечения - не менее 12 месяцев [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии: детям химиотерапию по V режиму назначают при установленной ШЛУ МБТ, либо из контакта с пациентом с широкой лекарственной устойчивостью МБТ.
Общая продолжительность лечения может быть изменена в соответствии с реакцией пациента на терапию: длительность лечения для пациентов с ограниченными неосложненными процессами с хорошей положительной динамикой может быть сокращена До 15-17 месяцев [43].
• Рекомендуется в интенсивную фазу химиотерапии при установленной ШЛУ МБТ назначать не менее пяти препаратов с охраненной чувствительностью к ним МБТ для достижения излечения [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Рекомендуется пациентам в интенсивной фазе по V РХТ назначать. бедаквилин**, линезолид**, левофлоксацин** (при подтвержденной или предполагаемой ЛЧ) для достижения излечения [11, 43, 81];
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4).
Комментарии. К трем основным препаратам для лечения ШЛУ-ТБ необходимо добавить два или три (с учетом чувствительности) препарата - амикацин** (при сохраненной чувствительности), циклосерин**/теризидон**, пиразинамид**, этамбутол**, протионамид**/этионамид**,деламанид [43].
Деламанид можно включать в режимы лечения ШЛУ- ТБ у пациентов в возрасте от 3 лет по решению ВК, при невозможности формирования полноценного режима из препаратов группы А и В [46].
При невозможности сформировать режим из четырех- пяти вышеуказанных препаратов, включают в схему лечения следующие препараты: аминосалициловая кислота**; меропенем**/имипенем+циластатин** совместно с амоксициллин**+клавулановая кислота**, капреомицин** или канамицин** [40, 66, 67,81].
Назначение бедаквилина** не допускается к неэффективному режиму химиотерапии (сохранение бактериовыделения, отрицательная клинико-рентгенологическая динамика процесса) или при сохранении чувствительности МБТ лишь к двум и менее противотуберкулезным препаратам; применяется в течение 6 месяцев, по решению ВК по жизненным показаниям продолжительность лечения бедаквилином** может быть увеличена при условии информированного согласия пациента (в зависимости от возраста) и родителей (законных представителей).
• Рекомендуется при лечении пациентов с туберкулезом по V режиму химиотерапии в фазу продолжения терапии назначать 4 препарата (не менее трех эффективных) с включением моксифлоксацина** или левофлоксацина**, линезолида** и других препаратов с сохраненной ЛЧ возбудителя для достижения излечения [11, 43, 81].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: по завершении курса бедаквилина** в составе режима химиотерапии левофлоксацин** может быть заменен на моксифлоксацин**(способ применения, доза препарата и длительность его применения у детей см в Приложении А3, табл.6).
• При назначении химиотерапии пациентам с туберкулезом по любому режиму химиотерапии рекомендуется проводить мониторинг нежелательных реакций на противотуберкулезные препараты и проводить их коррекцию. Одной из наиболее частых причин прерывания лечения, перехода на индивидуализированные режимы и/или отказа пациента от лечения являются неблагоприятные побочные реакции применяемых химиотерапевтических средств [43].
(Наиболее часто встречающие побочные реакции и методы их профилактики и устранения представлены в приложении А3).
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
3,2 Хирургическое лечение.
• Рекомендуется пациентам с туберкулезом органов дыхания выполнить оперативный этап лечения при отсутствии эффекта от консервативного лечения (сохранения каверны в легочной ткани), при наличии выраженных остаточных изменений после спонтанного излечения первичного туберкулеза (конгломераты кальцинированных внутригрудных лимфатических узлов). Хирургическое лечение является компонентом комплексного лечения туберкулеза [68].Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Вопрос о возможности и сроках проведения хирургического вмешательства решается ВК с участием врача фтизиатра, врача хирурга и врача-анестезиолога-реаниматолога (с согласия родителей/ законного представителя) до начала химиотерапии и в период химиотерапии.
Основные принципы оптимального сочетания химиотерапии и хирургического лечения: При активном туберкулезе органов дыхания химиотерапия перед проведением плановой операции должна продолжаться не менее 6 месяцев (в отдельных случаях-4 месяцев), в случае туберкуломы - не менее 1 месяца.
Режим химиотерапии должен оставаться непрерывным, за исключением одного или двух первых дней раннего послеоперационного периода.
В послеоперационном периоде продолжается или возобновляется интенсивная фаза терапии, длительность которой определяется ВК, но не менее 2 месяцев при туберкулезе с сохраненной лекарственной чувствительностью возбудителя и при моно- и полирезистентности МБТ, не менее 6 месяцев - при МЛУ/ШЛУ- ТБ.
Длительность химиотерапии в послеоперационном периоде должна составлять не менее 3 месяцев при туберкулезе с сохраненной лекарственной чувствительностью возбудителя, 6 месяцев - при наличии моно- или полирезистентности МБТ, не менее 612 месяцев - при МЛУ/ШЛУ- ТБ. При неизвестной лекарственной чувствительности возбудителя длительность химиотерапии в послеоперационном периоде должна составлять не менее 6 месяцев.
Общая длительность химиотерапии пациента, страдающего туберкулезом, определяется режимом химиотерапии в соответствии с результатом ЛЧ возбудителя, в том числе по результатам из операционного материала.
З.З.
Иное лечение.3,3,1 Коллапсотерапия.
Управляемый коллапс предполагает создание охранительных условий для пораженного органа или его части в виде уменьшения эластического напряжения легкого и частичном сближении стенок каверны, а также способствует возникновению висцеро-висцеральных рефлексов, приводящих к снижению тонуса эластических и гладкомышечных элементов легкого, что способствует рубцеванию полостей распада и абацилированию пациента.• Рекомендуется пациентам с туберкулезом органов дыхания метод коллапсотерапии.
(наложение пневмоторакса, пневмоперитонеума, клапанной бронхоблокации) применять при наличии деструкции в легочной ткани для создания охранительных условий для пораженного органа [68, 69].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии: к методам коллапсотерапии относят:
Искусственный пневмоторакс (ИП) - метоД лечения туберкулеза легких, заключающийся во введении через иглу воздуха в грудную клетку между париетальным и висцеральным листками плевры.
Пневмоперитонеум (ПП) - метоД лечения туберкулеза легких, заключающийся во введении через иглу воздуха в брюшную полость.
Клапанная бронхоблокация (КББ) - метоД созДания лечебной гиповентиляции в пораженном участке легкого с сохранением Дренажной функции бронха путем установки в его просвет энДобронхиального клапана (ЭК).
• Рекомендуется пациентам с туберкулезом органов дыхания выполнение ИП:
-при наличии сформированных каверн без выраженной перикавитарной инфильтрации, -при инфильтративном, кавернозном и ограниченном диссеминированном туберкулезе легких у пациентов при непереносимости основных химиопрепаратов,.
-лекарственной устойчивости МБТ, сопутствующих заболеваниях, ограничивающих проведение адекватной химиотерапии, кровохарканьи.
-при двустороннем инфильтративном, кавернозном, ограниченном диссеминированном и фиброзно- кавернозном туберкулезе с целью уменьшения остроты и распространенности процесса и подготовки пациента к хирургическому лечению на стороне противоположного легкого (на стороне наименьшего поражения) [1, 70].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5) Комментарии: ИП назначают только по показаниям с обязательной консультацией торакального хирурга. Противопоказаниями к ИП являются:
Клинические формы туберкулеза. Казеозная пневмония, цирротический туберкулез легких, экссуДативный и аДгезивный плеврит на стороне наложения ИП.
При кавернах. Размерами более 6 расположенных в цирротических участках легкого, примыкающих к плевре.
Общие противопоказания. Активный туберкулез бронха на стороне поражения; активное воспаление бронхов любой прироДы; стеноз бронха 2-3 степени; эмфизема легких; Дыхательная неДостаточность II-III степени; бронхообструктивный синДром;
• Рекомендуется пациентам с туберкулезом органов дыхания наложение пневмоперитонеума при:
-деструктивных процессах в нижних долях легких независимо от клинической формы; -кровохарканьи [1, 70].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. При выполнении ПП введенный в брюшную полость газ вызывает висцеро - висцеральный рефлекс, спадение лёгкого, подъём диафрагмы, усиление рёбернодиафрагмального дыхания, повышение лимфотока, улучшение кровообращения, усиление окислительных процессов.
Противопоказания к ПП:
1. облитерация дренирующего бронха в процессе заживления каверны и образование «блокированной» каверны;
2. милиарный туберкулез;
3. Дыхательная недостаточность II-III степени;
4. воспалительные изменения в брюшной полости, грыжи белой линии, паховые грыжи, перерастянутый брюшной пресс;
5. активный туберкулез органов малого таза;
6. ранний послеоперационный период на органах брюшной полости.
• Рекомендуется пациентам с туберкулезом органов дыхания проведение клапанной бронхоблокации у подростков с деструктивным туберкулезом легких при:
-длительно незакрывающейся деструкции при адекватной химиотерапии;
-состояниях и/или обстоятельствах (непереносимость противотуберкулезных препаратов, -сопутствующих заболеваниях, повышающих риски неэффективного лечения и/или рецидива туберкулеза [69, 70].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарий. Технология КББ применяется для лечения тонкостенных каверн и полостей распада без выраженной перифокальной инфильтрации при диссеминированном, кавернозном и фиброзно-кавернозном туберкулезе. Метод основан на создании лечебной гиповентиляции в пораженном участке легкого (локальный коллапс легкого) при сохраненной дренажной функции, что достигается путем установки в просвет дренирующего бронха (сегментарного и крупнее) эндогенного клапана (ЭК).
Противопоказания к проведению КББ: воспалительные заболевания бронхов, рубцовый стеноз бронхов [1, 69, 70].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
3,3,2 Патогенетическая и симптоматическая терапия.
• Рекомендуется патогенетическая и симптоматическая терапия всем пациентам с распространенным и осложненным туберкулезом органов дыхания для достижения излечения [1, 42].Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Патогенетическая и симптоматическая терапия является одним из компонентов комплексного лечения пациентов с туберкулезом и направлена на повышение его эффективности. Обязательным условием назначения любого метода патогенетической терапии является применение его на фоне проводимой химиотерапии. Выбор средства (метода) патогенетической терапии должен быть обоснованным с учетом возраста ребенка, фазы процесса, имеющихся функциональных нарушений.
• Рекомендуется применение препаратов группы глюкокортикоидов при лечении детей с тяжелыми формами туберкулеза, протекающих с выраженными экссудативными реакциями (милиарный туберкулез, туберкулезный менингит), полисерозитами (плеврит, перикардит, асцит) в течение 2-6 недель (в зависимости от тяжести процесса) с постепенным снижением суточной дозы для достижения излечения [42, 43].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
• Рекомендуется назначение гепатопротекторов. Препаратов для лечения заболеваний желчевыводящих путей (урсодезоксихолевая кислота** (10-15 мг/кг/сут [71,72], у детей и подростков получающих терапию с целью предотвращения и купирования побочных реакций на противотуберкулезные препараты [ Ошибка. Источник ссылки не найден., Ошибка. Источник ссылки не найден.
Уровень убедительности рекомендаций С (уровень достоверности доказательств 4) Комментарии: основные побочные реакции, а также алгоритмы их предупреждения и купирования описаны в приложении А3.
[1] П риказ МЗ РФ от 29 декабря 2014 г. n 951 Об утверждении методических рекомендаций по совершенствованию диагностики и лечения туберкулеза органов дыхания.
Rehabilitation and outpatient treatment
Реабилитация (определение ВОЗ) - координированное применение меДицинских, социальных, педагогических и профессиональных мероприятий в целях подготовки (переподготовки) индивидуума на оптимум трудоспособности. Проводимая врачами медицинская часть реабилитационной программы обозначается как медицинская реабилитация [1].
• Рекомендуется всем пациентам включить в план реабилитационных мероприятий на всем протяжении лечения оказание социально-педагогической помощи пациенту, а также социально-психологическую поддержку семьи для формирования приверженности к лечению, и, следовательно, быстрому восстановлению функциональных возможностей организма [733].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии:
Кроме того, необходима психологическая и социальная поддержка для формирования приверженности к лечению, и, следовательно, быстрому восстановлению функциональных возможностей организма.
Преимущества санаторного этапа реабилитации:
Возможность использования климатических факторов.
Возможность выстраивания и реализации полноценного реабилитационного комплекса, включая психологическую помощь и обучение пациентов школьного возраста.
В приложении 23 «Правила организации деятельности санатория для лечения туберкулеза всех форм» приказа МЗ РФ №932-н от 15,11,2012 «Об утверждении Порядка оказания медицинской помощи больным туберкулезом», реабилитация заявлена как одна из основных функций фтизиатрического санатория.
Преимущества амбулаторного этапа реабилитации: -Удобство для пациентов и их родителей;
- Возможность сочетания реабилитации и обучения (трудовой деятельности).
• Рекомендуется всем пациентам включить в план реабилитационных мероприятий на всем протяжении лечения оказание социально-педагогической помощи пациенту, а также социально-психологическую поддержку семьи для формирования приверженности к лечению, и, следовательно, быстрому восстановлению функциональных возможностей организма [733].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5). Комментарии:
4,1 Этапы реабилитации,.
4,1,1 Стационарный этап.
Реабилитация пациентов с туберкулезом начинается с самого начала лечения пациента: охранительный режим, особая диета (стол№11). Уже на стационарном этапе лечения с учетом особенностей инфекционного процесса при формировании реабилитационного комплекса особое внимание следует обратить на мероприятия, связанные не только с подавлением инфекционного агента, но и нормализацией эндокринных и иммунных взаимоотношений, активизацией механизмов резистентности организма, стимуляцией репаративных процессов и профилактикой хронизации инфекции и осложнений.Кроме того, необходима психологическая и социальная поддержка для формирования приверженности к лечению, и, следовательно, быстрому восстановлению функциональных возможностей организма.
4,1,2 Санаторный этап.
Санаторно-курортное лечение - это максимальная возможность проведения полноценной медицинской реабилитации при условии соответствующей подготовки самих учреждений и направления в них пациентов по показаниям.Преимущества санаторного этапа реабилитации:
Возможность использования климатических факторов.
Возможность выстраивания и реализации полноценного реабилитационного комплекса, включая психологическую помощь и обучение пациентов школьного возраста.
В приложении 23 «Правила организации деятельности санатория для лечения туберкулеза всех форм» приказа МЗ РФ №932-н от 15,11,2012 «Об утверждении Порядка оказания медицинской помощи больным туберкулезом», реабилитация заявлена как одна из основных функций фтизиатрического санатория.
4,1,3 Амбулаторный этап.
В современных условиях - это основной этап реабилитационных мероприятий. Однако, для этого необходимо, чтобы амбулаторные учреждения были оснащены соответствующим оборудованием для проведения реабилитационных мероприятий и имели обученный медицинский персонал.Преимущества амбулаторного этапа реабилитации: -Удобство для пациентов и их родителей;
- Возможность сочетания реабилитации и обучения (трудовой деятельности).
Prevention
5,1 Диспансерное наблюдение.
• Рекомендуется диспансерное наблюдение всех пациентов в течение длительного времени (2-4 года, в отдельных случаях до 17 лет включительно), которое позволяет проводить профилактические мероприятия в группах риска по заболеванию, своевременно выявлять заболевание; предупреждать развитие осложнений, обострений и рецидива туберкулеза; осуществлять контроль лечения и проводить медицинскую реабилитацию, что в конечном итоге способствует улучшению эпидемической ситуации по туберкулезу [1, 2].Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Формирование групп диспансерного учета детей, их обследование, лечение и сроки наблюдения осуществляется в соответствии с Приказом Минздрава РФ от 13,03,2019 N 127н [1].
Диспансерному наблюдению подлежат:
А) пациенты с туберкулезом - пациенты с активной формой туберкулеза;
Б) лица с подозрением на туберкулез - лица, у которых при оказании медицинской помощи или проведении медицинского осмотра, диспансеризации выявлены признаки возможного заболевания туберкулезом, при наличии которых требуется проведение дополнительного обследования указанных лиц и (или) установление диспансерного наблюдения;
В) лица, находящиеся или находившиеся в контакте с источником туберкулеза, - лица, которые по месту жительства, месту пребывания (нахождения), месту работы или учебы, месту отбывания наказания либо в месте содержания под стражей состоят или состояли в контакте с пациентов с туберкулезом или с туберкулезом сельскохозяйственным животным;
Г) лица, излеченные от туберкулеза.
Группы по установлению диспансерного наблюдения формирует врач-фтизиатр (врач-фтизиатр участковый) на основании проведенного обследования в соответствии с Порядком [2] оказания медицинской помощи пациентов с туберкулезом и профессиональным стандартом [3].
Сроки наблюдения определяются в зависимости от выраженности остаточных посттуберкулезных изменений и факторов риска.
К остаточным посттуберкулезным изменениям относят: плотные кальцинированные очаги и фокусы различной величины, фиброзно-рубцовые и цирротические изменения (в том числе с остаточными санированными полостями), плевральные наслоения, послеоперационные изменения в легких, плевре и других органах, и тканях, функциональные отклонения после клинического излечения.
Малые остаточные изменения- единичные (до 3см), мелкие (до 1 см), плотные и обызвествленные очаги (в том числе лимфатические узлы), ограниченный фиброз (в пределах 2 сегментов).
Большие остаточные изменения-все другие перечисленные посттуберкулезные изменения.
Отягощающие факторы (факторы риска) - факторы, способствующие снижению устойчивости организма к туберкулезной инфекции: ВИЧ-инфекция, сопутствующие заболевания, длительное лечение иммносупрессивными препаратами [1, 6, 9, 10].
Медицинские профилактические мероприятия проводят с целью уменьшить риск инфицирования микобактериями здоровых людей, ограничить распространение туберкулезной инфекции, предупредить заболевание у инфицированных лиц, рано выявить туберкулез у заболевших.
Различают социальную, санитарную и специфическую профилактику туберкулеза [1, 8, 33, 42].
Профилактика туберкулеза в настоящее время складывается из комплекса мероприятий и основывается на требованиях, изложенных в Постановлении Главного санитарного врача от 22,10,2013 г.№ 60 «Об утверждении санитарноэпидемиологических правил СП 3,1,2,3114-13 «Профилактика туберкулеза» [4].
К мерам социальной профилактики относят: оздоровление условий труда и быта; формирование здорового образа жизни; нормативную регуляцию миграции; борьба с алкоголизмом и наркоманией, социальную поддержку малоимущих, бездомных, прибывших из мест лишения свободы; соблюдение санитарно-гигиенических норм во ФСИН.
Под санитарной профилактикой понимают планомерную организацию и проведение системы санитарно- гигиенических и профилактических мероприятий, направленных на предохранение здоровых людей от заражения и заболевания туберкулезом. К санитарной профилактике относятся меры по ограждению наиболее угрожаемых контингентов населения от пациентов с заразными формами туберкулеза и ограничение допуска лиц, пациентов с туберкулезом, к работе в некоторых профессиях. Вторая составляющая санитарной профилактики.
- социальные, противоэпидемические и лечебные мероприятия в очагах туберкулезной инфекции. Лица с туберкулезом, должны быть изолированы из очага туберкулезной инфекции. После изоляции источника в очаге проводится заключительная дезинфекция. За контактными лицами устанавливается диспансерное наблюдение. Третьей составляющей санитарной профилактики является санитарнопросветительная работа среди населения.
Специфическая профилактика туберкулеза включает иммунизацию вакциной для профилактики туберкулеза и превентивное лечение (химиопрофилактику).Вакцинацию проводят новорожденным в условиях родильного дома, ревакцинацию однократно в 6-7 лет [5].
• Рекомендуется проводить превентивное лечение и химиопрофилактику противотуберкулезными препаратами детям из групп повышенного риска заболевания для профилактики рецидивов [68].
Уровень убедительности рекомендаций С (уровень достоверности доказательств 5).
Комментарии. Превентивное лечение - применение противотуберкулезных препаратов у пациентов, у которых выявлена латентная туберкулезная инфекция (положительные иммунодиагностические пробы).
Химиопрофилактика - назначение противотуберкулезных препаратов лицам из групп риска заболевания туберкулезом вне зависимости от факта наличия признаков латентной туберкулезной инфекции (отрицательные иммунодиагностические пробы) Превентивное лечение рекомендуется проводить детям с латентной туберкулезной инфекцией с положительной реакцией на пробу с АТР или альтернативные пробы in vitro. Химиопрофилактику провоДят Детям с иммуноДефицитными состояниями - это дети, получающие терапию генно-инженерными биологическими активными препаратами (ингибиторы фактора некроза опухоли - ФНО), с ВИЧ-инфекцией.
[1] Приказ Минздрава РФ от 13,03,2019 N 127н «Порядок диспансерного наблюдения за больными туберкулезом, лицами, находящимися или находившимися в контакте с источником туберкулеза, а также лицами с подозрением на туберкулез и излеченными от туберкулеза».
[2] Приказ Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. N 932н (https://normativ.kontur.ru/document?moduleId=1&documentId=211554l0) Об утверждении Порядка оказания медицинской помощи больным туберкулезом (зарегистрирован Министерством юстиции Российской Федерации 7 марта 2013 г., регистрационный N 27557).
[3] Приказ Министерства труда и социальной защиты РФ от 31 октября 2018 г. N 684н Об утверждении профессионального стандарта Врач-фтизиатр .
[4] Постановление Главного санитарного врача от 22,10,2013 г. 60 «Об.
Утверждении санитарно- эпидемиологических правил СП 3,1,2,3114-13 «Профилактика туберкулеза».
[5] Приказ МинзДрава России от 21,03,2014 г. 125н «Об утвержДении.
Национального каленДаря профилактических прививок и каленДаря профилактических прививок по эпиДемическим показаниям».
Organization of medical care
Правила оказания меДицинской помощи пациентам с туберкулезом в меДицинских организациях устанавливает ПоряДок оказания меДицинской помощи больным туберкулезом [1].
Примечание: Обновленные рекомендации ВОЗ созданы на основе данных, полученных в ходе систематических обзоров.
Медицинская помощь пациентам с туберкулезом может оказываться в следующих условиях:
- амбулаторно (в условиях, не предусматривающих круглосуточное медицинское наблюдение и лечение);
- в дневном стационаре (в условиях, предусматривающих медицинское наблюдение и лечение в дневное время, не требующих круглосуточного медицинского наблюдения и лечения);
- стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и.
Лечение).
Со дня установления диагноза туберкулез пациенты подлежат диспансерному наблюдению врачом- фтизиатром в противотуберкулезном диспансере, туберкулезной больнице или Центре. Сроки наблюдения и объем необходимых лечебно-диагностических и противоэпидемических мероприятий определяется с учетом клинической формы туберкулеза, наличия лекарственной устойчивости возбудителя туберкулеза, осложнений, фоновых и сопутствующих заболеваний.
Показания для госпитализации детей в медицинскую организацию с круглосуточным пребыванием (туберкулезную больницу):
1) активный туберкулез любой локализации для лечения в фазу интенсивной терапии;
2) туберкулез органов дыхания с бактериовыделением (методом микроскопии, посева);
3) лекарственно-устойчивый туберкулез (установленный или предполагаемый);
4) распространенные, деструктивные, осложненные формы туберкулеза;
5) состояния, требующие медицинской помощи по поводу жизнеугрожающих осложнений туберкулеза (в том числе кровохарканье);
6) необходимость применения специальных методов, в том числе хирургических, для диагностики и дифференциальной диагностики туберкулеза;
7) туберкулез с сопутствующими заболеваниями и патологическими состояниями, требующими стационарного лечения и наблюдения (ВИЧ-инфекция, сахарный диабет );
8) подготовка к хирургическому лечению;
9) сочетание медицинских, эпидемических и социальных показаний к госпитализации.
Показания к выписке пациента из медицинской организации (туберкулезной больницы):
1) затихающий туберкулез в фазу продолжения терапии;
2) прекращение бактериовыделения;
3) закрытие полостей распада (каверн) при туберкулезе легких;
4) гладкий послеоперационный период (не ранее, чем через 2 недели).
После выписка из туберкулезной больницы пациент продолжает лечение под контролем медицинского работника в амбулаторных условиях, или в условиях дневного стационара, или санатория.
В амбулаторных условиях или в условиях дневного стационара могут получать лечение и впервые выявленные пациенты с «малыми» формами туберкулеза органов дыхания без осложнений, с остаточными изменениями после спонтанного излечения; без отягощающих социально - эпидемических факторов (социально-адаптированная семья, изолирован пациент с ТБ взрослый).
Пациенты с туберкулезом, успешно завершившие интенсивную фазу химиотерапии, могут продолжить лечение в условиях туберкулезного санатория [2].
[1] ПоряДок оказания меДицинской помощи больным туберкулезом(утв. приказом (https://base.garant.ru/70340750/) Министерства зДравоохранения РФ от 15 ноября 2012 г. N 932н).
[2] Приказ МЗ РФ № 932н от 15,11,2012г «Об утверждении Порядка оказания медицинской помощи больным туберкулезом», приложение 23 «Правила организации деятельности санатория для лечения туберкулеза всех форм».
Примечание: Обновленные рекомендации ВОЗ созданы на основе данных, полученных в ходе систематических обзоров.
Медицинская помощь пациентам с туберкулезом может оказываться в следующих условиях:
- амбулаторно (в условиях, не предусматривающих круглосуточное медицинское наблюдение и лечение);
- в дневном стационаре (в условиях, предусматривающих медицинское наблюдение и лечение в дневное время, не требующих круглосуточного медицинского наблюдения и лечения);
- стационарно (в условиях, обеспечивающих круглосуточное медицинское наблюдение и.
Лечение).
Со дня установления диагноза туберкулез пациенты подлежат диспансерному наблюдению врачом- фтизиатром в противотуберкулезном диспансере, туберкулезной больнице или Центре. Сроки наблюдения и объем необходимых лечебно-диагностических и противоэпидемических мероприятий определяется с учетом клинической формы туберкулеза, наличия лекарственной устойчивости возбудителя туберкулеза, осложнений, фоновых и сопутствующих заболеваний.
Показания для госпитализации детей в медицинскую организацию с круглосуточным пребыванием (туберкулезную больницу):
1) активный туберкулез любой локализации для лечения в фазу интенсивной терапии;
2) туберкулез органов дыхания с бактериовыделением (методом микроскопии, посева);
3) лекарственно-устойчивый туберкулез (установленный или предполагаемый);
4) распространенные, деструктивные, осложненные формы туберкулеза;
5) состояния, требующие медицинской помощи по поводу жизнеугрожающих осложнений туберкулеза (в том числе кровохарканье);
6) необходимость применения специальных методов, в том числе хирургических, для диагностики и дифференциальной диагностики туберкулеза;
7) туберкулез с сопутствующими заболеваниями и патологическими состояниями, требующими стационарного лечения и наблюдения (ВИЧ-инфекция, сахарный диабет );
8) подготовка к хирургическому лечению;
9) сочетание медицинских, эпидемических и социальных показаний к госпитализации.
Показания к выписке пациента из медицинской организации (туберкулезной больницы):
1) затихающий туберкулез в фазу продолжения терапии;
2) прекращение бактериовыделения;
3) закрытие полостей распада (каверн) при туберкулезе легких;
4) гладкий послеоперационный период (не ранее, чем через 2 недели).
После выписка из туберкулезной больницы пациент продолжает лечение под контролем медицинского работника в амбулаторных условиях, или в условиях дневного стационара, или санатория.
В амбулаторных условиях или в условиях дневного стационара могут получать лечение и впервые выявленные пациенты с «малыми» формами туберкулеза органов дыхания без осложнений, с остаточными изменениями после спонтанного излечения; без отягощающих социально - эпидемических факторов (социально-адаптированная семья, изолирован пациент с ТБ взрослый).
Пациенты с туберкулезом, успешно завершившие интенсивную фазу химиотерапии, могут продолжить лечение в условиях туберкулезного санатория [2].
[1] ПоряДок оказания меДицинской помощи больным туберкулезом(утв. приказом (https://base.garant.ru/70340750/) Министерства зДравоохранения РФ от 15 ноября 2012 г. N 932н).
[2] Приказ МЗ РФ № 932н от 15,11,2012г «Об утверждении Порядка оказания медицинской помощи больным туберкулезом», приложение 23 «Правила организации деятельности санатория для лечения туберкулеза всех форм».
Additional information
ВИЧ-инфекция является наиболее серьезным из известных факторов риска активации латентной инфекции, вызванной M. tuberculosis. Для ВИЧ-инфицированных лиц риск развития активного туберкулеза составляет 5-10% в год, тогда как для людей, не инфицированных ВИЧ, риск равен 5-10% на протяжении всей жизни. При сопутствующей ВИЧ-инфекции затруднена диагностика туберкулеза у детей тем, что некоторые ВИЧ- ассоциированные заболевания по клинической картине напоминают туберкулез, а иммунологические пробы с антигенами туберкулезными могут быть отрицательными, что может приводить к позднему установлению диагноза [755].
При снижении иммунитета нарастает доля пациентов с распространенными процессами. Диссеминированный (генерализованный) туберкулез у детей пациентов с ВИЧ-инфекцией в 20 раз чаще диагностируется при иммунодефиците, чем при отсутствии иммунодефицита [766].
На исход заболевания при сочетанной патологии ТБ+ВИЧ может оказывать влияние и неудовлетворительная переносимость противотуберкулезных препаратов в сочетании с антиретровирусными, усиливающаяся их токсичность [77].
ВИЧ-инфекция также повышает частоту рецидивов ТБ, которая может быть связана с эндогенной реактивацией или с экзогенной реинфекцией [78].
При снижении иммунитета нарастает доля пациентов с распространенными процессами. Диссеминированный (генерализованный) туберкулез у детей пациентов с ВИЧ-инфекцией в 20 раз чаще диагностируется при иммунодефиците, чем при отсутствии иммунодефицита [766].
На исход заболевания при сочетанной патологии ТБ+ВИЧ может оказывать влияние и неудовлетворительная переносимость противотуберкулезных препаратов в сочетании с антиретровирусными, усиливающаяся их токсичность [77].
ВИЧ-инфекция также повышает частоту рецидивов ТБ, которая может быть связана с эндогенной реактивацией или с экзогенной реинфекцией [78].
Criteria for assessing the quality of medical care
| На этапе постановки диагноза | |||
| 1 | Выполнен объем сбора жалоб и анамнеза | Да/Нет | |
| 2 | Выполнен объем физикального обследования | Да/Нет | |
| 3 | Выполнена иммунодиагностика (проба с аллергеном туберкулезным рекомбинантным в стандартном разведении** или IGRA-тесты) | Да/Нет | |
| 4 | Выполнена рентгенография легких | Да/Нет | |
| 5 | Выполнено УЗИ органов грудной полости | Да/Нет | |
| 6 | Выполнено КТ органов грудной полости | Да/Нет | |
| 7 | Выполнено бронхоскопия (трахеобронхоскопия и/или видеотрахеобронхоскопия) (при подозрении на туберкулез бронхов) | Да/Нет | |
| 8 | Выполнено микроскопическое и молекулярно-биологическое и микробиологическое (культуральное) исследование мокроты на микобактерии туберкулеза (Mycobacterium tuberculosis complex) | Да/Нет | |
| 9 | Выполнено молекулярно-биологическое исследование диагностического материала и определение лекарственной устойчивости как минимум к рифампицину при выделении ДНК | Да/Нет | |
| 10 | Выполнено микробиологическое (культуральное) исследование на микобактерии туберкулеза (Mycobacterium tuberculosis complex) и микробиологическое (культуральное) исследование для определения чувствительности микобактерий туберкулеза (Mycobacterium tuberculosis complex) к противотуберкулезным препаратам | Да/Нет | |
| 11 | Выполнен общий (клинический) анализ крови с дифференцированым подсчетом лейкоцитов (лейкоцитарная формула), анализ крови биохимический (общий билирубин, АЛТ, АСТ), общий (клинический) анализ мочи | Да/Нет | |
| 12 | Выполнена регистрация электрокардиограммы перед назначением моксифлоксацина, бедаквилина, деламанида | Да/Нет | |
| На этапе лечения | |||
| 1 | Выполнено назначение этиотропной химиотерапии после установления диагноза: туберкулез с учетом лекарственной чувствительности микобактерий туберкулеза к противотуберкулезным препаратам | Да/Нет | |
| 2 | Выполнено назначение препаратов первого ряда при чувствительности к ним микобактерий (1 и 3 режим химиотерапии) | Да/Нет | |
| 3 | Выполнено назначение 2 режима химиотерапии при устойчивости микобактерий к изониазиду | Да/Нет | |
| 4 | Выполнено назначение 4 режима химиотерапии при устойчивости микобактерий к изониазиду и рифампицину | Да/Нет | |
| (либо предполагаемая устойчивость к этим препаратам) и сохраненной чувствительности к препаратам группы фторхинолонов | |||
| 5 | Выполнено назначение 5 режима химиотерапии при установленной ШЛУ- МБТ (либо из контакта с пациентом с ШЛУ- МБТ). | Да/Нет | |
| 6 | Выполнено назначение консультаций специалистов при необходимости: врача-офтальмолога, врача-оториноларинголога | Да/Нет | |
| 7 | Выполнен общий (клинический) анализ крови с дифференцированным подсчетом лейкоцитов (лейкоцитарная формула), анализ крови биохимический (общий билирубин, аспартатаминотрансфераза, аланинамино-трансфераза,), общий (клинический) анализ мочи 1 раз в месяц в интенсивной фазе лечения, а в фазе продолжения - 1 раз в 3 месяца | Да/Нет | |
| 8 | Выполнено ЭКГ 1 раз в месяц при лечении моксифлоксацином, бедаквилином, деламанидом | ||
| 9 | Проводится мониторинг и коррекция побочных проявлений противотуберкулезных препаратов | Да/Нет | |
References
1. Фтизиатрия. Национальное руководство / под ред. М.И. Перельмана. М. ГЭОТАР- Медна, 2007. 512 с.
2. Янченко Е.Н., Греймер М.С. Туберкулез у детей и подростков. Руководство для врачей. СПб; Гиппократ; 1999; с. 56-122.
3. Струков А.И., Серов В.В. Патологическая анатомия.-М. Медицина, 1985.-С.135-140.
4. ВОЗ. Доклад о глобальной борьбе с туберкулезом 2018 год. Резюме. Электронный ресурс]. Режим доступа: https://www.who.int/tb/publications/global_report/gtbr2018_executiv e_summary_ru.pdf.
5. Аксенова В.А., Стерликов С.А., Белиловский Е.М., Казыкина Т.Н., Л.И. Русакова Л.И. Эпидемиология туберкулеза у детей /Научно-практический рецензируемый журнал «Современные проблемы здравоохранения и медицинской статистики». 2019 г., № 1 -С.836.
6. Аксенова В., Севостьянова Т., Клевно Н., Лапшина В. Туберкулез у детей и подростков в России (проблемы и пути решения в 21 веке). Вопросы современной педиатрии. 2011;10(3):7-11.
7. Фирсова В.А. Туберкулез у детей и подростков: диагностика, клиника, лечение. Проблемы туберкулеза. 2003; 3: 23-26.
8. Руководство по лечению туберкулеза у детей для национальных программ борьбы с туберкулезом. ВОЗ, 2006. 51с. Электронный ресурс]. Режим доступа: http://vokpd.ru/ass ets/docs/info/ruktubnac.pdf.
9. Старшинова, А.А. Туберкулез у детей из семейного очага инфекции (диагностика, клиническое течение и профилактика): автореф. Дис. Д-ра мед. наук / А.А. Старшинова. СПб., 2013. 40 с.
10. Аксенова В.А., Клевно Н.И., Кавтарашвили С.М. Очаг туберкулезной инфекции и его значение в развитии туберкулеза у детей/Туберкулез и болезни легких. 2015. 1 . С. 19-24.
11. Совершенствование диагностики и лечения туберкулеза органов дыхания. Методические рекомендации. М-2014/ Приказ Минздрава России от 29,12,2014г. №951 «Об утверждении методических рекомендаций по совершенствованию диагностики и лечения туберкулеза органов дыхания».
12. Kunkel A, Abel ZurWiesch P, Nathavitharana RR, Marx FM, Jenkins HE, сohen T. Smear positivity in paediatric and adult tuberculosis: systematic review and meta-analysis. вMC Infect Dis.2016 Jun 13;16:282. Doi: 10,1186/s12879-016-1617-9.
13. Ho J, Marks GB, Fox GJ. The impact of sputum quality on tuberculosis diagnosis: a systematic review. Int J Tuberc Lung Dis. 2015 May; 19(5):537-44. Doi: 10,5588/ijtld.14,0798.
14. Davis JL, сattamanchi A, сuevas LE et al. Diagnostic accuracy of same-day microscopy versus standard microscopy for pulmonary tuberculosis: a systematic review and meta-analysis. Lancet Infectious Diseases, 2013, 13:147-154.
15. IUATLD. Sputum examination for tuberculosis by direct microscopy in low income сountries: technical guide. 5. Paris: IUATLD; 2000.
16. Denkinger сM, Schumacher SG, вoehme сC et al. Xpert MTB/RIF assay for the diagnosis of extrapulmonary tuberculosis: a systematic review and meta-analysis. European Respiratory Journal, 2014, doi:10,1183/09031936,00007814.
17. Ling DI, Zwerling AA, Pai M. GenoType MTBDR assays for the diagnosis of multidrugresistant tuberculosis: a meta-analysis. European Respiratory Journal, 2008, 32:1165-1174.
18. Van Rie A, Page-Shipp L, Scott L, Sanne I, Stevens W. XpertI MTB/RIF for point-of- care diagnosis of TB in high-HIV burden, resource-limited countries: hype or hope. Expert Review of Molecular Diagnostics 2010. Oct;10(7):937-46.
19. вoehme с.C., Nicol M.P., Nabeta P. et al. Feasibility, diagnostic accuracy, and effectiveness 68tandardized68sed use of the xpert MTB/RIF test for diagnosis of tuberculosis and multidrug resistance: a multicentre implementation study. Lancet 2011; No377 (9776): 1495-1505.
20. Morgan M, Kalantri S, Flores L, Pai M. A commercial line probe assay for the rapid detection of rifampicin resistance in Mycobacterium tuberculosis: a systematic review and metaanalysis. вMC Infectious Diseases 2005; 5: 62-70.
21. Lange с., Abubakar I., Alffenaar J.W. et al. Management of patients with multidrug- resistant/extensively drug-resistant tuberculosis in Europe: a TBNET consensus statement. Eur Respir J 2014; No44 (1):23-63.
22. Hillery N., Groessl E.J., Trollip A. et al. The global consortium for drugresistant tuberculosis diagnostics (GCDD): design of a multi-site, head-to-head study of three rapid tests to detect extensively drug-resistant tuberculosis. Trials 2014; No15: 4-4 - 434.
23. Lienhardt с et al. New drugs and new regimens for the treatment of tuberculosis: review of the drug development pipeline and implications for national programmes. сurrent Opinion in Pulmonary Medicine, 2010, 16(3):186-193.
24. Hopewell PC, Pai M, Maher D, Uplekar M, Raviglione MC. 2006. International standards for tuberculosis care. Lancet Infect. Dis. 6:710-725.
25. Subbaraman R, Nathavitharana RR, Satyanarayana S, Pai M, Thomas вE,Chadha VK, Rade K, Swaminathan S, Mayer KH. The Tuberculosis сascade of сare in In ia s Public Sector: A Systematic Review and Meta-analysis. PloS Med. 2016 Oct 25;13(10):e1002149. doi: 10,1371/journal.pmed.1002149.
26. Migliori G.B., Zellweger J.P., Abubakar I. et al. European Union standards for tuberculosis care. Eur Respir J 2012; No39 (4):807-819. URL: http://dx.doi.org/10,1183/09031936,00203811.
27. вauer M, Leavens A, Schwartzman K. A systematic review and meta-analysis of the impact of tuberculosis on health-related quality of life. Quality of Life Research 2013;22(8):2213-2235.
28. вemer P., Palicova F., Rusch-Gerdes S. et al. Multicenter evaluation of fully automated вACTEC mycobacteria growth indicator tube 960 system for susceptibility testing of mycobacterium tuberculosis. J сlin Microbiol 2002; No 40 (1):150-154.
29. Pfyffer G. E., вonatoD.A. Ebrahimzadeh A. et al. Multicenter laboratory validation of susceptibility testing of mycobacterium tuberculosis against classical second-line and newer antimicrobial drugs by using the radiometric вACTEC 460 technique and the proportion method with solid media. J сlin Microbiol 1999; No37 (10):3179-3186.
30. Hillery N., Groessl E.J., Trollip A. et al. The global consortium for drugresistant tuberculosis diagnostics (GCDD): design of a multi-site, head-to-head study of three rapid tests to detect extensively drug-resistant tuberculosis. Trials 2014; No15: 4-4 - 434.
31. Wikman-JorgensenP, Llenas-GardaJ, HobbinsM, EhmerJ, AbellanaR Microscopic observation drug susceptibility assay for the diagnosis of TB and MDR-TB in HIV-infected patients: a systematic review and meta-analysis. Eur Respir J. 2014 Oct;44(4):973-84. doi: 10,1183/09031936,00079614.
32. Storla DG, Yimer S, вjune GA. A systematic review of delay in the diagnosis and treatment of tuberculosis. вMC Public Health. 2008;8:15.
33. Слогоцкая Л.В., Богородская Е.М., Сенчихина О.Ю., Никитина Г.В., Кудлай Д.А. Формирование групп риска заболевания туберкулезом при различных иммунологических методах обследования детского населения. Российскийпедиатрическийжурнал. 2017; 20 (4): 207-213.
34. Аксёнова В. А., Барышникова Л. А., Долженко Е. Н., Кудлай Д. А. Актуальные вопросы массового обследования детского населения на туберкулез в современных условиях // Научно - практический рецензируемый журнал «Доктор.ру» - 2012. №8 (76). С. 27-29.
35. Аксенова В.А., Барышникова Л.А., Клевно Н.И. Скрининговое обследование детей и подростков с целью выявления туберкулезной инфекции. Методическое руководство. М. 2018. 47 с.
36. Menzies D., Pai M., сomstock G. Meta-analysis: new tests for the diagnosis of latent tuberculosis infection: areas of uncertainty and recommendations for research // Ann. Intern. Med.-2007.-Vol.146.-P.340-354.
37. Клевно Н.И. Чувствительность кожных тестов при туберкулезе у детей с ВИЧ- инфекцией. Туберкулез и болезни легких. 2014; 7: 37-40.
38. Слогоцкая Л.И., Литвинов В.И., Сельцовский П.П., Шустер А.М., Мартьянов В.А., Кудлай Д.А., Филиппов А.В., Кочетков Я.А. Применение кожной пробы с аллергеном туберкулезным рекомбинантным (Диаскинтест®) для диагностики туберкулезной инфекции у больных с ВИЧ инфекцией. Пульмонология. 2011; 1: 60-64.
39. World Health Organization. Model list of essential medicines 19th list. Geneva: WHO, 2015. Электронный ресурс]. Режим доступа: http://www.who.int/selection_medicines/commi ttees/expert/20/EML2015_FINAL_amended_AUG2015.pdf.
40. Васильева И.А., Самойлова А.Г., Черноусова Л.Н., Багдасарян Т.Р., Черноусова Л.Н., Аксенова В.А., Баласанянц Г.С., Барышникова Л.А., Валиев Р.Ш., Казенный Б.Я., Казимирова Н.Е., Карпина Н.Л., Каюкова С.И., Клевно Н.И., Комиссарова О.Г., Ларионова Е.Е., Ловачева О.В., Марьяндышев А.О., Морозова Т.И., Перфильев А.В., Попов С.А., Пузанов В.А., Севастьянова Э.В., Скорняков С.Н., Стаханов В.А., Эргешов А.Э. Федеральные клинические рекомендации по диагностике и лечению туберкулеза органов дыхания. Издание второе ООО «НЬЮТЕРРА», 2016. 52с.
41. Воробьева О.А. Лекарственная устойчивость микобактерий туберкулеза - современные взгляды на проблему//Сибирский медицинский журнал, 2008, № 2.-С.5-8.
42. Guidance for national tuberculosis programmes on the management of tuberculosis in children.WHO.2014.c.125. Электронный ресурс]. Режим доступа: https://www.who.int/tb/pu blications/childtb_guidelines/en/.
43. WHO consolidated guidelines on drug-resistant tuberculosis treatment: WHO/2019 [Электронный ресурс]. Режим доступа: https://www.who.int/tb/publications/2019/consolidate d-guidelines-drug-resistant-TB-treatment/en/.
44. Ahmad N, Ahuja SD, Akkerman OW, Alffenaar J-WC, Anderson LF, вaghaei P et al. Treatment correlates of successful outcomes in pulmonary multidrug-resistant tuberculosis: an individual patient data meta-analysis. Lancet. 2018;392(10150):821-34.
45. вastos ML, Lan Z, Menzies D. An updated systematic review and meta-analysis for treatment of multidrug-resistant tuberculosis. Eur Respir J. 2017 Mar 22;49(3).
46. Сводное руководство ВОЗ по туберкулезу. Модуль 4: лечение (лечение лекарственно-устойчивого туберкулеза). Копенгаген: Европейское региональное бюро ВОЗ; 2021. https://apps.who.int/iris/bitstream/handle/10665/339991/9789289054966-rus.pdf.
47. Millard J, Pertinez H, вonnett L, Hodel EM, Dartois V, Johnson JL, сaws M, Tiberi S, вolhuis M, Alffenaar JC, Davies G, Sloan D. Linezolid pharmacokinetics in MDR-TB: a systematic review, meta-analysis and Monte сarlo simulation. J Antimicrob сhemother. 2018 Jul 1;73(7):1755-1762.
48. Hwang TJ, Wares DF, Jafarov A, Jakubowiak W, Nunn P, Keshavjee S. Safety of cycloserine and terizidone for the treatment of drug-resistant tuberculosis: a meta-analysis. Int J Tuberc Lung Dis. 2013 Oct;17(10):1257-6 .
49. D Ambrosio L, сentis R, Tiberi S, Tadolini M, Dalcolmo M, Rendon A, Esposito S, Migliori GB. Delamanid and bedaquiline to treat multidrug-resistant and extensively drugresistant tuberculosis in children: a systematic review. J Thorac Dis 2017;9(7):2093-2101. http://doi. org/10,21037/jtd.2017,06,16.
50. H. Simon Schaaf. Diagnosis and Management of Multidrug-Resistant Tuberculosis in сhildren: A Practical Approach/ The Indian Journal of Pediatrics (August 2019) 86(8):717-724. https://doi.org/10,1007/s12098-018-02846-8.
51. Ghosh S, вreitscheidel L, Lazarevic N, Martin A, Hafkin J, Hittel N. сompassionate Use of Delamanid in Adults and сhildren for Drug-resistant TB: 5-year Update. European Respiratory Journal 2020, Vol 57 Issue 5; DOI: 10,1183/13993003,02483-2020.
52. сhunlan Zheng, Xiufen Hu, Li Zhao, Minhui Hu,Feng Gao сlinical and pharmacological hallmarks of rifapentine s use in diabetes patients with active and latent tuberculosis: do we know enough. Dove Medical Press Limited, 2017; 11: 2957-2968.
53. Mota L, Al-Efraij K, сampbell JR, сook VJ, Marra F3, Johnston J. Therapeutic drug monitoring in anti-tuberculosis treatment: a systematic review and meta-analysis. Int J Tuberc Lung Dis. 2016 Jun;20(6):819-26. doi: 10,5588/ijtld.15,0803.
54. Ahuja S.D., Ashkin D., Avendano M. et al. Multidrug resistant pulmonary tuberculosis treatment regimens and patient outcomes: an individual patient data meta-analysis of 9,153 patients. PLoSMed.2012;No9(8):e1001300.URL.
55. Van Deun A, Maug AKJ, Salim MAH, Das PK, Sarker MR, Daru P et al. Short, highly effective, and inexpensive standardized treatment of multidrug-resistant tuberculosis. Am J Respir сrit сare Med; 2010;182(5):684-92.
56. Kuaban с, Noeske J, Rieder HL, Ait-Khaled N, Abena Foe JL, Trebucq A. High effectiveness of a 12- month regimen for MDR-TB patients in сameroon. Int J Tuberc Lung Dis. 2015;19(5):517-24.
57. Piubello A, Harouna SH, Souleymane MB, вoukary I, Morou S, Daouda M et al. High cure rate wi71tandardizedsed short-course multidrug-resistant tuberculosis treatment in Niger: no relapses. Int J Tuberc Lung Dis. 2014;18(10):1188-94.
58. Tang S, Yao L, Hao X, Zhang X, Liu G, Liu X et al. Efficacy, safety and tolerability of linezolid for the treatment of XDR-TB: a study in сhina. Eur Respir J. 2015;45(1):161-70.
59. Orenstein EW, вasu S, Shah NS, Andrews JR, Friedland GH, Moll AP, et al. Treatment outcomes among patients with multidrug-resistant tuberculosis: systematic review and metaanalysis. Lancet Infect Dis, 2009; 9:153-61.
60. Thee S, Garcia-Prats AJ, Donald PR, Hesseling AC, Schaaf HS. Fluoroquinolones for the treatment of tuberculosis in children. Tuberculosis (Edinb). 2015 May;95(3):229-4502,037. Epub2015Feb.14. Review. https://www.ncbi.nlm.nih.gov/pubmed/25797610.
61. Ettehad D, Schaaf HS, Seddon JA, сooke GS, Ford N. Treatment outcomes for children with multidrug resistant tuberculosis: a systemic review and meta-analysis. Lancet Infect Dis 2012; 12: 449-56. https://doi.org/10,1016/S1473-3099(12)70033-6 PMID: 22373593,52,4.
62. Seddon JA, Thee S, Jacobs K, Ebrahim A, Hesseling AC, Schaaf HS. Hearing loss in children treated for multidrug-resistant tuberculosis. J Infect. 2013 Apr; 66(4):320-9. https://doi.org/10,1016/j.jinf.2012. 09,002 PMID: 22960077.
63. Seddon JA, Hesseling AC, Godfrey-Faussett P, Schaaf HS. High treatment success in children treated for multidrug-resistant tuberculosis: an observational cohort study. Thorax. 2014 May; 69(5):458-64. https://doi.org/10,1136/thoraxjnl-2013-203900 PMID: 24064441.
64. Harausz EP, Garcia-Prats AJ, Seddon JA, Schaaf HS, Hesseling AC, Achar J, et al;
Sentinel Project on Pediatric Drug-Resistant Tuberculosis. New and Repurposed Drugs for Pediatric Multidrug-Resistant Tuberculosis: Practice-Based Recommendations. Am J Respir сrit сare Med. 2017 May 15; 195(10): 1300-1310. https://doi.org/10,1164/rccm.201606-1227 сI PMID: 27854508.
65. Pontali E, Sotgiu G D Ambrosio L, et al. вedaquiline and MDR-TB: a systematic and critical analysis of the evidence. Eur Respir J 2016; 47: 394-402.
66. De Lorenzo S. et al. Efficacy and safety of meropenem-clavulanate added to linezolid- containing regimens in the treatment of MDR-/XDR-TB // European Respiratory Journal. -2013.
- Vol. 41, № 6. -Р. 1386-1392.
67. Tiberi S.G., Sotgiu,L.D Ambrosio,R. сentis,M. Abdo Arbex,E. Alarcon Arrascue. сomparison of effectiveness and safety of imipenem/clavulanate- versus meropenem/clavulanate-containing regimens in the treatment of MDR- and XDR-TB/Eur Respir J, (2016), http://dx.doi.org/10,1183/13993003,00214-2016.
68. Хирургия туберкулеза у детей / под редакцией Д. Б. Гиллера. Москва. 2016. - с. 134-315. ISBN 978-5-91851-014-8.
69. Ловачева О.В., Сивокозов И.В., Эргешов А.Э., Васильева И.А., Багдасарян Т.Р.
Использование клапанного бронхоблокатора в лечении больных с детсруктивным туберкулезом легких // Проблемы туберкулеза и болезней легких. 2008. №10. С.58-61.
70. Васильева И.А., Самойлова А.Г., Черноусова Л.Н., Багдасарян Т.Р., Черноусова Л.Н., Аксенова В.А., Баласанянц Г.С., Барышникова Л.А., Валиев Р.Ш., Казенный Б.Я., Казимирова Н.Е., Карпина Н.Л., Каюкова С.И., Клевно Н.И., Комиссарова О.Г., Ларионова Е.Е., Ловачева О.В., Марьяндышев А.О., Морозова Т.И., Перфильев А.В., Попов С.А., Пузанов В.А., Севастьянова Э.В., Скорняков С.Н., Стаханов В.А., Эргешов A. Э. Федеральные клинические рекомендации по диагностике и лечению туберкулеза органов дыхания. Издание второе ООО «НЬЮ ТЕРРА», 2016. 52с.
71. Борзакова С.Н., Рейзис А.Р. ПРИНЦИПЫ ДИАГНОСТИКИ И ТЕРАПИИ ЛЕКАРСТВЕННО-ИНДУЦИРОВАННЫХ ПОРАЖЕНИЙ ПЕЧЕНИ У ДЕТЕЙ, БОЛЬНЫХ ТУБЕРКУЛЕЗОМ. Российский вестник перинатологии и педиатрии. 2018;63(3):91-97. https://doi.org/10,21508/1027-4065-2018-63-3-91-97.
72. Борзакова С.Н., Рейзис А.Р. лекарственные поражения печени у детей с туберкулезом // Экспериментальная и клиническая гастроэнтерология. 2016;(1):49-53.
73. Г.С. Баласанянц. Концепция развития фтизиатрической санаторной помощи больным туберкулезом в Российской Федерации Медицинский альянс научнопрактический журнал. СПб, 2013. №4. - стр.79-83.
74. Обновленные рекомендации ВОЗ по ведению латентной туберкулезной инфекции, 2018 год, [Электронный ресурс]. Режим доступа: https://coinfection.net/rukovodstvo-po- vedeniyu-pacientov-s-latentnoj-tuberkuleznoj-infekciej/.
75. TB/HIV: a clinical manual, 2nd ed. Geneva, WHO, 2004 (WHO/HTM/TB/2004,329 https://apps.who.mt/iris/bitstream/handle/10665/42830/9244546345_rus.pdf;jsessionid=C5B42F 73300F1DFA062AEFE2F2B45A3C?sequence=3.
76. Клевно Н.И. Туберкулез у детей, больных ВИЧ-инфекцией (распространенность, особенности клинических проявлений, диагностика, лечение, профилактика). Автореф. дис. ... д-ра мед. наук. Москва., 2015, 49с.
77. ВИЧ-инфекция и СПИД: Национальное руководство /под редакцией акад. РАМН.
B. В. Покровского- М. ГЭОТАР-Медиа, 2013.-608с. ISBN 978-5-9704-2442-1.С-160.
78. Lienhardt с, Rodriques LC. Estimation of the impact of the human immunodeficiency virus infection on tuberculosis: tuberculosis risks revised. International Journal of Tuberculosis and Lung Diseases, 1997, 1(3):196-204.
79. Anthony J Garcia-Prats, Heather R Draper, Heather Finlayson, Jana Winckler, Andre вurger, вarend Fourie, Stephanie Thee, Anneke с Hesseling, H Simon Schaaf Author Notes. сlinical and сardiac Safety of Long-term Levofloxacin in сhildren Treated for Multidrugresistant Tuberculosis. сlinical Infectious Diseases, Volume 67, Issue 11, 1 December 2018,.
Pages 1777-1780, https://doi.org/10,1093/cid/ciy416.
80. H. Simon Schaaf, Robert P. Gie, Magdalene Kennedy, Nulda вeyers, Peter в. Hesseling and Peter R. Donald. Evaluation of Young сhildren in сontact With Adult Multidrug-Resistant Pulmonary Tuberculosis: A 30-Month Follow-up. Pediatrics. May 2002, 109 (5) 765-771; DOI: https://doi.org/10,1542/peds.109,5,765.
81. Ameneh Khatami, Philip N. Britton, вen J. Marais. Management of сhildren with Tuberculosis. сlin сhest Med 40 (2019) 797-810. https://doi.Org/10,1016/j.ccm.2019,08,003.
2. Янченко Е.Н., Греймер М.С. Туберкулез у детей и подростков. Руководство для врачей. СПб; Гиппократ; 1999; с. 56-122.
3. Струков А.И., Серов В.В. Патологическая анатомия.-М. Медицина, 1985.-С.135-140.
4. ВОЗ. Доклад о глобальной борьбе с туберкулезом 2018 год. Резюме. Электронный ресурс]. Режим доступа: https://www.who.int/tb/publications/global_report/gtbr2018_executiv e_summary_ru.pdf.
5. Аксенова В.А., Стерликов С.А., Белиловский Е.М., Казыкина Т.Н., Л.И. Русакова Л.И. Эпидемиология туберкулеза у детей /Научно-практический рецензируемый журнал «Современные проблемы здравоохранения и медицинской статистики». 2019 г., № 1 -С.836.
6. Аксенова В., Севостьянова Т., Клевно Н., Лапшина В. Туберкулез у детей и подростков в России (проблемы и пути решения в 21 веке). Вопросы современной педиатрии. 2011;10(3):7-11.
7. Фирсова В.А. Туберкулез у детей и подростков: диагностика, клиника, лечение. Проблемы туберкулеза. 2003; 3: 23-26.
8. Руководство по лечению туберкулеза у детей для национальных программ борьбы с туберкулезом. ВОЗ, 2006. 51с. Электронный ресурс]. Режим доступа: http://vokpd.ru/ass ets/docs/info/ruktubnac.pdf.
9. Старшинова, А.А. Туберкулез у детей из семейного очага инфекции (диагностика, клиническое течение и профилактика): автореф. Дис. Д-ра мед. наук / А.А. Старшинова. СПб., 2013. 40 с.
10. Аксенова В.А., Клевно Н.И., Кавтарашвили С.М. Очаг туберкулезной инфекции и его значение в развитии туберкулеза у детей/Туберкулез и болезни легких. 2015. 1 . С. 19-24.
11. Совершенствование диагностики и лечения туберкулеза органов дыхания. Методические рекомендации. М-2014/ Приказ Минздрава России от 29,12,2014г. №951 «Об утверждении методических рекомендаций по совершенствованию диагностики и лечения туберкулеза органов дыхания».
12. Kunkel A, Abel ZurWiesch P, Nathavitharana RR, Marx FM, Jenkins HE, сohen T. Smear positivity in paediatric and adult tuberculosis: systematic review and meta-analysis. вMC Infect Dis.2016 Jun 13;16:282. Doi: 10,1186/s12879-016-1617-9.
13. Ho J, Marks GB, Fox GJ. The impact of sputum quality on tuberculosis diagnosis: a systematic review. Int J Tuberc Lung Dis. 2015 May; 19(5):537-44. Doi: 10,5588/ijtld.14,0798.
14. Davis JL, сattamanchi A, сuevas LE et al. Diagnostic accuracy of same-day microscopy versus standard microscopy for pulmonary tuberculosis: a systematic review and meta-analysis. Lancet Infectious Diseases, 2013, 13:147-154.
15. IUATLD. Sputum examination for tuberculosis by direct microscopy in low income сountries: technical guide. 5. Paris: IUATLD; 2000.
16. Denkinger сM, Schumacher SG, вoehme сC et al. Xpert MTB/RIF assay for the diagnosis of extrapulmonary tuberculosis: a systematic review and meta-analysis. European Respiratory Journal, 2014, doi:10,1183/09031936,00007814.
17. Ling DI, Zwerling AA, Pai M. GenoType MTBDR assays for the diagnosis of multidrugresistant tuberculosis: a meta-analysis. European Respiratory Journal, 2008, 32:1165-1174.
18. Van Rie A, Page-Shipp L, Scott L, Sanne I, Stevens W. XpertI MTB/RIF for point-of- care diagnosis of TB in high-HIV burden, resource-limited countries: hype or hope. Expert Review of Molecular Diagnostics 2010. Oct;10(7):937-46.
19. вoehme с.C., Nicol M.P., Nabeta P. et al. Feasibility, diagnostic accuracy, and effectiveness 68tandardized68sed use of the xpert MTB/RIF test for diagnosis of tuberculosis and multidrug resistance: a multicentre implementation study. Lancet 2011; No377 (9776): 1495-1505.
20. Morgan M, Kalantri S, Flores L, Pai M. A commercial line probe assay for the rapid detection of rifampicin resistance in Mycobacterium tuberculosis: a systematic review and metaanalysis. вMC Infectious Diseases 2005; 5: 62-70.
21. Lange с., Abubakar I., Alffenaar J.W. et al. Management of patients with multidrug- resistant/extensively drug-resistant tuberculosis in Europe: a TBNET consensus statement. Eur Respir J 2014; No44 (1):23-63.
22. Hillery N., Groessl E.J., Trollip A. et al. The global consortium for drugresistant tuberculosis diagnostics (GCDD): design of a multi-site, head-to-head study of three rapid tests to detect extensively drug-resistant tuberculosis. Trials 2014; No15: 4-4 - 434.
23. Lienhardt с et al. New drugs and new regimens for the treatment of tuberculosis: review of the drug development pipeline and implications for national programmes. сurrent Opinion in Pulmonary Medicine, 2010, 16(3):186-193.
24. Hopewell PC, Pai M, Maher D, Uplekar M, Raviglione MC. 2006. International standards for tuberculosis care. Lancet Infect. Dis. 6:710-725.
25. Subbaraman R, Nathavitharana RR, Satyanarayana S, Pai M, Thomas вE,Chadha VK, Rade K, Swaminathan S, Mayer KH. The Tuberculosis сascade of сare in In ia s Public Sector: A Systematic Review and Meta-analysis. PloS Med. 2016 Oct 25;13(10):e1002149. doi: 10,1371/journal.pmed.1002149.
26. Migliori G.B., Zellweger J.P., Abubakar I. et al. European Union standards for tuberculosis care. Eur Respir J 2012; No39 (4):807-819. URL: http://dx.doi.org/10,1183/09031936,00203811.
27. вauer M, Leavens A, Schwartzman K. A systematic review and meta-analysis of the impact of tuberculosis on health-related quality of life. Quality of Life Research 2013;22(8):2213-2235.
28. вemer P., Palicova F., Rusch-Gerdes S. et al. Multicenter evaluation of fully automated вACTEC mycobacteria growth indicator tube 960 system for susceptibility testing of mycobacterium tuberculosis. J сlin Microbiol 2002; No 40 (1):150-154.
29. Pfyffer G. E., вonatoD.A. Ebrahimzadeh A. et al. Multicenter laboratory validation of susceptibility testing of mycobacterium tuberculosis against classical second-line and newer antimicrobial drugs by using the radiometric вACTEC 460 technique and the proportion method with solid media. J сlin Microbiol 1999; No37 (10):3179-3186.
30. Hillery N., Groessl E.J., Trollip A. et al. The global consortium for drugresistant tuberculosis diagnostics (GCDD): design of a multi-site, head-to-head study of three rapid tests to detect extensively drug-resistant tuberculosis. Trials 2014; No15: 4-4 - 434.
31. Wikman-JorgensenP, Llenas-GardaJ, HobbinsM, EhmerJ, AbellanaR Microscopic observation drug susceptibility assay for the diagnosis of TB and MDR-TB in HIV-infected patients: a systematic review and meta-analysis. Eur Respir J. 2014 Oct;44(4):973-84. doi: 10,1183/09031936,00079614.
32. Storla DG, Yimer S, вjune GA. A systematic review of delay in the diagnosis and treatment of tuberculosis. вMC Public Health. 2008;8:15.
33. Слогоцкая Л.В., Богородская Е.М., Сенчихина О.Ю., Никитина Г.В., Кудлай Д.А. Формирование групп риска заболевания туберкулезом при различных иммунологических методах обследования детского населения. Российскийпедиатрическийжурнал. 2017; 20 (4): 207-213.
34. Аксёнова В. А., Барышникова Л. А., Долженко Е. Н., Кудлай Д. А. Актуальные вопросы массового обследования детского населения на туберкулез в современных условиях // Научно - практический рецензируемый журнал «Доктор.ру» - 2012. №8 (76). С. 27-29.
35. Аксенова В.А., Барышникова Л.А., Клевно Н.И. Скрининговое обследование детей и подростков с целью выявления туберкулезной инфекции. Методическое руководство. М. 2018. 47 с.
36. Menzies D., Pai M., сomstock G. Meta-analysis: new tests for the diagnosis of latent tuberculosis infection: areas of uncertainty and recommendations for research // Ann. Intern. Med.-2007.-Vol.146.-P.340-354.
37. Клевно Н.И. Чувствительность кожных тестов при туберкулезе у детей с ВИЧ- инфекцией. Туберкулез и болезни легких. 2014; 7: 37-40.
38. Слогоцкая Л.И., Литвинов В.И., Сельцовский П.П., Шустер А.М., Мартьянов В.А., Кудлай Д.А., Филиппов А.В., Кочетков Я.А. Применение кожной пробы с аллергеном туберкулезным рекомбинантным (Диаскинтест®) для диагностики туберкулезной инфекции у больных с ВИЧ инфекцией. Пульмонология. 2011; 1: 60-64.
39. World Health Organization. Model list of essential medicines 19th list. Geneva: WHO, 2015. Электронный ресурс]. Режим доступа: http://www.who.int/selection_medicines/commi ttees/expert/20/EML2015_FINAL_amended_AUG2015.pdf.
40. Васильева И.А., Самойлова А.Г., Черноусова Л.Н., Багдасарян Т.Р., Черноусова Л.Н., Аксенова В.А., Баласанянц Г.С., Барышникова Л.А., Валиев Р.Ш., Казенный Б.Я., Казимирова Н.Е., Карпина Н.Л., Каюкова С.И., Клевно Н.И., Комиссарова О.Г., Ларионова Е.Е., Ловачева О.В., Марьяндышев А.О., Морозова Т.И., Перфильев А.В., Попов С.А., Пузанов В.А., Севастьянова Э.В., Скорняков С.Н., Стаханов В.А., Эргешов А.Э. Федеральные клинические рекомендации по диагностике и лечению туберкулеза органов дыхания. Издание второе ООО «НЬЮТЕРРА», 2016. 52с.
41. Воробьева О.А. Лекарственная устойчивость микобактерий туберкулеза - современные взгляды на проблему//Сибирский медицинский журнал, 2008, № 2.-С.5-8.
42. Guidance for national tuberculosis programmes on the management of tuberculosis in children.WHO.2014.c.125. Электронный ресурс]. Режим доступа: https://www.who.int/tb/pu blications/childtb_guidelines/en/.
43. WHO consolidated guidelines on drug-resistant tuberculosis treatment: WHO/2019 [Электронный ресурс]. Режим доступа: https://www.who.int/tb/publications/2019/consolidate d-guidelines-drug-resistant-TB-treatment/en/.
44. Ahmad N, Ahuja SD, Akkerman OW, Alffenaar J-WC, Anderson LF, вaghaei P et al. Treatment correlates of successful outcomes in pulmonary multidrug-resistant tuberculosis: an individual patient data meta-analysis. Lancet. 2018;392(10150):821-34.
45. вastos ML, Lan Z, Menzies D. An updated systematic review and meta-analysis for treatment of multidrug-resistant tuberculosis. Eur Respir J. 2017 Mar 22;49(3).
46. Сводное руководство ВОЗ по туберкулезу. Модуль 4: лечение (лечение лекарственно-устойчивого туберкулеза). Копенгаген: Европейское региональное бюро ВОЗ; 2021. https://apps.who.int/iris/bitstream/handle/10665/339991/9789289054966-rus.pdf.
47. Millard J, Pertinez H, вonnett L, Hodel EM, Dartois V, Johnson JL, сaws M, Tiberi S, вolhuis M, Alffenaar JC, Davies G, Sloan D. Linezolid pharmacokinetics in MDR-TB: a systematic review, meta-analysis and Monte сarlo simulation. J Antimicrob сhemother. 2018 Jul 1;73(7):1755-1762.
48. Hwang TJ, Wares DF, Jafarov A, Jakubowiak W, Nunn P, Keshavjee S. Safety of cycloserine and terizidone for the treatment of drug-resistant tuberculosis: a meta-analysis. Int J Tuberc Lung Dis. 2013 Oct;17(10):1257-6 .
49. D Ambrosio L, сentis R, Tiberi S, Tadolini M, Dalcolmo M, Rendon A, Esposito S, Migliori GB. Delamanid and bedaquiline to treat multidrug-resistant and extensively drugresistant tuberculosis in children: a systematic review. J Thorac Dis 2017;9(7):2093-2101. http://doi. org/10,21037/jtd.2017,06,16.
50. H. Simon Schaaf. Diagnosis and Management of Multidrug-Resistant Tuberculosis in сhildren: A Practical Approach/ The Indian Journal of Pediatrics (August 2019) 86(8):717-724. https://doi.org/10,1007/s12098-018-02846-8.
51. Ghosh S, вreitscheidel L, Lazarevic N, Martin A, Hafkin J, Hittel N. сompassionate Use of Delamanid in Adults and сhildren for Drug-resistant TB: 5-year Update. European Respiratory Journal 2020, Vol 57 Issue 5; DOI: 10,1183/13993003,02483-2020.
52. сhunlan Zheng, Xiufen Hu, Li Zhao, Minhui Hu,Feng Gao сlinical and pharmacological hallmarks of rifapentine s use in diabetes patients with active and latent tuberculosis: do we know enough. Dove Medical Press Limited, 2017; 11: 2957-2968.
53. Mota L, Al-Efraij K, сampbell JR, сook VJ, Marra F3, Johnston J. Therapeutic drug monitoring in anti-tuberculosis treatment: a systematic review and meta-analysis. Int J Tuberc Lung Dis. 2016 Jun;20(6):819-26. doi: 10,5588/ijtld.15,0803.
54. Ahuja S.D., Ashkin D., Avendano M. et al. Multidrug resistant pulmonary tuberculosis treatment regimens and patient outcomes: an individual patient data meta-analysis of 9,153 patients. PLoSMed.2012;No9(8):e1001300.URL.
55. Van Deun A, Maug AKJ, Salim MAH, Das PK, Sarker MR, Daru P et al. Short, highly effective, and inexpensive standardized treatment of multidrug-resistant tuberculosis. Am J Respir сrit сare Med; 2010;182(5):684-92.
56. Kuaban с, Noeske J, Rieder HL, Ait-Khaled N, Abena Foe JL, Trebucq A. High effectiveness of a 12- month regimen for MDR-TB patients in сameroon. Int J Tuberc Lung Dis. 2015;19(5):517-24.
57. Piubello A, Harouna SH, Souleymane MB, вoukary I, Morou S, Daouda M et al. High cure rate wi71tandardizedsed short-course multidrug-resistant tuberculosis treatment in Niger: no relapses. Int J Tuberc Lung Dis. 2014;18(10):1188-94.
58. Tang S, Yao L, Hao X, Zhang X, Liu G, Liu X et al. Efficacy, safety and tolerability of linezolid for the treatment of XDR-TB: a study in сhina. Eur Respir J. 2015;45(1):161-70.
59. Orenstein EW, вasu S, Shah NS, Andrews JR, Friedland GH, Moll AP, et al. Treatment outcomes among patients with multidrug-resistant tuberculosis: systematic review and metaanalysis. Lancet Infect Dis, 2009; 9:153-61.
60. Thee S, Garcia-Prats AJ, Donald PR, Hesseling AC, Schaaf HS. Fluoroquinolones for the treatment of tuberculosis in children. Tuberculosis (Edinb). 2015 May;95(3):229-4502,037. Epub2015Feb.14. Review. https://www.ncbi.nlm.nih.gov/pubmed/25797610.
61. Ettehad D, Schaaf HS, Seddon JA, сooke GS, Ford N. Treatment outcomes for children with multidrug resistant tuberculosis: a systemic review and meta-analysis. Lancet Infect Dis 2012; 12: 449-56. https://doi.org/10,1016/S1473-3099(12)70033-6 PMID: 22373593,52,4.
62. Seddon JA, Thee S, Jacobs K, Ebrahim A, Hesseling AC, Schaaf HS. Hearing loss in children treated for multidrug-resistant tuberculosis. J Infect. 2013 Apr; 66(4):320-9. https://doi.org/10,1016/j.jinf.2012. 09,002 PMID: 22960077.
63. Seddon JA, Hesseling AC, Godfrey-Faussett P, Schaaf HS. High treatment success in children treated for multidrug-resistant tuberculosis: an observational cohort study. Thorax. 2014 May; 69(5):458-64. https://doi.org/10,1136/thoraxjnl-2013-203900 PMID: 24064441.
64. Harausz EP, Garcia-Prats AJ, Seddon JA, Schaaf HS, Hesseling AC, Achar J, et al;
Sentinel Project on Pediatric Drug-Resistant Tuberculosis. New and Repurposed Drugs for Pediatric Multidrug-Resistant Tuberculosis: Practice-Based Recommendations. Am J Respir сrit сare Med. 2017 May 15; 195(10): 1300-1310. https://doi.org/10,1164/rccm.201606-1227 сI PMID: 27854508.
65. Pontali E, Sotgiu G D Ambrosio L, et al. вedaquiline and MDR-TB: a systematic and critical analysis of the evidence. Eur Respir J 2016; 47: 394-402.
66. De Lorenzo S. et al. Efficacy and safety of meropenem-clavulanate added to linezolid- containing regimens in the treatment of MDR-/XDR-TB // European Respiratory Journal. -2013.
- Vol. 41, № 6. -Р. 1386-1392.
67. Tiberi S.G., Sotgiu,L.D Ambrosio,R. сentis,M. Abdo Arbex,E. Alarcon Arrascue. сomparison of effectiveness and safety of imipenem/clavulanate- versus meropenem/clavulanate-containing regimens in the treatment of MDR- and XDR-TB/Eur Respir J, (2016), http://dx.doi.org/10,1183/13993003,00214-2016.
68. Хирургия туберкулеза у детей / под редакцией Д. Б. Гиллера. Москва. 2016. - с. 134-315. ISBN 978-5-91851-014-8.
69. Ловачева О.В., Сивокозов И.В., Эргешов А.Э., Васильева И.А., Багдасарян Т.Р.
Использование клапанного бронхоблокатора в лечении больных с детсруктивным туберкулезом легких // Проблемы туберкулеза и болезней легких. 2008. №10. С.58-61.
70. Васильева И.А., Самойлова А.Г., Черноусова Л.Н., Багдасарян Т.Р., Черноусова Л.Н., Аксенова В.А., Баласанянц Г.С., Барышникова Л.А., Валиев Р.Ш., Казенный Б.Я., Казимирова Н.Е., Карпина Н.Л., Каюкова С.И., Клевно Н.И., Комиссарова О.Г., Ларионова Е.Е., Ловачева О.В., Марьяндышев А.О., Морозова Т.И., Перфильев А.В., Попов С.А., Пузанов В.А., Севастьянова Э.В., Скорняков С.Н., Стаханов В.А., Эргешов A. Э. Федеральные клинические рекомендации по диагностике и лечению туберкулеза органов дыхания. Издание второе ООО «НЬЮ ТЕРРА», 2016. 52с.
71. Борзакова С.Н., Рейзис А.Р. ПРИНЦИПЫ ДИАГНОСТИКИ И ТЕРАПИИ ЛЕКАРСТВЕННО-ИНДУЦИРОВАННЫХ ПОРАЖЕНИЙ ПЕЧЕНИ У ДЕТЕЙ, БОЛЬНЫХ ТУБЕРКУЛЕЗОМ. Российский вестник перинатологии и педиатрии. 2018;63(3):91-97. https://doi.org/10,21508/1027-4065-2018-63-3-91-97.
72. Борзакова С.Н., Рейзис А.Р. лекарственные поражения печени у детей с туберкулезом // Экспериментальная и клиническая гастроэнтерология. 2016;(1):49-53.
73. Г.С. Баласанянц. Концепция развития фтизиатрической санаторной помощи больным туберкулезом в Российской Федерации Медицинский альянс научнопрактический журнал. СПб, 2013. №4. - стр.79-83.
74. Обновленные рекомендации ВОЗ по ведению латентной туберкулезной инфекции, 2018 год, [Электронный ресурс]. Режим доступа: https://coinfection.net/rukovodstvo-po- vedeniyu-pacientov-s-latentnoj-tuberkuleznoj-infekciej/.
75. TB/HIV: a clinical manual, 2nd ed. Geneva, WHO, 2004 (WHO/HTM/TB/2004,329 https://apps.who.mt/iris/bitstream/handle/10665/42830/9244546345_rus.pdf;jsessionid=C5B42F 73300F1DFA062AEFE2F2B45A3C?sequence=3.
76. Клевно Н.И. Туберкулез у детей, больных ВИЧ-инфекцией (распространенность, особенности клинических проявлений, диагностика, лечение, профилактика). Автореф. дис. ... д-ра мед. наук. Москва., 2015, 49с.
77. ВИЧ-инфекция и СПИД: Национальное руководство /под редакцией акад. РАМН.
B. В. Покровского- М. ГЭОТАР-Медиа, 2013.-608с. ISBN 978-5-9704-2442-1.С-160.
78. Lienhardt с, Rodriques LC. Estimation of the impact of the human immunodeficiency virus infection on tuberculosis: tuberculosis risks revised. International Journal of Tuberculosis and Lung Diseases, 1997, 1(3):196-204.
79. Anthony J Garcia-Prats, Heather R Draper, Heather Finlayson, Jana Winckler, Andre вurger, вarend Fourie, Stephanie Thee, Anneke с Hesseling, H Simon Schaaf Author Notes. сlinical and сardiac Safety of Long-term Levofloxacin in сhildren Treated for Multidrugresistant Tuberculosis. сlinical Infectious Diseases, Volume 67, Issue 11, 1 December 2018,.
Pages 1777-1780, https://doi.org/10,1093/cid/ciy416.
80. H. Simon Schaaf, Robert P. Gie, Magdalene Kennedy, Nulda вeyers, Peter в. Hesseling and Peter R. Donald. Evaluation of Young сhildren in сontact With Adult Multidrug-Resistant Pulmonary Tuberculosis: A 30-Month Follow-up. Pediatrics. May 2002, 109 (5) 765-771; DOI: https://doi.org/10,1542/peds.109,5,765.
81. Ameneh Khatami, Philip N. Britton, вen J. Marais. Management of сhildren with Tuberculosis. сlin сhest Med 40 (2019) 797-810. https://doi.Org/10,1016/j.ccm.2019,08,003.
Appendices
Приложение А1.
Состав рабочей группы по разработке и пересмотру клинических рекомендаций.Аксенова Валентина Александровна, профессор, д.м.н., конфликта интересов нет, член Общероссийскойобщественной организации «Российское общество фтизиатров»; Барышникова Лада Анатольевна, д.м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Бармина Наталья Александровна, м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Баронова Ольга Дмитриевна, м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Васильева Ирина Анатольевна, профессор, д.м.н., конфликта интересов нет, президент Общероссийскойобщественной организации «Российское общество фтизиатров»;
Довгалюк Ирина Федоровна, профессор, д.м.н., конфликта интересов нет, член Общероссийскойобщественной организации «Российское общество фтизиатров»;
Долженко Елена Николаевна, конфликта интересов нет, член Общероссийской общественной организации «Российское общество фтизиатров»;
Казаков Алексей Владимирович, м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Камаева Наталья Геннадьевна, м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Клевно Надежда Ивановна, д.м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Ловачева Ольга Викторовна, д.м.н., профессор, конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Лугинова Евдокия Федоровна, м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Мотанова Людмила Николаевна, д.м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Панова Анна Евгеньевна, м.н., конфликта интересов нет, член Общероссийской общественной организации «Российское общество фтизиатров»;
Поддубная Людмила Владимировна, д.м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Попкова Галина Георгиевна, м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Русских Анастасия Евгеньевна, конфликта интересов нет, член Общероссийской общественной организации «Российское общество фтизиатров»;
Самойлова Анастасия Геннадьевна, д.м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»;
Севостьянова Татьяна Александровна, д.м.н., конфликта интересов нет, член Общероссийской общественнойорганизации «Российское общество фтизиатров»; Тюрин Игорь Евгеньевич, д.м.н., конфликта интересов нет;
Фатыхова Рамзия Хамитовна, конфликта интересов нет, член Общероссийской общественной организации «Российское общество фтизиатров»;
Чугаев Юрий Петрович, д.м.н., конфликта интересов нет, член Общероссийской общественной организации «Российское общество фтизиатров».
Приложение А2.
Методология разработки клинических рекомендаций.Методы, использованные для сбора/селекции доказательств: Поиск в электронных базах данных. Поиск публикаций выполнялся в библиографических базах данных PubMed, Кокрейновской библиотеке, отечественной научной электронной библиотеке eLibrary.ru. Глубина поиска составила 15 лет.
Целевая аудитория клинических рекомендаций:
В соответствии с перечнем должностей медицинских работников10:
Врач-фтизиатр; врач-фтизиатр участковый; врач-инфекционист; врач общей практики (семейный врач); врач- педиатр; врач-педиатр городской (районный); врач-педиатр участковый.
Оценка значимости проводилась в соответствии с рейтинговой оценкой уровней достоверности доказательств (табл. 1-3).
Таблица 1. Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики(диагностических вмешательств).
| 1 | Систематические обзоры исследований с контролем референсным методом или систематический обзор рандомизированных клинических исследований (РКИ) с применением мета-анализа |
| 2 | Отдельные исследования с контролем референсным методом или отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением рандомизированных клинических исследований, с применением мета-анализа |
| 3 | Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода или нерандомизированные сравнительные исследования, в том числе когортные исследования |
| 4 | Несравнительные исследования, описание клинического случая |
| 5 | Имеется лишь обоснование механизма действия или мнение экспертов |
10 Приказ Минздрава России от 20,12,2012 N 1183н (ред. от 01,08,2014) Об утверждении Номенклатуры должностей медицинских работников и фармацевтических работников.
Таблица 2. Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных, реабилитационных вмешательств).
| 1 | Систематический обзор РКИ с применением мета-анализа |
| 2 | Отдельные РКИ и систематические обзоры исследований любого дизайна, за исключением РКИ, с применением метаанализа |
| 3 | Нерандомизированные сравнительные исследования, в тч когортные исследования |
| 4 | Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
| 5 | Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
Таблица 3. Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств).
| A | Сильная рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
| в | Условная рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
| с | Слабая рекомендация (отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Порядок обновления клинических рекомендаций.
Механизм обновления клинических рекомендаций предусматривает их систематическую актуализацию - не реже чем один раз в три года, а также при появлении новых данных с позиции доказательной медицины по вопросам диагностики, лечения, профилактики и реабилитации конкретных заболеваний, наличии обоснованных дополнений/замечаний к ранее утверждённым КР, но не чаще 1 раза в 6 месяцев.
Приложение А3.
Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата.Связанные документы.
Данные клинические рекомендации разработаны с учетом следующих нормативноправовых документов:
1. Федеральный закон Российской Федерации от 18,06,01 № 77-ФЗ «О предупреждении распространения туберкулеза в Российской Федерации»;
2. Федеральный закон Российской Федерации от 21,11,2011 № 323-ФЗ «Об основах охраны здоровья граждан вРоссийской Федерации»;
3. Инструкция по применению клинической классификации туберкулеза (Приказ Минздрава России от №109 от21,03,2003).
4. Методические рекомендации по совершенствованию диагностики и лечения туберкулеза органов дыхания (Приказ Минздрава России от 29,12,2014 № 951).
5. Методическое руководство «Скрининговое обследование детей и подростков с целью выявления туберкулезной инфекции». М.-2018., - 48с. ISBN978-5-9907438-7- 8.
6. Номенклатура специальностей специалистов, имеющих высшее медицинское и фармацевтическоеобразование (Приказ Минздрава России от 07,10,2015 №700н).
7. Об утверждении Порядка оказания медицинской помощи больным туберкулезом (Приказ Минздрава России.
8. №932-н от 15,11,2012).
9. Правила организации деятельности санатория для лечения туберкулеза всех форм (Приказ Минздрава России №932-н от 15,11,2012).
10. Порядок диспансерного наблюдения за больными туберкулезом, лицами, находящимися или находившимися в контакте с источником туберкулеза, а также лицами с подозрением на туберкулез и излеченными от туберкулеза (Приказ МЗ РФ от 13 марта 2019 г. N 127н).
11. Приказ Министерства труда и социальной защиты РФ от 31 октября 2018 г. N 68«н Об утверждении профессионального стандарта Врач-фтизиатр .
12. Приказ Министерства здравоохранения РФ от 21 марта 2017 г. N 12«н.
13. Об утверждении порядка и сроков проведения профилактических медицинских осмотров граждан в целях выявления туберкулёза .
Режимы химиотерапии.
Режим химиотерапии - это комбинация противотуберкулезных и антибактериальных препаратов, длительность и кратность их приема, сроки и содержание контрольных исследований, а также организационные формыпроведения лечения. Режим химиотерапии определяется на основании лекарственной чувствительности МБТ, выделенных из патологического материала, или данными анамнеза при их отсутствии.
В лечении туберкулеза используется пять режимов химиотерапии (таблица 4). Выбор режима осуществляется с учетом спектра лекарственной устойчивости выделенного возбудителя у пациента, либо предполагаемой лекарственной устойчивости (контакт с больным МЛУ/ШЛУ-ТБ).
Режимы химиотерапии:
- I и III - при лекарственной чувствительности МБТ,.
- II - при монорезистентности МБТ к Н или полирезистентности, но не МЛУ,.
-TV-при МЛУ-МБТ с лекарственной чувствительностью к препаратам группы фторхинолонов (или из контакта с больным МЛУ-ТБ),.
-V- при ШЛУ-МБТ (МЛУ + лекарственной устойчивостью к препаратам группы фторхинолонов, или из контактас больным ШЛУ-ТБ).
Лекарственные препараты для химиотерапии туберкулеза.
Изониазид** и рифампицин** являются эффективными противотуберкулезными препаратами, в отношении которых доказано наличие бактерицидного эффекта. Препараты эффективны как в отношении внеклеточно, так и внутриклеточно расположенных МБТ, способны проходить сквозь гематоэнцефалический барьер. Рифапентин в отличие от рифампицина** и рифабутина** долго сохраняет бактерицидную активность в тканях, в связи с чем его назначают 1 раз в неделю. Бактерицидное действие пиразинамида** несколько ниже, однако, важным преимуществом этого препарата является сохранение активности в кислой среде казеоза. Рифампицин** и пиразинамид** обладают выраженным гепатотоксическим действием. Этамбутол** подавляет размножение МБТ и некоторых атипичных микобактерий, устойчивых к другим противотуберкулезным препаратам. Комбинация изониазида**, рифампицина**, пиразинамида** и этамбутола** высокоэффективна для пациентов с лекарственно чувствительным туберкулезом.
Применение изониазида** в высоких дозах для лечения пациентов с резистентностью возбудителя к этому препарату оправдано лишь при отсутствии мутаций в гене katG, что наблюдается крайне редко - лишь у каждой двадцатой микобактерии, резистентной к изониазиду**.
Пиразинамид** и этамбутол** могут быть компонентами схем терапии пациентов с МЛУ ТБ при подтвержденной чувствительности возбудителя к этим препаратам.
Фторхинолоны III-IV поколения (левофлоксацин**, моксифлоксацин**) включаются в режим химиотерапии пациентов с МЛУ ТБ всегда в связи с их бактерицидным действием на МБТ. Моксифлоксацин** наиболее часто приводит к удлинению интервала QT, чем левофлоксацин**. Устойчивость МБТ к фторхинолонам возникает в результате одной или нескольких мутаций в гене, кодирующем ДНК-гиразу. Многие исследователи считают, что перекрестная устойчивость между препаратами этого класса высока. Наличие устойчивости МБТ к фторхинолонам значительно повышает риск неэффективного лечения и смерти пациентов с МЛУ ТБ. К сожалению, устойчивость МБТ к фторхинолонам уже широко распространена. Одной из самых частых причин ее развития является неконтролируемый прием лекарственных препаратов, необоснованное применение фторхинолонов в эмпирических режимах химиотерапии туберкулеза при неизвестной ЛЧ МБТ к другим ПТП, а также использование субоптимальных доз фторхинолонов в плохо организованном лечении МЛУ ТБ. Кроме того, фторхинолоны имеют широкий спектр антимикробной активности и часто используются в лечении различных заболеваний инфекционной природы, в том числе при лечении пневмонии. В этом кроется серьезная опасность, курс монотерапии фторхинолонами ошибочно диагностированной пневмонии приводит к развитию ЛУ МБТ за 10-14 дней и, следовательно, к значительному снижению эффективности лечения пациентов с туберкулезом. Монотерапия фторхинолонами затрудняет и замедляет диагностику туберкулеза, при их применении наступает временное улучшение в состоянии пациента, однако распространение туберкулезной инфекции пациентом при этом продолжается. В связи с этим необходимо разумное ограниченное использование фторхинолонов в общеврачебной практике.
Бедаквилин** - представитель класса диарилхинолинов, является новым препаратом, применяемым в лечении туберкулеза. Препарат оказывает бактерицидное действие на МБТ. Не имеет перекрестной резистентности с другими, применяемыми в РФ, ПТП в связи с уникальным механизмом действия (воздействует на аденозин-5 -трифосфат (АТФ) синтазу микобактерий). Бедаквилин** сегодня является основой схем терапии пациентов с МЛУ ТБ, неоднократно доказал свою высокую эффективность в клинических и наблюдательных исследованиях. Препарат хорошо переносится пациентами, но в связи с отмеченной в клинических исследованиях кардиотоксичностью, необходим регулярный мониторинг ЭКГ.
Антибиотик класса оксазолидинонов - линезолид** - обладает активностью в отношении микобактерий туберкулеза. При назначении линезолида** эффективность лечения пациентов с МЛУ ТБ значительно повышается. В связи с возможной миелосупрессией и проявлениями нейротоксичности на фоне применения препарата, требуется лабораторный и клинический монитринг возникновения побочных реакций.
Лекарственный препарат из группы аминогликозидов или полипептидов назначается с учетом резистентности возбудителя в схемах терапии МЛУ ТБ. Если выделенные у пациента МБТ устойчивы к канамицину** или амикацину**, можно назначить капреомицин**. Использование препаратов этой группы в настоящее время ограничено в связи с большой долей резистентных возбудителей, а также нефро- и ототоксичностью. Циклосерин** и теризидон** наиболее часто, в отличие от остальных бактериостатиков, ассоциируются с эффективным лечением пациентов с МЛУ ТБ и рекомендуются к включению в схемы терапии. Циклосерин** вызывает нейропсихические неблагоприятные побочные реакции, которые, хотя и поддаются коррекции, тем не менее требуют тщательного клинического мониторинга. Теризидон** содержит в своем составе две молекулы циклосерина**, обладает такой же эффективностью, но лучшей переносимостью и может использоваться вместо него.
Деламанид - противотуберкулезный препарат. Фармакологический механизм действия деламанида связан с ингибированием синтеза компонентов клеточной стенки микобактерий - метокси-миколовой и кето-миколовой кислоты. Деламанид способен оказывать мощное бактерицидное действие в отношении микобактерий туберкулеза, а также эффективен в борьбе с внутриклеточной формой МБТ на уровне макрофагов. Идентифицированные метаболиты деламанида не оказывают антимикобактериального действия. Всасывание происходит в желудочно-кишечном тракте и его эффективность повышается при условии употребления лекарства во время еды. В соответствии с рекомендациями ВОЗ 2020 года дополнительных проблем безопасности применения деламанида при совместном применении с бедаквилином не выявлено при условии своевременного мониторинга ЭКГ и уровня электролитов крови.
Антибактериальные препараты класса карбапенемов (имипенем + циластатин**, меропенем**) могут быть назначены пациентам с МЛУ/ШЛУ-ТБ при невозможности сформировать режим химиотерапии из 4 препаратов с известной лекарственной чувствительностью (включая бедаквилин**, линезолид**). В связи с наибольшей активностью карбапенемов в присутствии клавулановой кислоты по отношению к M. tuberculosis, препараты имипенем + циластатин** и меропенем** назначаются с обязательным включением в режим химиотерапии амоксициллина с клавулановой кислотой** из расчета 125 мг кислоты каждые 12.
Тиоамиды в ряде исследований показывают повышение эффективности лечения пациентов с МЛУ ТБ при их применении, но при наличии устойчивости МБТ к изониазиду** в гене inhA тиоамиды нельзя считать эффективными препаратами в связи с их перекрестной резистентностью с изониазидом** при наличии мутаций в этом гене. В связи с появлением новых бактерицидных противотуберкулезных препаратов роль тиоамидов в схемах терапии снижается.
Аминосалициловая кислота** не является обязательным препаратом схемы лечения МЛУ ТБ. Данный лекарственный препарат является лидером по частоте серьезных нежелательных явлений среди других противотуберкулезных и антибактериальных препаратов. Сочетанное назначение этиоамида**/протионамида** и аминосалициловой кислоты** сопровождается частыми побочными реакциями со стороны желудочнокишечного тракта, а также развитием гипотиреоза, что затрудняет их совместное применение.
Перекрестная резистентность. Мутации, вызывающие устойчивость к одному препарату, могут также вызвать устойчивость к некоторым или ко всем препаратам данной группы и даже, что более редко, к препаратам из других групп. Например, устойчивость к аминогликозиду канамицину** с высокой степенью вероятности означает наличие перекрестной устойчивости к амикацину**. С другой стороны, перекрестная устойчивость между аминогликозидами, канамицином** и стрептомицином** обычно низкая. Кроме того, выделенные у пациентов штаммы МБТ, устойчивые к высоким дозам канамицина**, могут обладать устойчивостью к не являющемуся аминогликозидом - капреомицину**.
Перекрестная резистентность противотуберкулезных препаратов приведена в табл. 4.
Таблица 4. Перекрестная резистентность противотуберкулезных препаратов.
| Изониазид** | При устойчивости к изониазиду** с мутацией в гене inhA возможна устойчивость к тиоамидам |
| Рифабутин**, рифапентин | Рифампицин** и рифабутин**/рифапентин имеют высокую перекрестную резистентность |
| Этионамид** Протионамид** | Препараты группы имеют 100% перекрестную резистентность Возможна перекрестная резистентность с тиоуреидоиминометилпиридиния перхлоратом**. |
| Аминогликозиды и полипептид | Амикацин** и канамицин** имеют высокую перекрестную резистентность Аминогликозиды и капреомицин** имеют низкую перекрестную резистентность, ассоциированную с мутацией в rrs гене Стрептомицин** имеет низкую перекрестную резистентность с амикацином**, канамицином** и капреомицином** |
| Фторхинолоны | Имеют различную перекрестную резистентность внутри группы. В исследованиях in vitro доказано, что некоторые штаммы МБТ могут быть чувствительны к фторхинолонам последних генераций (левофлоксацину**, моксифлоксацину**) при устойчивости к офлоксацину**. |
Таблица 5. Режимы химиотерапии пациентов с туберкулезом.
| Интенсивной терапии | Продолжения терапии | |
| I | 2-3 H R/Rb Z E [S] | 4* H R/Rpt 4*H R E 5** H R E 12 H R/Rb/Rpt 12 H R/Rb E [Z] 6 H R/Rb E [Z] |
| II | 6 R E Z Lfx**** | |
| 3-4 R/Rb E Z Lfx/Sfx/Mfx [Pto/Eto] | 6 R Z Lfx /Sfx/Mfx [E] [Pto/Eto] 9 R/Rb Z E [Lfx/Sfx/Mfx] [Pto/Eto] | |
| III | 2-3 H R/Rb Z E | 4* H R/Rpt 5** H R Z/E 9 H R/Rb E [Z] 6 H R/Rb/Rpt E [Z] |
| IV | 4-6 Lfx/Mfx/ вq*** Lzd сs/Trd Pto/Eto [Km/Am/Cm] [Z] [E] [PAS] [Dlm] | 5-12 Lfx/Mfx/ сs/Trd Pto/Eto PAS [E] [Z] [Lzd] |
| V | 6-8 вq*** Lzd Lfx/Mfx/Cs/Trd Am/K/Cm Z [E] [Pto/Eto] [PAS] [AmxImp/Mp] [Dlm] | 9-12 Lzd Mfx/Lfx сs/Trd Z [PAS] [E] [Pto/Eto] [Amx Imp / Mp] |
Примечания: по жизненным показаниям препараты могут назначаться независимо от возраста пациента (ограничения указаны в инструкции по применению препарата) при условии согласия родителей ребенка/законного представителя.
Знак «/» означает «или», например, «Km/Am» означает «Km или Am».
Если препарат помещен в «[ ]», то это означает, что им можно заменить любой из указанных выше препаратов при невозможности их применения.
Цифра перед буквенными сокращениями указывает на количество месяцев продолжительности фазы лечения.
*При туберкулезе органов дыхания для впервые выявленных больных.
**При туберкулезе органов дыхания для случаев после прерванного лечения, рецидива или категории прочие случаи повторного лечения (за исключением после неудачи).
***Bq назначается на 6 месяцев.
**** При сохраненной чувствительности МБТ к пиразинамиду** и этамбутолу** при ограниченных процессах по решению ВК.
Сокращения: H - изониазиД**, R - рифампицин**, Rb - рифабутин**, Rpt- рифапентин, Z - пиразинамиД**, E - этамбутол**, S - стрептомицин**, Km - канамицин**, Am - амикацин**, Pto - протионамиД**, Eto - этионамиД**, сm - капреомицин, Lfx -левофлоксацин**, Mfx - моксифлоксацин**, Dlm- ДеламаниД, сs - циклосерин**, Trd - теризиДон**, PAS - аминосалициловая кислота**, вq - беДаквилин**, Lzd- линезолиД**, Amx - амоксициллин** + клавулановая кислота**, Imp - имипенем+циластатин**, Mp - меропенем**.
Кратность применения и суточные дозы препаратов (таблица 6).
Противотуберкулезные и антибактериальные препараты назначают с учетом массы тела и коррекцией дозировок по мере ее увеличения. Суточные дозы ПТП - изониазида**, рифампицина**, рифабутина**, рифапентина, этамбутола**, канамицина**, амикацина, капреомицина**,левофлоксацина**, моксифлоксацина**, - назначаются в один прием, что создает высокий пик концентрации препаратов в сыворотке крови. Суточная доза пиразинамида** может делиться на три приема при плохой переносимости препарата,.
Однако, однократный прием является предпочтительным. Суточные дозы протионамида**, этионамида**, циклосерина**, теризидона**, аминосалициловой кислоты** и препаратов третьего ряда могут делиться на два-три приема в зависимости от индивидуальной переносимости препаратов, на амбулаторном лечении предпочтительным является однократный прием всей суточной дозы.
Таблица 6. Суточные дозы лекарственных препаратов для детей и подростков.
| сут | макс, мг/сут | |||
| Изониазид** | 5-10-15 мг/кг | 600мг | внутрь, в/в, в/м, внутрикавер нозно, ингаляцион но | |
| Рифампицин** | 10-15 мг/кг | 600 мг | внутрь, в/в | |
| Пиразинамид** | 20-40 мг/кг До 14 лет (вес менее 35 кг): 5-6 кг -150 мг/сут, 7-9 кг - 300 мг/сут, 10-15 кг - 450 мг/сут, 16-23 кг - 60000-750 мг/сут, 24-30 кг - 1000 мг/сут, 31-34 кг - 1200-1250 мг/сут | 1500 мг | внутрь | при применении у детей до 3-х лет - |
| Этамбутол** | 15-25 мг/кг Детям до 14 лет (вес менее 35 кг): 5-6 кг - 100 мг/сут, 7-9 кг - 200 мг/сут, 10-15 кг - 300 мг/сут, 16-23 кг - 400 мг/сут, 24-30 кг - 400600 мг/сут, 31-34 кг - 800 мг/сут | 1000 мг | внутрь | при применении у детей до 13 лет - |
| Стрептомицин** | 15-20 мг/кг Детям до 3 мес.- 10 мг/кг/сут, 3-6 мес. - 15 мг/кг/сут, 6 мес.-2 года - 20 мг/кг/сут, старше 2 лет - 15-20 мг/кг/сут. | 3-4 года - 300мг, 5-6 лет, 350 мг,7- 9 лет - 400 мг, 9-14 лет- 500 мг, старше 14 лет - 1000 мг | в/м | |
| Канамицин** | 15 мг/кг | 750мг | в/м | |
| Амикацин** | 15-25 мг/кг | 1000 мг | в/в, в/м, | |
| Левофлоксацин** | 10-20 мг/кг | 750 мг | внутрь, в/в, | |
| Моксифлоксацин** | 10-15мг/кг | 400 мг | внутрь, в/в, | |
| Протионамид**/Этион амид** | 10-20 мг/кг Детям до 14 лет (вес менее 35 кг): 5-6 кг - 125 мг/сут, 7-9 кг - 125 мг/сут, 10-15 кг - 250 мг/сут, 16-23 кг - 375 мг/сут, 24-30 кг - 500- мг/сут, 31-34 кг - 500 мг/сут | 500 мг | внутрь | при применении у детей до 3-х лет - |
| Капреомицин** | 15 - 20 мг/кг | 1000 мг | в/в, в/м | |
| Циклосерин** | 10-20 мг/кг Детям до 14 лет (вес менее 35 кг): 5-6 кг - 125 мг/сут, 7-9 кг - 125 мг/сут, 10-15 кг - 250 мг/сут, 16-23 кг - 375 мг/сут, 24-30 кг - 500- мг/сут, 31-34 кг - 500 мг/сут | 750 мг | внутрь | при применении у детей до 3-х лет или менее 25 кг - |
| Теризидон** | Детям до 14 лет (вес менее 35 кг): 5-6 кг - 125 мг/сут, 7-9 кг - 125 мг/сут, 10-15 кг - 250 мг/сут, 16-23 кг - 375 мг/сут, 24-30 кг - 500- мг/сут, 31-34 кг - 500 мг/сут. Детям 14 лет и старше: Вес до 60 кг -300 мг/2 раза в день, больше 60 кг - 300 мг/3 раза в день. | 750 мг | внутрь | при применении у детей до 14 лет - |
| Аминосалициловая кислота** | 150-200 мг/кг | 10000 мг | внутрь | с 3-х лет |
| детям старше 14 лет - 10-15 г в сутки; 7-14 лет - 200 мг/кг массы тела в сутки; до 6 лет ( Недоношенных новорожденных, младенцев) - 200¬300 мг/кг массы тела в сутки | 10000 мг | в/в: | ||
| Бедаквилин** | Старше 6 лет (15-30кг) 200 мг ежедневно в первые 2 недели, затем 100 мг 3 раза в неделю (с 3 недели перерыв между приемом препарата не менее 48 часов) Старше 12 лет (более 30 к-) - 400 мг ежедневно в первые 2 недели, затем 200 мг 3 раза в неделю (с 3 недели перерыв между приемом препарата не менее 48 часов) | внутрь | ||
| Оинезолид** | 10-12-15 мг/кг | 600 мг | внутрь, в/в | |
| Амоксициллин+ клавулановая кислота** | Старше 14 лет (вес >23 кг) - 125 мг 5-6 кг: 25 мг 7-9 кг: 37,5 мг 10-15 кг: 62,5 мг 16-23 кг: 100 мг в пересчете на клавулановую кислоту с каждой дозой карбапинемов (2-3 р/д) | внутрь | применяется только с карбапенемами | |
| Имипенем+циластати н** | Старше 14 лет (вес >30 кг) 1000мг+1000 мг 2 р/д. | в/в | применяется только с амоксициллин+клаву лановая кислота | |
| Меропенем** | Старше 14 лет (вес >30 кг)1000мг 23 р/д 5-6 кг: 100 мг 3 р/д 7-9 кг: 200 мг 3 р/д 10-15 кг: 300 мг 3 р/д 16-23 кг: 400-450 мг 3 р/д 24-30 кг: 550 мг 3 р/д | в/в | применяется только с амоксициллин+клаву ланововая кислота | |
| Рифапентин | с 12 летнего возраста - 10 мг/кг 2-3 раза/неделю | внутрь | ||
| Деламанид | 3-5 лет - 25 мг 2р/д; 6-11 лет 50 мг 2 р/д; 12-17 лет 100 мг 2 р/д | 200 мг | внутрь | |
Примечание. Диапазон дозировок представлен в соответствии с инструкцией к препарату и рекомендациями ВОЗ [43]; препараты отмеченные «» назначаются при наличии информированного согласия законного представителя пациента на их применение;
Амикацин** детям до 14 лет назначается по решению врачебной комиссии согласно режиму химиотерапии в дозе 15-25 мг/кг/сут или 3 раза в неделю [81];
Левофлоксацин** назначается детям по решению врачебной комиссии согласно режиму химиотерапии. Доказана безопасность применения левофлоксацина** у детей менее 15 лет в дозе 10-20 мг/кг/сут в течение 6 мес. [79,80], а так же рекомендуется ВОЗ для лечения МЛУ туберкулеза у детей [43];
Моксифлоксацин** назначается детям по решению врачебной комиссии согласно режиму химиотерапии. Рекомендовано применение в дозе 10-15 мг/кг/сут для лечения МЛУ туберкулеза у детей [43, 81];
Протионамид**/этионамид** назначается детям по решению врачебной комиссии согласно режиму химиотерапии в дозе 15-20 мг/ кг/сут [81], протионамид**/этионамид** 15-20 мг/кг/сут при применении у детей до 3-х лет - [43];
Бедаквилин** назначается детям по решению врачебной комиссии согласно режиму химиотерапии в течение 6 мес. в дозах, указанных в таблице 5 [43, 80];
Линезолид** назначается детям по решению врачебной комиссии согласно режиму химиотерапии, детям менее 15 кг назначается в дозе 15 мг/кг/сут, детям более 15 кг 10-12 мг/кг/сут [43, 81];
Меропенем**и имипенем+циластатин** назначается детям по решению врачебной комиссии согласно режиму химиотерапии в дозе 100-1000 мг каждые 8-12 часов (меропенем**) и 1000мг+1000 мг 2 р/д (имипенем+циластатин**) в сочетании с амоксициллин+клавулановая кислота**в дозе 25-125 мг в пересчете на клавулановую кислоту с каждой дозой карбапенемов [43];
Пиразинамид** - доза варьирует от 20-30 мг/кг/сут пациентам старше 14 лет (вес более 34 кг) до 30-40 мг/кг/сут пациентам младше 15 лет (вес менее 34 кг) [43], пиразинамид** 30-40 мг/кг/сут пациентам до 3-лет [43];
Этамбутол** - доза варьирует от -10-20 мг/кг/сут пациентам старше 14 лет (вес более 34 кг) до 15-25 мг/кг/сут пациентам младше 15 лет (вес менее 34 кг) [43], этамбутол** 15-25 мг/кг/сут пациентам до 13-лет [43]; ;
Циклосерин** - доза варьирует от -10-20 мг/кг/сут пациентам старше 14 лет (вес более 34 кг) до 15-20 мг/кг/сут пациентам младше 15 лет (вес менее 34 кг) [43], циклосерин** 15-20 мг/кг/сут пациентам до 3 лет или с весом менее 25 кг [43];
Теризидон** - доза варьирует от 300 мг 2р/сут. при весе до 60 кг, и 300 мг 3р/сут. при весе более 60 кг у пациентов старше 14 лет (вес более 34 кг), до 15-20 мг/кг/сут пациентам младше 15 лет (вес менее 34 кг) [43], теризидон** 15-20 мг/кг/сут пациентам до 3 лет или с весом менее 25 кг [43];
Капреомицин** назначается детям по решению врачебной комиссии по жизненным показаниям согласно режиму химиотерапии, при невозможности включения в схему других препаратов резервного ряда [81];
Рифапентин назначается детям старше 12 лет в дозе 10 мг/кг 2-3 раза в неделю согласно инструкции по применению;
ДеламаниД назначается Детям старше 2 лет (25 мг 2 р/Д Для 3-5 лет [43]; 50 мг 2 р/Д Для 6-11 лет (вес 25-34 кг); 100 мг 2 р/Д Для 12-17 лет (вес 35 кг и больше)) [43, 83].
В течение всего курса лечения проводится клинический и лабораторный мониторинг нежелательных явлений (НЯ) на препараты и их устранение (таблица 7).
Таблица 7. Мониторинг и устранение нежелательных явлений в процессе химиотерапии.
(ПреДставленные мероприятия не отменяют необхоДимость контроля возникновения иных побочных реакций, исключения иных причин возникновения описанных состояний, а также конкретизации и/или назначения иных виДов терапии в конкретной клинической ситуации, в соответствии с клиническими рекоменДациями по Данным состояниям. Назначение указанных меДицинских вмешательств, в том числе, лекарственной терапии, провоДится в соответствии с поряДками оказания меДицинской помощи и иными нормативными правовыми Документами в сфере зДравоохранения, Действующими на территории Российской ФеДерации).
| Канамици н** (K), амикаци н** (Am) | Ототоксичность Вестибуло- токсичность | Оценка жалоб на шум в ушах, снижение слуха на фоне лечения Оценка жалоб на головокружение, неустойчивость, тошноту, рвоту, выявление нистагма | Аудиограмма ежемесячно | Избегать совместного назначения с диуретиками, НПВП, без учета функции почек и веса |
| Нефротоксичность | Оценка симптомов олигурии, жажды, отеков, сонливости, тошноты | Общий (клинический)анализ мочи ежемесячно, уровень креатинина и мочевины крови, расчет клиренса креатинина, K+, Mg++, сa++ ежемесячно; у пациентов группы риска (старше 60 лет, с хронической болезнью почек, ВИЧ-инфекцией, сахарным диабетом) - 2 раза в месяц | Питьевой режим (не менее 1,5 л жидкости в сутки при отсутствии противопоказали й) Избегать совместного назначения с диуретиками, НПВП, без учета функции почек и веса | |
| Капреоми цин** (Cm) | Нарушения состава электролитов (гипокалиемия, гипокальциемия гипомагниемия) | Оценка жалоб на общую слабость, сонливость, сердцебиение, аритмию, парестезии лица и конечностей, мышечные спазмы, слабость в ногах, полиурию, психоэмоциональную неуравновешенность | Определение уровня калия, кальция, магния сыворотки крови ежемесячно; внеплановый контроль при рвоте и диарее, выявлении изменений на ЭКГ (удлинении интервала QTc) | Диета, обогащенная калием, кальцием, магнием (при отсутствии противопоказани й) |
| Нефротоксичность | Олигурия, жажда, отеки, сонливость, тошнота | Общий (клинический) анализ мочи ежемесячно, уровень креатинина и мочевины крови, расчет клиренса креатинина, K+, Mg++, сa++ ежемесячно; у пациентов группы риска (старше 60 лет, с хронической болезнью почек, ВИЧ-инфекцией, сахарным диабетом) - 2 раза в месяц | Питьевой режим (не менее 1,5 л жидкости в сутки при отсутствии противопоказали й) Избегать совместного назначения с диуретиками, НПВП, без учета функции почек и веса | |
| Ототоксичность | Жалобы на шум в ушах, снижение слуха на фоне лечения | Аудиограмма ежемесячно | Избегать совместного назначения с диуретиками, НПВП, без учета функции почек и веса | |
| Левофлок сацин** (Lfx), моксифл оксацин* * (Mfx), | Удлинение интервала QTc. нарушение ритма сердца | Оценка симптомов аритмии, выявление эпизодов резкой слабости, головокружения, сердцебиения, пресинкопальных и синкопальных состояний | ЭКГ (интервал QTc) ежемесячно Контроль уровня калия, кальция, магния сыворотки крови ежемесячно и при удлинении интервала QTc, нарушениях реполяризации на ЭКГ | Избегать совместного приема с препаратами, удлиняющими интервал QTc на ЭКГ |
| Артралгия, тендинит | Оценка жалоб на боли в суставах, симптомов отека и гиперемии в области сухожилий | Не требуются | Избегать совместного приема с преднизолоном* * | |
| Диарея | Контроль частоты и характера стула | Не требуются Внеплановый контроль электролитов при частой диарее, у ослабленных пациентов Внеплановый контроль общего анализа крови, уровня креатинина и альбумина крови, экспресс-анализ фекалий на токсины с.difficile при водянистой диарее 4 раза в сутки и более, повышении температуры тела, подозрении на псевдомембранозный колит | Избегать длительного приема антисекреторных препаратов Пробиотики | |
| Фотосенсибилизация | Оценка состояния кожных покровов, выявление гиперемии и зуда открытых участков кожи | Не требуются | Исключить длительное пребывание на солнце, в солнечные дни применять защитный крем (SPF 30-50) | |
| Нарушение углеводного обмена | Оценка симптомов дисгликемии (повышение/резкое снижение аппетита, гипергидроз, дрожь, нервозность, спутанность сознания) | Контроль уровня глюкозы крови не реже 1 раза в месяц, у пациентов с сахарным диабетом не реже 1 раза в неделю | Коррекция нарушений при их выявлении | |
| Нейротоксическ ие реакции | Оценка жалоб на головную боль, головокружение, слабость, нарушения сна, возбуждение, парестезии, судороги | Не требуются; При выявлении клинических симптомов - контроль уровня электролитов, глюкозы, тиреотропного гормона (ТТГ) (по показаниям), консультация невролога | Коррекция дозы Lfx, Sfx с учетом функции почек Избегать совместного применения с НПВП, теофиллином у пациентов старше 60 лет, с патологией нервной системы, судорожным синдромом в анамнезе | |
| Пиразина мид** (Z) | Гиперурикемия, артралгии | Оценка жалоб на боли в суставах, симптомов артрита | Контроль уровня мочевой кислоты крови не реже 1 раза в месяц, при хронической болезни почек - 1 раз в 2 недели в течение первого месяца интенсивной фазы, далее не реже 1 раза в месяц Внеплановый контроль уровня мочевой кислоты и креатинина крови при появлении клинических симптомов (артралгий, артрита) | Прием не менее 1,5 л жидкости в сутки (желательно употребление слабощелочного питья - минеральной воды, слабого содового раствора при отсутствии противопоказани й); диета (избегать белковых перегрузок и приема алкоголя) |
| Гепатит | Оценка жалоб на тошноту, рвоту, потерю аппетита, слабость, темную мочу, светлый стул, боли в правом подреберье, зуд, симптомов желтухи | Контроль уровня билирубина, АЛТ, АСТ раз в 2 недели в течение первых двух месяцев интенсивной фазы лечения, далее ежемесячно, в фазе продолжения - 1 раз в 3 месяца; внеплановый контроль при появлении клинических симптомов | Избегать назначения пациентам с хронической патологией печени Гепатопротектор ы при наличии факторов риска гепатита | |
| Этамбуто л** (E ) | Неврит зрительного нерва | Оценка жалоб на снижение зрения, появление скотом и сужение полей зрения, болезненность при движении глаза, нарушение цветоощущения | Консультация офтальмолога с оценкой состояния глазного дна ежемесячно | Коррекция дефицита питания, гиповитаминоза, коррекция дозы препарата с учетом функции почек, тщательный контроль гликемии у пациентов с сахарным диабетом |
| Циклосер ин** (Cs), Теризидо н** (Trd) | Периферическая нейропатия | Оценка жалоб на чувство жжения и покалывания, онемение, слабость и боль в ногах; оценка вибрационной чувствительности и сухожильных рефлексов | Не требуются При появлении клинических симптомов - контроль уровня креатинина, электролитов, глюкозы, ТТГ (по показаниям), консультация невролога | Коррекция дозы с учетом веса и функции почек Избегать совместного приема с имепенемом/цил астатином |
| Психоз | Выявление бреда, галлюцинаций, резкого нарушения поведения пациента При появлении симптомов - консультация психиатра | Не требуются При появлении симптомов - внеплановый контроль креатинина и глюкозы крови; по показаниям - анализ мочи на этанол/психоактивные вещества | ||
| Судороги | Оценка симптомов судорог с потерей сознания или без таковой | Не требуются При появлении симптомов - внеплановый контроль креатинина и глюкозы крови, консультация невролога, электроэнцефалография по показаниям | ||
| Депрессия | Выявление жалоб на подавленное настроение, астению, потерю интереса, снижение психомоторных реакций, нарушение сна и аппетита в течение двух недель и более | Не требуются При появлении симптомов - контроль ТТГ (по показаниям), консультация психотерапевта, психиатра | ||
| Аминосал ициловая кислота** (PAS) | Тошнота и рвота Диарея Гастрит | Выявление жалоб на тошноту и рвоту Контроль частоты и характера стула Контроль жалоб на боли и дискомфорт в эпигастрии, метеоризм, отрыжку | Не требуются При появлении клинических симптомов - внеплановый контроль АЛТ, АСТ, креатинина, амилазы, электролитов (при частой рвоте, диарее), по показаниям - ЭГДС, УЗИ органов брюшной полости | Использование гранулированны х форм, назначение низкой стартовой дозы с постепенным наращиванием в течение 1-2 недель, прием через 1 ч после приема других препаратов, с легким перекусом, на ночь Лечение заболеваний ЖКТ |
| Гепатит | Оценка жалоб на тошноту, рвоту, потерю аппетита, слабость, темную мочу, светлый стул, боли в правом подреберье, зуд, симптомов желтухи | Контроль уровня билирубина, АЛТ, АСТ раз в 2 недели в течение первых двух месяцев интенсивной фазы лечения, далее ежемесячно, в фазе продолжения - 1 раз в 3 месяца; внеплановый контроль при появлении клинических симптомов | Избегать назначения пациентам с тяжелой патологией печени Гепатопротектор ы при наличии заболевания печени и других факторов риска гепатита | |
| Гипотиреоз | Контроль жалоб на усталость, слабость, запоры, потерю аппетита, сухость кожи, ломкость и выпадение волос, симптомов депрессии | Контроль уровня ТТГ каждые 6 месяцев | ||
| Протиона мид** (Pto), Этионами | Тошнота и рвота Гастрит | Выявление жалоб на тошноту, рвоту, снижение аппетита, боли и дискомфорт в | Не требуются При появлении клинических симптомов - внеплановый контроль | Дробный прием (тремя отдельными дозами), прием |
| д** (Eto) | эпигастрии, метеоризм, отрыжку | АЛТ, АСТ, креатинина, амилазы, электролитов (при частой рвоте), по показаниям - ЭГДС | на ночь, с легким перекусом Лечение сопутствующих заболеваний ЖКТ | |
| Гепатит | Оценка жалоб на тошноту, рвоту, потерю аппетита, слабость, темную мочу, светлый стул, боли в правом подреберье, зуд, симптомов желтухи | Контроль уровня билирубина, АЛТ, АСТ раз в 2 недели в течение первых двух месяцев интенсивной фазы лечения, далее ежемесячно, в фазе продолжения - 1 раз в 3 месяца; внеплановый контроль при появлении клинических симптомов | Избегать назначения пациентам с тяжелой патологией печени Гепатопротектор ы при наличии заболевания печени и других факторов риска гепатита | |
| Гипотиреоз | Контроль жалоб на усталость, слабость, запоры, потерю аппетита, сухость кожи, ломкость и выпадение волос, симптомов депрессии | Контроль уровня ТТГ каждые 6 месяцев | ||
| Бедаквил ин** (Bq) | Тошнота и рвота | Оценка жалоб на тошноту, рвоту, снижение аппетита | Не требуется При появлении клинических симптомов - внеплановый контроль АЛТ, АСТ, креатинина, электролитов (при частой рвоте), по показаниям - ЭГДС | Прием препарата во время еды, с легким перекусом или на ночь |
| Артралгии | Оценка жалоб на боли в суставах | Не требуются | ||
| Нарушение ритма сердца, удлинение интервала QT | Контроль симптомов аритмии, жалоб на боли и дискомфорт в области сердца, эпизодов резкой слабости и головокружения, синкопальных состояний | ЭКГ (интервал QTg) через 2, 4, 8, 12, 24 недели (еженедельно при удлинении QTc>450 мсек у мужчин, better 470 мсек у женщин до начала терапии бедаквилином**) Контроль уровня калия и магния крови ежемесячно и при появлении удлинения QTc (еженедельно при исходном удлинении) | Коррекция уровня электролитов. Избегать одновременного приема с препаратами, удлиняющими интервал QTc, у пациентов старше 65 лет, с аритмией и обмороками в анамнезе, тяжелой ИБС, удлинением интервала QTc, сердечной недостаточностью, гипокалиемией, гипотиреозом | |
| Гепатит | Оценка жалоб на тошноту, рвоту, потерю аппетита, слабость, темную мочу, светлый стул, боли в правом подреберье, зуд, симптомов желтухи | Контроль уровня билирубина, АЛТ, АСТ раз в 2 недели в течение первых двух месяцев интенсивной фазы лечения, далее ежемесячно, в фазе продолжения - 1 раз в 3 месяца; внеплановый контроль при появлении клинических симптомов | Избегать назначения пациентам с тяжелой патологией печени Гепатопротектор ы при наличии заболевания печени и других факторов риска гепатита | |
| Линезол ид** (Lzd) | Миелосупрессия (анемия, тромбоцитопени я, лейкопения) | Выявление слабости, утомляемости, геморрагического синдрома, лихорадки | Клинический анализ крови в интенсивной фазе лечения не реже 1 раза в месяц (еженедельно при миелосупрессии в анамнезе, одновременном приеме препаратов с миелосупрессивным эффектом), а в фазе продолжения - 1 раз в 3 месяца | Пиридоксин** 50-100 мг/сут При миелосупрессии в анамнезе, одновременном приеме других препаратов c миелосупрессивн ым действием - применять дозу Lzd менее 600 мг/сут[21] |
| Периферическая нейропатия | Выявление жалоб на чувство жжения и покалывания, онемение, слабость и боль в ногах, оценка вибрационной чувствительности и сухожильных рефлексов | Не требуются При появлении клинических симптомов - контроль уровня электролитов, глюкозы, ТТГ (по показаниям), консультация невролога | Коррекция дефицита питания, гиповитаминоза | |
| Оптическая нейропатия | Контроль жалоб на изменение остроты зрения, изменение цветового восприятия, дефекты полей зрения | Консультация офтальмолога с оценкой состояния глазного дна ежемесячно | Коррекция дефицита питания, гиповитаминоза; тщательный контроль гликемии у пациентов с сахарным диабетом | |
| Серотониновый синдром | Выявление симптомов психического возбуждения, тремора, гиперрефлексии, непроизвольных сокращений мышц, атаксии, нистагма, диареи, ощущения жара (минимум 3 симптома) | Не требуются | Избегать приема продуктов с высоким содержанием тирамина, совместного приема Lzd с серотонинергиче скими препаратами (амитриптилин, СИОЗС) | |
| Тошнота, рвота | Контроль жалоб на тошноту, рвоту | При появлении клинических симптомов - внеплановый контроль АЛТ, АСТ, креатинина, электролитов, кислотно - щелочного состояния и лактата крови (при повторной рвоте, риск лактат-ацидоза) | ||
| Диарея | Контроль частоты и характера стула | Не требуются | Пробиотики | |
| Удлинение интервала QTc. нарушение ритма сердца | Оценка симптомов аритмии, выявление эпизодов резкой слабости, головокружения, сердцебиения, пресинкопальных и синкопальных состояний | ЭКГ (интерв ал QTc) ежемес ячно Контроль уровня калия, кальция, магния сыворотки крови ежемесячно и при удлинении интервала QTc, нарушениях реполяризации на ЭКГ | Избегать совместного приема с препаратами, удлиняющими интервал QTc на ЭКГ | |
| Деламан ид | Боли в верхних отделах живота, тошнота, рвота | Оценка жалоб | При появлении клинических симптомов - внеплановый контроль АЛТ, АСТ, креатинина, электролитов (при частой рвоте), по показаниям - ЭГДС | Прием препарата во время еды |
| Гипокалиемия | Оценка жалоб, оценка симптомов аритмии | Контроль уровня калия сыворотки крови ежемесячно | Коррекция нарушений при их выявлении | |
| Тошнота и рвота | Оценка жалоб на тошноту, рвоту, снижение аппетита | Не требуются При появлении клинических симптомов - внеплановый контроль АЛТ, АСТ, креатинина, электролитов (при частой рвоте) | Прием препарата в начале еды Коррекция дозы с учетом функции почек | |
| Амоксиц иллин + клавулано вая кислота** (Amx) | Диарея | Контроль частоты и характера стула | Не требуются Внеплановый контроль электролитов, общего анализа крови, уровня креатинина и альбумина крови, экспресс-анализ фекалий на токсины с.difficile водянистой диарее 4 раза в сутки и более, повышении температуры тела, подозрении на псевдомембранозный колит | Избегать длительного приема антисекреторных препаратов Пробиотики |
| Тошнота и рвота | Оценка жалоб на тошноту, рвоту, снижение аппетита | Не требуются При появлении клинических симптомов - внеплановый контроль АЛТ, АСТ, креатинина, электролитов (при частой рвоте) | Прием препарата в начале еды Коррекция дозы с учетом функции почек | |
| Имипене м + циластати н **(Imp), меропен ем** (Mp) | Диарея | Контроль частоты и характера стула | Не требуются Внеплановый контроль электролитов, общего анализа крови, уровня креатинина и альбумина крови, экспресс-анализ фекалий на токсины с.difficile при водянистой диарее 4 раза в сутки и более, повышении температуры тела, подозрении на псевдомембранозный колит | Избегать длительного приема антисекреторных препаратов Пробиотики |
Необходимо помнить, что:
Некоторые неблагоприятные побочные реакции могут представлять угрозу для жизни пациента, если их своевременно не диагностировать и не купировать;
Если неблагоприятные побочные реакции не купируются должным образом, существует высокий риск отрыва от лечения и неудачи в лечении;
Большинство неблагоприятных побочных реакций умеренно выражены и легко управляемы без нанесения ущерба для противотуберкулезной терапии;
Пациенты получают химиотерапию в комбинации, иногда сложно определить какой препарат вызвал реакцию;
Неблагоприятные побочные реакции могут возникать из-за взаимодействия препаратов между собой;
Во всех случаях неблагоприятных побочных реакций в первую очередь должны быть исключены и устранены другие причины (соматические и инфекционные заболевания), которые могли бы вызвать подобные проявления.
Для коррекции неблагоприятных побочных реакций используется следующий алгоритм ( см Табл. 8):
Непосредственное устранение неблагоприятных реакций по стандартным схемам; уменьшение дозы препарата(ов), который(е) наиболее вероятно стал(и) причиной неблагоприятных реакций;
Отмена препарата (в случаях возникновения неблагоприятных побочных реакций, угрожающих жизни пациента, отмена препарата проводится незамедлительно).
Таблица 8. Коррекция неблагоприятных побочных реакций в процессе химиотерапии (Представленные мероприятия не отменяют необходимость контроля возникновения иных побочных реакций, исключения иных причин возникновения описанных состояний, а также конкретизации и/или назначения иных видов терапии в конкретной клинической ситуации в соответствии с клиническими рекомендациями по данным состояниям. Назначение указанных медицинских вмешательств, в том числе, лекарственной терапии, проводится в соответствии с порядками оказания медицинской помощи и иными нормативными правовыми документами в сфере здравоохранения, действующими на территории Российской Федерации).
| Судороги | Циклосерин**, | 1. Отмена всех препаратов, которые могли вызвать |
| изониазид**, | судороги; | |
| левофлоксацин** | 2. Консультация врача-невролога; | |
| моксифлоксацин**, | 3. Симптоматическая терапия; | |
| линезолид**, | 4. Возобновить прием препаратов по ступенчатой | |
| Имипенем+Циласт | схеме (один за другим) с коррекцией дозы. | |
| атин** | 5. Не возобновлять прием наиболее вероятного виновника судорог (циклосерина**), если это не повредит лечению | |
| Периферич | Циклосерин**, | 1. Консультация врача-невролога; |
| еская | линезолид**, | 2. Симптоматическая терапия; |
| нейропатия | изониазид**, | 3. При неэффективности перечисленных мероприятий |
| стрептомицин**, | снизить дозу соответствующего препарата, при | |
| канамицин**, | сохранении/нарастании симптомов - отменить его; | |
| амикацин**, | после купирования симптомов возможно повторное | |
| капреомицин**, | назначение в сниженной дозе (кроме линезолида**); | |
| этионамид**, | 4. При появлении любых симптомов полинейропатии | |
| протионамид**, | на фоне приема линезолида** - отменить препарат; | |
| левофлоксацин**, | при легких симптомах после их исчезновения | |
| моксифлоксацин** | возможно возобновление приема в сниженной дозе (300 мг/сут), в остальных случаях линезолид** не возобновляют | |
| Головная | Циклосерин**, | 1.Перенести прием соответствующего препарата на |
| боль, | изониазид**, | вечернее время (перед сном); |
| сонливость | бедаквилин**, | 2.При неэффективности снизить дозу соответствующего препарата или отменить его (в случае выраженных симптомов с нарушением повседневной активности, не поддающихся консервативному лечению) |
| Снижение | Стрептомицин**, | 1. Консультация врача-оториноларинголога; |
| слуха | канамицин**, | 2. Симптоматическая терапия; |
| амикацин**, капреомицин** | 3.Проведение аудиометрии; 4. При ранних симптомах (снижение порога звуковосприятия в пределах 25 дБ и более на двух смежных частотах при аудиометрии, ощущение преходящего шума/ заложенности в ушах) заменить аминогликозиды на капреомицин** (при сохранении к нему лекарственной чувствительности возбудителя) или назначить интермиттирующий режим (3 раза в неделю); 5. При сохранении/нарастании нарушений отменить препарат; | |
| Вестибулот оксичность | Стрептомицин**, канамицин**, амикацин**, капреомицин**, циклосерин**, левофлоксацин**, моксифлоксацин**, изониазид**, этионамид**, линезолид** | 1. При ранних симптомах (преходящее головокружение, ощущение «заложенности в ушах») снизить дозу препарата из группы аминогликозидов или полипептида или назначить интермиттирующий режим (3 раза в неделю); 1.Консультация врача-оториноларинголога ; 2. Симптоматическая терапия; 3.При сохранении/нарастании нарушений отменить препарат |
| Психоз | Циклосерин**, изониазид**, левофлоксацин**, моксифлоксацин**, спарфлоксацин**, этионамид**, протионамид** | 1. Отменить все препараты до устранения симптомов психоза; 2. Консультация врача-психиатра; 3. Начать лечение психоза по рекомендации психиатра (с возможным продолжением на протяжении всего курса химиотерапии); 4. Возобновить прием препаратов под тщательным наблюдением (по одному); при отсутствии альтернативы возможно возобновление циклосерина** в сниженной дозе; 5. При сохранении/рецидиве психических нарушений отменить препарат. |
| Депрессия | Циклосерин**, теризидон**, изониазид**, левофлоксацин**, моксифлоксацин**, спарфлоксацин**, Этионамид**, протионамид**, | 1. Определить уровни ТТГ и креатинина крови; 2. Консультация врача-психиатра; 3. Групповая или индивидуальная психотерапия, антидепрессивная терапия; 4. Рассмотреть вопрос о снижении дозы препарата - виновника депрессии; 5. При сохранении/нарастании симптомов депресии, появлении суицидальных высказываний или попыток отменить препарат (-ы) - виновник (-и) депрессии |
| Гипотиреоз | Аминосалициловая кислота**, этионамид**, протионамид** | 1. При повышении ТТГ назначить консультацию врача-эндокринолога; 2. Заместительная терапия до завершения приема препарата, вызвавшего гипотиреоз. |
| Тошнота и рвота | Этионамид**, протионамид**, аминосалициловая кислота**, изониазид**, этамбутол**, пиразинамид**, бедаквилин**, амоксициллин + клавулановая кислота** | 1. Определить уровень ферментов печени (АЛТ, АСТ) и креатинина крови для исключения гепато- или нефротоксической реакции как причины тошноты и рвоты; 2. Определить степень дегидратации и электролитного дисбаланса, провести коррекцию нарушений; 3. Перейти на парентеральный путь введения препарата или изменить режим приема: принимать на ночь (вместе с бензодиазепином), либо дробно в течение дня, с легким перекусом; 4. Провести симптоматическую терапию для купирования тошноты, рвоты; 5. Снизить дозу препарата; 6. При неэффективности всех мероприятий, при рвоте 6 раз в сутки и более, тошноте с невозможностью адекватного приема жидкости и пищи, при появлении ацидоза, боли в животе с повышением панкреатических ферментов - отменить препарат |
| Острый гастрит | Этионамид**, протионамид**, аминосалициловая кислота**, левофлоксацин**, моксифлоксацин**, изониазид**, этамбутол**, пиразинамид** | 1. Назначить противотуберкулезные препараты парентерально (при наличии парентеральных форм); 2. Пероральный прием препаратов - после легкого перекуса, с разделением дозы на 2-3 приема или приемом на ночь; 3. Щадящая диета, терапия блокаторами H2- гистаминовых рецепторов, ингибиторами протонового насоса и/или антацидами (с интервалом 2 ч до или 3 ч после приема противотуберкулезных препаратов); 1. Снизить дозу соответствующего препарата; 2. При неэффективности всех мероприятий отменить препарат |
| Диарея | Аминосалициловая кислота**, этионамид**, протионамид**, Левофлоксацин**, моксифлоксацин**, амоксициллин+кла вулановая кислота**, линезолид**, карбапенемы | 1. Рекомендовать щадящую диету с учетом тяжести диареи. По возможности перейти на парентеральный путь введения препарата; 2. Определить степень дегидратации и электролитного дисбаланса, провести коррекцию нарушений; 3.Симптоматическая терапия диареи; 4. Культуральное исследование фекалий (по возможности); 5. При водянистой диарее чаще 4 раз в сутки - анализ кала на токсины сl.difficile. Внеплановый контроль клинического анализа крови, альбумина, креатинина; 6. Отмена препарата при наличии «симптомов тревоги» (лихорадки, лейкоцитоза, крови в стуле), при водянистой диарее 7 раз в сутки и более, подтверждении сl.difficile-ассоциированного колита |
| Гепатит | Пиразинамид**, изониазид**, этионамид**, протионамид**, аминосалициловая кислота** | 1. При повышении уровня трансаминаз better 3N в сочетании с повышением общего билирубина >2N и/или симптомами гепатита, а также при любом повышении трансаминаз >5N прекратить химиотерапию до разрешения гепатита. Отменить препараты с известным гепатотоксическим действием, назначенные в составе терапии сопровождения; 2. Исключить другие вероятные причины гепатита; 3. Базисная терапия (дезинтоксикационная, симптоматическая), гепатопротекторы с учетом преобладания синдромов цитолиза или холестаза в соответсвии с рекомендациями врача- гастроэнтеролога (гепатолога); 4. При тяжелом гепатите с иммуноаллергическим компонентом рассмотреть возможность назначения короткого курса глюкокортикостероидов, применения эфферентных методов; 5. При развитии желтухи, симптомах нарушения функции печени - ведение пациента в условиях отделения интенсивной терапии, с выполнением алгоритмов ведения синдрома острой печеночной недостаточности; 6. После снижения уровня трансаминаз менее 2 N возобновить прием противотуберкулезных препаратов кроме пиразинамида** (по одному, начиная с наименее гепатотоксичных), под контролем лабораторных показателей функции печени. При невозможности прерывания химиотерапии по жизненным показаниям рассмотреть назначение альтернативного режима из препаратов с наименьшим риском гепатотоксичности независимо от уровня трансаминаз |
| Нефротокс ичность | Стрептомицин**, канамицин**, амикацин**, капреомицин** | 1.Определить клиренс креатинина (расчетные методы, проба Реберга,) и уровень электролитов. Исключить причины повреждения почек, не связанные с назначением инъекционных препаратов; 2. Обеспечить адекватный питьевой режим, терапию электролитных нарушений; 2. Отменить инъекционный препарат. Рассмотреть его замену на препарат без нефротоксического действия, или возобновление терапии (с заменой аминогликозида на капреомицин** при сохранении лекарственной чувствительности возбудителя) в интермиттирующем режиме (2-3 раза в неделю в дозе 12-15 мг/кг) после восстановления/стабилизации функции почек; 4. Скорректировать дозы остальных препаратов в соответствии с клиренсом креатинина; 5. При тяжелых нарушениях рассмотреть показания к гемодиализу |
| Нарушения состава электролит ов (снижение уровня калия и магния) | Капреомицин**, канамицин**, амикацин**, стрептомицин**, деламанид | 1. Определить уровень калия в сыворотке крови; 2. При выявлении гипокалиемии исследовать уровень магния и кальция, креатинина, выполнить ЭКГ; 3. Оценить наличие дегидратации (у пациентов с гипокалиемией на фоне рвоты, диареи); начать пероральную или внутривенную регидратацию при необходимости; 4. Назначить диету, обогащенную калием; 5. Компенсировать сдвиги электролитного состава препаратами калия, магния, кальция (пероральный прием, при выраженных нарушениях - парентеральное введение препаратов); 6. При неэффективности, выраженной гипокалиемии (<2,5 ммоль/л) дополнительно назначить спиронолактон** 25-50 мг/сут; 7. При удлинении QTc приостановить прием препаратов с потенциальным влиянием на данный интервал (фторхинолонов, бедаквилина** и других) до нормализации уровня электролитов и длительности QTc; 8. При тяжелых нарушениях (гипокалиемия менее 2,0 ммоль/л) немедленно отменить инъекционный препарат |
| Нарушение функции зрения | Этамбутол**, линезолид**, протионамид**, этионамид**, изониазид**, стрептомицин** | 1.Немедленно отменить этамбутол**, линезолид** при любом снижении зрительной функции во время лечения; 2.Консультация врача-офтальмолога; 3.При подтверждении оптической нейропатии полностью исключить препарат |
| Артралгия | Пиразинамид**, левофлоксацин**, моксифлоксацин**, бедаквилин**, аминосалициловая кислота** | 1. Определить сывороточную концентрацию мочевой кислоты и креатинина; 2. Сипмтоматическая терапия артралгии; 3. При повышении уровня мочевой кислоты крови (600-900 мкмоль/л) снизить дозу пиразинамида** (прием через день). 4. При некупируемых артралгиях, подагрическом артрите, гиперурикемии более 900 мкмоль/л отменить пиразинамид**; при наличии признаков тендинита (отек и боль в проекции сухожилий) отменить препарат из группы фторхинолонов, исключить нагрузку на поврежденное сухожилие |
| Удлинение интервала QTc | Бедаквилин**, моксифлоксацин**, левофлоксацин**, деламанид | 1.Проверить и при необходимости скорректировать уровень электролитов ( Са, Mg), определить ТТГ; 2.Приостановить прием препаратов, удлиняющих интервал QTc (кроме противотуберкулезных); 3.Моксифлоксацин** заменить на левофлоксацин**; 4. Проводить контроль ЭКГ не реже 1 раза в неделю до нормализации интервала; 5. При удлинении интервала QTc>500 мс, желудочковой аритмии, появлении синкопе на фоне удлинения QTc - немедленно отменить все препараты, удлиняющие интервал QT; тщательный контроль ЭКГ; после нормализации длительности интервала при необходимости рассмотреть возобновление вdq под контролем ЭКГ |
| Миелосупр ессия (лейкопени я, анемия, тромпоцит опения ) | Линезолид**, Рифабутин**, изониазид** | 1. Исключить другие причины анемии, тромбоцитопении, нейтропении; 2. Возможно продолжение приема препарата в сниженной дозе при легких и умеренных нарушениях (гемоглобин более 80 г/л, тромбоциты более 50х109/л (при отсутствии геморрагического синдрома), лейкоциты более 2,0х109/л, нейтрофилы более 1,0х109/л) при условии еженедельного контроля общего анализа крови; 3. Прекратить прием препарата при снижении гемоглобина менее 80 г/л, тромбоцитов менее 50х109/л (или развитии геморрагического синдрома на фоне любого снижения тромбоцитов), лейкоцитов менее 2,0х109/л, нейтрофилов менее 1,0х109/л; 4. Коррекция цитопении; 5. При нормализации показателей можно возобновить прием линезолида** в сниженной дозе (300 мг/сут) под контролем общего анализа крови; 6. Отменить препарат при повторном возникновении симптомов |
| Аллергиче ская реакция | Любой | 1. При анафилактическом шоке, отеке Квинке, бронхоспазме - немедленная отмена вызвавшего их препарата; 2. При других тяжелых аллергических реакциях (крапивница или иная аллергическая сыпь> 30% поверхности тела, высыпания на слизистых оболочках, сыпь с признаками некроза кожи, отслойкой эпидермиса, выраженный распространенный кожный зуд, эозинофилия крови >20%, лихорадка 380С и выше при исключении инфекционной причины, системная аллергическая реакция с поражением внутренних органов) - отмена препарата без последующих попыток десенситизации; 3. При аллергических реакциях легкой и средней степени тяжести (локальная сыпь без признаков эксфолиации и вовлечения слизистых оболочек, локальный кожный зуд, эозинофилия менее 20%) рассмотреть продолжение приема препарата на фоне десенсибилизирующей терапии, в том числе местно при зуде и кожных поражениях; при прогрессировании симптомов отменить препарат. Возможна попытка десенситизации после полного купирования симптомов (назначения препарата в минимальной стартовой дозе с постепенным наращиванием, на фоне десенсибилизирующей терапии под контролем аллерголога); 4. Исключить воздействие других аллергенов |
Приложение В.
Информация для пациента.Что такое туберкулез.
Туберкулез заразен и опасен. Туберкулез - это инфекционное заболевание, которое передается от больного человека, выделяющего микобактерии (палочка Коха), в окружающую среду. Туберкулез чаще поражает легкие, у детей - внутригрудные лимфатические узлы, но также может развиваться и в других органах (например: костях, мозгу, почках).
Как вы могли заразиться туберкулезом.
Пути проникновения инфекции чаще всего - дыхательные пути, когда микробы в огромном количестве попадают с капельками слизи и мокроты, которые выделяют больные туберкулезом взрослые и подростки при чихании, кашле, разговоре. Микобактерии устойчивы к воздействию внешних факторов и длительное время сохраняются во внешней среде. Больной заразной формой туберкулеза, не получающий необходимое лечение, заражает примерно 10 - 15 человек в год. Для детей особо опасными являются больные туберкулезом родственники (мамы, папы, бабушки, дедушки ) Реже заразиться туберкулезом можно при употреблении впищу молочных продуктов от больных туберкулезом животных.
Когда развивается туберкулез.
При попадании туберкулезной палочки в организм, начинается «борьба» между микробом и организмом. Защитные силы организма (иммунитет) в большинстве случаев не дают туберкулезу развиться. Поэтому микобактерии туберкулеза могут находиться в «спящем состоянии» в вашем организме долгое время, не приводя к болезни. Но если иммунитет ослаблен, или инфекция массивная и постоянно поступает в организм ребенка (при контакте), то в итоге развивается заболевание - туберкулез.
Как проявляется туберкулез.
Туберкулез у детей может начинаться и протекать бессимптомно. У части пациентов на начальных стадиях развития болезни признаки туберкулеза напоминают простудное заболевание. В большинстве случаев болезнь развивается постепенно и по мере ее развития может появиться:
• Повышенная утомляемость;
• Неподдающийся лечению кашель (в течение 2-3-х недель); Снижение аппетита;
• Потеря веса; Раздражительность, плохой сон;
• Повышение температуры тела по вечерам (чаще 37,5-37,6); Ночная потливость;
• При появлении симптомов заболевания необходимо обратиться к врачу.
Как выявляют туберкулез.
У детей туберкулез выявляют с помощью иммунодиагностических проб. Ежегодно, начиная с одного года, детямпроводят туберкулинодиагностику (пробу Манту с 2 ТЕ), с 8 лет - аллерген туберкулезный рекомбинантный (АТР). Затем по результатам проб проводят рентгенологическое обследование. Иммунодиагностические пробы необходимо делать для раннего выявления туберкулеза, так как начальные его стадии протекают бессимптомно.
Как лечить туберкулез.
Туберкулез - серьезное заболевание, требующее тщательного и длительного лечения под наблюдением специалиста (врача-фтизиатра). Лечение длительное -6 и более месяцев. При регулярном приеме препаратов туберкулез излечим.
Во время проведения курса лечения Ваш врач будет контролировать переносимость противотуберкулезных препаратов, в анализах крови ежемесячно смотреть билирубин и ферменты печени. При появлении жалоб на тошноту, рвоту анализы назначают внепланово, врач корректирует назначение препаратов.
Профилактика туберкулеза.
Профилактика туберкулеза начинается в родильном доме. Здоровым новорожденным вводят вакцину против туберкулеза на 3 сутки от рождения. Вакцина предохраняет детей раннего возраста от туберкулезного менингита, развитие которого у не вакцинированных приводит к летальному исходу. В очаге туберкулезной инфекции (больны родственники) необходимо проводить следующие мероприятия: постоянная влажная уборка, изоляция больного или ребенка от больного (санаторий), заключительная дезинфекция после изоляции больного. Детям из контакта назначают профилактическое противотуберкулезное лечение на 3-6 месяцев для предупреждения развития заболевания.
Приложение Г1-ГN.
Шкалы оценки, вопросники и другие оценочные инструменты состояния пациента, приведенные в клинических рекомендациях.Нет.
Year of updating the information
2022.
Related diseases
Related clinical guidelines
Related standards of medical care
- Стандарт медицинской помощи взрослым при туберкулезе (1-й или 3-й режим химиотерапии)
- Стандарт медицинской помощи больным туберкулемой легких
- Стандарт медицинской помощи детям при туберкулезе
- Стандарт медицинской помощи больным кавернозным туберкулезом легких
- Стандарт медицинской помощи больным цирротическим туберкулезом легких
- Стандарт медицинской помощи больным казеозной пневмонией
- Стандарт медицинской помощи больным туберкулезной эмпиемой плевры
- Стандарт медицинской помощи больным фиброзно-кавернозным туберкулезом легких