ICD-10 codes
Description
Это группа гетерогенных заболеваний роговицы, которые приводят к развитию сходной клинической картины. Независимо от формы, общими проявлениями патологии являются гиперемия, ощущение инородного тела или песка в глазах, светобоязнь, боль. Чтобы установить диагноз, необходимо собрать анамнестические данные, провести внешнее обследование и биомикроскопию с помощью щелевой лампы. Лечение включает этиотропную (в зависимости от формы заболевания) и патогенетическую терапию (увлажнение роговицы препаратами искусственной слезы, применение под давлением).
Additional facts
Кератопатия представляет собой группу заболеваний приобретенного или врожденного происхождения, которые сопровождаются нарушением целостности поверхностных слоев роговицы. Афакическая, псевдоапатетическая, кордароновая и нейротрофическая кератопатия чаще развиваются в пожилом возрасте из-за органических изменений в органе зрения. Липоидное повреждение эпителиальных клеток роговицы является наследственным и проявляется в пубертатном периоде. Другие формы кератопатии в офтальмологии одинаково распространены во всех возрастных категориях. Мужской пол более склонен к развитию этой патологии. В случае врожденных форм причинами заболевания являются женщины.
Reasons
Существует четкая связь между этиологией кератопатии и ее клинической формой. Наиболее распространенной причиной нитевидной формы заболевания является синдром сухого глаза, обычно в сочетании с аутоиммунной патологией (синдром Шегрена). Кератоконъюнктивит, рецидивирующая эрозия роговицы, применение моно- или бинокулярных повязок в послеоперационном периоде также могут играть роль провоцирующих факторов. В редких случаях патология развивается в контексте перенесенной нейротрофической или хронической буллезной формы. Воздействие кератопатии происходит из-за высыхания роговицы, постоянно открытой. Это состояние наблюдается при параличе лица, эктропионе, ночном лагофтальме или после блефаропластики.
Вирус простого герпеса, инсульт, осложнения после операции на тройничном нерве, доброкачественные или злокачественные новообразования приводят к нарушению иннервации роговицы и трофики. В свою очередь, воздействие высоких температур или ультрафиолетового излучения является пусковым механизмом для развития термической или ультрафиолетовой кератопатии. Наиболее распространенными причинами ленточной формы являются хронический увеит, интерстициальное воспаление роговицы и глаукома. Реже патология возникает в контексте гиперкальциемии, подагры или хронического отравления ртутью.
Афакическая или псевдоафакическая кератопатия является результатом сочетания таких факторов, как повреждение эндотелия (первичная дистрофия Фукса), внутриглазные отеки, трение стекловидного тела или искусственная линза на роговице. Как правило, заболевание развивается после факоэмульсификации, имплантации искусственной оптической линзы или операции по поводу глаукомы. Липоидная форма чаще всего имеет наследственное происхождение или связана с нарушением приобретенного липидного обмена. Патология, вызванная препаратом, является только повреждением роговицы из-за длительного применения кордарона. Этиология развития точечной поверхностной кератопатии Тигсона не установлена.
Вирус простого герпеса, инсульт, осложнения после операции на тройничном нерве, доброкачественные или злокачественные новообразования приводят к нарушению иннервации роговицы и трофики. В свою очередь, воздействие высоких температур или ультрафиолетового излучения является пусковым механизмом для развития термической или ультрафиолетовой кератопатии. Наиболее распространенными причинами ленточной формы являются хронический увеит, интерстициальное воспаление роговицы и глаукома. Реже патология возникает в контексте гиперкальциемии, подагры или хронического отравления ртутью.
Афакическая или псевдоафакическая кератопатия является результатом сочетания таких факторов, как повреждение эндотелия (первичная дистрофия Фукса), внутриглазные отеки, трение стекловидного тела или искусственная линза на роговице. Как правило, заболевание развивается после факоэмульсификации, имплантации искусственной оптической линзы или операции по поводу глаукомы. Липоидная форма чаще всего имеет наследственное происхождение или связана с нарушением приобретенного липидного обмена. Патология, вызванная препаратом, является только повреждением роговицы из-за длительного применения кордарона. Этиология развития точечной поверхностной кератопатии Тигсона не установлена.
Symptoms
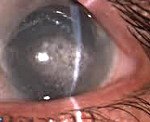
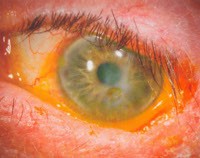
С клинической точки зрения различают нитевидную, экспозиционную, нейротрофическую, ленточную, афакическую, псевдо-афакическую, кордароновую, липоидную, термическую, ультрафиолетовую формы и поверхностную пунктирную кератопатию Тигесона. Симптомами, общими для всех вариантов, являются гиперемия глаз, ощущение инородного тела, светобоязнь и боль в глазах различной интенсивности. Специфическим симптомом является помутнение роговицы, которое пациенты идентифицируют самостоятельно. Степень снижения остроты зрения зависит от тяжести удара в глаз и отека. Отек роговицы часто развивается после травмы.
Воздействие кератопатии характеризуется усилением клинических симптомов по утрам и их уменьшением в течение дня. С нейротрофическим происхождением, отек век и потеря чувствительности роговицы объединяют основные симптомы. Клиника травмы роговицы после воздействия высокой температуры или ультрафиолетового излучения аналогична. Классические симптомы дополняются слезотечением, снижением остроты зрения, появлением «тумана» или «экранирования» от глаз. Ранним признаком болезни является боль или жжение в глазах. Выраженность симптомов увеличивается через 6-12 часов после появления этиологического агента.
Поверхностная точечная кератопатия по Тигсону представляет собой двустороннее глазное изменение, характеризующееся хроническим течением со стадиями обострения и ремиссии. Острота зрения немного падает. Особенностью афасной везикулярной формы является отек роговицы в области удаления хрусталика. Как правило, патология развивается после операции по удалению катаракты. Бессимптомное течение наблюдается только при ленточной кератопатии. Степень выраженности клинических проявлений кордарона зависит от продолжительности приема и дозы. В среднем, кордарон или амиодарон в течение 6 месяцев вызывают кератопатию у 85% пациентов.
Ассоциированные симптомы: Боль в глазу. Отек глаз. Ощущение инородного тела в глазу. Светобоязнь.
Воздействие кератопатии характеризуется усилением клинических симптомов по утрам и их уменьшением в течение дня. С нейротрофическим происхождением, отек век и потеря чувствительности роговицы объединяют основные симптомы. Клиника травмы роговицы после воздействия высокой температуры или ультрафиолетового излучения аналогична. Классические симптомы дополняются слезотечением, снижением остроты зрения, появлением «тумана» или «экранирования» от глаз. Ранним признаком болезни является боль или жжение в глазах. Выраженность симптомов увеличивается через 6-12 часов после появления этиологического агента.
Поверхностная точечная кератопатия по Тигсону представляет собой двустороннее глазное изменение, характеризующееся хроническим течением со стадиями обострения и ремиссии. Острота зрения немного падает. Особенностью афасной везикулярной формы является отек роговицы в области удаления хрусталика. Как правило, патология развивается после операции по удалению катаракты. Бессимптомное течение наблюдается только при ленточной кератопатии. Степень выраженности клинических проявлений кордарона зависит от продолжительности приема и дозы. В среднем, кордарон или амиодарон в течение 6 месяцев вызывают кератопатию у 85% пациентов.
Ассоциированные симптомы: Боль в глазу. Отек глаз. Ощущение инородного тела в глазу. Светобоязнь.
Diagnostics
Основными методами диагностики кератопатии являются внешние обследования глаз и биомикроскопия с использованием щелевой лампы. Кроме того, выполняются визометрия, офтальмоскопия и тонометрия. Внешний осмотр с нитевидной кератопатией позволяет выявить короткие образования, состоящие из эпителиальных клеток и слизи. Эти структуры напоминают филаменты, которые прикрепляются к передней поверхности роговицы. Для лучшей визуализации используется окрашивание флуоресцеином, поскольку нитевидные элементы способны накапливать этот краситель. Биомикроскопия может обнаружить инъекцию конъюнктивы и поверхностный точечный кератит. Последнее также определяется термическим или ультрафиолетовым повреждением роговицы.
В случае воздействия кератопатии следует оценить функцию закрытия глаз. Большинство пациентов обнаруживают деформацию век или патологию лицевого нерва. Биомикроскопия подтверждает вторичный кератит в нижней части роговицы. При нейротрофическом повреждении роговицы дефекты эпителия хорошо окрашиваются флуоресцеином. Язвенная болезнь часто имеет овальную форму с серыми выступающими краями. Если невозможно определить этиологию заболевания, необходимо выполнить МРТ головного мозга для выявления инсульта или опухоли. Для тайгезийской кератопатии результаты биомикроскопии неоднозначны. Средние участки имеют серо-белые помутнения роговицы, которые часто имеют неправильную форму, приподнятые края и не окрашены синтетическими красителями.
Лентообразная форма заболевания характеризуется образованием в области трещины век на уровне мембраны переднего края кальцификации в виде пластин пористой структуры. Чтобы установить этиологию, необходимо определить уровень кальция и мочевой кислоты в крови. При буллезной кератопатии состояние роговицы должно оцениваться на наличие дефектов в поверхностном слое. С помощью флуоресцентной ангиографии можно обнаружить кистозный отек макулы. Используя тонометрию, необходимо установить степень повышения внутриглазного давления. Липоидная и кордароническая кератопатия сопровождается появлением патологических включений в эпителиальных клетках, обусловленных накоплением продуктов метаболизма в результате метаболизма препарата или липидов. Его наличие может быть подтверждено электронной микроскопией. Всем пациентам необходимо определить остроту зрения с помощью визиометрии и оценить состояние глазного дна с помощью офтальмоскопии.
В случае воздействия кератопатии следует оценить функцию закрытия глаз. Большинство пациентов обнаруживают деформацию век или патологию лицевого нерва. Биомикроскопия подтверждает вторичный кератит в нижней части роговицы. При нейротрофическом повреждении роговицы дефекты эпителия хорошо окрашиваются флуоресцеином. Язвенная болезнь часто имеет овальную форму с серыми выступающими краями. Если невозможно определить этиологию заболевания, необходимо выполнить МРТ головного мозга для выявления инсульта или опухоли. Для тайгезийской кератопатии результаты биомикроскопии неоднозначны. Средние участки имеют серо-белые помутнения роговицы, которые часто имеют неправильную форму, приподнятые края и не окрашены синтетическими красителями.
Лентообразная форма заболевания характеризуется образованием в области трещины век на уровне мембраны переднего края кальцификации в виде пластин пористой структуры. Чтобы установить этиологию, необходимо определить уровень кальция и мочевой кислоты в крови. При буллезной кератопатии состояние роговицы должно оцениваться на наличие дефектов в поверхностном слое. С помощью флуоресцентной ангиографии можно обнаружить кистозный отек макулы. Используя тонометрию, необходимо установить степень повышения внутриглазного давления. Липоидная и кордароническая кератопатия сопровождается появлением патологических включений в эпителиальных клетках, обусловленных накоплением продуктов метаболизма в результате метаболизма препарата или липидов. Его наличие может быть подтверждено электронной микроскопией. Всем пациентам необходимо определить остроту зрения с помощью визиометрии и оценить состояние глазного дна с помощью офтальмоскопии.
Forecast
Никаких конкретных мер по предотвращению кератопатии не было разработано. Пациентам рекомендуется следить за гигиеной глаз. При длительной зрительной нагрузке следует использовать специальные средства для увлажнения роговицы, выполнения гимнастики и коротких перерывов. Пациенты с генетической предрасположенностью или принимающие кордарон в течение 6 месяцев должны осматриваться офтальмологом два раза в год.
Prevention
При своевременном лечении прогноз кератопатии благоприятен для жизни и инвалидности. Прогрессирование патологии может привести к полной потере зрения, что приводит к инвалидности пациента.
Treatment
Лечение кератопатии.
Для всех форм кератопатии лечение следует начинать с этиотропной терапии основного заболевания. Патогенетическое лечение сводится к увлажнению роговицы (при отсутствии дефектов) искусственными препаратами слезы и увлажняющими мазями. При нитевидной кератопатии показано удаление патологических образований под регионарной анестезией. В форме ленты необходимо удалить зубной налет с последующим применением антибиотиков. Повреждение роговицы в результате высыхания требует применения специальной повязки, которая будет держать веки закрытыми до тех пор, пока не будет устранено основное заболевание (эктропион, лагофтальм).Тактика лечения нейротрофической кератопатии зависит от результатов биомикроскопии. При обнаружении точечных повреждений рекомендуется использовать искусственные слезные препараты. Небольшой дефект можно устранить путем местного применения мази с эритромицином и под давлением в течение 24 часов. Далее мазь применяют 3-4 раза в день в течение 4 дней. Если обнаружена инфицированная язва роговицы, антибиотикотерапию следует назначать на фоне мидриатики. Лечение повреждений роговицы термического или ультрафиолетового происхождения включает местное применение М-антихолинергических, симпатомиметических и антибактериальных мазей, а также повязок на 24 часа. При сильных болях показан пероральный прием анальгетиков.
Умеренная и тяжелая форма кератопатии по Тигсону является показателем назначения актуальных глюкокортикостероидов или использования терапевтических контактных линз. При буллезном повреждении роговицы капли хлорида натрия рекомендуются для купирования отеков и лечения глаукомы при повышенном внутриглазном давлении. Прогрессирующее снижение остроты зрения требует пересадки роговицы.