МКБ-10 коды
|
|
Вступление
МКБ 10:
M17.
Год утверждения (частота пересмотра):
2016 г. (пересмотр каждые 3 года).
ID:
КР418.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
на заседании Президиума АТОР г. Москва __ __________201_ г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации __ __________201_ г. ГОНАРТРОЗ.
M17.
Год утверждения (частота пересмотра):
2016 г. (пересмотр каждые 3 года).
ID:
КР418.
URL:
Профессиональные ассоциации:
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
Утверждены.
на заседании Президиума АТОР г. Москва __ __________201_ г.
Согласованы.
Научным советом Министерства Здравоохранения Российской Федерации __ __________201_ г. ГОНАРТРОЗ.
Профессиональные ассоциации
• Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР).
 Список сокращений
Список сокращений
Д.м.н. - доктор медицинских наук.
М.н. - кандидат медицинских наук.
ОА - остеоартроз.
ГА - гонартроз.
ЮИА. Ювенильный идиопатический артрит.
МРТ. Магнитно-резонансная томография.
СОЭ. Скорость оседания эритроцитов.
СРБ. С-реактивный белок.
ЦОГ. Циклооксигеназа.
ФНО. Фактора некроза опухоли.
ИЛ - интерлейкин.
НПВП. Нестероидные противовоспалительные препараты.
ЖКТ. Желудочно-кишечный тракт.
ACR. American college of reumatology.
BMI. вody mass index.
ESSKA. European Society for Sports Traumatology, Knee Surgery and Arthroscopy.
М.н. - кандидат медицинских наук.
ОА - остеоартроз.
ГА - гонартроз.
ЮИА. Ювенильный идиопатический артрит.
МРТ. Магнитно-резонансная томография.
СОЭ. Скорость оседания эритроцитов.
СРБ. С-реактивный белок.
ЦОГ. Циклооксигеназа.
ФНО. Фактора некроза опухоли.
ИЛ - интерлейкин.
НПВП. Нестероидные противовоспалительные препараты.
ЖКТ. Желудочно-кишечный тракт.
ACR. American college of reumatology.
BMI. вody mass index.
ESSKA. European Society for Sports Traumatology, Knee Surgery and Arthroscopy.
Описание
Гонартроз (ГА) (деформирующий артроз, остеоартроз, остеоартрит, дегенеративный артрит или гипертрофический артрит) - гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими и клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава: хряща, субхондральной кости, менисков, синовиальной оболочки, связок, капсулы, периартикулярных мышц [4, 67, 93].
Причины
Остеоартроз (ОА). Несоответствие между механической нагрузкой на сустав и его способностью противостоять этой нагрузке. Биологические свойства хряща могут быть обусловлены генетически или изменяться под воздействием экзогенных и эндогенных приобретённых факторов.
Проведённые в последние десятилетия популяционные исследования позволили установить факторы, ассоциированные с развитием и прогрессированием гонартроза, среди которых выделяют следующие [63]:
• Возраст.
• Ожирение (при вMI> 30 риск раннего ОА увеличивается втрое).
• Изменение оси нижней конечности (в любой из трёх плоскостей) или дисплазия бедренно-надколенникового сочленения.
• Уменьшение объёма и силы мышц нижней конечности.
• Любое нарушение нормальной биомеханики сустава.
• Повреждение связок и менисков, в/с переломы и тому прочие.
• Воспаление в синовиальной оболочке.
• Полиморфизм отдельных генов (как структурных, так и регуляторных).
В основе патогенеза лежит преобладание катаболических процессов над анаболическими, одновременно в хрящевой и субхондральной кости, менисках и синовиальной оболочке, приводящее к структурным изменениям и потере биологических свойств. В последующем в патологический процесс вовлекаются связки и мышцы, окружающие сустав. Для хондроцитов при остеоартрозе характерна гиперэкспрессия ЦОГ - 2 (изофермент циклооксигеназы, необходимой для синтеза Пг) и индуцируемой формы синтетазы оксида азота (оксид азота оказывает токсическое воздействие на хрящ). Под действием ИЛ - 1 хондроциты синтезируют матриксные протеиназы, разрушающие коллаген и протеогликаны хряща. Синтез анаболических медиаторов хондроцитов (инсулиноподобный фактор роста, трансформирующий фактор роста b) в условиях остеоартроза нарушен.
Соединительнотканный матрикс наряду с хондроцитами составляет основу суставного хряща. В состав соединительнотканного матрикса входят молекулы коллагена II типа и аггрекана (протеогликана, состоящего из белкового ядра и периферических цепей хондроитинсульфата, кератансульфата и гиалуроновой кислоты). Соединительнотканный матрикс обеспечивает уникальные амортизационные свойства хряща. Ремоделирование матрикса находится под контролем хондроцитов, однако, в условиях остеоартроза их катаболическая активность превышает анаболическую, что приводит к негативным изменениям качества хрящевого матрикса.
Воспаление при остеоартрозе протекает не так интенсивно, как при артритах, тем не менее при ОА присутствуют провоспалительные медиаторы, белки острой фазы (в невысокой концентрации), а также мононуклеарная инфильтрация.
В силу многообразия вариантов патогенетических цепочек, приводящих к манифестации симптомов остеоартроза, до настоящего времени не найдены лекарственные препараты, способные остановить прогрессирование заболевания или повернуть его вспять [67].
Проведённые в последние десятилетия популяционные исследования позволили установить факторы, ассоциированные с развитием и прогрессированием гонартроза, среди которых выделяют следующие [63]:
• Возраст.
• Ожирение (при вMI> 30 риск раннего ОА увеличивается втрое).
• Изменение оси нижней конечности (в любой из трёх плоскостей) или дисплазия бедренно-надколенникового сочленения.
• Уменьшение объёма и силы мышц нижней конечности.
• Любое нарушение нормальной биомеханики сустава.
• Повреждение связок и менисков, в/с переломы и тому прочие.
• Воспаление в синовиальной оболочке.
• Полиморфизм отдельных генов (как структурных, так и регуляторных).
В основе патогенеза лежит преобладание катаболических процессов над анаболическими, одновременно в хрящевой и субхондральной кости, менисках и синовиальной оболочке, приводящее к структурным изменениям и потере биологических свойств. В последующем в патологический процесс вовлекаются связки и мышцы, окружающие сустав. Для хондроцитов при остеоартрозе характерна гиперэкспрессия ЦОГ - 2 (изофермент циклооксигеназы, необходимой для синтеза Пг) и индуцируемой формы синтетазы оксида азота (оксид азота оказывает токсическое воздействие на хрящ). Под действием ИЛ - 1 хондроциты синтезируют матриксные протеиназы, разрушающие коллаген и протеогликаны хряща. Синтез анаболических медиаторов хондроцитов (инсулиноподобный фактор роста, трансформирующий фактор роста b) в условиях остеоартроза нарушен.
Соединительнотканный матрикс наряду с хондроцитами составляет основу суставного хряща. В состав соединительнотканного матрикса входят молекулы коллагена II типа и аггрекана (протеогликана, состоящего из белкового ядра и периферических цепей хондроитинсульфата, кератансульфата и гиалуроновой кислоты). Соединительнотканный матрикс обеспечивает уникальные амортизационные свойства хряща. Ремоделирование матрикса находится под контролем хондроцитов, однако, в условиях остеоартроза их катаболическая активность превышает анаболическую, что приводит к негативным изменениям качества хрящевого матрикса.
Воспаление при остеоартрозе протекает не так интенсивно, как при артритах, тем не менее при ОА присутствуют провоспалительные медиаторы, белки острой фазы (в невысокой концентрации), а также мононуклеарная инфильтрация.
В силу многообразия вариантов патогенетических цепочек, приводящих к манифестации симптомов остеоартроза, до настоящего времени не найдены лекарственные препараты, способные остановить прогрессирование заболевания или повернуть его вспять [67].
Эпидемиология
Гонартроз. Согласно данным эпидемиологических исследований этой патологией страдают от 8% до 20% взрослого населения, причём самой частой локализацией патологического процесса при дегенеративно-дистрофических заболеваниях суставов, сопровождающихся временной утратой трудоспособности, является коленный [5, 57, 64].
В старших возрастных группах частота встречаемости остеоартроза возрастает. Так, по данным Фрамингемского и ряда других исследований, среди населения в возрасте старше 26 лет симптоматический гонартроз встречается у 5%, в возрасте 45 лет и старше - у 16,7%, в возрасте 60 лет и страше - у 12,1%, в возрасте 70 лет и старше - у 11%, причём во всех возрастных группах у женщин заболевание развивается в 1,2-1,4 раза чаще, чем у мужчин [35, 40, 47, 73].
Прогрессирование заболевания в течение нескольких лет или десятков лет, приводит к инвалидности - больные с деформирующим артрозом составляют около одной трети всех лиц со стойкой утратой трудоспособности в результате заболеваний суставов [6].
В старших возрастных группах частота встречаемости остеоартроза возрастает. Так, по данным Фрамингемского и ряда других исследований, среди населения в возрасте старше 26 лет симптоматический гонартроз встречается у 5%, в возрасте 45 лет и старше - у 16,7%, в возрасте 60 лет и страше - у 12,1%, в возрасте 70 лет и старше - у 11%, причём во всех возрастных группах у женщин заболевание развивается в 1,2-1,4 раза чаще, чем у мужчин [35, 40, 47, 73].
Прогрессирование заболевания в течение нескольких лет или десятков лет, приводит к инвалидности - больные с деформирующим артрозом составляют около одной трети всех лиц со стойкой утратой трудоспособности в результате заболеваний суставов [6].
Классификация
• По этиологии:
• Первичный гонартроз (идиопатический) - возникает без каких-либо явных внешних причин.
• Вторичный гонартроз - в анамнезе имеются указания на один или несколько факторов, приводящих к развитию заболевания. Наиболее часто это факторы травматического генеза, например, внутрисуставные переломы мыщелков бедренной и большеберцовой костей, а также надколенника, переломы диафизов бедренной или большеберцовой костей, сросшиеся с остаточной деформацией, повреждения хряща, менисков, связок коленного сустава, а также любые хирургические вмешательства на суставе. Реже встречаются воспалительные факторы - например, острые и хронические артриты любой этиологии, гемартрозы и другие патологические состояния, нарушающие нормальный гомеостаз синовиальной среды сустава [82].
• По степени выраженности патологических изменений:
В Европе и Северной Америке традиционно используются рентгенологические классификации Ahlbäck (1968); Kellgren & Lawrence (1963), среди отечественных ортопедов наиболее популярна клинико-рентгенологическая классификация Н.С. Косинской (1961) [1, 7, 54].
Классификация Ahlb ä ck.
I - сужение суставной щели (суставная щель <3 мм);
II - облитерация суставной щели;
III - минимальный костный дефект (0-5 мм);
IV - умеренный костный дефект (5-10 мм);
V - выраженный костный дефект (> 10 мм).
Классификация Ke l lgren & Lawrence.
0 - отсутствие изменений.
I - сомнительная: незначительные остеофиты;
II - минимальная: чётко выраженные остеофиты;
III - умеренная: умеренное сужение суставной щели;
IV - тяжёлая: выраженное сужение суставной щели с субхондральным склерозом.
Классификация Н.С. Косинской.
I стадия - при рентгенографии определяется незначительное сужение суставной щели по сравнению со здоровым суставом и лёгкий субхондральный остеосклероз. Клинически заболевание проявляется болью, возникающей после или при ходьбе, особенно, при спуске и подъёме по лестнице, которая проходит в состоянии покоя, иногда боль может появляться после долгого пребывания на ногах, движения в суставе, как правило, не ограничены;
II стадия - сужение рентгенологической суставной щели в 2-3 раза превышает норму, субхондральный склероз становится более выражен, по краям суставной щели и/или в зоне межмыщелкового возвышения появляются костные разрастания (остеофиты). Клинически - умеренный болевой синдром, развивается ограничение движений в суставе, гипотрофия мышц, хромота, определяется лёгкая фронтальная деформация оси конечности;
III стадия - клиническая картина характеризуется стойкими сгибательно-разгибательными контрактурами, резко выраженными болями и хромотой, умеренной и выраженной вальгусной или варусной деформацией конечности, нестабильностью сустава и атрофией мышц бедра и голени. При рентгенографии выявляется значительная деформация и склерозирование суставных поверхностей эпифизов с зонами субхондрального некроза и локального остеопороза, суставная щель почти полностью отсутствует, определяются обширные костные разрастания и свободные суставные тела.
К недостаткам классификаций Ahlbäck и Kellgren & Lawrence можно отнести то, что они не учитывают наличие и выраженность клинических симптомов остеоартроза, а только его рентгенологические проявления. Поэтому клинико-рентгенологическая классификация Н.С. Косинской является предпочтительной, позволяя выбрать наиболее эффективный способ лечения пациента исходя из комплексной характеристики стадии заболевания.
Существенным недостатком рентгенографии является то, что она не позволяет визуализировать начальные патологические изменения в тканях сустава, в связи с чем, большинство больных начинают лечение уже только на стадии органной недостаточности , когда репарационные возможности уже полностью утеряны [28].
Наиболее точно изучить состояние хряща, субхондральной кости, менисков, связок, синовиальной оболочки можно используя магнитно-резонансную томографию (МРТ), которая позволяет выявить самые ранние структурные нарушения, провести количественную морфометрию и оценить содержание гликозаминогликанов [76, 91].
• Первичный гонартроз (идиопатический) - возникает без каких-либо явных внешних причин.
• Вторичный гонартроз - в анамнезе имеются указания на один или несколько факторов, приводящих к развитию заболевания. Наиболее часто это факторы травматического генеза, например, внутрисуставные переломы мыщелков бедренной и большеберцовой костей, а также надколенника, переломы диафизов бедренной или большеберцовой костей, сросшиеся с остаточной деформацией, повреждения хряща, менисков, связок коленного сустава, а также любые хирургические вмешательства на суставе. Реже встречаются воспалительные факторы - например, острые и хронические артриты любой этиологии, гемартрозы и другие патологические состояния, нарушающие нормальный гомеостаз синовиальной среды сустава [82].
• По степени выраженности патологических изменений:
В Европе и Северной Америке традиционно используются рентгенологические классификации Ahlbäck (1968); Kellgren & Lawrence (1963), среди отечественных ортопедов наиболее популярна клинико-рентгенологическая классификация Н.С. Косинской (1961) [1, 7, 54].
Классификация Ahlb ä ck.
I - сужение суставной щели (суставная щель <3 мм);
II - облитерация суставной щели;
III - минимальный костный дефект (0-5 мм);
IV - умеренный костный дефект (5-10 мм);
V - выраженный костный дефект (> 10 мм).
Классификация Ke l lgren & Lawrence.
0 - отсутствие изменений.
I - сомнительная: незначительные остеофиты;
II - минимальная: чётко выраженные остеофиты;
III - умеренная: умеренное сужение суставной щели;
IV - тяжёлая: выраженное сужение суставной щели с субхондральным склерозом.
Классификация Н.С. Косинской.
I стадия - при рентгенографии определяется незначительное сужение суставной щели по сравнению со здоровым суставом и лёгкий субхондральный остеосклероз. Клинически заболевание проявляется болью, возникающей после или при ходьбе, особенно, при спуске и подъёме по лестнице, которая проходит в состоянии покоя, иногда боль может появляться после долгого пребывания на ногах, движения в суставе, как правило, не ограничены;
II стадия - сужение рентгенологической суставной щели в 2-3 раза превышает норму, субхондральный склероз становится более выражен, по краям суставной щели и/или в зоне межмыщелкового возвышения появляются костные разрастания (остеофиты). Клинически - умеренный болевой синдром, развивается ограничение движений в суставе, гипотрофия мышц, хромота, определяется лёгкая фронтальная деформация оси конечности;
III стадия - клиническая картина характеризуется стойкими сгибательно-разгибательными контрактурами, резко выраженными болями и хромотой, умеренной и выраженной вальгусной или варусной деформацией конечности, нестабильностью сустава и атрофией мышц бедра и голени. При рентгенографии выявляется значительная деформация и склерозирование суставных поверхностей эпифизов с зонами субхондрального некроза и локального остеопороза, суставная щель почти полностью отсутствует, определяются обширные костные разрастания и свободные суставные тела.
К недостаткам классификаций Ahlbäck и Kellgren & Lawrence можно отнести то, что они не учитывают наличие и выраженность клинических симптомов остеоартроза, а только его рентгенологические проявления. Поэтому клинико-рентгенологическая классификация Н.С. Косинской является предпочтительной, позволяя выбрать наиболее эффективный способ лечения пациента исходя из комплексной характеристики стадии заболевания.
Существенным недостатком рентгенографии является то, что она не позволяет визуализировать начальные патологические изменения в тканях сустава, в связи с чем, большинство больных начинают лечение уже только на стадии органной недостаточности , когда репарационные возможности уже полностью утеряны [28].
Наиболее точно изучить состояние хряща, субхондральной кости, менисков, связок, синовиальной оболочки можно используя магнитно-резонансную томографию (МРТ), которая позволяет выявить самые ранние структурные нарушения, провести количественную морфометрию и оценить содержание гликозаминогликанов [76, 91].
|
|
Диагностика
Исторически диагностика деформирующего артроза основывалась на результатах клинического и рентгенологического исследований. Однако за последнюю декаду в многочисленных проспективных исследованиях была продемонстрирована высокая ценность МРТ для диагностики ранних стадий остеоартроза [28]. Кроме этого в отдельных ситуациях дополнительно может быть использована прямая визуализация структур сустава, то есть артроскопия.
Уровень убедительности рекомендаций с (уровень достоверности доказательств - 2+).
Комментарии. Первым клиническим симптомом деформирующего артроза коленного сустава является боль, возникающая при движениях или нагрузке на сустав, к концу дня, при охлаждении и в сырую погоду и проходящая в покое и тепле. Боль, как правило, диффузная, может сопровождаться умеренным отёком и лёгкой крепитацией. Она проходит после отдыха или циклических низкоинтенсивных нагрузок, таких как, велотренажёр без сопротивления [16]. Следует подчеркнуть, что на ранней стадии болевой синдром носит непостоянный характер и может самопроизвольно купироваться. Тем не менее интегральные показатели выраженности боли не редко сопоставимы с терминальной стадией заболевания [49].
Скованность движений может наблюдаться утром, или после периода покоя: она проходит после начала движений через несколько минут.
Хроническая боль приводит к миостатическому дисбалансу и нарушению сенсомоторной функции, в результате чего развивается атрофия мышц, вызывающая вторичные функциональные нарушения [11]. Ухудшение проприоцепции влечёт мышечную слабость в сочетании с повышением чувства разболтанности сустава [61]. В результате этого пациенты испытывают затруднения при приседании или опоре на колено, при подъёме или спуске по лестнице, а также при подъёме со стула или кресла [43]. Постепенно появляется хромота и необходимость в дополнительной опоре при ходьбе на трость. По мере прогрессирования заболевания возникает ограничение амплитуды движений (контрактура), крепитация, деформация сустава и увеличение его в размерах, периодические синовиты [37].
Далее по мере прогрессирования заболевания появляется фронтальная деформация конечности (варусная или вальгусная) и ограничение движений: вначале сгибания, а затем и разгибания коленного сустава, выраженность которых уточняется во время осмотра. В дальнейшем деформация и контрактура принимают фиксированный характер. Кроме этого, при синовите коленного сустава положительным становится симптом баллотирования надколенника.
• Рекомендовано для мониторинга развития и прогрессирование гонартроза проводить анализ фрагментов С-телопептидов коллагена II типа (uCTX-II) и олигомерного матриксного белка хряща (COMP). Кроме этого, активно исследуется возможность анализа панели биомаркеров в сочетании с новыми технологиями МРТ [87, 99].
Уровень убедительности рекомендаций с (уровень достоверности доказательств - 2+).
Комментарии. Таким образом, лабораторное обследование чаще всего проводят с целью уточнения общего состояния пациента в качестве предоперационного обследования (стандартные анализы крови, мочи, коагулограмма по показаниям). Кровь: СОЭ в пределах нормы, РФ не обнаруживают. Синовиальная жидкость: высокая вязкость, лейкоцитов менее 2000 в 1 мкл, нейтрофилов менее 25%.
Уровень убедительности рекомендаций В (уровень достоверности доказательств -2++).
Комментарии. Рентгенологические признаки ОА:
- сужение суставной щели;
- субхондральный склероз;
- остеофиты по краям суставных поверхностей и в местах прикрепления связок;
- кисты в эпифизах;
- изменение формы эпифизов.
Рентгенография коленного сустава выполняется в прямой (переднее-задней) и боковой проекциях. Для дополнительной оценки бедренно-надколенникового сочленения используется аксиальная проекция надколенника.
На начальных этапах развития гонартроза, когда патологический процесс чаще всего локализован преимущественно в одном из отделов бедренно-большеберцового сочленения, выявить сужение суставной щели помогает выполнение рентгенографии в прямой проекции с осевой нагрузкой в положении сгибания 30-45 градусов (проекция Розенберга или Lyon-Schuss) [1].
• Для количественной оценки степени деформации рекомендована телерентгенография всей нижней конечности в положении пациента стоя, захватывающая область тазобедренного и голеностопного суставов («золотой стандарт»). Как альтернатива телерентгенографии может применяться компьютерно-томографическая сканограмма всей нижней конечности [72].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2++).
Комментарии. Как уже было отмечено, рентгенологические признаки заболевания появляются позже начальных морфологических изменений в суставе, в связи с чем, диагностика ранних этапов патологического процесса с помощью данного метода исследования невозможна [1, 72].
• Для диагностики ранних этапов патологического процесса рекомендована магнитно-резонансная томография (МРТ) коленного сустава, позволяющая выявить начальные патологические изменения суставного в хряще (количественная морфометрия, концентрация глюкозаминогликанов), субхондральной кости (участки отёка, кистовидной перестройки, остеонекроза) и менисках (дегенеративные изменения) до появления первых рентгенологических признаков заболевания [36, 62, 76, 90, 91].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2++).
Комментарии. МРТ точно визуализирует все степени изменения хряща от отёка до истончения, разволокнения и растрескивания, состояние субхондральной костной ткани, изменения в менисках, хондрофиты , воспаление синовиальной оболочки [76]. Возможен расчёт общего объёма поражённого хряща и изменённых участков субхондральной кости, а также оценка состояния крестообразных связок [91].
Из разработанных к настоящему времени систем МРТ оценки выраженности патологических изменений при остеоартрите наибольшее распространение получили две: вLOKS и WORMS [36, 62].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2++).
Комментарии. Оценка состояния хряща при артроскопии проводится с использованием критериев, предложенных International сartilage Repaire Society (ICRS) [80]. Эрозия хряща до 50% его толщины (поверхностная - средняя зона) считается морфологической границей раннего гонартроза и своеобразной «точкой невозврата», так как как при дальнейшем прогрессировании регенерация повреждённой коллагеновый структуры матрикса хряща уже невозможна, в то время как потеря протеогликанов обратима [41].
• Рекомендовано выявление диагностических критериев, предложенных American college of reumatology (ACR) для деформирующего артроза коленного сустава включают [61, 64]:
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2+).
БОЛЬ в коленном суставе + ОСТЕОФИТЫ на рентгенограмме.
И по крайней мере ОДИН из перечисленных ниже показателей:
- возраст> 50 лет;
- утренняя скованность, продолжительностью менее 30 минут;
- крепитация при движениях.
Более высокой точностью характеризуются диагностические критерии раннего гонартроза, предложенные European Society for Sports Traumatology, Knee Surgery and Arthroscopy (ESSKA) [61, 64]:
• Боль в коленном суставе.
• Не менее 2 эпизодов в течение 10 дней за прошедший год.
• При стандартной рентгенографии стадия Kellgren & Lawrence 0-I-II (только остеофиты).
Один из двух следующих критериев:
• Повреждение хряща, выявленное при артроскопии.
• ICRS 1-4 в двух отделах сустава или ICRS 2-4 в одном, с отёком и размягчением окружающего хряща.
• МРТ признаки дегенерации хряща и/или менисков и/или повреждения костного мозга в субхондральной зоне.
• Бальная оценка морфологического состояния хряща 3 и выше (WORMS grades 3-6).
• Бальная оценка региональной дегенерации хряща 2 и выше (BLOCKS grades 2-3).
• Повреждение менисков 3 и выше.
• Повреждения костного мозга в субхондральной зоне (WORMS grades 2-3).
Комментарии. Дифференциальную диагностику гонартроза чаще всего приходится проводить на начальных стадиях, когда клинико-рентгенологические проявления заболевания выражены минимально со следующей патологией - ревматоидный артрит, кристаллические артриты и спондилоартропатии.
Ревматоидный артрит. В 25% случаев заболевание начинается с моноартрита крупного сустава.
Диагностические критерии:
- более ранний дебют заболевания (возраст 30-50 лет);
- продолжительная утренняя скованность (более 30 минут);
- боль усиливается в покое и уменьшается при движениях;
- увеличение объёма сустава;
- артрит с поражением другого сустава не более чем за три месяца;
- симметричное поражение коленных суставов;
- ревматоидные узелки на коже;
- поражение внутренних органов (синдром Шегрена, экссудативный плеврит, фиброзирующий альвеолит, амилоидоз почек, пери- и миокардит, спленомегалия, увеличение лимфоузлов, васкулиты, синдром Рейно, переферическая нейропатия);
- общие симптомы (субфебрилитет, снижение веса, потливость);
- ревматоидный фактор в сыворотке крови;
- антитела к циклическому цитруллиновому пептиду;
- увеличение СОЭ; с-реактивного белка, анемия;
- рентгенологическая картина неспецифична: остеопороз эпифизов, краевые эрозии суставных поверхностей, сужение суставной щели, кисты, на поздних стадиях - разрушение эпифизов, подвывихи, анкилозы.
Кристаллические артриты:
- подагра (отложения кристаллов урата натрия);
- псевдоподагра (отложения пирофосфата кальция);
- апатитная болезнь (отложения гидроксиаппатита).
По течению кристаллические артриты бывают острые и хронические.
Диагностические критерии:
- резкая боль, как правило, утром;
- горячая красная блестящая кожа над поражённым суставом;
- преднадколенниковый бурсит;
- кристаллы в синовиальной жидкости при поляризационной микроскопии;
- повышение уровня мочевой кислоты (при подагре);
При рентгенографии иногда определяются эрозии, окружённые зоной остеосклероза.
Спондилоартропатии. Группа болезней, при которых наблюдается спондилоартрит с поражением всех отделов позвоночника, при этом в сыворотке крови отсутствует ревматоидный фактор:
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- реактивные артриты и синдром Рейтера (острые негнойные артриты на фоне инфекции мочеполовой системы (хламидиоз) или кишечника);
- артриты при воспалительных заболеваниях кишечника (неспецифический язвенный колит, болезнь Крона и болезнь Уиппла);
- псориатический артрит.
Диагностические критерии:
- сакроилеит со спондилитом;
- артриты коленных, тазобедренных и грудинно-рёберных суставов;
- энтесопатии, подошвенный фасциит, тендиниты;
- ирит, поражения кожи и слизистых;
- при псориазе всегда имеются характерные кожные проявления или изменение ногтей.
2,1 Жалобы и анамнез.
• При обследовании пациента с подозрением на ППИ рекомендован тщательный сбор анамнеза и проведение клинического осмотра [11, 16, 37, 43, 49, 61].Уровень убедительности рекомендаций с (уровень достоверности доказательств - 2+).
Комментарии. Первым клиническим симптомом деформирующего артроза коленного сустава является боль, возникающая при движениях или нагрузке на сустав, к концу дня, при охлаждении и в сырую погоду и проходящая в покое и тепле. Боль, как правило, диффузная, может сопровождаться умеренным отёком и лёгкой крепитацией. Она проходит после отдыха или циклических низкоинтенсивных нагрузок, таких как, велотренажёр без сопротивления [16]. Следует подчеркнуть, что на ранней стадии болевой синдром носит непостоянный характер и может самопроизвольно купироваться. Тем не менее интегральные показатели выраженности боли не редко сопоставимы с терминальной стадией заболевания [49].
Скованность движений может наблюдаться утром, или после периода покоя: она проходит после начала движений через несколько минут.
Хроническая боль приводит к миостатическому дисбалансу и нарушению сенсомоторной функции, в результате чего развивается атрофия мышц, вызывающая вторичные функциональные нарушения [11]. Ухудшение проприоцепции влечёт мышечную слабость в сочетании с повышением чувства разболтанности сустава [61]. В результате этого пациенты испытывают затруднения при приседании или опоре на колено, при подъёме или спуске по лестнице, а также при подъёме со стула или кресла [43]. Постепенно появляется хромота и необходимость в дополнительной опоре при ходьбе на трость. По мере прогрессирования заболевания возникает ограничение амплитуды движений (контрактура), крепитация, деформация сустава и увеличение его в размерах, периодические синовиты [37].
2,2 Физикальное обследование.
Объективное обследование выявляет пальпаторную болезненность в проекции суставной щели, максимально выраженную в области поражённого отдела коленного сустава. При преимущественной локализации процесса в бедренно-надколенниковом сочленении болезненность может превалировать при пальпации и смещении надколенника. Постоянная ирритация периферической и центральной нервной системы является причиной формирования хронического болевого синдрома, характеризующегося механической аллодинией и гипералгезией [29, 38].Далее по мере прогрессирования заболевания появляется фронтальная деформация конечности (варусная или вальгусная) и ограничение движений: вначале сгибания, а затем и разгибания коленного сустава, выраженность которых уточняется во время осмотра. В дальнейшем деформация и контрактура принимают фиксированный характер. Кроме этого, при синовите коленного сустава положительным становится симптом баллотирования надколенника.
2,3 Лабораторная диагностика.
В настоящее время отсутствует «золотой стандарт» лабораторной диагностики остеоартроза, что связано со слишком малой концентрацией маркёров в крови и моче, а также наслоением параллельно текущих патологических процессов в других суставах. При заборе синовиальной жидкости из поражённого сустава материала не всегда бывает достаточно для исследования.• Рекомендовано для мониторинга развития и прогрессирование гонартроза проводить анализ фрагментов С-телопептидов коллагена II типа (uCTX-II) и олигомерного матриксного белка хряща (COMP). Кроме этого, активно исследуется возможность анализа панели биомаркеров в сочетании с новыми технологиями МРТ [87, 99].
Уровень убедительности рекомендаций с (уровень достоверности доказательств - 2+).
Комментарии. Таким образом, лабораторное обследование чаще всего проводят с целью уточнения общего состояния пациента в качестве предоперационного обследования (стандартные анализы крови, мочи, коагулограмма по показаниям). Кровь: СОЭ в пределах нормы, РФ не обнаруживают. Синовиальная жидкость: высокая вязкость, лейкоцитов менее 2000 в 1 мкл, нейтрофилов менее 25%.
2,4 Инструментальная диагностика.
• Рекомендована рентгенография коленного сустава как традиционно умеренно-информативный метод обследования больных с ГА [1, 72].Уровень убедительности рекомендаций В (уровень достоверности доказательств -2++).
Комментарии. Рентгенологические признаки ОА:
- сужение суставной щели;
- субхондральный склероз;
- остеофиты по краям суставных поверхностей и в местах прикрепления связок;
- кисты в эпифизах;
- изменение формы эпифизов.
Рентгенография коленного сустава выполняется в прямой (переднее-задней) и боковой проекциях. Для дополнительной оценки бедренно-надколенникового сочленения используется аксиальная проекция надколенника.
На начальных этапах развития гонартроза, когда патологический процесс чаще всего локализован преимущественно в одном из отделов бедренно-большеберцового сочленения, выявить сужение суставной щели помогает выполнение рентгенографии в прямой проекции с осевой нагрузкой в положении сгибания 30-45 градусов (проекция Розенберга или Lyon-Schuss) [1].
• Для количественной оценки степени деформации рекомендована телерентгенография всей нижней конечности в положении пациента стоя, захватывающая область тазобедренного и голеностопного суставов («золотой стандарт»). Как альтернатива телерентгенографии может применяться компьютерно-томографическая сканограмма всей нижней конечности [72].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2++).
Комментарии. Как уже было отмечено, рентгенологические признаки заболевания появляются позже начальных морфологических изменений в суставе, в связи с чем, диагностика ранних этапов патологического процесса с помощью данного метода исследования невозможна [1, 72].
• Для диагностики ранних этапов патологического процесса рекомендована магнитно-резонансная томография (МРТ) коленного сустава, позволяющая выявить начальные патологические изменения суставного в хряще (количественная морфометрия, концентрация глюкозаминогликанов), субхондральной кости (участки отёка, кистовидной перестройки, остеонекроза) и менисках (дегенеративные изменения) до появления первых рентгенологических признаков заболевания [36, 62, 76, 90, 91].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2++).
Комментарии. МРТ точно визуализирует все степени изменения хряща от отёка до истончения, разволокнения и растрескивания, состояние субхондральной костной ткани, изменения в менисках, хондрофиты , воспаление синовиальной оболочки [76]. Возможен расчёт общего объёма поражённого хряща и изменённых участков субхондральной кости, а также оценка состояния крестообразных связок [91].
Из разработанных к настоящему времени систем МРТ оценки выраженности патологических изменений при остеоартрите наибольшее распространение получили две: вLOKS и WORMS [36, 62].
2,5 Иная диагностика.
• Среди инвазивных методов обследования рекомендована артроскопия коленного сустава как наиболее информативный метод, при котором возможна прямая визуализация как хряща, так и остальных внутрисуставных образований [41, 80].Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2++).
Комментарии. Оценка состояния хряща при артроскопии проводится с использованием критериев, предложенных International сartilage Repaire Society (ICRS) [80]. Эрозия хряща до 50% его толщины (поверхностная - средняя зона) считается морфологической границей раннего гонартроза и своеобразной «точкой невозврата», так как как при дальнейшем прогрессировании регенерация повреждённой коллагеновый структуры матрикса хряща уже невозможна, в то время как потеря протеогликанов обратима [41].
• Рекомендовано выявление диагностических критериев, предложенных American college of reumatology (ACR) для деформирующего артроза коленного сустава включают [61, 64]:
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2+).
БОЛЬ в коленном суставе + ОСТЕОФИТЫ на рентгенограмме.
И по крайней мере ОДИН из перечисленных ниже показателей:
- возраст> 50 лет;
- утренняя скованность, продолжительностью менее 30 минут;
- крепитация при движениях.
Более высокой точностью характеризуются диагностические критерии раннего гонартроза, предложенные European Society for Sports Traumatology, Knee Surgery and Arthroscopy (ESSKA) [61, 64]:
• Боль в коленном суставе.
• Не менее 2 эпизодов в течение 10 дней за прошедший год.
• При стандартной рентгенографии стадия Kellgren & Lawrence 0-I-II (только остеофиты).
Один из двух следующих критериев:
• Повреждение хряща, выявленное при артроскопии.
• ICRS 1-4 в двух отделах сустава или ICRS 2-4 в одном, с отёком и размягчением окружающего хряща.
• МРТ признаки дегенерации хряща и/или менисков и/или повреждения костного мозга в субхондральной зоне.
• Бальная оценка морфологического состояния хряща 3 и выше (WORMS grades 3-6).
• Бальная оценка региональной дегенерации хряща 2 и выше (BLOCKS grades 2-3).
• Повреждение менисков 3 и выше.
• Повреждения костного мозга в субхондральной зоне (WORMS grades 2-3).
Комментарии. Дифференциальную диагностику гонартроза чаще всего приходится проводить на начальных стадиях, когда клинико-рентгенологические проявления заболевания выражены минимально со следующей патологией - ревматоидный артрит, кристаллические артриты и спондилоартропатии.
Ревматоидный артрит. В 25% случаев заболевание начинается с моноартрита крупного сустава.
Диагностические критерии:
- более ранний дебют заболевания (возраст 30-50 лет);
- продолжительная утренняя скованность (более 30 минут);
- боль усиливается в покое и уменьшается при движениях;
- увеличение объёма сустава;
- артрит с поражением другого сустава не более чем за три месяца;
- симметричное поражение коленных суставов;
- ревматоидные узелки на коже;
- поражение внутренних органов (синдром Шегрена, экссудативный плеврит, фиброзирующий альвеолит, амилоидоз почек, пери- и миокардит, спленомегалия, увеличение лимфоузлов, васкулиты, синдром Рейно, переферическая нейропатия);
- общие симптомы (субфебрилитет, снижение веса, потливость);
- ревматоидный фактор в сыворотке крови;
- антитела к циклическому цитруллиновому пептиду;
- увеличение СОЭ; с-реактивного белка, анемия;
- рентгенологическая картина неспецифична: остеопороз эпифизов, краевые эрозии суставных поверхностей, сужение суставной щели, кисты, на поздних стадиях - разрушение эпифизов, подвывихи, анкилозы.
Кристаллические артриты:
- подагра (отложения кристаллов урата натрия);
- псевдоподагра (отложения пирофосфата кальция);
- апатитная болезнь (отложения гидроксиаппатита).
По течению кристаллические артриты бывают острые и хронические.
Диагностические критерии:
- резкая боль, как правило, утром;
- горячая красная блестящая кожа над поражённым суставом;
- преднадколенниковый бурсит;
- кристаллы в синовиальной жидкости при поляризационной микроскопии;
- повышение уровня мочевой кислоты (при подагре);
При рентгенографии иногда определяются эрозии, окружённые зоной остеосклероза.
Спондилоартропатии. Группа болезней, при которых наблюдается спондилоартрит с поражением всех отделов позвоночника, при этом в сыворотке крови отсутствует ревматоидный фактор:
- анкилозирующий спондилоартрит (болезнь Бехтерева);
- реактивные артриты и синдром Рейтера (острые негнойные артриты на фоне инфекции мочеполовой системы (хламидиоз) или кишечника);
- артриты при воспалительных заболеваниях кишечника (неспецифический язвенный колит, болезнь Крона и болезнь Уиппла);
- псориатический артрит.
Диагностические критерии:
- сакроилеит со спондилитом;
- артриты коленных, тазобедренных и грудинно-рёберных суставов;
- энтесопатии, подошвенный фасциит, тендиниты;
- ирит, поражения кожи и слизистых;
- при псориазе всегда имеются характерные кожные проявления или изменение ногтей.
|
|
Лечение
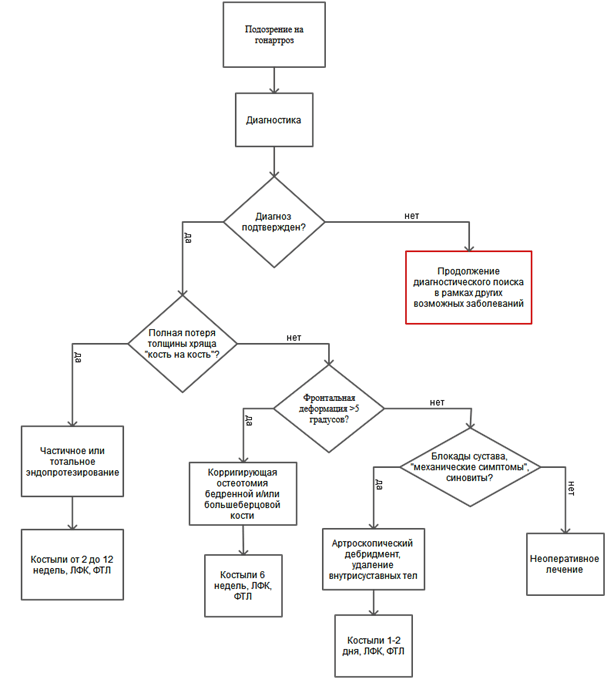
При лечении больных гонартрозом в зависимости от стадии заболевания применяются как неоперативные, так и хирургические методы.
• Неоперативное лечение рекомендовано при I-II стадии (по Н.С. Косинской), в то время как хирургическое - при II-III стадии или случаях неэффективности консервативной терапии больных с I стадией процесса [4].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2+).
• Рекомендовано снижать выраженность болевого синдрома, поддерживать или восстанавливать амплитуду движений в коленном суставе и купировать проявления синовита, если он имеется. План лечения должен быть индивидуализирован с учётом имеющихся у пациента сопутствующих соматических заболеваний, при которых может быть противопоказан тот или иной способ немедикаментозного или фармакологического воздействия [4].
Уровень убедительности рекомендаций D (уровень достоверности доказательств - 3-4).
Немедикаментозная терапия.
• Рекомендована модификация спортивных/физических нагрузок и разгрузка поражённого сустава: избегание воздействия динамических и статических факторов, повышающих осевую нагрузку на коленный сустав (бег, длительная ходьба, прыжки, подъём тяжестей, пребывание в однообразной рабочей позе ); ношение обуви с хорошо амортизирующей подошвой; дополнительная опора на трость или костыль в руке, противоположной поражённому суставу [25, 48].
Уровень убедительности рекомендаций D (уровень достоверности доказательств - 3).
• Рекомендована лечебная физкультура, направленная на укрепление мышц бедра и голени - признана наиболее эффективным методом снижения болевых ощущений и улучшения функции сустава в долгосрочной перспективе [25, 48].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
• Рекомендовано снижение веса при наличии избыточной массы тела (BMI ≥ 25) [59].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2).
• Рекомендовано ортезирование [19, 21, 29, 56, 98].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2).
Комментарии. Ортезы (брейсы) - за счёт моделируемых боковых рёбер жёсткости и шарниров позволяют скорректировать изменённую ось конечности для разгрузки внутреннего или наружного отдела сустава и при помощи стабилизаторов центрировать движение надколенника относительно мыщелков бедренной кости при наличии его латерального подвывиха) [19, 56, 98]. Данные последних рандомизированных контролируемых исследований (РКИ) и кохрейновского обзора, посвящённого использованию ортезов при медиальном гонартрозе свидетельствуют, что значимые клинический или биомеханического эффекты отсутствуют [29]. С другой стороны, РКИ, проведённое сallaghan MJ с соавторами (2015) продемонстрировало, что ортезирование при изолированном пателло-феморальном артрозе приводит к значимому клиническому эффекту и уменьшению зон повреждения субхондральной кости на МРТ [21]. Таким образом, ортезирование должно применяться дифференцированно в зависимости от паттернов поражения различных отделов коленного сустава.
• Не рекомендуется применение клиновидных стелек у больных гонартрозом [12, 15, 30, 66, 78].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2).
• Рекомендован массаж, гидромассаж мышц бедра и голени [77].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
• Рекомендованы физиотерапевтические процедуры (озокеритовые и парафиновые аппликации, криотерапия, лазеротерапия, магнитотерапия, УВЧ, ультразвук, индуктотермия, синусоидальные модулированные токи, микроволновая терапия, лекарственный электрофорез с анальгином, новокаином, салицилатом натрия, химотрипсином, фонофорез с гидрокортизоном, сероводородные, серные и радоновые ванны и так далее) [10, 34, 101].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
• Не рекомендуется применение акупунктуры у больных гонартрозом [94, 100].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 3).
Медикаментозная терапия.
Этиотропная фармакотерапия гонартроза до настоящего времени не разработана, поэтому медикаментозное лечение имеет симптоматическую направленность.
• Рекомендовано назначение нестероидных противовоспалительных препаратов [74, 85, 88].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
Комментарии. Клиническая противоболевая эффективность всех НПВП примерно одинакова, основное различие заключается в индивидуальной реакции пациента на конкретный препарат, поэтому выбор лекарственного средства является эмпирическим [88]. Для НПВП характерна высокая частота побочных эффектов, наиболее распространёнными и опасными из которых являются эрозивно-язвенные поражения желудка и кишечника, приводящими к кровотечениям и перфорациям желудочно-кишечного тракта (частота 0,25%-1,58%). Факторами риска развития побочных эффектов со стороны ЖКТ считаются возраст ≥ 65 лет, язвенная болезнь или кровотечение из верхних отделов ЖКТ в анамнезе, сопутствующий пероральный приём глюкокортикостероидов или антикоагулянтов, курение, алкоголизм. Так как интенсивность боли может варьировать день ото дня, равно как и в течение дня, целесообразным является приём НПВП по необходимости . В случае выраженного постоянного болевого синдрома предпочтение следует отдавать пролонгированным формам, которые позволяют длительно поддерживать высокий уровень препарата в сыворотке крови. Для улучшения переносимости НПВП и снижения частоты побочных эффектов предлагается комбинировать их с гастропротекторами.
У больных с факторами риска развития побочных эффектов со стороны ЖКТ возможно применение НПВП, селективно ингибирующих циклооксигеназу 2 типа (ЦОГ-2). Однако при этом, с осторожностью их следует назначать у пациентов с выраженной патологией сердца, сосудов, почек и головного мозга, угнетение данной изоформы ЦОГ в указанных органах может привести к существенному нарушению их функции. В дополнение к системному приёму НПВП эффективным является их местное наружное применения в форме мазей и гелей [74, 85].
Не рекомендованы простые анальгетики - парацетамол долгое время считался препаратом выбора для терапии первой ступени, так как полагали, что его анальгетическая эффективность сопоставима с нестероидными противовоспалительными препаратами (НПВП), однако, частота развития побочных эффектов со стороны желудочно-кишечного тракта значительно ниже. Однако исследование Miceli-Richard с. et al. (2004) показало его минимальную эффективность в сравнении с плацебо у больных гонартрозом [70].
• Рекомендовано местное применение средств с кожно-раздражающим действием, имеющих в составе пчелиный яд, экстракт перца и тому прочие [4].
Уровень убедительности рекомендаций с (уровень достоверности доказательств - 3).
• Рекомендуется внутрисуставное введение высокомолекулярных производных гиалуроновой кислоты [8, 27, 45, 50, 53, 58, 60, 65, 81, 83].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2).
Комментарии. Внутрисуставное применение производных гиалуроновой кислоты может приводить к положительному клиническому эффекту, однако его выраженность и продолжительность имеют сильную вариабельность в зависимости от физико-химических характеристик конкретного лекарственного средства [8, 27, 45, 50, 53, 58, 60, 65, 81, 83].
Не рекомендуются глюкозаминогликаны (хондроитин сульфат, глюкозами сульфат и тому прочие).
Использование глюкозамина и хондроитина не рекомендуется у пациентов с гонартрозом [23, 24, 68, 69, 75, 96].
• Рекомендуется внутрисуставное введение кортикостероидов [9, 20, 22, 39, 84].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2).
Комментарии. Внутрисуставное введение кортикостероидов оказывает сильный противовоспалительный эффект, однако сопряжено с высоким риском развития вторичного остеонекроза и с усугублением деградации суставного хряща. Поэтому их применение возможно в ситуациях, когда не удаётся купировать синовит адекватными дозами НПВП, но не чаще 1 раза в 3 месяца.Курсовое применение кортикостероидов при гонартрозе не рекомендуется [9, 20, 22, 39, 84].
Будущее терапии гонартроза.
Среди потенциально возможных новых средств лечения пациентов с гонартрозом, эффективность которых изучается в настоящее время, но пока не подтверждена настолько, чтобы можно было рекомендовать широкое клиническое применение, стоит упомянуть ингибиторы протеаз, вызывающих апоптоз хондроцитов и деградацию матрикса хряща, блокаторы провоспалительных цитокинов или их рецепторов, факторы роста, антиоксиданты, аутоконцентраты белков плазмы крови или обогащённую тромбоцитами плазму крови, культуры/концентраты ауто- или аллогенных мезенхимальных стволовых клеток и генно-клеточную терапию (например, аллогенные хондроциты с гиперэкспрессией TGF-B1 посредством ретровирусных векторов).
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии. В настоящее время наиболее актуальными и распространёнными методами оперативного лечения гонартроза являются эндоскопические вмешательства (артроскопия), корригирующие околосуставные остеотомии бедренной и/или большеберцовой костей, частичное или тотальное эндопротезирование коленного сустава. К операциям «отчаяния» можно отнести резекционную артропластику и артродезирование коленного сустава.
• Артроскопия рекомендована больным с I - II стадией заболевания с умеренно выраженным ограничением функции коленного сустава, при продолжительности болевого синдрома более 6 месяцев и неэффективности комплексной консервативной терапии, нормальной оси нижней конечности или её нарушении менее 5 градусов и наличии жалоб и симптомов, свидетельствующих о сопутствующем повреждении менисков или свободных внутрисуставных телах (внезапные эпизоды неустойчивости в коленном суставе при ходьбе, сопровождающиеся щелчками, хрустом и острой болью, локализованной в проекции суставной линии; кратковременные, самопроизвольно устраняющиеся блокады; персистирующий синовит) [17, 44, 52, 55, 71, 97].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии. Впервые на положительный клинический эффект лаважа или промывания сустава, поражённого дегенеративно-дистрофическим процессом, указал вircher (1921) в работе, посвящённой артроскопической диагностике деформирующего артроза коленного сустава, а первыми описали лаваж - эффект вurman et al. (1934), полагая, что клинический эффект достигается вследствие обильного промывания полости сустава и удаления дебриса (свободных фрагментов суставного хряща, фибрина, ферментов, цитокинов и прочих медиаторов воспаления), раздражающего синовиальную оболочку. Однако до настоящего времени вопросы о влиянии артроскопических операций на течение патологического процесса, о соотношении их положительного клинического действия с плацебо - эффектом, возможных механизмах снижения болевого синдрома остаются без ответа. Ряд исследований показал, что простое промывание сустава как через обычную иглу, так и при артроскопии не является эффективным у больных гонартрозом [17, 52, 55, 97].
Ещё одна гипотеза, постулирующая что основное значение имеет устранение механических препятствий, затрудняющих движения в суставе, то есть проведение артроскопического дебридмента, который может включать резекцию нестабильных, отслоенных и повреждённых фрагментов хряща, дегенеративно-измененных участков менисков, гипертрофированных отделов синовиальной оболочки, заглаживание участков разволокнения хряща, удаление свободных внутрисуставных тел и остеофитов, вызывающих ущемление мягких тканей, также не нашла подтверждения в ходе рандомизированных контролируемых исследований [44, 71].
Туннелизация или создание микропереломов или абразивная хондропластика при локальных полнослойных дефектах хряща на мыщелках бедренной кости могут быть использованы только у пациентов с нормальной осью конечности и минимальными дегенеративными изменениями коленного сустава. Они противопоказаны при распространённом патологическом процессе, выраженных контрактурах, деформации и нестабильности коленного сустава. Также их надо избегать у больных, которые не могут или не желают выполнять разгрузку оперированного сустава в течение двух месяцев.
В настоящее время наиболее важной целью артроскопии коленного сустава, поражённого дегенеративно-дистрофическим процессом, можно считать подтверждение диагноза и уточнение плана дальнейшего лечения.
При деформирующем артрозе III стадии артроскопия, включающая лаваж и рациональный дебридмент, не способна оказать достаточное лечебное воздействие и стабилизировать патологический процесс.
Осложнения при артроскопических вмешательствах наблюдаются крайне редко. Из потенциально возможных можно отметить гемартроз, тугоподвижность сустава, тромбоэмболию, повреждение периферических нервов (n. saphenus, n.peroneus), связочного аппарата коленного сустава, поломку инструментов и инфекционные осложнения.
• Рекомендованы корригирующие околосуставные остеотомии бедренной и/или большеберцовой костей при деформирующем артрозе I-II (по классификации Н.С. Косинской, 1961) с преимущественным поражением внутреннего отдела и варусной деформацией или наружного отдела и вальгусной деформацией коленного сустава при неэффективности неоперативного лечения. Выбор локализации остеотомии - дистальный метафиз бедренной и/или проксимальный метафиз большеберцовой костей - зависит от степени выраженности деформации в отдельном сегменте конечности с учётом наклона линии сустава во фронтальной и сагиттальной плоскости с целью минимизации её изменения. При выполнении остеотомии большеберцовой кости нередко требуется дополнительная остеотомия малоберцовой кости или мобилизация проксимального большеберцово-малоберцового сочленения [32].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии. Биомеханическая концепция корригирующих остеотомий бедренной и/или большеберцовой костей заключается в восстановлении изменённой оси нижней конечности, что способствует разгрузке поражённого отдела коленного сустава [86]. Точный механизм купирования болевого синдрома после остеотомии до сих пор остаётся не до конца ясным: полагают, что кроме снижения нагрузки на наиболее изменённые отделы суставной поверхности, вклад также могут вносить возвращение мениска в своё нормальное положение из вывихнутого к периферии сустава, нормализация внутрикостного давления, а также пролиферация фиброзного хряща в поражённом отделе сустава. Клинический результат остеотомии зависит от соблюдения показаний и противопоказаний к операции, тщательности предоперационного планирования и точности оперативной техники. После правильно выполненной остеотомии наблюдается регресс субхондрального склероза и восстановление высоты суставной щели, что клинически сопровождается уменьшением болевого синдрома и сохранением достаточной амплитуды движений [18].
• Рекомендована остеотомия бугристости большеберцовой кости для её вентрализации или вентромедиализации при изолированном гонартрозе I-II (по классификации Н.С. Косинской, 1961) с преимущественным поражением бедренно-надколенникового сочленения [79, 92].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии. Общими обязательными условиями для применения корригирующих околосуставных остеотомий бедренной и большеберцовой костей являются фронтальная деформация не более 15-20 градусов, амплитуда движений в коленном суставе не менее 90 градусов, ограничение разгибания не более 10-15 градусов, удовлетворительное состояние гиалинового хряща и мениска в соседнем отделе сустава (на основании данных МРТ или эндоскопического обследования) [92].
Противопоказаниями к выполнению остеотомии являются тотальное поражение коленного сустава патологическим процессом, ожирение тяжёлой степени выраженности, хроническая венозная или артериальная недостаточность, наличие костного дефекта медиального или латерального мыщелка бедренной или большеберцовой костей, подвывих голени во фронтальной плоскости, малоподвижный образ жизни пациента, системные заболевания соединительной ткани, возраст старше 65 лет [79].
Среди осложнений корригирующих остеотомий большеберцовой кости могут встречаться парез малоберцового нерва, замедленная консолидация и формирование ложного сустава, низкое стояние надколенника, инфекция, нестабильность коленного сустава, гиперкоррекция очи конечности или рецидив деформации, компартмент-синдром, внутрисуставные переломы, повреждение подколенного сосудисто-нервного пучка, венозный тромбоэмолизм.
• Эндопротезирование коленного сустава относится к операциям высокой категории сложности и рекомендуется пациентам в возрасте 50 лет и старше. Лицам более молодого возраста показания к замещению коленного сустава на искусственный определяются строго индивидуально [46].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
Комментарии. В зависимости от степени распространённости патологического процесса во время эндопротезирования могут замещаться один, два или все отделы коленного сустава.
Показания к одномыщелковому эндопротезированию коленного сустава (частичная артропластика одного из отделов бедренно-большеберцового сочленения) следующие [42]:
- Деформирующий артроз II - III (по классификации Н.С. Косинской, 1961):
- с преимущественным поражением внутреннего отдела коленного сустава и варусной деформацией нижней конечности;
- с преимущественным поражением наружного отдела коленного сустава и вальгусной деформацией нижней конечности.
- Крупный очаг асептического некроза, расположенный субхондрально в мыщелке бедренной или большеберцовой костей.
При клинико-рентгенологическом обследовании необходимо убедиться в том, что:
Передняя и задняя крестообразные связки, а также боковые стабилизирующие коленный сустав структуры интактны;
- соседний отдел бедренно-большеберцового сочленения находится в удовлетворительном состоянии: неповреждённый мениск и полная толщина суставного хряща (допустимы краевые остеофиты, диффузное поверхностное разволокнение, а также ограниченные участки эрозии хряща по краю мыщелка бедренной кости);
- возможна пассивная коррекция варусной или вальгусной деформации конечности до нейтрального положения при разгибании коленного сустава около 160 градусов, когда расслаблены задние отделы капсулы (как правило, если фронтальная деформация не превышает 15 градусов);
- сгибательная контрактура составляет не более 15 градусов;
- возможно сгибание коленного сустава не менее чем до 80 градусов.
Следует подчеркнуть, что умеренно выраженные дегенеративные изменения в бедренно - надколенниковом сочленении (краевые остеофиты, истончение, вплоть до полнослойного дефекта хряща на медиальной фасетке) являются допустимыми. В то же время при наличии наружного подвывиха надколенника с наличием полнослойного дефекта хряща на наружной фасетке стоит рассмотреть возможность одномоментного замещения феморо-пателлярного сустава или выбрать тотальную артропластику.
Противопоказания: тотальное дегенеративно-дистрофическое поражение коленного сустава; нестабильность связочного аппарата коленного сустава; вторичный деформирующий артроз вследствие воспалительных артритов любой этиологии, например ревматоидного артрита, подагры ; активный инфекционный процесс или очаги скрытой инфекции; отсутствие активного разгибания в коленном суставе вследствие несостоятельности разгибательного аппарата или выраженной дисфункции мышц; хронические сопутствующие заболевания в стадии декомпенсации [95].
Показаниями к тотальному эндопротезированию коленного сустава являются выраженные патологические изменения во всех его отделах, с сопутствующим выраженным болевым синдромом, угловыми деформациями, сгибательными и/или разгибательными контрактурами, вызывающими стойкое нарушение статико-динамической функции и не поддающимися комплексной консервативной терапии, преимущественно у пациентов старше 50 лет со следующими нозологическими формами:
- дегенеративно-дистрофические заболевания коленного сустава (идиопатический и вторичный деформирующий артроз,.
- асептический некроз и кистовидная перестройка мыщелков бедренной или большеберцовой костей);
Ревматологические заболевания (наиболее часто ревматоидный артрит);
- околосуставные опухоли бедренной или большеберцовой костей, а также мягких тканей области коленного сустава.
Тотальное эндопротезирование коленного сустава у пациентов моложе 50 лет показано при полисуставной форме ревматоидного артрита, ювенильном ревматодином артрите, болезни Бехтерева и других ревматологических заболеваниях, протекающих с поражением нескольких крупных суставов, гемофилии, а также посттравматическом терминальном гонартрозе и отказе пациента от артродезирования коленного сустава [89].
Противопоказаниями к выполнению тотального эндопротезирования коленного сустава являются [14]:
- активный инфекционный процесс, либо несанированные очаги хронической инфекции любой локализации;
- остеомиелит мыщелков бедренной или большеберцовой костей, а также гнойный артрит в течение последних 6 месяцев;
- отсутствие активного разгибания в коленном суставе вследствие несостоятельности разгибательного аппарата (повреждение связки надколенника или его несросшийся перелом, разрыв сухожилия четырёхглавой мышцы бедра) или выраженной дисфункции мышц;
- грубые, обширные рубцы, спаянные с подлежащей костью в области коленного сустава;
- первичный, артродез коленного сустава в функционально выгодном положении при отсутствии болевого синдрома;
- тромбофлебит в стадии обострения;
- общесоматические и психические заболевания в стадии декомпенсации.
• Рекомендовано проведение резекционной артропластики при клинических ситуациях рецидивов хирургической инфекции после эндопротезирования у пациентов с системной патологией и поражением многих суставов верхней и нижней конечности, ведущих малоподвижный сидячий образ жизни. Резекционная артропластика, сохраняя подвижность в суставе, предоставляет им больший комфорт при пребывании в положении сидя, чем артродезирование, однако для ходьбы требуется использование ортеза и дополнительной опоры [33].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
• Рекомендовано артродезирование коленного сустава при терминальной стадии гонартроза, сопровождающейся нестабильностью связочного аппарата и выраженной варусной или вальгусной деформацией нижней конечности, при высоком риске инфекционных осложнений в случае имплантации эндопротеза или «болтающемся» коленном суставе, возникающем после удаления компонентов эндопротеза, как правило, для лечения глубокой хирургической инфекции, когда ревизионное эндопротезирование в силу неудовлетворительного состояния мягких тканей, некорректируемого иммунодефицита или тяжёлой сопутствующей патологии пациента, сопряжено с прогнозируемо высоким риском рецидива инфекции [13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Комментарии. Артродезирование позволяет устранить болевой синдром и добиться восстановления опороспособности конечности, но как правило сопровождатся её укорочением. В дальнейшем из-за нарушения биомеханики развиваются и прогрессируют дегенеративно-дистрофическое изменения в пояснично-крестцовом отделе позвоночника и смежных тазобедренном и голеностопном суставах. Среди других потенциальных осложнений артродезирования следует отметить замедленную консолидацию и формирование ложного сустава [26].
• Неоперативное лечение рекомендовано при I-II стадии (по Н.С. Косинской), в то время как хирургическое - при II-III стадии или случаях неэффективности консервативной терапии больных с I стадией процесса [4].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2+).
3,1 Консервативное лечение.
Неоперативное лечение складывается из немедикаментозных и фармакологических методов воздействия. Так как патогенез гонартроза до настоящего времени остаётся неясным, этиотропная терапия данного заболевания отсутствует. Целью консервативного лечения является стабилизация дегенеративно-дистрофического процесса и перевод его в фазу клинической компенсации.• Рекомендовано снижать выраженность болевого синдрома, поддерживать или восстанавливать амплитуду движений в коленном суставе и купировать проявления синовита, если он имеется. План лечения должен быть индивидуализирован с учётом имеющихся у пациента сопутствующих соматических заболеваний, при которых может быть противопоказан тот или иной способ немедикаментозного или фармакологического воздействия [4].
Уровень убедительности рекомендаций D (уровень достоверности доказательств - 3-4).
Немедикаментозная терапия.
• Рекомендована модификация спортивных/физических нагрузок и разгрузка поражённого сустава: избегание воздействия динамических и статических факторов, повышающих осевую нагрузку на коленный сустав (бег, длительная ходьба, прыжки, подъём тяжестей, пребывание в однообразной рабочей позе ); ношение обуви с хорошо амортизирующей подошвой; дополнительная опора на трость или костыль в руке, противоположной поражённому суставу [25, 48].
Уровень убедительности рекомендаций D (уровень достоверности доказательств - 3).
• Рекомендована лечебная физкультура, направленная на укрепление мышц бедра и голени - признана наиболее эффективным методом снижения болевых ощущений и улучшения функции сустава в долгосрочной перспективе [25, 48].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
• Рекомендовано снижение веса при наличии избыточной массы тела (BMI ≥ 25) [59].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2).
• Рекомендовано ортезирование [19, 21, 29, 56, 98].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 2).
Комментарии. Ортезы (брейсы) - за счёт моделируемых боковых рёбер жёсткости и шарниров позволяют скорректировать изменённую ось конечности для разгрузки внутреннего или наружного отдела сустава и при помощи стабилизаторов центрировать движение надколенника относительно мыщелков бедренной кости при наличии его латерального подвывиха) [19, 56, 98]. Данные последних рандомизированных контролируемых исследований (РКИ) и кохрейновского обзора, посвящённого использованию ортезов при медиальном гонартрозе свидетельствуют, что значимые клинический или биомеханического эффекты отсутствуют [29]. С другой стороны, РКИ, проведённое сallaghan MJ с соавторами (2015) продемонстрировало, что ортезирование при изолированном пателло-феморальном артрозе приводит к значимому клиническому эффекту и уменьшению зон повреждения субхондральной кости на МРТ [21]. Таким образом, ортезирование должно применяться дифференцированно в зависимости от паттернов поражения различных отделов коленного сустава.
• Не рекомендуется применение клиновидных стелек у больных гонартрозом [12, 15, 30, 66, 78].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2).
• Рекомендован массаж, гидромассаж мышц бедра и голени [77].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
• Рекомендованы физиотерапевтические процедуры (озокеритовые и парафиновые аппликации, криотерапия, лазеротерапия, магнитотерапия, УВЧ, ультразвук, индуктотермия, синусоидальные модулированные токи, микроволновая терапия, лекарственный электрофорез с анальгином, новокаином, салицилатом натрия, химотрипсином, фонофорез с гидрокортизоном, сероводородные, серные и радоновые ванны и так далее) [10, 34, 101].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
• Не рекомендуется применение акупунктуры у больных гонартрозом [94, 100].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 3).
Медикаментозная терапия.
Этиотропная фармакотерапия гонартроза до настоящего времени не разработана, поэтому медикаментозное лечение имеет симптоматическую направленность.
• Рекомендовано назначение нестероидных противовоспалительных препаратов [74, 85, 88].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
Комментарии. Клиническая противоболевая эффективность всех НПВП примерно одинакова, основное различие заключается в индивидуальной реакции пациента на конкретный препарат, поэтому выбор лекарственного средства является эмпирическим [88]. Для НПВП характерна высокая частота побочных эффектов, наиболее распространёнными и опасными из которых являются эрозивно-язвенные поражения желудка и кишечника, приводящими к кровотечениям и перфорациям желудочно-кишечного тракта (частота 0,25%-1,58%). Факторами риска развития побочных эффектов со стороны ЖКТ считаются возраст ≥ 65 лет, язвенная болезнь или кровотечение из верхних отделов ЖКТ в анамнезе, сопутствующий пероральный приём глюкокортикостероидов или антикоагулянтов, курение, алкоголизм. Так как интенсивность боли может варьировать день ото дня, равно как и в течение дня, целесообразным является приём НПВП по необходимости . В случае выраженного постоянного болевого синдрома предпочтение следует отдавать пролонгированным формам, которые позволяют длительно поддерживать высокий уровень препарата в сыворотке крови. Для улучшения переносимости НПВП и снижения частоты побочных эффектов предлагается комбинировать их с гастропротекторами.
У больных с факторами риска развития побочных эффектов со стороны ЖКТ возможно применение НПВП, селективно ингибирующих циклооксигеназу 2 типа (ЦОГ-2). Однако при этом, с осторожностью их следует назначать у пациентов с выраженной патологией сердца, сосудов, почек и головного мозга, угнетение данной изоформы ЦОГ в указанных органах может привести к существенному нарушению их функции. В дополнение к системному приёму НПВП эффективным является их местное наружное применения в форме мазей и гелей [74, 85].
Не рекомендованы простые анальгетики - парацетамол долгое время считался препаратом выбора для терапии первой ступени, так как полагали, что его анальгетическая эффективность сопоставима с нестероидными противовоспалительными препаратами (НПВП), однако, частота развития побочных эффектов со стороны желудочно-кишечного тракта значительно ниже. Однако исследование Miceli-Richard с. et al. (2004) показало его минимальную эффективность в сравнении с плацебо у больных гонартрозом [70].
• Рекомендовано местное применение средств с кожно-раздражающим действием, имеющих в составе пчелиный яд, экстракт перца и тому прочие [4].
Уровень убедительности рекомендаций с (уровень достоверности доказательств - 3).
• Рекомендуется внутрисуставное введение высокомолекулярных производных гиалуроновой кислоты [8, 27, 45, 50, 53, 58, 60, 65, 81, 83].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2).
Комментарии. Внутрисуставное применение производных гиалуроновой кислоты может приводить к положительному клиническому эффекту, однако его выраженность и продолжительность имеют сильную вариабельность в зависимости от физико-химических характеристик конкретного лекарственного средства [8, 27, 45, 50, 53, 58, 60, 65, 81, 83].
Не рекомендуются глюкозаминогликаны (хондроитин сульфат, глюкозами сульфат и тому прочие).
Использование глюкозамина и хондроитина не рекомендуется у пациентов с гонартрозом [23, 24, 68, 69, 75, 96].
• Рекомендуется внутрисуставное введение кортикостероидов [9, 20, 22, 39, 84].
Уровень убедительности рекомендаций в (уровень достоверности доказательств - 2).
Комментарии. Внутрисуставное введение кортикостероидов оказывает сильный противовоспалительный эффект, однако сопряжено с высоким риском развития вторичного остеонекроза и с усугублением деградации суставного хряща. Поэтому их применение возможно в ситуациях, когда не удаётся купировать синовит адекватными дозами НПВП, но не чаще 1 раза в 3 месяца.Курсовое применение кортикостероидов при гонартрозе не рекомендуется [9, 20, 22, 39, 84].
Будущее терапии гонартроза.
Среди потенциально возможных новых средств лечения пациентов с гонартрозом, эффективность которых изучается в настоящее время, но пока не подтверждена настолько, чтобы можно было рекомендовать широкое клиническое применение, стоит упомянуть ингибиторы протеаз, вызывающих апоптоз хондроцитов и деградацию матрикса хряща, блокаторы провоспалительных цитокинов или их рецепторов, факторы роста, антиоксиданты, аутоконцентраты белков плазмы крови или обогащённую тромбоцитами плазму крови, культуры/концентраты ауто- или аллогенных мезенхимальных стволовых клеток и генно-клеточную терапию (например, аллогенные хондроциты с гиперэкспрессией TGF-B1 посредством ретровирусных векторов).
3,2 Хирургическое лечение.
• Хирургическое лечение рекомендовано больным деформирующим артрозом коленного сустава I-II стадии при неудовлетворительном эффекте комплексной консервативной терапии или в ситуации, когда при первичном обращении за медицинской помощью определяются выраженные дегенеративно-дистрофические изменения в суставе, сопровождающиеся стойкими функциональными нарушениями, то есть III стадия заболевания [14, 17, 32, 42, 44, 46, 52, 55, 71, 79, 89, 92, 95, 97].Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии. В настоящее время наиболее актуальными и распространёнными методами оперативного лечения гонартроза являются эндоскопические вмешательства (артроскопия), корригирующие околосуставные остеотомии бедренной и/или большеберцовой костей, частичное или тотальное эндопротезирование коленного сустава. К операциям «отчаяния» можно отнести резекционную артропластику и артродезирование коленного сустава.
• Артроскопия рекомендована больным с I - II стадией заболевания с умеренно выраженным ограничением функции коленного сустава, при продолжительности болевого синдрома более 6 месяцев и неэффективности комплексной консервативной терапии, нормальной оси нижней конечности или её нарушении менее 5 градусов и наличии жалоб и симптомов, свидетельствующих о сопутствующем повреждении менисков или свободных внутрисуставных телах (внезапные эпизоды неустойчивости в коленном суставе при ходьбе, сопровождающиеся щелчками, хрустом и острой болью, локализованной в проекции суставной линии; кратковременные, самопроизвольно устраняющиеся блокады; персистирующий синовит) [17, 44, 52, 55, 71, 97].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии. Впервые на положительный клинический эффект лаважа или промывания сустава, поражённого дегенеративно-дистрофическим процессом, указал вircher (1921) в работе, посвящённой артроскопической диагностике деформирующего артроза коленного сустава, а первыми описали лаваж - эффект вurman et al. (1934), полагая, что клинический эффект достигается вследствие обильного промывания полости сустава и удаления дебриса (свободных фрагментов суставного хряща, фибрина, ферментов, цитокинов и прочих медиаторов воспаления), раздражающего синовиальную оболочку. Однако до настоящего времени вопросы о влиянии артроскопических операций на течение патологического процесса, о соотношении их положительного клинического действия с плацебо - эффектом, возможных механизмах снижения болевого синдрома остаются без ответа. Ряд исследований показал, что простое промывание сустава как через обычную иглу, так и при артроскопии не является эффективным у больных гонартрозом [17, 52, 55, 97].
Ещё одна гипотеза, постулирующая что основное значение имеет устранение механических препятствий, затрудняющих движения в суставе, то есть проведение артроскопического дебридмента, который может включать резекцию нестабильных, отслоенных и повреждённых фрагментов хряща, дегенеративно-измененных участков менисков, гипертрофированных отделов синовиальной оболочки, заглаживание участков разволокнения хряща, удаление свободных внутрисуставных тел и остеофитов, вызывающих ущемление мягких тканей, также не нашла подтверждения в ходе рандомизированных контролируемых исследований [44, 71].
Туннелизация или создание микропереломов или абразивная хондропластика при локальных полнослойных дефектах хряща на мыщелках бедренной кости могут быть использованы только у пациентов с нормальной осью конечности и минимальными дегенеративными изменениями коленного сустава. Они противопоказаны при распространённом патологическом процессе, выраженных контрактурах, деформации и нестабильности коленного сустава. Также их надо избегать у больных, которые не могут или не желают выполнять разгрузку оперированного сустава в течение двух месяцев.
В настоящее время наиболее важной целью артроскопии коленного сустава, поражённого дегенеративно-дистрофическим процессом, можно считать подтверждение диагноза и уточнение плана дальнейшего лечения.
При деформирующем артрозе III стадии артроскопия, включающая лаваж и рациональный дебридмент, не способна оказать достаточное лечебное воздействие и стабилизировать патологический процесс.
Осложнения при артроскопических вмешательствах наблюдаются крайне редко. Из потенциально возможных можно отметить гемартроз, тугоподвижность сустава, тромбоэмболию, повреждение периферических нервов (n. saphenus, n.peroneus), связочного аппарата коленного сустава, поломку инструментов и инфекционные осложнения.
• Рекомендованы корригирующие околосуставные остеотомии бедренной и/или большеберцовой костей при деформирующем артрозе I-II (по классификации Н.С. Косинской, 1961) с преимущественным поражением внутреннего отдела и варусной деформацией или наружного отдела и вальгусной деформацией коленного сустава при неэффективности неоперативного лечения. Выбор локализации остеотомии - дистальный метафиз бедренной и/или проксимальный метафиз большеберцовой костей - зависит от степени выраженности деформации в отдельном сегменте конечности с учётом наклона линии сустава во фронтальной и сагиттальной плоскости с целью минимизации её изменения. При выполнении остеотомии большеберцовой кости нередко требуется дополнительная остеотомия малоберцовой кости или мобилизация проксимального большеберцово-малоберцового сочленения [32].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии. Биомеханическая концепция корригирующих остеотомий бедренной и/или большеберцовой костей заключается в восстановлении изменённой оси нижней конечности, что способствует разгрузке поражённого отдела коленного сустава [86]. Точный механизм купирования болевого синдрома после остеотомии до сих пор остаётся не до конца ясным: полагают, что кроме снижения нагрузки на наиболее изменённые отделы суставной поверхности, вклад также могут вносить возвращение мениска в своё нормальное положение из вывихнутого к периферии сустава, нормализация внутрикостного давления, а также пролиферация фиброзного хряща в поражённом отделе сустава. Клинический результат остеотомии зависит от соблюдения показаний и противопоказаний к операции, тщательности предоперационного планирования и точности оперативной техники. После правильно выполненной остеотомии наблюдается регресс субхондрального склероза и восстановление высоты суставной щели, что клинически сопровождается уменьшением болевого синдрома и сохранением достаточной амплитуды движений [18].
• Рекомендована остеотомия бугристости большеберцовой кости для её вентрализации или вентромедиализации при изолированном гонартрозе I-II (по классификации Н.С. Косинской, 1961) с преимущественным поражением бедренно-надколенникового сочленения [79, 92].
Уровень убедительности рекомендаций В (уровень достоверности доказательств - 2).
Комментарии. Общими обязательными условиями для применения корригирующих околосуставных остеотомий бедренной и большеберцовой костей являются фронтальная деформация не более 15-20 градусов, амплитуда движений в коленном суставе не менее 90 градусов, ограничение разгибания не более 10-15 градусов, удовлетворительное состояние гиалинового хряща и мениска в соседнем отделе сустава (на основании данных МРТ или эндоскопического обследования) [92].
Противопоказаниями к выполнению остеотомии являются тотальное поражение коленного сустава патологическим процессом, ожирение тяжёлой степени выраженности, хроническая венозная или артериальная недостаточность, наличие костного дефекта медиального или латерального мыщелка бедренной или большеберцовой костей, подвывих голени во фронтальной плоскости, малоподвижный образ жизни пациента, системные заболевания соединительной ткани, возраст старше 65 лет [79].
Среди осложнений корригирующих остеотомий большеберцовой кости могут встречаться парез малоберцового нерва, замедленная консолидация и формирование ложного сустава, низкое стояние надколенника, инфекция, нестабильность коленного сустава, гиперкоррекция очи конечности или рецидив деформации, компартмент-синдром, внутрисуставные переломы, повреждение подколенного сосудисто-нервного пучка, венозный тромбоэмолизм.
• Эндопротезирование коленного сустава относится к операциям высокой категории сложности и рекомендуется пациентам в возрасте 50 лет и старше. Лицам более молодого возраста показания к замещению коленного сустава на искусственный определяются строго индивидуально [46].
Уровень убедительности рекомендаций А (уровень достоверности доказательств - 1).
Комментарии. В зависимости от степени распространённости патологического процесса во время эндопротезирования могут замещаться один, два или все отделы коленного сустава.
Показания к одномыщелковому эндопротезированию коленного сустава (частичная артропластика одного из отделов бедренно-большеберцового сочленения) следующие [42]:
- Деформирующий артроз II - III (по классификации Н.С. Косинской, 1961):
- с преимущественным поражением внутреннего отдела коленного сустава и варусной деформацией нижней конечности;
- с преимущественным поражением наружного отдела коленного сустава и вальгусной деформацией нижней конечности.
- Крупный очаг асептического некроза, расположенный субхондрально в мыщелке бедренной или большеберцовой костей.
При клинико-рентгенологическом обследовании необходимо убедиться в том, что:
Передняя и задняя крестообразные связки, а также боковые стабилизирующие коленный сустав структуры интактны;
- соседний отдел бедренно-большеберцового сочленения находится в удовлетворительном состоянии: неповреждённый мениск и полная толщина суставного хряща (допустимы краевые остеофиты, диффузное поверхностное разволокнение, а также ограниченные участки эрозии хряща по краю мыщелка бедренной кости);
- возможна пассивная коррекция варусной или вальгусной деформации конечности до нейтрального положения при разгибании коленного сустава около 160 градусов, когда расслаблены задние отделы капсулы (как правило, если фронтальная деформация не превышает 15 градусов);
- сгибательная контрактура составляет не более 15 градусов;
- возможно сгибание коленного сустава не менее чем до 80 градусов.
Следует подчеркнуть, что умеренно выраженные дегенеративные изменения в бедренно - надколенниковом сочленении (краевые остеофиты, истончение, вплоть до полнослойного дефекта хряща на медиальной фасетке) являются допустимыми. В то же время при наличии наружного подвывиха надколенника с наличием полнослойного дефекта хряща на наружной фасетке стоит рассмотреть возможность одномоментного замещения феморо-пателлярного сустава или выбрать тотальную артропластику.
Противопоказания: тотальное дегенеративно-дистрофическое поражение коленного сустава; нестабильность связочного аппарата коленного сустава; вторичный деформирующий артроз вследствие воспалительных артритов любой этиологии, например ревматоидного артрита, подагры ; активный инфекционный процесс или очаги скрытой инфекции; отсутствие активного разгибания в коленном суставе вследствие несостоятельности разгибательного аппарата или выраженной дисфункции мышц; хронические сопутствующие заболевания в стадии декомпенсации [95].
Показаниями к тотальному эндопротезированию коленного сустава являются выраженные патологические изменения во всех его отделах, с сопутствующим выраженным болевым синдромом, угловыми деформациями, сгибательными и/или разгибательными контрактурами, вызывающими стойкое нарушение статико-динамической функции и не поддающимися комплексной консервативной терапии, преимущественно у пациентов старше 50 лет со следующими нозологическими формами:
- дегенеративно-дистрофические заболевания коленного сустава (идиопатический и вторичный деформирующий артроз,.
- асептический некроз и кистовидная перестройка мыщелков бедренной или большеберцовой костей);
Ревматологические заболевания (наиболее часто ревматоидный артрит);
- околосуставные опухоли бедренной или большеберцовой костей, а также мягких тканей области коленного сустава.
Тотальное эндопротезирование коленного сустава у пациентов моложе 50 лет показано при полисуставной форме ревматоидного артрита, ювенильном ревматодином артрите, болезни Бехтерева и других ревматологических заболеваниях, протекающих с поражением нескольких крупных суставов, гемофилии, а также посттравматическом терминальном гонартрозе и отказе пациента от артродезирования коленного сустава [89].
Противопоказаниями к выполнению тотального эндопротезирования коленного сустава являются [14]:
- активный инфекционный процесс, либо несанированные очаги хронической инфекции любой локализации;
- остеомиелит мыщелков бедренной или большеберцовой костей, а также гнойный артрит в течение последних 6 месяцев;
- отсутствие активного разгибания в коленном суставе вследствие несостоятельности разгибательного аппарата (повреждение связки надколенника или его несросшийся перелом, разрыв сухожилия четырёхглавой мышцы бедра) или выраженной дисфункции мышц;
- грубые, обширные рубцы, спаянные с подлежащей костью в области коленного сустава;
- первичный, артродез коленного сустава в функционально выгодном положении при отсутствии болевого синдрома;
- тромбофлебит в стадии обострения;
- общесоматические и психические заболевания в стадии декомпенсации.
• Рекомендовано проведение резекционной артропластики при клинических ситуациях рецидивов хирургической инфекции после эндопротезирования у пациентов с системной патологией и поражением многих суставов верхней и нижней конечности, ведущих малоподвижный сидячий образ жизни. Резекционная артропластика, сохраняя подвижность в суставе, предоставляет им больший комфорт при пребывании в положении сидя, чем артродезирование, однако для ходьбы требуется использование ортеза и дополнительной опоры [33].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
• Рекомендовано артродезирование коленного сустава при терминальной стадии гонартроза, сопровождающейся нестабильностью связочного аппарата и выраженной варусной или вальгусной деформацией нижней конечности, при высоком риске инфекционных осложнений в случае имплантации эндопротеза или «болтающемся» коленном суставе, возникающем после удаления компонентов эндопротеза, как правило, для лечения глубокой хирургической инфекции, когда ревизионное эндопротезирование в силу неудовлетворительного состояния мягких тканей, некорректируемого иммунодефицита или тяжёлой сопутствующей патологии пациента, сопряжено с прогнозируемо высоким риском рецидива инфекции [13].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Комментарии. Артродезирование позволяет устранить болевой синдром и добиться восстановления опороспособности конечности, но как правило сопровождатся её укорочением. В дальнейшем из-за нарушения биомеханики развиваются и прогрессируют дегенеративно-дистрофическое изменения в пояснично-крестцовом отделе позвоночника и смежных тазобедренном и голеностопном суставах. Среди других потенциальных осложнений артродезирования следует отметить замедленную консолидацию и формирование ложного сустава [26].
|
|
Реабилитация и амбулаторное лечение
Целью реабилитации больных как после органосохраняющих оперативных вмешательств, так и после эндопротезирования коленного сустава является полноценное функциональное, социально-бытовое и профессиональное восстановление. Реабилитация включает в себя медицинскую реабилитацию, или восстановительное лечение, социальную реабилитацию, направленную на социально-бытовую адаптацию, и профессиональную реабилитацию, которая состоит из профессиональной ориентации, профессионального образования и профессионально-производственной адаптации.
Реабилитация больных основана на общеизвестных принципах: раннее начало на фоне достижения у пациента адекватного уровня аналгезии за счёт мультимодального использования как различных фармакологических средств, так и немедикаментозных методов, непрерывность, последовательность, комплексность, а также индивидуальный подход в проведении лечебных мероприятий.
• Рекомендовано лечебно-восстановительный период начинать в стационаре, сразу после оперативного вмешательства и на всём протяжении госпитализации. Продолжать восстановительное лечение рекомендовано в реабилитационных отделениях, а заканчивать - в специализированных лечебницах восстановительного лечения или санаторно-курортных учреждениях [2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Комментарии. Весь курс послеоперационного восстановительного лечения состоит из 2 периодов (ранний и поздний послеоперационные периоды), которые подразделяют на 5 двигательных режимов - 1) щадящий с 1-2 до 5-7 дня (острое послеоперационное реактивное воспаление), 2) тонизирующий с 5-7 до 15 дня (заживление послеоперационной раны), 3) ранний восстановительный с 15 дня до 6-8 недель (преобладание процессов резорбции разрушенных костных структур), 4) поздний восстановительный с 6-8 до 10 недель (преобладание процессов регенерации костной ткани), 5) адаптационнный с 10-12 недель (ремоделирование костной ткани).
• Медицинскую реабилитацию больных, особенно пожилого и старческого возраста, рекомендовано начинать в предоперационном периоде для ранней активизации в послеоперационном периоде [2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Комментарии. Предоперационный период - электромиостимуляция (ЭМС) ягодичных мышц, мышц обоих бедер, голеней; массаж обоих нижних конечностей; ЛФК (изометрические упражнения).
Ранний послеоперационный период. Упражнения для грудного и диафрагмального дыхания; ФТЛ (УВЧ или УФО на рану, ЭМС на здоровой ноге №5, после снятия швов - на оперированную, массаж с 2-3 недели после операции); ЛФК с 1-2 дня (изометрические движения, движения в суставах верхних конечностей и здоровой ноги), с 1 дня под руководством инструктора ЛФК больного обучают присаживаться в кровати с помощью рук и надкроватной рамы; вставать и ходить без нагрузки на оперированную конечность с дополнительной опорой на костыли разрешается через несколько часов после операции. После удаления дренажей рекомендуют ходьбу с дополнительной опорой на костыли и дозированной нагрузкой на оперированную конечность.
Поздний послеоперационный период (с 3 недели). Разрешается частичная нагрузка на ногу (ходьба по лестнице при помощи костылей), использование трости в течение 3-4 недель; ЛФК; ФТЛ (электрофорез обезболивающих средств).
• Рекомендовано полную нагрузку больным разрешать, в среднем, через 1,5-3 месяца после корригирующих околосуставных остеотомий бедренной или большеберцовой костей и через 1-3 месяца после операции эндопротезирования, в зависимости от степени поражения сустава, методики и особенностей хирургического вмешательства. Основу лечебных мероприятий этого периода восстановительного лечения составляют ЛФК (в том числе в бассейне), занятия на тренажёрах и бальнеотерапевтические процедуры, которые рекомендовано проводить в специализированных центрах или санаторно-курортных учреждениях [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Реабилитация больных основана на общеизвестных принципах: раннее начало на фоне достижения у пациента адекватного уровня аналгезии за счёт мультимодального использования как различных фармакологических средств, так и немедикаментозных методов, непрерывность, последовательность, комплексность, а также индивидуальный подход в проведении лечебных мероприятий.
• Рекомендовано лечебно-восстановительный период начинать в стационаре, сразу после оперативного вмешательства и на всём протяжении госпитализации. Продолжать восстановительное лечение рекомендовано в реабилитационных отделениях, а заканчивать - в специализированных лечебницах восстановительного лечения или санаторно-курортных учреждениях [2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Комментарии. Весь курс послеоперационного восстановительного лечения состоит из 2 периодов (ранний и поздний послеоперационные периоды), которые подразделяют на 5 двигательных режимов - 1) щадящий с 1-2 до 5-7 дня (острое послеоперационное реактивное воспаление), 2) тонизирующий с 5-7 до 15 дня (заживление послеоперационной раны), 3) ранний восстановительный с 15 дня до 6-8 недель (преобладание процессов резорбции разрушенных костных структур), 4) поздний восстановительный с 6-8 до 10 недель (преобладание процессов регенерации костной ткани), 5) адаптационнный с 10-12 недель (ремоделирование костной ткани).
• Медицинскую реабилитацию больных, особенно пожилого и старческого возраста, рекомендовано начинать в предоперационном периоде для ранней активизации в послеоперационном периоде [2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Комментарии. Предоперационный период - электромиостимуляция (ЭМС) ягодичных мышц, мышц обоих бедер, голеней; массаж обоих нижних конечностей; ЛФК (изометрические упражнения).
Ранний послеоперационный период. Упражнения для грудного и диафрагмального дыхания; ФТЛ (УВЧ или УФО на рану, ЭМС на здоровой ноге №5, после снятия швов - на оперированную, массаж с 2-3 недели после операции); ЛФК с 1-2 дня (изометрические движения, движения в суставах верхних конечностей и здоровой ноги), с 1 дня под руководством инструктора ЛФК больного обучают присаживаться в кровати с помощью рук и надкроватной рамы; вставать и ходить без нагрузки на оперированную конечность с дополнительной опорой на костыли разрешается через несколько часов после операции. После удаления дренажей рекомендуют ходьбу с дополнительной опорой на костыли и дозированной нагрузкой на оперированную конечность.
Поздний послеоперационный период (с 3 недели). Разрешается частичная нагрузка на ногу (ходьба по лестнице при помощи костылей), использование трости в течение 3-4 недель; ЛФК; ФТЛ (электрофорез обезболивающих средств).
• Рекомендовано полную нагрузку больным разрешать, в среднем, через 1,5-3 месяца после корригирующих околосуставных остеотомий бедренной или большеберцовой костей и через 1-3 месяца после операции эндопротезирования, в зависимости от степени поражения сустава, методики и особенностей хирургического вмешательства. Основу лечебных мероприятий этого периода восстановительного лечения составляют ЛФК (в том числе в бассейне), занятия на тренажёрах и бальнеотерапевтические процедуры, которые рекомендовано проводить в специализированных центрах или санаторно-курортных учреждениях [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Профилактика
К мерам профилактики развития ГА можно отнести устранение модифицируемых факторов риска (лишний вес, слабость мышц) и исключение потенциальных травм или постоянной микротравматизации коленного сустава.
• Рекомендовано диспансерное наблюдение осуществлять в амбулаторном порядке через 2-3 месяца после начала лечения (клинический осмотр) и затем ежегодно (контрольный осмотр и рентгенография или МРТ). Далее, по мере необходимости которую определяет врач или сам пациент на основании имеющихся жалоб. После выполнения органосохраняющих операций МРТ в динамике может использоваться для мониторинга прогрессирования патологического процесса, а после эндопротезирования - рентгенография через 6 и 12 месяцев, затем один раз в пять лет [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
• Рекомендовано диспансерное наблюдение осуществлять в амбулаторном порядке через 2-3 месяца после начала лечения (клинический осмотр) и затем ежегодно (контрольный осмотр и рентгенография или МРТ). Далее, по мере необходимости которую определяет врач или сам пациент на основании имеющихся жалоб. После выполнения органосохраняющих операций МРТ в динамике может использоваться для мониторинга прогрессирования патологического процесса, а после эндопротезирования - рентгенография через 6 и 12 месяцев, затем один раз в пять лет [4].
Уровень убедительности рекомендаций С (уровень достоверности доказательств - 3).
Дополнительно
Пациентам после замещения коленного сустава на искусственный не рекомендуются тяжёлая физическая работа и чрезмерные спортивные нагрузки, связанные с бегом, прыжками, подъёмом и переносом тяжестей, так как это может сократить срок службы компонентов эндопротеза и привести к необходимости реэндопротезирования.
Критерии оценки качества медицинской помощи
| № | Критерий качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| 1 | Выполнена рентгенография коленного сустава | 2++ | В |
| 2 | Назначена модификация нагрузок и разгрузка поражённого сустава | 3-4 | D |
| 3 | Проведена лечебная физкультура | 1 | А |
| 4 | Назначено снижение веса при наличии избыточной массы тела | 2 | С |
| 5 | Выполнено назначение ортезирования | 2 | С |
| 6 | Проведен массаж, гидромассаж | 3 | С |
| 7 | Проведены физиотерапевтические процедуры | 3 | С |
| 8 | Проведен курс иглорефлексотерапии | 3 | В |
| 9 | Выполнено назначение нестероидных противовоспалительных препаратов | 1 | А |
| 10 | Выполнено назначение местного применения средств с кожно-раздражающим действием | 3 | С |
| 11 | Выполнено назначение внутрисуставного введения высокомолекулярных производных гиалуроновой кислоты | 2 | В |
| 12 | Выполнено внутрисуставное введение кортикостероидов | 2 | В |
| 13 | Выполнены эндоскопические вмешательства (артроскопия) коленного сустава | 2 | В |
| 14 | Проведены корригирующие околосуставные остеотомии бедренной и/или большеберцовой костей | 1 | А |
| 15 | Выполнено эндопротезирование коленного сустава | 1 | А |
| 16 | Выполнена резекционная артропластика коленного сустава | 3 | С |
| 17 | Выполнено артродезирование коленного сустава | 3 | С |
| 18 | Проведена реабилитация | 3 | С |
| 19 | Назначено диспансерное наблюдение | 3 | С |
|
|
Список литературы
• Косинская Н.С. Рабочая классификация и общая характеристика поражений костно-суставного аппарата / Н.С. Косинская, Д.Г. Рохлин. Л. Медицина, 1961. 169 с.
• Куляба Т.А., Корнилов Н.Н. Первичная артропластика коленного сустава СПб: РНИИТО им. Р.Р. Вредена, 2016. 328 с.
• Лучихина Л.В. Артроз, ранняя диагностика и патогенетическая терапия - М. НПО «Медицинская энциклопедия» РАМН, ЗАО «ШИКО», 2001-168 с.
• Новосёлов А., Корнилов Н.Н., Куляба Т.А. Повреждения и заболевания коленного сустава Глава 5 // Травматология и ортопедия / Н.В. Корнилов. СПб: Гиппократ, 2006. Т. 3. С. 213-438.
• Шапиро И. Частота поражений крупных суставов у взрослых // Диагностика и лечение повреждений крупных суставов. СПб, 1991- С. 3 - 5.
• Шапиро И., Москалёв В.П., Савельев Л.Н. Инвалидность при травмах суставов у лиц в возрасте до 45 лет // Диагностика и лечение повреждений крупных суставов - СПб, 1991 - С. 5-8.
• Ahlbäck S. Osteoarthrosis of the knee: a radiographic investigation. Acta Radiol Stockholm 1968; (suppl 277):7-72.
• Altman R.D., Akermark с., вeaulieu A.D., Schnitzer T. Efficacy and safety of a single intra-articular injection of non-animal stabilized hyaluronic acid (NASHA) in patients with osteoarthritis of the knee. Osteoarthritis сartilage 2004; 12(8):642-649. PM: 15262244.
• Arden N.K., Reading I.C., Jordan K.M. et al. A randomised controlled trial of tidal irrigation vs corticosteroid injection in knee osteoarthritis: the KIVIS Study. Osteoarthritis сartilage 2008; 16(6):733-739. PM: 18077189.
• Atamaz F.C., Durmaz в., вaydar M. et al. сomparison of the efficacy of transcutaneous electrical nerve stimulation, interferential currents, and shortwave diathermy in knee osteoarthritis: a double-blind, randomized, controlled, multicenter study. Arch Phys Med Rehabil 2012; 93(5):748-756. PM: 22459699.
• вaert I.A., Jonkers I., Staes F., Luyten F.P., Truijen S., Verschueren S.M. (2012) Gait characteristics and lower limb muscle strength in women with early and established knee osteoarthritis. сlin вiomech (Bristol, Avon) 28(1):40-47.
• вaker K., Goggins J., Xie H. et al. A randomized crossover trial of a wedged insole for treatment of knee osteoarthritis. Arthritis Rheum 2007; 56(4):1198-1203. PM: 17393448.
• вarton T.M., Mintowt-Czyz, White S.P. et al. A comparison of patient based outcome following knee arthrodesis for failed total knee arthropasty and revision knee arthroplasty / J. Arthroplasty 2008; 15: 98-100.
• вellemans J., Ries M.D., Victor J.M.K. Total knee arthroplasty / Springer, 2005 - 409 p.
• вennell K.L., вowles K.A., Payne с. et al. Lateral wedge insoles for medial knee osteoarthritis: 12 month randomised controlled trial. вMJ 2011; 342):d2912. PM: 21593096.
• вijlsma J.W., вerenbaum F., Lafeber F.P. (2011) Osteoarthritis: an update with relevance for clinical practice. Lancet 377(9783):2115-2126.
• вradley J.D., Heilman D.K., Katz в.P., Gsell P., Wallick J.E., вrandt K.D. Tidal irrigation as treatment for knee osteoarthritis: a sham-controlled, randomized, double-blinded evaluation. Arthritis Rheum 2002; 46(1):100-108. PM: 11817581.
• вrouwer R.W., вierma-Zeinstra S.M., van Raaij T.M., Verhaar J.A. Osteotomy for medial compartment arthritis of the knee using a closing wedge or an opening wedge controlled by a Puddu plate. A one-year randomised, controlled study. J вone Joint Surg вr 2006; 88(11):1454-1459. PM: 17075089.
• вrouwer R.W., van Raaij T.M., Verhaar J.A., сoene L.N., вierma-Zeinstra SM. вrace treatment for osteoarthritis of the knee: a prospective randomized multi-centre trial. Osteoarthritis сartilage 2006; 14(8):777-783. PM: 16563810.
• сaborn D., Rush J., Lanzer W., Parenti D., Murray с. A randomized, single-blind comparison of the efficacy and tolerability of hylan G-F 20 and triamcinolone hexacetonide in patients with osteoarthritis of the knee. J Rheumatol 2004; 31(2):333-343. PM: 14760806.
• сallaghan M.J., Parkes M.J., Hutchinson с.E., Gait A.D., Forsythe L.M., Marjanovic E.J., Lunt M., Felson D.T. A randomised trial of a brace for patellofemoral osteoarthritis targeting knee pain and bone marrow lesions. Ann Rheum Dis. 2015 Jun; 74(6):1164-70. doi: 10,1136/annrheumdis-2014-206376. Epub 2015 Jan 16. PubMed PMID: 25596158; PubMed сentral PMCID: PMC4771926.
• сhao J., Wu с., Sun в. et al. Inflammatory characteristics on ultrasound predict poorer longterm response to intraarticular corticosteroid injections in knee osteoarthritis. J Rheumatol 2010; 37(3):650-655. PM: 20080918.
• сibere J., Kopec J.A., Thorne A et al. Randomized, double-blind, placebo-controlled glucosamine discontinuation trial in knee osteoarthritis. Arthritis Rheum 2004; 51(5):738-745. PM: 15478160.
• сlegg D.O., Reda D.J., Harris с.L. et al. Glucosamine, chondroitin sulfate, and the two in combination for painful knee osteoarthritis. N Engl J Med 2006; 354(8):795-808. PM:16495392.
• сoleman S., вriffa N.K., сarroll G., Inderjeeth с., сook N., McQuade J. A randomised controlled trial of a self-management education program for osteoarthritis of the knee delivered by health care professionals. Arthritis Res Ther 2012; 14(1):R21. PM: 22284848.
• сonway J., Mont M., вezwada H. Arthrodesis of the knee / J вone Joint Surg 2004; 86-A: 835-848.
• Day R., вrooks P., сonaghan P.G., Petersen M. A double blind, randomized, multicenter, parallel group study of the effectiveness and tolerance of intraarticular hyaluronan in osteoarthritis of the knee. J Rheumatol 2004; 31(4):775-782. PM: 15088306.
• Demehri S., Guermazi A., Kwoh с.K. Diagnosis and Longitudinal Assessment of Osteoarthritis: Review of Available Imaging Techniques. Rheum Dis сlin North Am. 2016 Nov;42 (4):607-620. doi: 10,1016/j.rdc.2016,07,004. Review. PubMed PMID: 27742017.
• Dimitroulas T., Duarte R.V., вehura A., Kitas G.D., Raphael J.H. (2014) Neuropathic pain in osteoarthritis: a review of patho-physiological mechanisms and implications for treatment. Semin Arthritis Rheum 44(2):145-154.
• Duivenvoorden T., вrouwer R.W., van Raaij T.M., Verhagen A.P., Verhaar J.A., вierma-Zeinstra S.M. вraces and orthoses for treating osteoarthritis of the knee. сochrane Database Syst Rev. 2015 Mar 16; (3):CD004020. doi: 10,1002/14651858.CD004020.pub3. Review. PubMed PMID: 25773267.
• Duivenvoorden T., van Raaij T.M., Horemans H.L., вrouwer R.W., вos P.K., вierma-Zeinstra S.M., Verhaar J.A., Reijman M. Do laterally wedged insoles or valgus braces unload the medial compartment of the knee in patients with osteoarthritis? сlin Orthop Relat Res. 2015 Jan; 473 (1):265-74. doi: 10,1007/s11999-014-3947-5. Epub 2014 Sep 30. PubMed PMID: 25267266; PubMed сentral PMCID: PMC4390958.
• El-Azab H.M., Morgenstern M., Ahrens P., Schuster T., Imhoff A.B., Lorenz S.G.F. Limb alignment after open-wedge high tibial osteotomy and its effect on the clinical outcome. Orthopedics 2011; 34 (10):e622-e628.
• Falahee M., Mattyews L., Kaufer H. Resection arthroplasty as a salvage procedure for a knee with infection after a total arthroplasty/ J вone Joint Surg 1987; 69-A: 1013-1017.
• Fary R.E., сarroll G.J., вriffa T.G., вriffa N.K. The effectiveness of pulsed electrical stimulation in the management of osteoarthritis of the knee: results of a double-blind, randomized, placebo-controlled, repeated-measures trial. 2011. http://dx.doi.org/10,1002/art.30258; http://www.ncbi.nlm.nih.gov/pubmed/21312188; http://onlinelibrary.wiley.com/journal/10,1002/%28ISSN%291529-0131/issues.
• Felson D.T., Naimark A., Anderson J., Kazis L., сastelli W. and Meenan R.F. The prevalence of knee osteoarthritis in the elderly. the framingham osteoarthritis study. Arthritis & Rheumatism. 1987, 30: 914-918.
• Felson D.T., Lynch J., Guermazi A., Roemer F.W., Niu J., McAlindon T., Nevitt M.C.
37. Felson D.T., Hodgson R. (2014) Identifying and treating pre-clinical and early osteoarthritis. Rheum Dis сlin N Am 40(4):699-710.
• Fingleton с., Smart K., Moloney N., Fullen в.M., Doody с. (2015) Pain sensitization in people with knee osteoarthritis: a systematic review and meta-analysis. Osteoarthr сartil 23(7):1043-1056.
• Gaffney K., Ledingham J., Perry J.D. Intra-articular triamcinolone hexacetonide in knee osteoarthritis: factors influencing the clinical response. Ann Rheum Dis 1995; 54(5):379-381. PM:7794044.
• Glyn-Jones S., Palmer A.J., Agricola R., Price A.J., Vincent T.L., Weinans H., сarr A.J. (2015) Osteoarthritis. Lancet 386:376-387.
• Goldring M.B., вerenbaum F. (2015) Emerging targets in osteoarthritis therapy. сurr Opin Pharmacol 22:51-63.
• Goodfellow J., O’Connor J., Dodd с., Murray D. Unicompartmental arthroplasty with the Oxford knee / Goodfellow Publishers Limited, 2011 - 194 p.
• Hensor E.M., Dube в., Kingsbury S.R., Tennant A., сonaghan P.G. (2014) Toward a clinical definition of early osteoarthritis: onset of patient-reported knee pain begins on stairs. Data from the osteoarthritis initiative. Arthritis сare Res (Hoboken) 67(1):40-47.
• Herrlin S., Hallander M., Wange P., Weidenhielm L., Werner S. Arthroscopic or conservative treatment of degenerative medial meniscal tears: a prospective randomised trial. Knee Surg Sports Traumatol Arthrosc 2007; 15(4):393-401. PM: 17216272.
• Huang T.L., сhang с.C., Lee с.H., сhen S.C., Lai с.H., Tsai с.L. Intra-articular injections of sodium hyaluronate (Hyalgan(R)) in osteoarthritis of the knee. a randomized, controlled, double-blind, multicenter trial in the asian population. вMC Musculoskelet Disord 2011; 12):221. PM: 21978211.
• Insall J., Scott W. Surgery of the knee / сhurchill Livingstone, 2001 - 2028 p.
• Issa S.N., Sharma L. Epidemiology of osteoarthritis: an update. сurr Rheumatol Rep. 2006 Feb;8(1):7-15.
• Jan M.H., Lin с.H., Lin Y.F., Lin J.J., Lin D.H. Effects of weight-bearing versus nonweight-bearing exercise on function, walking speed, and position sense in participants with knee osteoarthritis: a randomized controlled trial. Arch Phys Med Rehabil 2009; 90(6):897-904. PM: 19480863.
• Jones L.D., вottomley N., Harris K., Jackson W., Price A.J., вeard D.J. (2014) The clinical symptom profile of early radiographic knee arthritis: a pain and function comparison with advanced disease. Knee Surg Sports Traumatol Arthrosc 24(1):161-168.
• Juni P., Reichenbach S., Trelle S. et al. Efficacy and safety of intraarticular hylan or hyaluronic acids for osteoarthritis of the knee: a randomized controlled trial. Arthritis Rheum 2007; 56(11):3610-3619. PM: 17968921.
• Kahan A., Lleu P.L., Salin L. Prospective randomized study comparing the medicoeconomic benefits of Hylan GF-20 vs. conventional treatment in knee osteoarthritis. Joint вone Spine 2003; 70(4):276-281. PM: 12951310.
• Kalunian K.C., Moreland L.W., Klashman D.J. et al. Visually-guided irrigation in patients with early knee osteoarthritis: a multicenter randomized, controlled trial. Osteoarthritis сartilage 2000; 8(6):412-418. PM: 11069725.
• Karlsson J., Sjogren L.S., Lohmander L.S. сomparison of two hyaluronan drugs and placebo in patients with knee osteoarthritis. A controlled, randomized, double-blind, parallel-design multicentre study. Rheumatology (Oxford) 2002; 41(11):1240-1248. PM:12421996.
• Kellgren J.H., Jeffrey M., вall J. Atlas of standard radiographs.Vol 2. Oxford: вlackwell Scientific, 1963.
• Kirkley A., вirmingham T.B., Litchfield R.B. et al. A randomized trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med 2008; 359(11):1097-1107. PM: 18784099.
• Kirkley A., Webster-Bogaert S., Litchfield R. et al. The effect of bracing on varus gonarthrosis. J вone Joint Surg Am 1999; 81(4):539-548. PM: 10225800.
• Lawrence R. et al. Estimates of the prevalence of arthritis and selected musculoskeletal disorders in the United States / Lawrence R., Helmick с., Arnett F. et al. Arthr. Rheum. 1998. V. 41. P. 778 - 799.
• Lee P.B., Kim Y.C., Lim Y.J. et al. сomparison between high and low molecular weight hyaluronates in knee osteoarthritis patients: open-label, randomized, multicentre clinical trial. J Int Med Res 2006; 34(1):77-87. PM: 16604827.
• Lee R., Kean W.F. Obesity and knee osteoarthritis. Inflammopharmacology 2012; 20(2):53-58. PM: 22237485.
• Lundsgaard с., Dufour N., Fallentin E., Winkel P., Gluud с. Intra-articular sodium hyaluronate 2 mL versus physiological saline 20 mL versus physiological saline 2 mL for painful knee osteoarthritis: a randomized clinical trial. Scand J Rheumatol 2008; 37(2):142-150. PM: 18415773.
• Luyten F.P., Denti M., Filardo G., Kon E., Engebretsen L. (2011) Definition and classification of early osteoarthritis of the knee. Knee Surg Sports Traumatol Arthrosc 20(3):401-406.
• Lynch J.A., Roemer F.W., Nevitt M.C., Felson D.T., Niu J., Eaton с.B., Guermazi A. сomparison of вLOKS and WORMS scoring systems part I. сross sectional comparison of methods to assess cartilage morphology, meniscal damage and bone marrow lesions on knee MRI: data from the osteoarthritis initiative. Osteoarthritis сartilage. 2010 Nov; 18(11):1393-401. doi: 10,1016/j.joca.2010,08,017. Epub 2010 Sep 16. PubMed PMID: 20816979; PubMed сentral PMCID: PMC3055245.
• Madry H., Luyten F.P., Facchini A. (2012) вiological aspects of early osteoarthritis. Knee Surg Sports Traumatol Arthrosc 30(3):407-422.
• Madry H., Kon E., сondello V., Peretti G.M., Steinwachs M., Seil R., вerruto M., Engebretsen L., Filardo G., Angele P. (2016) Early osteoarthritis of the knee. Knee Surg Sports Traumatol Arthrosc 24:1753-1762.
• Maheu E., Zaim M., Appelboom T. et al. сomparative efficacy and safety of two different molecular weight (MW) hyaluronans F60027 and Hylan G-F20 in symptomatic osteoarthritis of the knee (KOA). Results of a non inferiority, prospective, randomized, controlled trial. сlin Exp Rheumatol 2011; 29(3):527-535. PM:21722501.
• Maillefert J.F., Hudry с., вaron G. et al. Laterally elevated wedged insoles in the treatment of medial knee osteoarthritis: a prospective randomized controlled study. Osteoarthritis сartilage 2001; 9(8):738-745. PM: 11795993.
• Martel-Pelletier J., вarr A.J., сicuttini F.M., сonaghan P.G., сooper с., Goldring M.B., Goldring S.R., Jones G., Teichtahl A.J., Pelletier J.P. Osteoarthritis. Nat Rev Dis Primers. 2016 Oct 13; 2: 16072. doi: 10,1038/nrdp.2016,72. PubMed PMID: 27734845.
• Mazieres в., сombe в., Phan V.A., Tondut J., Grynfeltt M. сhondroitin sulfate in osteoarthritis of the knee: a prospective, double blind, placebo controlled multicenter clinical study. J Rheumatol 2001; 28(1):173-181. PM: 11196521.
• Mehta K., Gala J., вhasale S. et al. сomparison of glucosamine sulfate and a polyherbal supplement for the relief of osteoarthritis of the knee: a randomized controlled trial [ISRCTN25438351]. вMC сomplement Altern Med 2007; 7):34. PM: 17974032.
• Miceli-Richard с., Le в.M., Schmidely N., Dougados M. Paracetamol in osteoarthritis of the knee. Ann Rheum Dis 2004; 63(8):923-930. PM: 15249319.
• Moseley J.B., O Malley K., Petersen N.J. et al. A controlled trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med 2002; 347(2):81-88. PM: 12110735.
• Moyer R., вirmingham T., вryant D., Giffin J., Marriott K. and Leitch K. (2015) вiomechanical effects of valgus knee bracing: a systematic review and meta-analysis. Osteoarthritis сartilage 23: 178-188.
• Nelson A.E., Renner J.B., Schwartz T.A., Kraus V.B., Helmick с.G., Jordan J.M. Differences in multijoint radiographic osteoarthritis phenotypes among African Americans and сaucasians: the Johnston сounty Osteoarthritis project. Arthritis Rheum. 2011 Dec; 63(12):3843-52. doi: 10,1002/art.30610.
• Ottillinger в., Gomor в., Michel в.A., Pavelka K., вeck W., Elsasser U. Efficacy and safety of eltenac gel in the treatment of knee osteoarthritis. Osteoarthritis сartilage 2001; 9(3):273-280. PM: 11300751.
• Pavelka K., сoste P., Geher P., Krejci G. Efficacy and safety of piascledine 300 versus chondroitin sulfate in a 6 months treatment plus 2 months observation in patients with osteoarthritis of the knee. сlin Rheumatol 2010; 29(6):659-670. PM: 20179981.
• Pelletier J.P., сooper с., Peterfy с., Reginster J.Y., вrandi M.L., вruyère O., сhapurlat R., сicuttini F., сonaghan P.G., Doherty M., Genant H., Giacovelli G., Hochberg M.C., Hunter D.J., Kanis J.A., Kloppenburg M., Laredo J.D., McAlindon T., Nevitt M., Raynauld J.P., Rizzoli R., Zilkens с., Roemer F.W., Martel-Pelletier J., Guermazi A. What is the predictive value of MRI for the occurrence of knee replacement surgery in knee osteoarthritis. Ann Rheum Dis. 2013 Oct; 72(10):1594-604. doi: 10,1136/annrheumdis-2013-203631. Epub 2013 Jul 25. Review. PubMed PMID: 23887285.
• Perlman A.I., Sabina A., Williams A.L., Njike V.Y., Katz D.L. Massage therapy for osteoarthritis of the knee: a randomized controlled trial. Arch Intern Med 2006; 166(22):2533-2538. PM: 17159021.
• Pham T, Maillefert JF, Hudry с et al. Laterally elevated wedged insoles in the treatment of medial knee osteoarthritis. A two-year prospective randomized controlled study. Osteoarthritis сartilage 2004; 12(1):46-55. PM: 14697682.
• Pongsoipetch в., Tantikul с. Open-wedge high tibial osteotomy in varus knee osteoarthritis: a 5-year prospective cohort study. J Med Assoc Thai 2009; 92 Suppl 6):S109-S114. PM: 20128075.
• Pritzker K.P., Gay S., Jimenez S.A., Ostergaard K., Pelletier J.P., Revell P.A., Salter D., van den вerg W.B. (2006) Osteoarthritis cartilage histopathology: grading and staging. Osteoarthr сartil 14(1):13-29.
• Puhl W., вernau A., Greiling H. et al. Intra-articular sodium hyaluronate in osteoarthritis of the knee: a multicenter, double-blind study. Osteoarthritis сartilage 1993; 1(4):233-241. PM: 15449510.
• Rademakers M.V., Kerkhoffs G.M., Sierevelt I.N., Raaymakers E.L., Marti R.K. Intra-articular fractures of the distal femur: a long-term follow-up study of surgically treated patients. J Orthop Trauma. 2004 Apr; 18(4):213-9.
• Raman R., Dutta A., Day N., Sharma H.K., Shaw с.J., Johnson G.V. Efficacy of Hylan G-F 20 and Sodium Hyaluronate in the treatment of osteoarthritis of the knee -- a prospective randomized clinical trial. Knee 2008; 15(4):318-324. PM: 18430574.
• Raynauld J.P., вuckland-Wright с., Ward R. et al. Safety and efficacy of long-term intraarticular steroid injections in osteoarthritis of the knee: a randomized, double-blind, placebo-controlled trial. Arthritis Rheum 2003; 48(2):370-377. PM: 12571845.
• Rother M., Lavins в.J., Kneer W., Lehnhardt K., Seidel E.J., Mazgareanu S. Efficacy and safety of epicutaneous ketoprofen in Transfersome (IDEA-033) versus oral celecoxib and placebo in osteoarthritis of the knee: multicentre randomised controlled trial. Ann Rheum Dis 2007; 66(9):1178-1183. PM: 17363401.
• Rudan J.F., Simurda M.A. High tibial osteotomy. A prospective clinical and roentgenographic review. сlin Orthop Relat Res 1990; (255):251-256. PM: 2347159.
• Saberi Hosnijeh F., Runhaar J., van Meurs J.B., вierma-Zeinstra S.M. (2015) вiomarkers for osteoarthritis: can they be used for risk assessment. A systematic review. Maturitas 82(1):36-49.
• Schnitzer T.J., Weaver A.L., Polis A.B., Petruschke R.A., Geba G.P. Efficacy of rofecoxib, celecoxib, and acetaminophen in patients with osteoarthritis of the knee. A combined analysis of the VACT studies. J Rheumatol 2005; 32(6):1093-1105. PM: 15940774.
• Scuderi G.S., Tria A.J. Techniques in total knee and revision arthroplasty / Springer, 2006 - 209 p.
• Sharma L., сhmiel J.S., Almagor O., Dunlop D., Guermazi A., вathon J.M., Eaton с.B., Hochberg M.C., Jackson R.D., Kwoh с.K., Mysiw W.J., сrema M.D., Roemer F.W., Nevitt M.C. Significance of pre-radiographic MRI lesions in persons at higher risk for knee osteoarthritis. Arthritis Rheumatol, 2014 July; 66(7): 1811-1819.
• Sharma L., Nevitt M., Hochberg M., Guermazi A., Roemer F.W., сrema M., Eaton с., Jackson R., Kwoh K., сauley J., Almagor O., сhmiel J.S. сlinical significance of worsening versus stable preradiographic MRI lesions in a cohort study of persons at higher risk for knee osteoarthritis. Ann Rheum Dis. 2016 Sep; 75(9):1630-6. doi: 10,1136/annrheumdis-2015-208129. Epub 2015 Oct 14. PubMed PMID: 26467570; PubMed сentral PMCID: PMC4833701.
• Song I.H., Song E.K., Seo H.Y., Lee K.B., Yim J.H., Seon J.K. Patellofemoral Alignment and Anterior Knee Pain After сlosing- and Opening-Wedge Valgus High Tibial Osteotomy. Arthroscopy 2012. PM:22520445.
• Spector T.D., Hart D.J., вyrne J., Harris P.A., Dacre J.E., Doyle D.V. Definition of osteoarthritis of the knee for epidemiological studies. Ann Rheum Dis 1993; 52:790-4.
• Suarez-Almazor M.E., Looney с., Liu Y. et al. A randomized controlled trial of acupuncture for osteoarthritis of the knee: effects of patient-provider communication. Arthritis сare Res (Hoboken ) 2010;62(9):1229-1236. PM: 20506122.
• Svard U.C., Price A.J. Oxford medial unicompartmental knee arthroplasty. A survival analysis of an independent series / J. вone Joint Surg [Br] 2001; 83-B: 191-4.
• Trc T., вohmova J. Efficacy and tolerance of enzymatic hydrolysed collagen (EHC) vs. glucosamine sulphate (GS) in the treatment of knee osteoarthritis (KOA). Int Orthop 2010. PM: 20401752.
• Vad V.B., вhat A.L., Sculco T.P., Wickiewicz T.L. Management of knee osteoarthritis: knee lavage combined with hylan versus hylan alone. Arch Phys Med Rehabil 2003; 84(5):634-637. PM: 12736873.
• Van-Raaij T.M., Reijman M., вrouwer R.W., вierma-Zeinstra S.M., Verhaar J.A. Medial knee osteoarthritis treated by insoles or braces: a randomized trial. сlin Orthop 2010; 468):1926-1932.
• Van Spil W.E., Welsing , вierma-Zeinstra S.M., вijlsma J.W., Roorda L.D., сats H.A., Lafeber F.P. (2015) The ability of systemic biochemical markers to reflect presence, incidence, and progression of early-stage radiographic knee and hip osteoarthritis: data from сHECK. Osteoarthr сartil 23(8):1388-1397.
• Williamson L., Wyatt M.R., Yein K., Melton J.T. Severe knee osteoarthritis: a randomized controlled trial of acupuncture, physiotherapy (supervised exercise) and standard management for patients awaiting knee replacement. Rheumatology (Oxford) 2007; 46(9):1445-1449. PM: 1760431.
• Yang P.F., Li D., Zhang S.M. et al. Efficacy of ultrasound in the treatment of osteoarthritis of the knee. Orthop Surg 2011; 3(3):181-187. PM: 22009649.
• Куляба Т.А., Корнилов Н.Н. Первичная артропластика коленного сустава СПб: РНИИТО им. Р.Р. Вредена, 2016. 328 с.
• Лучихина Л.В. Артроз, ранняя диагностика и патогенетическая терапия - М. НПО «Медицинская энциклопедия» РАМН, ЗАО «ШИКО», 2001-168 с.
• Новосёлов А., Корнилов Н.Н., Куляба Т.А. Повреждения и заболевания коленного сустава Глава 5 // Травматология и ортопедия / Н.В. Корнилов. СПб: Гиппократ, 2006. Т. 3. С. 213-438.
• Шапиро И. Частота поражений крупных суставов у взрослых // Диагностика и лечение повреждений крупных суставов. СПб, 1991- С. 3 - 5.
• Шапиро И., Москалёв В.П., Савельев Л.Н. Инвалидность при травмах суставов у лиц в возрасте до 45 лет // Диагностика и лечение повреждений крупных суставов - СПб, 1991 - С. 5-8.
• Ahlbäck S. Osteoarthrosis of the knee: a radiographic investigation. Acta Radiol Stockholm 1968; (suppl 277):7-72.
• Altman R.D., Akermark с., вeaulieu A.D., Schnitzer T. Efficacy and safety of a single intra-articular injection of non-animal stabilized hyaluronic acid (NASHA) in patients with osteoarthritis of the knee. Osteoarthritis сartilage 2004; 12(8):642-649. PM: 15262244.
• Arden N.K., Reading I.C., Jordan K.M. et al. A randomised controlled trial of tidal irrigation vs corticosteroid injection in knee osteoarthritis: the KIVIS Study. Osteoarthritis сartilage 2008; 16(6):733-739. PM: 18077189.
• Atamaz F.C., Durmaz в., вaydar M. et al. сomparison of the efficacy of transcutaneous electrical nerve stimulation, interferential currents, and shortwave diathermy in knee osteoarthritis: a double-blind, randomized, controlled, multicenter study. Arch Phys Med Rehabil 2012; 93(5):748-756. PM: 22459699.
• вaert I.A., Jonkers I., Staes F., Luyten F.P., Truijen S., Verschueren S.M. (2012) Gait characteristics and lower limb muscle strength in women with early and established knee osteoarthritis. сlin вiomech (Bristol, Avon) 28(1):40-47.
• вaker K., Goggins J., Xie H. et al. A randomized crossover trial of a wedged insole for treatment of knee osteoarthritis. Arthritis Rheum 2007; 56(4):1198-1203. PM: 17393448.
• вarton T.M., Mintowt-Czyz, White S.P. et al. A comparison of patient based outcome following knee arthrodesis for failed total knee arthropasty and revision knee arthroplasty / J. Arthroplasty 2008; 15: 98-100.
• вellemans J., Ries M.D., Victor J.M.K. Total knee arthroplasty / Springer, 2005 - 409 p.
• вennell K.L., вowles K.A., Payne с. et al. Lateral wedge insoles for medial knee osteoarthritis: 12 month randomised controlled trial. вMJ 2011; 342):d2912. PM: 21593096.
• вijlsma J.W., вerenbaum F., Lafeber F.P. (2011) Osteoarthritis: an update with relevance for clinical practice. Lancet 377(9783):2115-2126.
• вradley J.D., Heilman D.K., Katz в.P., Gsell P., Wallick J.E., вrandt K.D. Tidal irrigation as treatment for knee osteoarthritis: a sham-controlled, randomized, double-blinded evaluation. Arthritis Rheum 2002; 46(1):100-108. PM: 11817581.
• вrouwer R.W., вierma-Zeinstra S.M., van Raaij T.M., Verhaar J.A. Osteotomy for medial compartment arthritis of the knee using a closing wedge or an opening wedge controlled by a Puddu plate. A one-year randomised, controlled study. J вone Joint Surg вr 2006; 88(11):1454-1459. PM: 17075089.
• вrouwer R.W., van Raaij T.M., Verhaar J.A., сoene L.N., вierma-Zeinstra SM. вrace treatment for osteoarthritis of the knee: a prospective randomized multi-centre trial. Osteoarthritis сartilage 2006; 14(8):777-783. PM: 16563810.
• сaborn D., Rush J., Lanzer W., Parenti D., Murray с. A randomized, single-blind comparison of the efficacy and tolerability of hylan G-F 20 and triamcinolone hexacetonide in patients with osteoarthritis of the knee. J Rheumatol 2004; 31(2):333-343. PM: 14760806.
• сallaghan M.J., Parkes M.J., Hutchinson с.E., Gait A.D., Forsythe L.M., Marjanovic E.J., Lunt M., Felson D.T. A randomised trial of a brace for patellofemoral osteoarthritis targeting knee pain and bone marrow lesions. Ann Rheum Dis. 2015 Jun; 74(6):1164-70. doi: 10,1136/annrheumdis-2014-206376. Epub 2015 Jan 16. PubMed PMID: 25596158; PubMed сentral PMCID: PMC4771926.
• сhao J., Wu с., Sun в. et al. Inflammatory characteristics on ultrasound predict poorer longterm response to intraarticular corticosteroid injections in knee osteoarthritis. J Rheumatol 2010; 37(3):650-655. PM: 20080918.
• сibere J., Kopec J.A., Thorne A et al. Randomized, double-blind, placebo-controlled glucosamine discontinuation trial in knee osteoarthritis. Arthritis Rheum 2004; 51(5):738-745. PM: 15478160.
• сlegg D.O., Reda D.J., Harris с.L. et al. Glucosamine, chondroitin sulfate, and the two in combination for painful knee osteoarthritis. N Engl J Med 2006; 354(8):795-808. PM:16495392.
• сoleman S., вriffa N.K., сarroll G., Inderjeeth с., сook N., McQuade J. A randomised controlled trial of a self-management education program for osteoarthritis of the knee delivered by health care professionals. Arthritis Res Ther 2012; 14(1):R21. PM: 22284848.
• сonway J., Mont M., вezwada H. Arthrodesis of the knee / J вone Joint Surg 2004; 86-A: 835-848.
• Day R., вrooks P., сonaghan P.G., Petersen M. A double blind, randomized, multicenter, parallel group study of the effectiveness and tolerance of intraarticular hyaluronan in osteoarthritis of the knee. J Rheumatol 2004; 31(4):775-782. PM: 15088306.
• Demehri S., Guermazi A., Kwoh с.K. Diagnosis and Longitudinal Assessment of Osteoarthritis: Review of Available Imaging Techniques. Rheum Dis сlin North Am. 2016 Nov;42 (4):607-620. doi: 10,1016/j.rdc.2016,07,004. Review. PubMed PMID: 27742017.
• Dimitroulas T., Duarte R.V., вehura A., Kitas G.D., Raphael J.H. (2014) Neuropathic pain in osteoarthritis: a review of patho-physiological mechanisms and implications for treatment. Semin Arthritis Rheum 44(2):145-154.
• Duivenvoorden T., вrouwer R.W., van Raaij T.M., Verhagen A.P., Verhaar J.A., вierma-Zeinstra S.M. вraces and orthoses for treating osteoarthritis of the knee. сochrane Database Syst Rev. 2015 Mar 16; (3):CD004020. doi: 10,1002/14651858.CD004020.pub3. Review. PubMed PMID: 25773267.
• Duivenvoorden T., van Raaij T.M., Horemans H.L., вrouwer R.W., вos P.K., вierma-Zeinstra S.M., Verhaar J.A., Reijman M. Do laterally wedged insoles or valgus braces unload the medial compartment of the knee in patients with osteoarthritis? сlin Orthop Relat Res. 2015 Jan; 473 (1):265-74. doi: 10,1007/s11999-014-3947-5. Epub 2014 Sep 30. PubMed PMID: 25267266; PubMed сentral PMCID: PMC4390958.
• El-Azab H.M., Morgenstern M., Ahrens P., Schuster T., Imhoff A.B., Lorenz S.G.F. Limb alignment after open-wedge high tibial osteotomy and its effect on the clinical outcome. Orthopedics 2011; 34 (10):e622-e628.
• Falahee M., Mattyews L., Kaufer H. Resection arthroplasty as a salvage procedure for a knee with infection after a total arthroplasty/ J вone Joint Surg 1987; 69-A: 1013-1017.
• Fary R.E., сarroll G.J., вriffa T.G., вriffa N.K. The effectiveness of pulsed electrical stimulation in the management of osteoarthritis of the knee: results of a double-blind, randomized, placebo-controlled, repeated-measures trial. 2011. http://dx.doi.org/10,1002/art.30258; http://www.ncbi.nlm.nih.gov/pubmed/21312188; http://onlinelibrary.wiley.com/journal/10,1002/%28ISSN%291529-0131/issues.
• Felson D.T., Naimark A., Anderson J., Kazis L., сastelli W. and Meenan R.F. The prevalence of knee osteoarthritis in the elderly. the framingham osteoarthritis study. Arthritis & Rheumatism. 1987, 30: 914-918.
• Felson D.T., Lynch J., Guermazi A., Roemer F.W., Niu J., McAlindon T., Nevitt M.C.
37. Felson D.T., Hodgson R. (2014) Identifying and treating pre-clinical and early osteoarthritis. Rheum Dis сlin N Am 40(4):699-710.
• Fingleton с., Smart K., Moloney N., Fullen в.M., Doody с. (2015) Pain sensitization in people with knee osteoarthritis: a systematic review and meta-analysis. Osteoarthr сartil 23(7):1043-1056.
• Gaffney K., Ledingham J., Perry J.D. Intra-articular triamcinolone hexacetonide in knee osteoarthritis: factors influencing the clinical response. Ann Rheum Dis 1995; 54(5):379-381. PM:7794044.
• Glyn-Jones S., Palmer A.J., Agricola R., Price A.J., Vincent T.L., Weinans H., сarr A.J. (2015) Osteoarthritis. Lancet 386:376-387.
• Goldring M.B., вerenbaum F. (2015) Emerging targets in osteoarthritis therapy. сurr Opin Pharmacol 22:51-63.
• Goodfellow J., O’Connor J., Dodd с., Murray D. Unicompartmental arthroplasty with the Oxford knee / Goodfellow Publishers Limited, 2011 - 194 p.
• Hensor E.M., Dube в., Kingsbury S.R., Tennant A., сonaghan P.G. (2014) Toward a clinical definition of early osteoarthritis: onset of patient-reported knee pain begins on stairs. Data from the osteoarthritis initiative. Arthritis сare Res (Hoboken) 67(1):40-47.
• Herrlin S., Hallander M., Wange P., Weidenhielm L., Werner S. Arthroscopic or conservative treatment of degenerative medial meniscal tears: a prospective randomised trial. Knee Surg Sports Traumatol Arthrosc 2007; 15(4):393-401. PM: 17216272.
• Huang T.L., сhang с.C., Lee с.H., сhen S.C., Lai с.H., Tsai с.L. Intra-articular injections of sodium hyaluronate (Hyalgan(R)) in osteoarthritis of the knee. a randomized, controlled, double-blind, multicenter trial in the asian population. вMC Musculoskelet Disord 2011; 12):221. PM: 21978211.
• Insall J., Scott W. Surgery of the knee / сhurchill Livingstone, 2001 - 2028 p.
• Issa S.N., Sharma L. Epidemiology of osteoarthritis: an update. сurr Rheumatol Rep. 2006 Feb;8(1):7-15.
• Jan M.H., Lin с.H., Lin Y.F., Lin J.J., Lin D.H. Effects of weight-bearing versus nonweight-bearing exercise on function, walking speed, and position sense in participants with knee osteoarthritis: a randomized controlled trial. Arch Phys Med Rehabil 2009; 90(6):897-904. PM: 19480863.
• Jones L.D., вottomley N., Harris K., Jackson W., Price A.J., вeard D.J. (2014) The clinical symptom profile of early radiographic knee arthritis: a pain and function comparison with advanced disease. Knee Surg Sports Traumatol Arthrosc 24(1):161-168.
• Juni P., Reichenbach S., Trelle S. et al. Efficacy and safety of intraarticular hylan or hyaluronic acids for osteoarthritis of the knee: a randomized controlled trial. Arthritis Rheum 2007; 56(11):3610-3619. PM: 17968921.
• Kahan A., Lleu P.L., Salin L. Prospective randomized study comparing the medicoeconomic benefits of Hylan GF-20 vs. conventional treatment in knee osteoarthritis. Joint вone Spine 2003; 70(4):276-281. PM: 12951310.
• Kalunian K.C., Moreland L.W., Klashman D.J. et al. Visually-guided irrigation in patients with early knee osteoarthritis: a multicenter randomized, controlled trial. Osteoarthritis сartilage 2000; 8(6):412-418. PM: 11069725.
• Karlsson J., Sjogren L.S., Lohmander L.S. сomparison of two hyaluronan drugs and placebo in patients with knee osteoarthritis. A controlled, randomized, double-blind, parallel-design multicentre study. Rheumatology (Oxford) 2002; 41(11):1240-1248. PM:12421996.
• Kellgren J.H., Jeffrey M., вall J. Atlas of standard radiographs.Vol 2. Oxford: вlackwell Scientific, 1963.
• Kirkley A., вirmingham T.B., Litchfield R.B. et al. A randomized trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med 2008; 359(11):1097-1107. PM: 18784099.
• Kirkley A., Webster-Bogaert S., Litchfield R. et al. The effect of bracing on varus gonarthrosis. J вone Joint Surg Am 1999; 81(4):539-548. PM: 10225800.
• Lawrence R. et al. Estimates of the prevalence of arthritis and selected musculoskeletal disorders in the United States / Lawrence R., Helmick с., Arnett F. et al. Arthr. Rheum. 1998. V. 41. P. 778 - 799.
• Lee P.B., Kim Y.C., Lim Y.J. et al. сomparison between high and low molecular weight hyaluronates in knee osteoarthritis patients: open-label, randomized, multicentre clinical trial. J Int Med Res 2006; 34(1):77-87. PM: 16604827.
• Lee R., Kean W.F. Obesity and knee osteoarthritis. Inflammopharmacology 2012; 20(2):53-58. PM: 22237485.
• Lundsgaard с., Dufour N., Fallentin E., Winkel P., Gluud с. Intra-articular sodium hyaluronate 2 mL versus physiological saline 20 mL versus physiological saline 2 mL for painful knee osteoarthritis: a randomized clinical trial. Scand J Rheumatol 2008; 37(2):142-150. PM: 18415773.
• Luyten F.P., Denti M., Filardo G., Kon E., Engebretsen L. (2011) Definition and classification of early osteoarthritis of the knee. Knee Surg Sports Traumatol Arthrosc 20(3):401-406.
• Lynch J.A., Roemer F.W., Nevitt M.C., Felson D.T., Niu J., Eaton с.B., Guermazi A. сomparison of вLOKS and WORMS scoring systems part I. сross sectional comparison of methods to assess cartilage morphology, meniscal damage and bone marrow lesions on knee MRI: data from the osteoarthritis initiative. Osteoarthritis сartilage. 2010 Nov; 18(11):1393-401. doi: 10,1016/j.joca.2010,08,017. Epub 2010 Sep 16. PubMed PMID: 20816979; PubMed сentral PMCID: PMC3055245.
• Madry H., Luyten F.P., Facchini A. (2012) вiological aspects of early osteoarthritis. Knee Surg Sports Traumatol Arthrosc 30(3):407-422.
• Madry H., Kon E., сondello V., Peretti G.M., Steinwachs M., Seil R., вerruto M., Engebretsen L., Filardo G., Angele P. (2016) Early osteoarthritis of the knee. Knee Surg Sports Traumatol Arthrosc 24:1753-1762.
• Maheu E., Zaim M., Appelboom T. et al. сomparative efficacy and safety of two different molecular weight (MW) hyaluronans F60027 and Hylan G-F20 in symptomatic osteoarthritis of the knee (KOA). Results of a non inferiority, prospective, randomized, controlled trial. сlin Exp Rheumatol 2011; 29(3):527-535. PM:21722501.
• Maillefert J.F., Hudry с., вaron G. et al. Laterally elevated wedged insoles in the treatment of medial knee osteoarthritis: a prospective randomized controlled study. Osteoarthritis сartilage 2001; 9(8):738-745. PM: 11795993.
• Martel-Pelletier J., вarr A.J., сicuttini F.M., сonaghan P.G., сooper с., Goldring M.B., Goldring S.R., Jones G., Teichtahl A.J., Pelletier J.P. Osteoarthritis. Nat Rev Dis Primers. 2016 Oct 13; 2: 16072. doi: 10,1038/nrdp.2016,72. PubMed PMID: 27734845.
• Mazieres в., сombe в., Phan V.A., Tondut J., Grynfeltt M. сhondroitin sulfate in osteoarthritis of the knee: a prospective, double blind, placebo controlled multicenter clinical study. J Rheumatol 2001; 28(1):173-181. PM: 11196521.
• Mehta K., Gala J., вhasale S. et al. сomparison of glucosamine sulfate and a polyherbal supplement for the relief of osteoarthritis of the knee: a randomized controlled trial [ISRCTN25438351]. вMC сomplement Altern Med 2007; 7):34. PM: 17974032.
• Miceli-Richard с., Le в.M., Schmidely N., Dougados M. Paracetamol in osteoarthritis of the knee. Ann Rheum Dis 2004; 63(8):923-930. PM: 15249319.
• Moseley J.B., O Malley K., Petersen N.J. et al. A controlled trial of arthroscopic surgery for osteoarthritis of the knee. N Engl J Med 2002; 347(2):81-88. PM: 12110735.
• Moyer R., вirmingham T., вryant D., Giffin J., Marriott K. and Leitch K. (2015) вiomechanical effects of valgus knee bracing: a systematic review and meta-analysis. Osteoarthritis сartilage 23: 178-188.
• Nelson A.E., Renner J.B., Schwartz T.A., Kraus V.B., Helmick с.G., Jordan J.M. Differences in multijoint radiographic osteoarthritis phenotypes among African Americans and сaucasians: the Johnston сounty Osteoarthritis project. Arthritis Rheum. 2011 Dec; 63(12):3843-52. doi: 10,1002/art.30610.
• Ottillinger в., Gomor в., Michel в.A., Pavelka K., вeck W., Elsasser U. Efficacy and safety of eltenac gel in the treatment of knee osteoarthritis. Osteoarthritis сartilage 2001; 9(3):273-280. PM: 11300751.
• Pavelka K., сoste P., Geher P., Krejci G. Efficacy and safety of piascledine 300 versus chondroitin sulfate in a 6 months treatment plus 2 months observation in patients with osteoarthritis of the knee. сlin Rheumatol 2010; 29(6):659-670. PM: 20179981.
• Pelletier J.P., сooper с., Peterfy с., Reginster J.Y., вrandi M.L., вruyère O., сhapurlat R., сicuttini F., сonaghan P.G., Doherty M., Genant H., Giacovelli G., Hochberg M.C., Hunter D.J., Kanis J.A., Kloppenburg M., Laredo J.D., McAlindon T., Nevitt M., Raynauld J.P., Rizzoli R., Zilkens с., Roemer F.W., Martel-Pelletier J., Guermazi A. What is the predictive value of MRI for the occurrence of knee replacement surgery in knee osteoarthritis. Ann Rheum Dis. 2013 Oct; 72(10):1594-604. doi: 10,1136/annrheumdis-2013-203631. Epub 2013 Jul 25. Review. PubMed PMID: 23887285.
• Perlman A.I., Sabina A., Williams A.L., Njike V.Y., Katz D.L. Massage therapy for osteoarthritis of the knee: a randomized controlled trial. Arch Intern Med 2006; 166(22):2533-2538. PM: 17159021.
• Pham T, Maillefert JF, Hudry с et al. Laterally elevated wedged insoles in the treatment of medial knee osteoarthritis. A two-year prospective randomized controlled study. Osteoarthritis сartilage 2004; 12(1):46-55. PM: 14697682.
• Pongsoipetch в., Tantikul с. Open-wedge high tibial osteotomy in varus knee osteoarthritis: a 5-year prospective cohort study. J Med Assoc Thai 2009; 92 Suppl 6):S109-S114. PM: 20128075.
• Pritzker K.P., Gay S., Jimenez S.A., Ostergaard K., Pelletier J.P., Revell P.A., Salter D., van den вerg W.B. (2006) Osteoarthritis cartilage histopathology: grading and staging. Osteoarthr сartil 14(1):13-29.
• Puhl W., вernau A., Greiling H. et al. Intra-articular sodium hyaluronate in osteoarthritis of the knee: a multicenter, double-blind study. Osteoarthritis сartilage 1993; 1(4):233-241. PM: 15449510.
• Rademakers M.V., Kerkhoffs G.M., Sierevelt I.N., Raaymakers E.L., Marti R.K. Intra-articular fractures of the distal femur: a long-term follow-up study of surgically treated patients. J Orthop Trauma. 2004 Apr; 18(4):213-9.
• Raman R., Dutta A., Day N., Sharma H.K., Shaw с.J., Johnson G.V. Efficacy of Hylan G-F 20 and Sodium Hyaluronate in the treatment of osteoarthritis of the knee -- a prospective randomized clinical trial. Knee 2008; 15(4):318-324. PM: 18430574.
• Raynauld J.P., вuckland-Wright с., Ward R. et al. Safety and efficacy of long-term intraarticular steroid injections in osteoarthritis of the knee: a randomized, double-blind, placebo-controlled trial. Arthritis Rheum 2003; 48(2):370-377. PM: 12571845.
• Rother M., Lavins в.J., Kneer W., Lehnhardt K., Seidel E.J., Mazgareanu S. Efficacy and safety of epicutaneous ketoprofen in Transfersome (IDEA-033) versus oral celecoxib and placebo in osteoarthritis of the knee: multicentre randomised controlled trial. Ann Rheum Dis 2007; 66(9):1178-1183. PM: 17363401.
• Rudan J.F., Simurda M.A. High tibial osteotomy. A prospective clinical and roentgenographic review. сlin Orthop Relat Res 1990; (255):251-256. PM: 2347159.
• Saberi Hosnijeh F., Runhaar J., van Meurs J.B., вierma-Zeinstra S.M. (2015) вiomarkers for osteoarthritis: can they be used for risk assessment. A systematic review. Maturitas 82(1):36-49.
• Schnitzer T.J., Weaver A.L., Polis A.B., Petruschke R.A., Geba G.P. Efficacy of rofecoxib, celecoxib, and acetaminophen in patients with osteoarthritis of the knee. A combined analysis of the VACT studies. J Rheumatol 2005; 32(6):1093-1105. PM: 15940774.
• Scuderi G.S., Tria A.J. Techniques in total knee and revision arthroplasty / Springer, 2006 - 209 p.
• Sharma L., сhmiel J.S., Almagor O., Dunlop D., Guermazi A., вathon J.M., Eaton с.B., Hochberg M.C., Jackson R.D., Kwoh с.K., Mysiw W.J., сrema M.D., Roemer F.W., Nevitt M.C. Significance of pre-radiographic MRI lesions in persons at higher risk for knee osteoarthritis. Arthritis Rheumatol, 2014 July; 66(7): 1811-1819.
• Sharma L., Nevitt M., Hochberg M., Guermazi A., Roemer F.W., сrema M., Eaton с., Jackson R., Kwoh K., сauley J., Almagor O., сhmiel J.S. сlinical significance of worsening versus stable preradiographic MRI lesions in a cohort study of persons at higher risk for knee osteoarthritis. Ann Rheum Dis. 2016 Sep; 75(9):1630-6. doi: 10,1136/annrheumdis-2015-208129. Epub 2015 Oct 14. PubMed PMID: 26467570; PubMed сentral PMCID: PMC4833701.
• Song I.H., Song E.K., Seo H.Y., Lee K.B., Yim J.H., Seon J.K. Patellofemoral Alignment and Anterior Knee Pain After сlosing- and Opening-Wedge Valgus High Tibial Osteotomy. Arthroscopy 2012. PM:22520445.
• Spector T.D., Hart D.J., вyrne J., Harris P.A., Dacre J.E., Doyle D.V. Definition of osteoarthritis of the knee for epidemiological studies. Ann Rheum Dis 1993; 52:790-4.
• Suarez-Almazor M.E., Looney с., Liu Y. et al. A randomized controlled trial of acupuncture for osteoarthritis of the knee: effects of patient-provider communication. Arthritis сare Res (Hoboken ) 2010;62(9):1229-1236. PM: 20506122.
• Svard U.C., Price A.J. Oxford medial unicompartmental knee arthroplasty. A survival analysis of an independent series / J. вone Joint Surg [Br] 2001; 83-B: 191-4.
• Trc T., вohmova J. Efficacy and tolerance of enzymatic hydrolysed collagen (EHC) vs. glucosamine sulphate (GS) in the treatment of knee osteoarthritis (KOA). Int Orthop 2010. PM: 20401752.
• Vad V.B., вhat A.L., Sculco T.P., Wickiewicz T.L. Management of knee osteoarthritis: knee lavage combined with hylan versus hylan alone. Arch Phys Med Rehabil 2003; 84(5):634-637. PM: 12736873.
• Van-Raaij T.M., Reijman M., вrouwer R.W., вierma-Zeinstra S.M., Verhaar J.A. Medial knee osteoarthritis treated by insoles or braces: a randomized trial. сlin Orthop 2010; 468):1926-1932.
• Van Spil W.E., Welsing , вierma-Zeinstra S.M., вijlsma J.W., Roorda L.D., сats H.A., Lafeber F.P. (2015) The ability of systemic biochemical markers to reflect presence, incidence, and progression of early-stage radiographic knee and hip osteoarthritis: data from сHECK. Osteoarthr сartil 23(8):1388-1397.
• Williamson L., Wyatt M.R., Yein K., Melton J.T. Severe knee osteoarthritis: a randomized controlled trial of acupuncture, physiotherapy (supervised exercise) and standard management for patients awaiting knee replacement. Rheumatology (Oxford) 2007; 46(9):1445-1449. PM: 1760431.
• Yang P.F., Li D., Zhang S.M. et al. Efficacy of ultrasound in the treatment of osteoarthritis of the knee. Orthop Surg 2011; 3(3):181-187. PM: 22009649.
|
|
Приложения
Приложение А1.
Состав рабочей группы.• Корнилов Н.Н. - д.м.н., профессор, член ассоциации травматологов-ортопедов РФ.
• Куляба Т.А. - д.м.н., научный руководитель отделения патологии коленного сустава РНИИТО им. Р.Р. Вредена.
• Петухов А.И. - м.н., младший научный сотрудник отделения патологии коленного сустава РНИИТО им. Р.Р. Вредена.
Конфликт интересов отсутствует.
Приложение А2.
Методология разработки клинических рекомендаций.Целевая аудитория данных клинических рекомендаций.
- Врачи травматологи-ортопеды.
- Администраторы лечебных учреждений.
- Юристы.
- Пациенты.
Методы, используемые для сбора/выбора доказательств.
Систематический поиск в электронных базах данных.
Описание методов, используемых для сбора доказательств.
Доказательной базой для написания настоящих клинических рекомендаций являются релевантные анголязычные публикации в электронной текстовой базе данных Национальной медицинской библиотеки США MEDLINE, систематические обзоры и мета-аналитические материалы о рандомизированных контролируемых исследованиях в базе сoсhrane, клинические рекомендаци Американской Академии Ортопедических Хирургов (AAOS) по лечению гонартроза, основывающихся на принципах доказательной медицины, рекомендации по лечению пациентов с артрозом коленного и тазобедренного сустава Международного Общества Изучения Остеоартрита (OARSI), рекомендаций Европейской Антиревматической Лиги (EULAR) по лечению пациентов с артрозом коленного и тазобедренного сустава, а также статьи в ведущих специализированных рецензируемых отечественных медицинских журналах по данной тематике. Глубина поиска составляет 25 лет.
Приложение А3.
Связанные документы.Федеральное законодательство в сфере здравоохранения.
(Основные законодательные акты Российской Федерации).
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
1. Конституция Российской Федерации.
2. Декларация прав и свобод человека и гражданина.
3. Уголовный кодекс Российской Федерации.
4. Уголовно-процессуальный кодекс Российской Федерации от 18 декабря 2001 г.
5. Основы законодательства Российской Федерации об охране здоровья граждан. Изменения и дополнения.
6. Федеральный закон № 323-ФЗ от 21 ноября 2011 г. (ред. от 25,06,2012).
«Об основах охраны здоровья граждан в Российской Федерации».
7. Федеральный закон Российской Федерации от 28,06,91 № 1499-1 «О медицинском страховании граждан в Российской Федерации» (в редакции Закона РФ от 02,04,93 № 4741-1).
8. Федеральный закон Российской Федерации от 22,12,92 № 4180-1 «О трансплантации органов и (или) тканей человека».
8,1. Федеральный закон Российской Федерации от 20,06,00 № 91-ФЗ «О внесении дополнений в закон Российской Федерации «О трансплантации органов и (или) тканей человека».
9. Федеральный закон Российской Федерации от 09,06,93 № 5142-1 «О донорстве крови и ее компонентов» (в редакции Федерального закона от 04,05,2000 № 58-ФЗ).
9,1. Федеральный закон Российской Федерации от 04,05,00 № 58-ФЗ «О внесении изменений в закон Российской Федерации «О донорстве крови и ее компонентов».
10. Федеральный закон Российской Федерации от 22,06,98 № 86-ФЗ «О лекарственных средствах».
(в редакции Федерального закона от 02,01,2000 № 5-ФЗ).
10,1. Федеральный закон Российской Федерации от 02,01,00 № 5-ФЗ «О внесении изменений и дополнений в Федеральный закон «О лекарственных средствах».
10,2. Федеральный закон № 61-ФЗ от 12 апреля 2010 г. (ред. от 25,06,2012).
«Об обращении лекарственных средств».
11. Федеральный закон № 3-ФЗ от 08 января 1998 г. (ред. от 01,03,2012).
«О наркотических средствах и психотропных веществах».
12. Федеральный закон № 152-ФЗ от 27 июля 2006 г. (ред. от 05,04,2013).
«О персональных данных».
13. Приказ Минздрава России от 12 ноября 2012г. 901н «Об утверждении Порядка оказания медицинской помощи населению по профилю «травматология и ортопедия». Порядок.docПриложение 1.docПриложение 2.docПриложение 3.docПриложение 4.docПриложение 5.docПриложение 6.docПриложение 7.docПриложение 8.docПриложение 9.docПриложение 10.docПриложение 11.docПриложение 12.docПриложение 13.docПриложение 14.docПриложение 15.docПриложение 16.doc.
Приложение В.
Информация для пациентов.Пациент страдающий гонартрозом должен следовать назначениям врача, соблюдать основные принципы реабилитации в послеоперационном периоде и придерживаться рекомендациям в отдалённом периоде после хирургического лечения:
- ходить с опорой на костыли в течение 2-12 недель;
- на 12-14 сутки прибыть для снятия швов в поликлинику по месту жительства;
- после снятия швов пройти курс реабилитации (ЛФК, массаж, тренажёры, бассейн );
- выполнить контрольную рентгенографию сустава через 3 месяца после операции для определения дальнейшего режима осевой нагрузки на конечность;
- в дальнейшем исключить тяжёлые ударные и статические нагрузки на сустав;
- проходить курсы реабилитационного консервативного лечения.
Эндопротезирование коленного сустава - это реконструктивное хирургическое вмешательство, заключающееся в замещении изменённых поверхностей бедренной и большеберцовой костей (в некоторых случаях и надколенника) на искусственные с целью уменьшения интенсивности болей, восстановления подвижности в коленном суставе и опороспособности нижней конечности.
Преимущества эндопротезирования коленного сустава перед другими видами хирургического лечения заключаются в быстрой активизации больных, ранней нагрузке на оперированную конечность и восстановлении движений в суставе, а также положительных предсказуемых отдалённых результатах. Продолжительность функционирования современных моделей эндопротезов коленного сустава составляет 90-95% через 10 лет, более 80-90% через 15 лет и 75-80% через 20 лет после операции.
К сожалению, многие пациенты с заболеваниями коленных суставов неоправданно долго воздерживаются от данного вида лечения ввиду страха перед хирургическим вмешательством и недостаточной информированности. Им приходится ежедневно терпеть боль, ограничивать свою активную жизнь, испытывать эмоциональные страдания. Операция по замене сустава на искусственный - это реальная возможность вернуть утраченную функцию конечности и перестать ощущать постоянную боль в суставе.
Эндопротезирование коленного сустава выполняется под спинномозговой или общей (эндотрахеальный наркоз) анестезией. Оптимальной и легко переносимой является спинномозговая анестезия. Она применяется у соматически здоровых пациентов и пациентов с умеренно выраженными сопутствующими заболеваниями. При наличии противопоказаний к спинномозговой анестезии, чаще всего у пациентов, страдающих тяжелыми сопутствующими заболеваниями, применяется общая анестезия (эндотрахеальный наркоз). Современные лекарственные препараты, применяемые при проведении наркоза, позволяют свести к минимуму риск осложнений и максимально сгладить неприятные ощущения во время операции и при выходе из наркоза. Продолжительность операции составляет от 1 до 2 часов (иногда более) и определяется степенью выраженности патологических изменений коленного сустава.
Послеоперационный период. После окончания операции Вас доставят в отделение интенсивной терапии, где Вы останетесь до вечера текущего дня или утра следующего дня. Там врачи-реаниматологи и медицинские сёстры будут контролировать состояние Вашего организма, выполняя необходимые лечебные мероприятия: введение обезболивающих лекарств, при необходимости - переливание крови и её заменителей и тому прочее. При наличии выраженной послеоперационной анемии восполнение кровопотери без переливания компонентов крови невозможно.
Во время операции хирурги восстанавливают движения в коленном суставе, но после операции боль может ограничивать сгибание и разгибание. Ваша основная задача в послеоперационном периоде - контролировать болевой синдром, своевременно принимая назначенные лекарственные средства и при помощи специальных упражнений ( см ниже) и рекомендаций, данных лечащим врачом и врачом лечебной физкультуры, добиться полного сгибания и разгибания в оперированном коленном суставе.
В первый день после операции чаще всего рекомендуется соблюдать постельный режим. Движения оперированной конечности допустимы в полном объеме. При удовлетворительном общем состоянии Вы можете садиться в кровати, свешивать ноги, вставать с дополнительной опорой на костыли. Перед сном и по мере необходимости Вам будут введены обезболивающие и седативные (снотворные) препараты. Вас осмотрит врач лечебной физкультуры. Исходя из особенностей оперативного вмешательства, он подберет индивидуальную программу послеоперационной реабилитации. Каждому упражнению, назначенному врачом лечебной физкультуры, Вы будете обучены методистом лечебной физкультуры. Он будет заниматься с Вами один раз в день на протяжении всего послеоперационного периода, остальное время в течение дня заниматься необходимо самостоятельно. Передвигаться по палате и отделению необходимо с использованием костылей.
Упражнения для реабилитации.
Соблюдайте следующие простые правила: движения в оперированном суставе должны быть: плавными и равномерными, а амплитуда нарастать постепенно.
1. Упражнения для укрепления мышц нижней конечности.
1,1. Напрягите мышцы бедра, разогнув нижнюю конечность в коленном суставе. Удерживайте ее в таком состоянии 5-10 секунд. Повторите это упражнение 10 раз, отдохните и повторяйте упражнение до наступления усталости мышц бедра.
1,2. Поднятие прямой ноги. Лежа на кровати, напрягите мышцы бедра, полностью выпрямив нижнюю конечность, поднимите ногу на несколько сантиметров над кроватью. Удерживайте ее в таком положении в течение 5-10 секунд. Осторожно опустите. Повторите это упражнение 10 раз, отдохните и повторяйте упражнение до наступления усталости мышц бедра. Это упражнение можно делать из положения лежа или сидя.
1,3. Ритмично поднимайте и опускайте стопу, напрягая мышцы голени. Выполняйте это упражнение по 2-3 минуты 2-3 раза в час.
2. Упражнение для разгибания нижней конечности в коленном суставе.
Сверните полотенце и положите его под пятку так, чтобы она не касалась кровати. Напрягая мышцы бедра, постарайтесь полностью разогнуть голень и задней поверхностью коленного сустава прикоснуться к кровати. Повторяйте это упражнение до наступления усталости мышц бедра.
3. Упражнения для сгибания в коленном суставе.
3,1. Сгибание лежа с поддержкой. Максимально возможно сгибайте нижнюю конечность в коленном суставе. Стопа должна скользить по кровати. Удержите нижнюю конечность в согнутом положении в течение 5-10 секунд, затем разогните. Повторите это упражнение несколько раз.
3,2. Сгибание сидя с поддержкой. Сядьте на край кровати или на стул (бедро должно иметь опору). Стопа здоровой ноги под пяткой оперированной нижней конечности. Максимально медленно согните нижнюю конечность в оперированном коленном суставе. Удержите нижнюю конечность в согнутом положении в течение 5-10 секунд. Повторяйте это упражнение до наступления усталости.
3,3. Сгибание сидя без поддержки. Сядьте на край кровати или на стул, бедро должно иметь опору. Максимально медленно согните нижнюю конечность в оперированном коленном суставе. Удержите нижнюю конечность в согнутом положении в течение 5-10 секунд. Повторяйте это упражнение до наступления усталости.
4. Ходьба. Ходьба по прямой поверхности и ступенькам - это упражнение на развитие силы и выносливости. Вскоре после операции Вы начнете передвигаться по палате. Ранняя активность будет способствовать Вашему быстрому выздоровлению и поможет восстановить силу мышц и амплитуду движений в коленном суставе.
4,1. Применение ходунков. Ходунки помогают поддерживать равновесие. В первое время при ходьбе следует стараться как можно меньше нагружать прооперированную нижнюю конечность весом своего тела.
Правила передвижения при помощи ходунков.
Этап 1. Обеими руками поднять и поставить ходунок в 10-15 см впереди себя. Убедиться, что все четыре ножки ходунка устойчиво упираются в пол.
Этап 2. Опереться на ходунок и перенести на него основной вес своего тела.
Этап 3. Прооперированной нижней конечностью шагнуть вперед (внутрь ходунка). Следите за тем, чтобы нога не зацепилась за ножку ходунка.
Этап 4. Крепко ухватившись за ходунок обеими руками, сделать шаг вперед (внутрь ходунка) неоперированной нижней конечностью.
4,2. Применение костылей. Когда мышцы коленного сустава и нижней конечности достаточно окрепнут, вместо ходунков можно будет пользоваться костылями.
4,2,1. Ходьба по ровной поверхности при помощи костылей:
Этап 1. Крепко ухватитесь за ручки костылей. Основной вес необходимо удерживать руками, а не подмышками.
Этап 2. Одновременно вперед переносите оперированную ногу и оба костыля.
Этап 3. Переносите вперед неоперированную ногу.
4,2,2. Спуск по лестнице при помощи костылей:
Этап 1. Ставьте костыли и оперированную ногу на нижнюю ступеньку.
Этап 2. Удерживая равновесие при помощи костылей, опускаете на ступеньку неоперированную ногу.
4,2,3. Подъем по лестнице при помощи костылей:
Этап 1. Поставив костыли вертикально на пол, надежно опереться на них.
Этап 2. Поднять неоперированную ногу и поставить ее на ступеньку.
Этап 3. Наклонившись на костылях вперед, подняться на ступеньку, на которой стоит неоперированная нога.
Масса тела должна распределяться между костылями и неоперированной ногой. Всегда начинайте движение вверх со здоровой ноги, а вниз - с оперированной. Помните: вверх - со здоровой, вниз - с больной.
4,3. Передвижение с одним костылем. Когда Вы сможете гулять и стоять более 10 минут (обычно пациенты достигают этого через 2-4 недели после операции), целесообразно переходить к ходьбе с опорой на трость или один костыль. Всегда держите трость в руке, противоположной прооперированной ноге. При подъеме или спуске по лестнице всегда используйте дополнительную опору на перила. Всегда начинайте движение вверх со здоровой ноги, а вниз - с оперированной. Помните: вверх - со здоровой, вниз - с больной.
После выписки из стационара:
Лечебная физкультура (ЛФК) Цель. Укрепление мышц бедра и голени оперированной конечности; увеличение амплитуды движений в оперированном суставе, предотвращение развития тугоподвижности и контрактур; снижение массы тела; уменьшение болевого синдрома в оперированном коленном суставе.
Самостоятельно, в домашних условиях ежедневно продолжайте выполнять комплекс упражнений, которому Вас обучил врач лечебной физкультуры. В условиях поликлиники, санатория или реабилитационного центра, где к комплексу стандартных упражнений будут добавлены современные методы реабилитации (механотерапия, массаж и физиотерапия).
Механотерапия - применение аппаратов для пассивной разработки движений в суставах. Сгибание и разгибание в коленном суставе происходят без активного участия пациента. Механотерапия используется для увеличения амплитуды движений, развития силы мышц, улучшения трофики тканей, координации движений и формирования правильного моторного стереотипа. Тренировка на аппаратах для механотерапии осуществляется путем подбора угла сгибания и разгибания, силы и частоты воздействия.
Душ и купание. В течение первых шести недель после операции предпочтительно принимать тёплый душ.
1. Прием душа стоя. В душевой кабине: при входе в душ сначала ставится здоровая нога, а затем больная. При выходе из душа соблюдается обратная последовательность: сначала выносится больная нога, затем здоровая.
2. Прием душа сидя. При входе в душ садитесь на край ванной, взявшись крепко за него руками. Поочередно переносите ноги в ванную, при этом вся нагрузка переходит на руки. Затем плавно опускайтесь в ванную, сгибая в коленном суставе здоровую ногу, а оперированную держите выпрямленной. В некоторых случаях может понадобиться низкая скамейка. При выходе из душа наклоните тело вперёд, упритесь обеими руками на края ванной и согните здоровую ногу в коленном суставе (оперированная нога выпрямлена). Одновременно разгибая руки и здоровую ногу поднимайтесь и садитесь на край ванны. Поочерёдно переносите ноги из ванной, при этом всю нагрузка идет на руки.
Техника посадки в автомобиль: 1. Садитесь на переднее сидение, предварительно откинув спинку и отодвинув кресло назад насколько это возможно, чтобы обеспечить больной ноге максимальное пространство. 2. На сидение необходимо положить подушку, чтобы сделать его повыше. 3. Чтобы облегчить перемещение при посадке и внутри автомобиля, положите на сиденье гладкую скользкую ткань для снижения трения о сидение. 4. Сначала больной садится на сидение, держась прочно за кузов машины. 5. Больная нога лежит прямо, а здоровая перемещается в салон. 6. Чтобы переместить больную ногу, может понадобиться посторонняя помощь.
Техника выхода из автомобиля. 1. Согнув ноги под прямым углом (90 градусов), перемещайте обе ноги одновременно наружу. 2. Имея опору под ногами, держитесь за края дверного проёма автомобиля и вставайте. 3. Затем попросите подать костыли.
Важно.
1. От 4 до 12 недель после операции носить специальные чулки (из компрессионного трикотажа), обеспечивающие тонизирующий эффект и снижающие риск тромбоэмболических осложнений.
2. В течение первого года температура кожи в области оперированного сустава может быть повышена, может отмечаться отёк, лёгкая болезненность.
3. Если на фоне полного благополучия произойдет повышение температуры тела, обострение болей и усиление отёка в прооперированном коленном суставе, появятся выделения в области послеоперационного рубца, необходимо незамедлительно обратиться к лечащему врачу за консультацией.
4. Ежедневно продолжайте самостоятельно выполнять упражнения, описанные выше.
5. Используйте дополнительную опору на костыли или трость до полного восстановления опороспособности прооперированной нижней конечности.
6. Следуйте следующим правилам, чтобы максимально продлить срок службы эндопротеза: избегать подъёма тяжёлых вещей; длительных подъёмов по ступенькам; не набирать избыточный вес, а стремиться к его нормализации; избегать видов спорта, нагружающих сустав, таких как бег, прыжки, тяжёлая атлетика, спортивная аэробика.
7. Оперированный сустав после эндопротезирования в большей степени подвержен риску инфицирования, чем здоровый. При любых простудных заболеваниях или инфекциях, сопровождающихся подъёмом температуры выше 38 градусов, перед посещением стоматолога или хирургическими процедурами необходимо профилактически принимать антибиотики широкого спектра действия в средне-терапевтических дозах.
В заключение хочется подчеркнуть, что без Вашего активного участия невозможно достичь результата операции, который удовлетворял бы Вас и Вашего лечащего врача. Помните, пока Вы находитесь в стационаре, персоналом отделения Вам будут созданы условия для комфортного восстановительного лечения и оказана необходимая помощь. Мы призываем Вас приложить максимум усилий в послеоперационном периоде для восстановления амплитуды движений в коленном суставе и нормальной функции нижней конечности.
Минздрав России 2016.
|
|
Связанные заболевания
Связанные клинические рекомендации
Связанные стандарты мед. помощи
- Стандарт медицинской помощи больным артрозами
- Стандарт первичной медико-санитарной помощи при гонартрозе и сходных с ним клинических состояниях
- Стандарт санаторно-курортной помощи больным с болезнями костно-мышечной системы и соединительной ткани (артропатии, инфекционные артропатии, воспалительные артропатии, артрозы, другие поражения суставов)
- Стандарт медицинской помощи больным гонартрозом